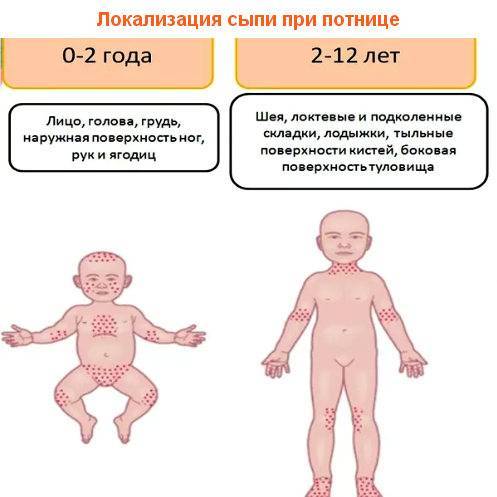
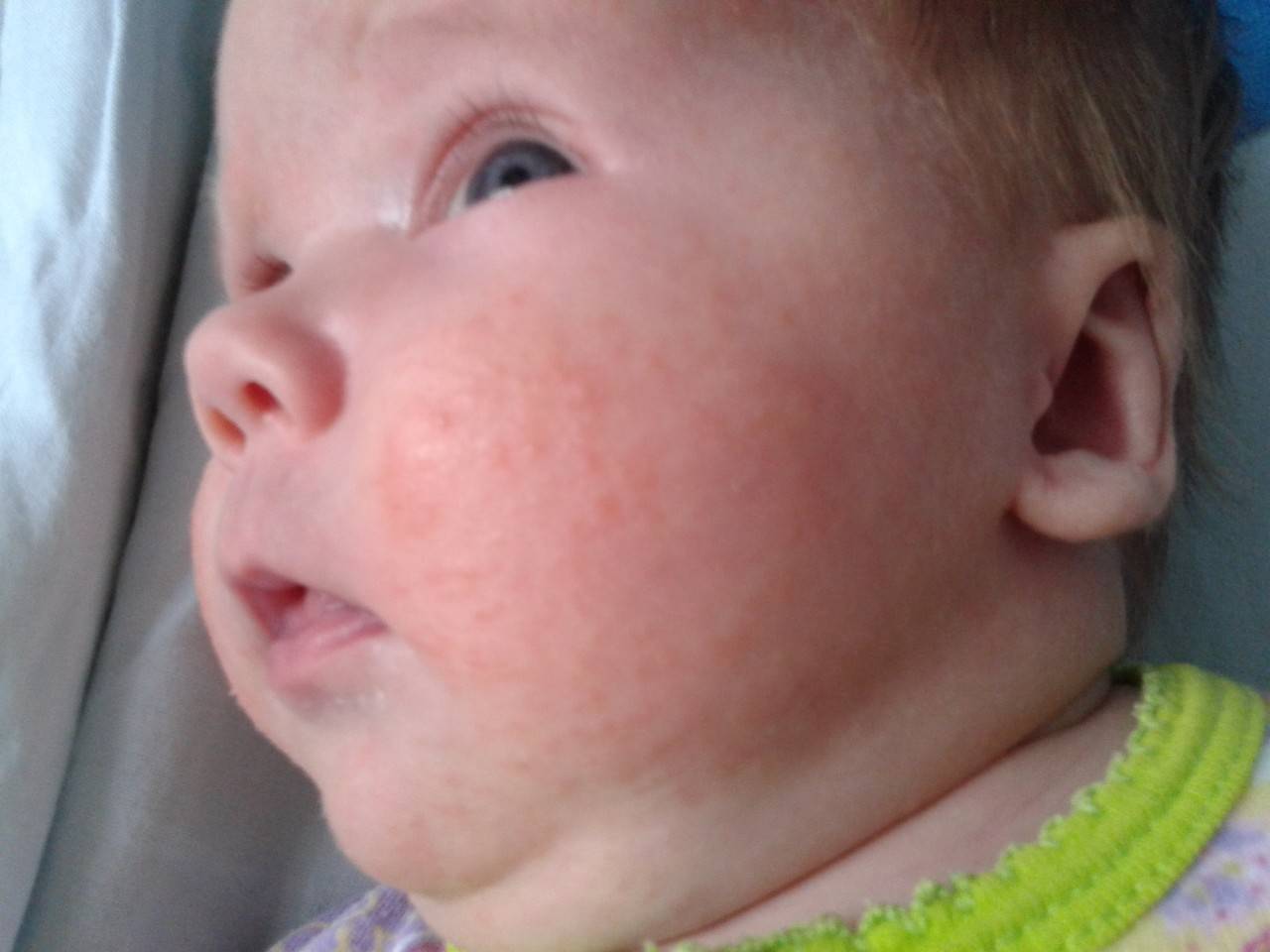
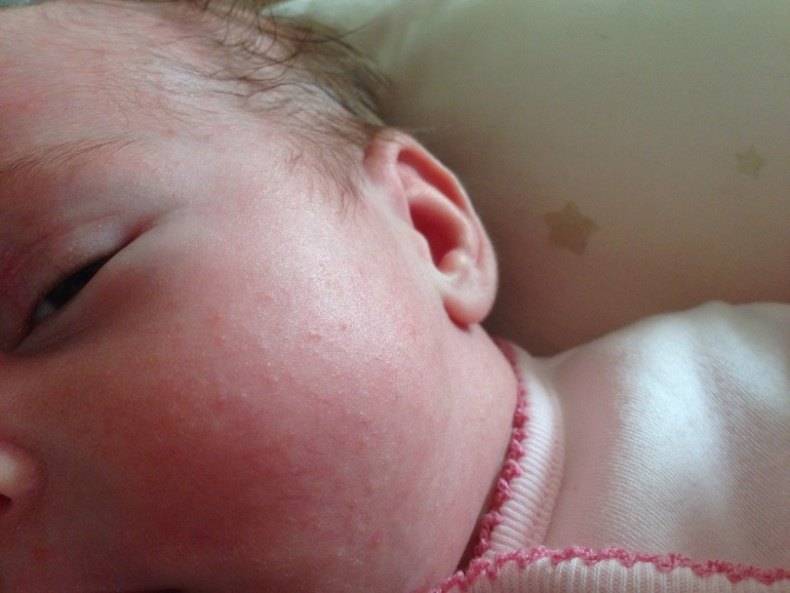
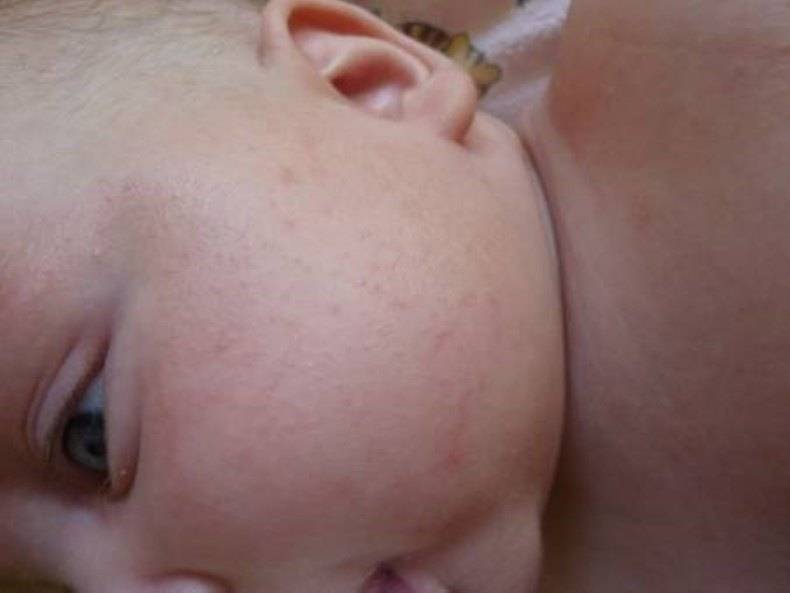
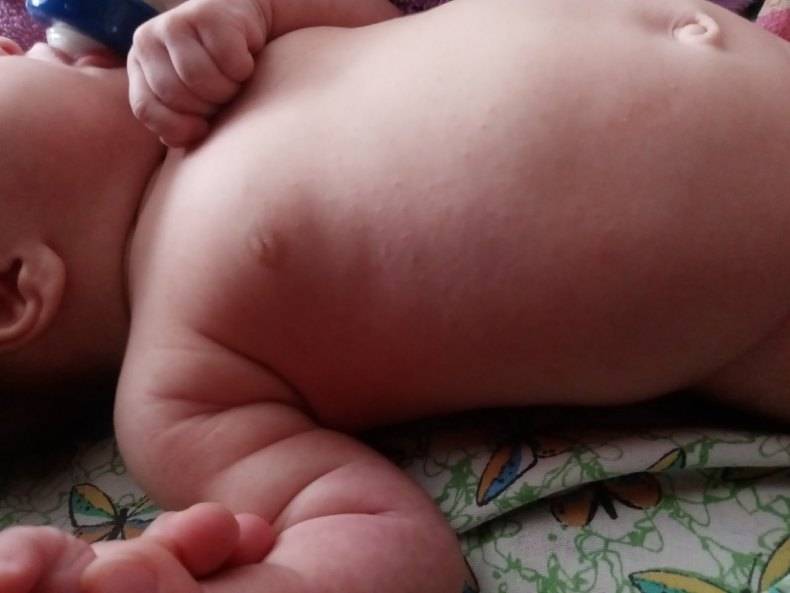
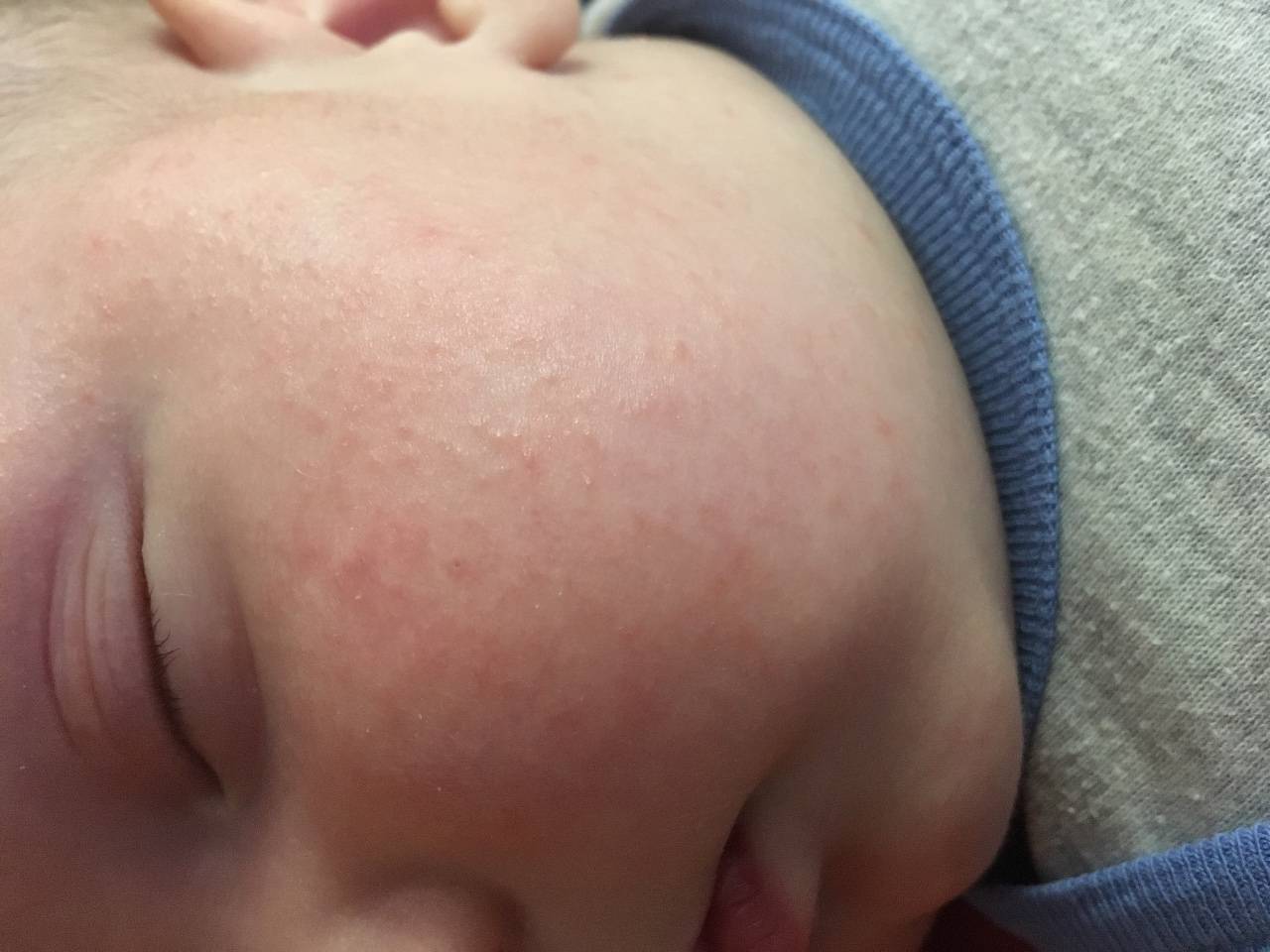
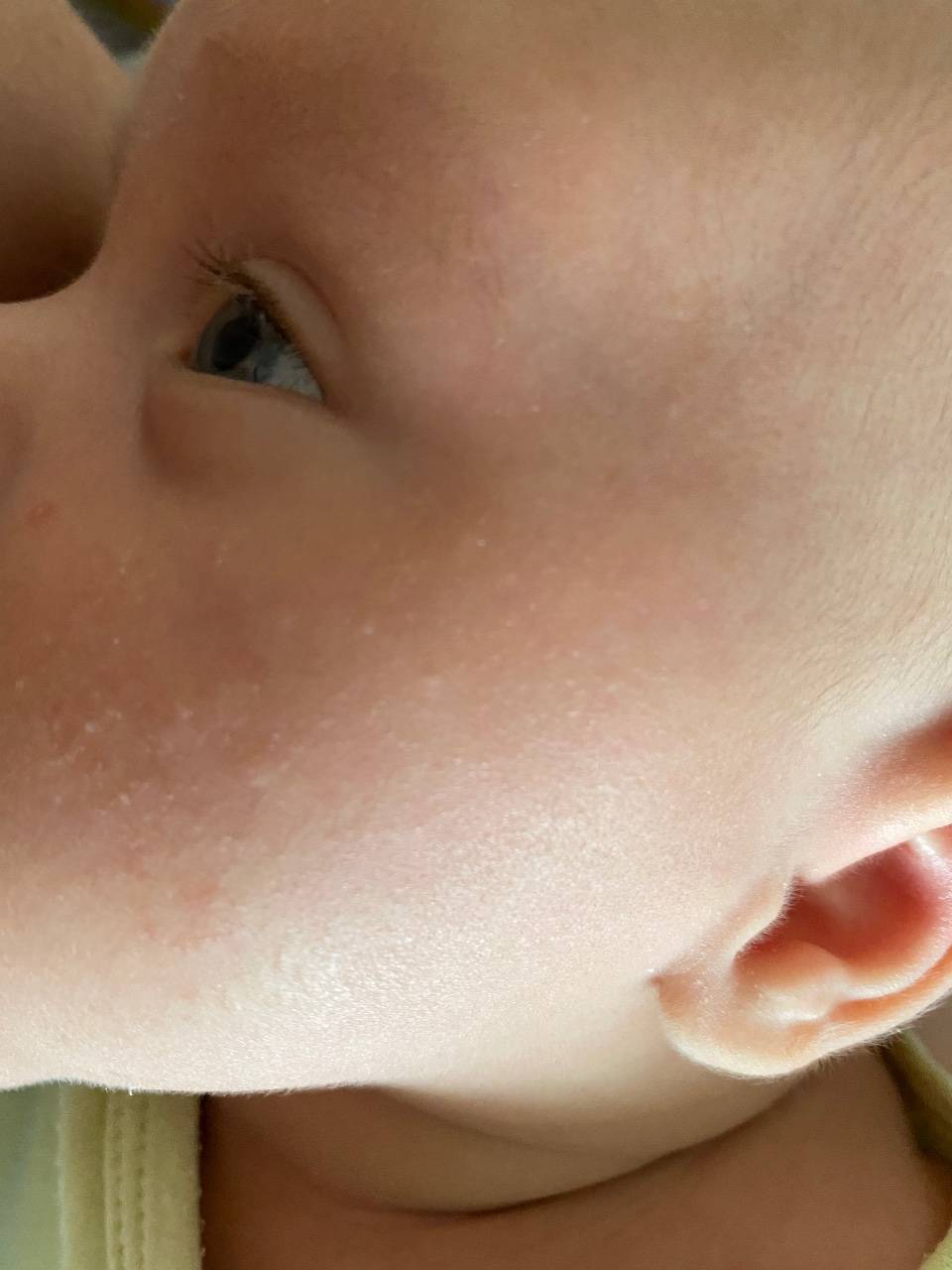
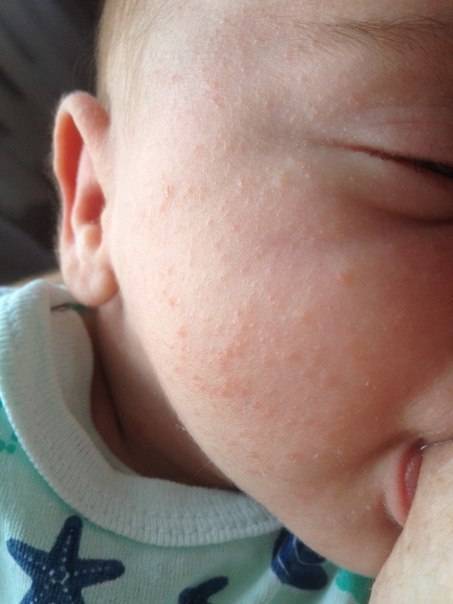
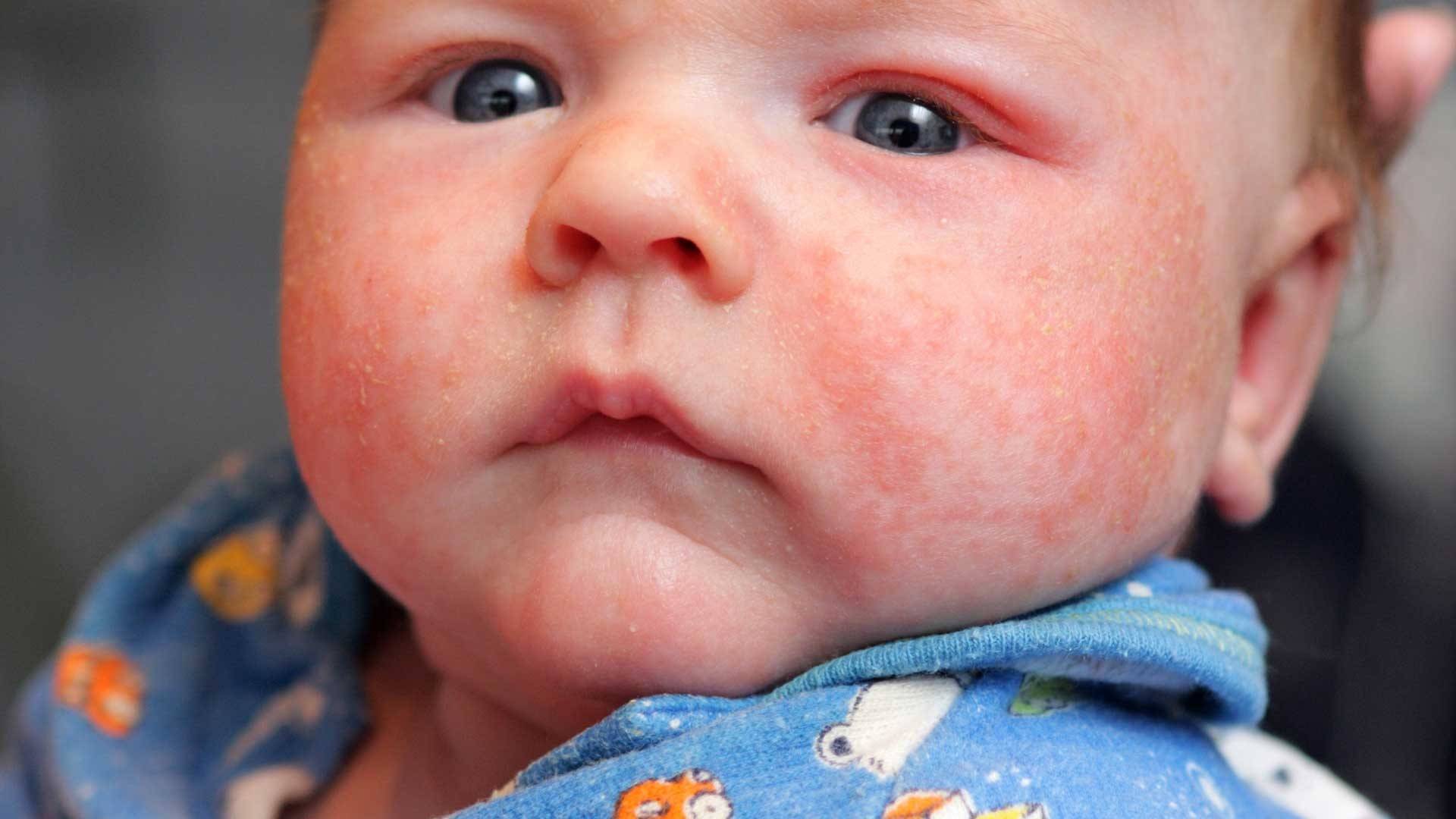
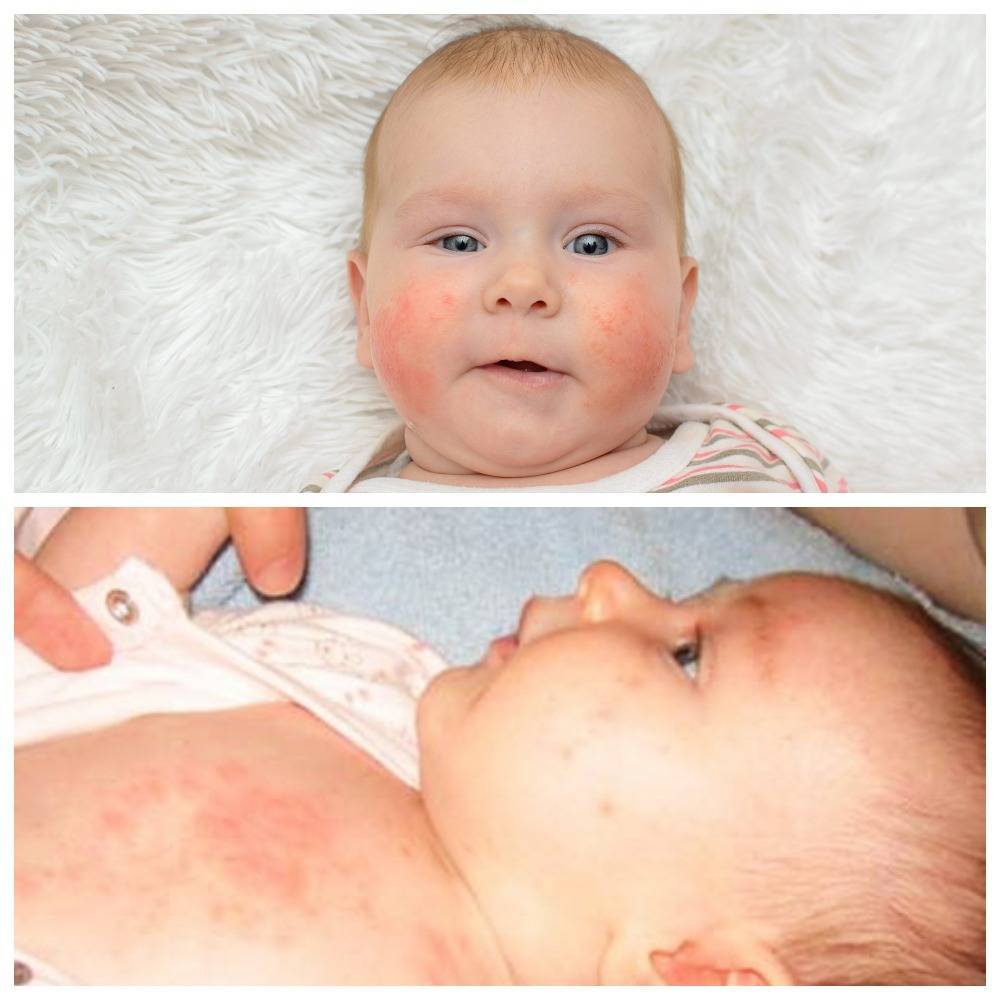
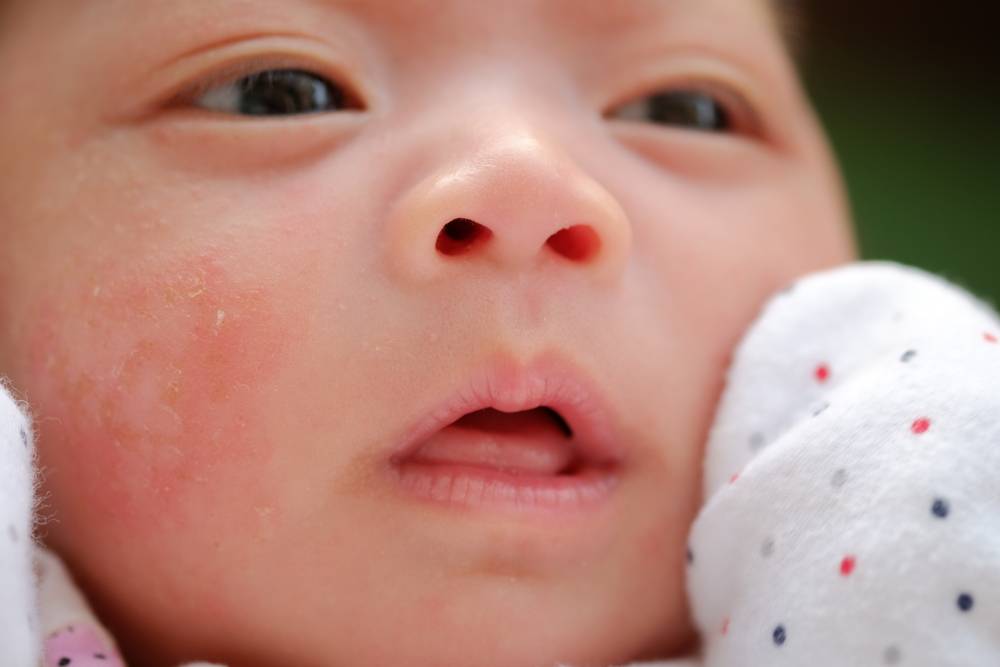
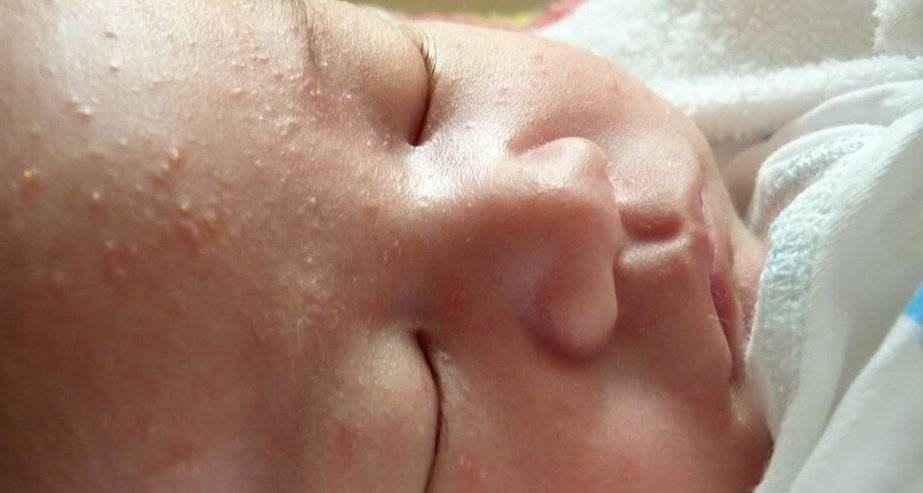
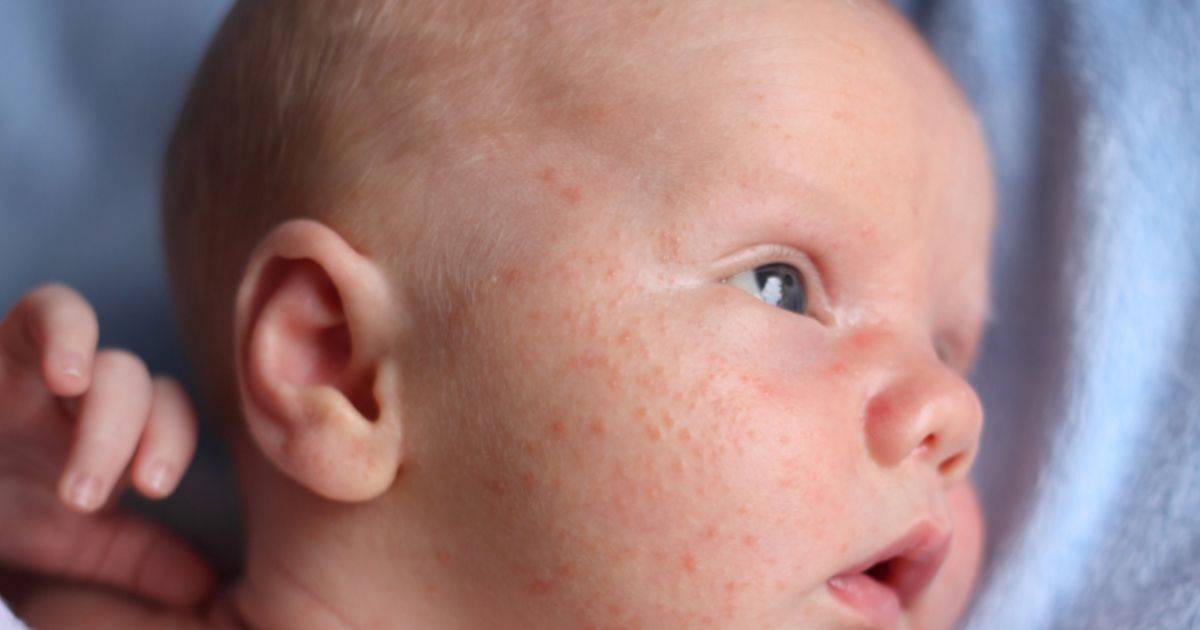
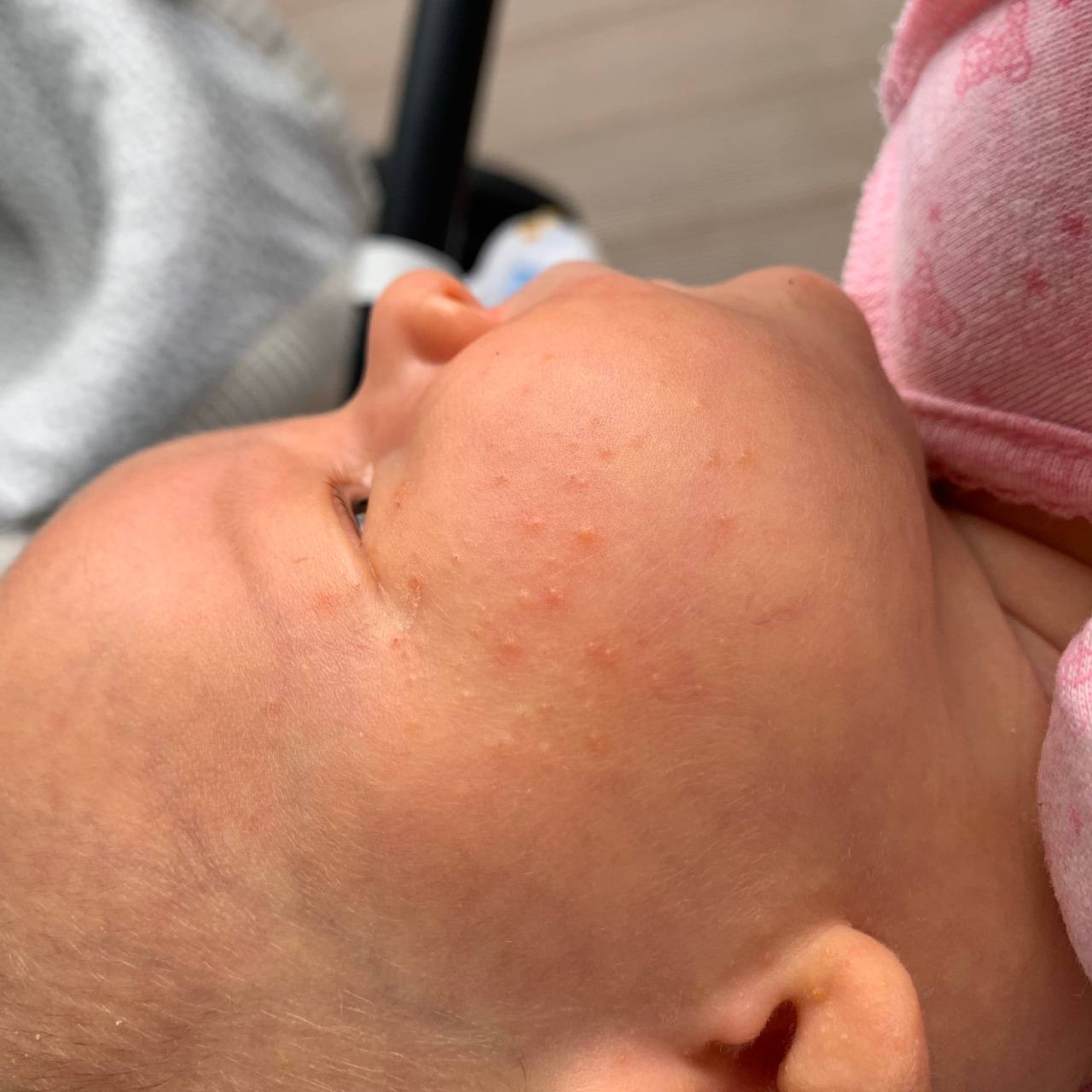
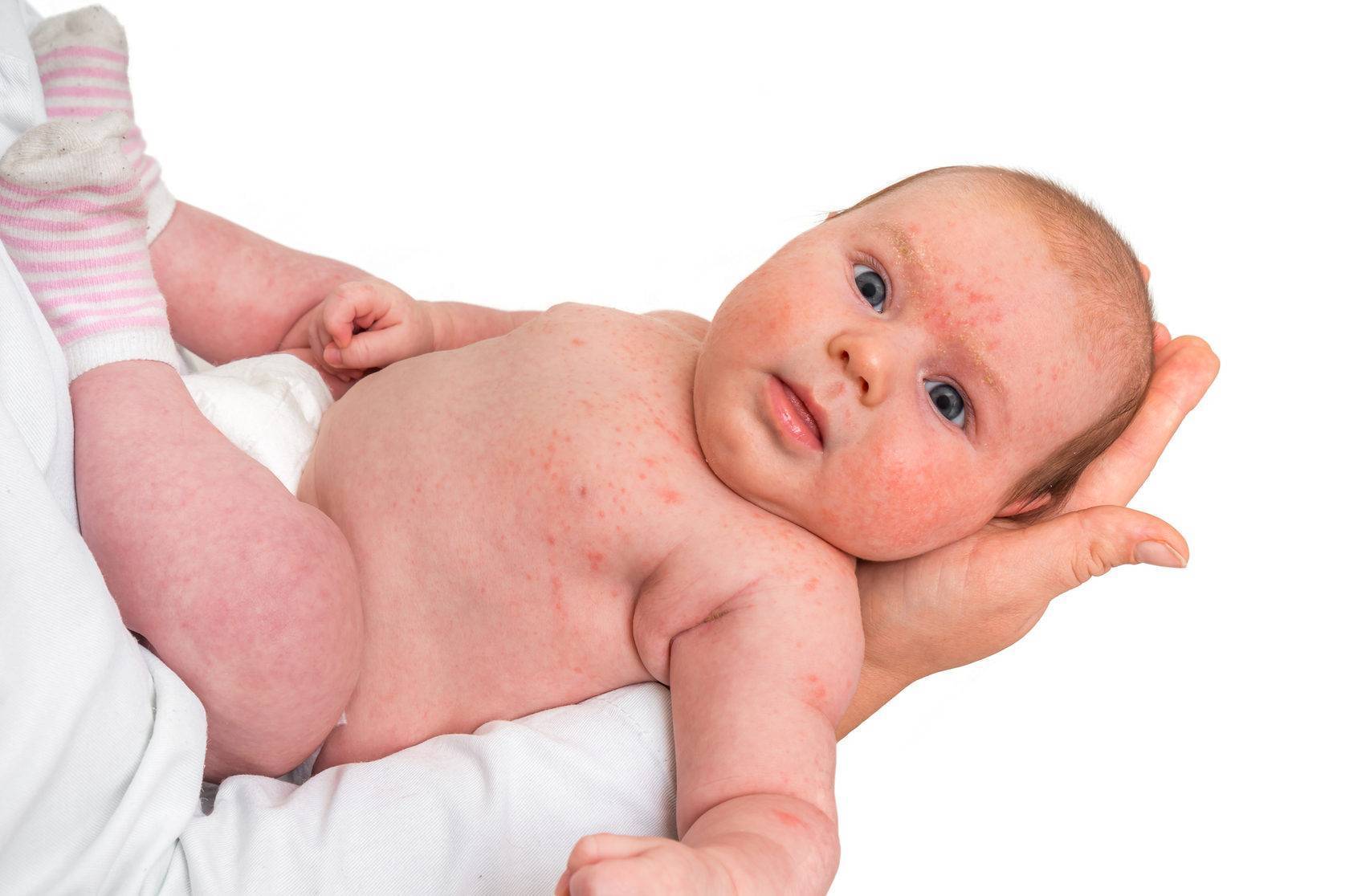
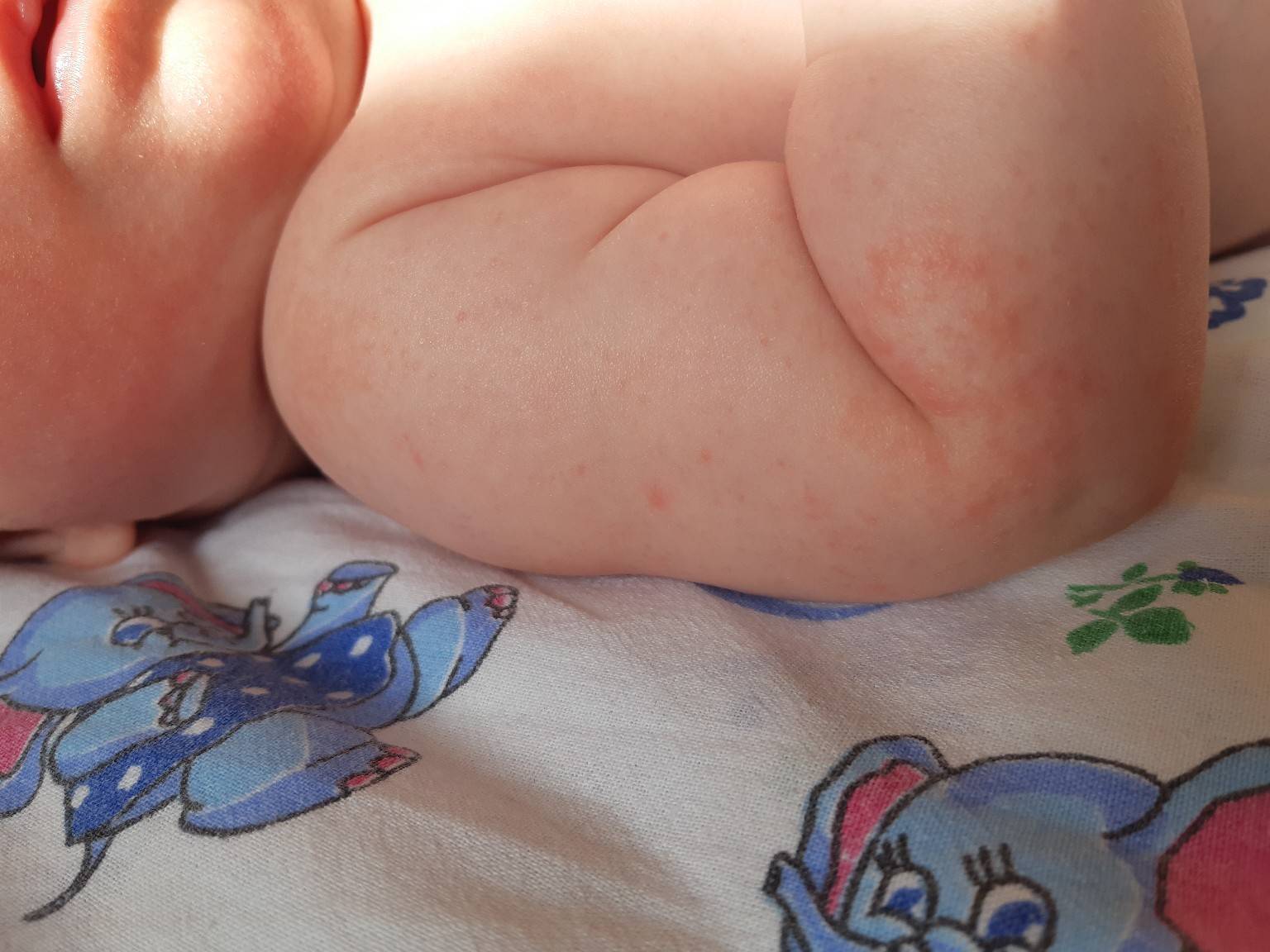
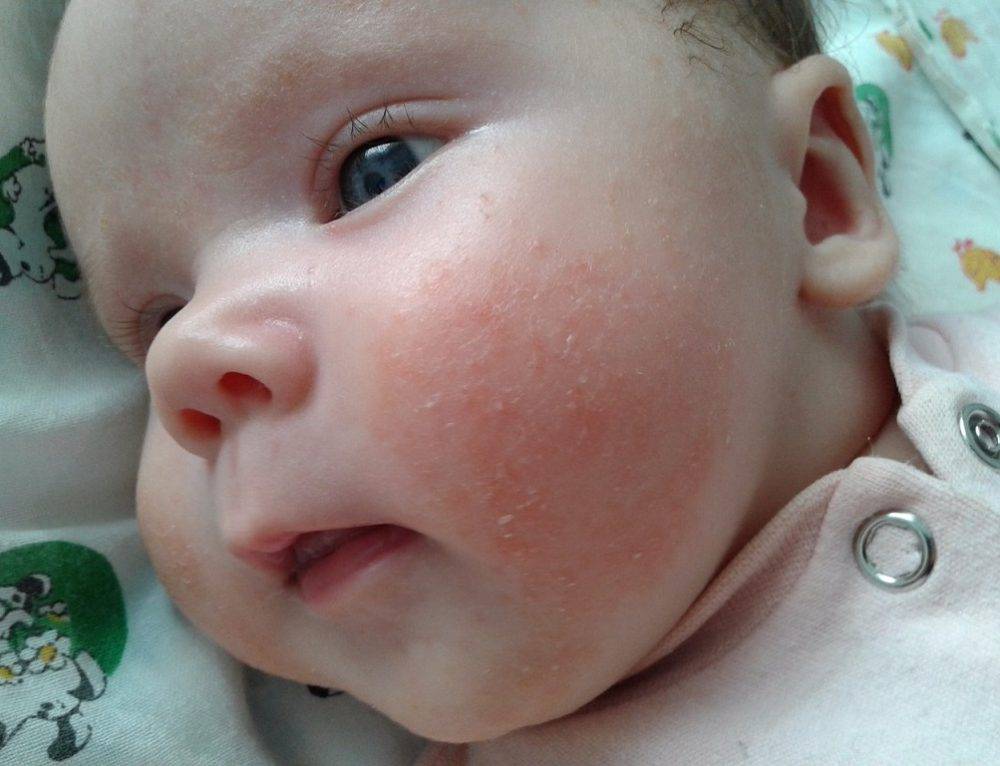
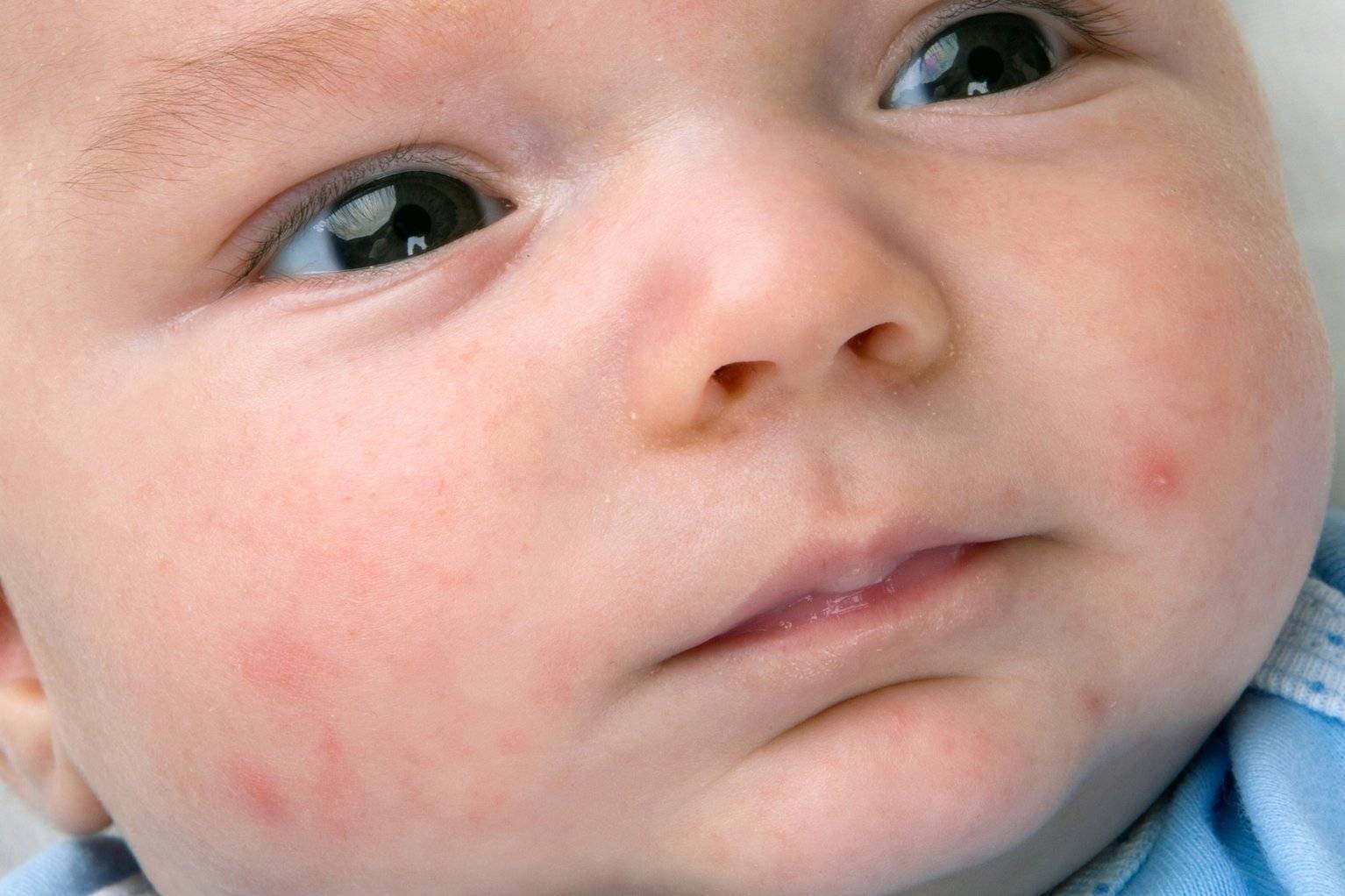
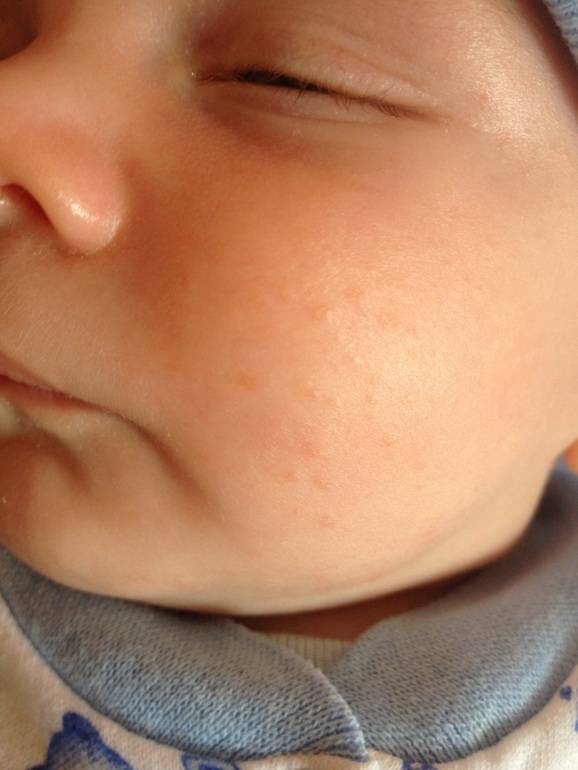
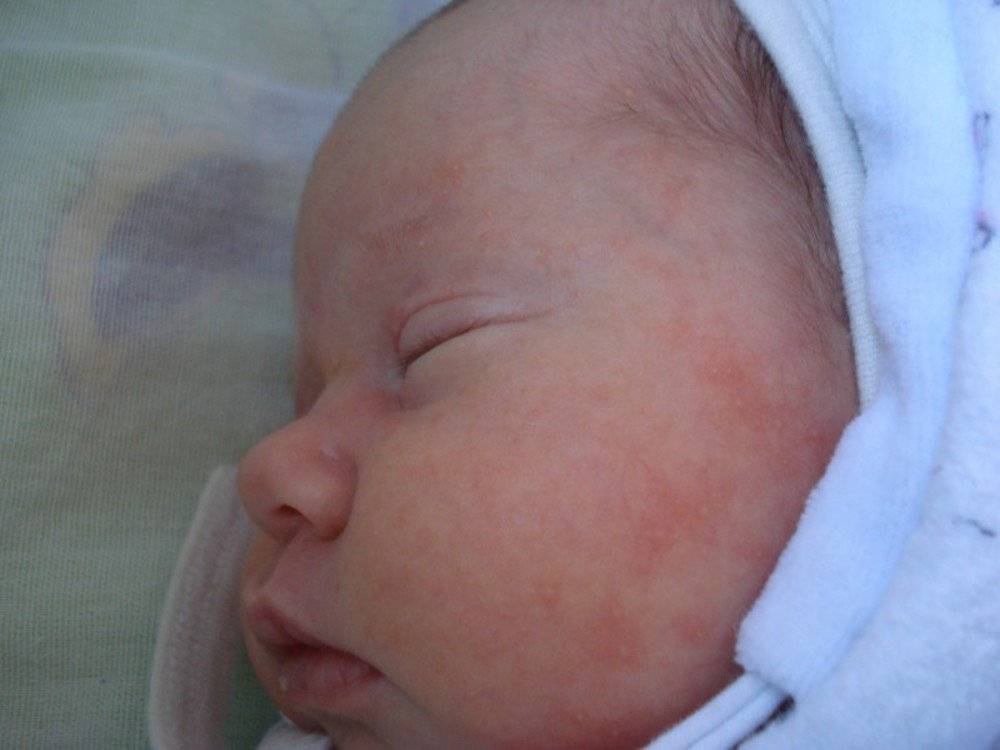
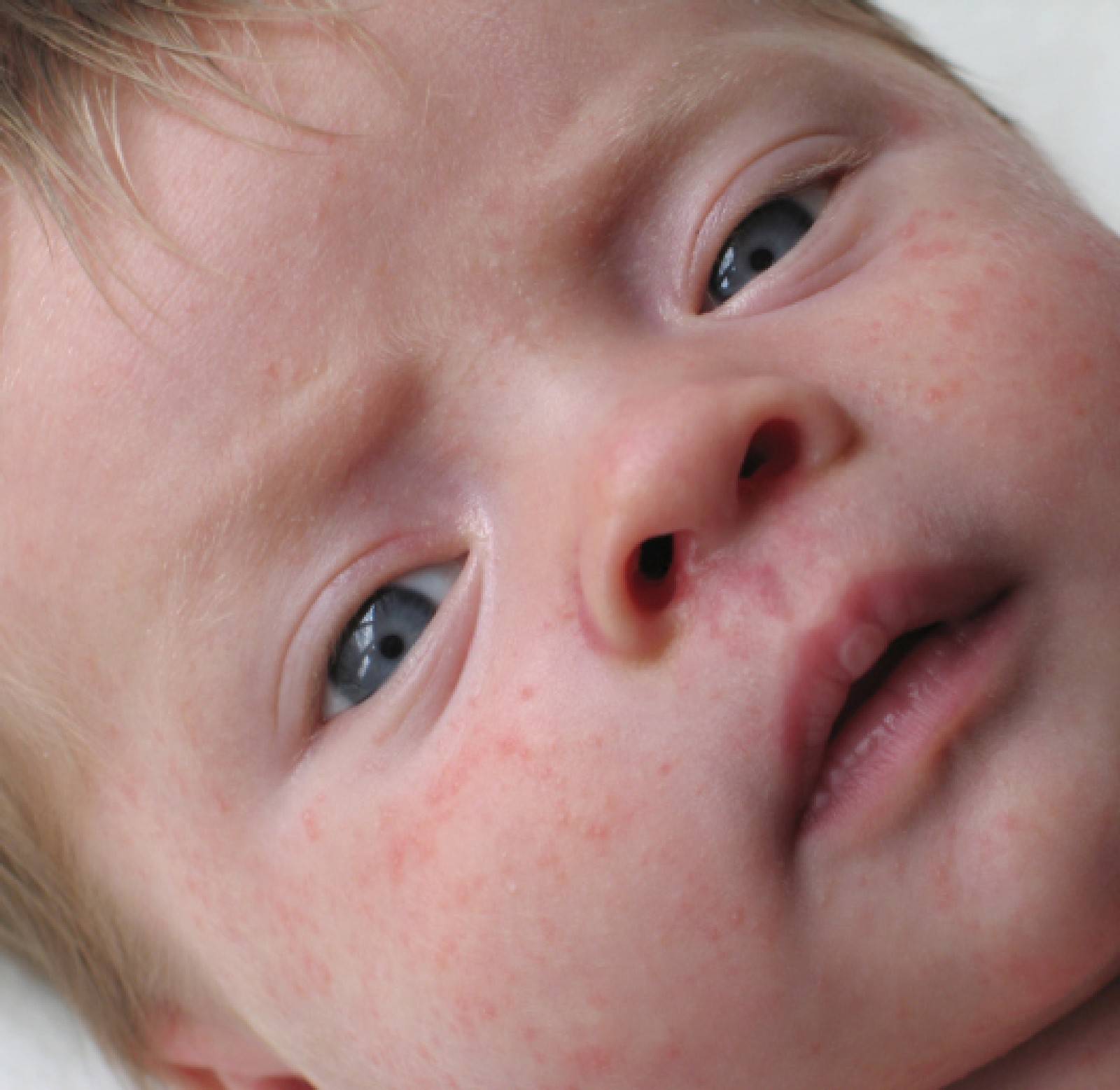
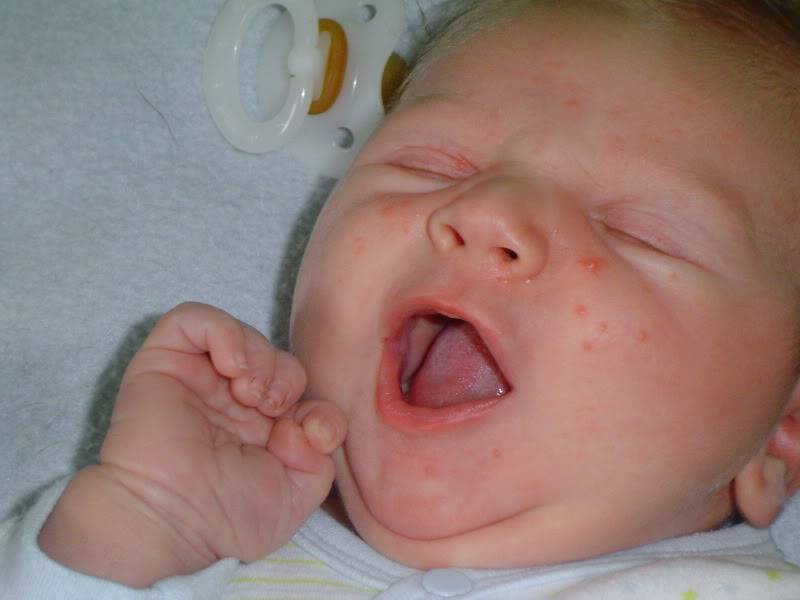
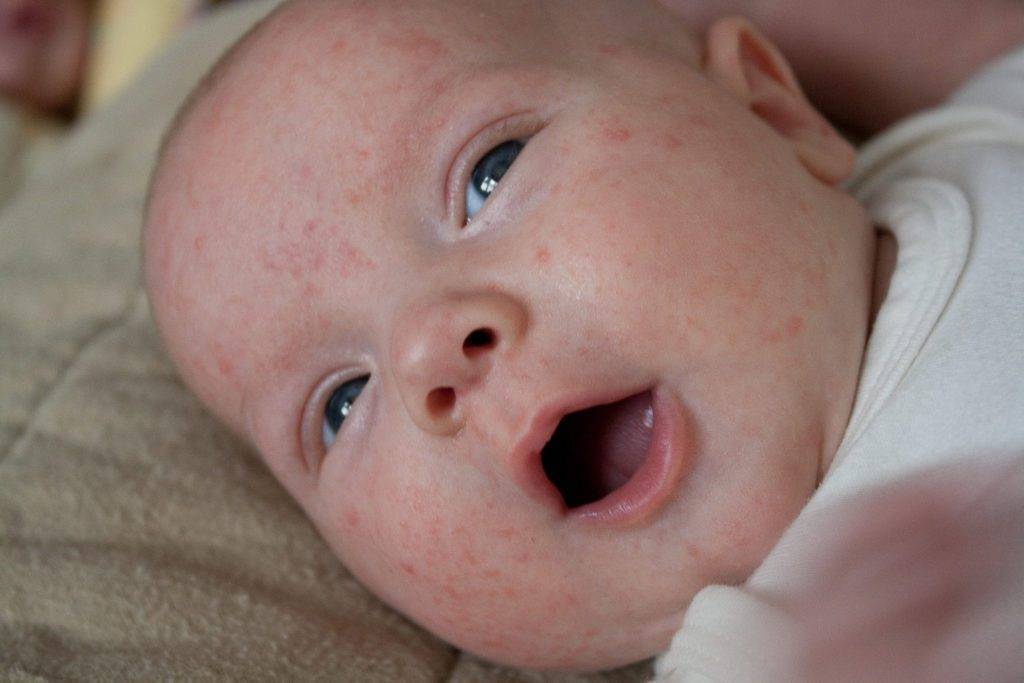
Как выглядит потничка у новорожденных
Потница, или разговорный вариант “потничка” – незаразное и неопасное, но неприятное для малыша заболевание кожи. Проявляется оно по-разному. В зависимости от характера высыпаний и глубины поражения кожи выделяют потницу трех видов:
- Кристаллическая – прозрачные пузырьки на шее, голове, плечах. Они легко лопаются, но не вызывают воспаления и не беспокоят ребенка. Такая потница проходит за несколько дней при хорошем уходе.
- Красная потница – красная мелкая сыпь. Кожа под ней тоже может быть красной и отечной. Красная потница поражает более глубокие слои, поэтому может сопровождаться болью, зудом. На ее фоне возможно повышение температуры. Чаще всего эта потница возникает в подмышках, в паху, в шейных складочках малыша. Сыпь может держаться до двух недель.
- Глубокая потница – плотные бугорки телесного цвета. Без лечения может дать осложнения из-за присоединения вторичных инфекций, но у новорожденных этот вид потницы практически не встречается, обычно бывает у подростков и взрослых.
Болеют ли дети омикроном?
Да, омикрон настигает и детей. И как показывают статистические данные из США, по сравнению с волной заражений годичной давности, у детей динамика роста выше, чем у взрослых. Заболеваемость в январе 2022 года по сравнению с аналогичным периодом 2021 года у детей до 4-х лет выросла в 2,6 раза. Это самый большой прирост среди всех возрастных групп. Одно из объяснений такой динамики — отсутствие вакцинации среди малышей данной возрастной категории. Кроме того, маленькие дети чаще других болеют острыми респираторными заболеваниями. Еще один фактор, способствующий распространению коронавируса среди детей — это работающие школы и детские сады. Если в 2020 году почти весь мир переходил на дистанционное образование, то сейчас к таким мерам прибегают значительно реже.
Вызовите врача при первых симптомах ковида у ребенка и строго выполняйте его рекомендации. Коронавирус у детей протекает легче, чем у взрослых, но возможны серьезные осложнения. Фото: svitlanahulko85.gmail.com / Depositphotos
Примечательно, что на такую картину по заболеваемости коронавирусом в США могут оказывать влияние также некоторые социальные и регуляторные аспекты. В частности, пожилые люди ведут себя куда осторожнее детей, и их круг общения значительно уже. Второй немаловажный фактор — порядок тестирования в ряде штатов. Так, с открытием школ детей стали регулярно тестировать (чаще, чем взрослых), а многие взрослые болеют в легкой форме и не тестируются.
Когда ребенку с ковидом нужна госпитализация?
«Основной причиной госпитализации детей при ковиде является развитие бронхиолитов и пневмоний. Мнения врачей противоречивые: одни утверждают, что у госпитализированных детей течение легче, чем при дельте. Другие отмечают развитие серьезных осложнений: дыхательной недостаточности, гипертермии, обезвоживании. Но все сходятся во мнении, что омикрон чрезвычайно заразен, чем и вызывает такое быстрое распространение. Согласно клиническим рекомендациям Минздрава, лечение ковида проводят с помощью рекомбинантных интерферонов альфа, умиферона и симптоматической терапии. При более тяжелом течении показана госпитализация».
Тысячная Елена Михайловна
эксперт
Руководитель Детской клиники ЕМС, врач-педиатр
Почему возникают опрелости у детей?
Чтобы понять, как избавиться от опрелостей, сначала надо разобраться, из-за чего они возникают. Ведь на первой стадии часто достаточно просто убрать раздражители, чтобы опрелости у младенца исчезли.
Влага
Влага — основная причина опрелостей у новорожденного. Стремясь обезопасить малыша от простуды, нередко родители излишне прогревают комнату или слишком сильно укутывают кроху, в результате чего ребенок потеет. Опрелость от пота у новорожденных в первую очередь появляется подмышками, в складках кожи и других местах повышенного потоотделения.
Регулярные водные процедуры смывают с кожных покровов выделения тела и значительное количество бактерий. Однако то, что помогает от опрелостей у новорожденных, одновременно может стать их причиной. Оставшаяся на коже после купания вода — еще один источник лишней влаги. Чтобы она не попадала под одежду, малыша рекомендуется тщательно обтереть и дать его телу подышать 10–15 минут перед одеванием.
И, конечно, опрелости у новорожденных могут появляться от влаги из подгузников
Обращайте внимание на сигналы малыша и своевременно проводите гигиенические процедуры. Помните: подгузники способны снизить риск опрелостей у новорожденных на попе, но только если их регулярно менять
Трение
Опрелости могут возникать из-за механического воздействия на кожу. Чтобы этого не происходило, не пеленайте малыша слишком туго, не надевайте на него обтягивающую одежду, избегайте синтетических тканей. Из-за трения опрелости могут появиться и под поясом подгузника у новорожденного. Обычно это случается, если пояс слишком сильно затянут, или были куплены подгузники сомнительного качества.
Химические раздражители
Еще одной причиной, по которой у новорожденного ребенка могут появиться опрелости, является чувствительность малыша к определенным химическим веществам. Они могут попасть на кожу с одежды, подгузника, из косметических средств. Что помогает от «химических» опрелостей у новорожденных? Ответ прост: покупать для ребенка товары только тех производителей, в которых вы уверены на 100%.
Другие факторы
Существует ряд факторов, которые способны увеличить риск появления этого заболевания — лишний вес, склонность к аллергии, расположение сосудов близко к поверхности кожи. Есть и гендерная зависимость: опрелости у новорожденных девочек случаются чаще, чем у мальчиков.
Пятна на листьях
Пятнистость на листве возникает по многим причинам. Это могут быть ошибки в уходе, неправильное применения удобрений, различные вредители или заболевания.
Вот некоторые аспекты неправильно организованного ухода:
Неправильно организованный полив
При чрезмерно количестве воды в субстрате и на поверхности грунта происходит застой. Это провоцирует гниение, которое поначалу проявляется пятнами на листьях орхидеи Фаленопсис на точке роста и корнях. Постепенно пятна становятся больше. На ощупь они осклизлые, окрашены в темные цвета. При нажатии ни них из корня сочится жидкость. Сквозь стенки горшка становится видно, как отмирает корневая система. При этом все растение увядает и теряет упругость.
Чрезмерное увлажнение грунта приводит также к некоторым грибковым и бактериальным инфекциям, которые поражают орхидеи.
Виды пятен на орхидее
- Бактериальная гниль. Проявляет себя коричневым пятнами на листьях, которые становятся больше с течением времени. Затем болезнь переходит и на остальные части цветка, пока полностью его не захватит. На первых этапах недуга правильнее всего будет аккуратно вырезать стерильным инструментом все пятна, захватив немного здоровой ткани цветка. Если весь листочек поражен, то придется с ним расстаться.
- Коричневая гниль. От этого заболевания страдает корневище, которое становится мягким. Появляются коричневые пятна на корнях, при этом ухудшается внешний вид остальных частей орхидеи. Листья покрываются бурыми пятнами, которые постепенно захватывают весь лист. Лечение этого заболевания проводится сменой грунта на новый. А корни обрабатываются фундазолом.
- Серая гниль. Поражает надземные участки растения. Может начаться даже с цветов. С виду пораженные участки листьев выглядят как темные пятна, покрытые белым пушком. Лечить такое заболевание лучше на первых этапах, потому что оно очень быстро захватывает все растение. Лучшими препаратами считаются фунгицидные растворы, которые продаются в цветочных магазинах.
- Антракоз. Это болезнь повышенной влажности и воды в пазухах листьев. Если на начальных этапах появились черные пятна на листьях, которые имеют тенденцию к увеличению, то это он. Также появляются темные точки на листьях, которые постепенно сливаются в пятна. Лечат такое заболевание оперативно. Стерильным инструментом аккуратно вырезают пятна и срезы затирают углем. Затем весь цветок опрыскивают противогрибковыми средствами.
- Бактериальная пятнистость. На начальных этапах листья желтеют кругами, появляются трещины в которых собирается жидкость. Полностью пораженные листья удаляют, а срезы затирают углем или обрабатывают антисептическими препаратами. Затем проводится общее антибактериальное лечение всего цветка.
При недостаточном поливе цветок постепенно усыхает, а на корнях и листьях появляются желтые участки, которые постепенно становятся больше. Это признаки отмирания тканей растения из-за недостатка питательных веществ.
Чтобы вылечить орхидею от этой болезни, внимательно осматривают весь цветок. Если уже успели высохнуть корни, то придется извлечь красавицу из горшка и провести санацию корней. Подсохшие листья удалять не нужно, потому что они отдают питательные вещества остальным частям растения.
Постоянная засуха приводит к атрофированию корней. При этом появляются серовато-желтые пятна. Смена режима поливов приведет растение в порядок в течение месяца.
Расположение и температурный режим
Неправильное расположение цветка ведет к попаданию прямых солнечных лучей на листья. Появляются белые пятна. Со временем их становится больше. Такие ошибки чреваты серьезными последствиями для орхидей. Изменить эту ситуацию легко. Нужно переставить орхидею в тень либо создать рассеянное освещение.
Завышенные температуры приводят к высыханию грунта и потере корневой системы. При этом листья теряют упругость и на них могут появиться пятна.
Некачественный грунт
Со временем грунт уплотняется и вокруг корней создается ком, который провоцирует застой влаги. Это отрицательно сказывается на здоровье цветка. Возникают гнилостные заболевания, происходит почернение. Сначала на корнях появляются темные пятна, которые со временем увеличиваются. Чтобы вылечить цветок, нужно срочно сменить грунт.
Субстрат можно собрать самостоятельно либо приобрести в специализированном магазине.
Гормональные мази при диатезе
Особую группу местных препаратов, применяемых при диатезе, составляют гормональные мази. Их используют, если негормональные средства не помогают. Гормональные препараты имеют более серьезный состав, включающий гормональные компоненты – глюкокортикоиды. Это стероидные гормоны, синтезируемые корой надпочечника. Среди них наиболее распространены:
- Природные глюкокортикоиды: кортизол, гидрокортизон. Их действие сохраняется на протяжении 8-12 часов.
- Синтетические аналоги: преднизолон, преднизон, метилпреднизолон, мометазон, клобетазол. Вещества действуют в течение 12-36 часов.
- Синтетические аналоги с содержанием фтора: дексаметазон, бетаметазон, параметазон, флупреднизолон. Действие веществ сохраняется до 3 суток.
Такие вещества оказывают следующие эффекты:
- Противоаллергическое. Гормоны снижают уровень базофилов – веществ, активизирующихся при аллергии.
- Противовоспалительное. Вещества снижают в крови уровень медиаторов воспаления.
Гормональные средства оказывают более быстрое действие, но при этом имеют и более внушительный список побочных эффектов. По этой причине немногие гормональные мази разрешены для детей, и к ним стараются прибегать в крайних случаях, когда состояние ребенка запущено, и он страдает от зуда, больших очагов повреждения и прочих неприятных симптомов.
В перечень гормональных препаратов, применяемых при диатезе, входят:
- Адвантан (метилпреднизолон) – с 4 месяцев;
- Локоид (гидрокортизон) – с 6 месяцев;
- Афлодерм (алклометазон) – с 6 месяцев;
- Белодерм (бетаметазон) – с 6 месяцев
- Дермовейт (клобетазол) – с 1 года;
- Элокол (мометазона фуроат) – с 2 лет.
В чем опасность применения гормональных мазей при диатезе
Ввиду того, что у детей величина соотношения площади поверхности и массы тела больше, чем у взрослых, они больше подвержены риску возникновения побочных эффектов от гормональных препаратов. При длительном применении существует риск нарушений роста и развития. По этой причине детям назначают минимальные дозы мазей, а также короткие курсы. К примеру, Адвантан нельзя использовать дольше 4 недель.
Есть и другие особенности использования гормональных мазей, связанные с небольшой площадью поверхности тела ребенка
Например, мазь Белодерм используют очень осторожно и ни в коем случае не наносят под подгузник, поскольку из-за повышенной всасываемости активных компонентов увеличивается риск развития серьезных побочных эффектов.
Не менее важно с осторожностью наносить гормональную мазь в области складок тела. В этих местах мазь всасывается активнее и может оказывать на организм системное действие, т. е
попадать в кровоток и влиять изнутри.
е. попадать в кровоток и влиять изнутри.
В случае с гормональными мазями также важно:
- не превышать назначенную дозировку;
- использовать такое количество мази, которое назначил специалист;
- не продлевать срок применения (в большинстве случаев не дольше 5 дней);
- мазать только очаги поражения.
Источники
- Федеральные клинические рекомендации. Дерматовенерология 2015. Болезни кожи. Инфекции, передаваемые половым путем. — 5-е изд. перераб. и доп. — М:Деловой экспресс, 2016. — 768 с.
- В.М. Козин, Ю.В. Козина, Н.Н. Янковская «Дерматологические болезни и инфекции, передаваемые половым путем: Учебно-методическое пособие» – Витебск: ВГМУ, 2016. – 409 с.
- П.Д. Гуляй. «Кожные и венерические болезни: Учебное пособие» – Гродно: Гродненский государственный медицинский университет, 2003. – 182 с.
- Ю.В.Одинец, М.К.Бирюкова «Атопический дерматит, аллергический ринит, крапивница у детей : метод. указ. для студ. и врачей-интернов» – Харьков: ХНМУ, 2015. – 52 с.
- С. А. Бутрий «Здоровье ребенка: современный подход. Как научиться справляться с болезнями и собственной паникой» — «Эксмо», 2018.