Подготовка и проведение УЗИ
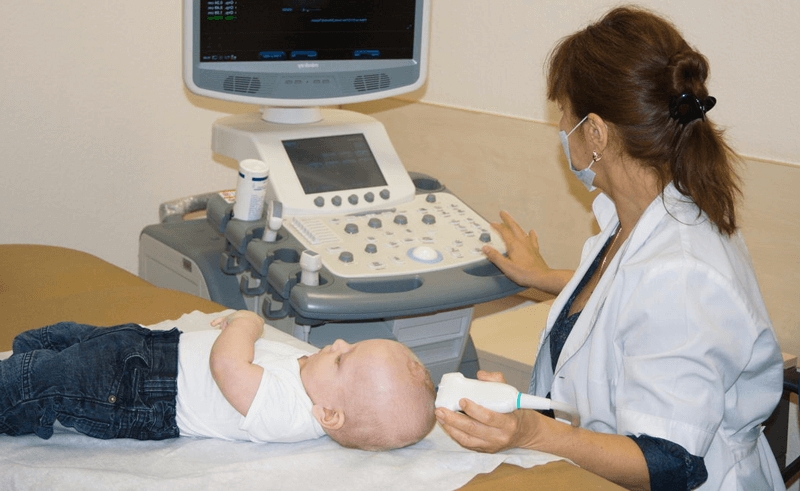
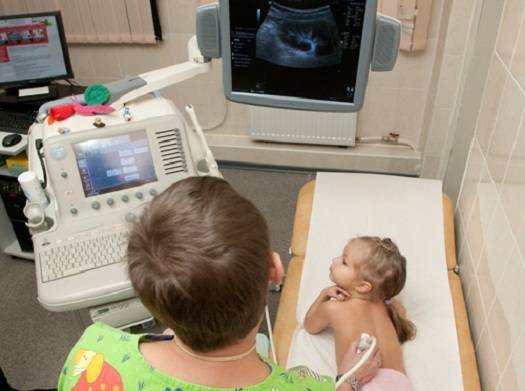
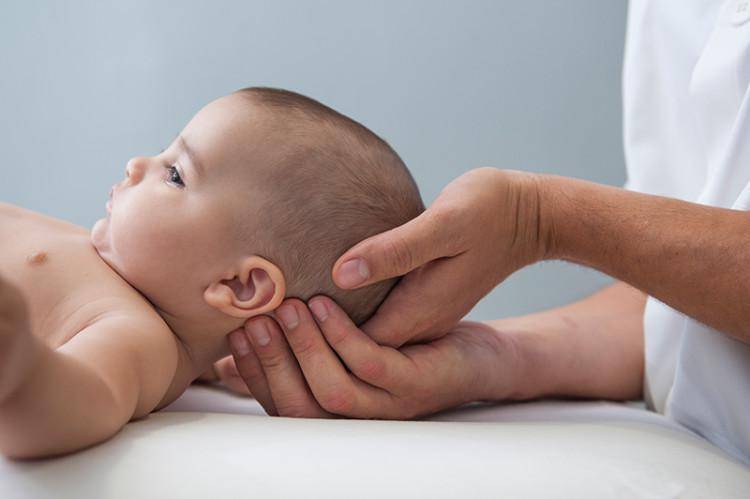
Специфических подготовительных мероприятий перед диагностикой не требуется. Перед началом процедуры врач проверяет медицинскую документацию, проводит краткий инструктаж, усаживает пациента на удобную кушетку, наносит на исследуемую зону жидкий гель и приступает к диагностике. Позвонки обследуют через переднебоковую область шеи.
Врач водит датчиком по шейному отделу, оценивает изображение, которое выводится на экран, сопоставляет заявленный анамнез с результатами УЗИ. Обычно диагностика занимает не более 5-10 минут. Как только вся информация собрана, врач печатает снимки, передает их пациенту, ставит предварительный диагноз и перенаправляет к профильному специалисту.
УЗИст не назначает лечения, он только проводит исследование и указывает пациенту на нормы или патологии его организма. За детальной информацией и терапевтическим курсом следует обратиться к лечащему врачу.
Какие именно патологии удастся диагностировать
Врач, который проводит диагностику, сможет отследить возрастные изменения пациента и аномалии развития (более характерно для детей дошкольного возраста). Специалист оценивает состояние спинномозговой оболочки, хрящей, тканей различной плотности, уровень потертости межпозвонковых дисков, наличие или отсутствие межсуставной жидкости.
На трехмерном изображении видна интенсивность деформации межпозвонковых дисков при остеохондрозе или поражение суставных тканей при ревматизме. Также при помощи УЗИ удастся отследить развитие раковых новообразований. Ультразвуковое исследование подходит для уточнения состояния пациента перед и после хирургического вмешательства или для оценки эффективности терапевтического курса.
Особенности диагностики новорожденных
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Родовая травма – повреждение тканей или органов малыша во время родов, которые вызваны механическими силами. Выделяют несколько видов родовых травм, в список которых входит и повреждение шейного отдела позвоночника. Выявить нарушение, его характер можно только при внешнем осмотре, поскольку ребенок не может сообщить родителям о своих жалобах. Ультразвуковое исследование поможет выявить спинномозговые аномалии, состояние оболочек, функциональность кровеносной системы и степень развития шейных позвонков. В медицинской практике УЗИ применяют редко. Диагностика может понадобиться при внеплановом кесаревом сечении, стимуляции родовой деятельности роженицы, применении вспомогательных методов родоразрешения. Также исследование может быть назначено при тяжелых родах, если вес плода составляет больше 4,5 килограмм.
В отличие от рентгена, ультразвуковое исследование выявляет повреждения мягких тканей, которые характерны для родовых травм. Более того, УЗИ никак не влияет на здоровье малыша, не накапливается в организме и не вызывает побочных эффектов.
УЗИ – стандартная диагностическая процедура, которая помогает оценить состояние шейного отдела позвоночника, выявить нормы и патологии, сформировать эффективный терапевтический курс. Процедуру можно пройти в любом медицинском центре, предварительно проконсультировавшись с лечащим врачом. Главное преимущество ультразвука – безопасность. Исследование не отразится на функциональности человеческого организма, а сразу же после манипуляций пациент может возвращаться к привычному темпу жизни. Именно поэтому УЗИ разрешено новорожденным, беременным и кормящим женщинам, людям старшей возрастной категории. Пользуйтесь благами современной медицины и будьте здоровы!
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Дружикина Виктория Юрьевна
Специальность: терапевт, невролог.
Общий стаж: 5 лет.
Место работы: БУЗ ОО «Корсаковская ЦРБ».
Образование: Орловский государственный университет имени И.С. Тургенева.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
Диагностика дефектов позвоночника и спинного мозга плода – сроки и виды исследований
Поскольку параллельно с нарушениями развития позвоночного столба чаще всего обнаруживаются и изменения со стороны спинного мозга, что приводит к очень тяжелым последствиям – гибели плода внутриутробно на поздних сроках, смерти ребенка сразу после рождения или в раннем возрасте, или же глубокой инвалидности при выживании, трудно переоценить важность своевременного и качественного скрининга беременных женщин. Скрининговое исследование позволяет диагностировать аномалии развития внутриутробно и принимать решение о целесообразности дальнейшего ведения беременности, рассмотреть возможности коррекции обнаруженных дефектов, прогнозировать исход болезни по объективным показателям диагностики
Скрининговое исследование позволяет диагностировать аномалии развития внутриутробно и принимать решение о целесообразности дальнейшего ведения беременности, рассмотреть возможности коррекции обнаруженных дефектов, прогнозировать исход болезни по объективным показателям диагностики.
Скрининговый контроль беременности базируется на ультразвуковом исследовании, как самом доступном и эффективном методе.
- К УЗИ подключаются также дополнительные исследования – эхография (3D и 4D), доплерометрия.
- При любых патологических изменениях плода, выявленных на УЗИ, в настоящее время назначается МРТ плода и плаценты.
- В отдельных случаях может потребоваться анализ околоплодных вод – материал для исследования извлекают путем амниоцентеза.
Чаще всего диагностика ограничивается УЗИ-исследованием, как самым достоверным в любом триместре беременности.
- Первое скрининговое УЗИ-исследование проводится после 11-й недели беременности. Уже на этом сроке можно выявить деформации формирующегося позвоночника по контуру мягких тканей над ним, и с большой долей вероятности диагностировать его расщепление, а также миелоцеле, менингоцеле или менингомиелоцеле. Если на УЗИ заметно нарушение мягких тканей и кожи плода в зоне деформации позвоночника, то диагноз не подлежит сомнению.
Второе скрининговое исследование проводится на 16-18 неделе, которое может подтвердить вышеназванные диагнозы, потому что позвоночник к этому времени более отчетливо дифференцирован на снимках УЗИ. Второй скрининг также позволяет выявить дефекты нервной трубки плода, что выражается в анэнцефалии и амиелии (отсутствии головного и спинного мозга) – эти патологии часто сопровождают рахишизис (расщелина позвоночника). На первом-втором скрининге можно выявить также дополнительные образования в зоне позвоночника или наличие добавочных позвонков.
- Третий скрининг проводится на 32-36 неделях беременности может выявить дефекты позвоночника, спинного мозга и мозговых структур плода с высокой степенью вероятности при нарушении анатомических пропорций сегментов, неправильных контурах и при наличии образований.
При подозрении на дефекты позвоночника или другие патологии плода после первого скринингового исследования беременной назначается индивидуальная диагностическая программа с дополнительными исследованиями и консультированием специалистов.
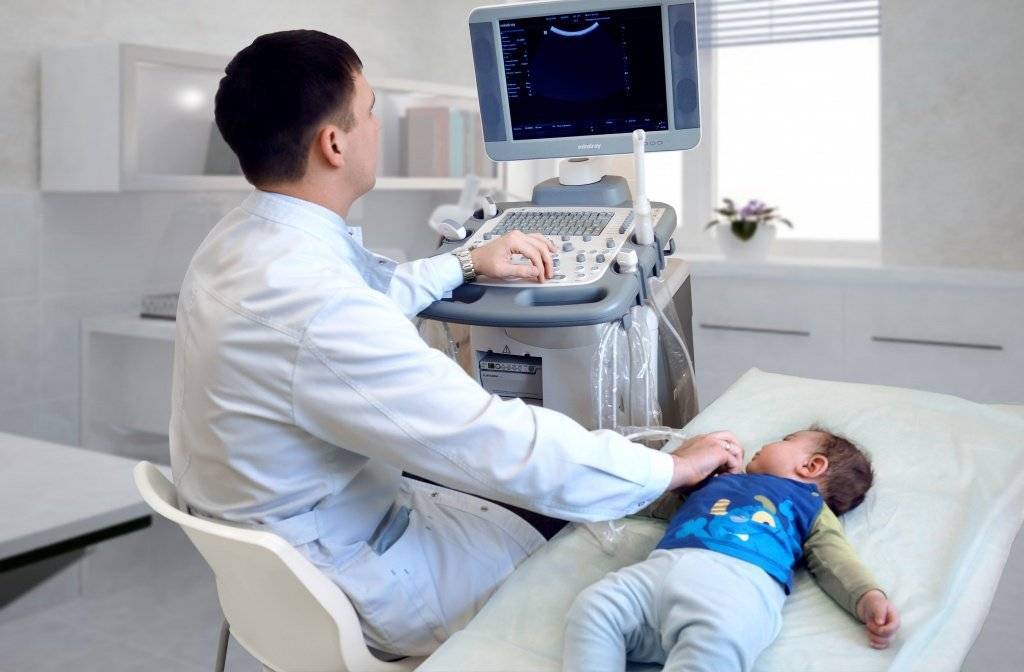
Сделать УЗИ шейного отдела позвоночника ребенку: что можно обнаружить при помощи исследования?
- Остеохондроз. Патология поражает позвоночник, в том числе и шейный его отдел. В этом случае изучается уровень поражения межпозвоночного хряща, рост остеофитов. Также исследуется, насколько сдавлены коронарные сосуды, которые отвечают за приток крови к головному мозгу;
- Нестабильность позвоночника. Это означает, что его связки очень слабые. Диагноз выявляется при помощи оценки смещения позвонков;
- Аномалии шейных артерий. Можно выявить их сужение, повороты, отсутствие стволов и извитости;
- Переломы шейных позвонков, а также их вывихи и подвывихи;
- Кривошея, или слишком высокий тонус кивательных мышц;
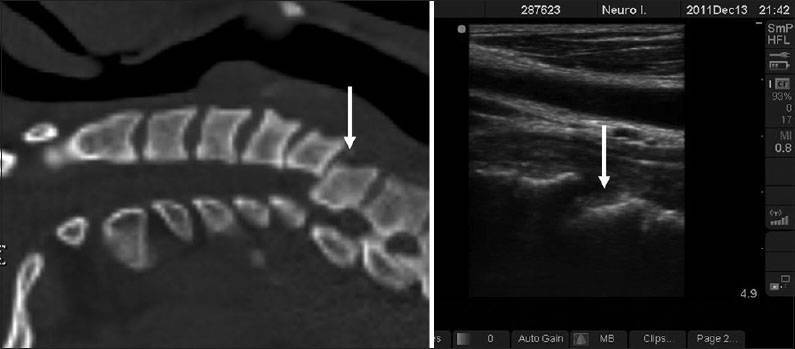
- Грыжи дисков между позвонками. Ультразвуковая диагностика позволяет обнаружить и такое нарушение. Образование грыжи выглядит как выпячивание и повреждение целостности фиброзного кольца. Для того, чтобы в результатах УЗИ указать межпозвонковую грыжу, такое выпячивание должно составлять не менее 9 мм;
- Патологии развития структур и шейных органов.
При выявлении таких диагнозов необходима срочная консультация касательно них с опытным специалистом. Упущенное время может вызвать слишком большие проблемы со здоровьем ребенка в будущем. Кроме исследования результатов УЗИ, доктор будет ориентироваться и на жалобы ребенка. Если это новорожденный малыш, о его плохом самочувствии должны рассказать родители.
О заболевании
Натальная травма — повреждение, которое получено в период родов. Младенцы иногда рождаются с травмой шеи. Виной тому физиология тела новорожденного. Отдел шейных позвонков даже у взрослых людей является слабозащищенным местом. Связки и мышцы у малыша весьма слабые, поэтому есть большой риск получить травму шеи. В зависимости от способа получения повреждения ШОП, существуют различные виды повреждений.
Таблица №1. Виды повреждений при родах.
| Вид | Описание |
|---|---|
| Дистракционная травма | Повреждение в области шеи может проявиться впоследствии большой растяжки шеи. На момент родов это наблюдается в 2х инцидентах. Первый из них – когда крупногабаритный малыш из-за широких плечиков не проходит по родовому каналу, и акушерам приходится «вытягивать» младенца за головку. Второй – младенец больших размеров, находящийся в матке в продольном положении, т.е. ножками к входу. В таком случае головка не подвижна, не может продвигаться по родовым путям и акушеры «подтягивают» малыша за ягодицы. Такие действия могут вызвать разрыв связок и отделений позвонковых тел от межпозвоночных дисков. Может случиться травма спинного мозга. |
| Сгибательно-компрессионная травма | Если в вышеописанной ситуации был риск растяжки шейного отдела, то на этот раз появляется угроза его сильного сдавливания. Это случается при активных родах, во время которых головка не может двигаться по родовым путям, а тело не перестает двигаться вперед. Такие роды могут возникнуть при естественном процессе или при вынужденном стимулировании родового процесса. При сильном сдавливании новорожденный может родиться с травмой тел позвонков. |
| Ротационная травма | Бывают случаи, когда младенцу требуется помощь в прохождении по родовому каналу, чтобы быстрее родиться на свет. Речь идет о ситуациях, которые нуждаются в ускоренном процессе родов, поскольку появляется угроза здоровью будущей мамы и ее ребенка либо при появлении слабости на момент схваток, из-за которой у женщины не получается родить самостоятельно. Чтобы ничего не мешало ребенку родиться, к голове прикладываются акушерские щипцы. В особых случаях акушер работает с помощью рук. Чтобы головка легко прошла, производят ротационные движения (поочередно поворачивают головку почасовой стрелке, а затем против). Такие движения способствуют вывиху или смещению позвонка шеи. Это грозит сдавливанию спинного мозга и сужению спинномозгового канала. |
Наиболее распространенные вопросы родителей
– Не повредит ли УЗИ здоровью ребенка?
– Ультразвуковое исследование – совершенно безвредная процедура. В отличие от рентгена, ее выполнение не требует защиты для врача и пациента.
– Существуют ли возрастные ограничения по данному виду диагностики для детей?
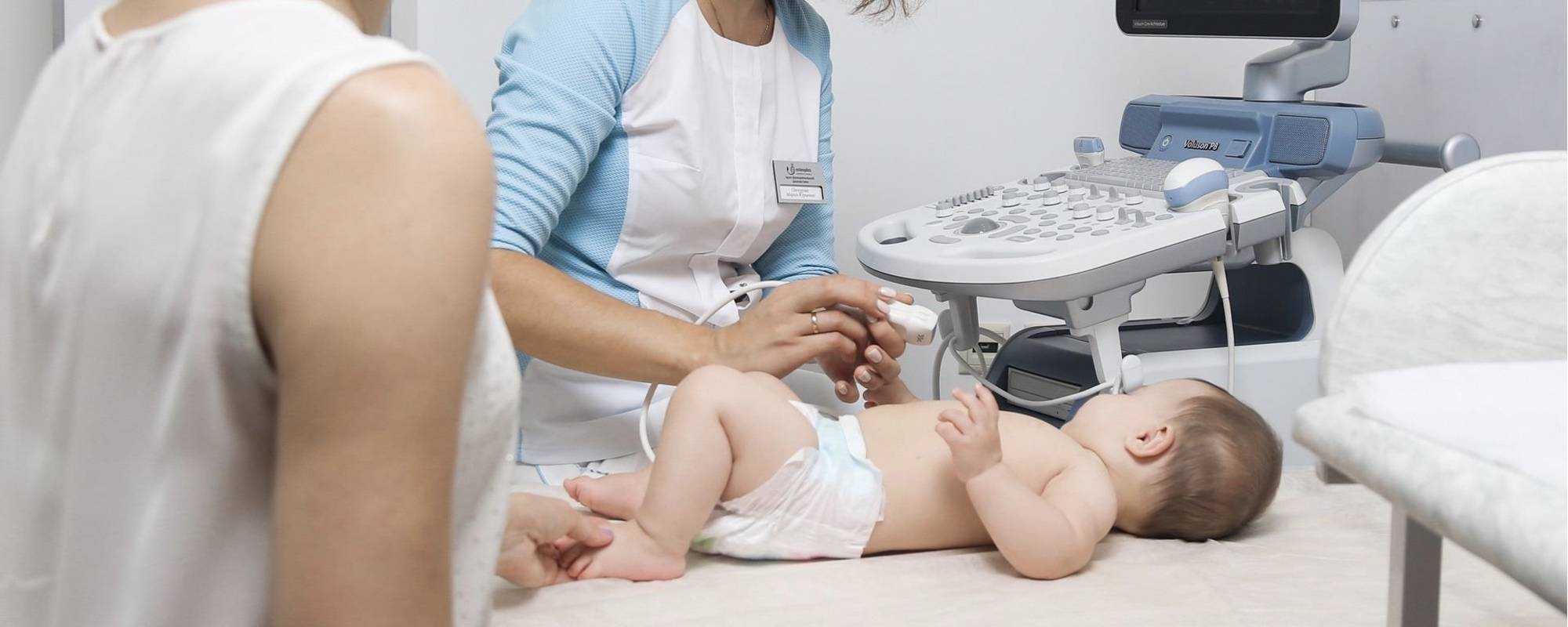
– Современная аппаратура позволяет проводить ультразвуковую диагностику деткам с первых дней жизни. Очень популярны сегодня комплексные УЗИ новорожденных, направленные на выявление скрытых патологий. На осмотр можно записывать даже недоношенных деток.
– Какова длительность процедуры?
– Все зависит от вида исследования. Средняя продолжительность процедуры составляет пять минут. Однако в сложных ситуациях диагностика может затянуться на 40 минут.
– Не будет ли ребенок испытывать боль во время УЗИ?
– Ультразвуковое исследование – абсолютно безболезненная процедура, одинаковая по ощущениям для пациентов всех возрастов. Ребенок может почувствовать лишь влажность и прохладу гелеобразного вещества и легкое скольжение датчика по коже.
УЗИ шеи взрослым
Исследование назначается не только для постановки диагноза, но и для отслеживания динамики развития патологических процессов. В день диагностики нельзя употреблять кофе, алкоголь, спиртные напитки и препараты, способные влиять на состояние сосудистой системы.
Алгоритм проведения УЗ-исследования:
- Пациента располагают на кушетке в положении лежа на спине.
- Шея освобождается от одежды и ювелирных украшений.
- Голова запрокидывается назад и отворачивается от диагностического датчика.
- На кожные покровы наносится специальный гипоаллергенный гель. Он обеспечивает беспрепятственное скольжение и удалению воздуха из-под УЗ-датчика.
- Врач медленно водит прибором в области исследуемой зоны, останавливаясь там, где располагаются артерии и сосуды.
- В некоторых случаях требуется проведение функциональных проб. Для этого специалист нажимает на сосуд УЗ-датчиком или пальцем, а затем просит обследуемого сделать серию глубоких вдохов и выдохов.
В отличие, например, от рентгенографии, ультразвуковое исследование можно проводить столько раз, сколько потребуется, а возрастных ограничений и противопоказаний нет.
Во ходе процедуры на мониторе фиксируется минимальная и максимальная скорость кровотока, разница между этими показателями и характер кровотока в сосудах. Полученные сведения сравниваются с нормой для здорового человека, а затем на основании этих данных делается вывод о проходимости сосудов и общем состоянии сосудистой системы. Результаты выдаются на руки пациенту сразу после обследования.
Профилактика и лечение плоскостопия
Как правило, доктор рекомендует ребенку физические упражнения — например, лыжи и езду на велосипеде, массаж, а также ношение ортопедической обуви.
- Не рекомендуется ходить по каменистым местам и твердой земле без обуви в течение долгого времени — лучше, чтобы малыш топал босыми ножками по песку и рыхлому грунту.
- Вредно находиться в помещении в теплой обуви, носить тяжести и стоять без движения слишком долго.
Первая обувь для здоровых ножек
Большинство педиатров сходится во мнении, что до того, как малыш начнет делать свои первые шаги, обувь ему не нужна. Конечно, холодной зимой необходимо защитить ножки ребенка: выбирайте мягкие сапожки, в которых стопа будет располагаться свободно и кроха сможет шевелить пальчиками. Не надевайте на него тугие носки: даже их ношение чревато искривлением пальцев.
Диагноз «вальгусная деформация стопы» может быть поставлен только после 3 – 5 лет. При этом заболевании наблюдается искривление фаланги больших пальцев ног, что сказывается на походке, осанке и нередко приводит к осложнениям. Вальгусная деформация может появляться у детей, которые уже страдают поперечным плоскостопием, мало занимались физическим развитием, носили неверно подобранную обувь, имеют генетические или эндокринные нарушения. Но это состояние успешно корректируется, если вовремя показаться врачу.
Последствия повреждений шейного отдела
Необходимо знать о том, что самые несерьезные и незаметные с первого взгляда нарушения влекут за собой масштабные последствия, которые в будущем могут сильно влиять на качество жизни малыша.
Результатом тяжелой родовой травмы могут стать пережатые артерии в области шеи, такая патология сопровождается нарушением кровоснабжения головного мозга, а также развитием венозного застоя и скапливания жидкости. Все последствия такой травмы крайне отрицательно влияют на развитие малыша и вызывают множество проблем в работе центральной нервной системы. Вовремя проведенная УЗИ диагностика шейного отдела позвоночника ребенка позволяет купировать патологический процесс на самых ранних стадиях развития.
Родовые травмы могут иметь самые разнообразные последствия. Именно в результате тяжелых родов у малыша может развиться эмоциональная лабильность и гипервозбудимость. Сопровождается такое состояние большим количеством бесцельных и беспричинных движений, которые не поддаются психо-эмоциональному контролю окружающих и самого малыша. Вследствие этого, в его поведении появляется суетливость, торопливость, невнимательность, плохая память, что вызывает сложности в подростковом периоде и при дальнейшей социализации.
Печальным результатом родовых травм может стать нарушение в работе нервной регуляции, сбои в физическом росте, развитие заболеваний опорно-двигательного аппарата. Распространенным последствием травм отдела шеи при родах является неправильно сформированные естественные физиологические изгибы позвоночника.
Когда ребенок начинает ходить
Походка ребенка до 4 лет сильно отличается от походки взрослого. Да и сама стопа устроена по-другому.
- Не стоит покупать специальную коррекционную обувь, не посоветовавшись с врачом: чрезмерная поддержка свода стопы может привести к тому, что мышцы ноги будет развиваться неправильно.
- Разнообразный сенсорный опыт — залог гармоничного развития. Это касается и знакомства малыша с различными поверхностями, по которым ему нужно давать ходить: пол, земля, песок, трава, камни, бревна и т. д. Для дома отлично подойдут массажные коврики и несложные упражнения для правильного формирования свода стопы: катание по полу палки, рисование стопами фигур, захватывание предметов пальцами ног, перекатывание с носка на пятку и др.
- Обувь обязательно должна «дышать». Она может быть сделана из текстиля, кожи или специальной мембраны, а вот резиновые сапоги рекомендуется надевать лишь на короткие промежутки времени.
- Первая обувь обязательно должна обеспечивать поддержку щиколотки, но не следует допускать, чтобы она была слишком тугой. Поэтому старайтесь не сильно зашнуровывать ботинки: между ножкой ребенка и поверхностью обуви должно оставаться свободное пространство.
- Подошва — даже у зимней обуви — обязательно должна гнуться. Слишком жесткая подошва также может привести к развитию плоскостопия.
- Помните, что покупать обувь в магазине с примеркой желательно во второй половине дня. Ножки у ребенка в это время суток нередко отекают и увеличиваются в размере (особенно в жаркую погоду). В дальнейшем вам придется не реже чем раз в месяц проверять, достаточно ли просторна обувь, ведь малыш растет быстро. Производить такие проверки также нужно во второй половине дня. Сразу предупредим, что ребенок «вырастает» из первой обуви примерно за 3 – 6 месяцев.
При выполнении описанных требований можно не беспокоиться о том, что обувь приведет к плоскостопию у ребенка, — у здоровой ноги нарушения не появятся только от действия внешних факторов. Если у ближайших родственников нередко встречаются подобные проблемы, вероятность их появления у вашего крохи также возрастает, и в этом случае необходимы дополнительные меры: обувь с супинаторами и специальные физические упражнения. Это не устранит проблему, но поможет не довести ее до степени яркой выраженности.
Тонкая кожа или ткань — лучший материал для верха детских башмачков.
Гибкая, достаточно твердая, в меру тонкая и нескользящая подошва.
Наденьте башмачки на малыша и дайте ему постоять в них некоторое время. Затем проверьте, как они сидят: мизинец взрослого должен легко проходить между задником и пяткой, а в передней части должно оставаться свободное пространство, равное примерно одному сантиметру
Внимание! Отмерять этот сантиметр нужно от самого длинного пальчика малыша, а это не всегда большой.
Обувь должна подходить не только по длине, но и по ширине. Ножки у малышей обычно пухлые, и это необходимо учитывать
Попробуйте сжать поверхность башмачка над стопой. Она должна легко сморщиваться. Если этого не происходит, обувь слишком тесно сидит на ножке ребенка.
Попросите малыша погулять в новых башмачках по магазину в течение некоторого времени (в идеале — 15 – 20 минут), а затем тщательно осмотрите стопы. Малейшее покраснение кожи в местах соприкосновения с обувью — однозначный сигнал, что обновка будет натирать ножку, и покупать ее нельзя.
Сделайте выбор: шнурки или липучки. Помните, что малыш очень быстро поймет, как действуют липучки, и будет сам снимать с себя ботиночки, когда надо и не надо.
Желаем здоровья вашему малышу!
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
- Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.
- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам
Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
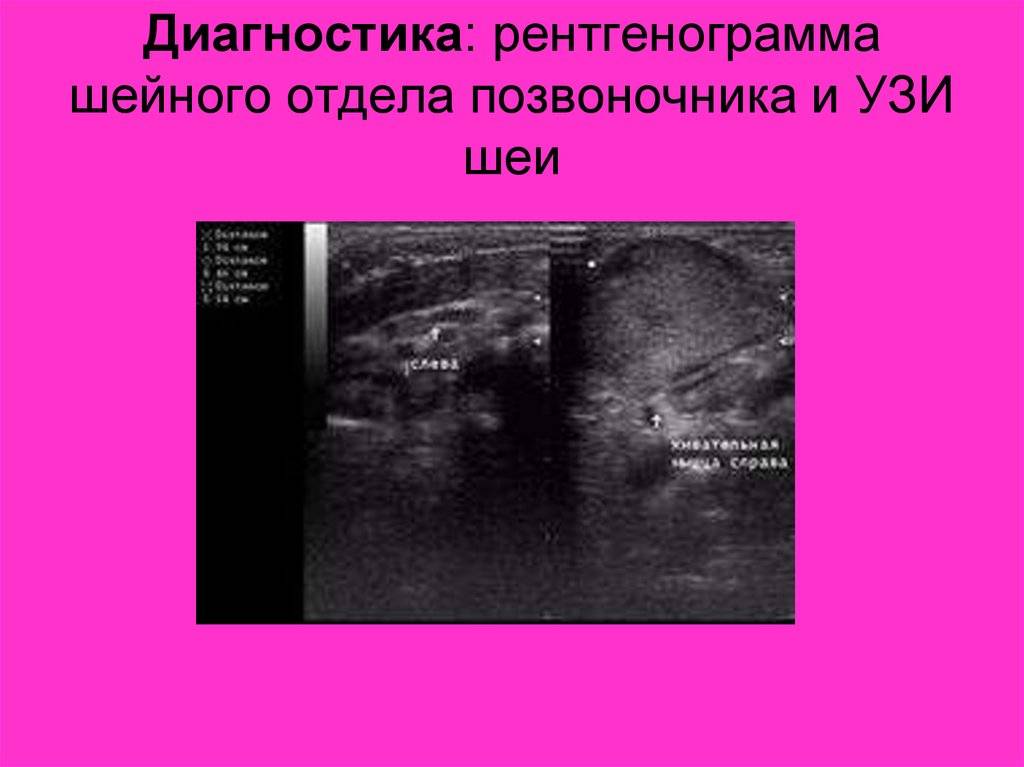
Симптомы: как понять, что у ребенка кривошея?
При двусторонней патологии головка малыша может быть прижата к груди или запрокинута, при этом движения шейного отдела ограничены.
Если у ребенка остеогенная форма, зрительно заметен изгиб в одну сторону, укорочение. Голова низко посажена, ее движения ограничены.
В случае нейрогенной патологии скелетные мышцы имеют повышенный тонус с одной стороны, а с другой – пониженный. На стороне, где дефект, нога согнута, рука сжата, при этом голова свободно двигается.
Развитие по времени
При ранней форме проблемы заметны в первые дни, при поздней – на второй неделе от рождения. Ребенок держит голову набок, на ощупь чувствуется уплотнение. Спустя 2-3 месяца дефект проявляется в неправильном положении головы, гипертонусе шейных мышц и спины. На ногах асимметричные складки.
Уже к 4-5 месяцам, при наличии кривошеи, у ребенка медленнее растут зубы, он хуже реагирует на звуки. К 7 месяцам становится заметно косоглазие, гипертонус проявляется и в нижней части тела.
К 12 месяцам диагностируется искривление позвоночника, малыш отстает в развитии, снижается зрение и слух. Черты лица изменяются – глаз и ухо на наклоненной стороне располагаются ниже. Малыши плохо держат равновесие, позже начитают сидеть и ходить, асимметрично ползают.
К 5-6 годам асимметрия лица ярко выражена. На стороне дефекта щека более плоская, заметны нарушения в развитии челюстей. При врожденном заболевании выявляют сопутствующую дисплазию тазобедренных суставов, заячью губу, неправильный прикус, короткую уздечку. Проблемы с шеей провоцируют нарушения слуха и зрения с одной стороны, косоглазие, головные боли.
Преимущества УЗИ
- абсолютная безопасность
- безболезненность исследования
- возможность многократного повторения в короткий промежуток времени
- получение точных визуальных данных в режиме реального времени
- исследование можно проводить в любом возрасте
- результаты обследования известны сразу после его проведения
- доступная цена
Даже детский офтальмолог прибегает к ультразвуковому исследованию при необходимости диагностике состояния головного мозга в возрасте пациента до 1-го года.
В Детском Медицинском Центре «Вирилис», расположенном в Кировском районе, используется самое современно ультразвуковое оборудование. Опытные и высококвалифицированные специалисты с его помощью определяют даже самые незначительные отклонения в организме ребенка, несмотря на небольшие размеры его внутренних органов и частей тела.
УЗИ — важный способ диагностики
Основными методами диагностики травм позвоночника являются рентгенологические исследования. Рентгенология позволяет определить нарушения костных структур, т.е. своевременно установить наличие таких повреждений, как вывих или перелом позвонков. Однако этот метод не дает возможности изучить состояние позвоночных артерий, спинного мозга и его оболочек. Данные об этих структурах позволяют определить четкую клинику и спрогнозировать развитие патологии, в то время как рентген способен выявить только грубые ортопедические нарушения.
УЗИ позвоночника, в частности шейного отдела, применяется как вспомогательная методика диагностирования, назначается процедура редко. Неонатологи широко используют методики нейросонографии и допплерографии, которые сейчас абсолютно доступны всем пациентам и являются источником ценной информации о развитии патологических процессов нервной системы у новорожденного. К сожалению, метод УЗИ отдела шеи широко не применяется.
Однако методика УЗИ может эффективно использоваться для выявления врожденных спинномозговых аномалий, визуализации повреждений оболочек и нарушений работы позвоночных артерий, часто возникающих при травмах шеи у новорожденных.
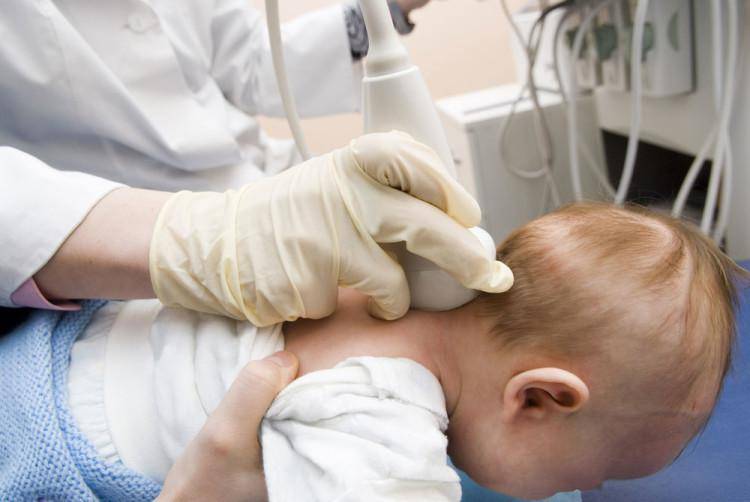
Диагностика заболевания у детей
Первый этап диагностики – консультация у специалиста. Однако, поскольку у детского остеохондроза такая нечеткая симптоматика, лучше сначала обратиться к педиатру, который уже даст направления к другим специалистам. Проблемами позвоночника занимаются невропатологи, детские ортопеды и хирурги. Для постановки диагноза шейного остеохондроза у ребенка необходимы:
- сбор анамнеза и жалоб пациента;
- осмотр и проверка осанки;
- проведение рентгенографии;
- КТ, МРТ и ядерно-магнитная РТ (при необходимости).
Чтобы исключить патологии сердца, нервной, пищеварительной и сосудистой систем, могут быть назначены ЭКГ, УЗИ, диагностика органов малого таза, а также общие и биохимические анализы.