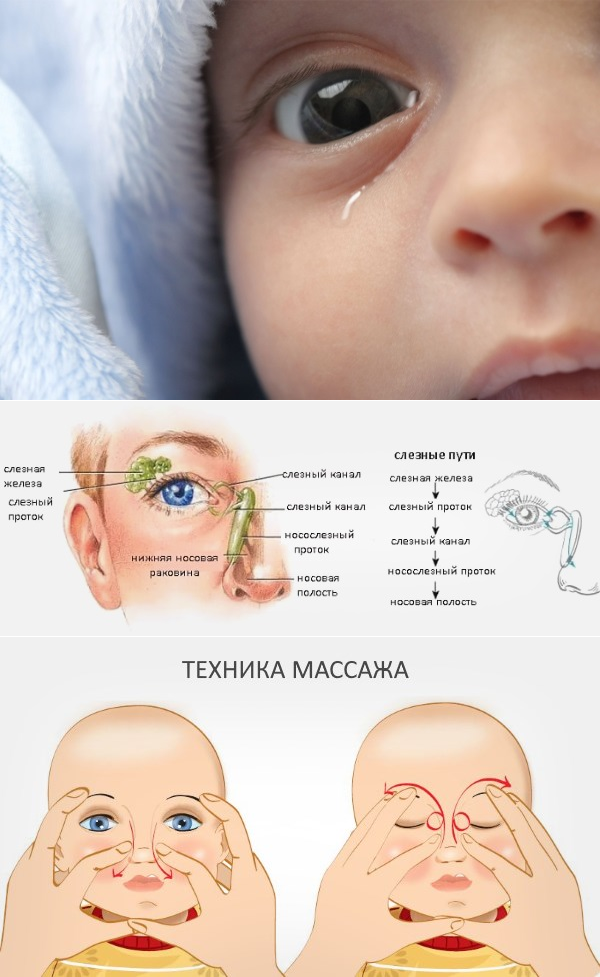
Как делать массаж
В первую очередь необходимо подготовиться к массажу. Для этого мама или другой человек должны тщательно вымыть и много раз ополоснуть от щелочи руки, чтобы остатки мыла не попали в глаз малышу. Затем, насколько возможно, срезать коротко ногти на руках, разогреть ладони и пальцы рук, чтобы ребенку было удобно и приятно от прикосновения маминых пальцев. Тот палец, которым будет делаться массаж, нужно смазать детским кремом или маслом. Излишки крема лучше убрать с помощью салфетки
У малышей кожа нежная, поэтому все эти предосторожности вполне оправданы
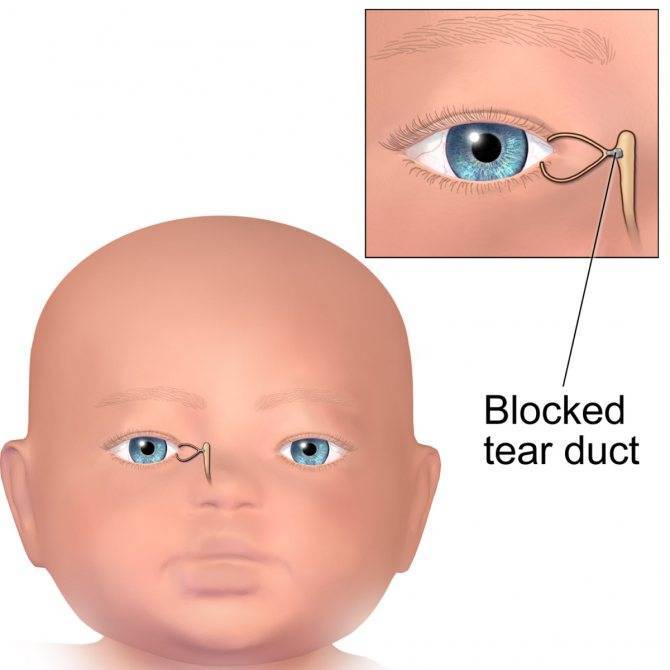
Массаж на начальных стадиях дакриоцистита позволит вылечиться в скорейшем времени.
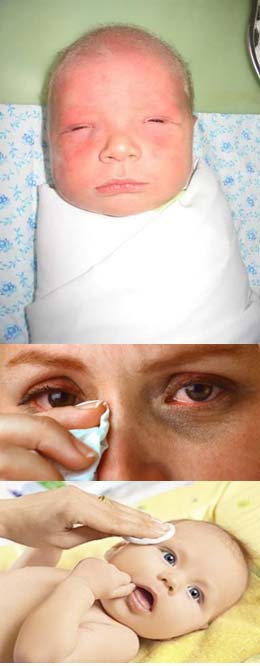
Помимо мамы, необходимо подготовить и ребенка. В первую очередь промываются и очищаются глаза. Для лучшей дезинфекции ватные диски, которыми будут удаляться гнойные и слизистые выделения нужно подержать в растворе ромашки или других трав (череда, календула), а если возникнет аллергия — то в растворе фурацилина.
Потом ватным диском, смоченным в травяном растворе, проводят от внешнего края глазика к внутреннему. То же самое нужно проделать с другим глазом, но при этом менять ватный диск.
Даже если другой глаз не гноится, закапывать следует и его, чтобы инфекция не распространялась с больного глазика на здоровый.
Кроме этого можно проделать промывание глаза, другими словами, в каждый глаз закапывается немного травяного раствора или фурацилина. Дети не любят подобные процедуры, поэтому все это проделать следует быстро. Голову малыша нужно положить на бок и быстро закапать по одной-две капли раствора и следить, чтобы жидкость стекала к носику. Если нет выделений из глаз, то данную процедуру можно пропустить.
Затем следует сам массаж. Ребенка нужно уложить на ровную поверхность, например на пеленальный столик или на матрац. Некоторые мамы приловчились закапывать глазки ребенка при кормлении грудью.
Для того, чтобы правильно сделать массаж, необходимо:
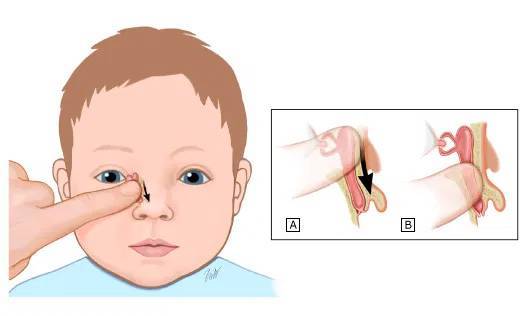
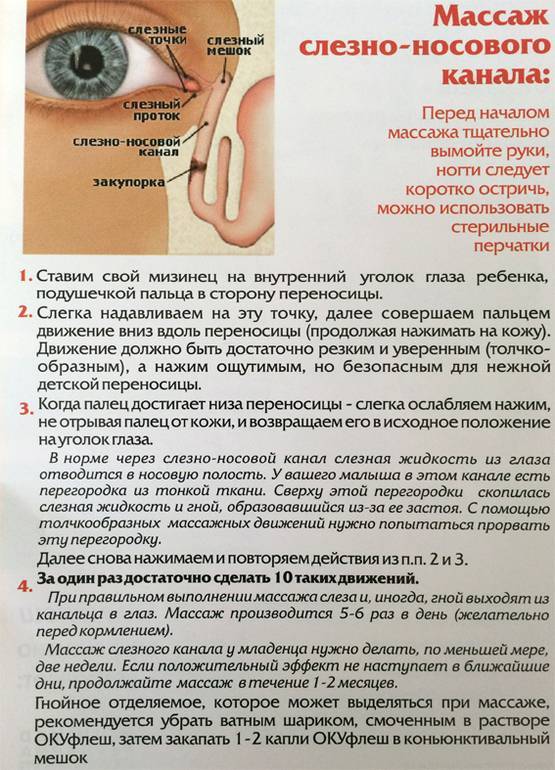
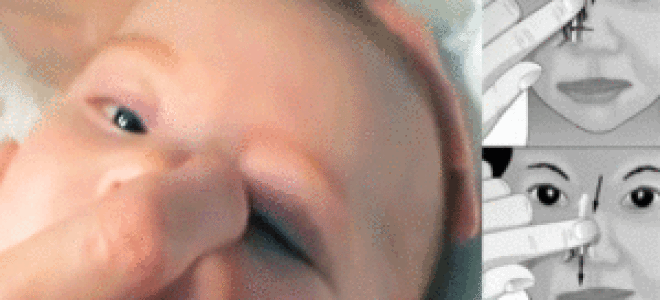
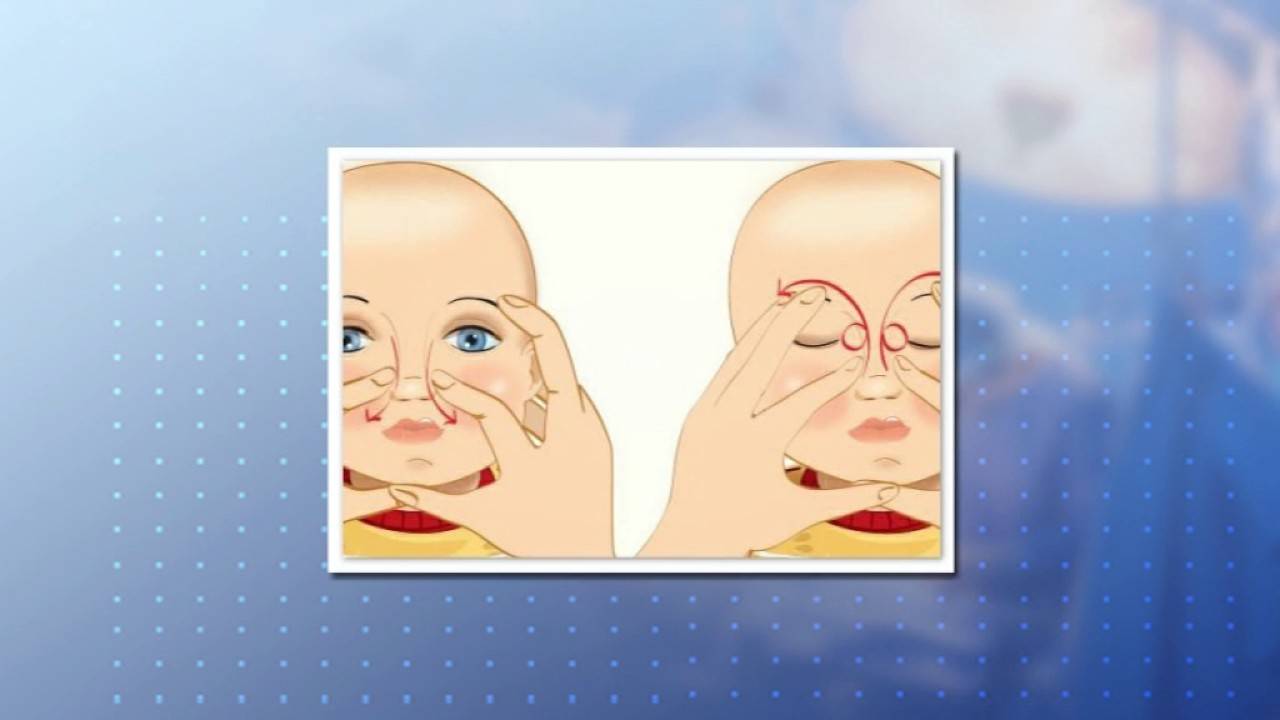
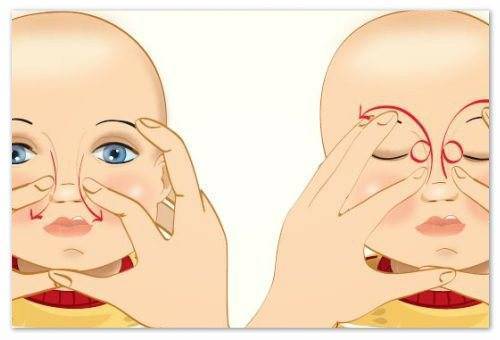
- Выбрать тот палец, которым будет проводиться массаж. Одним мамам удобно проделывать массаж указательным пальцем, другие выбирают мизинец или безымянный. Данным пальцем, легко нажимая, нужно прощупать плотный слезный мешочек, который расположен между бровью и уголком глаза.
- Зафиксировать это положение и скользящими движениями делать легкие, но ощутимые нажимы от глаза к носу. Процедуру следует повторять от пяти до десяти раз. Такие движения приведут к исчезновению закупорки и в итоге, к полному разрыву мембраны.
- После процедуры закапать глазки ребенка теми каплями, которые прописал доктор.
Причины развития заболевания
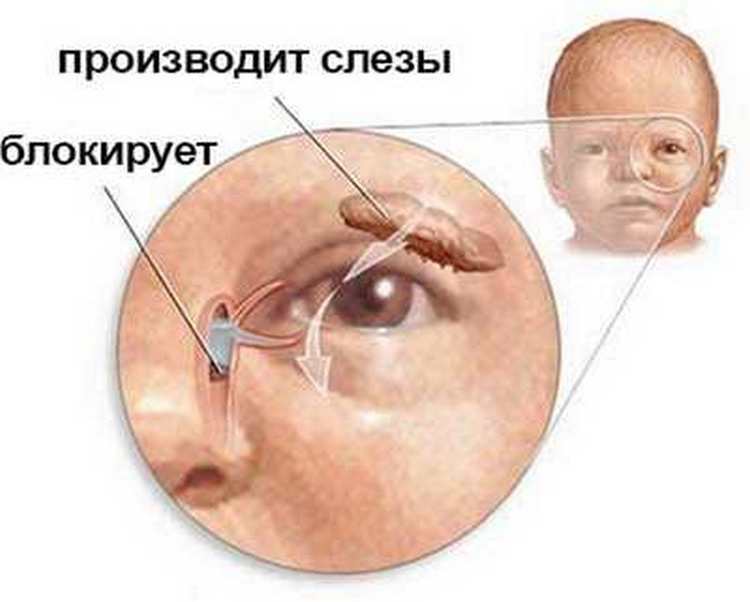
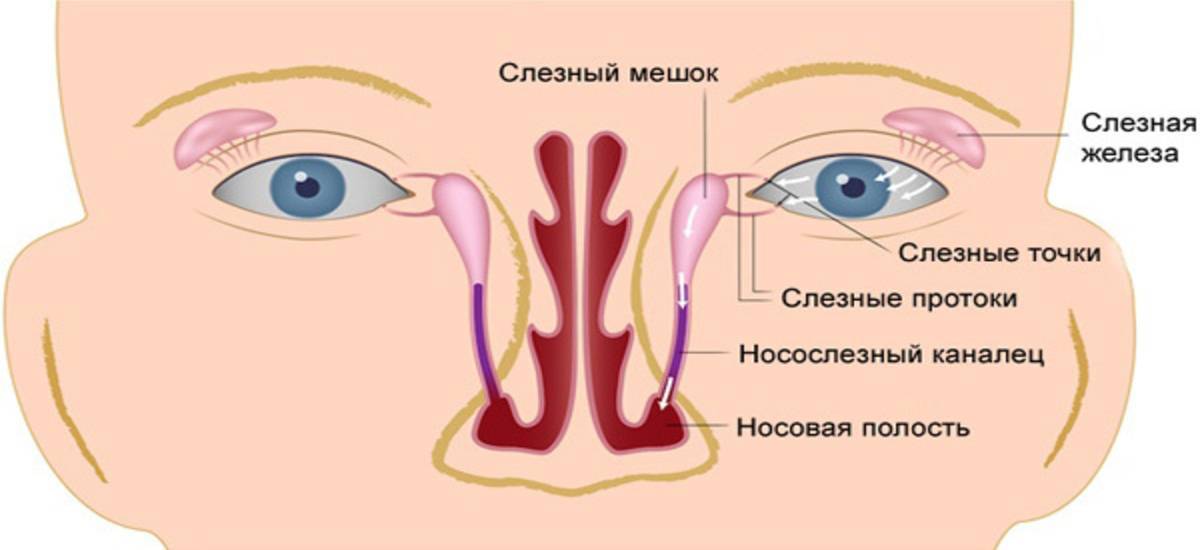
У плода в теле матери слезноносовой канал перекрыт специальной тонкой пленочкой, которая не позволяет околоплодной жидкости из окружающей среды попадать внутрь тела будущего малыша. При рождении ребенка эта пленка разрывается с первым же криком новорожденного, и жидкость из слезного мешочка получает возможность стекать в носослезный канал.
Если же этого не происходит, пленка остается на своем месте, и появляется непроходимость слезного канала. Слизь и жидкость не находит себе выхода и постепенно накапливается в слезном мешочке. Сначала это совсем незаметно, так как в таком возрасте слез у ребенка еще нет, они не вырабатываются примерно первый месяц жизни. Но жидкость все-таки имеется, поэтому она накапливается, а через неделю или на десятый день ее количество становится критическим. На такой питательной среде быстро поселяются бактерии, из-за чего возникает сильное нагноение.
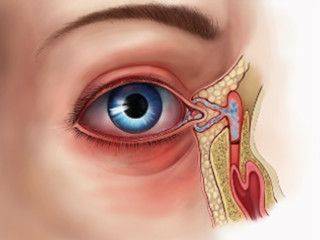
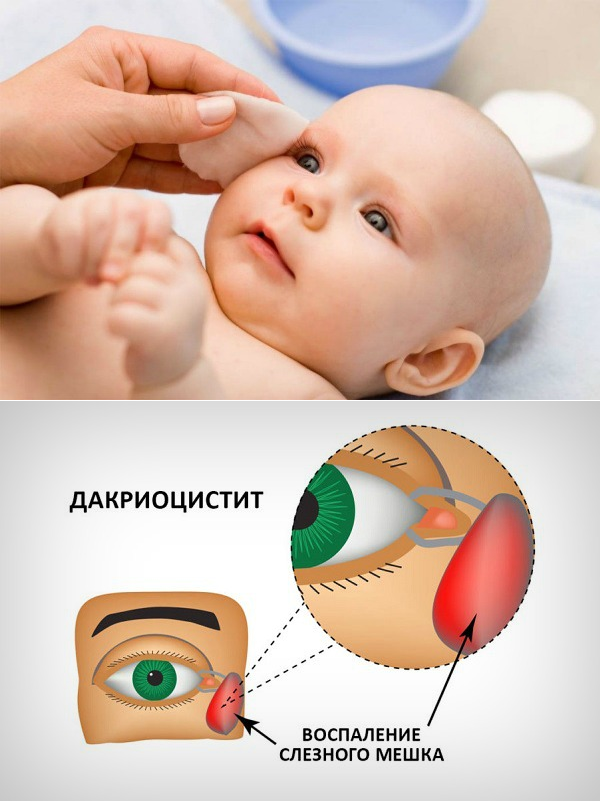
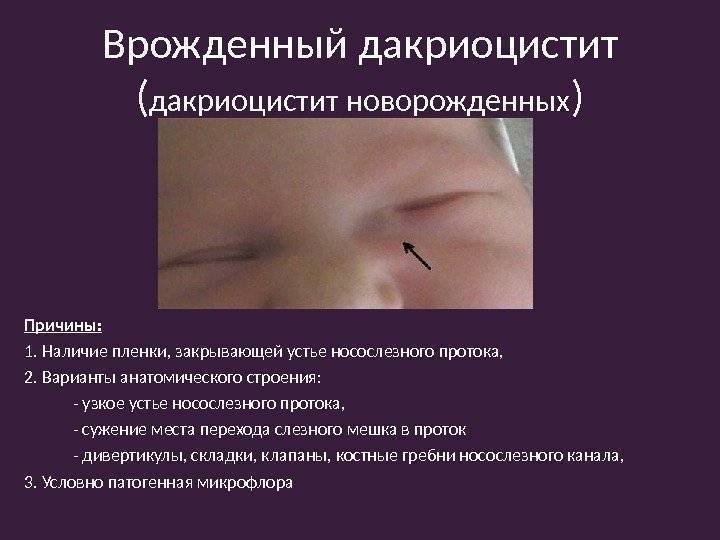
Дакриоцистит становится заметным. Он выглядит как сильный отек во внутреннем углу глаза, распространяющийся на все нижнее веко
Заболевание болезненное, ребенок ощущает сильный дискомфорт, он плачет, беспокоится, плохо спит, может пострадать его аппетит, а в таком возрасте очень важно, чтобы малыш стабильно и уверенно набирал вес
К числу причин, которые могут спровоцировать дакриоцистит, относятся следующие:
- Нарушения расположения пленки в носослезном канале.
- Наличие остатков эмбриональных тканей, которые формируют плотное препятствие внутри канала и становящиеся причиной развития болезни.
- В редких случаях причиной болезни становятся врожденные нарушения строения слезноносового протока.
Для того чтобы не допустить развития осложнений заболевания, важно вовремя начать правильное лечение, в точности прислушиваясь к рекомендациям лечащего врача
Диагностика дакриоцистита
Для постановки диагноза врач при анализе жалоб выясняет время появления выделений из глаз, слезотечения и слезостояния, как симптомы изменялись с течением времени; какое проводилось лечение и как долго, с какого возраста оно было начато. Обязательно попросите врача показать технику выполнения массажа слёзного мешка.
При наружном осмотре врач определяет наличие слезостояния или слезотечения (при условии спокойного состояния ребёнка), наличие или отсутствие выпячивания у внутреннего угла глаза, осматривает кожу в области век: наличие покраснения и отёка; оценивает состояние и положение век (в частности рёберного края), рост ресниц, обращает внимание на наличие и состояние слёзных точек, оценивает характер отделяемого при нажатии на область слёзного мешка. По характеру последнего можно предположительно определить тип инфекционного агента. По объёму отделяемого можно судить о размере слёзного мешка
После выдавливания содержимого можно провести цветные пробы. Канальцевая проба помогает оценить присасывающую функцию слёзных точек, слёзных канальцев и слёзного мешка. Для этого в глаз закапывают 2 капли 3% колларгола. В норме краска в глазу должна исчезнуть в течение 5 минут – положительная проба. Если краска исчезает в течение 10 минут, то это говорит о замедлении оттока слёзной жидкости, при этом часты жалобы на слезостояние и слезотечение – замедленная проба. Если краска задерживается в конъюнктивальной полости более 10 минут, то проба является отрицательной, при этом отток слезы значительно нарушен. Носовая проба помогает оценить проходимость всей слезоотводящей системы. Для этого в глаз также закапывают 2 капли 3% колларгола. Ватную турунду вводят на глубину 2 см от входа в нос. Появление на ней краски в течение 5 минут после закапывания свидетельствует о нормальной функции слёзных путей – положительная проба, в течение 10 минут – замедленная проба, т.е. отток есть, но он несколько замедлен; появление краски позднее 10 минут свидетельствует о отсутствии оттока и говорит о полном нарушении проходимости слезоотводящей системы – проба отрицательная. При постановке цветных проб у младенца, он должен лежать на спине. При их проведении ребёнок, как правило, кричит, при этом удобнее наблюдать появление краски на задней стенке глотки. Трактовка результатов идентична таковой при носовой пробе. Обязательно проводится лабораторное исследование отделяемого, с целью выявления возбудителя и определения чувствительности к антибиотикам. К дополнительным методам исследования относятся эндоскопия полости носа, зондирование и промывание слёзных путей, которые применяются не только с диагностической, но и с лечебной целью
По объёму отделяемого можно судить о размере слёзного мешка. После выдавливания содержимого можно провести цветные пробы. Канальцевая проба помогает оценить присасывающую функцию слёзных точек, слёзных канальцев и слёзного мешка. Для этого в глаз закапывают 2 капли 3% колларгола. В норме краска в глазу должна исчезнуть в течение 5 минут – положительная проба. Если краска исчезает в течение 10 минут, то это говорит о замедлении оттока слёзной жидкости, при этом часты жалобы на слезостояние и слезотечение – замедленная проба. Если краска задерживается в конъюнктивальной полости более 10 минут, то проба является отрицательной, при этом отток слезы значительно нарушен. Носовая проба помогает оценить проходимость всей слезоотводящей системы. Для этого в глаз также закапывают 2 капли 3% колларгола. Ватную турунду вводят на глубину 2 см от входа в нос. Появление на ней краски в течение 5 минут после закапывания свидетельствует о нормальной функции слёзных путей – положительная проба, в течение 10 минут – замедленная проба, т.е. отток есть, но он несколько замедлен; появление краски позднее 10 минут свидетельствует о отсутствии оттока и говорит о полном нарушении проходимости слезоотводящей системы – проба отрицательная. При постановке цветных проб у младенца, он должен лежать на спине. При их проведении ребёнок, как правило, кричит, при этом удобнее наблюдать появление краски на задней стенке глотки. Трактовка результатов идентична таковой при носовой пробе. Обязательно проводится лабораторное исследование отделяемого, с целью выявления возбудителя и определения чувствительности к антибиотикам. К дополнительным методам исследования относятся эндоскопия полости носа, зондирование и промывание слёзных путей, которые применяются не только с диагностической, но и с лечебной целью.
Также при обследовании ребёнка с дакриоциститом необходим общий анализ крови и консультация педиатра, с целью исключения сопутствующей ОРВИ, аллергии или других заболеваний.
Массаж при дакриоцистите новорожденных
При формировании органов слезный проток заполняется эпителиальной тканью, а выход мембранной пленкой. При рождении у новорожденного повышается давление, которое выталкивает слизистую массу из канала и разрывает мембрану.
Если ребенок слабенький или есть аномалии развития, пленка не разрывается. Это приводит к дакриоциститу. Дакриоцистит — распространенная проблема у грудничков. Основным методом лечения является массаж глаз. Он стимулирует отток жидкости и гнойного экссудата, скопившихся в слезном мешке.
Рекомендуем почитать: Дакриоцистит у взрослых
Эффективность массажа
Показаниями к выполнению массажа служат классические признаки дакриоцистита:
- слезотечение;
- отечность;
- гнойные выделения.
Процедура назначается офтальмологом, после проведения обычного осмотра новорожденного. Окулист дает рекомендации относительно техники массирующих движений.
Эффективность процедуры состоит в более быстром удалении остатков слез и гноя. Он предотвращает развитие инфекционного процесса.
Мягкое и щадящее механическое воздействие на железу — самый эффективный метод устранения закупорки канальцев и облегчения выхода жидкости. Способ позволяет предотвратить хронизацию процесса.
Подготовка к массажу
Особой подготовки к процедуре не требуется. Перед манипуляцией ребенок не нуждается в применении обезболивающих препаратов. Не нужно медицинское оборудование для выполнения массажа.
Процедура проводится на приеме офтальмолога. Изначально родители смотрят, как правильно выполнять массирование, затем окулист покажет, как правильно делать массаж новорожденному.
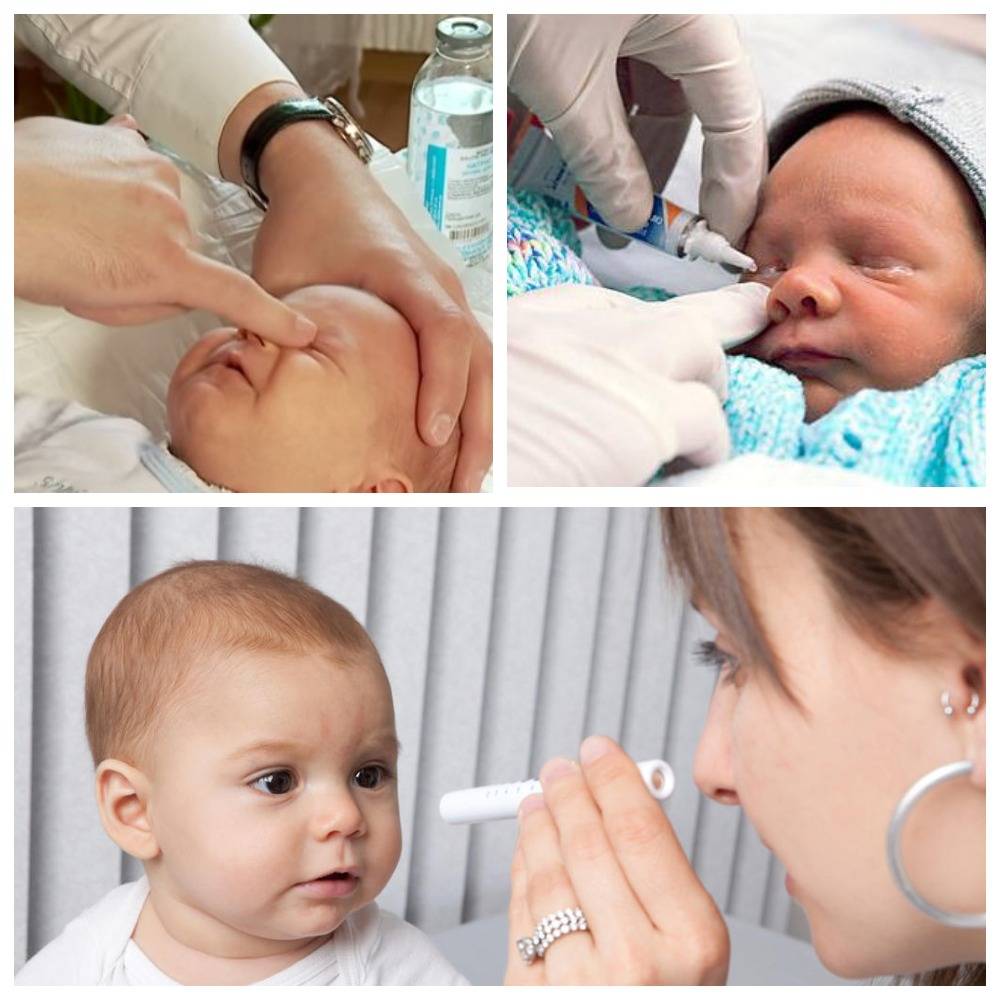
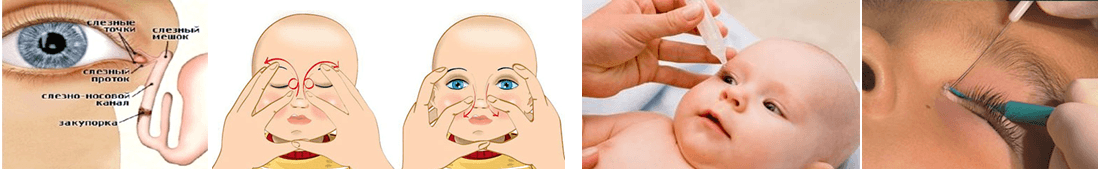
К процедуре готовится мама. Необходимо коротко остричь ногти и тщательно вымыть руки, желательно с антибактериальным мылом. Если руки холодные, согреть. На пальцы перед массажем наносят крем или масло, так его проще проводить. Понадобится косметический спонж и антисептическое средство.
В качестве антисептика подойдет раствор Фурацилина, крепко заваренный чай или отвар ромашки.
Перед тем, как приступить к манипуляции веки малыша осторожно промывают. Косметический спонж смачивают антисептиком и протирают от наружного угла к переносице
Для каждого глаза используется отдельный спонж.
Пошаговая техника массажа при дакриоцистите
Выполнение процедуры следует выполнять осторожно, чтобы не навредить малютке. Массаж не следует проводить самостоятельно, если врач не показал, как это делается
В домашних условиях его выполнение разрешается только после обучения.
Офтальмолог должен провести первый сеанс самостоятельно, рассказать родителям о тонкостях процедуры.
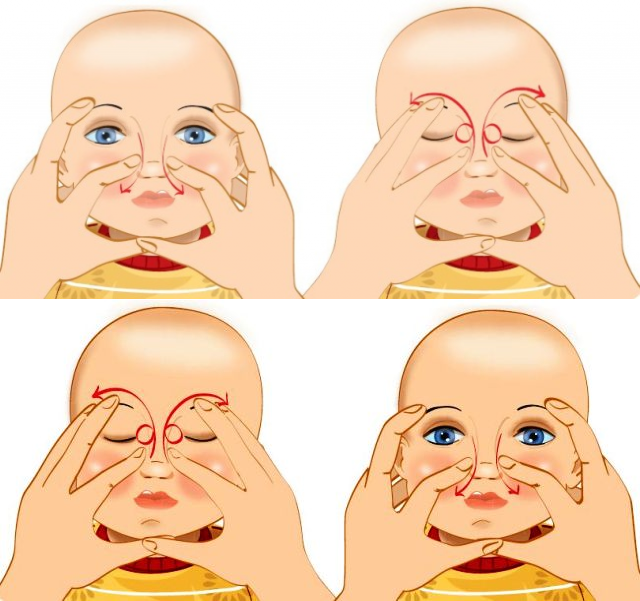
Схема несложная. Главное — соблюдать рекомендации доктора. Пошаговая техника:
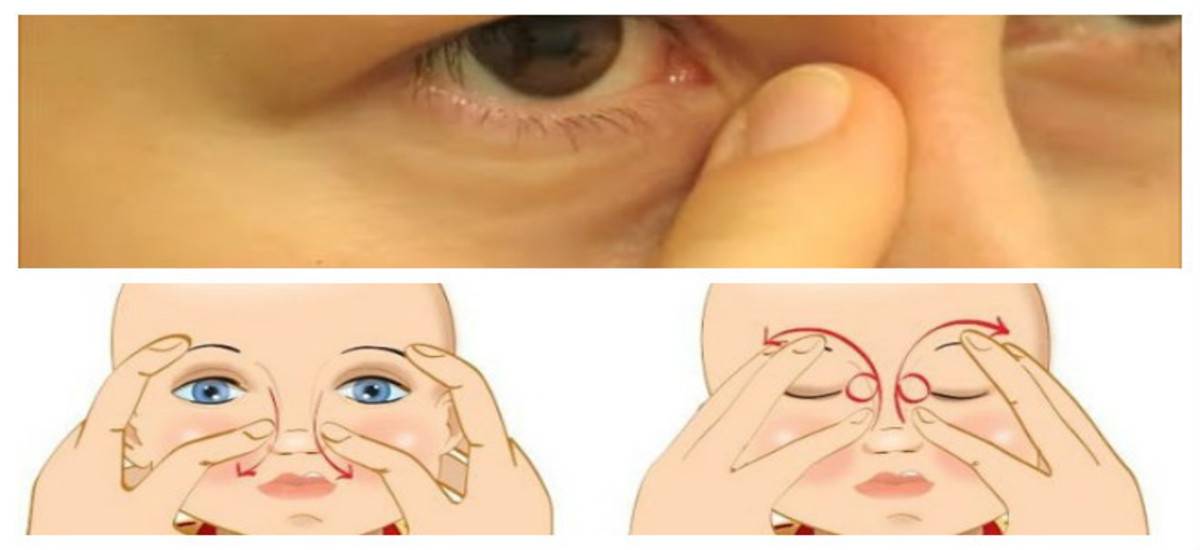
- Смазать палец кремом, не использовать много, чтобы у малыша не возникло раздражение. Выполняется массаж мизинцем, средним или указательным пальцем.
- Найти слезный канал. Он находится между внутренним углом глаза и бровью. Палец следует расположить выше внутреннего уголка.
- Выполнять скользящие движения с небольшим надавливанием от уголка зрительного органа по направлению к крылу носа. Сделать 10 повторений.
- Движения направляют на прорыв пробки. Таким образом, создается давление, которое пытается разорвать мембрану.
- Массирование заканчивается спиралевидными движениями, но в обратном направлении. Пальцем рисуют спиральки, одновременно надавливая на глазки. Двигаться от внутреннего уголка к бровям.
- Новорожденного положить на бок, повторить движения с 3 пункта по 5.
Во время процедуры выделяются слезы и гной. Убирать их чистым ватным тампоном, спонж чаще менять.
Важно не касаться слизистой оболочки, не оказывать дополнительного давления во время процедуры. Завершается сеанс закапыванием капель
Усилить эффективность массажа можно глазной гимнастикой. Свет в комнате не должен быть ярким до полного выздоровления.
Противопоказания
Воздействие на зрительные органы запрещается выполнять, если у ребенка есть гнойное воспаление, закупорка слезных мешков. Данные патологии присутствуют лишь при запущенной степени дакриоцистита либо при неправильной схеме лечения.
Массаж нельзя начинать ранее 14-х суток со дня рождения малыша. У большинства деток желатинозная пробка самостоятельно рассасывается и воспаление проходит. Если ко 2 неделе улучшение не произошло, прописывают лекарства и назначают массаж.
К другим противопоказаниям относят:
Важные советы Комаровского
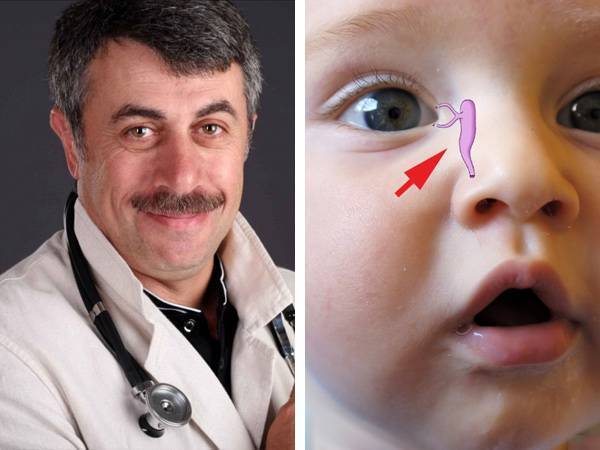
Известный педиатр О.Е. Комаровский считает, что вылечить дакриоцистит и облегчить состояние новорожденного в возрасте до 6 месяцев можно с помощью правильно проведенного массажа. Процедура должна проводиться специалистом или после обучения одного из родителей, так как теоретических знаний будет недостаточно.
Важно соблюдать гигиену, своевременно протирать глаза, чтобы не занести инфекцию в пораженный глазик и не инфицировать здоровый (при одностороннем заболевании). Все действия должны быть уверенными и аккуратными, с умеренным давлением
ЧИТАЕМ ТАКЖЕ: у ребёнка гноится глазик: чем лечить в домашних условиях?
Причины воспаления слезного канальца
Основной причиной развития воспалительного процесса является закупорка слезного канала из-за того, что при рождении у ребенка не прорвалась пленка, которая защищает глазки новорожденного внутри утробы матери от околоплодных вод. Пленка также защищает от околоплодных вод нос и дыхательные пути крохи. Обычно она самостоятельно разрывается сразу после родов малыша с первым его криком. Но бывает, что пленка так и остается целой, и это в дальнейшем препятствует нормальному процессу слезоотделения.
Как следствие – слезы накапливаются в слезном мешочке, происходит его деформация и в результате провоцируется развитие воспалительного процесса.
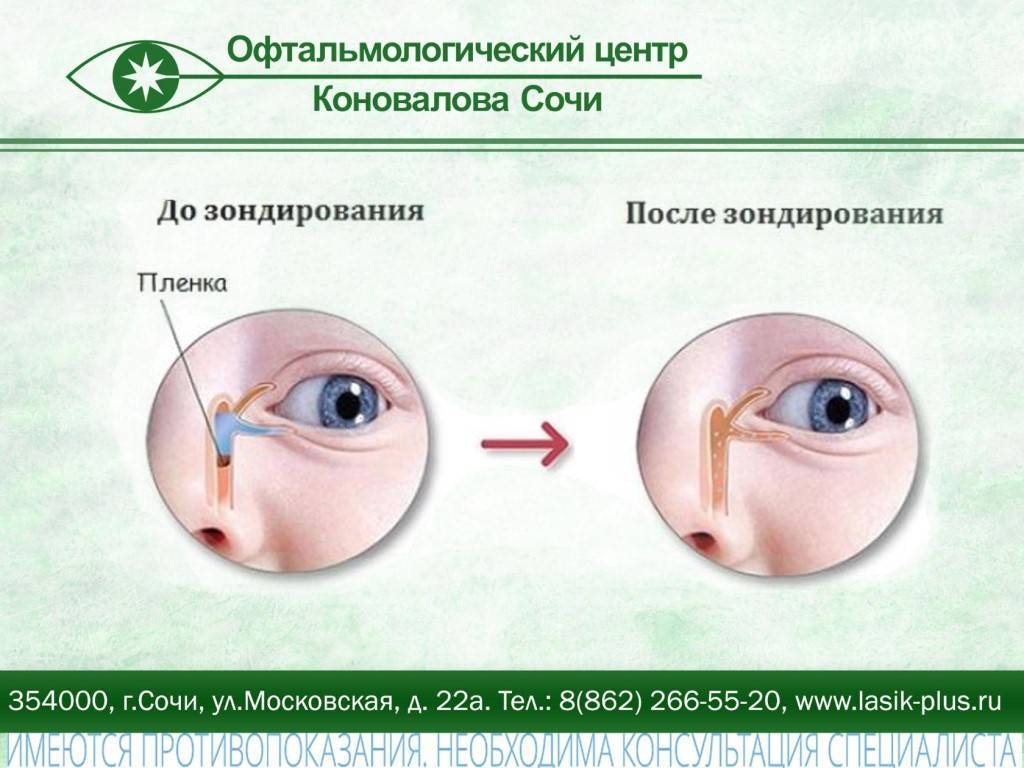
Радикально решить эту проблему поможет зондирование слезного канальца у новорожденного. Обычно процедура проводится деткам в двух или трехмесячном возрасте, но допускается проведение процедуры и в более раннем возрасте, если есть на то прямые показания.
В категорию риска входят дети с синдромом Дауна, краниосиностозом, последовательностью Голденхар, синдромом расщелин, гемифациальной микросомией или любой лицевой аномалии средней линии.
Стоит отметить и иные причины возникновения дакриоцистита (воспалительного процесса слезных канальцев).
Среди них инволюционный стеноз (наиболее распространенная причина обструкции НЛД у пожилых людей), новообразования в слезном мешочке, болезнь Синуса (врожденная или приобретенная после некорректного хирургического вмешательства – повреждение синуса), травмы (переломы назо-орбитальные), заболевания воспалительного типа, неоплазм.
Диагностика дакриоцистита
Установить корректный диагноз и начать лечение, которое принесет облегчение и предотвратит осложнения, можно только обратившись к врачу-офтальмологу. Диагностика дакриоцистита выполняется путем визуального осмотра, а также с использованием специальных лабораторных и инструментальных методов.
Визуальный осмотр
Помогает выявить наличие припухлости и повышенной слезоточивости. Проводится пальпация, при которой отмечается возникновение болезненности и наличие выделений гнойного характера.
Цветовая проба Веста (Уэста)
Для проведения пробы в глаз капают специальный раствор. Через 5 минут пациенту предлагают высморкаться во влажную салфетку. Иногда вместо этого в нос вводят зонд, обернутый ватой или марлей. О развитии заболевания судят по времени, которое требуется для окрашивания салфетки:
- 3–5 минут — отсутствие воспалительных проявлений в слезном канале;
- 5–20 минут — наличие небольшой закупорки;
- 15-20 минут — признак серьезного воспаления.
Инстилляционная флюоресцеиновая проба
При выполнении пробы используется флуоресцеин, который капельно вводят в глаз. Затем глаз осматривают с применением щелевой лампы с синим фильтром. Здоровые участки глаза окрашиваются красителем. По их количеству и расположению врач делает заключение о болезни.
Рентгенография
Перед выполнением рентгена слезный канал заполняют контрастным красящим веществом. Метод дает исчерпывающую информацию о состоянии носа и слезных каналов.
Зондирование
Наиболее часто используется зонд Боумена с применением местного обезболивания. Зонд обрабатывают мазью с дезинфицирующим эффектом.
Этот метод проводят только опытные специалисты. И только в том случае, когда другие диагностические методы не были достаточно информативными.
Биомикроскопия глаза
Выполняется с применением щелевой лампы, которую используют для осмотра глазного яблока. Проводится и при полностью открытой диафрагме, и при открытой в виде щели. Метод достаточно эффективен и безопасен. С его помощью можно выявить на ранней стадии не только дакриоцистит, но и другие заболевания.
Пассивная носослезная проба
На роговицу глаза добавляют специальный раствор, который без промедления удаляют и промывают глаз антисептиком. Врач проводит осмотр глаза с помощью специальных приборов, отмечает дефектные участки, окрашенные желтым цветом.
Этот метод можно применять не только для диагностики дакриоцистита, но и для контроля во время лечения.
Применяемая терапия
Детский врач-офтальмолог назначает массаж слезного канала у новорожденных в качестве основного способа лечения дакриоцистита. Для того, чтобы прекратить образование гноя, применяются также антибактериальные глазные капли. На какое-то время они дают лечебный эффект, но если причина нарушения оттока слезной жидкости остается, прекращение процедур приводит к возвращению симптомов.
Из народных средств родители могут использовать настой ромашки для промывания больного глаза у ребенка. Антисептические свойства ромашки хорошо известны в медицине. Настой этого растения при дакриоцистите применяется в составе комплексного лечения.
Промывание слезных каналов у младенцев
При рождении малыша носослезные каналы у детей перекрыты желатиновой пленкой, которая под воздействием слез должна раствориться в первые две недели жизни ребенка. Однако у 6% новорожденных этого не происходит по причине повышенной прочности пленки или аномального строения каналов и костей черепа, что затрудняет отток слез.
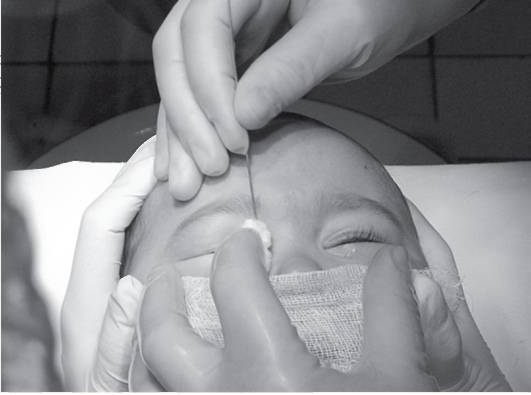
В таких случаях не ранее чем после достижения ребенком двух месяцев, офтальмологи практикуют ряд манипуляций, связанных с удалением пленки с дальнейшим зондированием и промыванием слезно-носового канала. Предварительно обезболив место проведения процедуры, вводят специальный конический инструмент, именуемый зондом Зихеля. Эта манипуляция необходима для изначального расширения канала, в который затем вводится зонд Боумена. Этим инструментом, имеющим заостренные концы, и прокалывается желатиновая пленка.
На последующем этапе осуществляется промывание слезных каналов дезинфицирующим раствором. Для того, чтобы избежать инфицирования слезоотводящей системы, процедура завершается дезинфекцией слезных путей глазными каплями с антибиотиком. Процесс промывания является абсолютно безболезненным и длится не более четверти часа. В течение последующих нескольких дней ребенку следует закапывать глазные капли, тщательно подобранные врачом с учетом возраста пациента, по схеме и в дозировке, предписанной офтальмологом.
Чтобы предотвратить рецидив заболевания и не допустить образования спаек, офтальмологи рекомендуют массировать слезные канальцы ребенка в течение двух недель после удаления пленки. Для этого с помощью указательного пальца следует слегка нажимать на внутренний уголок глаза в течение одной-двух минут.
Нередко на восьмом-девятом дне жизни у ребенка развивается дакриоцистит — гнойное воспаление глаз, сопровождающееся покраснением внутреннего угла глаз, слезотечением и выделением гноя из слезной точки при надавливании на слезный мешок. Это заболевание развивается из-за застоя слез, вызванного остатками эмбриональной ткани в носослезном канале, которая препятствует оттоку слез из слезного мешка.
При дакриоцистите новорожденных, офтальмологи практикуют специальный массаж, который направлен на улучшение проходимости слезных путей, и только в случае его неэффективности назначают лечение в виде зондирования и промывания закупоренных слезных каналов.
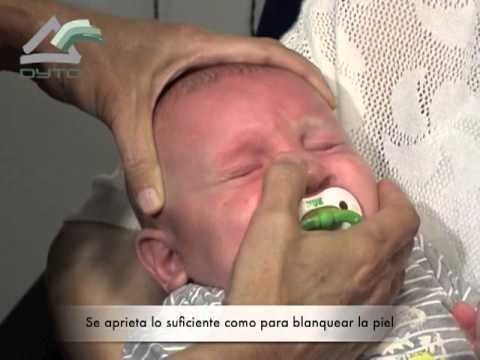
На первом этапе лечения маме новорожденного рекомендуется проводить массаж слезного мешочка младенца (6 -10 движений вверх и вниз с усилием) после каждого кормления. При правильном выполнении массажа увеличивается количество выходящего гноя.
После массажа необходимо промывать глазное яблоко раствором фурацилина (1 таблетка растворяется в стакане кипятка). Гнойные частички следует удалять, протирая глазную щель смоченными в растворе ватными тампонами движением от виска к носу. Процедура заканчивается закапыванием раствора антибиотика — по 1 капле 0,25% левомицетина не менее 5 раз в сутки.
Эффективность процедуры напрямую зависит от возраста ребенка, чем он младше, тем эффективнее такой массаж. Подобное лечение рекомендуется проводить в течение двух недель и только в случае его неэффективности приступать ко второму этапу, а именно описанному ранее зондированию и промыванию.
Курс лечебных промываний при дакриоцистите у новорожденных в некоторых случаях может затянуться на неделю-две, при этом процедуры проводятся с периодичностью раз в один-два дня.
Диагностика
Родителям бывает довольно сложно самостоятельно осуществить осмотр ребенка, поскольку малыш может отчаянно сопротивляться попыткам надавить на воспаленный слезный мешок. Впрочем, далеко не каждая мама рискнет это делать самостоятельно. Поэтому осмотр врач-офтальмолог всегда начинает с пальпации слезного мешочка и определения характера выделений. Чтобы подтвердить диагноз, используют специальную методику, которая получила название «канальцевая проба Веста». Носовой ход со стороны пораженного глаза плотно закрывают ватным тампоном, а в глаз закапывают контрастный препарат (раствор колларгола).
При проходимости канальца уже через минуту-другую на ватном тампоне появляются следы красящего вещества. При непроходимости вата остается чистой. При затрудненной циркуляции, которая бывает при сужении слезного канальца, следы колларгола на тампоне проявляются с большим опозданием. Именно поэтому пробу Веста оценивают не только через 2-3 минуты, но и через 15 минут, если на тампоне в первый раз не было следов красителя.
Чтобы определить протяженность закупорки или сужения, врачи могут провести диагностическое зондирование. Во время процедуры будут промывать слезный канал. Если жидкость будет вытекать только из глазика и не попадать в нос, врачи смогут определить, на каком уровне возникло препятствие.
Для этого мазки содержимого, которое выделяется при пальпации, отправляют в бактериологическую лабораторию на анализ. Это позволяет установить точное название возбудителя, назначить адекватное и эффективное лечение.
В сложных случаях для лечения приглашают и других специалистов — ЛОРа, хирурга, лицевого хирурга, нейрохирурга и невролога.
У новорожденного и грудничка диагностические действия обычно проводятся по упрощенной схеме — бывает достаточно осмотра офтальмологом и анализа на бакпосев содержимого слезного мешка.
Методы лечения дакриоцистита
Если у малыша диагностировали дакриоцистит, то сначала рекомендуется медикаментозная терапия и толчковой массаж. Принцип его заключается в том, чтобы массировать слезный канал. В некоторых случаях от этого массажа разрываются оболочки и гнойное содержимое выходит. Если же консервативная терапия не помогает, то назначается зондирование слезного канала.
Зондирование слезного канала – процедура, во время которой коническим или мягким цилиндрическим зондом проверяется проходимость носослезных каналов, после которого производится промывание слезного мешка специальными антисептиками. Таким образом решается проблема, тревожащая малыша и его родителей.
Подробнее о процедуре зондирования слезного канала
Консультация детского офтальмолога разъяснит все моменты. Компетентная помощь профессионала поможет быстро устранить проблему с закупоркой слезного канала. Желательно сделать зондирование до года, поскольку оболочки не сильно плотные, а сама процедура легко переносится ребенком. После года зондирование делают под кратковременным масочным или внутривенным наркозом.
Лучше всего сделать зондирование сразу после рекомендации врача, иначе со временем он может перерасти во флегмону слезного мешка, гайморит, тромбофлебит глазных артерий. Не стоит бояться этой процедуры! Она легко переносится детьми, а самый высокий процент выздоровлений среди детей, которым сделали процедуру до 3-месячного возраста! В данном случае, чем младше – тем лучше!
При возникновении проблем у своего малыша – обращайтесь за помощью в «Мед-Союз»! Наши специалисты осмотрят вашего ребенка, дадут правильные рекомендации, а также смогут сделать зондирование слезного канала в Сумах, если это понадобится. «Мед-Союз» — окажем помощь самым маленьким!
Лечение
Чем быстрее начать лечение – тем благоприятнее прогнозы.
Избавиться от дакриоцистита проще всего при комплексном подходе, который предполагает медикаментозную терапию, а также массажные процедуры и регулярные промывания.
Массаж при дакриоцистите у новорожденных

Техника массажа достаточно простая, и педиатры при постановке диагноза «дакриоцистит» обучают этим нехитрым манипуляциям родителей всего за несколько минут.
Достаточно установить указательный палец на внутренний уголок глаза ребенка, и нажав на нее, провести пальцем к внешнему уголку, параллельно совершая такие же несильные периодичные нажатия (движение выполняется по нижней части глаза, по нижнему веку и ведет к носу).
По мере приближения к внутреннему уголку движения должны быть менее интенсивными.
Стоит отметить! Повторить такую процедуру необходимо как минимум пять раз за один подход, подходов за один день можно сделать три-четыре.
На видео вы увидите как правильно делать массаж глаз грудничку при дакриоцистите:
Капли и медикаментозное лечение
Перед применением назначаемых специалистом медикаментозных препаратов ребенку необходимо промыть область конъюнктивы.
Для новорожденных лучше всего использовать фурацилиновый раствор или отвар ромашки.
В растворе смачивают марлю или ватный диск и аккуратно проводят вдоль разреза глаз, устраняя уже выделившийся гной.
Из медикаментовназначают антибиотики.
Но их вид напрямую зависит от выявленного возбудителя, так как разные микроорганизмы по-разному реагируют на такие препараты.
Учитывая, что в основном при дакриоцистите в слезных канальцах развиваются стрептококки, стафилококки и синегнойная палочка, в данном случае лучше всего подойдут вигамокс или тобрекс.
Возможно назначение препарата в виде капель альбуцида, но его применяют в крайнем случае, так как он может вызывать жжение и вдобавок кристаллизоваться на выходах каналов, а это может только затруднить отток жидкости.
Хорошо подойдет новорожденным препарат витабакт, который не взаимодействует с другими средствами и может использоваться для комплексного лечения.
Главное – помнить, что при использовании нескольких лекарств интервал между их введением должен составлять как минимум 15 минут.
Помните! Массаж и офтальмологические медикаментозные средства не всегда дают результат, и если спустя максимум неделю никакого эффекта не видно – новорожденным выполняют зондирование слезных путей.
В этом случае неустраненная пленка разрывается с помощью специального зонда, им же выполняется прочистка слезных канальцев.
Чаще всего достаточно однократного выполнения этой процедуры, но иногда необходим повторный сеанс (крайне редко процедуру требуется повторить многократно).
Когда необходим массаж?
Проводить массаж слезного канала у новорожденных стоит в следующих случаях:
- профилактика дакриоцистита (если было выявлено наличие мембраны в слезном канале);
- полноценное лечение заболевания.
Важно: массаж при дакриоцистите новорожденных можно проводить только после посещения офтальмолога. Неправильно поставленный родителями диагноз может спровоцировать ухудшение самочувствия и нанести непоправимый вред ребенку.. Опытный офтальмолог без труда определит дакриоцистит, после чего пропишет необходимые лекарственные средства – например, в виде капель, и покажет правильную технику выполнения массажной процедуры
Можно посмотреть подробное видео, рассказывающее о том, как делать это правильно
Опытный офтальмолог без труда определит дакриоцистит, после чего пропишет необходимые лекарственные средства – например, в виде капель, и покажет правильную технику выполнения массажной процедуры. Можно посмотреть подробное видео, рассказывающее о том, как делать это правильно.
Заключение
Практика показывает, что правильно выполняемый массаж и лекарственная терапия обычно прекрасно справляются с проблемой дакриоцистита и помогают разорвать имеющуюся мембрану, восстановив проходимость канала. Если диагностировали дакриоцистит слишком поздно или имеется чересчур плотная закупорка, то врач может рекомендовать чистить ее зондированием. Офтальмолог может вводить корректировки в процесс лечения, меняя препараты или определяя необходимость применения кардинальных мер – зондирования. При наличии проблем с глазками ваш главный помощник – офтальмолог, не ленитесь посещать его как можно чаще, чтобы вылечить малютку в максимально короткие сроки.
ЧИТАЕМ ТАКЖЕ: зондирование слезного канала у новорожденных в домашних условиях
Заключение
Всем известно, что профилактика любого заболевания намного лучше, чем его лечение. Но, к сожалению, способов профилактики дакриоцистита у новорождённых нет, поскольку он чаще всего врождённый. Эта болезнь довольно легко и быстро лечится, поэтому родителям не нужно переживать — следует лишь как можно скорее обратиться с малышом к врачу.
Мария Казакова, Врач-неонатолог 52 статей на сайте
По окончании университета прошла интернатуру по направлению «Неонатология» в СамГМУ. После завершения профессиональной подготовки, и по настоящее время, работаю врачом-неонатологом в ГУЗ Городская клиническая больница №1 (Перинатальный центр) г. Ульяновск.