Клинические признаки и симптомы гипотрофий по степеням
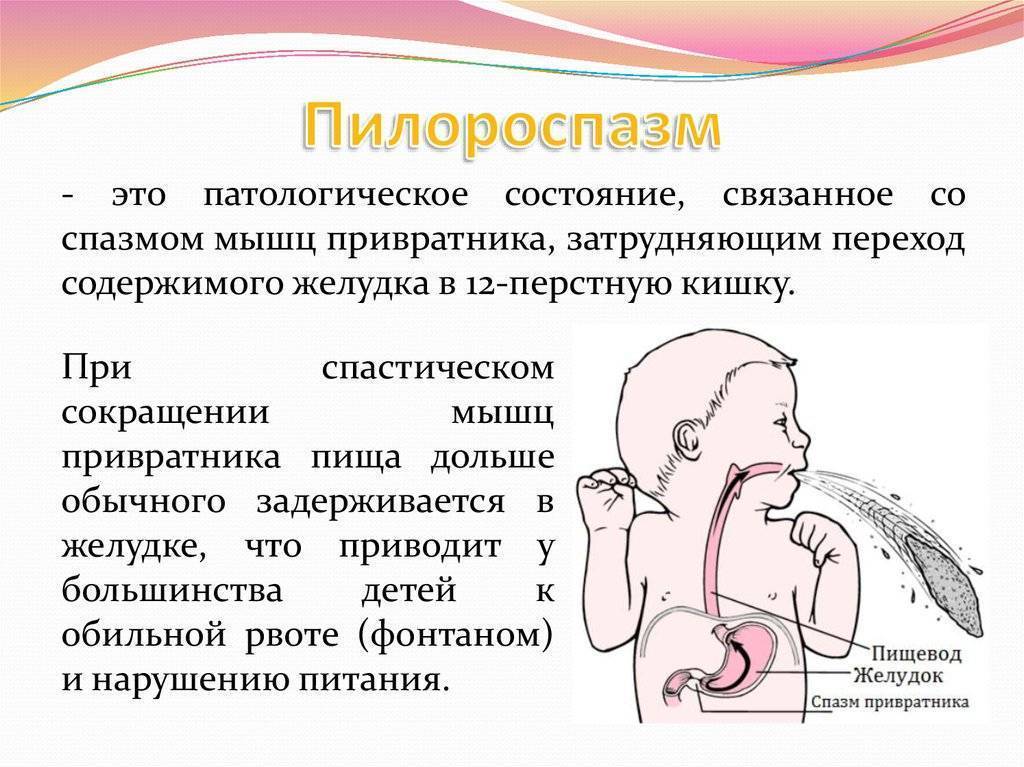
симптомах болезниПри гипотрофии выделяют несколько основных синдромов:1.2.желудкеферментов
- расстройство стула, которое может проявляться как в виде запоров, так и поносов;
- вздутие живота (метеоризм);
- стул становится неоформленным, блестит;
- при более детальном исследовании стула, в нем обнаруживаю непереваренные остатки пищи.
3.4.эритроцитыгемоглобиноманемии
Гипотрофия первой степени
печеньСимптомы гипотрофии первой степени:
- Жировые складки дряблые, тонус мышц снижен, теряется эластичность и упругость кожи.
- Рост ребенка первоначально соответствует возрастным нормам.
- Масса тела снижена приблизительно от 11% до 20% от первоначальной.
- Общее самочувствие нормальное. Отмечается быстрое утомление.
- Нарушений со стороны центральной нервной системы нет. Сон тревожный, прерывистый.
- Ребенок немного раздражителен, может срыгивать съеденную пищу.
Гипотрофия второй степени
Признаки гипотрофии второй степени:
- Подкожный жировой слой сильно истончается на ногах, руках, и может отсутствовать на животе или груди.
- Индекс Чулицкой снижается, и варьирует в пределах от одного до десяти сантиметров.
- Кожные покровы бледные, сухие.
- Кожа дряблая, легко сдвигается в складки.
- Волосы и ногти становятся ломкими.
- Снижается мышечная масса на конечностях, масса тела убывает приблизительно на двадцать – тридцать процентов, также отмечается отставание в росте.
- Нарушается терморегуляция, такие дети быстро замерзают, или также быстро перегреваются.
- Высок риск обострения хронических инфекций (пиелонефрит, отит, пневмония).
- Нарушение устойчивости по отношению к принимаемой пище. В связи с трофическими нарушениями ворсинок и слизистой оболочки кишечника нарушается пищеварение, в частности всасывание питательных веществ. Появляется дисбактериоз, то есть преобладает патогенная бактериальная флора. У детей появляются: усиленное газообразование, вздутие и дискомфорт в области живота. Нередки запоры или поносы, часто сменяющиеся друг за другом.
- Снижается мышечный тонус. Из-за значительно сниженного тонуса мышц живот выпячивается наружу, и создается впечатление лягушачьего живота.
- Недостаток витамина Д и кальция в организме приводит к дополнительному развитию слабости мышц, развитию симптомов остеопороза (вымывание кальция из костей). При этом кости черепа становятся мягкими, большой и малый роднички остаются открытыми довольно длительное время.
- Со стороны центральной нервной системы также выявляется ряд патологических нарушений, сходных с таковыми при первой степени гипотрофии. Дети беспокойны, не могут уснуть, часто капризничают. Затем характерные симптомы перевозбуждения центральной нервной системы постепенно сменяются вялостью и апатией к окружающему миру.
Гипотрофия третьей степени
Характерные признаки и симптомы гипотрофии третьей степени:
- По внешнему виду можно сразу определить, что существует хронический недостаток питания. Подкожно-жировой слой отсутствует практически во всех местах, включая лицо. Кожные покровы сухие, бледные и настолько истончены, что ребенок выглядит, будто мумия.
- При попытке образовать пальцами кожную складку практически отсутствует сопротивление здоровой кожи. Эластичность кожи настолько снижена, что складка не расправляется в течение длительного времени после отпускания пальцев. По всему телу образуются глубокие морщины.
- Мышечная масса и масса тела в целом настолько малы, что индекс упитанности по Чулицкой не определяется, либо отрицательный. Общее снижение массы тела составляет 30% и более от нормальных показателей.
- На лице видно западение щек, скулы выпячиваются вперед, выражено заострение подбородка.
- Четко выражены проявления нехватки жизненно важных микроэлементов и витаминов.
- Нехватка железа сказывается на появлении трещин в углах рта (заеды), а также анемии.
- Недостаток витаминов А и С проявляется в виде появления на слизистых оболочках: кровоточивости и атрофии (отмирание, уменьшение в размерах) десен, стоматита в виде мелких белесоватых высыпаний.
- Живот сильно растянут за счет слабости мышц, поддерживающих его.
- Температура тела часто скачет вверх вниз за счет того, что не работает центр терморегуляции в головном мозге.
- Резко снижен иммунитет. Можно обнаружить признаки вялотекущих хронических инфекций. Воспаление среднего уха – отит, воспаление почек – пиелонефрит, воспаление легких – пневмония.
- У ребенка рост отстает от среднестатистических показателей.
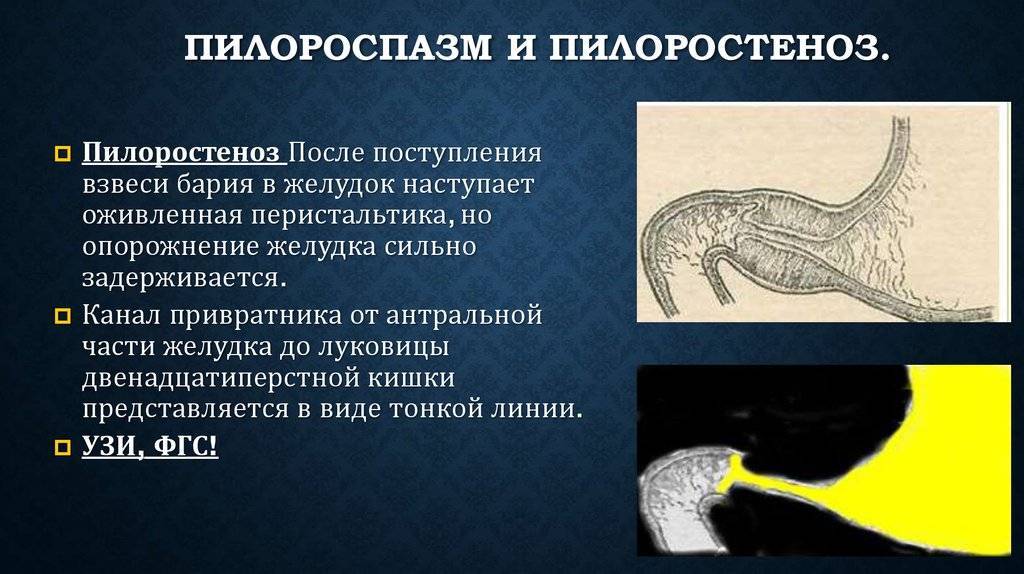
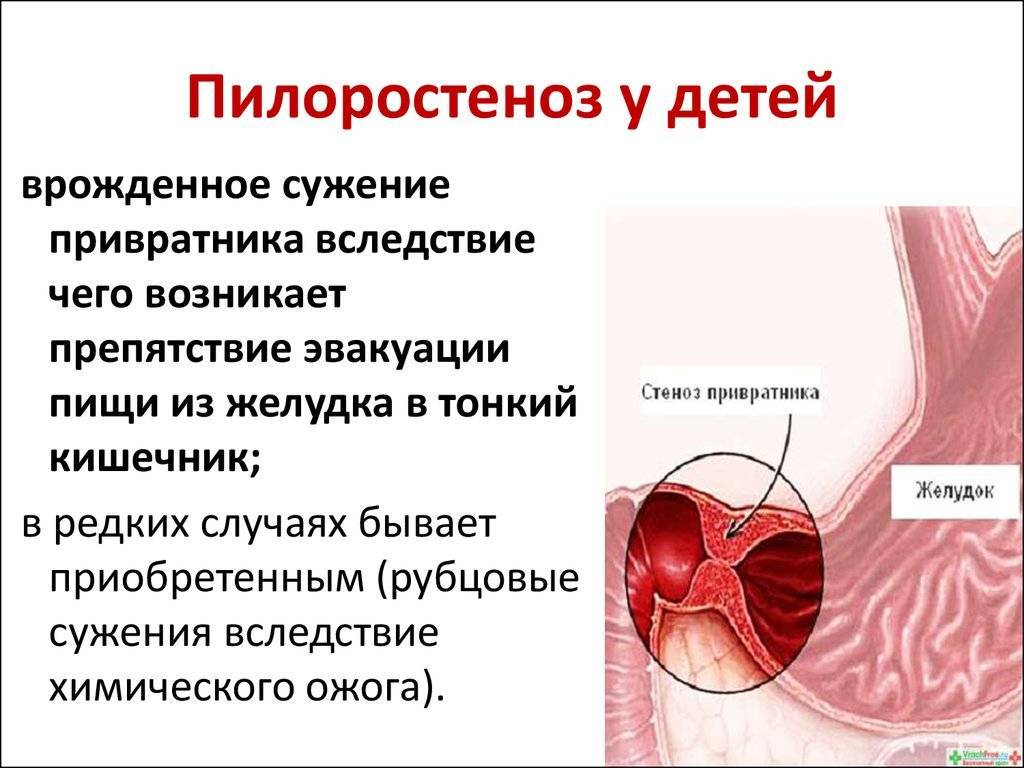
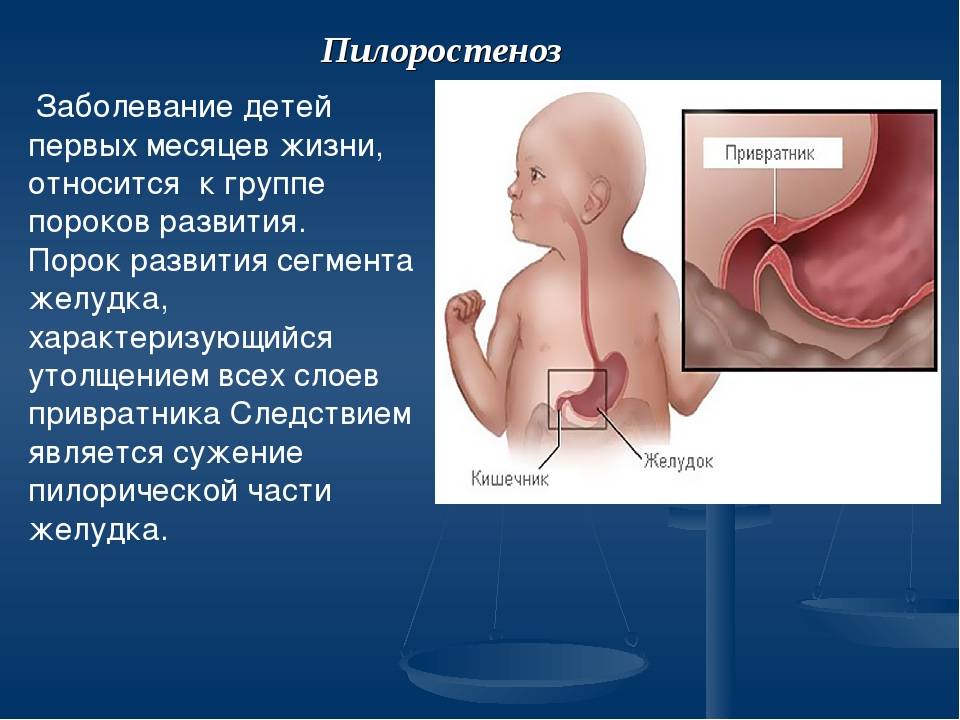
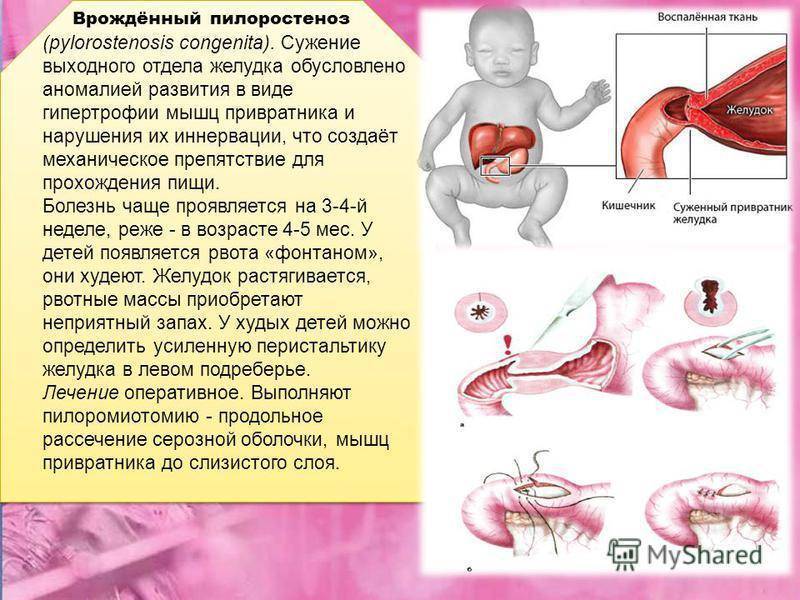
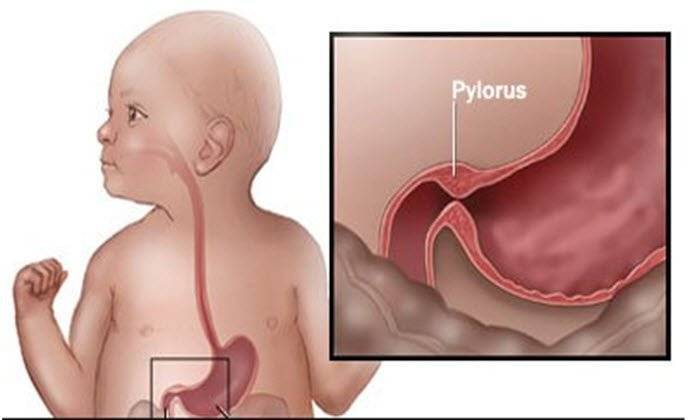
Пилоростеноз у детей
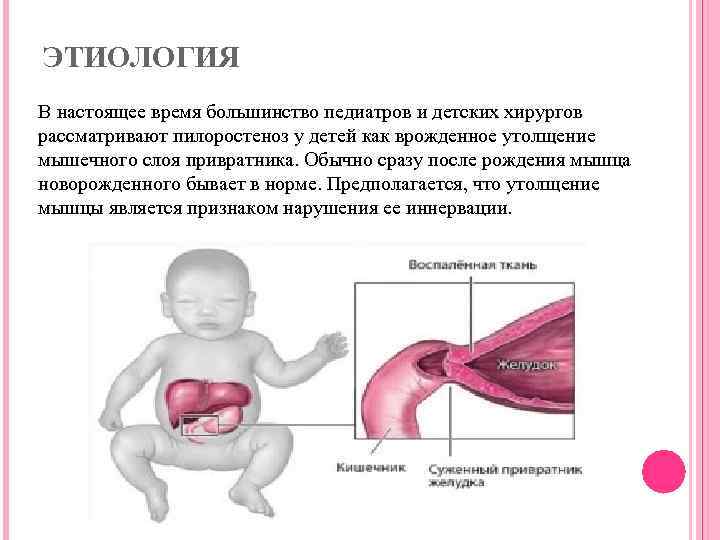
Избыточный рост мышечного слоя привратника во внутриутробном периоде приводит к тому, что пилорический отдел резко утолщается, приобретая хрящевидную плотность. При этом слизистая собирается в продольные складки и резко суживает просвет. Пилоростеноз у новорожденных мальчиков встречается в 87%. Время возникновения симптомов зависит от степени сужения привратника.
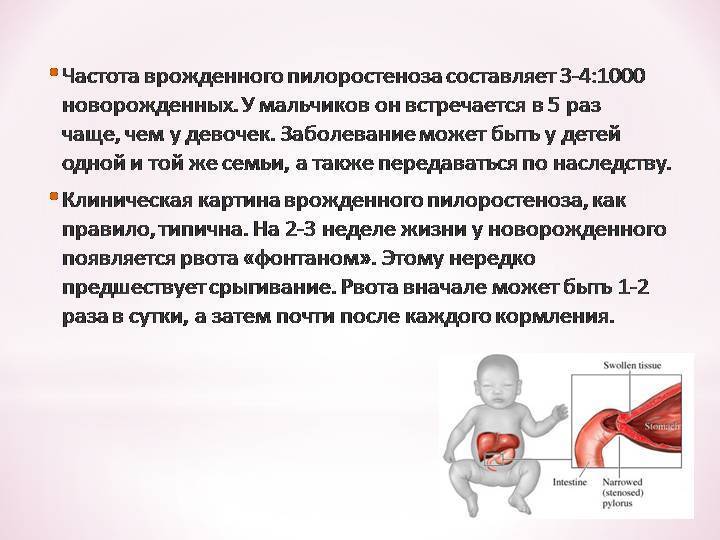
Наиболее характерным считается постепенное начало заболевания с усилением симптомов. Общее состояние ребенка в начале заболевания не страдает. Первое время малыш получает мало пищи, поэтому сужение преодолевается мышечной силой желудка. Родители не обращаются к врачу до 3-4 недели. С увеличением количества пищи, присоединением вторичного спазма и ослаблением силы желудка к проталкиванию пищи появляются признаки болезни — срыгивания и рвота. Вторичный спазм при стенозе способствует тому, что клиническая картина проявляется более ярко.
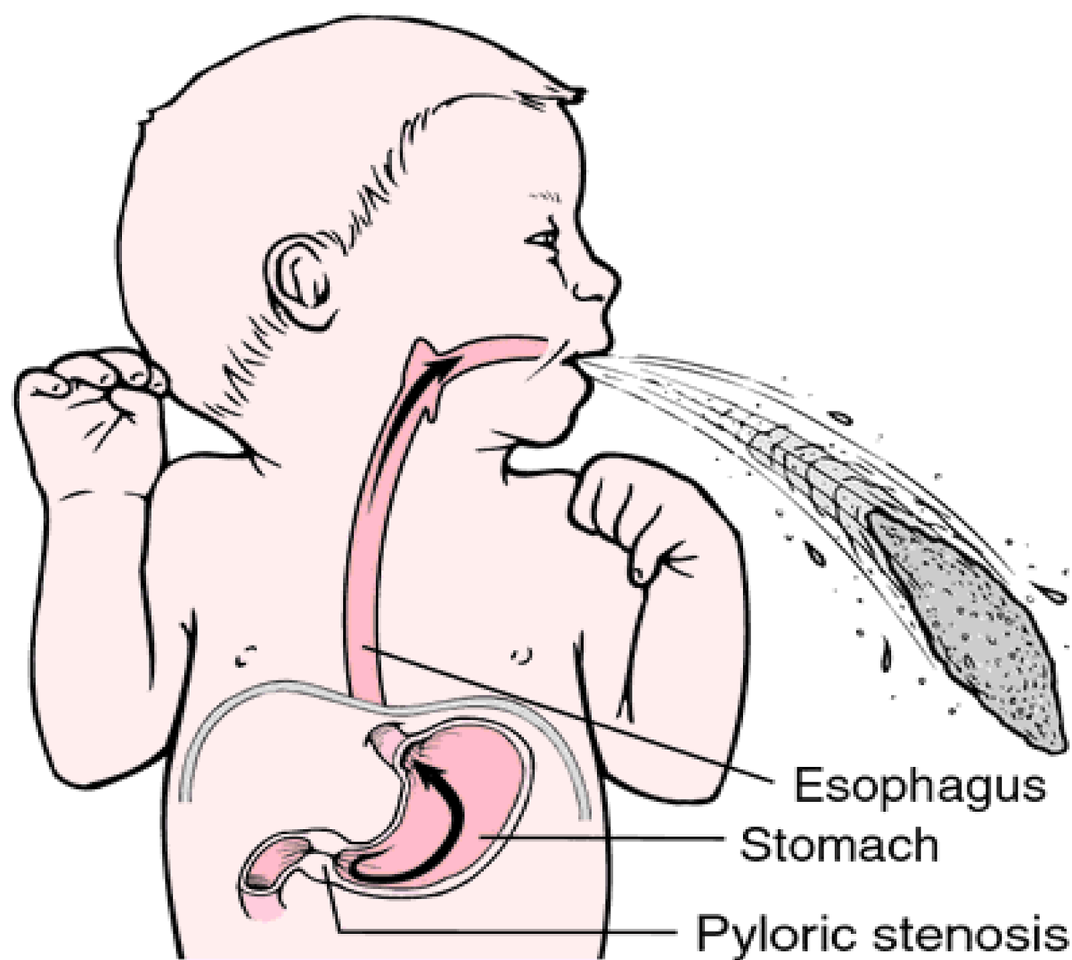
Рвота фонтаном становится постоянным симптомом и появляется после каждого кормления.
У 72% детей появление ее приходится на 2-4 неделю жизни, а у 7% — на первую неделю. При изучении анамнеза становится ясно, что у всех детей сначала отмечалось упорное срыгивание в первые дни после рождения и периодическая рвота. Со временем частота рвоты за сутки достигает 4-5 раз (меньше, чем число кормлений). Длительная рвота приводит к потере веса и развитию гипотрофии. Показателем тяжести заболевания считают ежедневную потерю веса — она выражается в процентах по отношению к весу при рождении. В тяжелых случаях заболевания нарушается водно-электролитный обмен и развивается метаболический алкалоз. Изменяется внешний вид ребенка — бросается в глаза резкое истощение, бледная морщинистая кожа и «состарившееся» лицо с морщинами. Ребенок беспокоен и имеет «сердитое» лицо.
В отличие от пилороспазма, когда имеется непостоянная непроходимость привратника, которую можно устранить консервативным лечением, при пилоростенозе сужение привратника постоянное и устранить его можно только хирургическим путем.
Что провоцирует / Причины Внутричерепной родовой травмы:
Причины внутричерепной родовой травмы могут быть разделены на две группы. Зависящие от состояния плода:
- эмбриофетопатии – пороки развития с геморрагическим синдромом, венозным застоем в тканях;
- гипоксия плода, связанная с плацентарной недостаточностью;
- недоношенность (непрочность тканей, малое количество эластичных волокон, повышенная проницаемость сосудов, незрелость печени, недостаточность протромбина, мягкость костей черепа);
- переношенность – гипоксия, связанная с инволюцией плаценты.
Связанные с особенностями родовых путей матери:
- ригидность тканей родового канала;
- искривление, сужение таза;
- маловодие;
- преждевременный разрыв плодного пузыря, который облегчает прохождение головы через родовые пути.
В нарушении мозгового кровообращения существенная роль принадлежит возрастающей при каждом сокращении матки разнице между атмосферным давлением, действующим на предлежащую часть головы, и внутриматочным давлением. В генезе церебральных нарушений большое значение имеет дислокационный синдром. Главным фактором патогенеза является механическое повреждение черепа и его содержимого. Даже при нормальных родах возникает преходящее затруднение мозгового кровотока. При патологическом течении родов происходит суммация различных факторов, при этом даже умеренное механическое напряжение и деформация головы могут вызвать нарушение целостности внутричерепных сосудов, дупликатур твердой мозговой оболочки, что приводит к внутричерепным кровоизлияниям у недоношенных детей. Эти нарушения могут возникать даже при видимости нормального течения родов.
Частота внутричерепной родовой травмы – 10-20% всех родовых крушений нервной системы. В структуре перинатальной летальности внутричерепная родовая травма составляет 10-12%.
Лечение Гипотрофии у ребенка:
В комнате, где большую часть дня находится ребенок с гипотрофией, нужно поддерживать температуру 24-27°С. Следует контролировать одежду ребенка при прогулках, а также время нахождения вне квартиры. Если на улице температура ниже 5°С, ребенка с гипотрофией не следует выносить из помещения.
Следует уделять большое внимание гигиене гипотрофиков, потому что у них очень снижен иммунитет. После стула ребенка моют и обрабатывают кожу детским увлажняющим кремом
Тщательно выбирают одежду, обращая внимания на ее состав. К телу не должны прилегать грубые швы. Предпочтение отдают натуральным тканям. В иных случаях у ребенка может быть аллергия и раздражения на коже.
Создавайте ребенку каждый день позитивные эмоции. Чаще играйте с ними. Ребенок должен правильно, сбалансировано и регулярно питаться. Используйте для питания новорожденных материнское молоко или специальные смеси, которые адаптированы для больных деток и малышей с недовесом. Добавьте в рацион витамины и полезные вещества, которые необходимы организму грудничка.
Питание делят на 2 фазы. Организм нужно приучить, что количество углеводов, жиров и белков будет расти. После привыкания организма малыша можно переводить на стандартное детское питание в дозах, соответствующих возрасту здорового ребенка. Не смотря на принятые меры гипотрофия может развиваться, если в ее основе лежит врожденный тяжелый порок или аномальное нарушение обмена веществ.
Прогноз гипотрофии
Прогноз хороший при обычной гипотрофии и адекватном лечении. При тяжелых формах гипотрофии прогноз зависит от того, насколько малыш защищен от вторичных инфекций, в особенности от плазмоцеллюлярной пневмонии, коли-энтерита, повторных банальных инфекций.
Ухудшает прогноз симптоматическая гипогликемия, которая говорит о том, что гипотрофия находится в третьей степени. Шансы выжить у ребенка зависят в этом случае от его возраста. Прогноз хуже при сопутствующих пороках развития. Улучшает прогноз благоприятная среда, в которой ребенок находится после проведения лечения в условиях стационара. После затяжной гипотрофии у грудничков может нарушиться умственное развитие.
Диагностика Краниосиностоза:
Эффективны такие инструментальные методы диагностики как КТ (компьютерная томография) с 3-мерным ремоделированием изображения костей свода черепа и лица. Исследование обнаруживает признаки гипертензии внутри черепа, подтверждает стеноз в случае изолированного повреждения, позволяет врачам установить все заинтересованные швы в случаях полисиностоза.
Преждевременное синостозирование черепных швов можно выявить при осмотре врача. Краниосиностоз заметен по форме головы ребенка. У таких детей нестандартная форма черепа, что совмещается с деформацией лицевого скелета. Если у ребенка синостозирование более 2 швов, есть четкая тенденция к увеличению степени неврологического дефицита пропорционально количеству заинтересованных швов.
При поражении более 2 швов диагностируют краниостеноз. Неврологические проявления могут появляться в возрасте 2-3 лет, как правило. Но при такой поздней диагностике уже всегда обнаруживают повреждения головного мозга вследствие болезни.
Дифференциальная диагностика
Деформации черепа у ребенка возникают не только от раннего синостозирования швов. Или же краниосиностоз может возникать вследствие какого-то повреждения головного мозга, что приводит к остановке процессов его роста. В таких случаях операции нужны только с косметическими целями, потому что функциональных продвижений после хирургического вмешательства у малыша, к сожалению, уже не будет.
Наиболее частый пример несиностотической деформации черепа – позиционная плагиоцефалия. Голова меняется у новорожденного ребенка, ограничена его спонтанная двигательная активность, потому что голова повернута в одну или другую сторону. Причина такого состояния часто в кривошеи или дистонических расстройствах, которые являются следствием перинатальной энцефалопатии.
Отличие позиционной деформации черепа от краниосиностоза у новорожденных в том, что она проявляется в первые недели после рождения малыша. А синостоз есть уже при рождении ребенка. Деформация может стать значительно меньшей или же вовсе пропадает, если за ребенком правильно ухаживают, проводят ЛФК, физиопроцедуры, массаж и нормализируют положение его головы при помощи различных приспособлений.
Выбухания или западения отдельных областей головы наблюдают, когда в анамнезе указано какое-либо отклонение в нормальном течении родов или раннего постнатального периода.
Краниосиностоз следует также дифференцировать с микроцефалией у детей. Для нее также типично преждевременное закрытие родничков и швов черепа. В части случаев может быть истинное синостозирование отдельных черепных швов в неадекватные сроки. При микроцефалии у новорожденного синостозирование швов возникает постепенно. Отставание психомоторного развития у детей с микроцефалией возникает раньше и всегда намного тяжелее таковой при краниостенозе.
Микроцефалия отличается от краниосиностоза, прежде всего, признаками повреждения головного мозга и отсутствием признаков увеличения внутричерепного давления. Обнаружить это можно при помощи нейровизуализирующих методов, например, КТ или МРТ.
Online-консультации врачей
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация доктора-УЗИ |
| Консультация психоневролога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация уролога |
| Консультация иммунолога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация специалиста по лечению за рубежом |
| Консультация проктолога |
| Консультация инфекциониста |
| Консультация дерматолога |
| Консультация гинеколога |
| Консультация генетика |
| Консультация андролога-уролога |
| Консультация гастроэнтеролога детского |
Новости медицины
Лазерная фотокоагуляция сетчатки — послеоперационный период,
22.12.2021
Назвали витамины вызывающие рак,
07.12.2021
Уникальная операция: хирурги впервые пересадили искусственное сердце,
07.12.2021
Пилинги в косметологии: что это и показания к процедуре,
15.09.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Симптомы муковисцидоза
Специалисты выделяют несколько форм заболевания: кишечную, легочную и смешанную.
К основным симптомам заболевания обычно относят:
- отсутствие аппетита, крики и громкий плач у грудничков и новорожденных;
- вздутие живота;
- ощущение сухости во рту.
Симптомы муковисцидоза зависят от формы болезни. Муковисцидоз легких сильно снижает иммунитет, а поскольку слизистые пробки легко поражаются бактериями стафилококка или синегнойной палочки, люди постоянно страдают от повторяющихся бронхитов и пневмоний.
Основные признаки муковисцидоза легких1:
- частые респираторно-вирусные заболевания;
- постоянный приступообразный кашель с густой и плохо отделяемой мокротой;
- склонность к воспалению легких и бронхитам на фоне ОРВИ*;
- жесткое дыхание, появления свистящих хрипов при простудах и вирусных заболеваниях;
- появление одышки, признаков гипоксии;
- снижение веса, авитаминозы;
- изменение формы грудной клетки, которая приобретает вид лодочного киля, может становиться бочкообразной;
- ногтевые пластины, кончики пальцев приобретают вид барабанных палочек.
Кишечная форма муковисцидоза характеризуется ферментной недостаточностью, нарушением всасывания полезных веществ в кишечнике. В результате нехватки ферментов стул становится “жирным”, могут активно размножаться бактерии, в результате чего накапливаются газы, что приводит к выраженному метеоризму. Стул учащается, а объем каловых масс может в несколько раз превышать возрастную норму.
У детей кишечная форма муковисцидоза протекает с повышенной вязкостью слюны и сильной жаждой. Аппетит может быть снижен из-за нарушения пищеварения, постоянных болей в животе и метеоризма. С первых дней жизни ребенок может страдать кишечной непроходимостью, которая обусловлена нехваткой фермента трипсина, отвечающего за расщепление белков. В результате в тонком кишечнике происходит накопление мекония – плотной, густой массы темно-коричневого цвета. У ребенка появляются запоры и частые срыгивания, возможно возникновение рвоты. Помимо симптомов со стороны желудочно-кишечного тракта (ЖКТ) заболевание может сказываться на общем состоянии организма, поскольку качественное питание оказывает прямое влияние на развитие ребенка. Из-за нехватки полезных веществ могут появляться слабость, ломкость костей, ухудшаться состояние кожи, ногтей, волос1.
Смешанная форма заболевания характеризуется сочетанием поражения кишечника и бронхолегочной системы. Это проявляется и в симптомах: люди со смешанной формой муковисцидоза страдают от частых вирусных заболеваний, затяжного кашля и одновременно от нарушения пищеварения, метеоризма1.
Независимо от формы болезни одним из частых симптомов муковисцидоза является соленый вкус кожи больного. Это объясняется повышенным содержанием хлоридов в поте и на протяжении долгого времени являлось ключевым признаком для постановки диагноза1.
Лечение Спина бифида у детей:
Если нет быстрого лечения хирургическими методами, поражение спинного мозга и спинномозговых нервов развивается быстрыми темпами. Для лечения ребенка со спина бифида должны быть задействованы медики из нескольких областей. Перед лечением проводят такие обследования:
- педиатрическое
- ортопедическое
- урологическое
- нейрохирургическое
Также может потребоваться помощь социальных служб. Оценивают тип дефекта, его расположение и длительность, состояние ребенка, прочие аномалии развития при их наличии
Перед хирургическим вмешательством важно обсудить с семьей их возможности и желание ухаживать за ребенком
Если при рождении ребенка обнаружено менингомиелоцеле, его сразу прикрывают стерильной салфеткой. Если из выпячивания вытекает спинномозговая жидкость, необходима антибактериальная терапия для профилактики менингита. Нейрохирургическая коррекция менингомиелоцеле или спина бифида у грудничка проводят в рамках 72 часов с момента рождения – так самый минимальный риск инфекции мозговых оболочек или желудочков мозга. При большом объеме дефекта необходима консультация пластических хирургов для адекватного закрытия дефекта.
При гидроцефалии проводят операцию шунтирования желудочков мозга новорожденному. Функцию почек необходимо регулярно контролировать, при возникновении ИМС следует назначать должное лечение. Лечат обструктивную уропатию при ее наличии. Ортопедическую терапию нужно начинать как можно раньше. При косолапости ребенку накладывают гипсовую повязку.
Детей со спина бифида постоянно осматривают, чтобы обнаружить патологические переломы, начало сколиоза, пролежки, спазмы мускулатуры или слабость мышц.
Прогноз может быть разным. Он зависит от того, насколько в процесс вовлечен спинной мозг, а также от наличия у ребенка аномалий развития. Прогноз наихудший при высокой локализации дефекта, а также при гидроцефалии, кифозе, сочетанных врожденных пороках развития, раннем развитии гидронефроза. Если ребенку обеспечено адекватное лечение и уход, прогноз хороший.
Что такое Гипотрофия у ребенка –
Гипотрофия — это детская патология, которая может носить врожденный или приобретенный характер, проявляется как большой недостаток веса.
Приобретенная форма гипотрофии говорит о неправильном рационе малыша, о нехватке каких-либо веществ. После рождения в некоторых случаях грудничок начинает терять жировую прослойку, мышечный скелет слабый, рост замедленный. При сложной форме заболевания детский организм практически не сопротивляется возбудителям инфекционных заболеваний, постепенно происходят физиологические нарушения организма.
Гипотрофия может завершиться летальным исходом. Это происходит по причине недостаточности питания, потому организм открыт для воздействия большинства опасных внешних факторов.
Врожденная форма гипотрофии появляется у ребенка в процессе роста. Среди причин болезни беременной женщины, внутриутробная гипоксия, наследственность, инфекционные болезни плода.
Гипотрофия и вторичные инфекции
Как было отмечено выше, при гипотрофии ребенку тяжело справляться с инфекциями. Грипп, который не представляет опасности для здоровых детей, у ребенка с гипотрофией протекает в осложненных формах, течение затянувшееся. Часты осложнения: латентный мастоидит, отит, бронхопневмония.
Инфекции, вызванные патогенными коли-бактериями, приводят к гипотрофии и – в большинстве случаев – к коли-сепсису. Часто бывают долго длящиеся кожные инфекции, которые вызваны гноеродными бактериями. Гипотрофию усиливает и интерстициальная плазмоцеллюлярная пневмония, которая бывает в виде внутрибольничной эндемии. Она представляет опасность не только для детей с гипотрофией, но и для недоношенных малышей.
Инфекции, которые присоединяются к гипотрофии, скорее приводят к смертельному исходу при любой форме заболевания. Причина в том, что процесс гипотрофии ускоряется, а также инфекционные болезни начинают протекать очень неблагоприятно. В странах третьего мира высокая смертность у детей с классическими инфекциями вызвана именно частой гипотрофией. К примеру, от кори в развивающихся странах умирает в 2-3 раза больше малышей, чем в развитых странах.
Вопрос-Ответ
Что можно есть при стенозе привратника?
При стенозе привратника рекомендована жидкая диета: супы, соки, бульон, жидкие и протертые каши. Во время консультации гастроэнтеролога подбирается оптимальное меню для больного. В случае отсутствия возможности принимать пищу естественном путем, кормление производят с помощью зонда.
От чего возникает пилоростеноз?
Пилоростеноз может быть как врожденным, так и приобретенным. В первом случае заболевание возникает вследствие генетических нарушений и диагностируется на первом месяце жизни. У взрослых пилоростеноз чаще всего провоцируется хронической язвой желудка. Реже болезнь возникает на фоне прободной язвы, хронического гастрита, раковой опухоли, химического ожога.
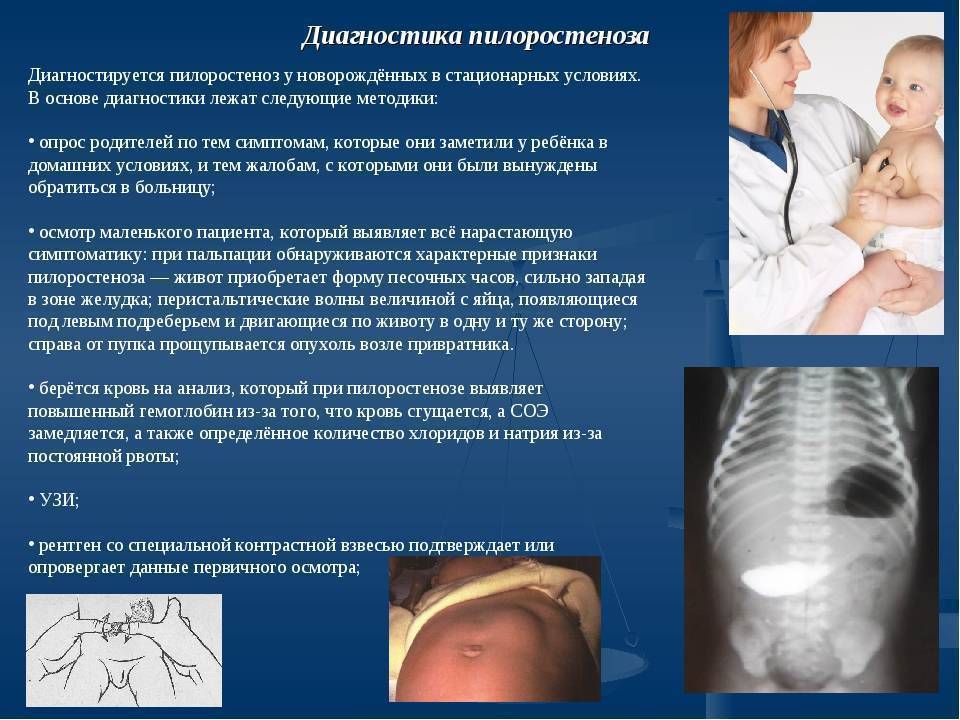
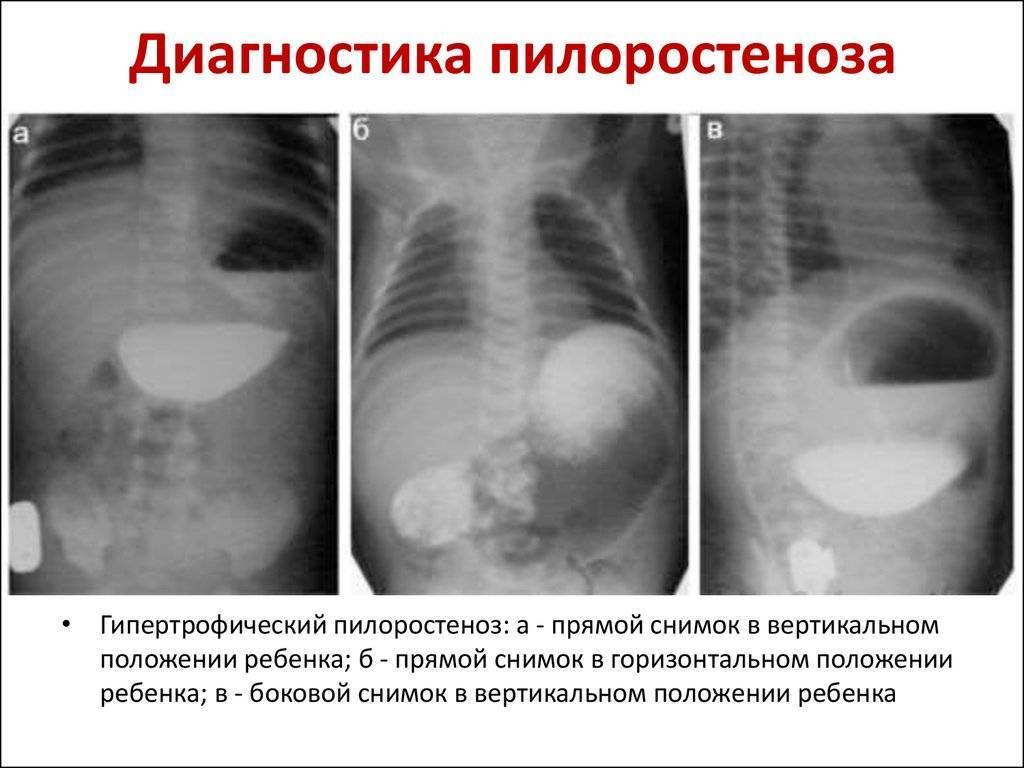
Диагностика пилоростеноза
Проявления, очень сходные с симптомами пилоростеноза, имеют такие расстройства как пилороспазм (развивающийся из-за нарушений в работе нервной системы) и псевдопилоростеноз (возникающий вследствие болезней эндокринной системы). Однако они, в отличие от пилоростеноза, поддаются лекарственной терапии.
Для точной постановки диагноза и исключения заболеваний с аналогичной симптоматикой применяют ультразвуковое исследование органов брюшной полости, рентген желудка с использованием бария.
Также подтверждают диагноз «пилоростеноз» лабораторным исследованием крови, в которой обнаруживается повышенный уровень гемоглобина, замедление СОЭ и ряд других признаков, понятных врачу.
Актуальным методом диагностики пилоростеноза является эндоскопическое обследование, которое позволяет безошибочно и быстро установить наличие заболевания.
Патогенез (что происходит?) во время Нейрофиброматоза у детей:
Во всех органах и тканях разрастаются доброкачественные (нераковые) опухоли, состоящие из соединительной ткани и пигментных клеток. Вокруг нервных стволов разрастаются опухоли, именуемые невриномами или неврофибромами. На коже это проявляется пигментными пятнами и образованиями, которые типичны для поражений печени (жировые бляшки, расширенные в виде кист сосуды). Это вызвано поражением печеночной ткани опухолевыми клетками.
Образования в виде пигментных пятен появляются даже на сетчатке глаз, что называется факоматозой сетчатки. Опухоли формируются на слизистой рта. Они состоят из соединительной ткани, выглядят как небольшие по размерам упругие плотные узелки. Они могут быть большими, но в любом случаев поверхности их гладкие и ровные.
Почти всегда новообразования выше уровня слизистой, могут находиться и внутри тканей, что усложняет их нахождение и диагностику. Изменения в конечностях и туловище различные. Кости могут быть слабо развиты, или же наблюдается значительное утолщение их, потому руки и ноги становятся уродливой формы, что сказывается на жизни ребенка. Искривление позвоночного столба, которое негативно отражается на функционировании спинного мозга, является стойким и постоянным изменением.
Что касается нервной системы, при нейрофиброматозе у детей снижается интеллектуальный уровень. Они впадают в тяжелую депрессию, которую крайне тяжело излечить. Патологический ген наследуется по аутосомно-доминантному признаку. Носительства не бывает. Чаще всего болеют лица мужского пола – в 2 раза чаще девочек и девушек.
Симптоматика
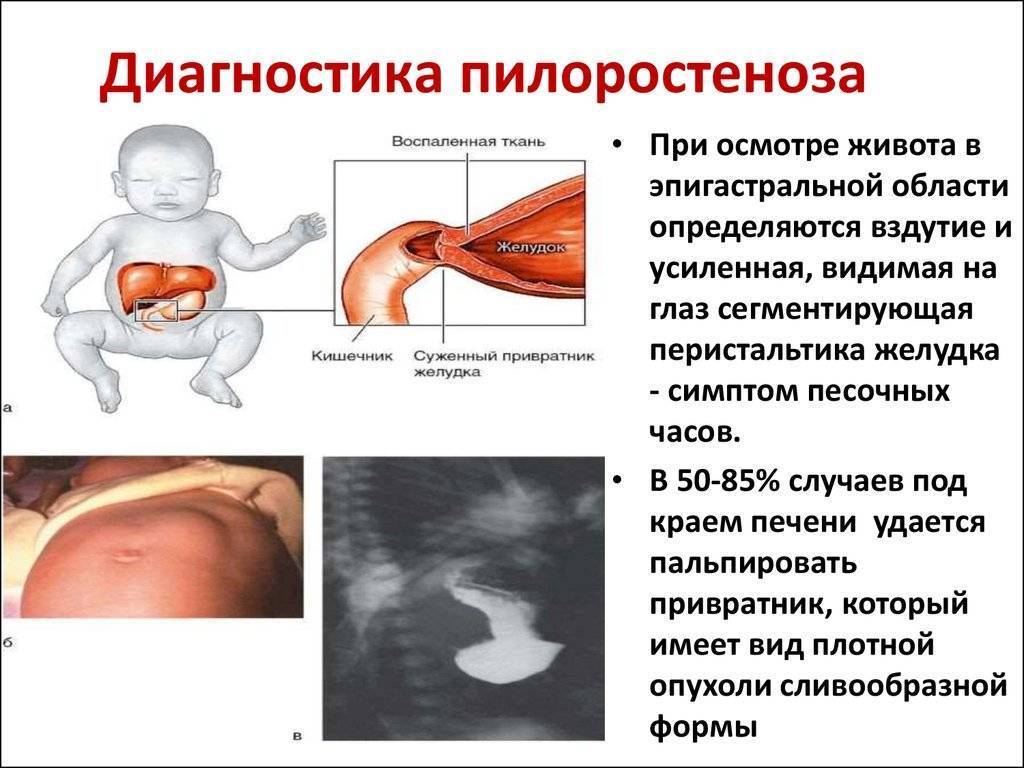
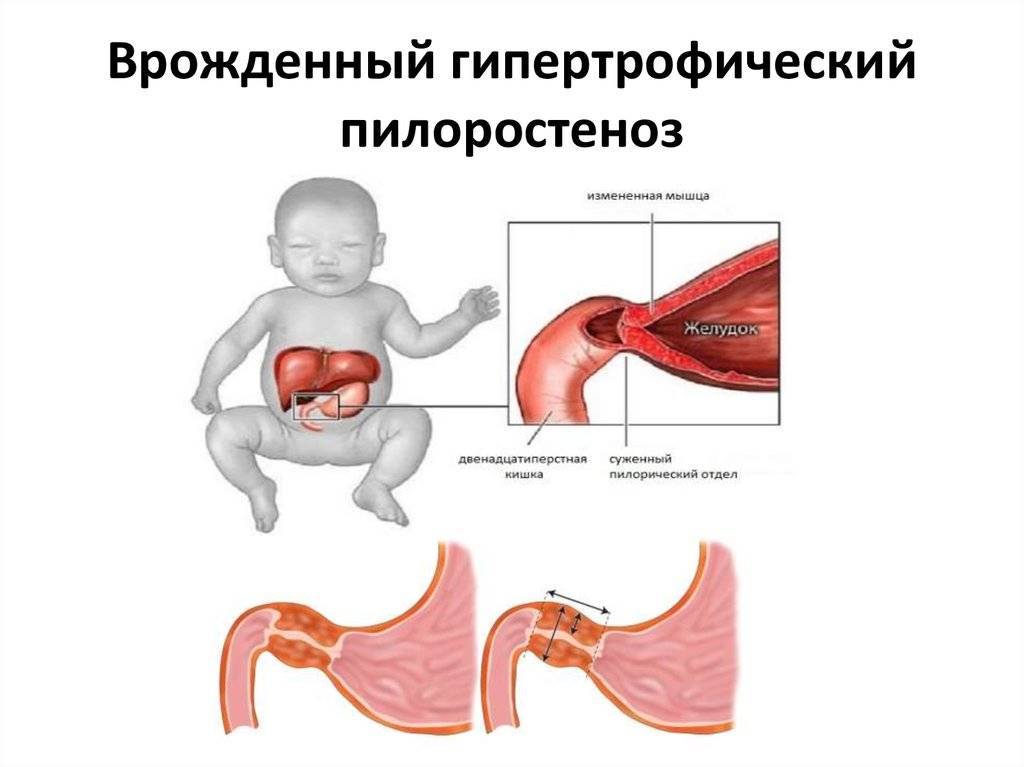
Симптомы врожденного пилоростеноза проявляются в течение первого месяца жизни, основная опасность патологии заключается в их стремительном развитии. Состояние ребенка ухудшается с каждым днем. Основными симптомами являются:
- интенсивная рвота «фонтаном», которая с каждым последующим разом усиливается;
- отсутствие аппетита, резкая потеря веса – грудничок не развивается согласно установленным по возрасту показателям;
- обезвоживание организма;
- запоры;
- сильные боли в области живота;
- сухость, бледность кожного покрова на фоне обезвоживания.
 Характерный симптом пилоростеноза у грудных детей, отличающий патологию от других болезней ЖКТ – кислый запах рвотных масс
Характерный симптом пилоростеноза у грудных детей, отличающий патологию от других болезней ЖКТ – кислый запах рвотных масс
При патологии у детей ухудшается настроение, появляется апатия. Груднички становятся капризными, нарушается сон, из-за сильных болей в желудке и запоров они постоянно плачут, беспокойное состояние приводит к нервным срывам и истерикам.
Основным признаком пилоростеноза у грудных детей является рвота. По мере прогрессирования патологии она меняет свой характер. Сначала появляется рвота съеденной пищей, из-за того, что желудок заполнен, когда новая порция еды поступает в пищевод, она тут же возвращается обратно в не переваренном виде. Наблюдается периодичность.
Затем рвота случается после каждого приема пищи, причем выходит больше, чем ребенок съел. Это объясняется тем, что через пищевод эвакуируются остатки непереваренных продуктов, которые «застряли в желудке». Из-за застоев съеденного начинаются гнилостные процессы, поэтому со временем развивается рвота фонтаном.
Диагностика гидроцефалии
Признаки болезни нередко выявляют еще плода в утробе при УЗИ. Потом заболевание диагностируется врачом после рождения малютки. Основной показатель для определения патологии — большой диаметр черепа. У старших детей, как и у взрослых, доктор оценивает мышление пациента, его походку, присутствие признака недержания мочи, состояние желудочков по снимкам МРТ.
Чтобы убедиться в наличии врожденной гидроцефалии, используют КТ либо МРТ, которые позволяют:
- оценить состояние мозга;
- выявить избыточный объем ликвора;
- обнаружить повышенное давление спинномозговой жидкости;
- увидеть структурные изменения тканей мозга.
Нормотензивную гидроцефалию выявить сложнее, поскольку ее симптомы во многом аналогичны нейродегенеративным процессам. Этот вариант патологии диагностируют по следующим признакам:
- нарушение ходьбы;
- умственные расстройства;
- недержание мочи;
- превышение объема ликвора.
При любом варианте заболевания важно своевременно поставить точный диагноз, чтобы не опоздать с оперативным вмешательством, которое устранит выраженность симптомов или снизит их интенсивность. Чтобы выяснить, насколько эффективной станет операция, необходимы некоторые дополнительные мероприятия:
Чтобы выяснить, насколько эффективной станет операция, необходимы некоторые дополнительные мероприятия:
- Люмбальная пункция. Через прокол, сделанный в пояснице, выводят небольшой объем ликвора. Затем измеряют давление спинномозговой жидкости. Процедура позволяет несколько снизить его в мозговых желудочках, чтобы нивелировать выраженную симптоматику.
- Люмбальный дренаж. Он необходим, когда предыдущая процедура оказалась неэффективной. Между поясничными позвонками устанавливают катетер, по которому ликвор выходит несколько суток. Все это время больного наблюдают в стационаре. Чтобы предотвратить инфекционное заражение, вводят антибиотики.
- Инфузионный тест. Это нагрузочный вариант диагностики, помогающий оценить, насколько мозг способен всасывать ликвор.
- Измерение ВЧД. Для проведения процедуры в черепной кости сверлят отверстие. Через него устанавливают датчик в виде фиброоптического кабеля. Мероприятие проводят в условиях пребывания пациента в стационаре минимум сутки. Датчик регистрирует скачки внутричерепного давления, отсылая значения на регистрирующее устройство.
При мероприятии, связанном с необходимостью измерения ВЧД, используют различные варианты датчиков:
- Внутрижелудочковый катетер. Это самый точный способ измерения. Прибор подводят к боковому мозговому желудочку через просверленное в кости черепа отверстие. Инструмент помогает одновременно обеспечить отведение избыточного количества ликвора.
- Субдуральный датчик. Прибор крепят под твердую оболочку мозга. Его используют, если необходимо срочно проверить ВЧД. Метод позволяет быстро выявить изменения ВЧД.
- Эпидуральный датчик. Инструмент крепят между твердой оболочкой мозга и черепной костью, предварительно просверлив в ней отверстие. Процедура менее травматична, нежели иные, однако имеет существенный недостаток — нельзя отводить при мероприятии избыток спинномозговой жидкости.
При установке датчиков непременно делают местную анестезию. Также иногда требуется дополнительно колоть пациенту успокаивающие лекарства, чтобы снизить тревожность, максимально расслабить больного.
Обычно датчики, с помощью которых выполняют измерение ВЧД, вводят людям, находящимся в реанимации, часто в самом критическом состоянии. Необходимыми показаниями для такого мероприятия становятся тяжелая травма черепа, патологии головного мозга, вызвавшие его отек и угнетение сознания вплоть до коматозного состояния. У пациентов, перенесших мозговые операции, такой датчик контроля помогает обнаружить нарастающий отек.
Добиться снижения высокого ВЧД помогает также дренаж спинномозговой жидкости. Его выполняют посредством установки вентрикулярного катетера, внутривенной инъекции определенных медикаментов, изменения способа вентиляции легких (в ситуации, когда больной дышит через вставленную в трахею трубку). Нормальный показатель ВЧД — 1–20.
Установка датчиков — рискованное мероприятие, поскольку способно при неправильных действиях вызвать такие осложнения:
- кровотечение;
- необратимое повреждение в ситуации с запредельным значением ВЧД;
- «вклинение» мозга;
- повреждение тканей мозга при введении катетера;
- инфекционные осложнения;
- неспособность точно определить локализацию желудочка, чтобы подвести к нему катетер;
- иные риски, присутствующие при проведении общей анестезии пациента.