Лечение тромбофилии при планировании беременности
Лекарства, диета и строгий режим – это три основных направления при лечении заболевания.
Лекарства при тромбофилии – это антикоагулянты, препараты для уменьшения свертываемости крови, они назначаются индивидуально и исключительно специалистами.
Дополнительно для лечения тромбофилии при планировании беременности рекомендуют принимать Омега-3. Прием Омега-3 уменьшает вязкость крови, снижает производство тромбоксана, сужающего сосуды, улучшает текучесть мембран эритроцитов. Все это оказывает антитромботическое действие при приеме на регулярной основе. Поэтому врачи рекомендуют непрерывный курс Омега-3 для профилактики тромбозов, особенно для женщин с высокими показателями свертываемости крови.
В составе комплекса Прегнотон Мама, рекомендованном для беременных женщин и подготовки к беременности, входят Омега-3 в эффективной дозировке. Принимать препарат можно в течение всего периода беременности.
Особенности лечения
Крайне редко патологии пуповины ведут к задержкам в развитии, гибели плода в утробе
Для лечения и успешного завершения процесса гестации важно выявить причину, которая привела к аномальному строению пуповины. Наблюдение показано при ложных узлах, нетугом обвитии, предлежании сосудов пуповинного канатика
Тромбоз корректируют препаратами для улучшения микроциркуляции крови.
При наличии тромбоза, истинных узлов, многократного обвития и связанного с этим кислородного голодания плода показано кесарево сечение. Нахождение в стационаре во многих ситуациях обязательно — только так медики могут оказать своевременную помощь будущей маме и ее малышу.
ГНОЙНО-СЕПТИЧЕСКИЕ ЗАБОЛЕВАНИЯ НОВОРОЖДЕННЫХ
Анатомо-физиологические
особенности, сниженная иммунная реактивность обусловливают высокую
восприимчивость новорожденных к гнойно-воспалительным инфекциям.
Инфицирование может наступить как во внутриутробном периоде, так и сразу
после рождения.
У новорожденных грань между
локальными и генерализованными формами гнойной инфекции в значительной
мере условна, так как возможен быстрый переход местного воспалительного
процесса в генерализованную инфекцию.
Клокальным формам относятся гнойно-воспалительные заболевания кожи и слизистых оболочек.
Кожа
новорожденных подвергается инфицированию наиболее часто. Различные
клинические формы поражения при этом объединяют под названием пиодермии.
Пиодермии развиваются под воздействием гноеродных микроорганизмов
(стафилококки, стрептококки, гонококки, протей, кишечная палочка,
синегнойная палочка и др.).
Везикулопустулез – поверхностная
стафилодермия новорожденных – встречается наиболее часто. Процесс
локализуется в устьях экзокринных потовых желез. Возникновению
заболевания могут способствовать перегревание, повышенная потливость,
мацерация. Фолликулярные пустулы размером с просяное зерно или горошину
располагаются по всему кожному покрову, чаще локализуются на спине, в
складках, на коже шеи, груди, в области ягодиц и на волосистой части
головы. Лечение местное (бриллиантовая зелень, метилвиолет, 2% раствор
перманганата калия). Антибактериальная терапия, как правило, не
проводится.
Псевдофурункулез – заболевание
мерокринных потовых желез у детей грудного возраста (множественные
абсцессы потовых желез, псевдофурункулез Фингера). Развитию заболевания
способствуют недоношенность, иммунодефицитные состояния, искусственное
вскармливание, дефекты ухода, повышенная потливость. Высыпания чаще
всего располагаются на затылке, спине, ягодицах, бедрах, возможно
распространение на кожу груди и живота. Заболевание сопровождается
нарушением общего состояния с повышением температуры тела. Местное
лечение осуществляют 2% спиртовыми или водными растворами анилиновых
красителей, присыпками из окиси цинка (10 %) с тальком. По показаниям
назначают антибиотики (с учетом данных антибиотикограммы) и
иммунозаместительную терапию.
Лечение
Схема лечения выбирается, ориентируясь на срок беременности и состояние женщины и ребёнка. Пациентку кладут в стационар, а на поздних сроках возможно проведение кесарево сечение.
При наличии патологии женщине следует обратиться к врачу флебологу для уточнения диагноза и определения эффективного и безопасного для ребёнка лечения.
Врач может порекомендовать использование мазей с гепарином, троксевазином или бутадионом. Также возможно применение противовоспалительных препаратов в виде таблеток или инъекций.
В тяжелых случаях могут назначить даже хирургическое вмешательство для того, чтобы тромб не смог сдвинуться с места и начать путешествие по вене.
Для предотвращения развития тромбов, а также в послеоперационный период следует придерживаться специальной диеты.
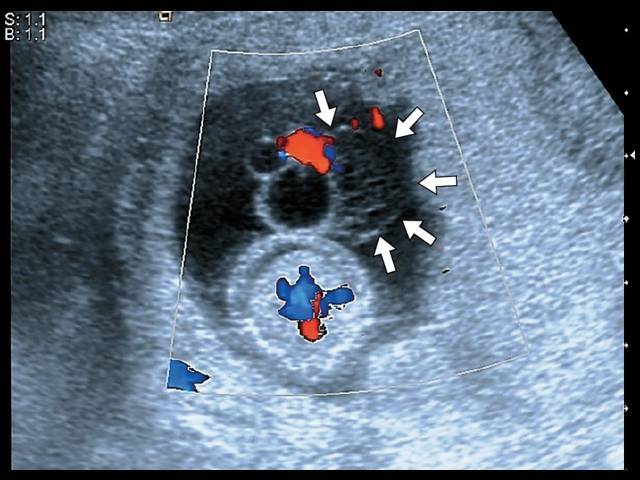
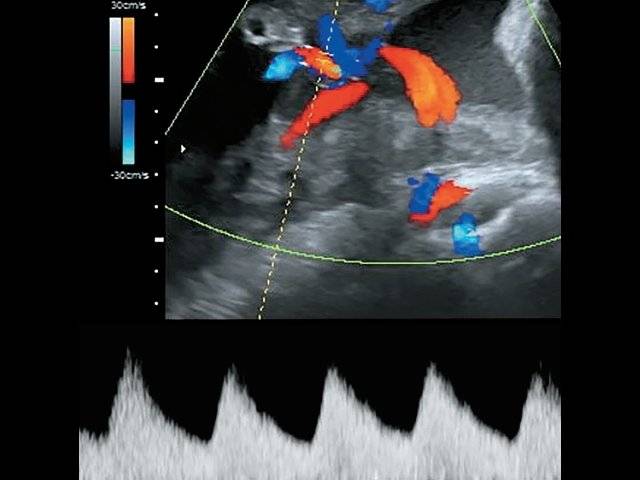
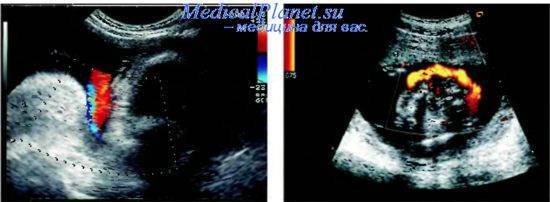
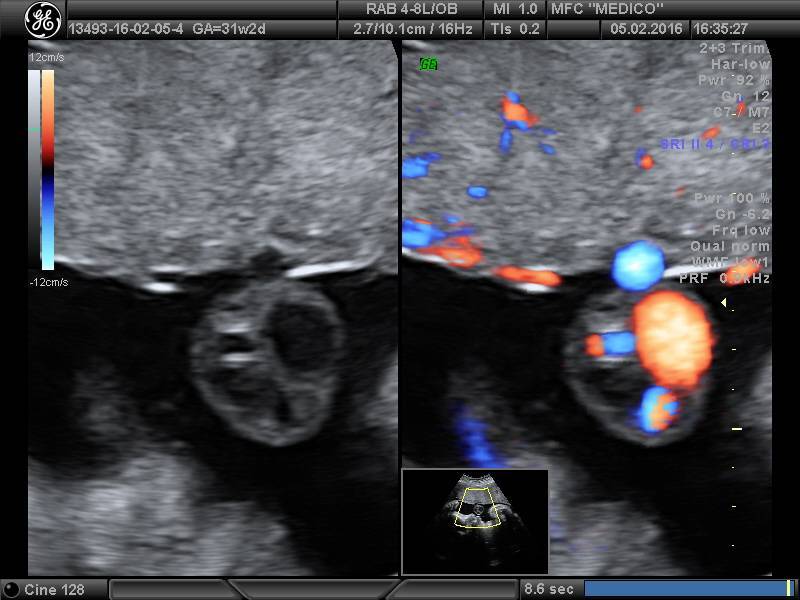
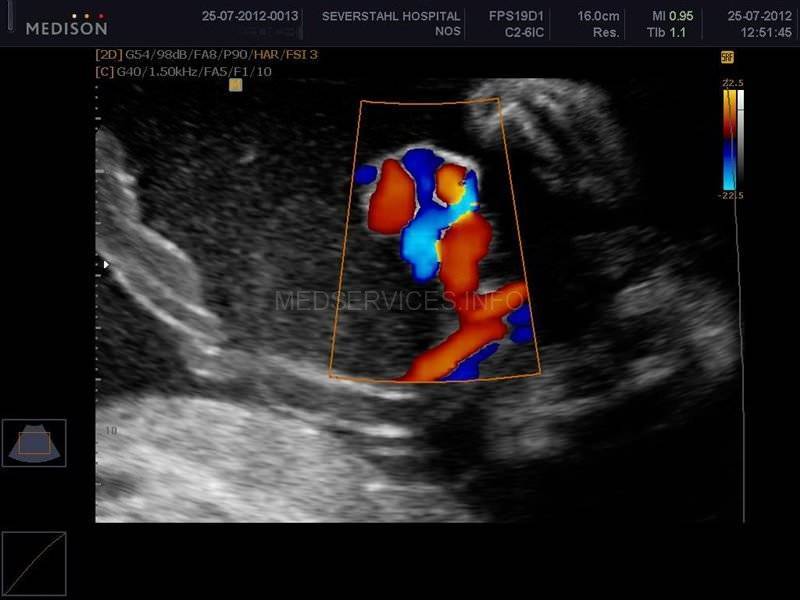
Симптомы тромбоза сосудов пуповины
Если начинается развитие тромбоза пуповины, то это сопровождается появлением большого количества клинических проявлений.
Тромбоз пуповины, который связан с острой внутриутробной гипоксией проявляется следующими симптомами:
- меконий (первые фекалии ребёнка) в околоплодных водах;
- учащенное сердцебиение;
- подвижность.
При хронической форме:
- отставание в росте и развитии;
- замедление ударов сердца;
- снижение двигательной активности.
У самой роженицы в это время практически отсутствуют симптомы. Возможно развитие преэклампсии (нарушение показателей артериального давления), из-за попадающих в кровь токсинов. Схватки во время родов могут ослабнуть, а сам процесс растянуться на более длительное время. Также может развиться острое влагалищное кровотечение.
Желудок
На 16-20 неделе визуализируется желудок плода как анэхогенное образование круглой или овальной формы в верхних отделах брюшной полости. Если желудок не наполнен амниотическими водами, то можно говорить об атрезии пищевода (полном отсутствии просвета).
При диафрагмальной грыже желудок смещён и также не может быть определён на УЗИ. Также амниотическая жидкость отсутствует при поражении ЦНС у плода. Если плод заглатывает вместе с жидкостью кровь, в желудке визуализируются гиперэхогенные включения. Они также видны при опухолях желудка, но они обычно сопровождаются другими пороками развития. Размеры органа увеличиваются при кишечной непроходимости, многоводии, утолщении стенок, отсутствии малой кривизны. Уменьшение размеров желудка типично для микрогастрии, которая возникает на фоне отсутствия мочевого пузыря или неправильного положения печени. В 52% случаев плод погибает до 24-й недели беременности, ребёнок рождается нежизнеспособным. Щелевидный желудок характерен для недоразвитии на ранних стадиях беременности. Данная патология исправляется после рождения малыша: ребёнку конструируют желудок из части тонкого кишечника. Операция крайне сложная, но аномалия не является показанием для выполнения аборта. Атрезия желудка характеризуется отсутствием эхотени и предполагает образование плёнки с отверстием или без него, расположенной поперёк стенок желудка. Если это изолированная патология, то в 90% случаев она устраняется хирургически. Но обычно атрезия желудка сочетается со сращиванием пищевода, асцитом (излишним скоплением жидкости), недоразвитостью лёгких. Агенезия желудка предполагает полное отсутствие органа. Это типично для тяжёлых хромосомных аномалий, от которых плод погибает в пренатальный период. Большое значение в диагностике имеет УЗИ на 22 неделе. некоторые отклонения исчезают сами собой, а некоторые требуют немедленного вмешательства.
ВНУТРИУТРОБНЫЕ ИНФЕКЦИИ
Внутриутробное
инфицирование плода не всегда сопровождается развитием инфекционного
заболевания, что объясняется мобилизацией иммунитета и защитных
механизмов в системе мать-плацента-плод.
Выделяют вирусные заболевания эмбриона и плода и заболевания, вызванные бактериальной флорой.
Для
обозначения инфекций со сходными клиническими проявлениями используют
аббревиатуру TORCH: Т – токсоплазмоз, О – другие (other) инфекции
(сифилис, хламидиоз, энтеровирусные инфекции, гепатиты А и В, гонорея,
листериоз), R – краснуха (rubella), С – цитомегаловирусная инфекция
(cytomegalia), Н – герпесвирусная инфекция (herpes).
Значительное
место среди многообразных возбудителей внутриутробной инфекции занимают
грамотрицательные аэробные бактерии, неспорообразующие анаэробы,
микоплазмы, стрептококки группы В, дрожжеподобные грибы.
Тяжесть
и клинические проявления внутриутробной инфекции зависят от вида
возбудителя, его вирулентности, массивности обсеменения иммунного
статуса организма беременной, срока гестации, а также путей
проникновения возбудителя в организм.
Внутриутробная
инфекция, развившаяся в первые 3 мес гестации, может стать причиной
инфекционных эмбриопатий, врожденных пороков развития плода, первичной
плацентарной недостаточности, неразвивающейся беременности,
самопроизвольного выкидыша. Более неблагоприятны в отношении эмбриопатий
микроорганизмы с внутриклеточным циклом развития (вирусы), обладающие
высоким тропизмом к эмбриональным тканям.
Методы лечения ВПС
В большинстве случаев, лечение врожденных пороков сердца – хирургическое, и в зависимости от анатомии порока, определяют сроки и вид вмешательства.
В целях стабилизации состояния перед планируемым оперативным лечением прибегают к методам терапевтического медикаментозного лечения критических состояний и осложнений ВПС.
Оперативное лечение
Оперативное лечение может быть выполнено экстренно, срочно и в плановом порядке. Кроме того, оперативное лечение может быть радикальным, либо вспомогательное (т.е. проводится гемодинамическая коррекция врожденного порока).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Расшифровка анализа
Результаты анализа расшифровывает, в первую очередь, акушер-гинеколог, ведущий беременность; получение нормальных или низких показателей риска не требует специальных знаний для расшифорвки. Если же результаты тестов оказались неблагоприятными, генетик и врач-акушер-гинеколог обязаны тщательно изучить результаты пренатального скрининга и согласовать их с семейной парой; специалисты информируют родителей о возможных рисках. При необходимости генетик назначает консультацию врача, который занимается лечением конкретной генетической аномалии, или врача-перинатолога, который ведет сложные беременности. Помощь специалиста позволяет будущим родителям подготовиться к рождению ребенка и изучить все тонкости постнатального периода.
Методами инвазивного (нехирургического) обследования беременных являются: биопсия хориона (предшественника плаценты), амниоцентез, кордоцентез (взятие крови из пуповины), а также редкие – биопсия кожи плода и эмбриоскопия. Их используют только в случае высокой вероятности развития генетического дефекта и аномалий.
Ультразвуковые маркеры
Врач ультразвуковой диагностики должен быть предупрежден о полученных результатах биохимического скрининга (и предыдущих ультразвуковых исследований)
Специалист УЗИ обращает внимание на размер воротниковой складки, копчиково-теменной размер, частоту сердцебиения плода, состояние лицевого скелета, длины трубчатых костей, состояние мочевого пузыря, почек, кишечника, количество околоплодных вод. Любые отклонения в ультразвуковой картине могут говорить о наличии генетической патологии и должны быть оценены ведущим беременность акушером-гинекологом и генетиком.
Маркеры крови
При стандартном скрининге берут два показателя крови:
Ассоциированный с беременностью протеин-А (PAPP-A);
Свободный хорионический гонадотропин (бетта-фракция).
Эти показатели зависят от срока беременности; диапазон нормы широкий и зависит от многих обстоятельств, в т.ч. от региона проживания. При расчете учитываются данные анамнеза, и такой расчет позволяет более точно определить вероятность патологии плода.
Осложнения и последствия
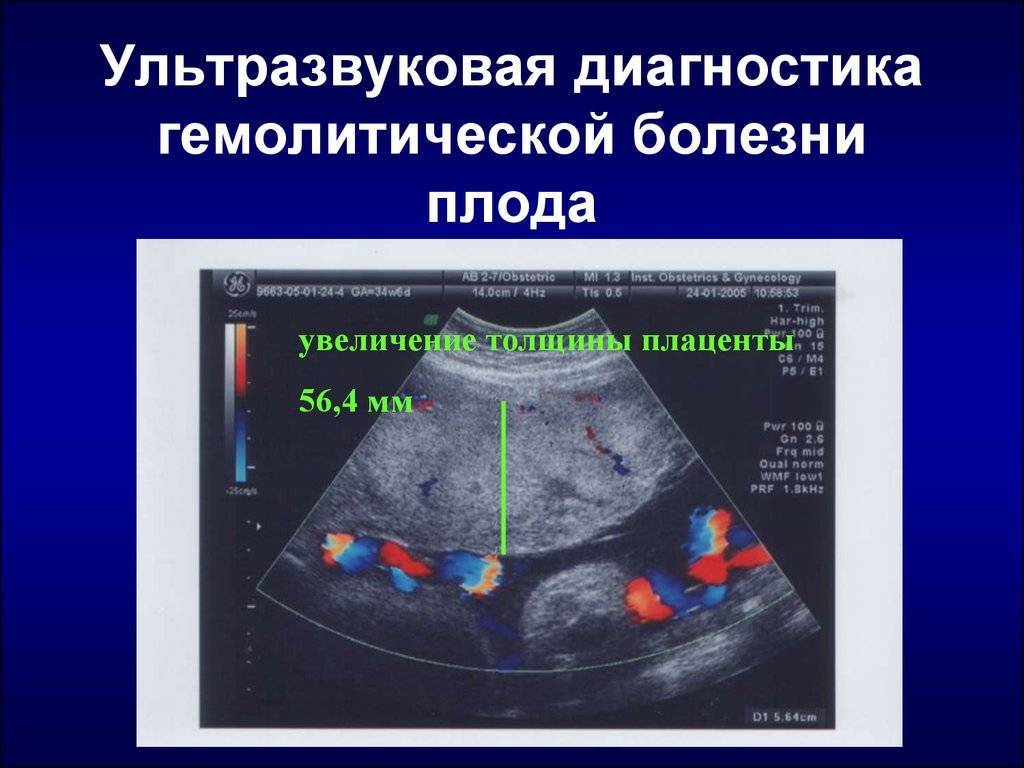
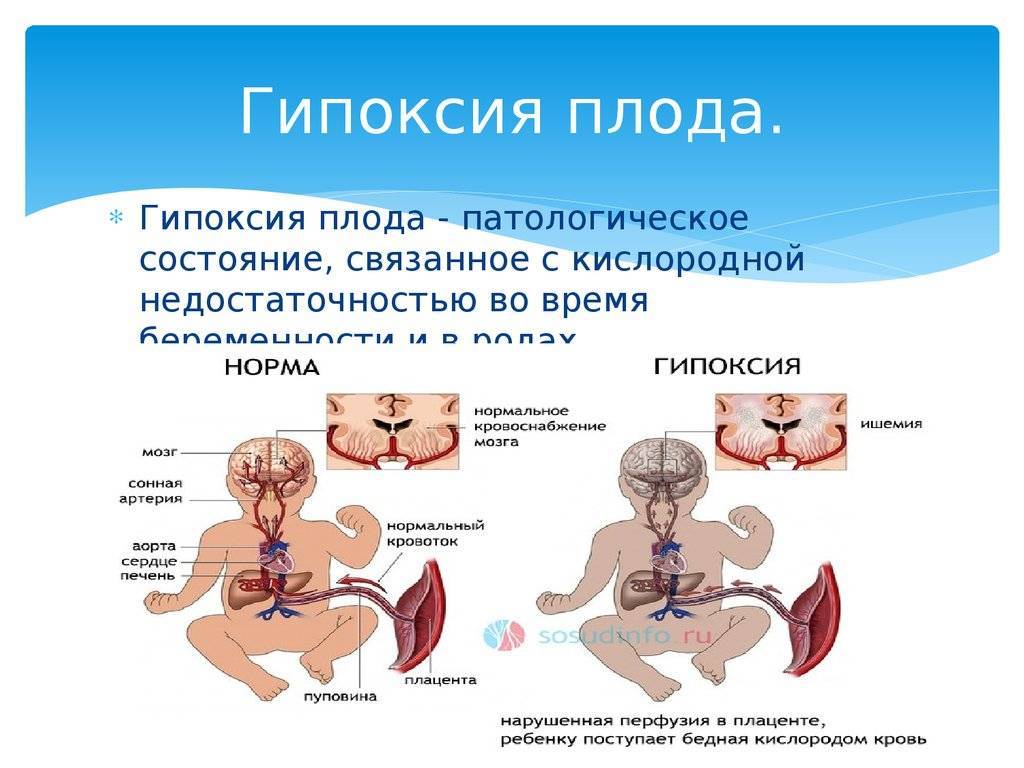
При отсутствии полноценного лечения возможно развитие кислородного голодания плода с последующим замедлением развития разных отделов нервной системы, из-за чего у детей возможны задержки в умственном развитии или возникновение ДЦП (детского церебрального паралича).
Также у плода могут развиться следующие осложнения:
- пузырно-пупочные и кишечно-пупочные свищи;
- кровопотеря;
- образование дивертикулы Меккеля;
- полная окклюзия сосудов, что может повлечь гибель плода;
- киста желчного протока.
Готовясь к беременности или уже находясь в интересном положении, проверьтесь на предрасположенность к тромбозу, чтобы знать, чего вам придется ожидать. Ведь тромбоз пуповины может привести к риску или реальной потере ребёнка.
Разновидности УЗИ исследований
Ультразвуковая диагностика представляет широкий спектр исследований. Существует несколько видов УЗИ, которые с предельной точностью определяют внутриутробные пороки развития малыша.
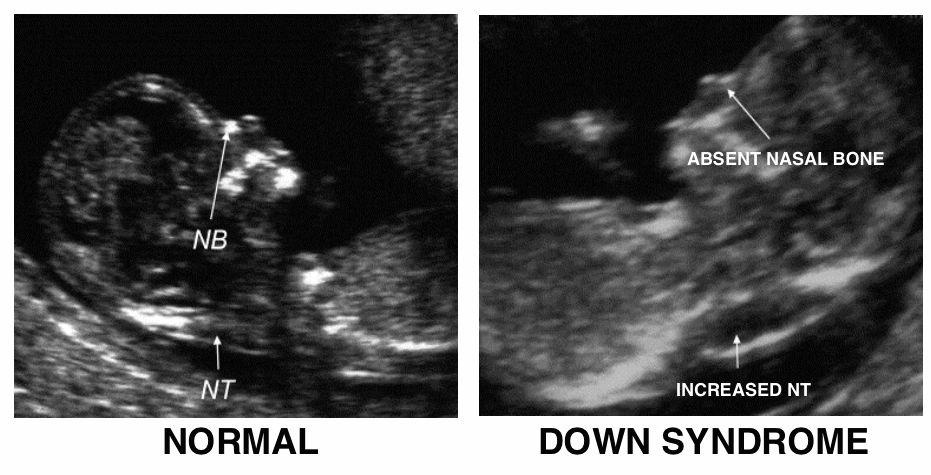
Стандартное УЗИ. Оно обычно совмещено с биохимическим анализом крови. Оно проводиться не раньше 10 недель беременности. В первую очередь у плода выявляют толщину воротниковой зоны, которая не должна превышать 3 мм, а также визуализацию носовой кости. У малыша с синдромом Дауна воротниковая зона толще нормы, а носовые кости не развиты. Также на увеличение толщины влияют следующие факторы:
- порок сердца
- застой крови в шейных венах
- нарушение лимфодренажа
- анемия
- внутриутробные инфекции
- 3D УЗИ позволяет увидеть цветное изображение малыша, разглядеть конечности, отсутствие сросшихся пальчиков, недоразвитых стоп и пр. Точность диагностики воротникового пространства увеличивается на 30%. Врач может точно сказать, имеются ли патологии развития нервной трубки.
- 4D УЗИ по принципу работы не отличается от более простых вариантов, но обладает массой преимуществ. Врач видит трёхмерное изображение сердца, вид плода с разных ракурсов. Именно 4D диагностика окончательно расставляет все точки над «i», есть ли хромосомные аномалии или их нет. Со 100% точностью можно утверждать, имеются ли пороки развития нервной системы, скелетная дисплазия, заячья губа или волчья пасть.
Профилактика
Соблюдение всего лишь несколько профилактических мер поможет будущей матери чувствовать себя лучше, а также предупредить развитие тромбозов. К этим мерам относят:
- Нельзя находится на жаре – и речь не только о жаре уличной, но и о банях, саунах и даже о простой домашней ванне, так как высокие температуры отрицательно сказываются на свёртываемости крови.
- Готовьтесь к беременности – такое развитие событий является самым идеальным, так как готовясь заранее, вы будете знать всё о своем здоровье, о всех рисках, подойдете к вопросу ответственно.
- Без стрессов – нервы совершенно не помогут в том, чтобы оставаться здоровой. Избегайте любых стрессовых ситуаций, плохих мыслей, людей, которые могут нести вам плохие новости или негативное отношение, которое способно отразиться на вашей нервной системе.
- Больше двигайтесь – ведь в движении жизнь, особенно, если на улице хорошая погода.
- Бросьте курить и пить.
- Своевременно проходите все обследования, не бойтесь задавать врачам вопросы, если что-то смущает или беспокоит, ведь от этого зависит здоровье ваше и малыша. Прислушивайтесь к шевелениям плода.
- Не носите узкие вещи – и обувь. В период беременности ничего не должно стеснять ваших движений и давить ноги или талию, или грудь. Пожалейте себя – выбирайте всё максимально удобное, простое и комфортное.
- Делайте перерывы. У женщины может быть сидячая работа или по показаниям врачей ей нельзя много двигаться – всё равно необходимо делать паузы, разминаться, растягиваться, тело не должно деревенеть.
- Питайтесь правильно – особенно, если существует предрасположенность к тромбозам. Меню должно быть разнообразным, с большим содержанием полезных элементов, а переедание запрещено, так как это может плохо сказаться на функциях гемостаза.
Типы тромбофилий
Типы заболевания представлены в таблице.
| Тип заболевания | Причины |
|---|---|
| Приобретенная | Сопутствующие заболевания — полицитемия, болезни сердца, прием гормональных препаратов, перенесенные инфекции |
| Генная | Наследственные патологии и мутации, влияющие на свертываемость крови. Возникает на генном уровне и выражается врожденным повышением факторов свертываемости крови. Часто встречается у близких родственниц |
| Иммунная | Аутоиммунные нарушения, при которых в организме матери вырабатываются антитела к ее собственным тканям, и аллоиммунные, проявляющиеся выработкой антител к тканям плода |
| Сосудистая | Атеросклероз, васкулит, варикоз, диабетические поражения сосудов |
| Гемодинамическая | Нарушение движения крови по сосудам, вызванные снижением АД и повышенной вязкостью крови |
| Гематогенная | Приобретенные нарушения кровесвертывающей, противосвертывающей и фибринолитических систем |
Заболевание может развиваться в тяжелой форме. Чаще всего так случается из-за врожденных патологий (например, склонности к образованию тромбов).
Еще один фактор риска – возраст: у женщин старше 35 лет, которые рожают впервые или уже имеют много детей, тромбофилия вне зависимости от типа развивается тяжелее. Провоцирующим фактором могут стать аборты, тяжелые хронические болезни, привычные выкидыши.
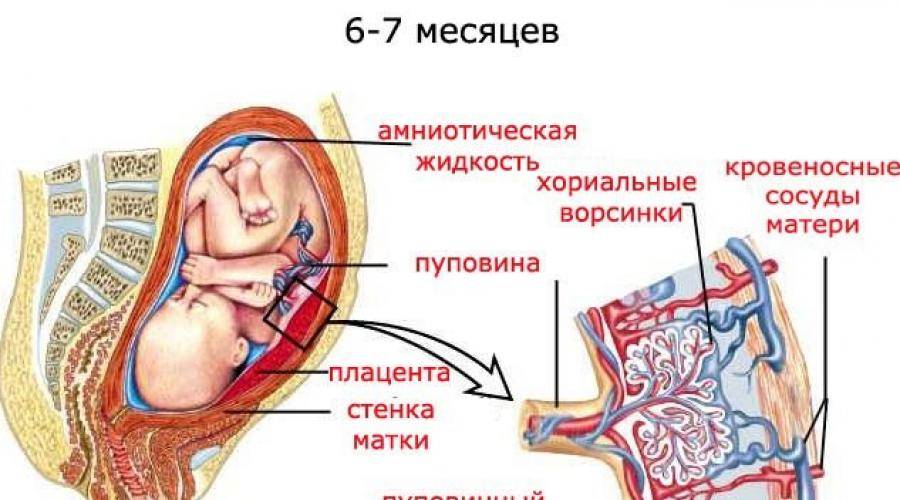
Пуповина и ее роль в деторождении
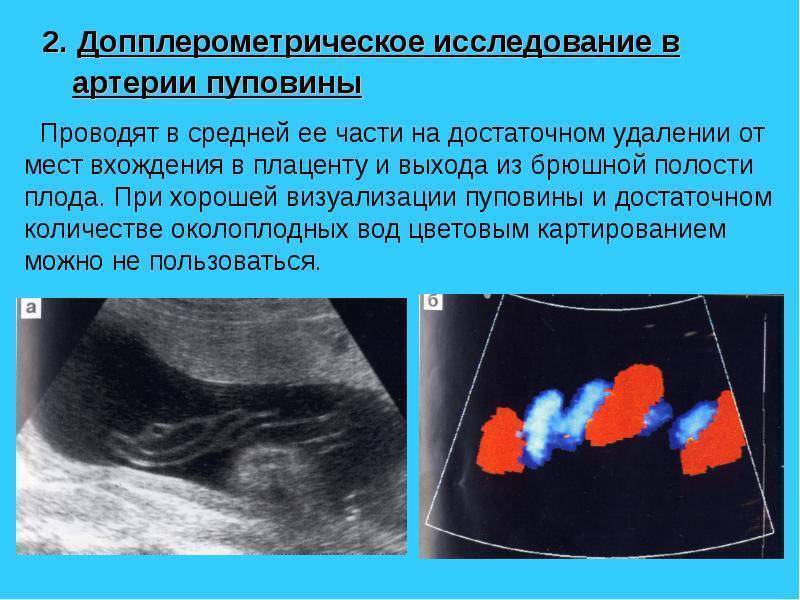
Пуповина представляет собой полую гибкую трубку, соединяющую брюшную стенку плода с плацентой. Внутри нее пролегает:
- 1 вена, по которой малышу из материнского кровотока поступает кровь, обогащенная кислородом и питательными веществами;
- 2 артерии, через которые продукты жизнедеятельности плода (мочевина, углекислый газ и т. д.) выводятся обратно;
- Желточный проток, соединяющий кишечник эмбриона с желточным мешком, содержащим запас питательных веществ;
- Урахус – проток, соединяющий мочевой пузырь плода с плацентой и служащий для выведения продуктов метаболизма.
Внешняя оболочка (амнион) состоит из прочной соединительной ткани и защищает сосуды от повреждений. Пространство между ней, артерией и венами заполнено вартоновым студнем – желеобразным или слизистым веществом, состоящим из полисахаридов. Оно придает пуповине упругость и предотвращает ее перекручивание, тем самым защищая вены от образования перегибов и механических повреждений.
Таким образом, назначение пуповины заключается в обеспечении питания, дыхания и метаболизма плода в период вынашивания. Так как его собственные органы и системы только формируются, их функция перекладывается на организм матери. Во время родов кровеносные сосуды в пуповине под влиянием гормона окситоцина «схлопываются», постепенно перекрывая кровоток. Так начинается атрофия пупочного канатика, которая в норме полностью заканчивается через несколько часов после рождения ребенка. В естественных условиях пуповина отмирает и отпадает сама, однако в роддоме ее перерезают спустя 1-3 минуты после родов. Это позволяет до минимума сократить риск развития инфекции.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Если у ребенка выявлены аномалии развития скелета
В спорных случаях женщинам рекомендуются дополнительные обследования:
- амниоцентез – анализ околоплодных вод;
- биопсия хориона — забор клеток оболочки хориона;
- плацентоцентез – забор тканей плаценты;
- кордоцентез – исследование крови из пуповины.
Обнаружение у плода генных аномалий прогнозирует рождение ребенка с тяжелой инвалидностью, иногда не совместимой с жизнью. Безусловно, каждая женщина решает сама, оставлять ли ей такого ребенка. Но при этом нужно учитывать, что большинство детей с генетическими болезнями, поражающими не только костную систему, но и внутренние органы, несмотря на лечение, умирает в раннем возрасте.
Почему нарушается развитие конечностей у плода
Причин появления детей с такими уродствами множество:
- Наследственные факторы. Болезни, вызывающие уродства скелета, бывают наследственными. Пример – ахондроплазия – карликовость, вызванная недоразвитием и укорочением ног и рук. В популярных передачах про семью Ролофф показан типичный случай, когда у людей с ахондроплазией рождается сначала сын, а потом и внук с таким отклонением.
- Генетические сбои, возникшие в процессе оплодотворения или на первых этапах развития малыша. Причиной отклонений могут быть инфекции, даже банальный грипп, TORH-инфекции – краснуха, герпес, цитомегаловирус, токсоплазмоз. Особенно опасно, если будущая мама переболела инфекцией в начале беременности.
- Прием некоторых препаратов. Самый яркий пример – талидомидная катастрофа – рождение в Европе в 1959-1962 гг. 12 тыс. детей с недоразвитием конечностей. Их матерям в период беременности был прописан успокаивающий препарат талидомид. К таким препаратам относятся антидепрессанты, средства, влияющие на свёртываемость крови, некоторые антибиотики, ретиноиды, применяемые для лечения прыщей. Трагедия случается, когда будущая мама принимает лекарства, не зная, что беременна или врач выпишет препарат, противопоказанный женщинам в положении.
- Вредные привычки и вредные условия труда, влияющие на наследственность, Вещества, вызывающие уродства, называются тератогенными. К ним относятся соединения мышьяка, лития и свинца. Приводит к врожденным аномалиям и радиоактивное облучение. Дети с неправильным развитием костей рождаются у мам, злоупотребляющих спиртным и употребляющих наркотики. Поскольку опасные вещества и радиация поражают яйцеклетки в организме женщины, проблемы могут возникать у женщин, когда-то работавших на вредном производстве.
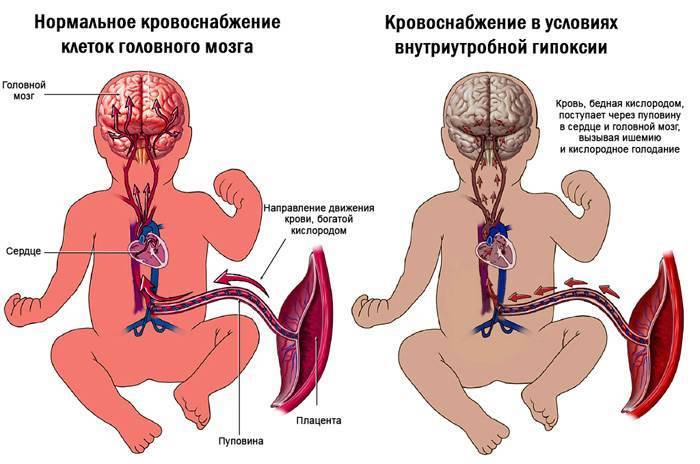
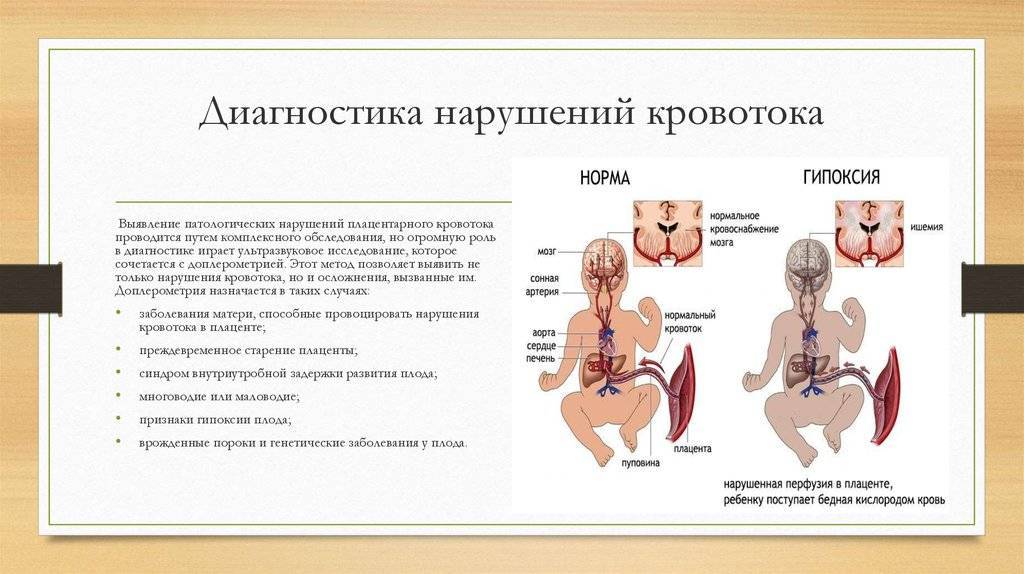
Патологии пуповины плода и причины их возникновения
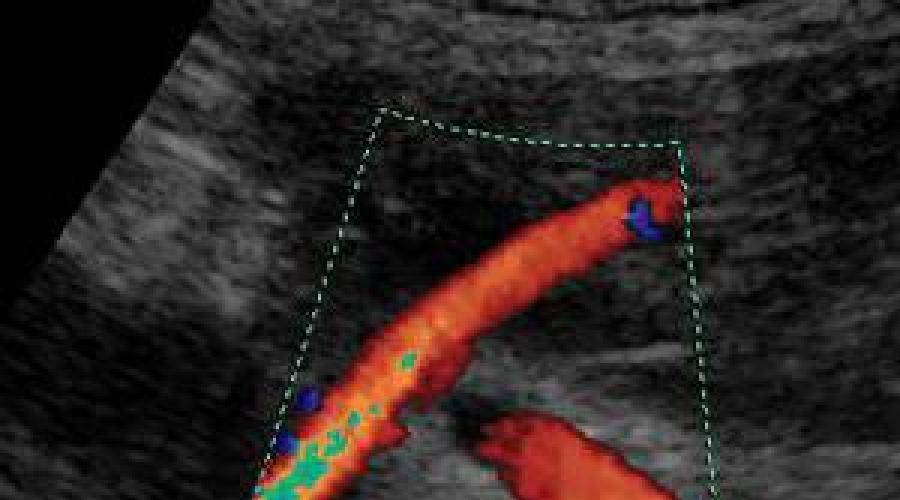
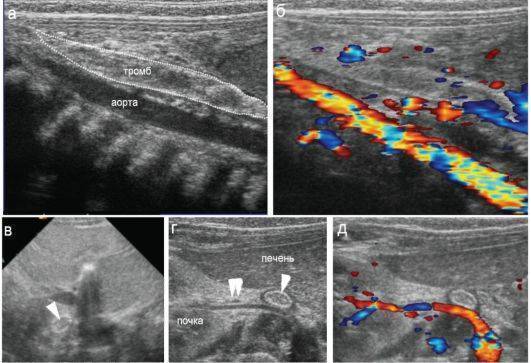
Пуповина соединяет плод и плаценту. Это скрученный по длине канатик, в котором проходят 3 важных сосуда: пупочная вена и две артерии. По вене к ребенку идет питание и кислород. Артерии позволяют выводить продукты обмена в кровоток мамы. Сосуды находятся в окружении особого вещества, оно напоминает желе и хорошо защищает хрупкий пупочный канатик от травмирования.
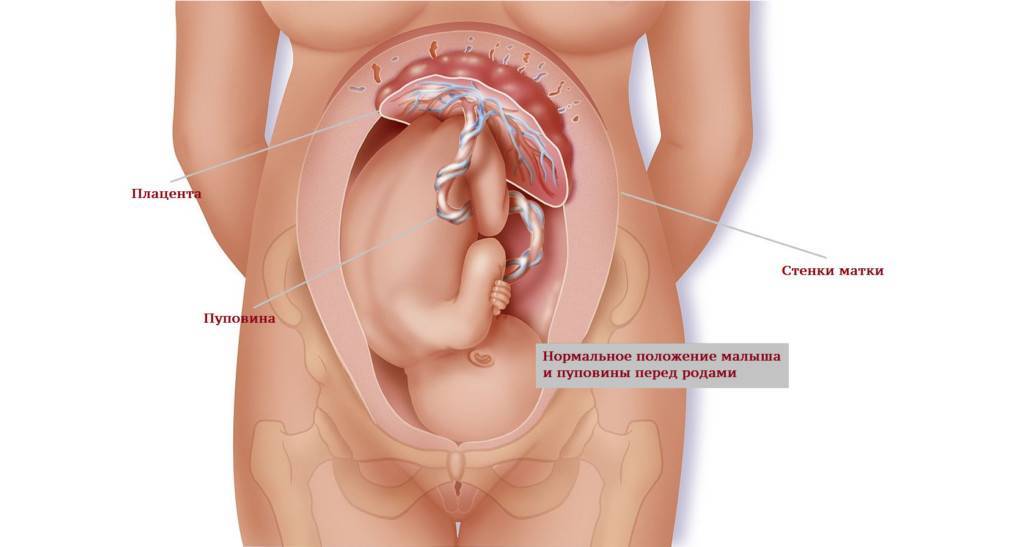
К патологиям пуповины относят:
- Аномалии длины. Нормальная длина структуры отмечается в пределах 50-70 см. При меньшем показателе говорят о короткой пуповине, которая может стать причиной преждевременных родов, отслойки плаценты. Чрезмерно тонкая и длинная пуповина грозит неоднократным обвитием, кислородным голоданием плода.
- Узлы. Ложные – локализация защитного желеобразного вещества, свидетельство варикозного расширения пупочной вены. Не влияют на родоразрешение и вынашивание. Истинные узлы формируются в тот период, когда плод маленький и свободно двигается в амниотической жидкости. По мере роста ребенка узел затягивается, что может стать причиной его гибели при схватках.
- Ангиомиксома – опухоль из эндотелиальных клеток сосудов канатика. Прогноз в основном благоприятный, хотя не исключен разрыв пуповины.
- Тромбоз сосудов пуповины. Осложнение при истинных узлах пуповины, многоплодии, травмах живота, эндокринных патологиях будущей мамы.
- Кисты, которые выстланы клетками эпителия. Если они небольшие, опасности нет. Образования значительных размеров могут давить на сосуды, нарушать обменные процессы.
- Аномальное прикрепление органа. Норма, когда пуповина выходит из центральной части плаценты. При ее локализации у края детского места отмечают краевое прикрепление. При оболочечной фиксации орган выходит из плодных оболочек, что крайне опасно. Возможно повреждение тонких сосудов после разрыва плодного пузыря. Это может привести к кровотечению, гипоксии, критическому состоянию плода.
Причины патологий – аномалии внутриутробного развития, хромосомные отклонения. Существует и связь неправильного формирования и закупорки канатика с образом жизни будущей мамы (нездоровое питание, курение, употребление алкоголя). Как правило, аномалию сопровождают маловодие или многоводие.