Лейкоциты в моче
| |||||
| Лейкоциты – это белые кровяные тельца, которые выполняют защитную (иммунную) функцию в организме. Лейкоциты участвуют в обезвреживании токсинов, уничтожении бактерий, паразитов, вирусов и онкологических клеток. В моче лейкоциты могут присутствовать в норме, но в малых количествах – не более 3-х в поле зрения. В том случае, если количество лейкоцитов 3-10 в поле зрения, то такой результат считается сомнительным. Повышение уровня лейкоцитов в моче свыше 10 в поле зрения дает основания доктору заподозрить патологию мочевыделительной системы. Причины повышения лейкоцитов в моче в ряде случаев случайно или в ходе диагностики, каких либо заболеваний выявляется повышенный уровень лейкоцитов в моче. Каковы причины их появления в моче? Данный лабораторный симптом может возникать при различных заболеваниях почек, мочеточников, мочевого пузыря или уретры, у мужчин повышение лейкоцитов может быть вызвано простатитом. | |||||
Причины наличия лейкоцитов в моче
| |||||
| Что делать, если в моче повышены лейкоциты? В том случае, если результаты Ваших анализов выявили повышение числа лейкоцитов в моче, необходимо обратиться за личной консультацией к врачу урологу для личной консультации. Возможно понадобится проведение дополнительных исследований: общий анализ крови, УЗИ почек, анализ мочи по Нечипоренко, трехстаканная проба. |
Диета при оксалатурии (повышенном количестве оксалатов в моче)
Для нормализации количества оксалатов у ребенка прежде всего вы корректируете питание и обеспечиваете достаточный
питьевой режим. При соблюдении этих двух правил вскоре организм ребенка будет в порядке.
Желательно уменьшить в меню ребенка или
исключить:
- жирные, жареные, копченые, острые, маринованные блюда.
- шпинат, щавель
- шоколад и какао
- наваристые бульоны
- фасоль и другие бобовые
- кукурузу
- ягоды с большим содержанием витамина С
(смородина, черника) - аптечная «аскорбинка»
Выше перечисленные продукты, а особенно ягоды с содержанием витамина С и аптечную аскорбинку в период обнаружения оксалатов в анализе мочи ребенка полностью исключить!
Мясными и молочными блюдами кормить малыша в первой половине дня.
Что можно кушать при обнаружении оксалатов в моче, разрешенные продукты
Безопасны в пище для таких детей:
- различные каши: гречневая, ячневая, перловая и др.
- из сладостей: изюм и курага
- овощи — разрешена капуста (белокачанная, пекинская, цветная, брокколи).
Из разрешенных продуктов тоже можно приготовить разнообразное меню, ребенок не будет голодать.
Предупредите родственников, особенно бабушек и дедушек, воспитателей в деском саду, что ваш ребенок на диете и крайне важно соблюдать установленный режим питания до полного выздоровления. От родителей потребуется выдержка, терпение и помощь ребенку справиться с ситуацией
Помните, что ваш ребенок не сам нарастил в моче избыток оксалатов. Скорее всего в вашем окружении есть уже установленные пищевые привычки, которые стоит пересмотреть, в питании детей особенно.
Вы можете записаться на онлайн консультацию к детскому врачу педиатру. Заполните форму и доктор с вами свяжется в ближайшее время.
Будьте здоровы!
Причины подагры
Любой продукт биологического происхождения содержит пурины – вещества, являющиеся строительным материалом для РНК и ДНК. Поступившие в виде пищи пуриновые основания расщепляются, в результате чего образуется мочевая кислота. Это нормальный процесс. Мочевая кислота присутствует в тканях организма и плазме крови. Кровь приносит мочевую кислоту в почки, где она отфильтровывается и выводится с мочой. Часть мочевой кислоты (1/3) выводится через кишечник. Если этот нормальный метаболизм нарушается, мочевая кислота начинает накапливаться в избыточных количествах.
Нарушения пуринового обмена могут быть вызваны:
генетически обусловленной ферментопатией. Подагра развивается, если выработка ферментов, отвечающих за превращение пуриновых оснований в мочевую кислоту и вывод последней из организма, отклоняется от нормы (для одних ферментов критичен дефицит, для других – гиперфункция). Подобное нарушение по большей части объясняется повреждением ДНК. Участок, отвечающий за эти ферменты, находится на X-хромосоме. У мужчин одна X-хромосома, а у женщин – две. Именно поэтому подагрой чаще болеют мужчины (у женщин есть, так сказать, «резервная копия» нужных генов);
повышенным потреблением пуриновых оснований. Подагру в древности называли «болезнью королей». Короли питались лучше всех, и могли есть мясо молодых животных, мясные деликатесы и кремовые пирожные неограниченно (а эти продукты – лидеры по содержанию пуринов. Также много пуринов в жирной рыбе, мясных и рыбных бульонах, бобовых). Сам по себе избыток пуринов в пище неопасен, поскольку в норме почки справляются со всем объёмом полученной мочевой кислоты. Однако при наличии генетической патологии или проблем с почками, подагра становится весьма вероятной;
нарушением выведения мочевой кислоты из организма. При заболевании почек может уменьшиться фильтрация мочевой кислоты. Выводиться её будет меньше, а концентрация в крови нарастать;
повышенный катаболизм пуриновых соединений собственного организма. Человек – часть биологического мира, и наше тело построено по общим законам. РНК и ДНК присутствуют в нашем организме – в каждой его клетке, а значит, в них есть собственные пуриновые основания. Усиленное разрушение клеток (или иначе катаболизм – распад сложных соединений на более простые) приводит к такому же росту мочевой кислоты в крови, как если бы мы стали получать избыточное количество пуринов извне. Причинами повышенного катаболизма пуриновых соединений собственного организма могут быть радио- или химиотерапия, приём некоторых медицинских препаратов, гемолиз (распад эритроцитов, который вызывается тяжелыми инфекционными заболеваниями или болезнями кроветворной системы).
Показания к проведению анализа мочи для выявления содержания аскорбинки
Анализ мочи назначается при выраженных признаках авитаминоза и гиповитаминоза.
При авитаминозе из-за недостатка C у пациентов наблюдаются следующие симптомы:
- воспаление и кровоточивость десен;
- расшатывание и выпадение зубов;
- замедленное заживление ран;
- появление синяков, бледность кожи;
- похудение, вялый аппетит;
- нарушения в работе кишечника;
- болезненность в ногах, суставах.
Гипервитаминоз приводит к появлению признаков:
- кислый запах мочи;
- раздражение в тканях уретры;
- хронические головные боли;
- зуд кожи.
Эти же симптомы возможны и при других заболеваниях, анализ мочи — простейший способ выявить, связаны ли они с аскорбиновой кислотой или нет.
Обязательно определяется asc у беременных, людей с гормональными нарушениями, онкологических больных, у пациентов, страдающих ревматизмом, заболеваниями почек, печени, перенесших ожоги.
Как вывести наркотик соль из организма?
Что влияет на скорость выведения метаболитов и наркотических веществ из организма? Чтобы знать, как вывести курительную соль из организма, необходимо знать, какие факторы на это влияют. Самым важным фактором является скорость обмена веществ, а также индивидуальные особенности организма зависимого человека. Если у человека истощение, ожирение, либо он в пожилом возрасте, все процессы в его организме замедлены, в том числе и метаболизм, поэтому выведение наркотика происходит медленно. Естественно, если у человека есть ряд тяжелых заболеваний или имеет место длительная зависимость, выведение соли из крови и мочи тоже займет больше времени.
 Факторы, влияющие на выведение наркотика:
Факторы, влияющие на выведение наркотика:
- дозировка;
- частота приема;
- систематика;
- образ жизни;
- состояние внутренних органов;
- ожирение (соли накапливаются в жировых тканях).
Как быстрее вывести из организма синтетические соли (скорость)?
Это можно сделать как в домашних условиях, так и в стационаре нашего наркологического реабилитационного центра. Дома вы можете употреблять большое количество воды, принимать мочегонные, калий, соблюдение диеты, богатой белком и витаминами, заниматься ЛФК, посетить сауну, баню. Однако, если помощь необходима срочно, лучше вызвать врача-нарколога нашей клиники и начать лечение наркомании как можно быстрее.
Диета и питьевой режим
Диета и правильный питьевой режим играют не меньшее значение, чем прием лекарств. Диета при разных видах нефропатии отличается
Важно пить достаточное количество жидкости, ведь обезвоживание – одна из причин недуга. Вода разбавляет урину, снижая ее концентрацию
При оксалурии ребенку необходима щелочь. Помимо чистой воды, морсов или компотов показана щелочная минеральная вода (Боржоми, Ессентуки). Пить ее нужно за полчаса до еды. Разовая норма минералки вычисляется из расчета 5 мл на 1 кг веса.
Фосфатурия лечится путем увеличения кислотности. В рацион включают натуральный яблочный уксус, соки, кислые фрукты и ягоды. Помимо этого обязательно потребление чистой негазированной питьевой воды.
При уратурии нужно включить в рацион молоко, творог, яйца, фрукты и овощи. Очень полезно есть гречневую кашу.
При наличии оксалатов из рациона следует исключить:
- наваристые мясные бульоны;
- шоколад и какао;
- цитрусы;
- жирное мясо;
- маринованные, квашенные или соленые продукты.
Запрещенные продукты при наличии уратов:
- мясные субпродукты (печень, почки);
- колбасы, сосиски и т. д.;
- жирные мясные бульоны;
- шоколад и какао;
- крепкий чай;
- мясо и рыба ограничивается до пары раз в неделю.
При фосфатурии из рациона ребенка исключаются:
- рыба и рыбная икра;
- творог;
- бобы;
- мясо курицы;
- овсяная, гречневая и перловая крупа.
Методы лечения у детей
Для коррекции ПМР у детей может применяться диета, медикаментозное лечение, физиотерапия и операция, если у ребенка есть к ней показания.
Диета
Детям с таким заболеванием показан стол №7 по Певзнеру. Общие клинические рекомендации по диете №7 при ПМР у детей:
- Объем свободной жидкости – не более 1 л в сутки.
- Питание дробное, пищу надо принимать 4-6 раз в день малыми порциями.
- Блюда из рыбы и мяса рекомендуется варить, а потом запекать.
- Все блюда готовятся почти без соли. Разрешенное количество соли – 2-3 г в сутки (1/3 чайной ложки). Если у ребенка повышено артериальное давление, то соль исключается полностью.
Необходимо исключить пряности, острые блюда, ограничить белок. В качестве источников белка разрешены яйца, нежирная птица, мясо, рыба. Количество белковых продуктов в рационе ребенка назначает его лечащий врач.
Полностью исключают из рациона:
- жирную рыбу, копченую, соленую, консервированную, икру;
- бобовые, грибные, рыбные, мясные бульоны;
- жирные сорта рыбы и мяса;
- жареную и тушеную пищу без предварительного отваривания;
- сосиски, колбасы, консервы, копчености;
- бобовые;
- сыры;
- шоколад;
- редьку, лук, чеснок, шпинат, щавель, редис, грибы;
- маринованные, соленые, квашеные овощи;
- рыбные, мясные, грибные соусы, хрен, перец, горчицу;
- какао, натриевые минеральные воды;
- любые продукты, приготовленные с солью, – покупная выпечка, хлеб, макаронные изделия, полуфабрикаты.
Медикаментозное лечение
Для профилактики и лечения инфекций мочевыделительной системы ребенку показаны антибиотики, уросептики, фитотерапия или иммунотерапия. Применение антибиотиков оправдано тем, что чем меньше рецидивов пиелонефрита, тем ниже риск развития ПМР. После курса лечения, через полгода-год, делаю контрольную цистографию.
При I-III степени ПМР эффективность медикаментозного лечения достигает 70 %, у маленьких детей – до 90 %.
Физиотерапия
Физиотерапия – вспомогательный способ лечения, который сильно повышает эффективность основного лечения. Методы физиотерапии зависят от рефлекторной функции мышечной оболочки мочевого пузыря.
При гипорефлекторности назначают электрофорез с хлоридом кальция, прозерином, ультразвук на мочевой пузырь, электростимуляцию.
При гиперрефлекторности показаны: электрофорез с папаверином, атропином, ультразвук на мочевой пузырь, расслабляющая электростимуляция, магнитотерапия.
Хирургическое лечение
Если у ребенка высокая степень ПМР или неадаптированный мочевой пузырь, то показана операция. Она проводится по эндоскопической методике. Показания к операции:
- постоянные рецидивы инфекций мочевыделительной системы даже на фоне приема антибиотиков;
- сохранение ПМР даже после устранения дисфункции мочевого пузыря;
- пузырно-мочеточниковый рефлюкс в сочетании с аномалиями развития – дивертикулы мочевого пузыря, удвоение мочеточника и др.
Эндоскопическая операция проводится для того, чтобы усилить клапанный механизм. Для этого какое-либо вещество («Уродекс», коллаген или «Вантрис») имплантируется в подслизистый отдел устья мочеточника. Эта методика малоинвазивна, дети быстро восстанавливаются, есть возможность проводить вмешательства повторно. Недостаток – постепенное рассасывание или миграция введенного вещества, что приводит к необходимости оперировать снова.
Классическая хирургическая операция может быть, в зависимости от доступа, внутрипузырной, внепузырной или комбинированной. Общий принцип всех вмешательств – создание клапанного механизма путем формирования подслизистого тоннеля. Отношение диаметра мочеточника к длине тоннеля – 1:5. Самые распространенные операции – Коэна, Политано-Леадбеттера, Жиль-Вернэ, Гленн-Андерсона, Лич-Грегуара.
Если рефлюкс возникает вторично, то лечение сосредоточено на устранении тех факторов, которые его вызывают.
Если у ребенка присутствует такая врожденная патология, как клапан задней уретры, то створки это клапана резицируются эндоскопически. После этого устанавливается уретральный катетер и мочевой пузырь дренируется. Через 10 дней делают контрольную уретроскопию для решения вопроса о дальнейшем дренировании.
Методы диагностики
Первый и главный способ диагностики – общий анализ мочи. Именно он первично определяет повышенное содержание соли в моче у ребенка.
Для подтверждения патологии необходимо исследовать суточную концентрацию солевых отложений. Для этого родители собирают в отдельные контейнеры мочу в течение суток, которую на следующий день относят в лабораторию. Лаборант смешивает весь биологический материал в одной емкости и берет 100 мл для исследования.
Для обнаружения очага патологии ребенку назначают дополнительные обследования. Обычно достаточно УЗИ почек и всей мочевыделительной системы.
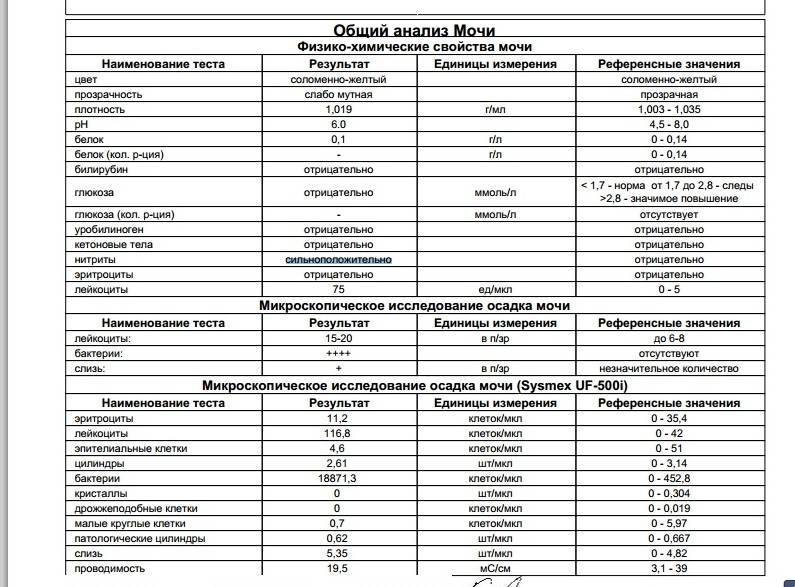
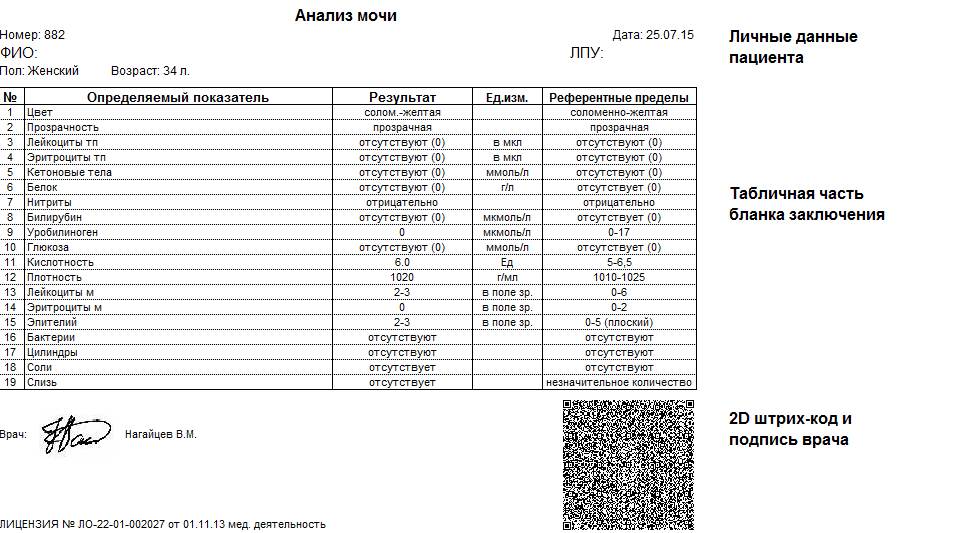
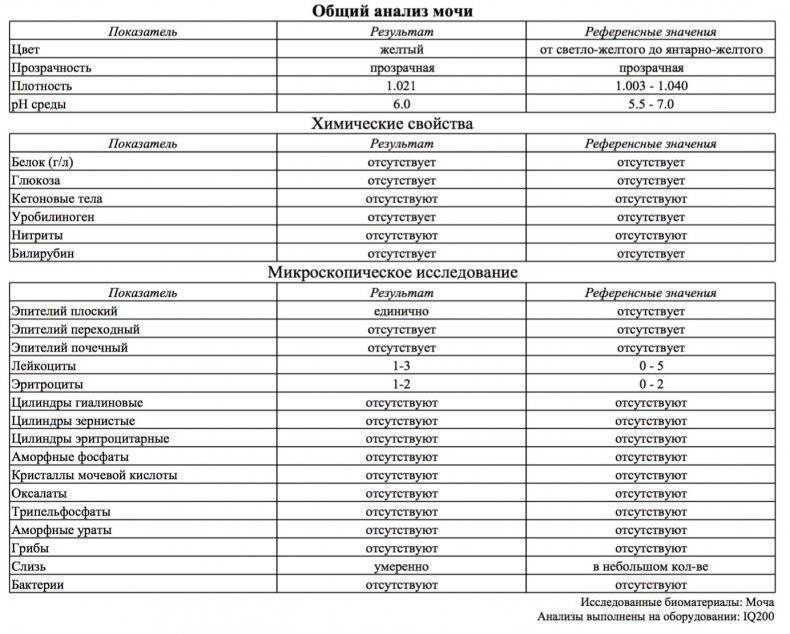
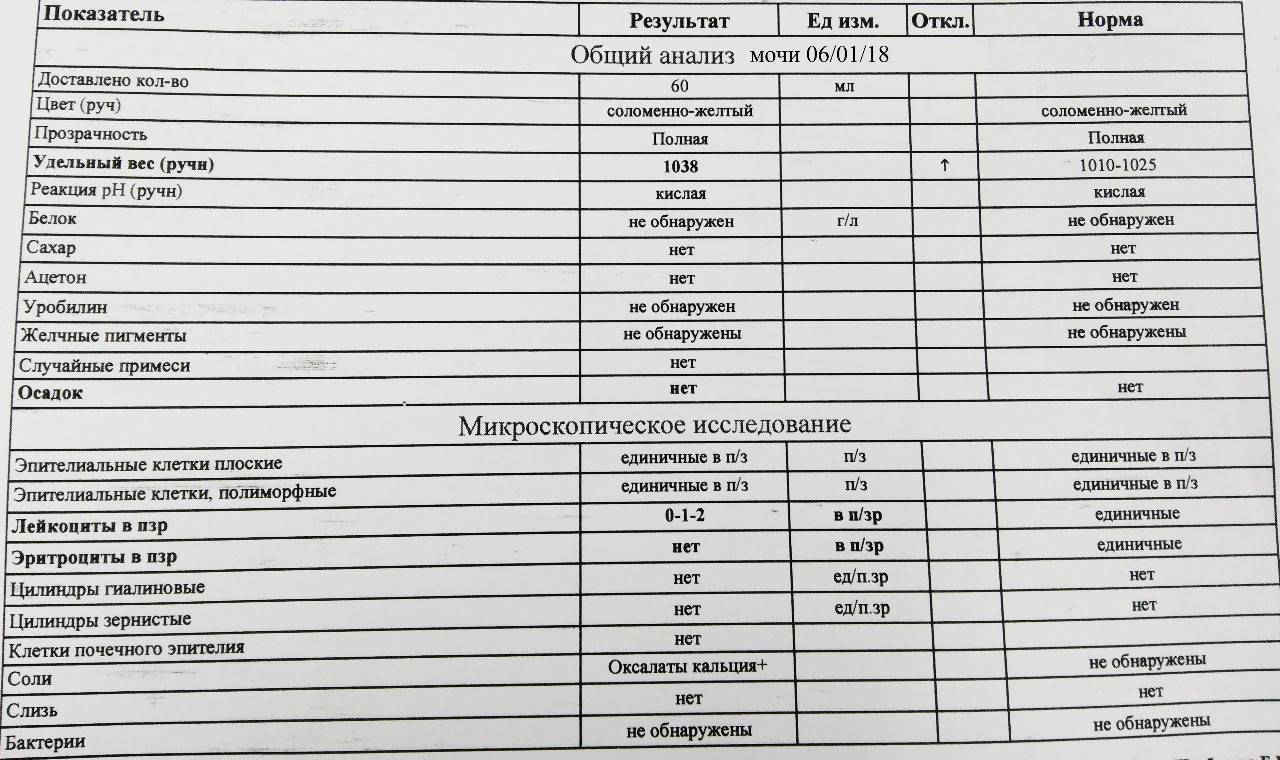
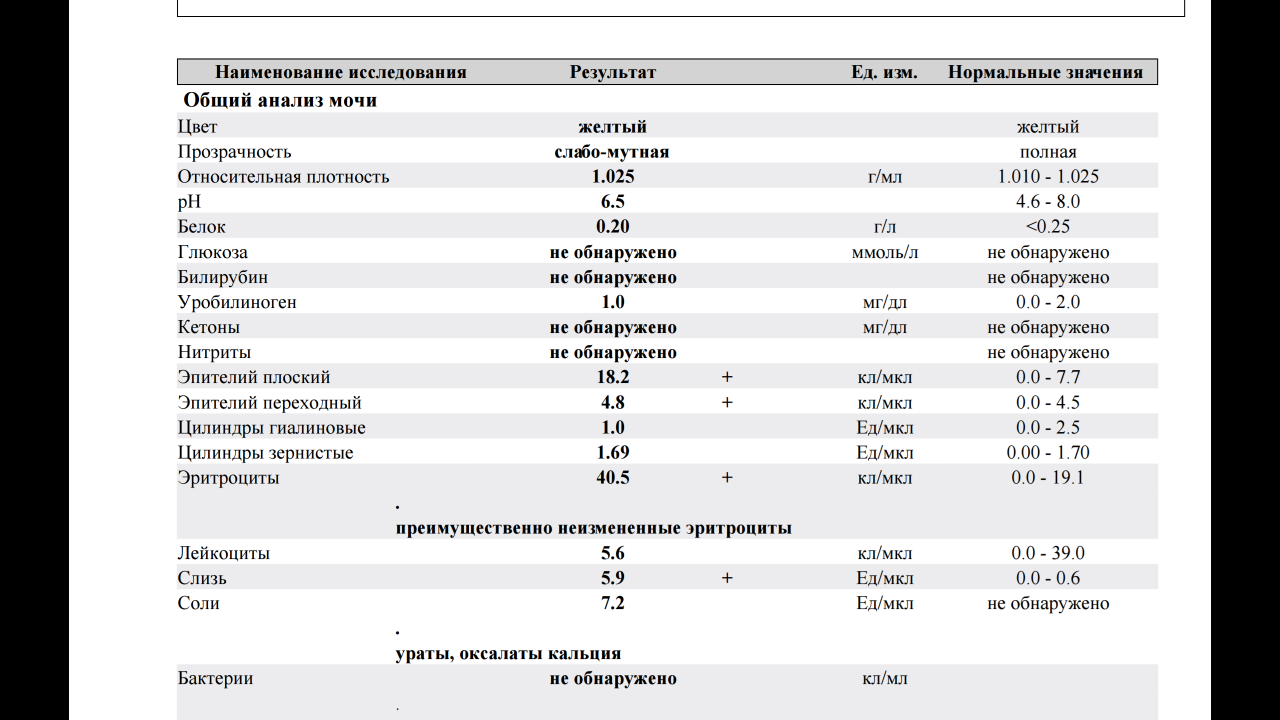
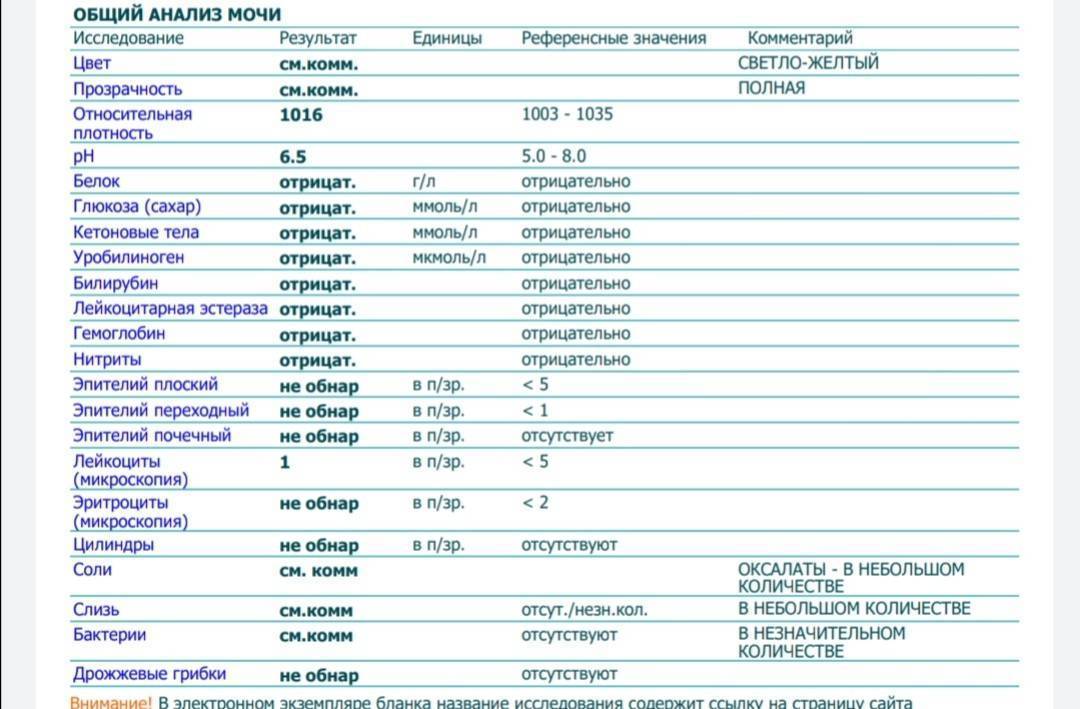
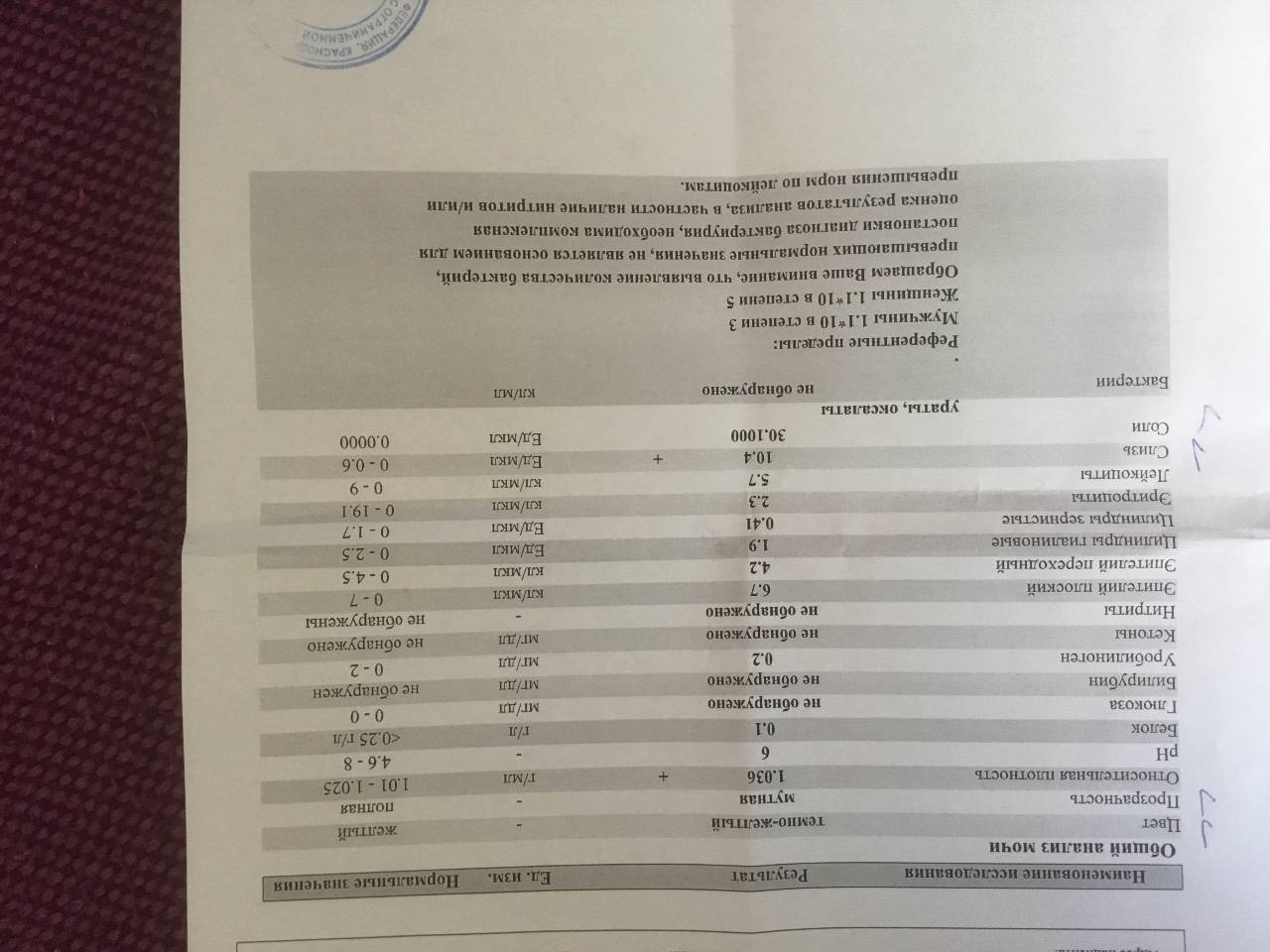
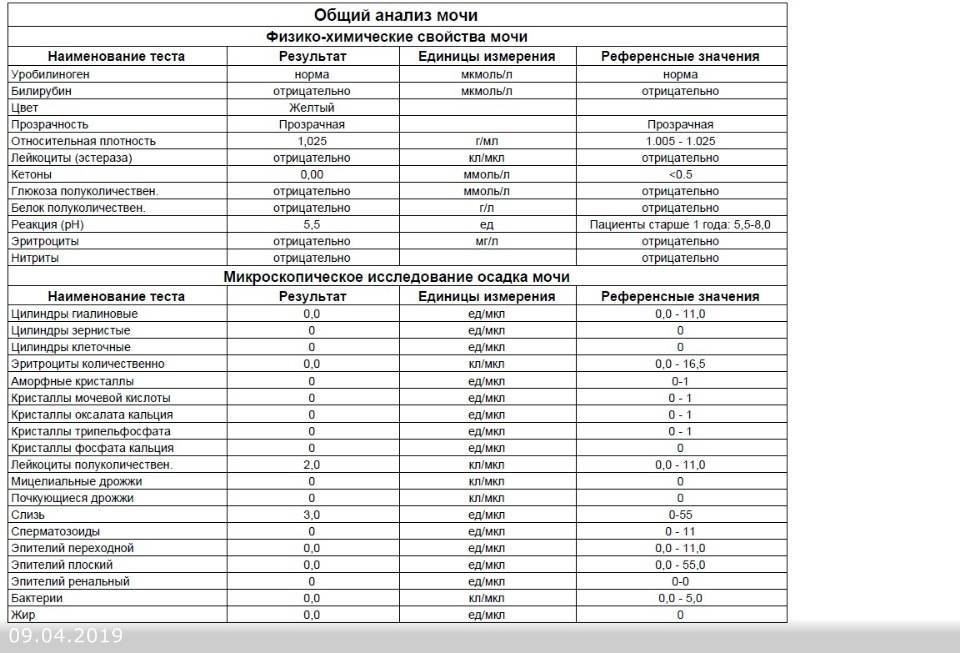
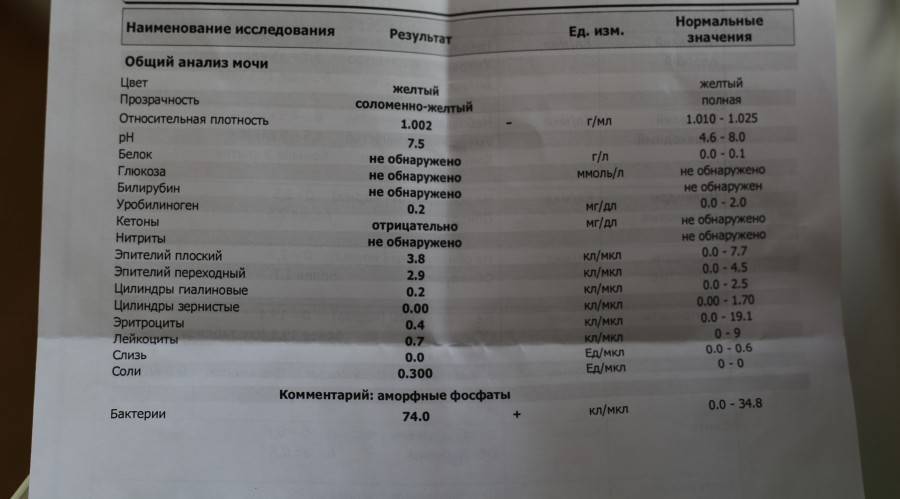
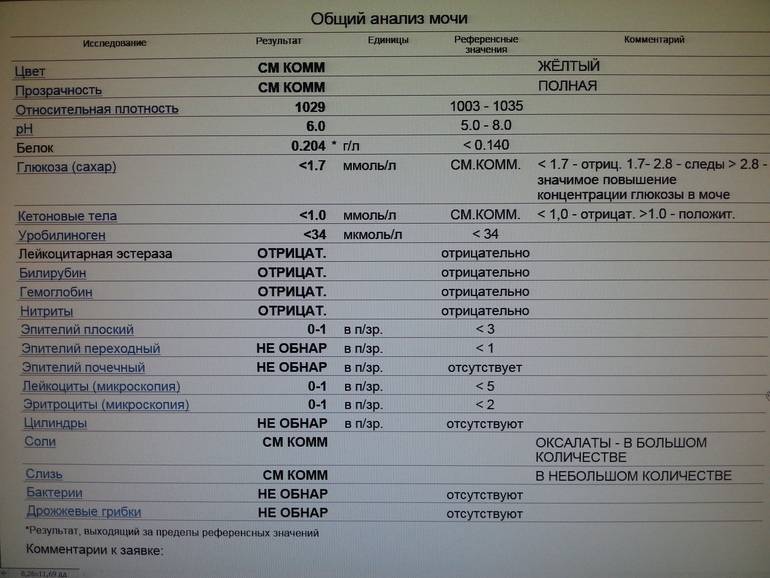
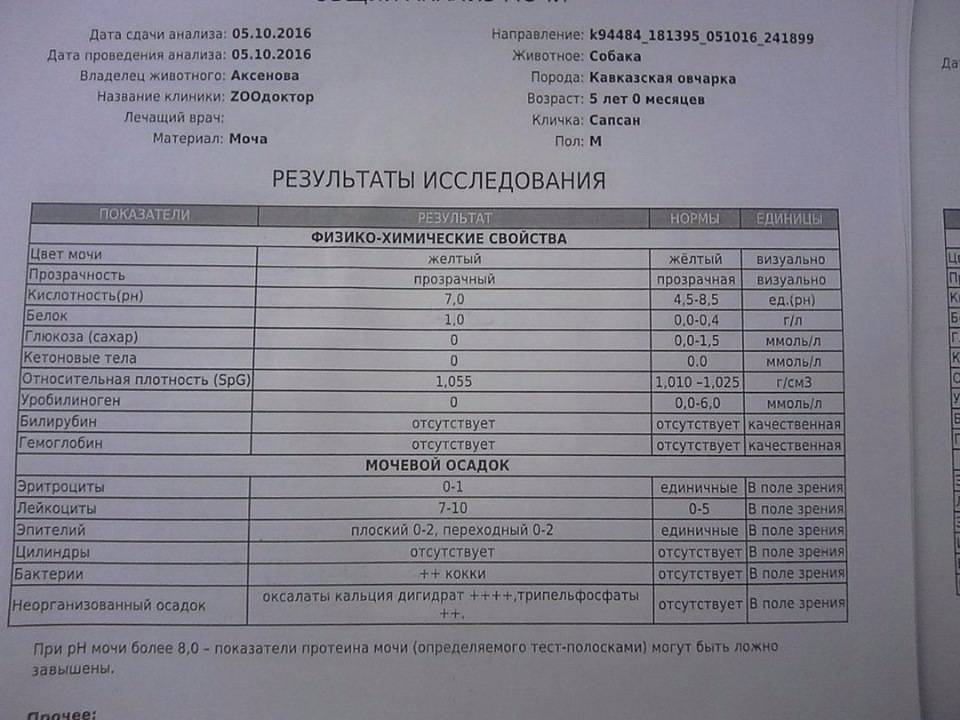
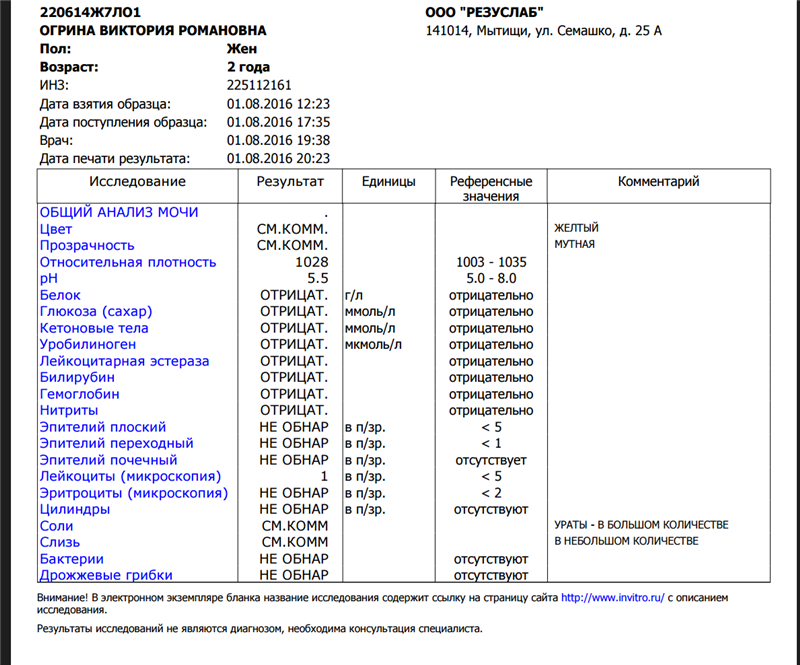
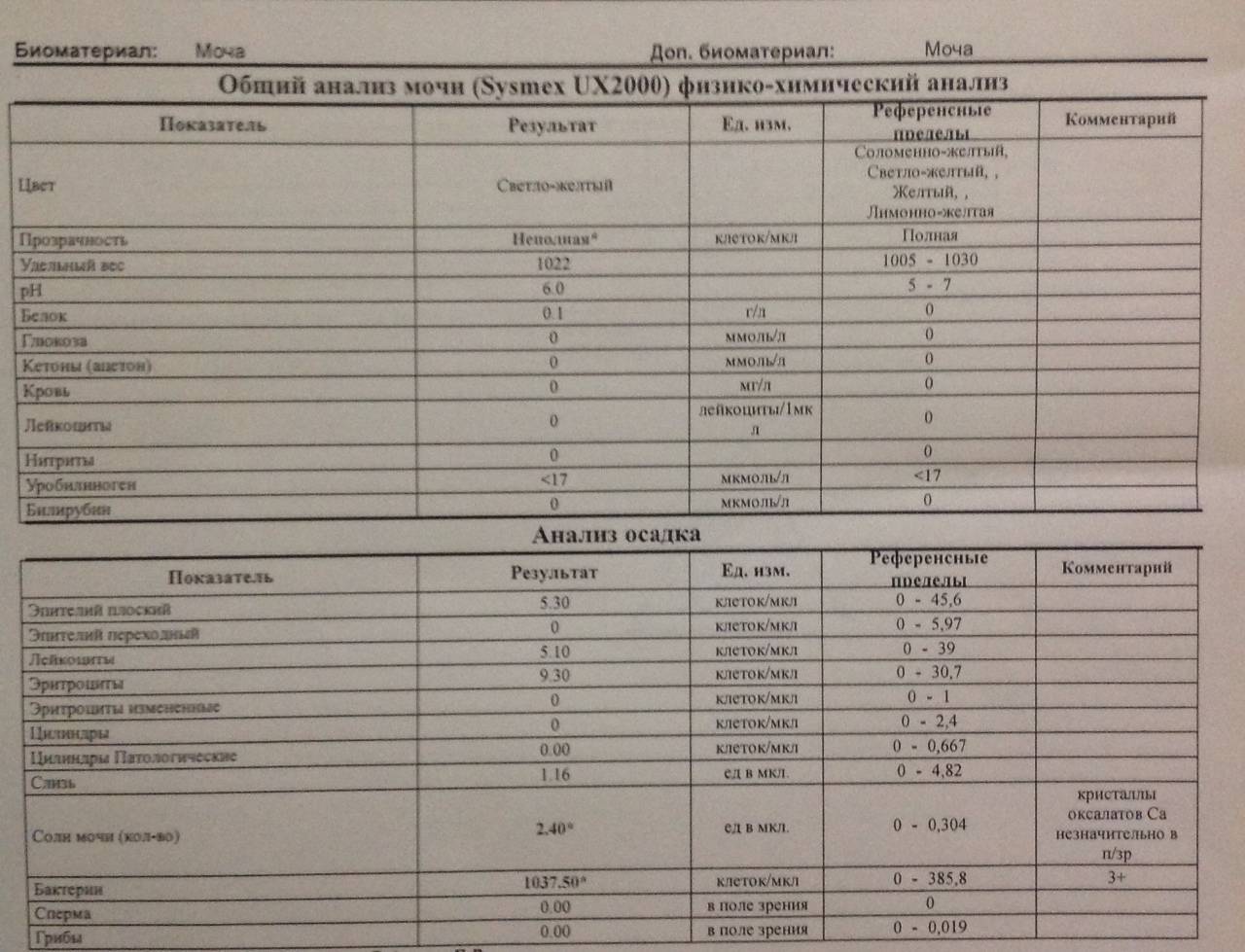
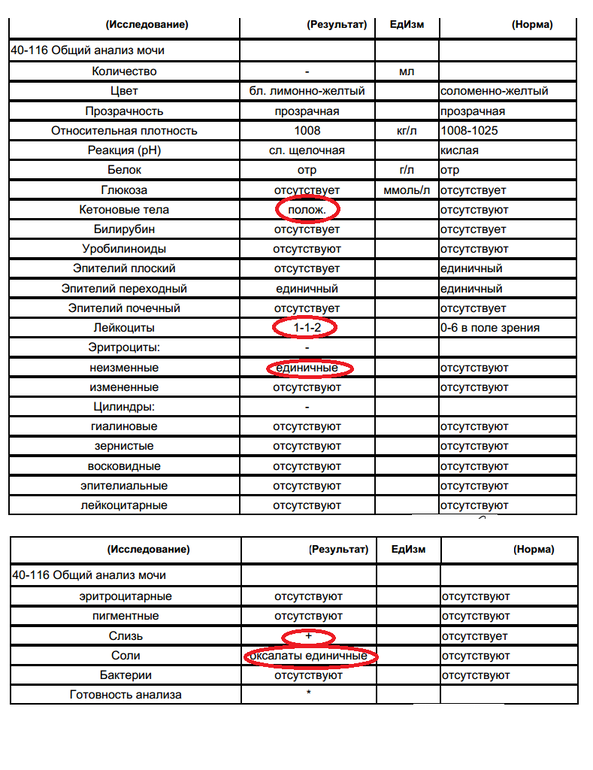
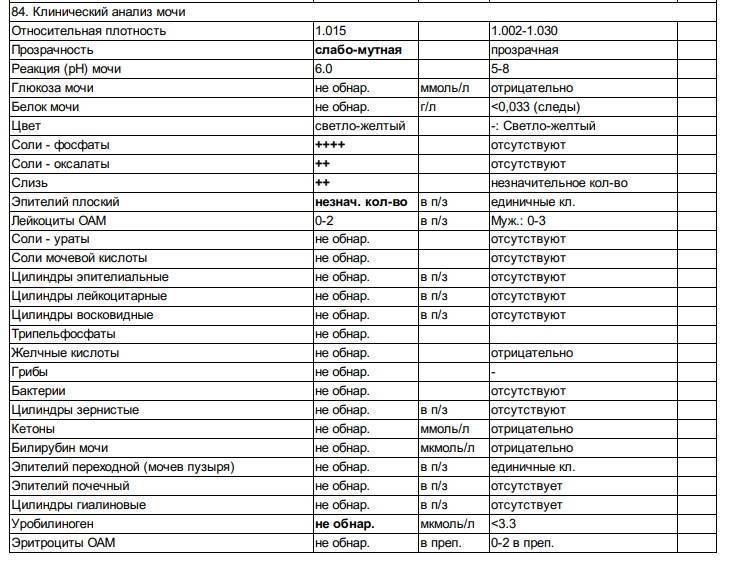
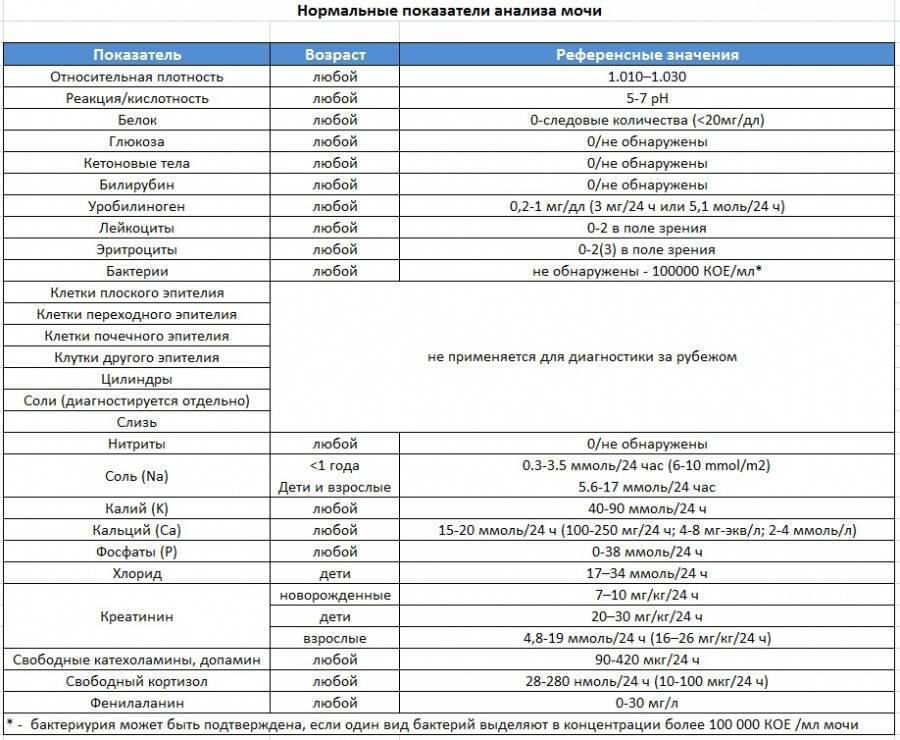
Норма общего анализа мочи
| Общий анализ мочи – нормальные показатели | |
| Цвет мочи | соломенно-желтая |
| Прозрачность мочи | прозрачная |
| Запах мочи | нерезкий |
| Реакция мочи или рН | рН больше 4 и меньше 7 |
| Плотность мочи | В пределах 1012 г/л – 1022 г/л |
| Белок в моче | отсутствует, до 0,033 г/л |
| Глюкоза в моче | отсутствует, до 0,8 ммоль/л |
| Кетоновые тела в моче | отсутствуют |
| Билирубин в моче | отсутствует |
| Уробилиноген в моче | В пределах 5-10 мг/л |
| Гемоглобин в моче | отсутствует |
| Эритроциты в моче | до 3-х в поле зрения для женщин |
| единичные в поле зрения для мужчин | |
| Лейкоциты в моче | до 6-и в поле зрения для женщин |
| до 3-х в поле зрения для мужчин | |
| Эпителиальные клетки в моче | до 10-и в поле зрения |
| Цилиндры в моче | отсутствуют, единичные гиалиновые |
| Соли в моче | отсутствуют |
| Бактерии в моче | отсутствуют |
| Грибы в моче | отсутствуют |
| Паразиты в моче | отсутствуют |
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
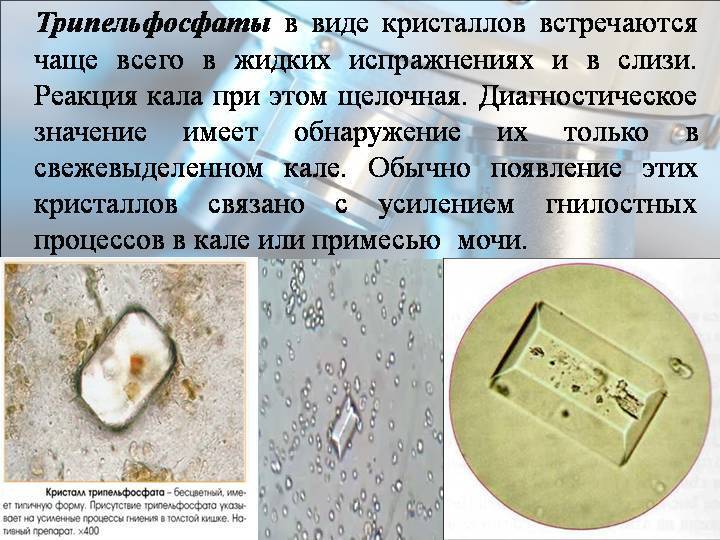
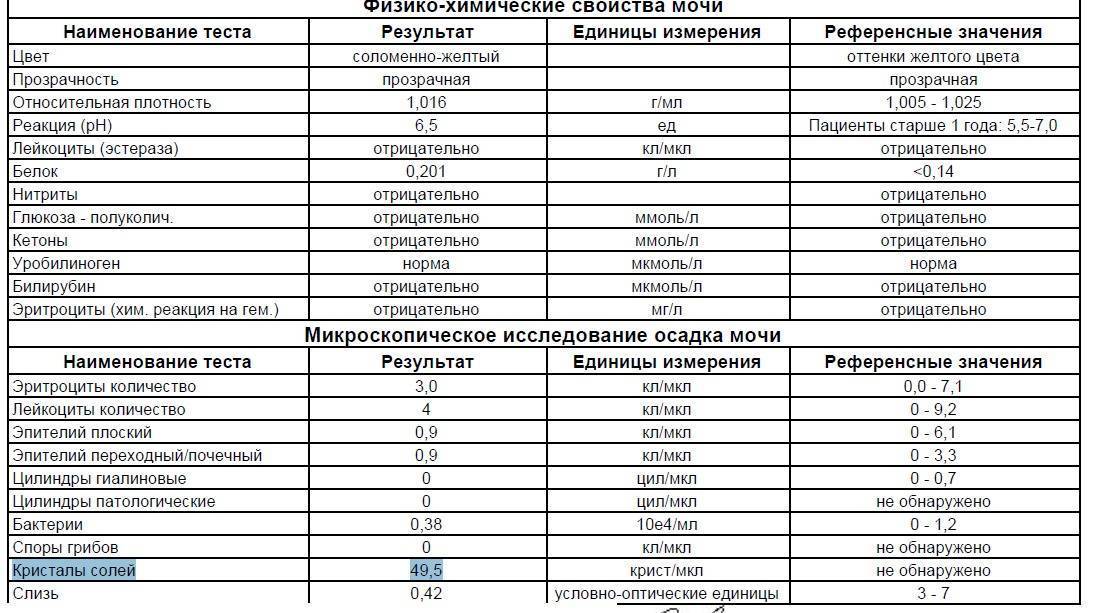
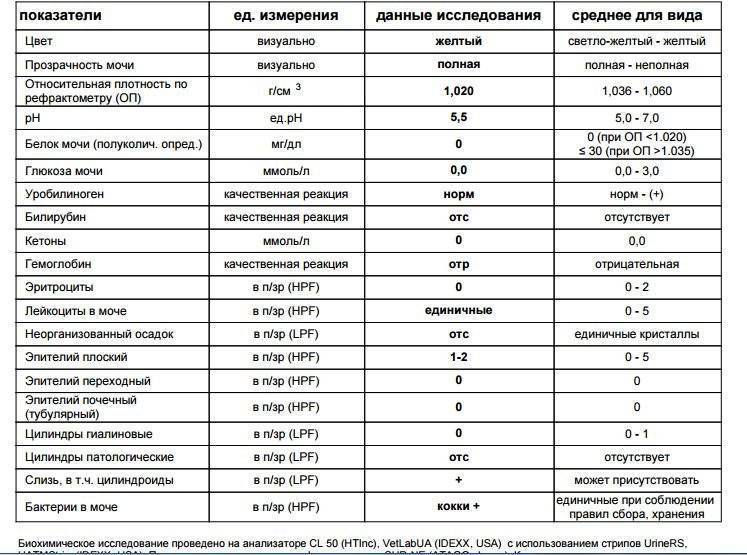
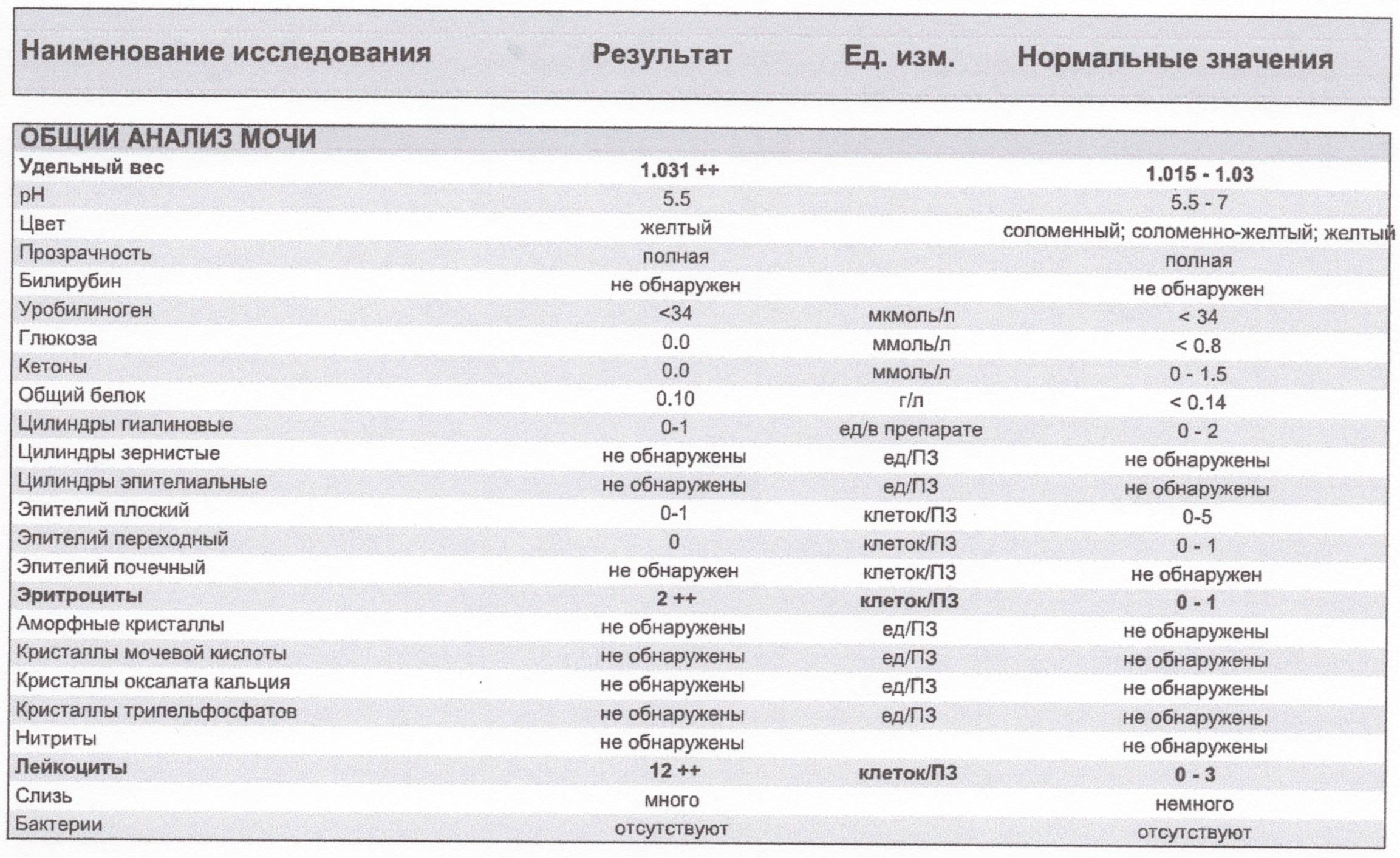
Есть ли норма солей в моче?
Степень кристаллурии может варьировать у одного и того же человека и зависеть от момента сбора материала для исследования. Грамотный лечащий врач предупредит пациента, что однократное или в небольших количествах периодическое (до двух плюсов) обнаружение кристаллов солей в моче взрослого или ребенка – допустимый вариант нормы, называемый транзиторной кристаллурией.
На её интенсивность влияет объём выпитой накануне исследования жидкости, употребление определенных продуктов питания (обилие мясных продуктов, шоколада, крепкого чая, кофе и так далее), а также физические нагрузки.
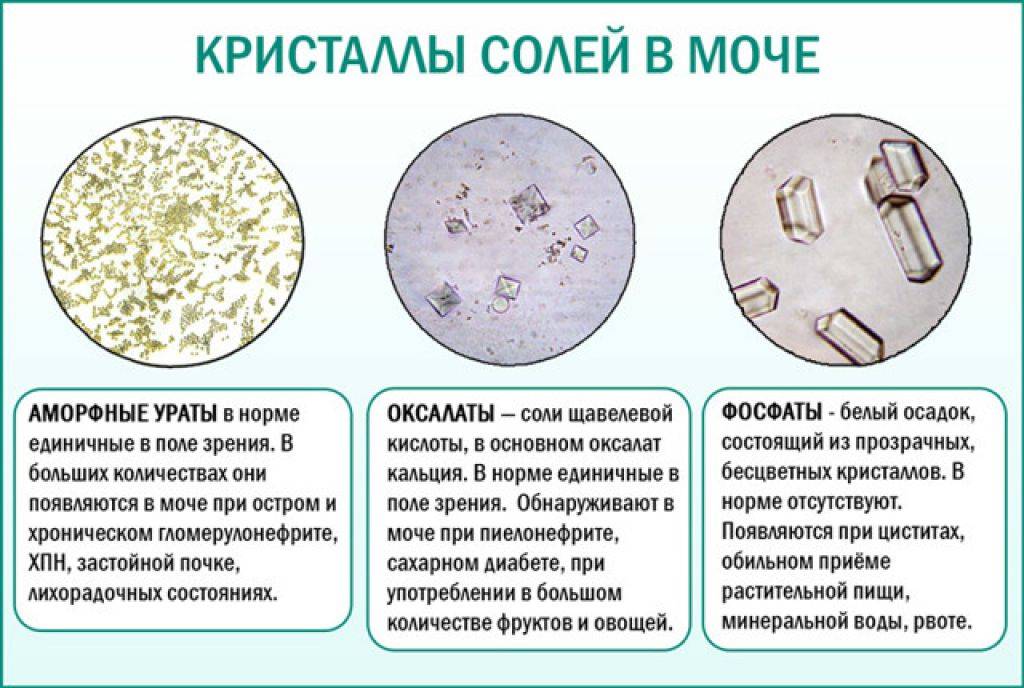
По типу кристаллы солей можно разделить на:
- оксалатно-кальциевые (оксалаты);
- фосфатные;
- уратные;
- цистиновые;
- смешанные (оксалатно-уратные, фосфато-уратные).
Все перечисленные варианты могут встречаться у здорового человека, и ввиду вышеизложенного можно смело утверждать, что не стоит предаваться панике, завидев положительные значения данного показателя в бланке исследования.
Однако не всегда осадок солей определяется в допустимых количествах. Когда стоит начать переживать? Проведем границу между нормой и болезнью.
Симптомы Дисметаболической нефропатии у детей:
Оксалатно-кальциевая нефропатия
Этому заболеванию более всего подвержены дети. Причиной его возникновения могут являться нарушения обмена оксалатов (соли щавелевой кислоты) и обмена кальция. Оксалаты вырабатывает организм, или они могут попасть в организм с едой.
Причины, по которым могут образовываться оксалаты
- Кишечник, пораженный язвенным колитом, кишечными анастомозами, болезнью Крона.
- Повышенное синтезирование организмом.
- Чрезмерное употребление пищи с оксалатами.
Оксалатная нефропатия у детей
Заболевание может быть вызвано многими факторами. Как полагают некоторые авторы, наследственность проявляется в 70–75% случаев. Кроме того, огромную роль играют такие факторы, как: стресс, неблагоприятная экологическая обстановка, питание и т.п.
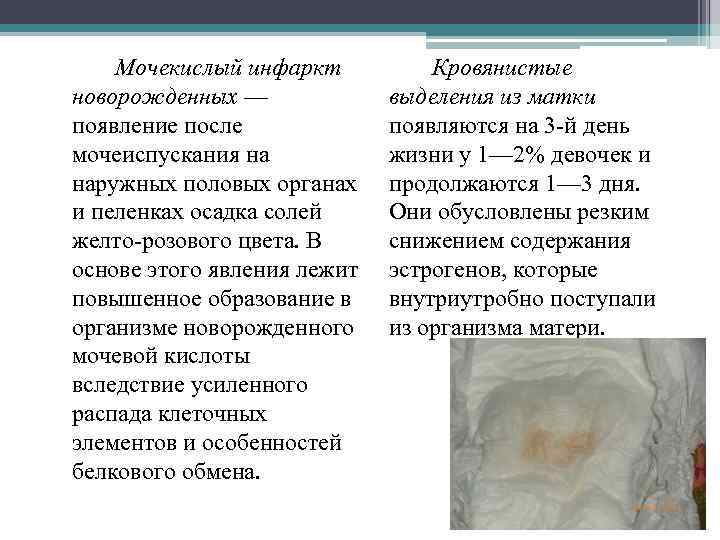
Впервые болезнь может проявиться в любом возрасте, даже у новорожденных. Но наиболее часто они проявляются в 5-7 лет. При общем анализе мочи обнаруживаются незначительное содержание белка, эритроцитов, лейкоцитов, кристаллов оксалатов. Кроме того, повышается удельная плотность мочи.
Дети, больные оксалатной нефропатией страдают от аллергии, вегетативно-сосудистой дистонии с тенденцией к гипотонии (пониженному артериальному давлению), головных болей. Но общее развитие при этом не нарушается. В период полового созревания (10-14 лет) болезнь обостряется. Скорее всего, это связано с перестройкой гормональной системы. Если оксалатная нефропатия прогрессирует, у больного может развиться мочекаменная болезнь, воспаление почек, а также бактериальная инфекция.
Фосфатная нефропатия у детей
При заболеваниях, которые сопровождаются нарушениями кальциевого и фосфорного обменов, встречается довольно часто. Но основной причиной фосфатурии является хроническое инфицирование мочевой системы. Фосфатно-кальциевая нефропатия очень часто сопутствует оксалатно-кальциевой, но выражается в гораздо меньшей степени.
Уратная нефропатия (нарушения обмена мочевой кислоты)
В сутки организм вырабатывает 570–1000 мг мочевой кислоты, треть которой секретируется в кишечник, в котором и разрушается бактериями. Оставшиеся две трети фильтруются почками. Большая часть всасывается обратно, а 6-12% профильтрованной кислоты выводятся с мочой. Первичные уратные нефропатии связаны с нарушениями обмена мочевой кислоты, вызванными наследственностью.
Вторичные уратные нефропатии являются осложнениями иных болезней, таких как хроническая гемолитическая анемия, эритремия, миеломная болезнь и др. Кроме того, могут быть вызваны применением определенных препаратов: циклоспорина А, цитостатиков, салицилатов, тиазидовых диуретиков и др. еще одной причиной могут стать нарушения физико-химических свойств мочи (при воспалении почек, например) или функции канальцев почек. Кристаллы уратов могут откладываться в почках, что становится причиной развития воспаления и снижает почечные функции.
Первые симптомы нередки уже в раннем возрасте, но чаще всего длительное время процесс протекает скрыто. В общем анализе мочи выявляют небольшое количество эритроцитов и белка, ураты. Если количество уратов большое, моча становится кирпичного цвета.
Нарушения обмена цистина у детей
Цистин – продукт обмена аминокислоты метионина. В моче цистин концентрируется по двум причинам.
1. Нарушено обратное всасывание цистина в почечных канальцах.
2. Чрезмерное накопление цистина в почках.
Накопление цистина в клетках является результатом генетической патологии фермента цистинредуктазы. Такое нарушение обмена имеет системный характер и носит название цистиноз. Внеклеточное и внутриклеточное накопление кристаллов цистина обнаруживается не только в канальцах и интерстиции почки, но и в других органах: мышечной ткани, лимфоузлах, нервной системе, печени, костном мозге, клетках периферической крови.
Обратное всасывание цистина в канальцах почек может быть нарушено в результате генетического дефекта транспортировки через стенки клеток аминокислот – орнитина, цистина, лизина, аргинина.
Повышение содержания белка в моче у ребенка
Увеличение уровня белка в моче ребенка может быть кратковременным и постоянным.
Временное увеличение
В некоторых случаях у ребенка может наблюдаться кратковременное повышение содержания белка в моче, часто оно даже бывает физиологичным, то возникает по естественным причинам и проходит самостоятельно, без какого-либо лечения.
Так, в первые несколько дней жизни большинство новорожденных имеют физиологическую протеинурию. Она связана с тем, что организм ребенка адаптируется к окружающей среде. В утробе матери уровень метаболизма у него был минимальным, после рождения же начинается активизация всех органов и систем, однако почки еще не могут обеспечивать нормальные потребности организма в выведении. После полной стабилизации кровообращения это явление исчезает.
Часто возникновение протеинурии у младенцев может быть связано с тем, что мать перекармливает ребенка. В грудном молоке содержится много белка, который проходит через неокрепшие почки младенца и выделяется с мочой. Чтобы устранить эту форму протеинурии, необходимо ограничить кормление ребенка и снизить количество молока, потребляемого им за сутки.
У более взрослых детей появление кратковременной протеинурии может быть обусловлено патологическим воздействием на организм некоторых неблагоприятных факторов, к которым относятся:
- Длительное пребывание на солнце;
- Лихорадка, озноб;
- Сильное обезвоживание;
- Общее переохлаждение организма ребенка;
- Аллергические реакции на какие-либо раздражители;
- Стрессовые ситуации, эмоциональные перенапряжения ребенка (длительный плач, сильный испуг);
- Небольшие ожоги;
- Прием некоторых лекарственных средств.
Такие явления протеинурии обычно быстро проходят без проведения лечения. Уровень повышения белка в данном случае небольшой.
Еще одна разновидность физиологической протеинурии – это ортостатическая. Она связана с изменением положения тела ребенка. Так, если он лежит на боку, то белок поступает из капилляров в канальцы гораздо менее активно. Если же малыш постоянно находится в вертикальном положении и активно двигается, то у него возможно небольшое повышение уровня белка, содержащегося в моче. Обычно такие изменения проходят с возрастом.
После того, как ребенку исполнится месяц, уровень белка в его крови резко падает и остается на уровне «следовых концентраций» – минимальных значений. Если сохраняется небольшое повышение, то это можно считать индивидуальной особенностью организма младенца, однако если значительная протеинурия сохраняется продолжительное время, стоит заподозрить наличие патологического процесса.
Протеинурия при заболеваниях
При обнаружении сильного повышения содержания белка в моче необходимо обратиться к врачу, так как протеинурия может быть симптомом какого-либо тяжелого заболевания, требующего ранней диагностики и своевременного лечения. Ребенку назначается тщательное обследование органов мочеполовой системы (мочеточников, почек, мочевого пузыря).
За состоянием младенца необходимо следить, так как именно в раннем возрасте очень велика вероятность появления заболеваний почек. Они могут появляться из-за нарушений во время родов (травма, гипоксия), заражения инфекциями или других факторов. Поэтому рекомендуется регулярно сдавать анализ на содержание белка в моче.
Признаками нарушений работы почек можно считать следующие симптомы:
1. Отечность на лице и на ногах;
2. Бледная кожа;
3. Болезненность во время мочеиспускания;
4. Лихорадка, озноб;
5. Появление следов на коже после ношения плотной одежды.
К заболеваниям почек, при которых чаще всего появляется протеинурия, относятся:
- Гломерулонефрит;
- Пиелонефрит;
- Опухолевые разрастания;
- Туберкулез почки;
- Травматическое поражение.
Однако повышение белка в организме ребенка не всегда связано с заболеваниями мочеполовой системы. Оно может возникать при следующих состояниях:
1. Сильное обезвоживание;
2. Повышение артериального давления;
3. Тяжелые инфекционные заболевания;
4. Миеломная болезнь;
5. Сахарный диабет;
6. Эпилепсия;
7. Гемобластозы.
Повышенное выделение белков с мочой приводит к тому, что их уровень в крови значительно снижается. Белки крови имеют очень важные функции, поэтому их недостаточность почти сразу же проявляется внешними симптомами:
- Постоянной сонливостью;
- Повышенной утомляемостью;
- Повышением температуры тела;
- Рвотой и тошнотой;
- Нарушением аппетита.
Заподозрить изменение состава мочи можно в том случае, если меняется ее окраска. Бурый цвет считается признаком протеинурии.
Осложнения
Возможны ли осложнения? Этот вопрос волнует всех родителей, которые хотя бы раз столкнулись с отклонениями в анализах. Развитие патологических состояний в детском возрасте происходит гораздо быстрее, поэтому следует периодически проходить профилактические лабораторные исследования, с целью контроля состояния своего ребёнка.
Как уже говорилось выше, наличие кристаллов солей в детском организме, практически во всех случаях никак не проявляется, поэтому отсутствие вовремя назначенного лечения, может привести к развитию мочекаменной болезни у маленьких пациентов.
Кроме того, образование солей может указывать на развитие заболеваний, не связанных с мочевыделительной системой. Поэтому при обнаружении у малыша повышения кристаллов солей, следует пройти дополнительные методы диагностики и убедиться, что с крохой всё в порядке.
Только своевременная диагностика и консультация помогут в сжатые сроки улучшить состояние малыша и определить причину развития этого состояния.
Гемоглобин в моче
| В норме гемоглобин отсутствует в моче | |
| Гемоглобин – это белок, который участвует переносе кислорода. Гемоглобин в норме содержится внутри эритроцита. При массивном разрушении эритроцитов в кровеносное русло может высвобождаться большое количество гемоглобина, который не успевают расщеплять печень и селезенка. В этом случае, свободный гемоглобин частично выводится почками с мочой. В ряде случаев – при сдавливании мышечной ткани, инфаркте миокарда в кровеносное русло может высвобождаться большое количество схожего по строению с гемоглобином миоглобина. Миоглобин, так же выводится частично почками из организма в составе крови. | |
Причины наличия гемоглобина в моче
Эритроциты в моче появляются при травматическом повреждении почек (разрыв, ушиб, надрыв), при раке почки, при острых нефритах (гломерулонефрит, пиелонефрит). Также кровь в моче возможна при уретритах, циститах, кровотечениях в уретре или мочеточниках, камнях в почках. |
Кровь в моче: диагностика
Гематурия коварна тем, что определить наличие крови в моче далеко не всегда удаётся на глаз. При отсутствии других симптомов больной не обращается к врачу в то время, как заболевание прогрессирует. В то же время, необходимо понимать, что иногда цвет мочи изменяется из-за приёма пищи с красителями или определённых лекарств. Существуют три способа определения наличия крови в моче:
- органолептический — недостаточно точен, поскольку при визуальном определении красный краситель может быть принять за кровь;
- экспресс-тест — может дать неверный результат при наличии в моче гемоглобина;
- при помощи микроскопа — даёт максимально точный результат.
Для того, чтобы определить этиологию крови в моче и назначить соответствующее лечение, проводят следующие диагностические исследования:
- осмотр пациента и сбор анамнеза;
- общий и бактериальный анализ мочи;
- исследование мочи микроскопом с целью выявления раковых клеток;
- ;
- .
Наши врачи
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 41 год
Записаться на прием
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Кровь в моче: лечение
Лечение в данном случае направлено на устранение причины, вызвавшей такое явление, как кровь в моче. Специалисты многопрофильной клиники ЦЭЛТ индивидуально разрабатывают его план в зависимости от этиологии патологии.
| Этиология | Лечение |
|---|---|
| Травмы таза или живота с повреждением мочевого пузыря или почки | Прибегают к методикам медикаментозной терапии, если это возможно, но чаще всего лечат путём хирургического вмешательства. |
| Наличие добро- или злокачественных новообразований в почках | Оперативное вмешательство, направленное на удаление опухоли. |
| Мочекаменная болезнь | Хирургическое вмешательство, направленное на удаление камня или его дробление при помощи ультразвука. |
| Инфекция в мочевом пузыре и уретры | Целесообразно применение методик антибиотикотерапии. |
| Патологии предстательной железы | Применяют терапевтические методики и медикаментозное лечение антибиотиками. Если они не дают желаемых результатов, проводят хирургическое вмешательство. |
Кровь в моче — признак серьёзных патологий, поэтому специалисты многопрофильной клиники ЦЭЛТ рекомендуют обращаться за врачебной помощью сразу же после её выявления или возникновения подозрений касательно состояния здоровья.
- Дискомфорт при мочеиспускании
- Выделения из уретры
Как подготовиться к сдаче мочи (урины), чтобы не исказить результаты
Для получения высокой достоверности результатов анализа мочи необходимо:
- Перед сбором урины обмыть половые наружные органы.
- За пару суток до сдачи следует отказаться от любых продуктов, красящих мочу: свекла, морковь, черная смородина и т.д.
- За сутки до анализа нельзя принимать препараты, обладающие мочегонным, слабительным эффектом, содержащие витамины, гормональные средства контрацепции. О приеме любых лекарств нужно сообщить врачу, он скажет, нужно ли их отменить.
- За 8-12 часов до начала процедуры придется прекратить прием пищи, но можно употреблять чистую негазированную воду.
- За час до обследования нужно воздержаться от курения.
Мочу нужно собрать, используя чистый одноразовый контейнер, и в ближайшее время отнести в лабораторию. Необходимо исключить попадание грязных частиц в контейнер.