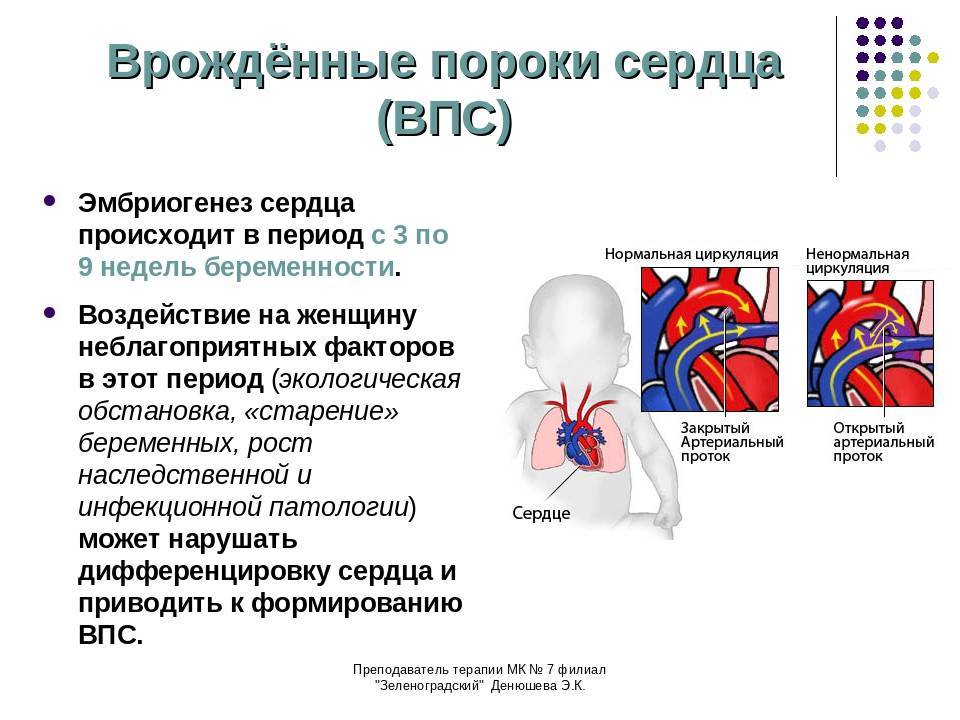
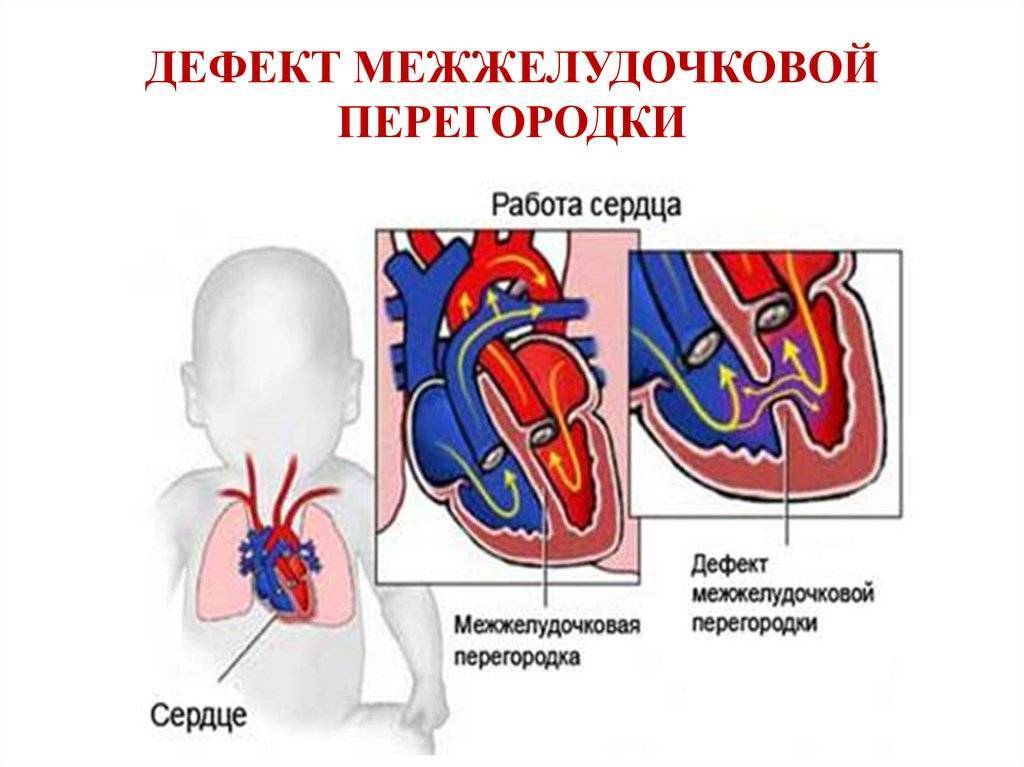
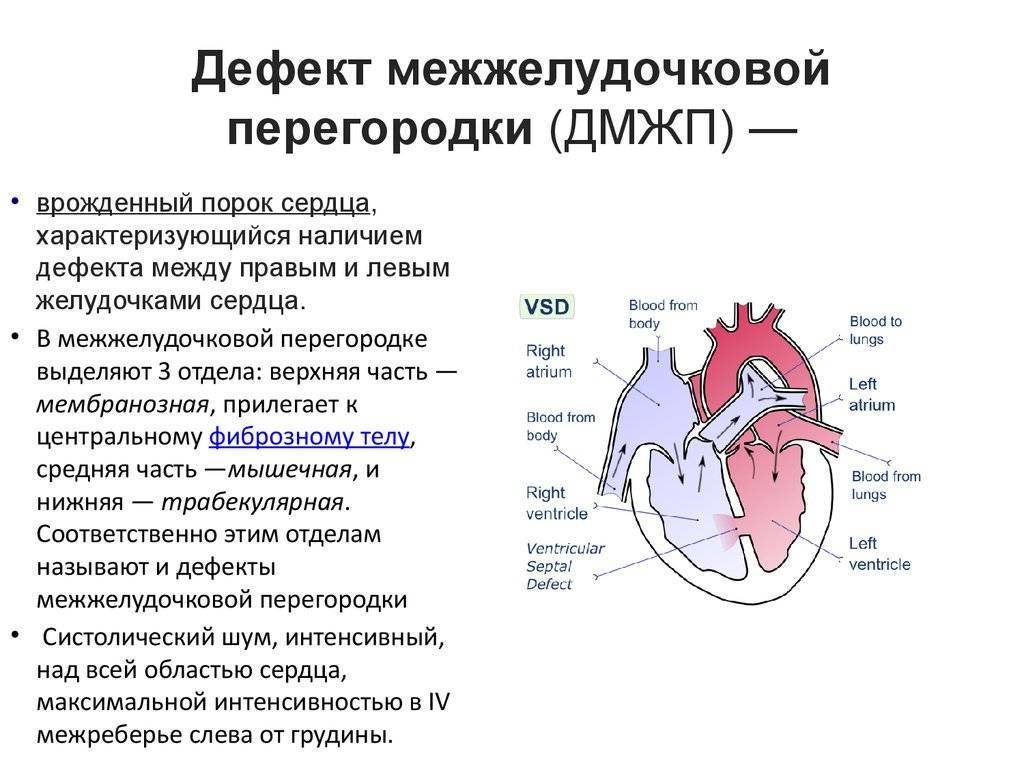
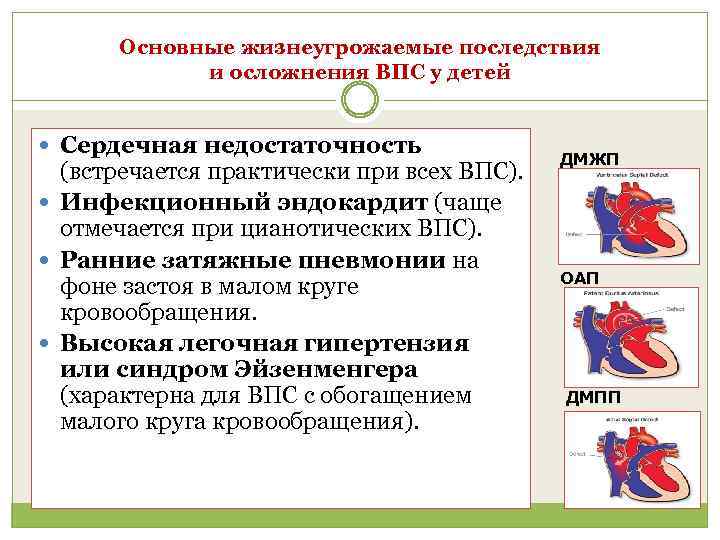
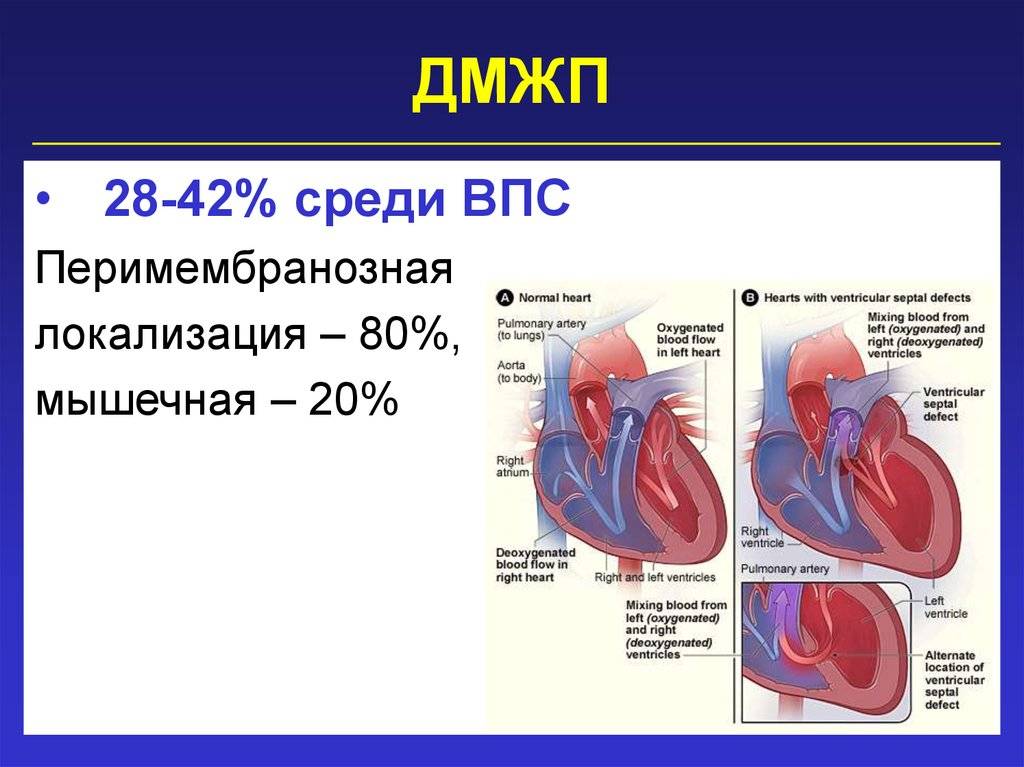
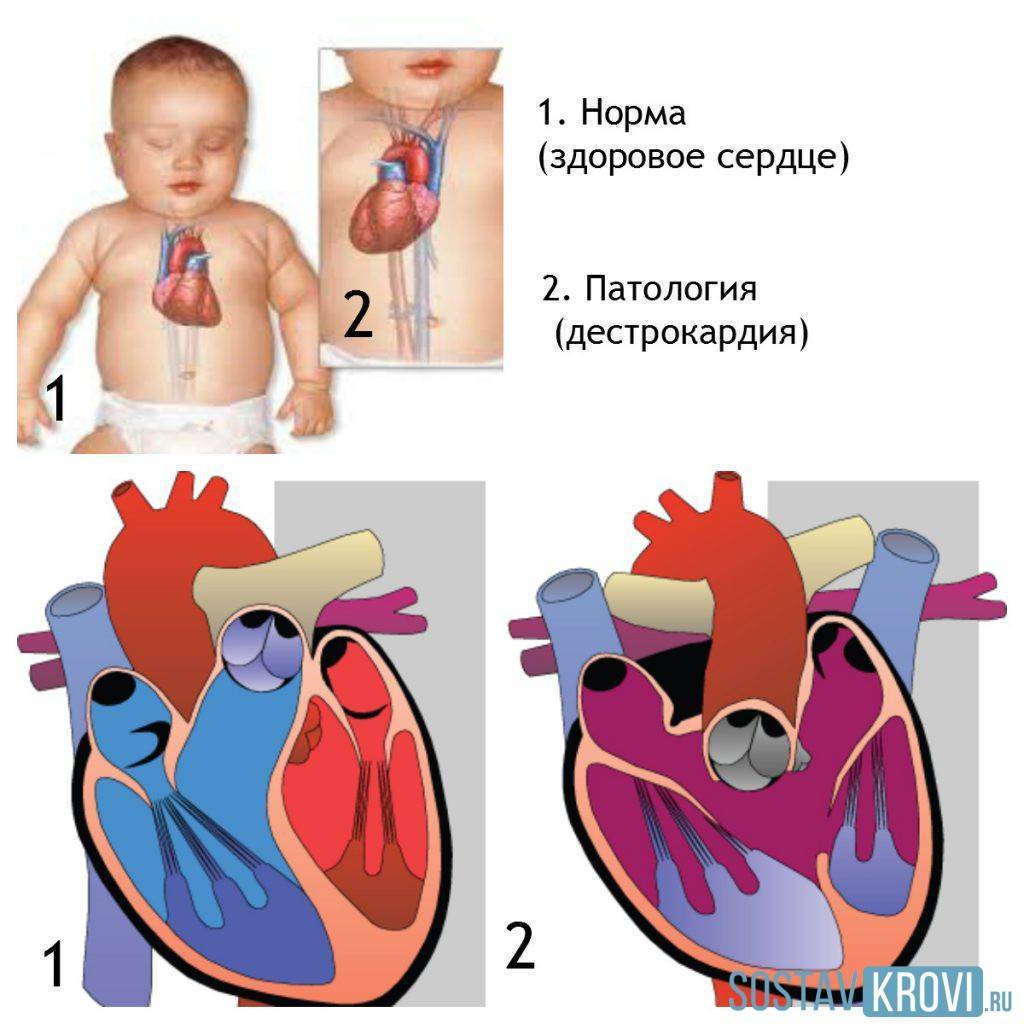
1.Что такое врожденный порок сердца, его причины и разновидности
Врожденный порок сердца – это сердечно-сосудистое заболевание, которое возникает еще до рождения, во время развития плода. При этом врожденный порок сердца может проявиться и сразу после рождения, и в старшем возрасте. А некоторые врожденные патологии сердца могут вообще не вызывать никаких симптомов.
Причины порока сердца
В большинстве случаев установить точную причину того, почему появился порок сердца, невозможно. Однако есть некоторые факторы, которые увеличивают шанс на рождение ребенка с пороком сердца. К их числу можно отнести:
- Генетические или хромосомные аномалии у ребенка, например, синдром Дауна;
- Прием наркотиков, алкоголя и некоторых лекарственных препаратов матерью во время беременности;
- Вирусная инфекция (например, краснуха, грипп), перенесенная матерью в первом триместре беременности;
Кроме того, риск рождения ребенка с пороком сердца увеличивается, если у родителей ребенка или у братьев и сестер есть это заболевание.
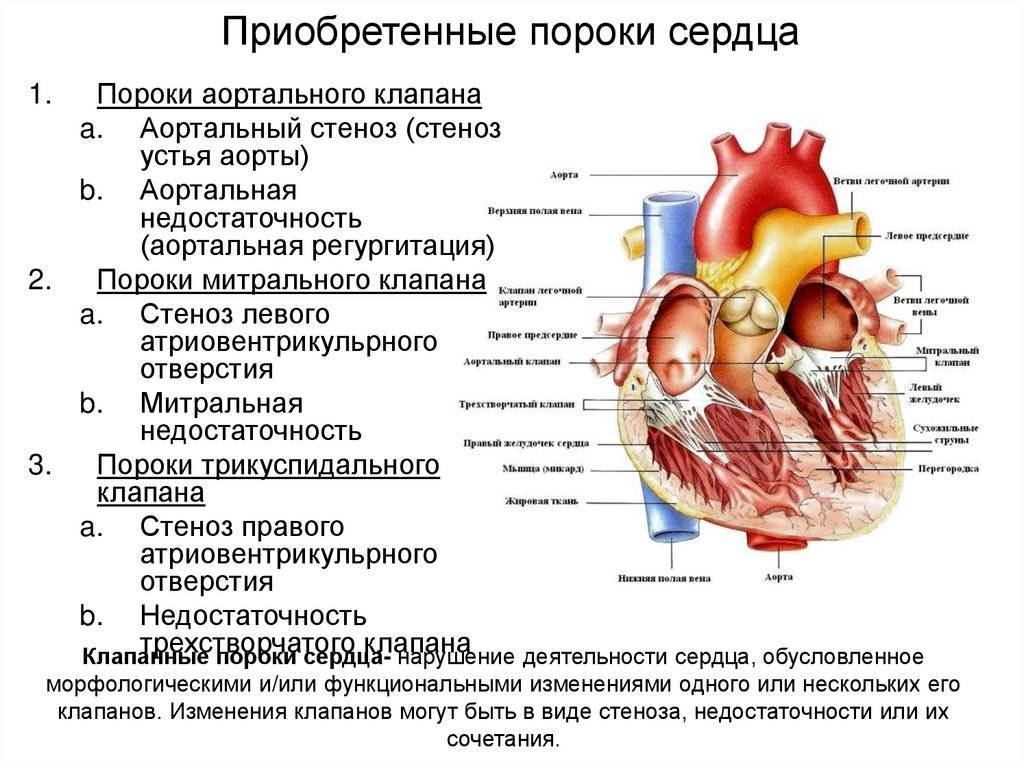
Стоит отметить, что помимо врожденного порока сердца существуют и приобретенные пороки сердца. Приобретенный порок сердца может развиться из-за некоторых заболеваний, например ревматизма, инфекционного эндокардита, атеросклероза, сифилиса, а также после травмы.
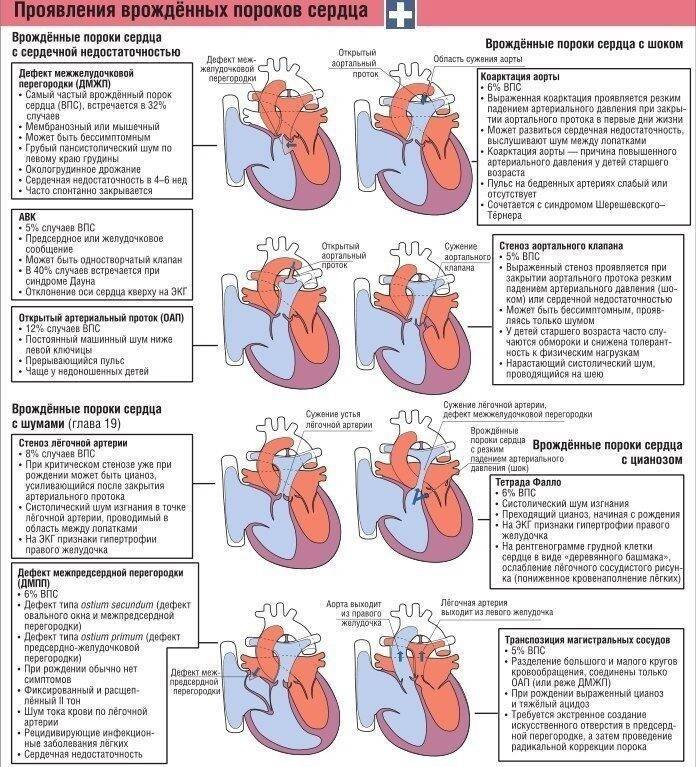
Виды врожденных патологий сердца
Наиболее распространены следующие врожденные проблемы с сердцем:
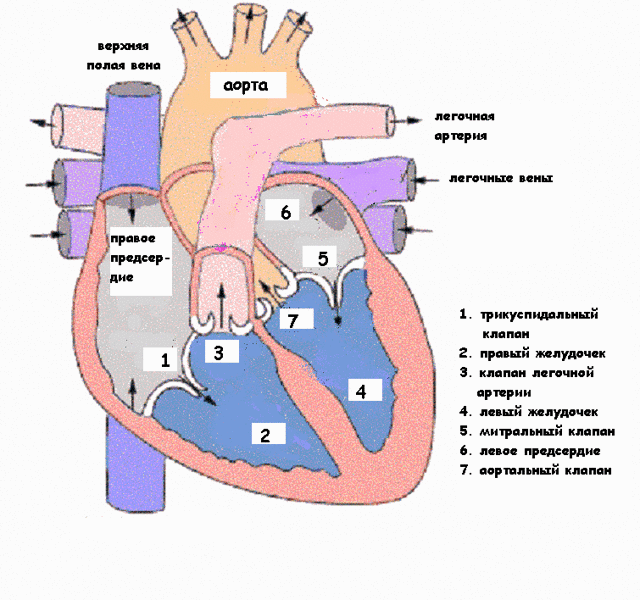
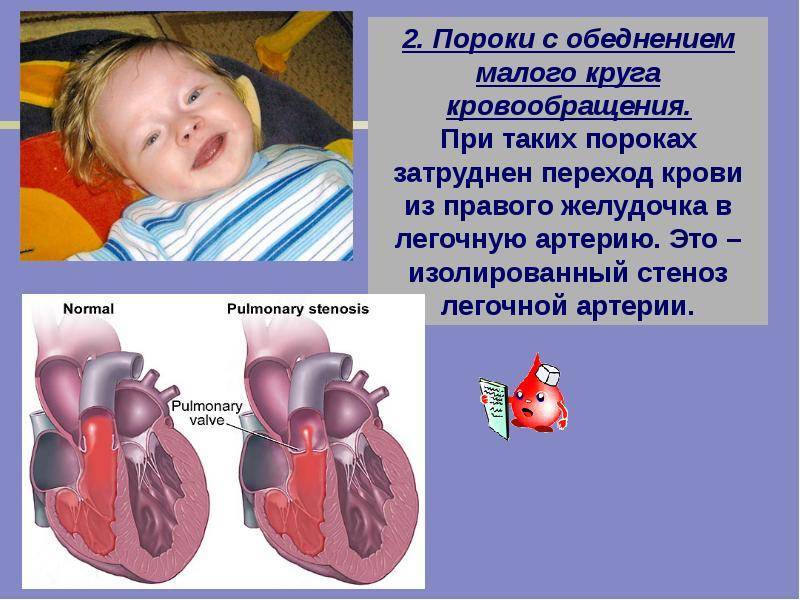
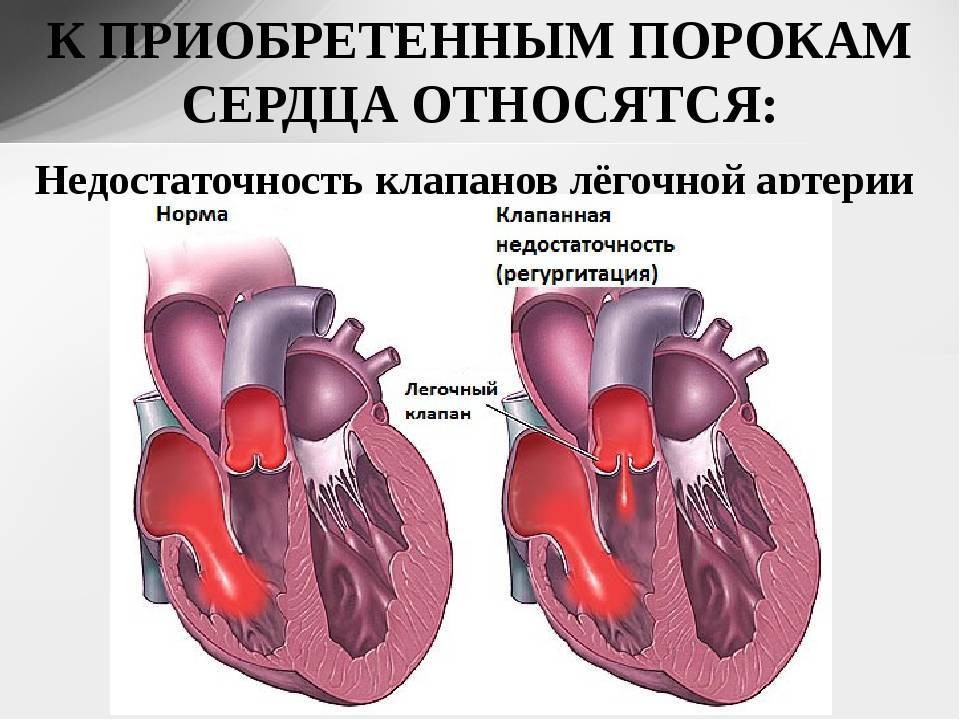
- Дефекты клапанов сердца. Дефекты клапанов сердца могут стать причиной сужения (или стеноза) клапанов, а также их полного закрытия, что препятствует нормальному кровотоку. Другие проблемы могут быть связаны с тем, что клапаны не закрываются так, как это необходимо, тем самым не позволяя крови течь в обратном направлении.
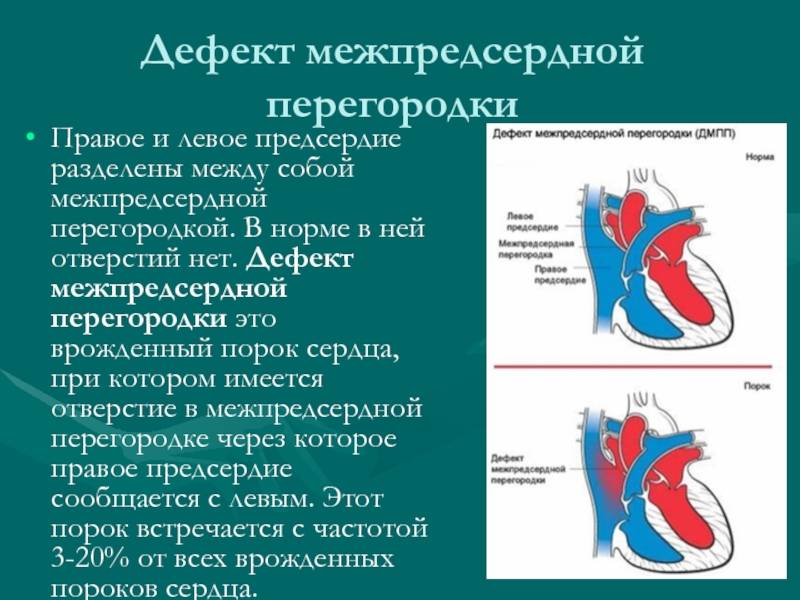
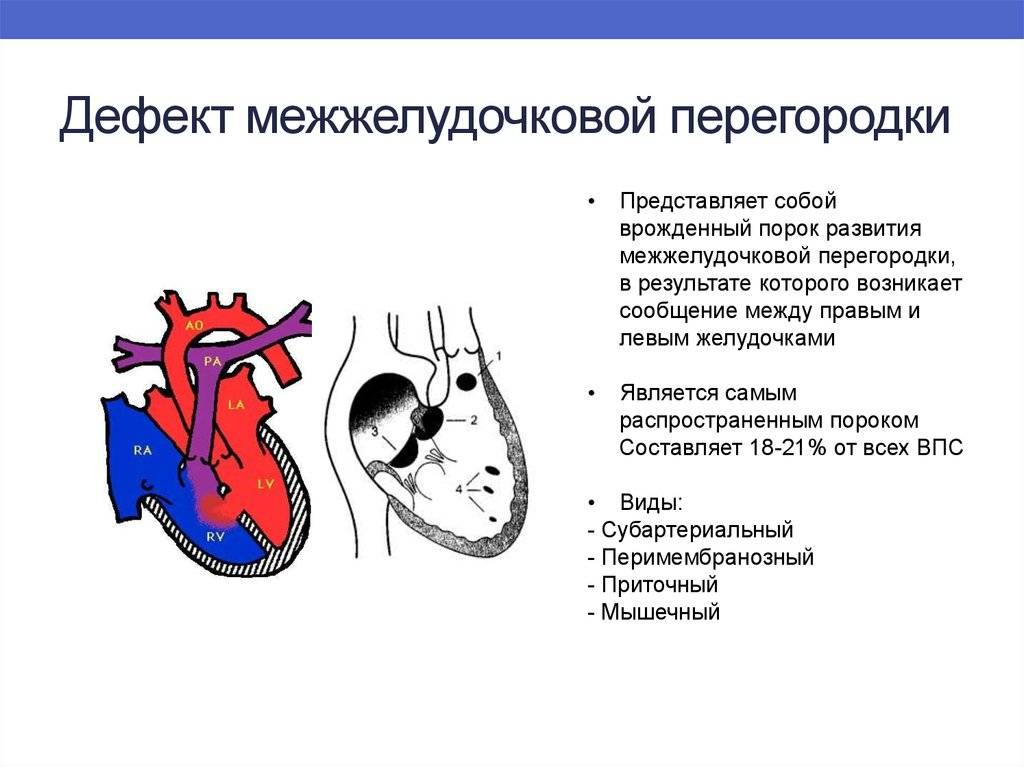
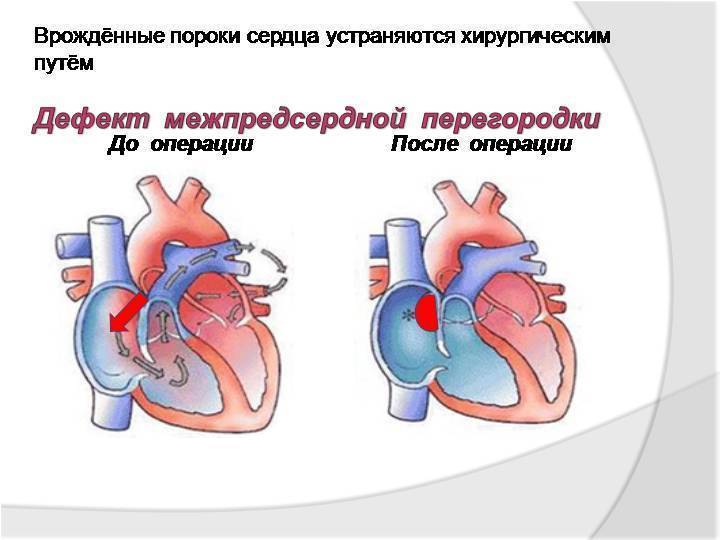
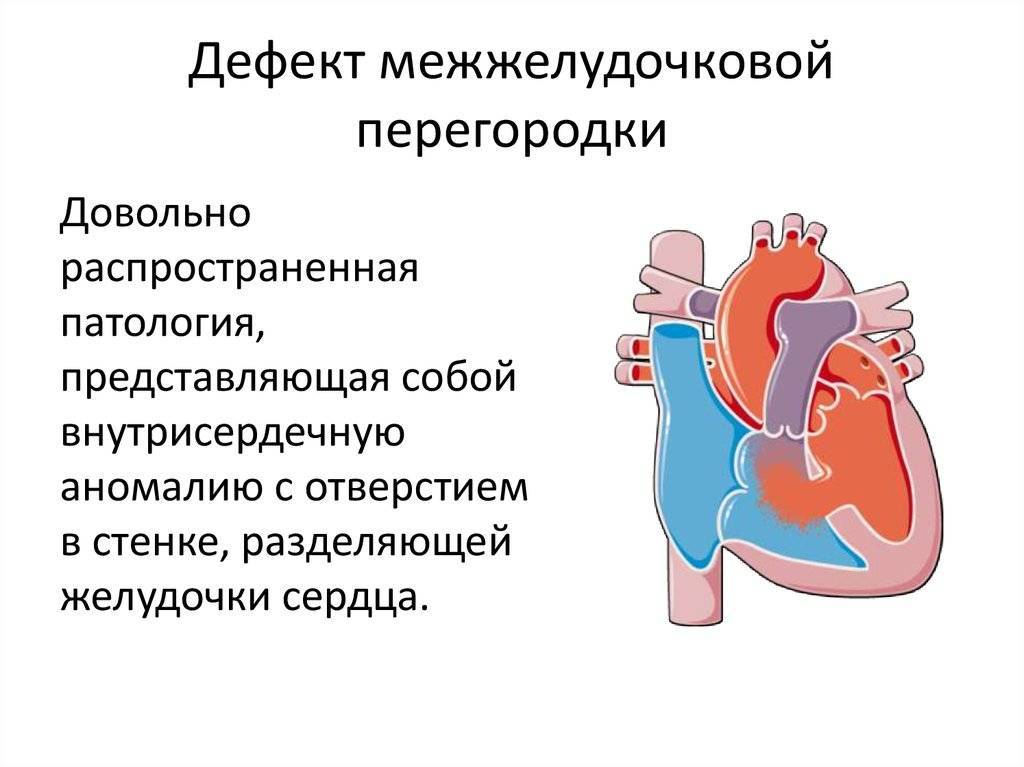
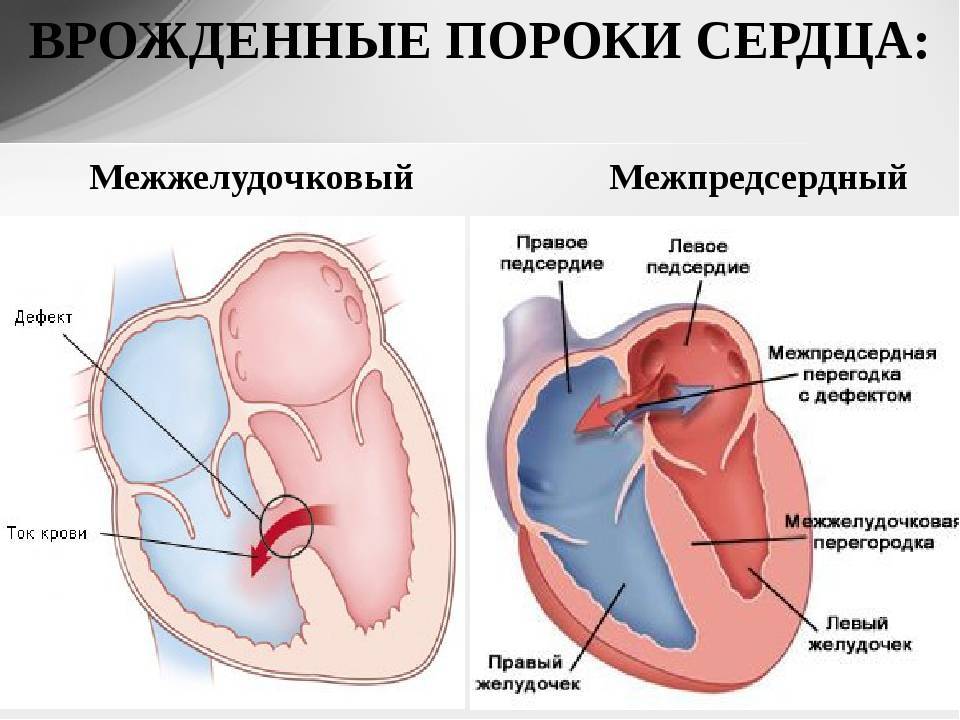
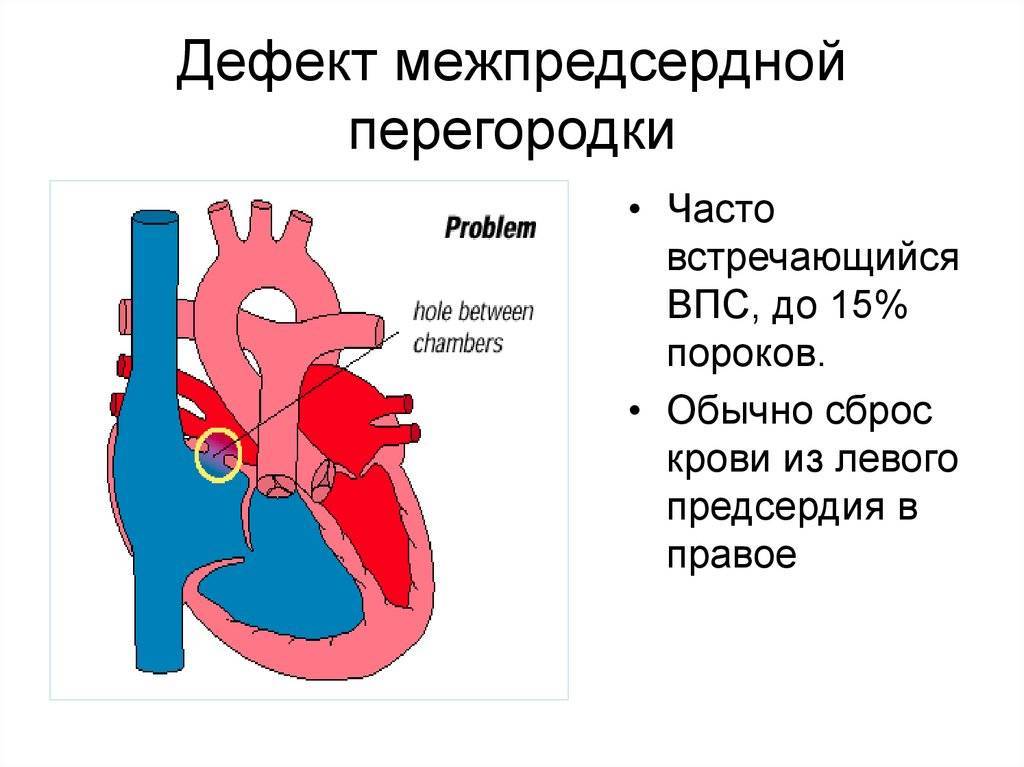
- Дефекты перегородок между предсердиями и желудочками. Отверстия между камерами сердца могут привести к смешиванию обогащенной и не обогащенной кислородом крови между правой и левой сторонами сердца, чего в норме быть не должно.
- Патологии сердечной мышцы, которые могут привести к сердечной недостаточности.
Диагностика Врожденных пороков сердца (ВПС) у детей:
Врачи обращают внимание на проявленные симптомы, которые были описаны выше, и такие факторы:
- тахипноэ с ретракцией ребер
- цианоз и его реакция на оксигенотерапию
- разница артериального давления на руках и ногах
- характер пульса
- наличие сердечных шумов или их отсутствие на фоне разлитого цианоза
- кардио- и гепато-мегалия
При диагностике используют рентген и ЭХО-кардиографию, ФКГ, ЭКГ, клинический анализ крови. Среди специальных методов исследования при подозрении на ВПС у детей – ангиография и зондирование сердца.
Если ребенок без подозрения на ВПС попадает к кардиологу, у него могут выявить сердечные шумы. У старших детей выявляют мягкий систолический шум в шестом межреберье, который становится более интенсивным после физической нагрузки, при лихорадке и изменении положения тела. Может быть также машинообразный шум во втором межреберье слева от грудины – при открытом артериальном протоке. Пансистолический шум с эпицентром в четвертом-пятом межреберьях слева от грудины выявляют при ДМЖП и митральной регургитации у ребенка. Если есть диастолически шумы, необходимо дополнительное кардиологическое обследование.
Эхокардиография – метод кардиологического обследования, который дает детальную информацию о характере сердечных аномалий и внутрисердечной гемодинамике. раньше вместо этого метода применялась катетеризация сердца. Этот метод не применяется изолировано, его нужно сравнивать с результатами ФКГ, ЭКГ и пр.
Врач при диагностике после определения основных гемодинамических нарушений должен уточнить анатомический вариант порока сердца. Далее уточняют фазу течения порока, ищут вероятные осложнения, которые могли возникнуть.
Симптомы
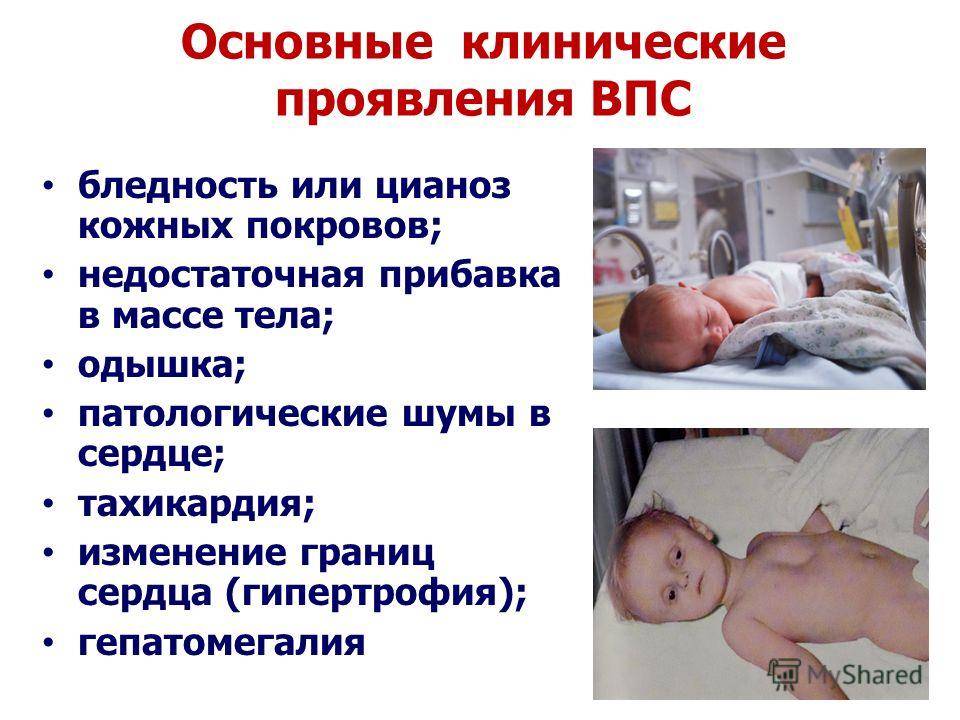
- Голубой или синюшный цвет кожи, губ, ушных раковин.
- Появление синюшной кожи при кормлении грудью, крике малыша.
- Побледнение кожи и похолодание конечностей (при «бледных пороках»).
- Шумы в сердце.
- Признаки сердечной недостаточности.
- Изменения на электрокардиограмме, рентгеновских снимках, при эхокардиографическом исследовании (УЗИ сердца).
Конечно, при таких симптомах обеспокоенные родители немедленно обращаются к врачу, и порок сердца диагностируется в первые месяцы жизни ребенка, либо при рождении во время сопутствующих первых осмотров. Небольшие дефекты проявляют себя иногда только необычными шумами в сердце при прослушивании во время регулярных осмотров у детского врача.
Даже имея врожденный порок сердца, некоторое время после рождения ребёнок может выглядеть внешне вполне здоровым в течение первых десяти лет жизни. Однако в дальнейшем порок сердца начинает проявлять себя: ребенок отстает в физическом развитии, появляется одышка при физических нагрузках, бледность или даже синюшность кожи.
Для установки истинного диагноза необходимо комплексное обследование сердца с применением современного высокотехнологичного оборудования.
Хирургическое лечение является наиболее эффективным, причём операции зачастую делают новорожденным и детям от первого года жизни. Чаще всего вопрос о хирургическом лечении ставится еще до рождения ребенка, если это касается «синих пороков». Поэтому в таких случаях роды должны протекать в роддомах при кардиохирургических больницах. Терапевтическое лечение необходимо, если сроки операции можно перенести на более поздний срок. Если вопрос касается «бледных пороков», то лечение будет зависеть от того, как будет себя вести порок по мере роста ребенка. Скорее всего, все лечение будет терапевтическим.
4.Врожденные пороки сердца у детей
Некоторые виды врожденных пороков сердца диагностируются и успешно лечатся еще на ранних стадиях, в младенчестве. Большинство из них касаются ненормальных связей между венами, а также другими сосудами сердца (аортальными и легочными). Эти неправильные соединения сосудов могут привести к тому, что по телу будет перемещаться кровь, не обогащенная кислородом, а к легким, наоборот, будет поступать кровь, уже содержащая кислород. Хотя все должно быть наоборот. Также проблемы с сосудами могут стать причиной сердечной недостаточности.
Вот некоторые заболевания, связанные с пороком сердца у детей:
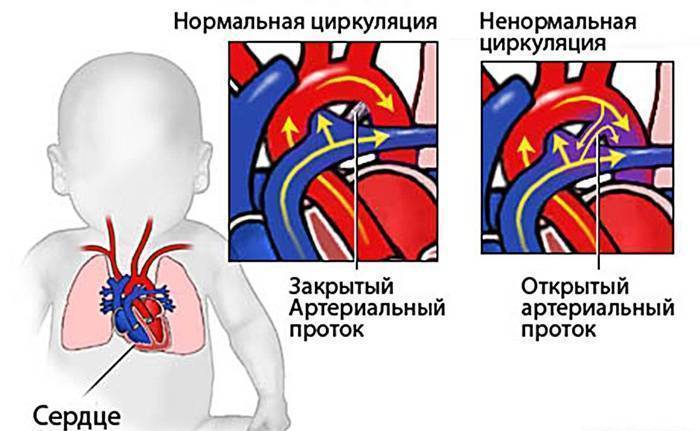
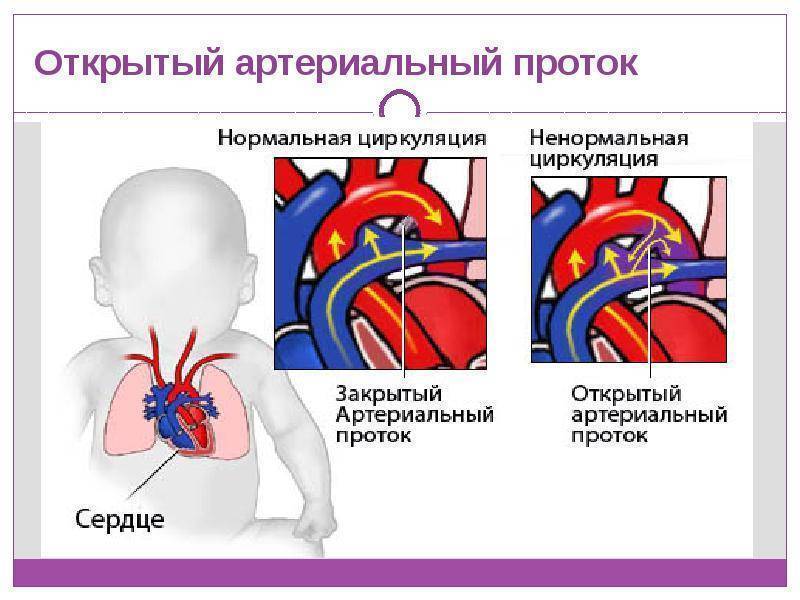
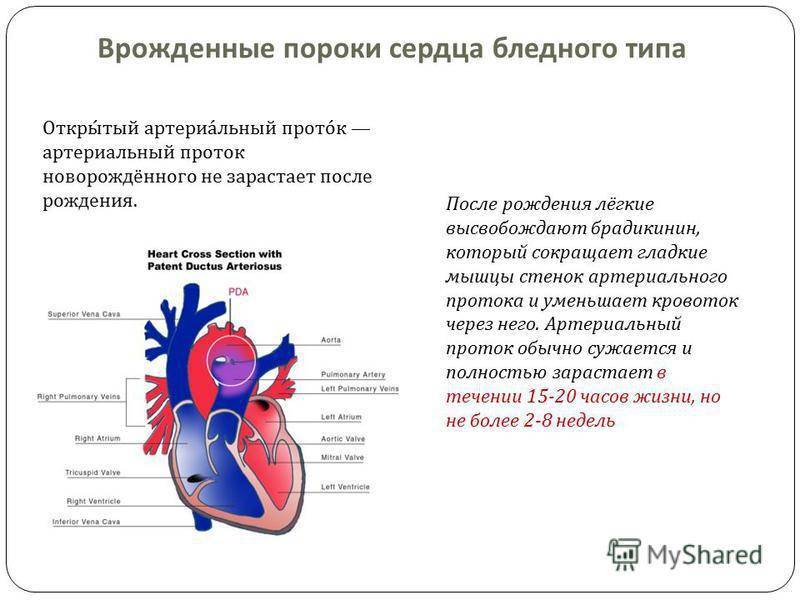
- Открытый артериальный проток (болезнь, при которой кровь обходит легкие, не позволяя ей обогащаться кислородом);
- Тетрада Фалло (четыре различных порока сердца, существующие одновременно);
- Транспозиция магистральных сосудов (порок сердца, при котором кровь из левой и правой частей сердца смешивается, потому что большие артерии соединены неправильно);
- Коарктация аорты (защемление аорты);
- Заболевания клапанов сердца.
На порок сердца у ребенка могут указывать следующие симптомы:
- Цианоз (синеватый оттенок кожи, ногтей и губ);
- Учащенное дыхание и плохой аппетит;
- Плохая прибавка в весе;
- Рецидивирующие инфекции легких
- Невозможность выполнять физические действия.
Лечение врожденного порока сердца у детей проводится различными методами – с помощью хирургического вмешательства или интервенционных процедур. Иногда лечение включает в себя прием лекарств, которые помогают улучшить работу сердца.
Патогенез (что происходит?) во время Врожденных пороков сердца (ВПС) у детей:
Формирования сердца плода происходит к концу I триместра беременности. При помощи такого метода как УЗИ уже на 16-18-й неделе можно выявить большую часть вырожденных пороков сердца. Диагноз ставится окончательно во II или III триметре. При ВПС у детей может быть цианоз, если увеличено количество восстановленного гемоглобина эритроцитов до 50 г/л. На это влияют такие факторы как:
- увеличение количества венозной крови, поступающей в большой круг кровообращения при наличии сброса крови из правых отделов сердца в левые
- степень оксигенации крови в легких
- степень использования кислорода тканями
Цианоз влияет на изменения периферической крови: полицитемию и гипергемоглобинемию. Хроническая кислородная недостаточность вызывает изменение ногтевых фаланг – пальцы напоминают барабанные палочки.
Существует 3 фазы течения врожденных пороков сердца:
Первая фаза – происходят реакции адаптации и компенсации на нарушения динамики кровообращения. Если гемодинамика нарушена значительно, появляется нестойкая гиперфункция миокарда, аварийный вариант по В. В. Ларину и Ф. 3. Меерсону, поэтому легко развивается декомпенсация.
Вторая фаза – относительной компенсации. Физическое развитие ребенка улучшается, как и его моторная активность.
Третья фаза – терминальная. Она наступает при исчерпывании компенсаторных возможностей и развитии дистрофических и дегенеративных изменений в сердечной мышце и паренхиматозных органах. Различные заболевания и осложнения приближают развитие этой фазы болезни, которая обязательно оканчивается летальным исходом.
Ф. 3. Меерсон и его коллеги выделяют 3 стадии компенсаторной гиперфункции сердца:
1. Аварийная
Увеличивается интенсивность функционирования структур миокарда. Появляются признаки острой сердечной недостаточности. Появляется изменение обмена.
2. Вторая стадия
Фиксируют нормальную интенсивность функционирования структур миокарда. Прогрессируют нарушения обмена, структуры и регуляции сердца.
3. Стадия прогрессирующего кардиосклероза и постепенного истощения
Снижается интенсивность синтеза нуклеиновых кислот и белков в гипертрофированном миокарде.
В периоде относительной компенсации постепенно развивается синдром капилляротро-фической недостаточности системы гемомикроциркуляции, приводящий к несоответствию транскапиллярного кровотока сердечному выбросу. Как следствие этого появляются метаболические расстройства в тканях, а также дистрофические, атрофические и склеротические изменения во внутренних органах.
Другие статьи
Алискандиев Алаудин Магомедович
аллерголог-иммунолог
Что делать, если у ребёнка аллергия?
Аллергия у ребенка – это повышенная чувствительность организма к определенным веществам (аллергенам), которая проявляется необы…
14 февраля 2022
Гарунова Теране Магомедовна
гастроэнтеролог
Превентивная медицина
Превентивная медицина – это более современное направление в медицине. Это медицина будущего, в которое мы уже вступили. Как изв…
4 февраля 2022
Куркина Надежда Германовна
инфекционист, педиатр
Вакцинопрофилактика в Махачкале
Почему мы за профилактические прививки? Стоит ли делать прививки детям? Это вопросы, которые реально волнуют как детских врачей…
14 января 2022
Алиева Наида Рамазановна
узи, узи внутренних органов, узи гинекологии
Гемангиома печени: симптомы, диагностика и лечение
Прежде всего, давайте разберёмся что же это такое – гемангиома? Так называется доброкачественное опухолевое образование сосудис…
11 января 2022
Диагностика
Основывается на сборе анамнеза, специфической аускультативной картине, данных ЭКГ и рентгенологическом исследовании
1. Анамнез
Генетические заболевания, наличие в семье родственников с ВПС, течение настоящей беременности (вирусные инфекции, прием матерью медикаментов, заболевания матери и т.д.). 2. Физикальный осмотр
Осмотр (цвет кожных покровов, наличие стигм дисэмбриогенеза, видимых пороков развития);
При аускультации сердца выслушивается систолический шум во втором и третьем межреберьях слева от грудины, акцент второго тона в проекции легочной артерии
Определение пульсации на периферических артериях (обязательно правая рука и любая нога), измерение АД (обязательно правая рука и любая нога)
3. Рентгенография органов грудной клетки (размеры сердца, состояние легочной гемодинамики, паренхимы легких).
4. ЭКГ (ритм, частота, направление ЭОС, вольтаж зубцов).
5. Трансторакальной эхокардиографии (ЭхоКГ)
Косвенными признаками ДМПП при ультразвуковой диагностике являются увеличение линейных и объемных размеров правого желудочка, появление трехстворчатой или легочной регургитации, парадоксальное движение межжелудочковой перегородки, возможно уменьшение объема левого желудочка
6. МРТ
Если результаты ЭХО-КГ неубедительны, то врач может назанчит дополнительные методы исследования, как МРТ.
Лечение Врожденных пороков сердца (ВПС) у детей:
ВПС лечат хирургическими методами и терапевтическими. Последние часто являются вспомогательными. Плод обследуют еще до рождения, тогда же решается вопрос о применении хирургических методов лечения врожденных пороков сердца у детей. Роды в таких случаях рекомендуется проводить в родильных отделениях при кардиохирургических больницах.
Терапевтическое лечение применяют, если операцию можно перенести на более поздние сроки. Что касается так называемых бледных пороков, лечение зависит от того, насколько оказывает влияние на состояние ребенка порок с течением месяцев и лет. Есть большие шансы, что понадобится терапевтическое лечение.
Результаты исследования
Здесь уместно отметить, что внутриутробный скрининг сегодня получил широкое распространение во всем мире. Такие мероприятия проводятся в детской многопрофильной поликлинике “Эдкарик”. Поэтому все женщины, проживающие в Калининграде, могут пройти обследование, направленное на выявление пороков сердца у будущего ребенка.
К слову сказать, по последним данным статистики их 48 плодов со сложными пороками в 40 случаях патология была выявлена именно во время перинатальной диагностики. Каждая женщина имеет право сама решить, стоит ли ей рожать ребенка с крайне плохим прогнозом для жизни.
Сложность данного метода диагностики заключается в том, что неправильное положение плода может помешать проведению скрининга. Также осложняет процедуру многоводие и большой срок беременности (свыше 35 недель). Но подобные помехи осложняют ультразвуковое исследование и других органов плода, а не только сердечно-сосудистой системы.
И последнее замечание, на которое следует обратить внимание: проходить обследование во время беременности стоит лишь в учреждениях, имеющих лицензию на осуществление услуг такого рода. Работа частного детского центра “Эдкарик” подкреплена наличием всем необходимым разрешительных документов
Поэтому заключениям, сделанным нашими специалистами, можно доверять.
В качестве итога
Дородовая диагностика — это передовой метод исследования. С его помощью удается выявить у плода не только тяжелые пороки сердца, но также целый ряд других несовместимых с жизнью заболеваний. Например, синдром Дауна и Эдвардса сегодня тоже диагностируют еще на этапе гестации. Специалисты калининградской детской поликлиники “Эдкарик” обладают необходимыми знаниями и опытом, чтобы на качественном уровне выполнить весь комплекс диагностических процедур. Кроме высокого профессионализма наших детских кардиологов наших клиентов порадует:
- внимательное отношение персонала;
- полное отсутствие очередей;
- доброжелательная атмосфера в клинике;
- комфортные условия во время прохождения всех процедур.
Ко всему перечисленному можно добавить еще один существенный плюс — это вполне демократичные цены на все виды услуг.
Найти ближайшую к вам клинику
Детская поликлиника
400074 г. Волгоград, ул. Козловская, 33
понедельник-пятница с 8.00 до 20.00
суббота с 09.00 до 18.00
воскресенье c 9.00 до 14.00
Клиника на Невской
400087, г. Волгоград, ул. Невская, 13а
понедельник-суббота
Медицинские осмотры с 8.00 до 14.00
Выдача заключений с 12.00 до 14.00
Воскресенье – выходной.
Клиника на Ангарской
400049 г. Волгоград, ул. Ангарская, 13л
понедельник-пятница с 08.00 до 20.00 )
суббота-воскресенье с 08.00 до 20.00
Клиника на Кубанской
400131 г. Волгоград, ул. Кубанская, 15а
понедельник-пятница с 7.00 до 20.00
суббота с 07.30 до 19.00
воскресенье с 08.00 до 18.00
Сужение аорты
Стеноз аорты встречается примерно у 8% новорожденных с диагностированным пороком сердца. Учитывая расположение частичной окклюзии главной артерии, наблюдается сужение:
Субоклапан, который представляет собой сужение пути кровотока из левого желудочка, расположен под аортальным клапаном. Следствием этого недуга является перегрузка давлением, что приводит к гипертрофии желудочков.
При этом пороке сердца выявлена: ишемическая болезнь сердца в раннем возрасте, тяжелые аритмии в первую очередь желудочковые, что может вызвать потерю сознания или обструктивный стеноз аорты обычно бессимптомный до подросткового возраста, когда есть боль в груди при частых обмороках. Сужение аорты, которое не диагностируется в нужное время, может привести к серьезным осложнениям, включая повреждение клапана.
Клапанный аортальный стеноз, для которого характерно частичное закрытие просвета основной артерии на уровне клапана. Этот дефект приводит к быстро прогрессирующей сердечной недостаточности, сопровождающейся отеком легких. По этой причине ребенку требуется немедленное хирургическое вмешательство.
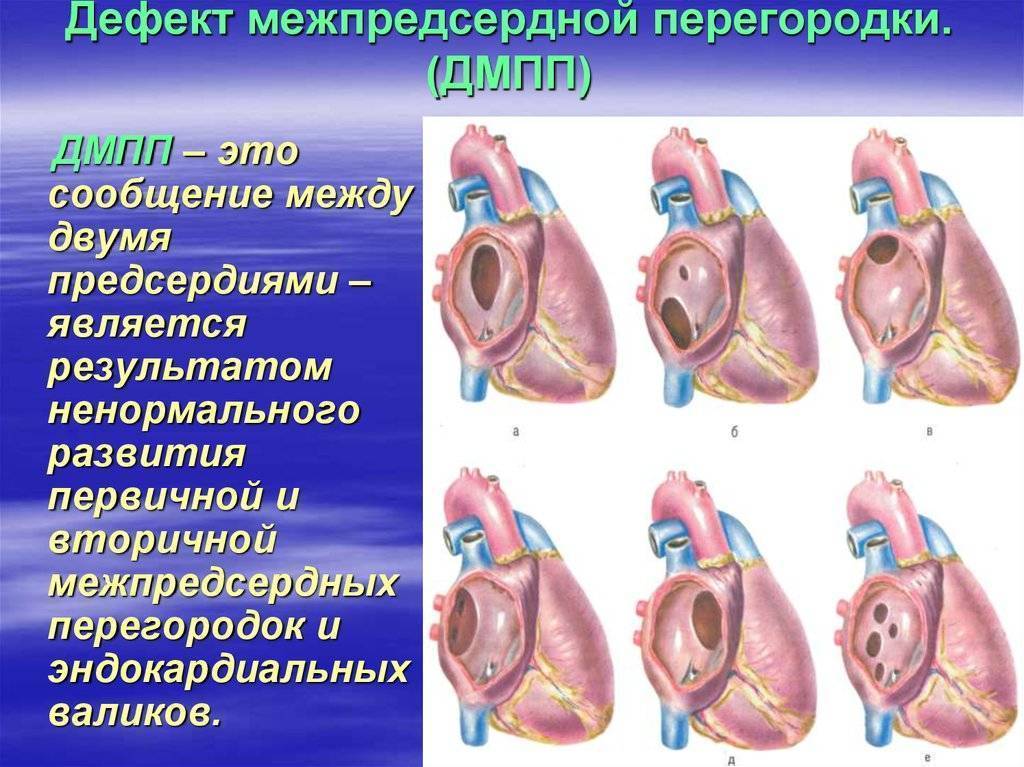
Аневризма межпредсердной перегородки (АМПП)
Аневризма межпредсердной перегородки – еще один врожденный порок развития. Достаточно часто это состояние наблюдается у вполне здоровых детей: с возрастом образование самостоятельно исчезает. Однако, аневризма межпредсердной перегородки представляет существенную опасность в тех ситуациях, когда она сочетается с другими врожденными пороками сердца, а также не исчезает самостоятельно.
Аневризма межпредсердной перегородки по своей сути представляет выпячивание стенки предсердия в одну из сторон. Наиболее часто аневризма выпячивается в сторону открытого овального окна (или того места, где оно располагалось). Это связано с тем, что сердечная мышца в этом месте еще недостаточно прочная и легко деформируется под воздействием внешних факторов. Овальное окно – это необходимость для ребенка в период внутриутробного развития, так как кровеносная система функционирует особым образом. Легочное дыхание у ребенка в утробе матери отсутствует, поэтому овальное окно способствует равномерному распределению крови в правом и левом предсердии, большом и малом круге кровообращения. Так органы ребенка получают достаточное питание и кислород. Однако, после рождения большой и малый круг должны быть изолированы друг от друга. Это необходимо для того, чтобы венозная и артериальная кровь не смешивались.
Однако, во врачебной практике нередки случаи, когда овальное окно остается открытым длительное время (более 12 месяцев). Давление тока крови приводит к тому, что стенка миокарда деформируется и выпячивается. Аневризма образуется в «слабом» месте, именно по этой причине она чаще всего образуется в сочетании с другими сердечными пороками.
Аневризма межпредсердной перегородки классифицируется в зависимости от направления выпячивания:
- аневризма межпредсердной перегородки с выпячиванием в правое предсердие;
- аневризма межпредсердной перегородки с выпячиванием в левое предсердие;
- аневризма межпредсердной перегородки с S-образным выпячиванием (разные части перегородки выбухают в разные предсердия).
Прогноз считается благоприятным в том случае, если не происходит перераспределения тока крови в предсердиях. Если же в легочном стволе нарастает кровяное давление, то развивается легочная гипертензия.
Наиболее частыми причинами развития патологии являются:
- инфекционные заражения матери во время беременности;
- плохая экологическая обстановка;
- стрессы матери во время беременности;
- авитаминоз во время беременности;
- гипоксия плода.
Возможно ли развитие аневризмы межпредсердной перегородки у взрослых? Да, это одно из главных отличий этой патологии от других врожденных пороков сердца. Однако, это состояние все же крайне редко развивается у взрослых: только после перенесенного обширного инфаркта миокарда.
При отсутствии сочетания АМПП с другими пороками сердца существенные нарушения умственного и физического развития отсутствуют, а клинические симптомы выражены слабо. А вот при сочетании этой патологии с другими пороками могут наблюдаться такие проявления, как:
- тахикардия (повышение частоты сердечных сокращений);
- акроцианоз (синюшность кожи в носогубном треугольнике);
- одышка (у младенцев может наблюдаться при кормлении грудью);
- плаксивость, беспокойство младенца;
- нарушения сна.
В более старшем возрасте могут наблюдаться такие проявления, как:
- увеличение частоты сердечных сокращений;
- боль в груди в области сердца;
- повышенная утомляемость;
- ощущение слабости;
- головокружение;
- потеря аппетита;
- сонливость и др.
Основным способом выявления патологии у ребенка является УЗИ сердца. Альтернативное название манипуляции – ЭХО-кардиография. Данная процедура абсолютно безболезненна и безопасна, поэтому является методикой выбора при диагностике многих врожденных патологий сердца. Для того чтобы увеличить информативность исследования, необходимо использовать современные аппараты УЗИ, а прием должны вести опытные специалисты, которые способны заметить даже небольшие нарушения гемодинамики. Такой подход позволяет обеспечить достоверную диагностику патологий даже у самых маленьких пациентов.
Нетяжелые формы аневризмы межпредсердной перегородки чаще всего не требуют специального лечения. Однако, ребенок все же нуждается в регулярном наблюдении специалиста: следует посещать кардиолога не реже 1 раза в 12 месяцев, а также регулярно проходить УЗИ сердца.
Кроме того, детям рекомендуются легкие, незначительные физические нагрузки, а также психоэмоциональный покой. Ребенку необходимо обеспечить полноценное, рациональное питание, а также необходимый (по возрасту) сон. Кроме того, для детей с АМПП очень полезны сеансы психотерапии и аутотренинги.
Лечение ВПС
Нужно сразу понять, что полностью избавиться от врожденного порока сердца можно только в случае хирургического вмешательства. Так, в современной медицине выделяют 2 наиболее прогрессивных и результативных способа устранения ВПС:
- Открытое хирургическое вмешательство.
- Эндоваскулярное (внутрисосудистое) оперативное лечение.
Выбор того или иного метода зависит от общего состояния пациента, типа диагностированного врожденного порока сердца, возраста и прочих факторов. К примеру, если речь идет о каком-либо тяжелом случае ВПС, тогда может понадобится несколько хирургических операций. Если у ребенка открытый артериальный проток, тогда операция может быть показана в первые 2 года жизни (выбирается выжидательная тактика, ведь проток может закрыться самостоятельно).
Эндоваскулярное оперативное вмешательство проводится путем получения доступа к сердцу через сосуды (с применением специальных устройств), а открытая операция подразумевает полостное хирургическое вмешательство с целью выполнить:
- протезирование или пластику сердечных сосудов;
- пластику клапанов сердца;
- имплантацию искусственного клапана;
- ушивание малых дефектов перегородки;
- закрытие дефектов при помощи заплат.
В любом случае пациенту с врожденным пороком сердца придется жить «не так, как все» — строго соблюдать все рекомендации кардиолога, проходить систематические осмотры и сдавать определенные анализы. Также придется принимать специальные лекарственные препараты, направленные на улучшение работы сердечной мышцы, уменьшение риска развития сердечно-сосудистых заболеваний и т.д.
Среди препаратов, которые чаще всего назначаются при ВПС, можно выделить следующие (пить строго по назначению доктора):
- Индапамид;
- Атенолол;
- Вазапростан;
- Корвитол;
- Карведилол и др.
Причины врожденных пороков
Вопреки устоявшемуся мнению, что врожденные пороки сердца имеют генетическую природу происхождения, такая связь обнаруживается в редких случаях. Намного чаще негативное влияние на формирующийся плод оказывают внешние факторы:
- вирусные инфекции: например, краснуха;
- хронические патологии у матери;
- алкоголизм и наркомания;
- ионизирующее излучение;
- прием некоторых лекарственных препаратов.
Но влияние на формирование пороков оказывает не только состояние здоровья матери, но и отца. К факторам риска также относится угроза прерывания беременности, мертворождение в анамнезе, а также наличие в семье детей с пороками развития. Конечно, даже на основе таких факторов невозможно дать точный прогноз, поэтому в подобных ситуациях родителей направляют на генетическую экспертизу.