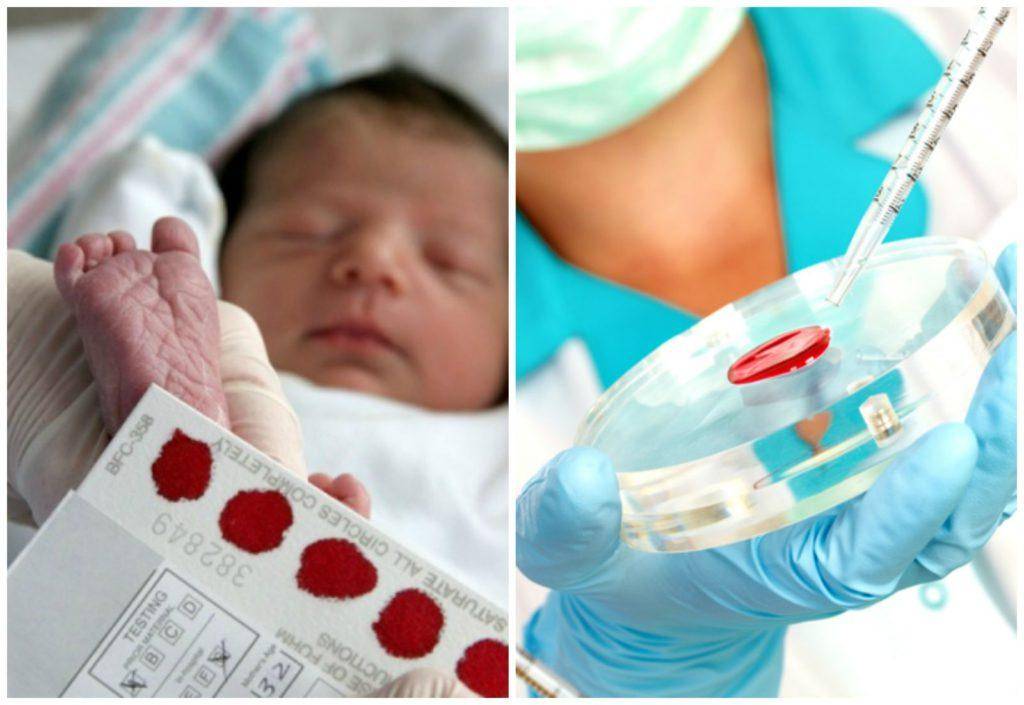
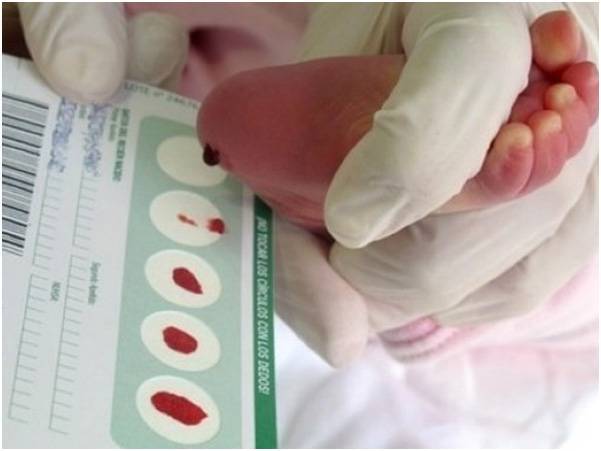
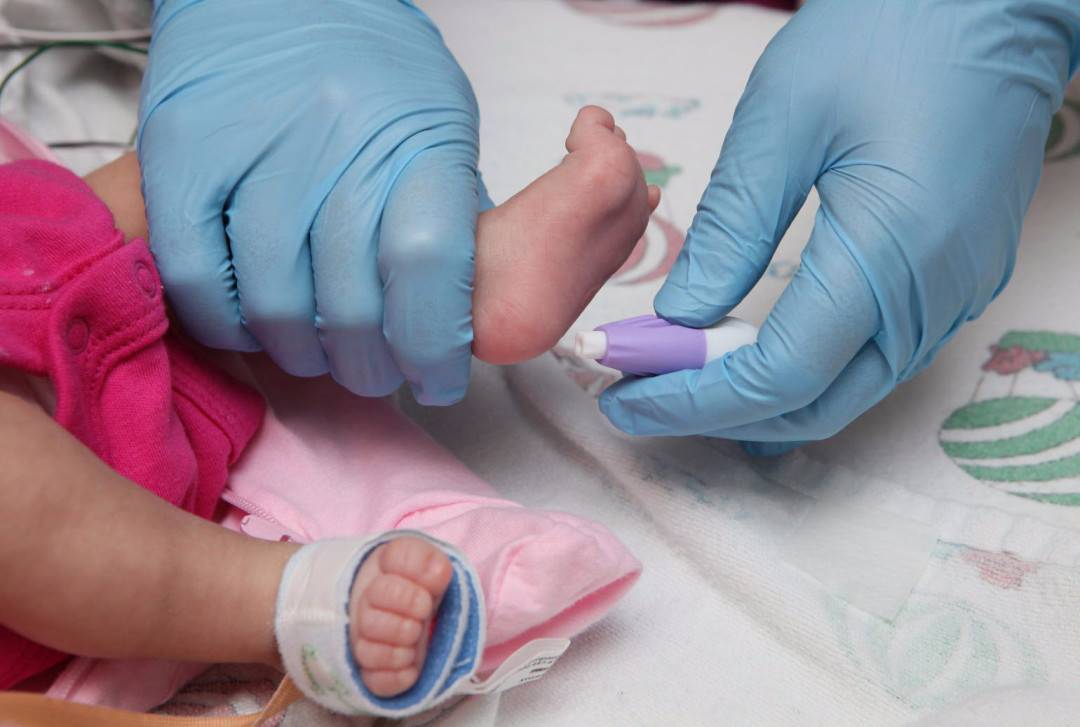
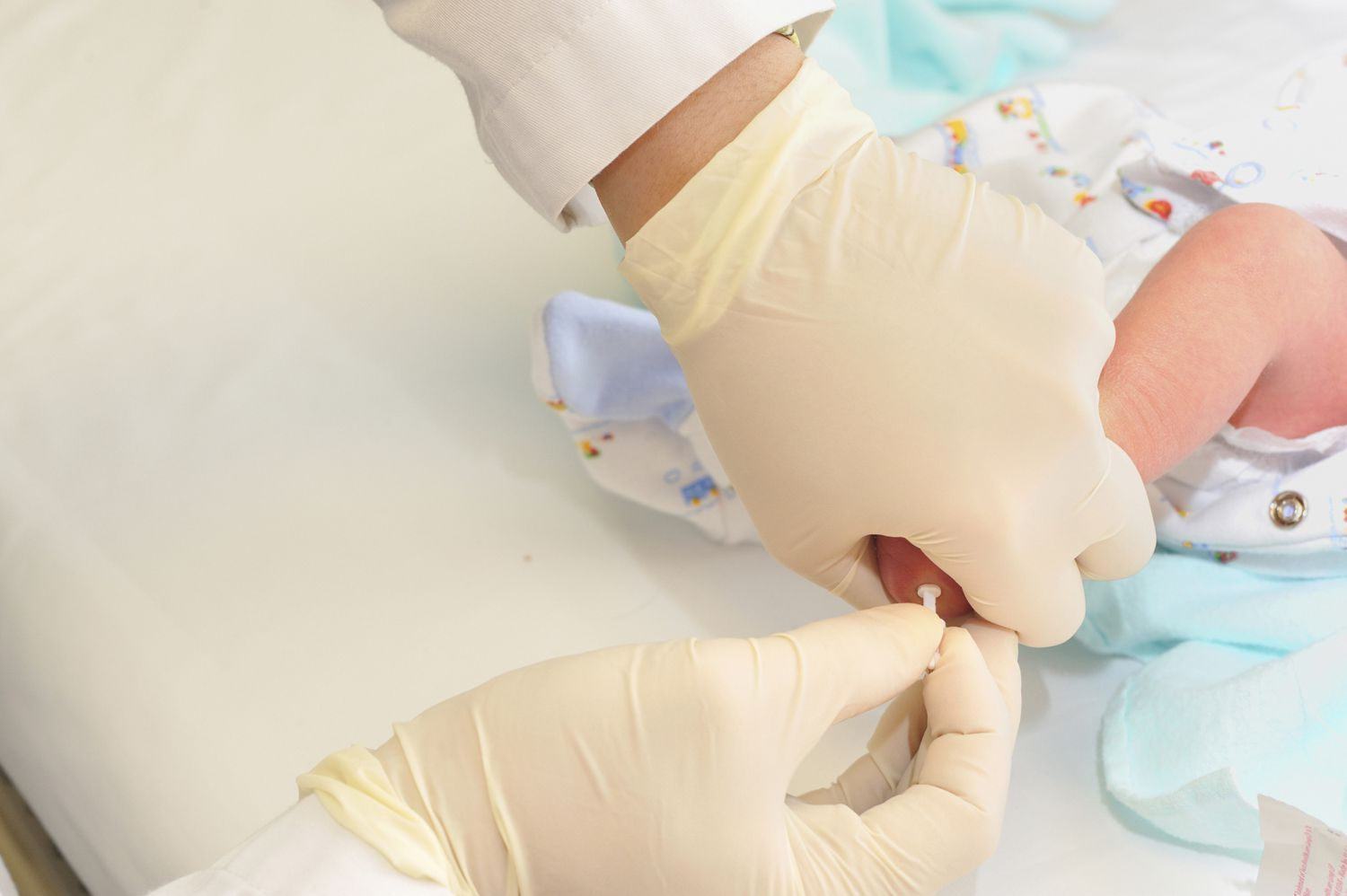
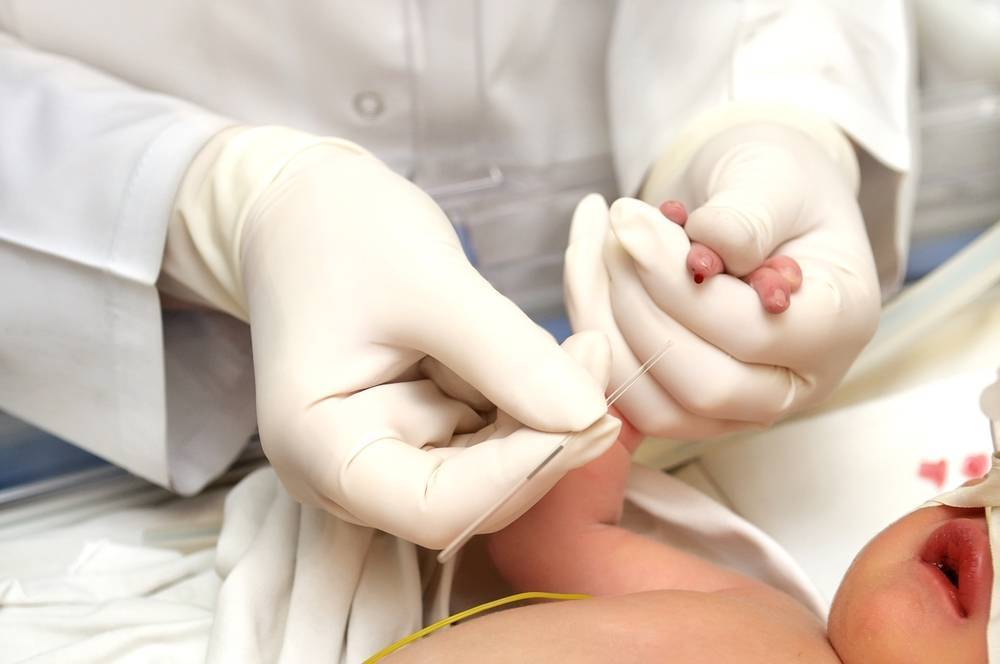
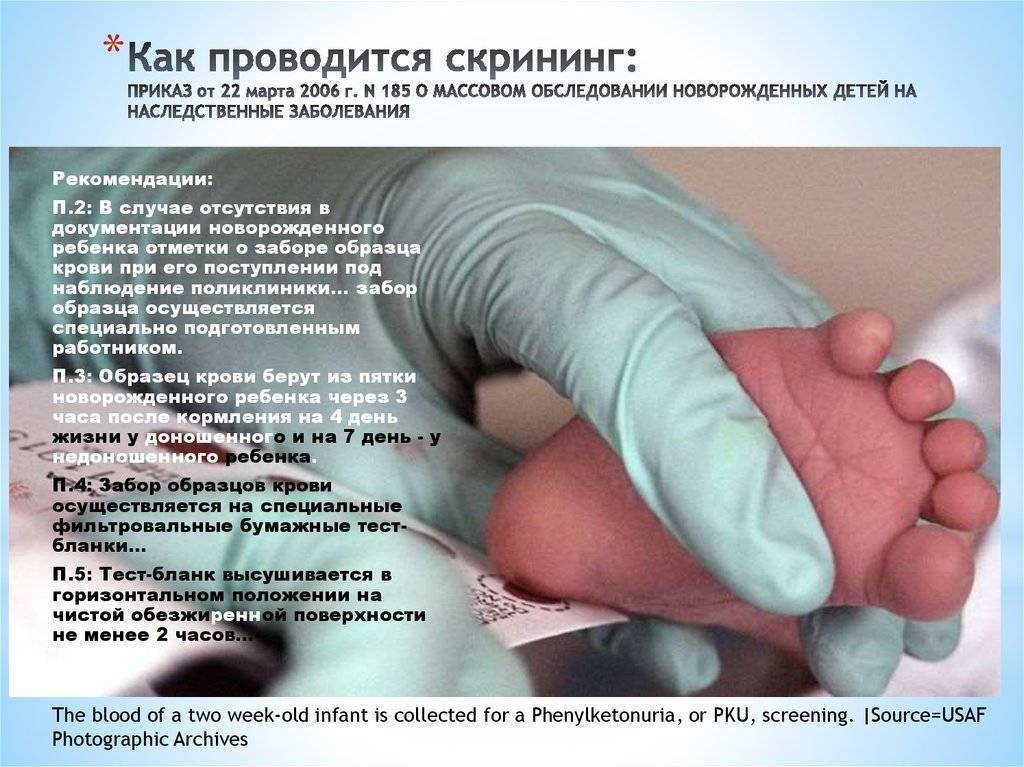
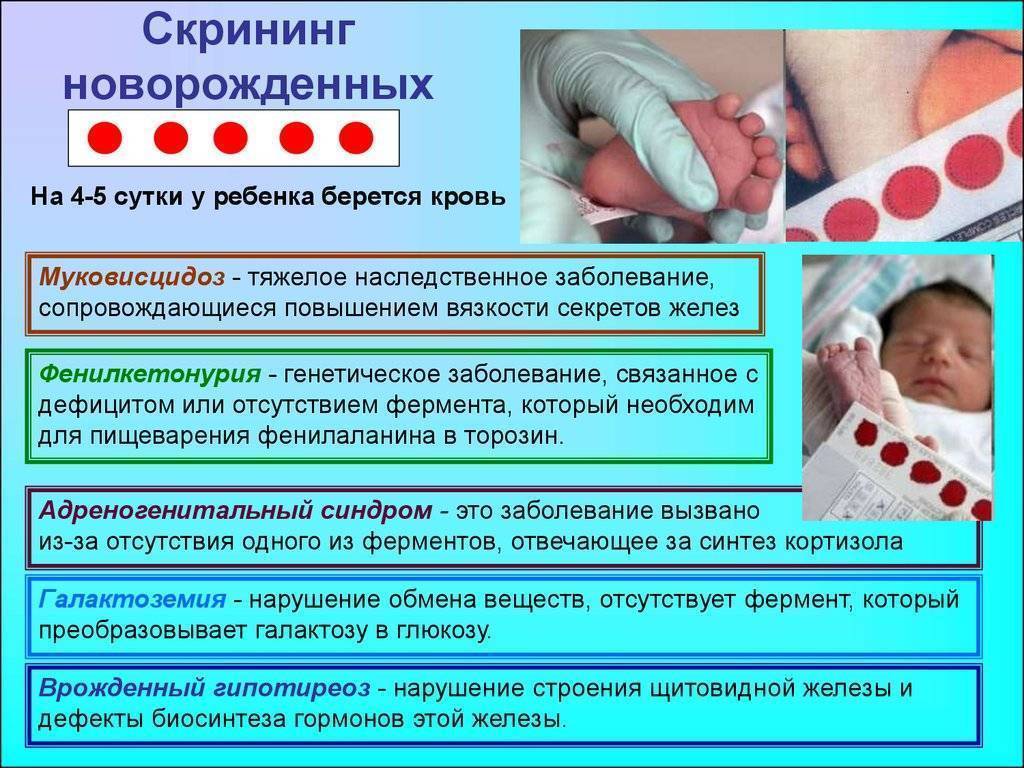
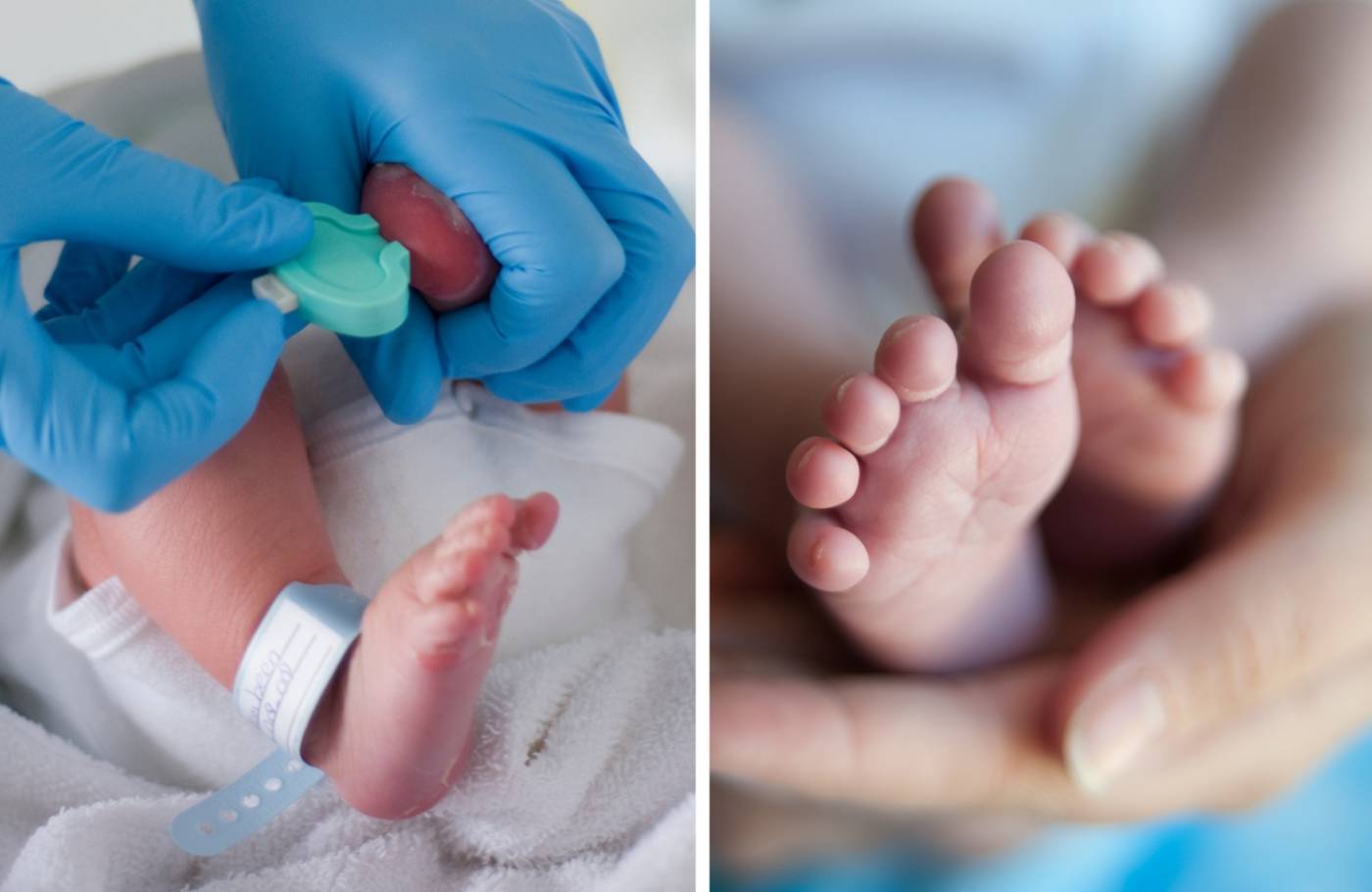
Сроки и условия проведения неонатального скрининга новорожденных
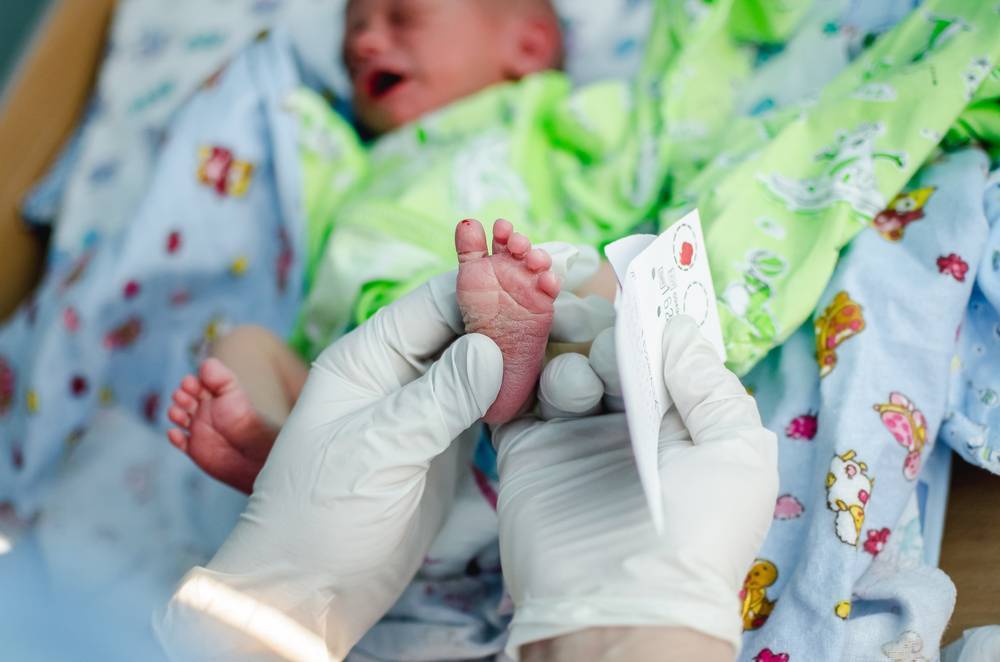
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
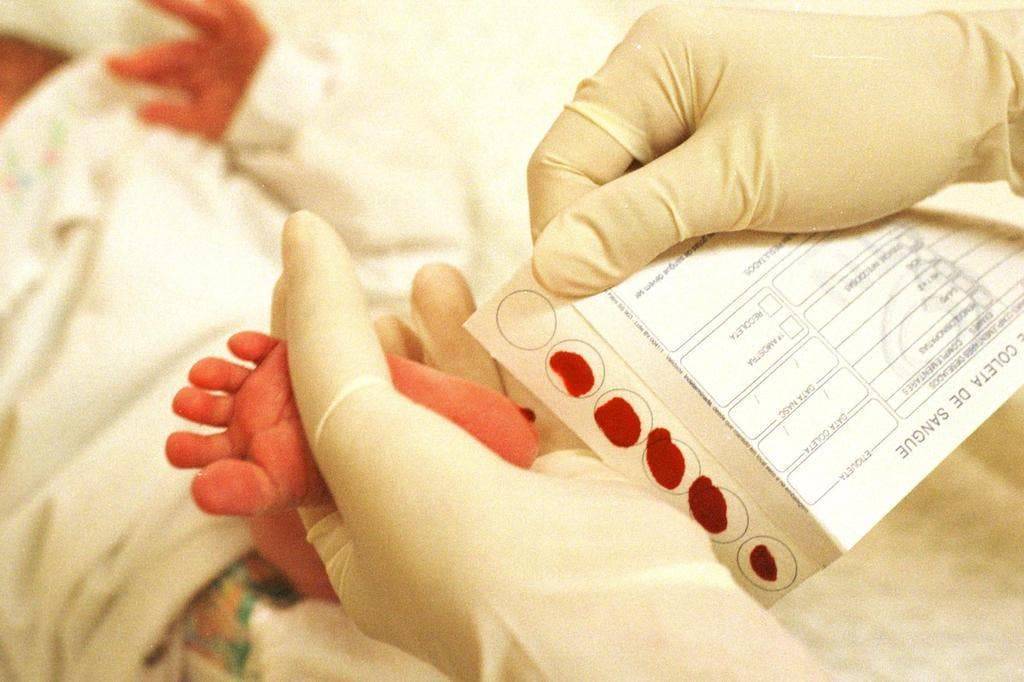
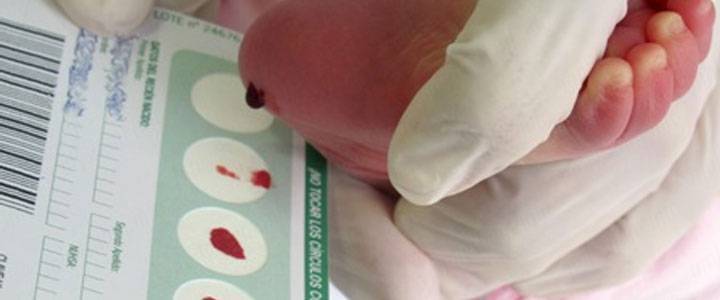
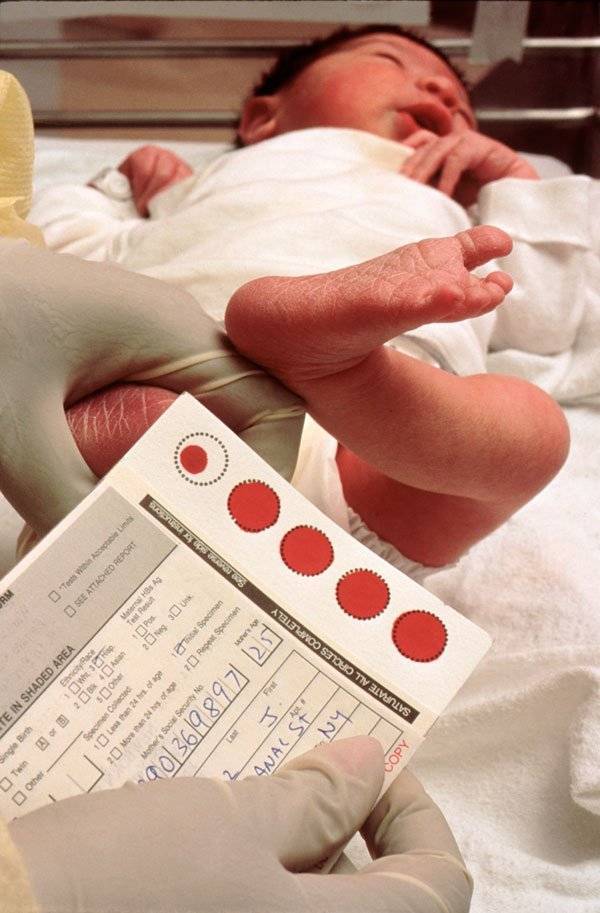
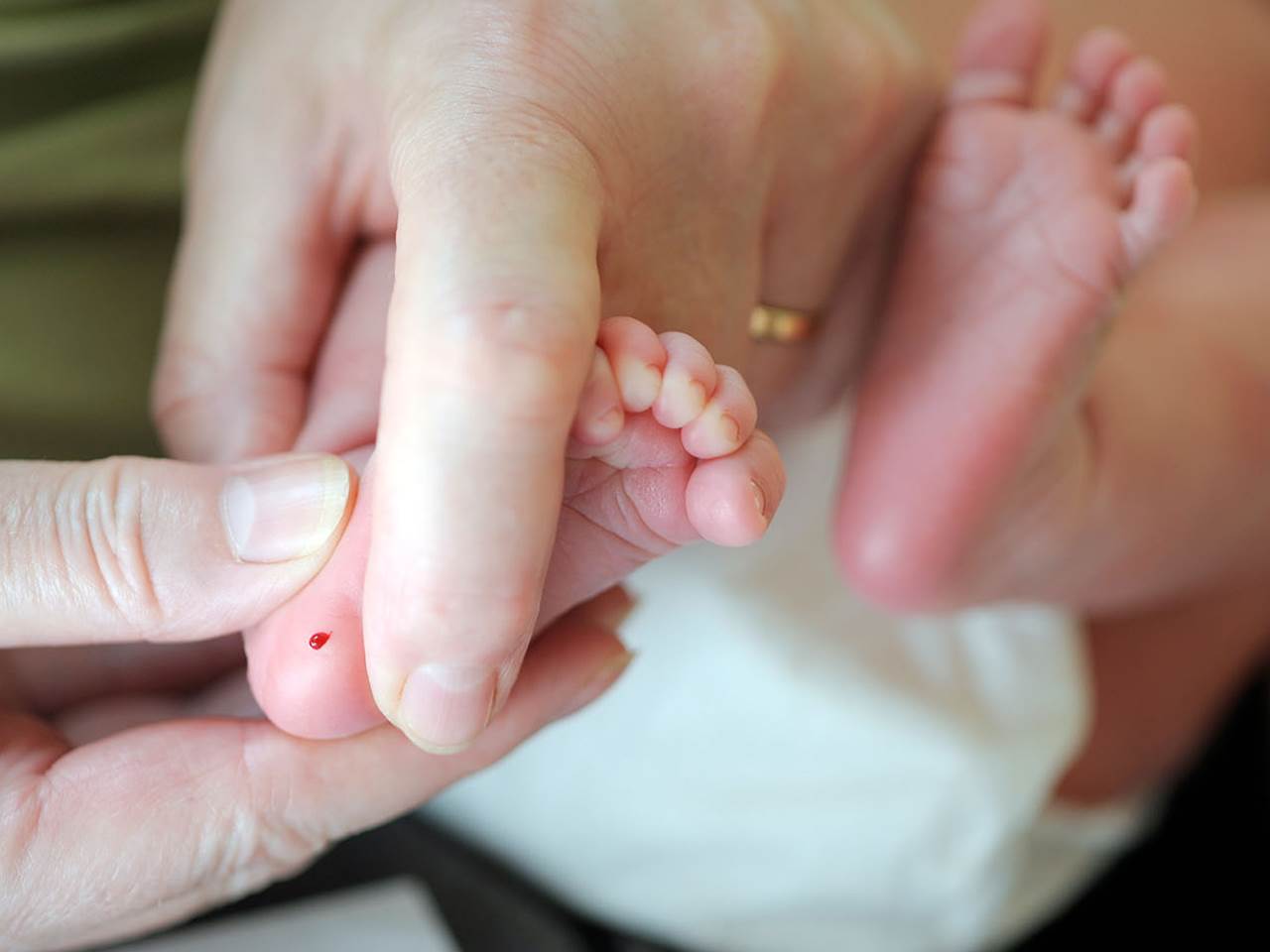
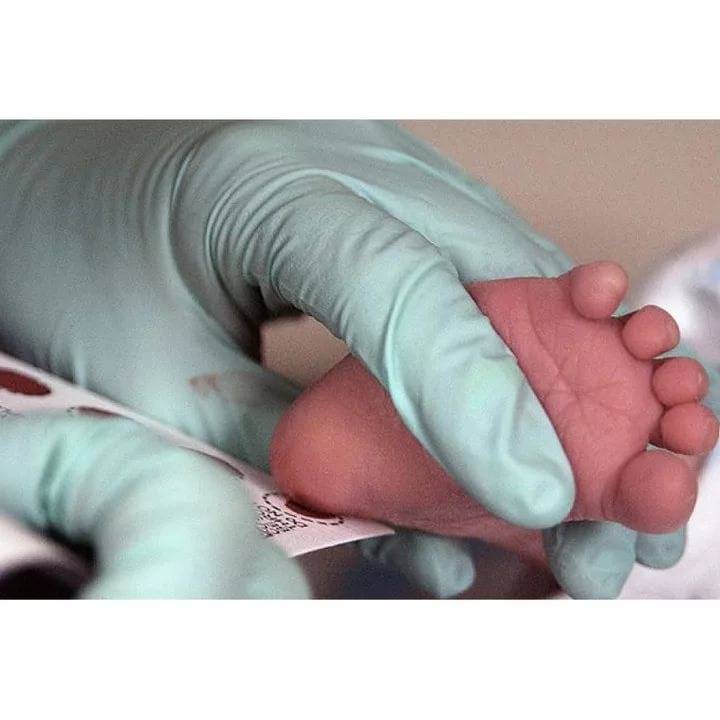
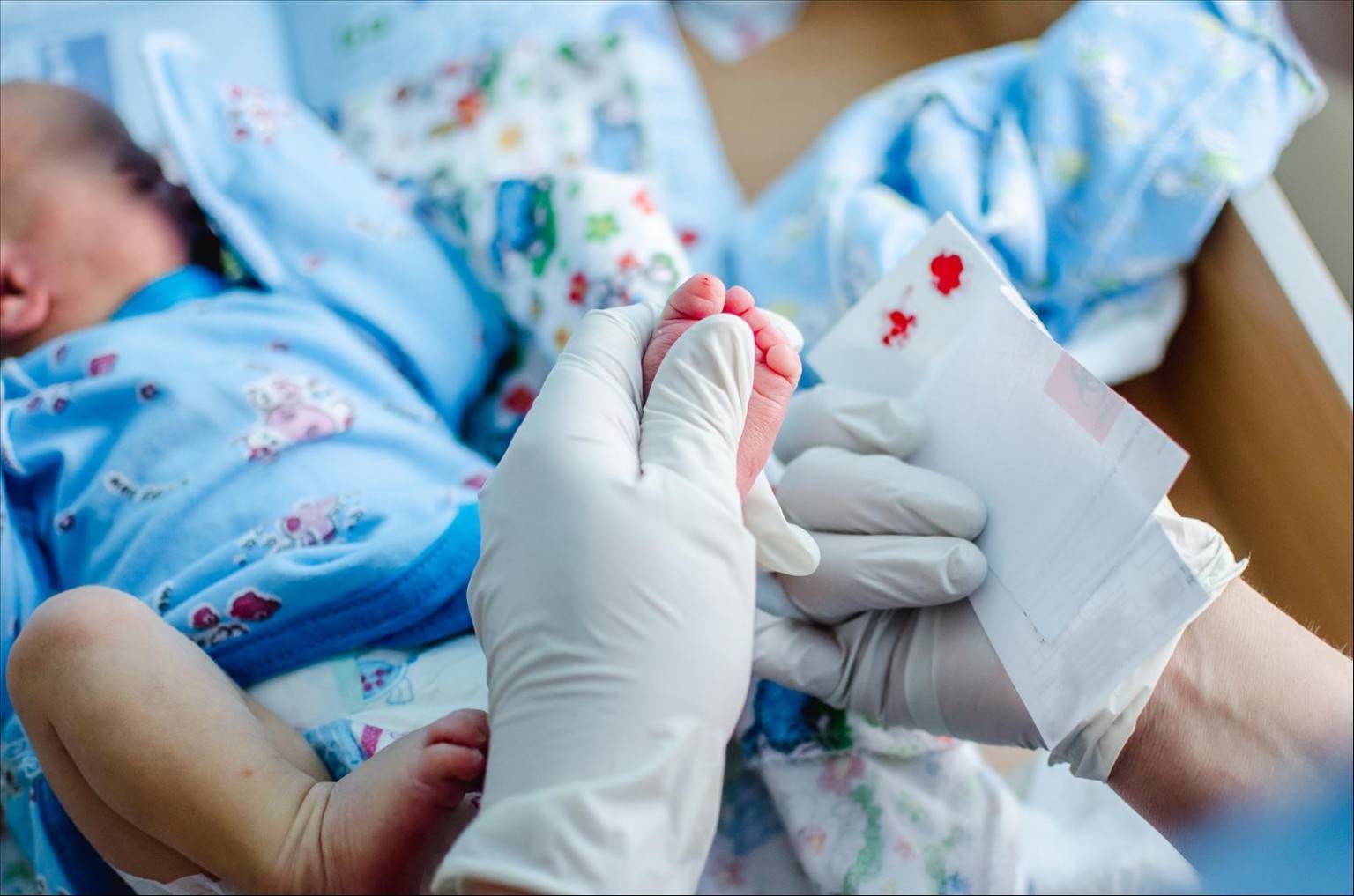
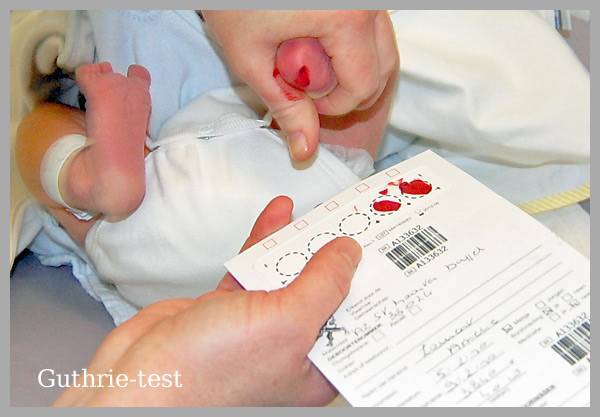
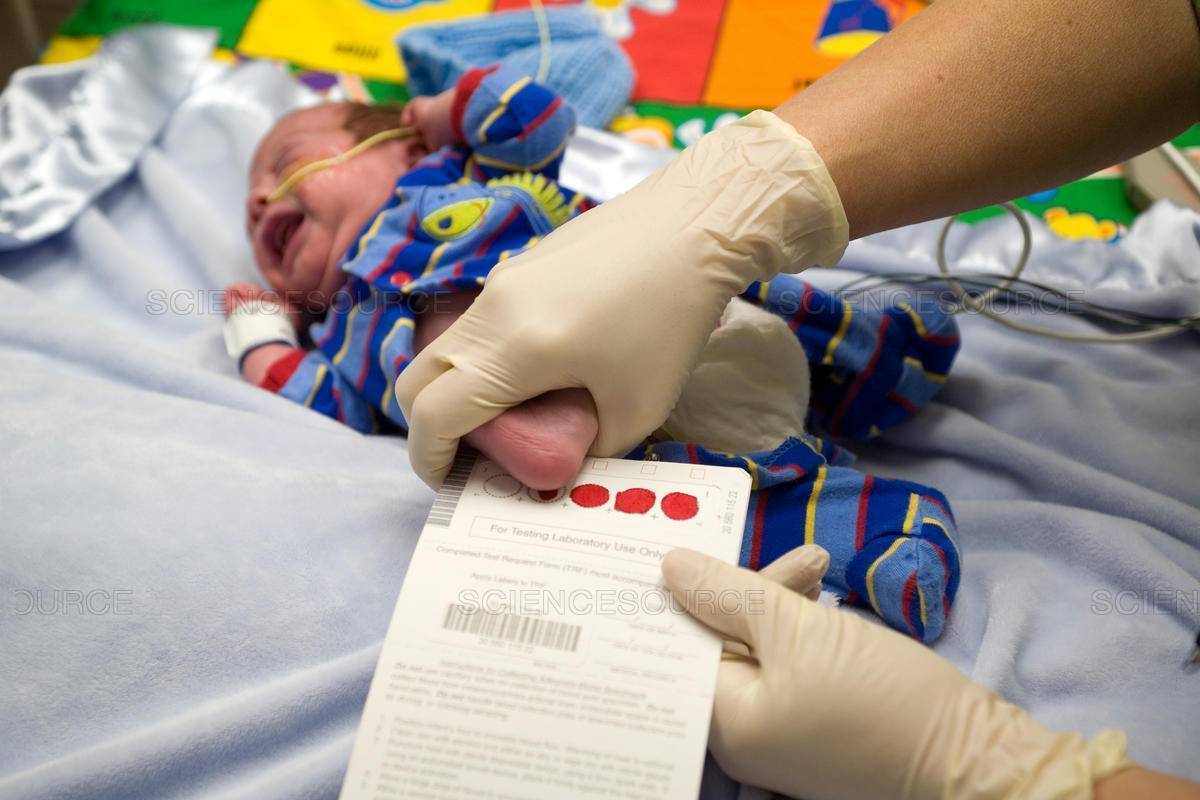
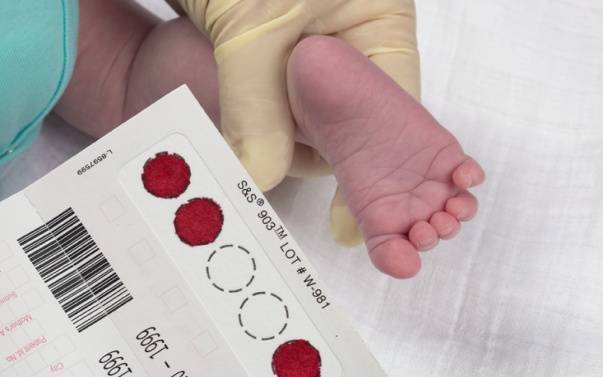
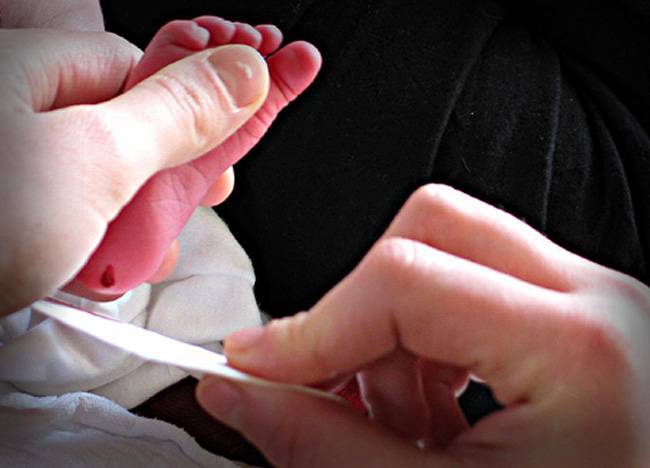
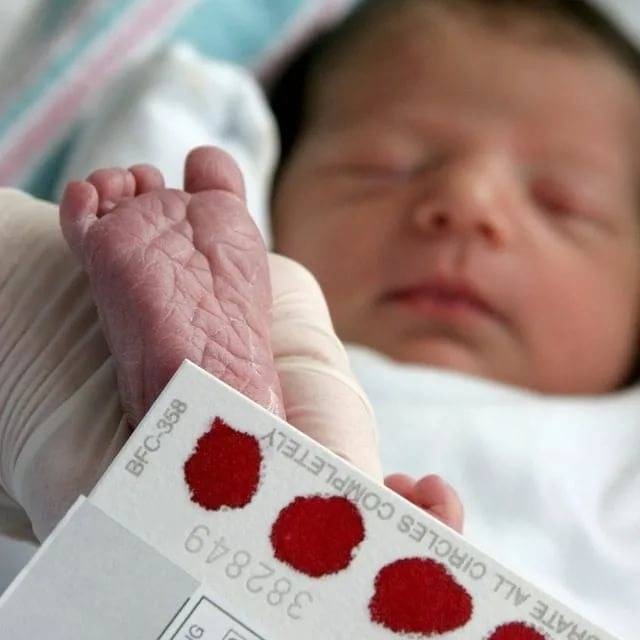
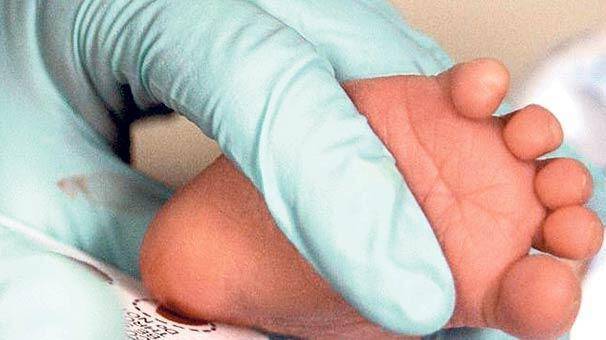
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
врач-ординатор детского отделения
фото: http://globallookpress.com/
Симптомы Геморрагической болезни новорожденных:
При ранней форме геморрагической болезни новорожденных в первые дни после рождения у грудничка появляется так называемый гематемезис. Попросту говоря, это рвота с кровью. Также среди симптомов выделяют опасное для жизни легочное кровотечение, кровоизлияния в органы брюшной полости и забрюшинного пространства (частые случаи излияния крови в печень, надпочечники, селезенку ребенка).
Геморрагическая болезнь новорожденных в некоторых случаях начинается, когда плод еще находится в утробе матери. После рождения у малыша находят кровоизлияния внутри черепа, кожные геморрагии. Внутричерепные кровоизлияния могут обнаружиться при помощи метода нейросонографии.
Классическая форма геморрагической болезни возникает у детей, которых матери кормят грудью. Проявления наступают на 3-5-м дне жизни: кровавая рвота, кишечное кровотечение (мелена), кожные геморрагии (петехии, экхимозы), кефалогематомы, кровотечения при отпадении остатка пуповины. Если у ребенка тяжелая гипоксия или родовая травма, то нехватка витамина К может быть диагностирована по кровоизлияниям под апоневроз, внутричерепным кровоизлияниям, внутренним кровотечениям и гематомам.
При мелене у новорожденного ребенка может появиться гипербилирубинемия, потому что в кишечнике происходит усиленный распад эритроцитов. Причиной мелены становится формирование язвочек небольшого размера на слизистой оболочке желудка и двенадцатиперстной кишки. В их генезе главная роль принадлежит избытку у новорождённого глюкокортикоидов (при родовом стрессе), ишемии желудка и кишки. Также причинами кровавой рвоты и кровавого кала становятся пептический эзофагит и гастроэзофагеальный рефлюкс.
Поздняя форма геморрагической болезни новорожденных проявляется такими симптомами:
- внутричерепные кровоизлияния
- мелена
- обширные кожные экхимозы
- кровотечение из пупочной раны
- гематемезис
- кефалогематома
- гематурия
Осложнения при геморрагической болезни у младенцев:
- бледность
- слабость
- снижение артериального давления
- снижение температуры
Все выше перечисленные осложнения объединяются под названием «гиповолемический шок».
Анализ после родов в роддоме для чего они нужны
Хорошие анализы после родов (норма) характеризуют физиологическое течение послеродового периода. Плохие анализы крови после родов в обязательном порядке должны быть трактованы лечащим врачом для того, чтобы определить причину таких отклонений и провести их коррекцию.
Клинический анализ крови — это стандартный анализ, позволяющий узнать общее состояние организма: уровень гемоглобина в крови дает понятие о насыщенности крови кислородом, уровень лейкоцитов могут указать на развитие гнойно-воспалительного процесса.
Норма общего анализа крови после родов включают следующие основные показатели:
- гемоглобин не менее 110 г/л,
- эритроциты не менее 4*10 в 12 ст.,
- лейкоциты – до 9*10 в 9 ст.,
- тромбоциты – не менее 180*10 в 9 ст.
Коагулограмма — это анализ крови, позволяющий визуализировать особенности системы свертывания крови в организме.
Биохимический анализ крови — это спектр величин, отражающих функциональную способность печени в виде общего белка, печеночных ферментов (АлАТ, АсАТ), тимоловой пробы, позволяет судить о качестве работы почек в виде определения креатинина и мочевины.
Клинический анализ мочи – это анализ, характеризующий работу почек, мочевого пузыря и всей мочевыделительной системы. Наличие отклонений позволит выявить уровень поражения и назначить своевременную грамотную терапию. Плохой анализ мочи после родов может указывать на развитие пиелонефрита, цистита. Если в анализ мочи после родов попала кровь, то в бланке может быть указано большое количество эритроцитов. Однако не стоит преждевременно расстраиваться — нужно пересдать анализ с соблюдением правил.
Анализ мочи по Нечипоренко после родов, анализ мочи по Зимницкому — это специфические анализы, назначающиеся при подозрении на дисфункцию мочевыделительной системы. Данные анализы позволяют выявить количество воспалительных элементов, эритроцитов в моче.
Анализ мочи после родов
После родов обязательным к сдаче является общий анализ мочи. Другие анализы мочи (по Нечипоренко, по Зимницкому и др.) назначаются в индивидуальном порядке при подозрении на дисфункцию мочевыделительной системы.
Как сдать анализ мочи после родов?
Обязательными условиями перед сдачей анализа является проведение тщательного туалета наружных половых органов, отграничение влагалища ватным тампоном для того, чтобы послеродовые выделения (лохии) не попали в баночку и не отразились на результатах исследования.
В норме показатели общего анализа мочи после родов следующие:
- удельный вес колеблется в пределах 1014-1024,
- лейкоциты — 2-4 в поле зрения,
- эритроциты – до 4 в поле зрения,
- белок, кетоновые тела, бактерии – отсутствуют.
Анализ плаценты после родов: показания и расшифровка
Иногда врачам приходится брать анализ плаценты после родов. Для чего это делается?
Для проведения данной манипуляции необходимы следующие показания, осложняющие беременность:
- дисфункция плаценты с замедлением кровотока либо без него;
- маточно-плодовая инфекция;
- хориоамнионит;
- дистресс плода;
- наличие в анамнезе невынашивания беременности;
- антенатальная гибель плода;
- роды на дому;
- недоношенная и переношенная беременность;
- беременность вследствие применения вспомогательных репродуктивных технологий (ЭКО);
Гистологическое исследование проводится гистологом. В исследуемом материале доктор может обнаружить кальцинаты, дегенеративно измененные ткани вследствие хронической гипоксии (недостатка кислорода), воспалительные элементы за счет имеющейся маточно-плодовой инфекции.
Плохой анализ последа после родов позволяет выявить причину осложнений беременности, рассчитать риски для матери и ребенка в послеродовом периоде, а также предотвратить эти факторы в последующей беременности.
Если же присутствуют заболевания щитовидной железы (гипо-, гипертиреоз, диффузный токсический зоб), обязательным к сдаче является анализ на уровень гормонов ТТГ (тиреотропный гормон), Т3 и Т4. При наличии аденомы гипофиза выполняется исследование на определение уровня пролактина.
Какие обследования ждут малыша после выписки из роддома
Если ребенок здоров, его выписывают из роддома. На второй день нахождения дома приходят участковый педиатр и медсестра. Повторное посещение через неделю. А вот в месяц жизни крохи нужно уже самостоятельно идти на прием к педиатру.
Если врач заметит какие-либо проблемы со здоровьем, может назначить дополнительное обследование. Например, общий и биохимический анализы крови, мочи, УЗИ органов брюшной полости, тазобедренных суставов, нейросонографию, ЭхоКГ.
Если ребенок здоров, то на первом смотре (в 1 месяц) педиатр должен дать направление к неврологу, ортопеду и офтальмологу, чтобы вовремя исключить возможные патологии. Лабораторные исследования проводят не ранее 9 месяцев.
Все анализы, которые делают в роддоме и после выписки из него, в первую очередь нужны не врачам, а лично ребенку. Не стоит отказываться от них, поскольку самые коварные болезни возникают совершенно нежданно.
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
После постановки диагноза фототерапия проводится «нон-стоп». При этом ребенок теряет много жидкости, и восполняют ее как раз за счет внутривенного введения, частого прикладывания к груди и восполнения питьем.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Что провоцирует / Причины Геморрагической болезни новорожденных:
Биологическая роль витамина К в организме заключается в том, что он активирует процессы гамма-карбоксилирования остатков глутаминовой кислоты в факторах свёртывания крови:
- антигемофильном глобулине В
- протромбине
- факторе Стюарта-Прауэра
Также он активирует процессы в протеинах С и S плазмы, которые принимают участие в противосвёртывающих механизмах. Если в организме дефицит витамина К, в печени формируются неактивные акарбокси-факторы II, VII, IX и X, которые не связывают кальций и не принимают активного участия в процессах свертывания крови.
Через плаценту витамин К проникает слабо. Среди факторов, способствующих появлению первичной нехватке витамина К у младенца, выделяют:
- прием беременной женщиной антикоагулянтов непрямого действия
- рождение ребенка недоношенным
- прием антибиотиков широкого спектра действия, противосудорожных препаратов беременной
- гепато- и энтеропатии
- гестозы
- дисбактериозы кишечника
У недоношенных детей снижен синтез полипептидных предшественников плазменных факторов (ПППФ) свёртывания крови в печени.
При вторичной геморрагической болезни нарушение синтеза ПППФ свёртывания крови становится результатом болезней печени, например, гепатита. Также нехватка витамина К может быть вызвана назначением антагонистов витамина К – кумарина и неодикумарина. У ребенка может быть низкий уровень в крови витамина К или повышенное содержание PIVKA.
Полезное видео об анализах новорожденного в роддоме
 Скрининг новорожденных на наследственные заболевания.Выявление генетических отклонений у ребенка
Скрининг новорожденных на наследственные заболевания.Выявление генетических отклонений у ребенка
Список источников:
- Приказ Министерства здравоохранения и социального развития РФ от 22 марта 2006 г. № 185-ФЗ «О массовом обследовании новорожденных детей на наследственные заболевания».
- Байдакова Г. В., Букина А. М., Гончаров В. М., Шехтер О. В., Букина Т. М., Покровская А. Я., Захарова Е. Ю., Михайлова С. В., Федонюк И. Д., Колпакчи Л. М., Семыкина Л. И., Ильина Е. С. Диагностика наследственных болезней обмена веществ на основе сочетания методов тандемной масс-спектрометрии и энзимодиагностики, Медицинская генетика, 2005, т. 4, №1, с. 28-33.
- Захарова Е. Ю. Программы массового скрининга: технические, социальные и этические вопросы. Медицинская генетика. 2006;3:21–23. • Назаренко Г. И., Кишкун А. Клиническая оценка результатов лабораторных исследований. – М.: Медицина, 2000. – 157-161.
Автор
Оксана Белокур
Врач педиатр
Поделиться
Вы здесь:
Главная
»
Новорожденный ребенок
»
Какие анализы берут у новорожденных в роддоме и зачем
Online-консультации врачей
| Консультация педиатра |
| Консультация хирурга |
| Консультация диетолога-нутрициониста |
| Консультация инфекциониста |
| Консультация уролога |
| Консультация оториноларинголога |
| Консультация косметолога |
| Консультация специалиста по лазерной косметологии |
| Консультация детского психолога |
| Консультация ортопеда-травматолога |
| Консультация гинеколога |
| Консультация гомеопата |
| Консультация неонатолога |
| Консультация специалиста банка пуповинной крови |
| Консультация массажиста |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Зачем проводят обследование
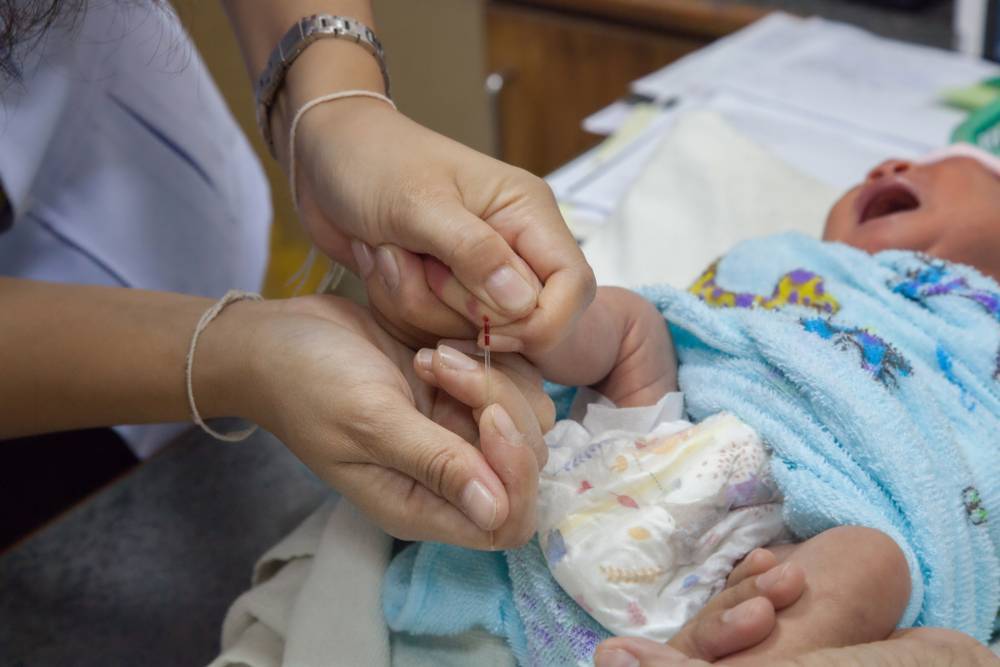
Забор крови у новорожденного может стать стрессом для женщины, которая только что родила. Но нужно взять себя в руки, поскольку обследование проводят не просто так, а чтобы выявить проблемы со здоровьем, которые вначале не заметны, но в будущем могут проявиться и искалечить ребенка.
Некоторые болезни, которые выявляются посредством неонатального скрининга, могут проявиться на 5–7 день после рождения, поставив жизнь ребенка под угрозу. Чем раньше будет начато лечение, тем меньше риск инвалидизации и других серьезных осложнений.
Если же мать решит отказаться от неонатального скрининга, нужно написать письменный отказ.
В роддоме у новорожденного берут всего 2 анализа:
- кровь на генетические заболевания – скрининг;
- кровь на билирубин (только по показаниям).
Группу крови и резус-фактор также определяют в роддоме. Но для этого берут пуповинную кровь, поэтому никаких манипуляций с ребенком не проводят.
Персональное защитное оборудование и меры предосторожности
SARS-CoV-2 — респираторный вирус, передаваемый от человека к человеку в основном с каплями жидкости из дыхательных путей. Развитие инфекции опосредовано нахождением вируса в секрете дыхательных путей зараженного человека и контактом со слизистыми оболочками. Центр по контролю и профилактике заболеваний США заявляет, что высокий риск заражения COVID-19 подразумевает непосредственный физической контакт с зараженным или близкий (на расстоянии более двух метров), но длительный контакт. В настоящее время не доказано, что SARS-CoV-2 передается через инфицированные аэрозоли, но эксперименты с использованием аэрозольных конструкций показывают, что вирус может оставаться в воздухе до трех часов .
Ниже представлены меры предосторожности при работе с зараженными. Для предотвращения капельного и контактного путей передачи: халат, перчатки, стандартная медицинская маска и защита глаз (защитный экран или очки) должны быть использованы в большинстве случаев при взаимодействии с новорожденными от матерей с COVID-19
Обычные очки не являются полноценным средством защиты
Для предотвращения капельного и контактного путей передачи: халат, перчатки, стандартная медицинская маска и защита глаз (защитный экран или очки) должны быть использованы в большинстве случаев при взаимодействии с новорожденными от матерей с COVID-19. Обычные очки не являются полноценным средством защиты.
Для предотвращения воздушного, капельного и контактного путей передачи: халат, перчатки, дыхательная маска N95 с защитой глаз или респиратор с воздухоочистителем (системы PAPR — респиратор с силовым воздухоочищением — или CAPR — респиратор с контролируемым воздухоочищением) должны быть использованы, когда пациентам требуется временная искусственная вентиляция легких (ИВЛ) с использованием мешка Амбу, интубация, санация трахеи, оксигенация через назальную канюлю со скоростью потока более 2 л/мин на кг массы тела или ИВЛ любого типа с положительным давлением, т. к. эти виды респираторной поддержки могут приводить к образованию инфицированных аэрозолей.
Многие больницы в настоящее время испытывают недостаток СИЗ, и клиницисты должны принимать решения касательно целесообразности их использования в клинических обстоятельствах с учетом возможного риска.
Послеродовой уход
Пребывание в родильном стационаре в США ограничивают до 2 дней после влагалищных родов и 4 дней — после кесарева сечения, хотя многие лечебные учреждения сокращают этот срок до 1 и 3 дней соответственно. После влагалищных родов с пациенткой обсуждают вопрос ухода за промежностью, молочными железами и методы контрацепции. Врач должен осуществить психологическую поддержку и дать рекомендации по помощи пациентке и новорожденному в домашних условиях.
Пациенткам после кесаревого сечения дают рекомендации по уходу за раной и физической активности. Пациенткам рекомендуют не поднимать тяжелых предметов («ничего тяжелее, чем ребенок») и запрещают чрезмерную активность, включая управление автомобилем.
Уход за роженицами после влагалищных родов
Рутинный уход за роженицами после влагалищных родов заключается в контроле температуры тела, инволюции матки и характера послеродовых выделений (лохий), уходе по состоянию промежности, поддержке грудного вскармливания при отсутствии противопоказаний, уменьшении болевого синдрома. С целью аналгезии обычно применяют нестероидные противовоспалительные препараты. Обезболивание может потребоваться роженицы с разрывами промежности III-IV степеней.
Проводится уход за раной после эпизиотомии, контролируется наличие отека или гематомы (прикладывание льда с целью обезболивания и уменьшения отека, сидячие ванны, обработка швов дезинфицирующими растворами). Туалет наружных половых органов и швов промежности проводят после каждого акта мочеиспускания и дефекации, теплой водой с мылом или антисептическими растворами (бледно-розовый раствор марганцовокислого калия) движениями спереди назад, от лобка к промежности. При наличии швов на промежности рекомендуют регуляцию функции кишечника с помощью мягких слабительных средств, уменьшения нагрузки на мышцы тазового дна. При наличии сильного болевого синдрома следует исключить возможность гематомы вульвы, влагалища и ретроперитонеального пространства.
У пациенток, страдающих геморроем, применяют прикладывание льда, диету с достаточным содержанием пищевых волокон, мягкие слабительные средства, геморроидальные суппозитории.
При повышении температуры тела > 38 ° С при двух или более измерениях в течение первых 10 дней после родов, за исключением первых 24 ч (послеродовая лихорадка) пациентку дополнительно обследуют (анализы крови, мочи, ультразвуковое исследование) с целью выявления возможных причин инфекционных осложнений.
Уход за больными после кесарева сечения
Ведение пациенток после кесарева сечения включает адекватное обезболивание, уход за раной, предупреждение раневой инфекции, контроль инволюции матки и вагинальных выделений. С целью обезболивания используют анальгетики, что может способствовать развитию послеоперационного пареза кишечника. Назначают слабительные средства. Для уменьшения болевого синдрома в результате послеродовых сокращений матки применяют нестероидные противовоспалительные средства. Антибиотикопрофилактика включает назначение цефалоспоринов I-II поколения течение периоперационного периода (интраоперационно 2 г, затем по 1 г дважды в сутки).
Уход за молочными железами
Уход за молочными железами проводят всем роженицам независимо от их желания кормить грудью. Подготовку сосков следует проводить во время беременности (массаж, обработка дубильными веществами — настойкой коры дуба, коньяком). Начало лактации сопровождается двусторонним увеличением, болезненностью, огрубением молочных желез, повышением их локальной температуры и выделением молозива примерно через 24-72 ч после родов. Может наблюдаться повышение температуры тела до 37,8-39 ° («молочная лихорадка»)
При повышении температуры тела важно исключить другие причины лихорадки (мастит, эндометрит, тромбофлебит). Для уменьшения болевого синдрома, связанного с нагрубанием молочных желез, применяют прикладывание льда к молочным железам, поддерживающий бюстгальтер, анальгетики и противовоспалительные средства
У рожениц, которые кормят грудью, могут возникнуть проблемы, связанные с болезненностью и эрозиями сосков. Остатки молока в протоках желез является питательной средой для условно-патогенных бактерий и способствуют эрозии сосков. Пациенткам рекомендуют до и после кормления грудью мыть руки с мылом, проводить туалет молочных желез (обмывание сосков с мылом, вытирание чистым сухим полотенцем).
Анализ на билирубин
На 4–5 сутки роженицу с младенцем выписывают из роддома. Но обычно уже на 3 сутки у новорожденного желтеет кожа, что свидетельствует о желтухе. Для многих детей это является нормой. Речь идет о физиологической желтухе.
Иногда желтуха бывает патологической, сопровождается существенным повышением уровня билирубина. В таком случае новорожденному назначают лечение, а выписку откладывают до выздоровления.
Анализ на билирубин перед выпиской новорожденного из роддома назначают при пожелтении кожного покрова и склер, чтобы понять нужно лечение или нет.
Как берут анализ?
Чтобы выявить концентрацию билирубина, проводят биохимический анализ крови. То есть требуется венозная кровь. Но вены на руке новорожденного проблематично выявить. Из-за этого кровь берут из вены на голове. Также иногда могут делать забор крови из пятки. Требуется всего 3–5 мл.
Сколько делают?
Поскольку исследование венозной крови проводят в лаборатории роддома, то результаты готовы в день проведения анализа. Медсестра обязательно сообщает результаты.
Какие могут быть результаты?
Билирубин – продукт распада эритроцитов. Его должна утилизировать печень. Но поскольку процесс распада у новорожденных слишком стремительный, она с поставленной задачей не справляется. Соответственно, уровень билирубина повышается.
В норме на 3–5 день показатели билирубина самые высокие, но не превышают 256 мкмоль/л. На 6–7 сутки значения снижаются почти в 2 раза, а через 2 недели – в 10 раз.
Разделение матери и ребенка
Несмотря на свою сложность, временная сепарация матери и ребенка минимизирует риск заражения последнего. Все опубликованные сведения о состоянии здоровья новорожденных от матерей с COVID-19 описывают разделение сразу после рождения, во многих случаях — на длительный период времени (табл. 1). Таким образом, невозможно адекватно оценить риск возникновения постнатальной инфекции при оказании рутинной помощи матери и новорожденному. Преимущества сепарации могут быть более значимыми для матерей с тяжелыми формами заболевания. Вероятные преимущества, связанные со снижением риска инфицирования новорожденного, должны обязательно обсуждаться с матерью, предпочтительно перед родами.
Низкий гемоглобин у ребенка
Снижение уровня гемоглобина и эритроцитов трактуется большинством врачей как однозначный признак наличия одной из самых разнообразных анемий (железодефицитной, лучевой, постинфекционной и т.д.).
Анемия у ребенка младшего возраста диагностируется при снижении гемоглобина в зависимости от конкретного возраста. В зависимости от уровня концентрации белка в крови диагностируются три степени анемии – легкая, умеренная и острая.
| Возраст ребенка | Степени тяжести анемии | |||
|---|---|---|---|---|
| острая | умеренная | легкая | отсутствует | |
| с полугода до 5 лет | гемоглобин ниже 70 г/л | гемоглобин в пределах 70-100 г/л | гемоглобин в пределах 100-110 г/л | уровень гемоглобина 110 г/л и выше |
| с 5 лет и старше | гемоглобин ниже 80 г/л | гемоглобин в пределах 80-109 г/л | гемоглобин в пределах 110-114 г/л | уровень гемоглобина 115 г/л и выше |
Симптомы низкого гемоглобина
Анемия у ребенка редко проходит незамеченной. Часто наблюдаются один или несколько ярко выраженных симптомов:
- полное отсутствие аппетита;
- беспричинная слабость мышц;
- головокружения, обмороки;
- бледность кожных покровов;
- нарушения сна (сонливость или, наоборот, бессонница);
- сухость кожи, шелушения;
- субфебрильная температура тела;
- появление на ногтях белых пятен и т.д.
Низкий гемоглобин у ребенка — мнение мамы:
Причины пониженного гемоглобина у детей
Низкий гемоглобин у детей чаще всего является следствием железодефицитной анемии.
- Нехватка железа у детей грудничкового возраста нередко бывает спровоцирована анемией мамы при беременности, которая не давала малышу накопить нужный запас элемента в организме.
- У детей старше полугода упущение момента введения прикорма приводит к дефициту железа. Все запасы элемента, накопленного в период внутриутробного развития, к 6 месяцам истощаются; а в грудном молоке и смеси содержится недостаточно железа для полноценного развития и роста. В итоге у малыша развивается нехватка железа, что уже к году приводит к анемии.
- К пяти-шести годам дефицит железа, как правило, обусловлен неполноценным, несбалансированным питанием. Такое возможно, если ребенок отказывается есть каши, мясные блюда, или вся семья придерживается вегетарианской диеты.
К другим причинам низкого гемоглобина у детей можно отнести:
- острую или хроническую кровопотерю;
- нарушение продукции эритроцитов;
- гемолитическую анемию (разрушение эритроцитов);
- острые и хронические болезни ЖКТ;
- перенесенные инфекционные заболевания;
- аутоиммунные заболевания;
- прием некоторых медикаментов и т.д.
Опасность низкого гемоглобина
В состоянии анемии (сниженного содержания гемоглобина) самочувствие ребенка ухудшается. Органы находятся в состоянии кислородного голодания, т.к. недополучают кислород в полной мере. Нехватка гемоглобина приводит к ослабленному состоянию здоровья, подверженности частым простудным заболеваниям, снижению иммунитета. Если проблема долгое время остается нерешенной, то существует риск возникновения задержки интеллектуального и/или физического развития ребенка.
Что еще нужно знать о гемоглобине грудного ребенка. Что делать при анемии:
Что делать при сниженном уровне гемоглобина?
Установить наличие у ребенка анемии может только врач на основании клинического анализа крови. Для начала педиатр должен выявить причину возникновения данного состояния, чтобы подобрать правильно лечение.
- При железодефицитной анемии ребенку назначаются в обязательном порядке лекарственные препараты с железом (Мальтофер, Ферронат, Тотема и др.). Прием медикаментов обычно растягивается на курс длительностью в 6-8 недель.
- Если у ребенка грудного возраста гемоглобин за короткий срок достиг отметки менее 85 г/л, это состояние оценивается медициной как критическое и требует донорского переливания крови. Для малышей старше 12 месяцев переливание выполняют уже в другом случае – если гемоглобин понизился до 70 г/л и ниже.
Как не пропустить симптомы гемолитической болезни
Пока мама беременна, признаки несовместимости крови никак себя не проявляют ни у матери, ни у плода. А уже после рождения ГБН клинически проявляется по-разному, в зависимости от того, какую форму примет: анемическую, желтушную и отёчную. Бывают также случаи сочетания этих форм. Давайте рассмотрим их отдельно.
1. Анемическая форма. Считается наиболее лёгкой. Ее проявления — бледность кожных покровов, неврологические нарушения, например, слишком продолжительный сон, вялость, апатичность, плохой аппетит, вялый сосательный рефлекс. Кроме того, присутствуют признаки увеличения селезёнки и печени, наблюдающиеся в динамике.
2. Желтушная форма. Наиболее часто встречающаяся форма. Она диагностируется почти в 90 % случаев. При этой форме желтуха самый главный симптом. Желтый оттенок буквально в первые часы жизни приобретает кожа, слизистые оболочки, возможны увеличения печени и селезёнки. От распространенности по телу и интенсивности желтухи определяют степень тяжести желтушной формы. Это определяется визуально по шкале Крамера. Всего степеней пять, при первой поражены лицо и шея, при пятой — уже все тело. Зависит интенсивность желтухи от уровня билирубина, который придает коже жёлтый. Критический уровень этого фермента способен поразить нейроны головного мозга, его структуры, и вызвать серьезного грозного осложнения, биллирубиновой энцефалопатии.
3. Отёчная форма («водянка плода»). Это наиболее тяжёлая форма, чаще всего диагностируемая ещё внутриутробно. Желтушная окраска плодных оболочек, околоплодных вод, пуповины не остался врачами незамеченными. У ребенка с момента рождения отеки по всему телу — подкожные, брюшной полости, грудной клетки. Состояние новорожденного тяжелое. Детям, у которых диагностируется именно эта форма заболевания, требуется интенсивное лечение, в том числе переливание крови.
Сразу после рождения детям, особенно из группы риска, важно определить группу крови. Дети, у которых не совпали группы крови или резус-принадлежности с мамой, первые сутки жизни должны быть осмотрены врачом несколько раз
Мама может и сама заметить желтушность, также как и чрезмерную бледность слизистых и кожи. В этом случае необходимо незамедлительно сообщить врачу.
ГБН нельзя путать с другими заболеваниями новорождённых:
- наследственные гемолитические или постгеморрагические анемии;
- неиммунная водянка плода;
- различные инфекции и др.
Точную диагностику может провести только врач, не пытайтесь сами поставить диагноз или преуменьшить его важность
Что такое неонатальный скрининг
Неонатальный скрининг — массовое обследование всех новорожденных детей для раннего выявления наиболее распространенных наследственных или врожденных заболеваний.
Цель: обнаружение у малыша недуга до появления клинических признаков и назначение советующего своевременного лечения.
Правовое регулирование скринингового исследования новорожденных в Российской Федерации
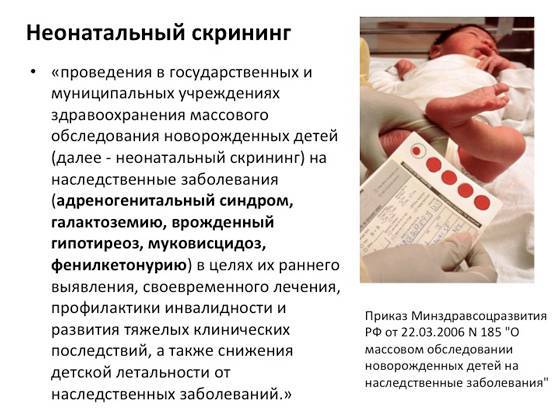
Начиная с 2006 года, в рамках национального проекта «Здоровье» всем новорожденным детям проводят исследование на выявление врожденного гипотиреоза, фенилкетонурии, муковисцидоза, адреногенетального синдрома и галактозмии.
Ранее на протяжении 15 лет проводилось тестирование лишь на врожденный гипотиреоз и фенилкетонурию.
Порядок и сроки выполнения скрининга регламентируются Приказом Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
С 2007 года проводится аудиологический скрининг, рано выявляющий нарушения слуха у ребенка первого года жизни.
По Свердловской области перечень расширен до 16 патологий на основании Приказа МЗ СО от 02.03.2012 г. № 166-п «О совершенствовании массового обследования новорожденных детей на наследственные заболевания на территории Свердловской области».
Дополнительные одиннадцать заболеваний:
- Лейциноз
- Тирозинемия первого типа
- Цитруллинемия
- Множественная карбоксилазная недостаточность
- Недостаточность очень длинных цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность средних цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность митохондриального трифункционального белка/ недостаточность длинных цепей гидроксил-СоА-дегидрогеназы жирных кислот
- Глютаровая ацидурия первого типа
- Изовалериановая ацидемия
- Метилмалоновая ацидемия
- Пропионовая ацидемия