Профилактика кишечной инфекции у детей
Кишечная инфекция передается двумя путями – через рот и немытые руки. Чтобы ее избежать, достаточно придерживаться простых правил гигиены и употребления продуктов:
Тщательное и частое мытье рук, особенно при посещении общественных мест – торговых центров, игровых площадок. Обязательно тщательно мойте фрукты и овощи перед едой, в идеале надо чистить кожуру. Пейте и давайте ребенку только ту воду, в безопасности которой вы уверены. Если такой уверенности нет – нужно прокипятить или воспользоваться бутилированной. Отдавайте предпочтение блюдам, прошедшим термообработку – вареным, жареным, запеченным
Обязательно обращайте внимание на сроки годности, указанным на этикетке
С особой осторожностью стоит относиться к мясным и молочным продуктам
Соблюдайте условия хранения продуктов. Кормите ребенка только в тех местах, где блюдут строгую гигиену (особенно это критично для уличного фастфуда)
Идеально было бы понаблюдать за тем, как пища готовится (использует ли повар перчатки, следит ли за чистотой, не лежат ли сырые ингредиенты рядом с готовыми).
В современной педиатрии рекомендуется прививка от ротавирусной инфекции, которая делается трижды с 2 до 8 месяцев. Такую прививку можно сделать в клинике Фэнтези.
Последствия невылеченных паразитических заражений
Гельминтозы таят в себе серьезную опасность, без лечения все может закончиться летальным исходом или существенными проблемами для здоровья. Зараженный ребенок несет опасность для всей семьи и окружения, поскольку является распространителем заболевания.
Осложнения при глистах у детей:
- воспалительное обострение аппендицита;
- эпилептические припадки;
- нарушения зрения нескольких типов;
- аллергические реакции с обильным отделяемым из носа;
- отставание от сверстников в развитии;
- половые инфекции, наиболее распространенная у девочек – вульвовагинит;
- разного рода легочные проявления, вплоть до бронхиальной астмы;
- в сложных случаях – поражение мозга и сердца.
Профилактика энтеровирусной инфекции
Поскольку вакцина от болезни пока не разработана, избежать заболевания и уменьшить риск передачи вируса можно благодаря соблюдению простых гигиенических норм: мыть руки перед едой и после посещения туалета, пить кипячёную воду, повышать иммунитет, избегать в период эпидемии массовых мероприятий.
Если у вас в семье появился заболевший, он несёт потенциальную угрозу и может заразить окружающих! Поэтому его надо поместить в отдельную комнату и обеспечить индивидуальной посудой, а всем членам семьи следует чаще мыть руки с мылом и обрабатывать антисептиками предметы обихода, дверные ручки и другие предметы общего пользования.
Патогенез (что происходит?) во время Энтеровирусной инфекции:
Энтеровирусные инфекции относятся к группе антропонозов. Существование энтровирусов в природе обусловлено наличием двух основных резервуаров – человека, у которого происходит размножение и накопление вируса, и внешней среды (вода, почва, пищевые продукты), в которой они способны выживать благодаря высокой устойчивости. Риск возникновения вспышек значительно возрастает при «вбросе» в человеческую популяцию массивного энтеровирусного загрязнения, что чаще всего может быть реализовано через водный и пищевой путь передачи.
Описывается вертикальный путь передачи энтеровирусных инфекций. Высокий риск врожденной энтеровирусной инфекции, как правило, определяется не острым энтеровирусным заболеванием, перенесенным матерью во время беременности, а наличием у женщины персистентной формы энтеровирусной инфекции. С врожденной энтеровирусной инфекцией связывают синдром внезапной детской смерти.
Источник инфекции – больной человек или вирусоноситель. Механизм передачи – воздушно-капельный или фекально-оральный. Чаще болеют дети и молодые люди. Характерна летне-осенняя сезонность. Иммунитет после перенесенного заболевания достаточно продолжительный (до нескольких лет).
Входные ворота инфекции – слизистые оболочки верхних дыхательных путей или пищеварительного тракта, где вирус размножается, накапливается и вызывает местную воспалительную реакцию, что проявляется симптомами герпетической ангины, ОРЗ, фарингита или кишечной дисфункцией. В результате последующей вирусемии вирусы гематогенно разносятся по всему организму и оседают в различных органах и тканях.
Тропность энтеровирусов к нервной ткани, мышцам, эпителиальным клеткам обусловливает многообразие клинических форм инфекции. При проникновении вируса в ЦНС возможно ее поражение с развитием асептического менингита, менингоэнцефалита или паралитических полиомиелитоподобных форм.
Вирусы ЭКХО обычно не диссеминируют из мест первичного проникновения, лишь иногда гематогенно заносятся в другие органы.
Подробнее о вирусе Коксаки
Коксаки – разновидность вируса из категории энтеровирусов. Это очень обширная группа заболеваний. Вирус Коксаки – внутриклеточный паразит, который накапливается в слизистых оболочках. Он внедряется в лимфоидную ткань, кишечник и носоглотку.
Когда концентрация вируса в них превышает критические значения, возбудитель попадает в кровь и вызывает сильнейшую интоксикацию, а также сбой в работе пораженного органа. Инфекция Коксаки у детей в основном поражает зрительную и нервную системы, кожу и мышцы, а также кишечник.
Пути передачи
Коксаки у детей наиболее часто возникает в дошкольном и младшем школьном возрасте. В основном вирус предпочитает кислую среду желудка, но случаи поражения других органов тоже нередки. Коксаки – высококонтагиозная и очень заразная болезнь. В 85% случаев человек, который контактировал с носителем инфекции, тоже становится ее источником.
Очень важен вопрос, сколько времени заразен больной ребенок при вирусе Коксаки. Самый опасный период – 2-3 сутки после появления первых признаков. В дальнейшем ребенок может оставаться заразным еще длительное время, даже несколько лет. В среднем вирус находится в пищеварительном тракте 10-21 день. Выделения из дыхательных путей могут быть заразны в течение нескольких месяцев.
В большинстве случаев вирус передается контактным или воздушно-капельным путем. Вероятность заражения при контакте с носителем составляет 98%. Инфекция может сохраняться на любых поверхностях: фруктах и овощах, различных предметах, дверных ручках и пр. Она передается через различные выделения: клюну, мочу, кашель. В редких случаях происходит передача вируса от матери ребенку на этапе внутриутробного развития.
Лечение вируса Коксаки
Лечение вируса Коксаки у взрослых направлено на купирование симптоматики интоксикации и клиническое выздоровление, нормализацию биохимических показателей крови/спинномозговой жидкости и предупреждение осложнений. Госпитализация пациентов осуществляется по клиническим показаниям (симптомы поражения ЦНС, периферические параличи, наличие менингеального синдрома, энцефаломиокардит, интенсивные боли в мышцах, требующих купирования, выраженные симптомы интоксикации, тяжелая фоновая патология, присоединение вторичной инфекции и другие). При лечении амбулаторно при необходимости — постельный режим. Поскольку медикаментозные средства для этиотропной терапии до настоящего времени не разработаны, лечение пациентов сводится к проведению патогенетической терапии и купированию симптомов заболевания в соответствии с клиническими проявлениями, формой и тяжестью течения.
При выраженном болевом синдроме: НПВС, неопиоидные анальгетики (Кетопрофен, Диклофенак, Кеторолак, Лорноксикам). При гипертермическом синдроме (свыше 39,5 °С): жаропонижающие препараты (Ацетаминофен, Парацетамол). При выраженной интоксикации: проводится дезинтоксикационная терапия путем инфузии растворов Гемодеза, Реополиглюкина, глюкозы (5-10%), Натрия хлорида (0,9%). При необходимости (менингите и менингоэнцефалите): дегидратационная терапия (Маннит, Фуросемид, Диакарб). Для десенсибилизирующей терапии: Хлоропирамин. При паралитической форме ЭВИ назначают Прозерин. При миалгии: Ибупрофен, Преднизолон. При энцефалите и судорогах: Фенобарбитал, Диазепам. В тяжелых случаях при отеке головного мозга проводится оксигенотерапия.
Что касается антибиотиков, то их назначение оправдано лишь в случаях присоединения бактериальной флоры и развития бактериальных осложнений. С этой целью назначаются Азитромицин и бета-лактамные антибиотики (Амоксициллин, Ампициллин, Оксациллин, Тикарциллин/клавуланат и другие).
Как лечить ЭВИ у детей?
Принципиальных различий нет, однако у детей существует ряд особенностей. Лечение вируса Коксаки у детей включает препараты, оказывающие противовирусное и иммуномодулирующее действие — интерферон α-2b-человеческий рекомбинантный. Также используются иммуноглобулины (Пентаглобин, Сандоглобулин), рекомбинантные интерфероны (Виферон, Роферон). У новорожденных детей больных и детей с миокардитом иммуноглобулиновые препараты могут назначаться с целью профилактики осложнений. При наиболее частых формах ЭВИ у детей (герпангина, синдром «рука-нога-рот») специфического лечения не требуется и вполне достаточно постельного режима, симптоматического лечения и обильного питья.
Индикаторами эффективности лечения является отсутствие симптомов интоксикации и лихорадки, исчезновение сыпи, отсутствие двигательных нарушений, болевого синдрома, нормализация показателей со стороны крови и СМЖ.
Доктора
специализация: Инфекционист / Педиатр
Шушпанова Елена Владимировна
нет отзывовЗаписаться
Подобрать врача и записаться на прием
- Азитромицин
- Галантамин
- Дексаметазон
- Декстран
- Диазепам
- Ибупрофен
- Маннитол
- Парацетамол
- Иммуноглобулин человека (IgG+IgA+IgM)
- Интерферон альфа 2b
- Натрия хлорид
- Преднизолон
- Фенобарбитал
- Фуросемид
- Хлоропирамин
Энтеровирусная инфекция: какие противовирусные препараты можно использовать для профилактики?
Специфических препаратов, в том числе противовирусных, для профилактики этой инфекции пока не существует. Для того, чтобы избежать заражения, необходимо придерживаться санитарно-гигиенических норм и приучить к ним детей как дома, так и при поездках в регионы со вспышками энтеровируса. Учитывая возможные пути передачи, меры личной профилактики должны заключаться в соблюдении правил личной гигиены, соблюдении питьевого режима (кипяченая вода, бутилированная вода), тщательной обработки употребляемых фруктов, овощей и последующим ополаскиванием кипятком.
Не забывайте о регулярном и тщательном мытье рук и использовании антибактериальных салфеток вне дома. Кроме того, необходимо помнить о частой влажной уборке и проветривании помещений. При купании в водоемах со стоячей водой и в бассейнах отелей, где редко меняют воду, также необходимо понимать возможные риски и взвешенно принимать решение о допустимости купания там маленьких детей. При заражении инфекцией заболевшего ребенка необходимо изолировать от других и сразу же в помещении провести комплекс дезинфицирующих мероприятий.
Справочно-информационный материал
Автор статьи
Врач общей практики
Лечение Энтеровирусной инфекции:
Интерфероны используют для профилактики вирусных инфекций. Эта группа соединений, относящихся к низкомолекулярным гликопротеинам, обладающих в том числе антипикорновирусной активностью, вырабатывается клетками организма при воздействии на них вирусов. Показано повышение уровня эндогенного интерферона в ликворе у детей с острыми эпидемическими энтеровирусными менингитами, что играет большую роль в освобождении от инфекции. Образуются интерфероны в самом начале вирусной инфекции. Они повышают устойчивость клеток к поражению их вирусами. Для интерферонов характерен широкий противовирусный спектр (специфичностью действия в отношении отдельных вирусов не обладают). Резистентности к интерферонам у вирусов не возникает.
В настоящее время в качестве противовирусных средств в основном используются препараты альфа-интерферонов (альфа-2а, альфа-2в), как естественных, так и рекомбинантных. Применяют интерфероны местно и парентерально.
Вторая группа препаратов, используемых для лечения энтеровирусных инфекций, – иммуноглобулины. Показана их клиническая эффективность у больных энтеровирусной инфекцией на фоне иммунодефицитного состояния (врожденного или приобретенного), а также в неонатальной практике у заболевших энтеровирусными инфекциями новорожденных, у которых отсутствовали антитела к энтеровирусным инфекциям (с неонатальным сепсисом при врожденной энтеровирусной инфекции). Наиболее эффективным оказалось внутривенное введение препарата, широко применяемое в лечении иммунодефицитных больных с острыми и хроническими менингоэнцефалитами, вызванными энтеровирусами. Однако опыт применения иммуноглобулинов в данной ситуации недостаточно изучен. Есть данные об успешном излечении менингоэнцефалитов при внутрижелудочковом введении гамма-глобулина.
Третья группа – капсидингибирующие препараты. Наиболее эффективным из этой группы является плеконарил. Это наиболее широко используемое этиотропное средство, которое прошло клинические испытания. Плеконарил продемонстрировал широкий спектр противовирусной активности в отношении как риновирусной, так и энтеровирусной инфекции, отличается высокой биодоступностью (70 %) при энтеральном приеме.
Данный препарат может быть использован и используется у новорожденных детей при энтеровирусных менингитах в дозе 5 мг/кг энтерально 3 раза в день в течение 7 дней. Отмечается высокий уровень плеконарила в ЦНС и эпителии носоглотки. При использовании плеконарила в разных возрастных группах не отмечалось побочных эффектов. Широко применяется данный препарат для лечения менингитов, энцефалитов, респираторных инфекций, вызванных энтеровирусами. При использовании плеконарила в лечении менингитов у детей достоверно отмечено сокращение менингеальных симптомов на 2 дня.
Диагностика
Диагностика глистов у детей проводится разными способами – в зависимости от того, какими глистами заражен ребенок, будет отличаться место обитания, местонахождение яиц, токсины, обнаруживаемые в организме.
Для постановки диагноза могут быть назначены:
- анализ крови – показывает анемию, уровень гемоглобина и эозинофилов;
- анализ на паразитов – в 99% случаев помогает обнаружить гельминтоз, и в большинстве – точно определить тип (биоматериал для исследования – кровь из вены);
- исследование кала – яиц в кале может не оказаться, даже если заражение есть, чтобы убедиться в наличии червей, следует провести этот диагноз 3 раза, что занимает время;
- мазок – особо эффективен при заражении острицами, поскольку их яйца обнаруживаются именно снаружи ануса;
- анализ кала на дисбактериоз;
- при подозрении на заражение внутренних органов, а не только ЖКТ – КТ, рентген, УЗИ.
Диагностика позволяет точно выявить тип паразита и назначить конкретное лечение. Врач выписывает препараты, диету, дополнительные поддерживающие процедуры, дает рекомендации по уходу и соблюдению гигиены.
В некоторых случаях родители уделяют повышенное внимание гельминтозу и перманентно находятся в беспокойстве на предмет заражения своего ребенка. Это приводит к регулярным «профилактическим» курсам серьезных антигельминтных препаратов, которые не приносят организму малыша никаких преимуществ
Если ребенок не худеет, чувствует себя хорошо, хорошо ест, имеет здоровый цвет лица, и не имеет зуда в области ануса, скорее всего, он здоров. Хотите в этом убедиться – лучше сдать анализы, чем проходить ненужный курс.
Причины
Группа энтеровирусов очень разнообразна. Они распространены повсеместно: в воде и земле, продуктах питания и организмах людей и животных, в фекалиях (сохраняют жизнеспособность до 6 месяцев). Они устойчивы к факторам внешней среды и химическому воздействию ряда средств, но погибают при температуре выше 50 градусов, высушивании, воздействии формальдегида и хлора. Вспышки заболевания характерны для тёплого времени года.
Основные пути заражения:
- фекально-оральный;
- контактно-бытовой;
- воздушно-капельный;
- вертикальный (от беременной к плоду);
- водный (известны случаи заражения даже через бутилированную воду).
Симптоматика
Симптомов очень много, и частные проявления зависят от того, яйца каких именно гельминтов попали в организм. Далее мы расскажем про общие симптомы для всех паразитических заражений, а потом про энтеробиоз, аскаридоз и еще 5 видов заражений.
Общие симптомы:
- повышенная раздражительность, беспокойный сон, снижение усидчивости и внимательности, частые истерики и злоба;
- повышенный аппетит, сопряженный с активным сбросом веса;
- симптоматика со стороны пищеварительной системы – поносы, запоры, тошнота, боль в правом подреберье;
- головокружение и боль в голове;
- аллергия на пищевые продукты;
- течение из носа;
- болезни и инфекции органов половой системы;
- ломкость ногтей/волос;
Энтеробиоз – это гельминтоз, при котором организм заражают острицы. Личинки появляются из яиц уже через 4-6 часов, за 2-4 недели они становятся взрослыми особями – круглыми червями сероватого или белого цвета длиной 5-10мм. Они селятся в слепой кишке и аппендиксе, а откладывают яйца снаружи ануса – по ночам самки остриц выходят на воздух с этой целью. Такой механизм размножения приводит к сильному зуду в ночное время – отсюда беспокойный сон, ворочание, вскрикивания.
Дополнительные особые симптомы:
- ночное мочеиспускание;
- скрип зубами;
Аскаридоз – это гельминтоз, при котором организм заселяется аскаридами. Эти черви уже значительнее – средняя длина взрослой особи составляет 25-30 см. В организм личинки и яйца попадают с недостаточно обеззараженными свежими фруктами и овощами. Период развития проходят в кишечнике, после чего переходят в лимфатические и кровеносные сосуды, и с током крови и лимфы расселяются по всему организму – в печени, сердце, легких. Затем они попадают в полость рта и повторно заглатываются. С этого момента начинают развитие взрослые аскариды. Это занимает примерно 3 месяца.
Как заподозрить наличие глистов у детей:
- увеличиваются печень, селезенка, лимфоузлы;
- поднимается температура, иногда до 38 градусов;
- появляется недомогание и слабость;
- развиваются дыхательные патологии – пневмония, бронхит и бронхиальная астма;
- падает давление;
- появляется симптоматика со стороны ЖКТ – запоры, поносы, тошнота и рвота, боли в виде схваток;
- боязнь света;
- кошмары по ночам;
- сухой кашель – мокрота с оранжевым оттенком и кровавыми вкраплениями.
Вывести аскариды сложнее, чем остриц, поскольку самка откладывает почти 250 тысяч яиц каждый день. Ни в коем случае не стоит надеяться на народные методы или покупать первое попавшееся средство в аптеке – обязательно обращайтесь к специалисту.
Это не все глисты у детей, которые заселяются в организм. Всего в мире более 300 видов гельминтов, и только в России встречается 70 из них. Помимо двух перечисленных типов большое распространение получает еще 5 видов:
- трихоцефалез – характеризуется отставанием как в физическом, так и в интеллектуальном развитии, но в целом протекает почти бессимптомно;
- описторхоз – повышается температура, увеличиваются узлы лимфатической системы, появляются кожные высыпания;
- гименолепидоз – основным последствием является ринит;
- токсокароз – имеет много симптомов, отличающий его от других гельминтозов: кератит, кашель с удушьем, офтальмит, хориоретинит, лицевая отечность;
- широкий лентец – характеризуется анемией, расстройствами в кишечнике, болью в области живота.
У грудных детей могут наблюдаться симптомы уже через несколько недель жизни, если они получили яйца и личинки глистов от матери, например, во время родов. Как правило симптоматика проявляется в виде отсутствия набора веса, обильного слюнотечения, сыпи, бледности, синевы под глазами, запоров. Ребенок постоянно беспокоится, кричит, плохо спит и ест. Крик может быть невыносимым, а ребенок будет синеть в процессе него.
Глисты нередко являются причиной развития легочных патологий и диагностируются при помощи УЗИ или рентгена. Паразиты, в частности, цепень эхинококка, могут повредить не только органы дыхания, но и переместиться дальше в мозг и сердце. На участках развития гельминтов в легких появляются рубцы, спайки, форма легких начинает видоизменяться. Такие изменения провоцируют широкий спектр заболеваний – астма, фиброз, бронхит, плеврит, эмфиземы и прочее. При попадании в легкие цепня образуется эхинококкоз, когда паразит развивается в виде кисты.
Симптоматика будет в большей степени зависеть от того, какой гельминт заселился в организм, но беспокойство ребенка и наличие вышеуказанных общих симптомов должно насторожить родителей. При появлении признаков глистов запишитесь на прием к педиатру или гастроэнтерологу, чтобы своевременно пройти анализы.
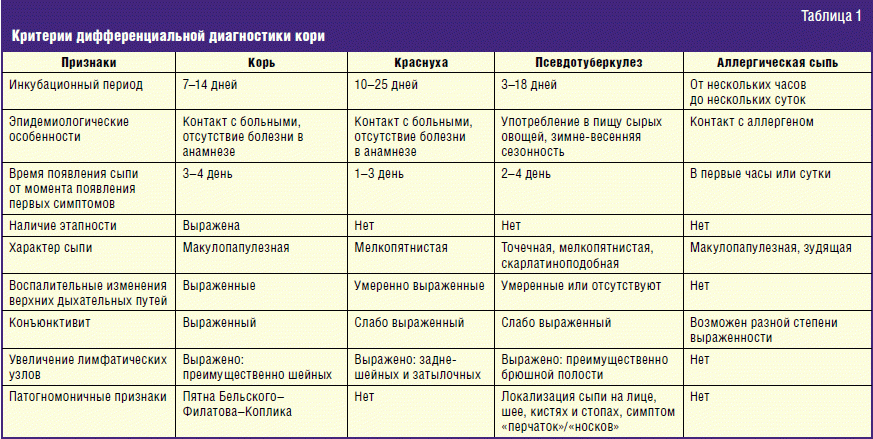
Диагностика иерсиниоза
Диагностика иерсиниоза осуществляется на основании симптомов начала заболевания – лихорадки, интоксикации и признаков острой формы гастроэнтероколита в сочетании с желтухой, экзантемой и артралгиями. Наиболее часто встречаются энтерит, терминальный илеит, энтероколит и мезаденит. Менее распространенными формами являются сепсис, ангина и вторичные очаги инфекции.
Энтерит и энтероколит наиболее распространены, они проявляются в воспалении толстого и тонкого кишечника, сопровождаются жидким зловонным стулом до 10-15 раз в сутки, иногда – со слизью и кровью. Продолжительность поноса, в зависимости от тяжести заболевания – от 1 дня до нескольких месяцев. В большинстве случаев держится субфебрильная температура – около 37,5 градусов, иногда может повышаться до 39-40 градусов.
Почти все формы заболевания сопровождаются увеличением лимфоузлов. Возбудители способны концентрироваться в лимфоузлах с образованием микроабсцессов – гнойных воспалений. Для подтверждения диагноза проводятся анализы на иерсиниоз.
Анализы на иерсиниоз
Диагностика иерсиниоза основывается на бактериологических и серологических методах исследования. Методика посева применяется та же, что и при псевдотуберкулезе. В целях лабораторного подтверждения диагноза производятся посевы на питательные среды кала, ликвора и крови. Из серии серологических методик используются реакции агглютинации, латекс-агглютинации,непрямой гемагглютинации с эритроцитарными диагностикумами и иммуноферментный анализ.
При неосложненных формах заболевания лабораторные данные не специфичны. Уровень лейкоцитов в норме либо слегка увеличен. СОЭ при реактивном артрите может достигать 100 мм/ч, но антинуклеарные антитела и ревматоидный фактор при этом обычно отсутствуют. Кровь, ткань лимфоузлов, спинномозговая жидкость, перитонеальная жидкость и содержимое абсцесса подвергаются стандартным методикам клинической микробиологии.
Дифференциальная диагностика проводится с учетом клинической картины заболевания. Ее первоочередной целью является исключение острых кишечных инфекций, различных заболеваний суставов, вирусного гепатита, острого аппендицита и сепсиса иной этиологии.
При рентгенологических исследованиях кишечной области наблюдается резкое сужение пораженной части подвздошной кишки, рельеф слизистой оболочки часто сглажен (так называемый «симптом «шнура»). На следующих стадиях возможно развитие гранулематозно-язвенного поражения в области подвздошной кишки, которое от болезни Крона морфологически неотличимо.
О наличии иерсиниоза сигнализирует ускоренная положительная динамика клинических признаков и морфологических изменений в терминальном отделе подвздошной кишки при лечении антибактериальными препаратами, в то время как при болезни Крона эффективны глюкокортикоиды и месалазин.
Могут возникнуть трудности при дифференциальной диагностике гепатитов вирусной этиологии и иерсиниозного гепатита. Иерсиниозный гепатит может проявляться как в качестве самостоятельного варианта, так и при генерализованной форме иерсиниоза. Наблюдается с первых этапов заболевания повышение содержания билирубина крови и выраженные признаки интоксикации, при этом незначительно повышается активность трансаминаз.
Лучшие врачи по лечению иерсиниоза
10
Гастроэнтеролог
Гепатолог
Инфекционист
Паразитолог
Терапевт
Врач высшей категории
Аракелова Светлана Сергеевна
Стаж 38
лет
Кандидат медицинских наук
Медицинский центр Трастмед на Таганке
г. Москва, А. Солженицына, д. 5, стр.1
Таганская
490 м
8 (495) 185-01-01
9.6
Гастроэнтеролог
Терапевт
Гепатолог
Инфекционист
Врач высшей категории
Симанкова Татьяна Владимировна
Стаж 13
лет
Добромед в Медведково
г. Москва, ул. Грекова, д. 5
Медведково
280 м
8 (495) 185-01-01
9.8
Гастроэнтеролог
Терапевт
Гепатолог
Инфекционист
Врач высшей категории
Сёмина Ирина Викторовна
Стаж 39
лет
Медицинский центр Трастмед на Таганке
г. Москва, А. Солженицына, д. 5, стр.1
Таганская
490 м
8 (495) 185-01-01
9.8
Инфекционист
Кузьмина Ирина Владимировна
Стаж 32
года
Major Clinic на Международной (Медросконтракт)
г. Москва, ул. Международная, д. 19
Римская
460 м
8 (495) 185-01-01
8.5
Гастроэнтеролог
Терапевт
Инфекционист
Полякова Дарья Михайловна
Стаж 2
года
Медицинский центр Трастмед на Таганке
г. Москва, А. Солженицына, д. 5, стр.1
Таганская
490 м
8 (495) 185-01-01
Симптомы
В зависимости от типа вируса, наблюдается различная симптоматика энтеровирусной инфекции у ребёнка. Некоторые из них протекают сравнительно легко, другие способны спровоцировать серьёзные осложнения. Для болезни характерен инкубационный период до 10 дней. Большая часть признаков энтеровирусной инфекции схожа с проявлением простудных заболеваний:
- высокая температура (резкое повышение до 38-39 градусов);
- воспаление лимфоузлов;
- общее недомогание;
- головные боли.
В зависимости от типа вируса возможны:
- диарея;
- тошнота и рвота;
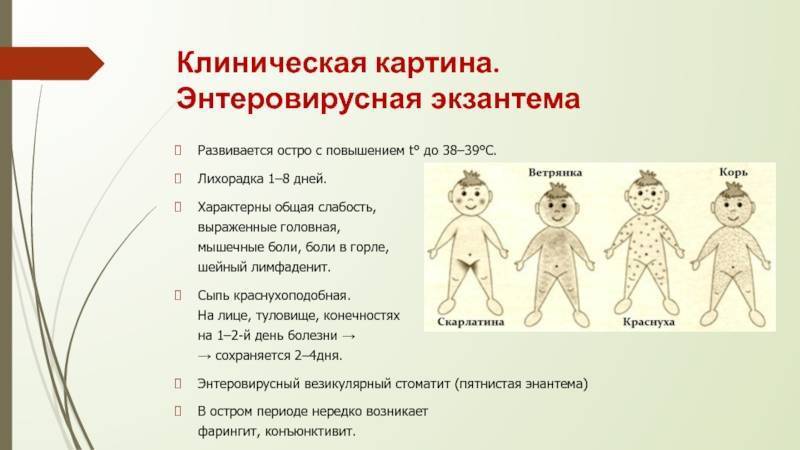
- экзантема (специфическая сыпь в виде красных пятен, иногда с пузырьками, содержащими жидкость);
- покраснение и боль в горле, глазах;
- повышенный пульс и сердцебиение;
- боли в груди или конечностях;
- изменение давления;
- заложенность носа и пазух, насморк;
- онемение конечностей, спазмы, подергивания мышц;
- онемение и покалывание лица;
- быстрая потеря массы тела;
- желудочные расстройства, включая рефлюкс;
- вздутие живота;
- мышечные, костные, суставные боли, особенно в ногах;
- ощущение стесненности грудной клетки;
- свистящее дыхание, одышка, кашель;
- боли в области таза и яичек, нарушение репродуктивной функции;
- снижение остроты зрения, «затуманенность»;
- депрессия, тревожность;
- язвы или пузырьки во рту, глотке, в шейке матки, влагалище;
- краткосрочное ухудшение памяти;
- снижение концентрации внимания;
- нарушения сна;
- в редких случаях – судороги.
Можно выделить ряд симптомов, которые появляются при осложнении энтеровирусной инфекции:
- «Летний грипп», или энтеровирусная лихорадка – самая распространенная форма инфекции. Сначала внезапно повышается температура тела и держится в пределах 38,5-40,0℃. Проявляются признаки гриппа – боли в мышцах, горле, общая слабость, головная боль, конъюнктивит, диарея, тошнота и рвота. Может быть воспаление ткани яичка, его придатка. Длительность симптомов – 3-7 дней.
- Вирусная пузырчатка конечностей и полости рта – маленькие, заполненные жидкостью пузырьки на коже. Они появляются на ладонях, во рту, глотке, на подошвах, у дошкольников и школьников – между пальцами. В течение 1-2 дня может быть лихорадка, могут появляться мелкие красные пятна на ногах и руках.
- Герпетическая ангина – наполненные светлой жидкостью пузырьки с красной каймой на задней стенке глотки и миндалинах. Им сопутствует боль в горле, лихорадка, боль при глотании. Дети могут отказываться от еды из-за язв. Симптомы длятся 3-7 дней.
- Вирусные экзантемы – похожи на сыпь при розеоле или краснухе, появляются летом. Обычно возникают у детей до 5 лет. Проходят за 3-5 дней.
- Плевродиния – для нее характерны сильные мышечные боли в животе и груди. Боль обостряется при кашле и дыхании, ребенок обильно потеет. Длительность судорожных мышечных болей – 15-30 минут. Возможно затруднение дыхания. Состояние сопровождается головной болью, лихорадкой, тошнотой, рвотой, потерей веса. Симптомы проходят за 2 дня.
- Геморрагический конъюнктивит в острой форме. При нем затуманивается зрение, возникает боль, снижается острота зрения, из глаз идут выделения, развивается светобоязнь. Длительность заболевания – 10 дней.
- Перикардит и/или миокардит – покрытия вокруг перикарда и инфекции миокарда. Больше всего чувствительны к болезни младенцы и дошкольники. 2/3 случаев – это мальчики. Сначала возникает одышка, кашель, лихорадка. Потом может появиться боль в груди, нарушение ритма сердца, усиленная одышка, сердечная недостаточность.
- Асептический менингоэнцефалит – поражает детей и подростков, при нем болят глаза и голова, возникает боязнь света, лихорадка. Может появиться боль в горле, сонливость, мышечная боль, сыпь. Все проходит примерно через 7 дней.
Лечение вируса Коксаки
Когда необходимо срочно вызвать врача?
- Ребенку еще нет одного года и у него высокая температура тела;
- Лихорадка более 3-х суток, температура плохо сбивается жаропонижающими препаратами;
- Ребенок не ел и не пил более 24 часов;
- Потеря или спутанность сознания, бредовое состояние;
- Выраженная слабость, постоянная сонливость;
- Появились признаки менингита (сильные головные боли, рвота, судороги и другие);
- На коже появились “беспричинные” синяки;
- Многократная рвота и понос (более 6 раз в сутки), на фоне чего ребенок становится вялым;
- Ребенок не мочится более 12 часов;
- Сильные боли в животе, у маленьких детей этот симптом характеризуется постоянным сильным плачем и подтягиванием ног к животу;
- Приступообразный сухой кашель, одышка;
- Появление цианоза (синюшности кожи лица и конечностей);
- Подозрение на паралич мышц конечностей.
Как лечить вирус Коксаки в домашних условиях?
1.постельный режим2. Обильное питьеводачай3. Рационпитанияаллергические реакциимедшоколадвитаминамивысыпания
4. Микроклимат.o
5. Медикаментозное лечение.
Медикаментозное лечение энтеровирусных инфекций
| Группа препаратов | Препараты | Когда применяются? |
| Противовирусные препараты |
|
|
| Интерфероны, иммуномодуляторы и иммуностимуляторы |
| Рекомендованы детям с первых дней заболевания для улучшения иммунного ответа. |
| Жаропонижающие и противовоспалительные препараты |
Для снижения температуры тела у детей не рекомендовано применение препаратов, содержащих Аспирин и Анальгин. |
|
| Энтеросорбенты |
| Рекомендованы с первых дней заболевания для облегчения симптомов интоксикации и более быстрого выведения вируса и его токсинов из организма. |
| Антигистаминные препараты |
| Часто используют для облегчения симптомов интоксикации. При энтеровирусной экзантеме противоаллергические препараты назначают для уменьшения зуда, их можно применять внутрь и наружно в виде гелей. |
| Регидратация |
| Регидратация назначается при развитии симптомов обезвоживания для восстановления водно-солевого баланса в организме, особенно для детей раннего возраста. |
| Препараты для обработки полости рта |
| Обезболивающие местные препараты для обработки полости рта временно снимают боли во рту при герпетической ангине или вирусном стоматите. Их лучше применять за 15 минут до еды для того, чтобы ребенку не было больно кушать. А вот после еды необходимо применять полоскания антисептическими и противовоспалительными препаратами. |
| Витаминные препараты |
| Необходимы для уменьшения симптомов интоксикации, более быстрого выведения токсинов из организма и предупреждения развития осложнений со стороны нервной системы. |
| Антибиотики | Индивидуально | Антибиотики неэффективны при энтеровирусных инфекциях. Назначаются только в случае присоединения вторичной бактериальной инфекции. |
миокардитыздоровья
Общие сведения
Термин «иерсиниозы/иерсиниозная инфекция» объединяет два инфекционных заболевания — псевдотуберкулез и иерсиниоз, которые вызываются бактериями Enterobacteriaceae рода Yersinia: иерсиниоз — патогенными Y. Еnterocolitica, а псевдотуберкулез — Y. Pseudotuberculosis. Проявляются интоксикационно-воспалительным синдромом, поражением желудочно-кишечного тракта, печени, суставов, а при генерализованных и смешанных формах – полиорганными поражениями.
Присутствует склонность к хроническому течению. Из известных науке 11 видов иерсиний, три являются возбудителями заболеваний человека: кишечные патогены (Yersinia enterocolitica и Yersinia pseudotuberculosis) и Yersinia pestis (возбудитель чумы). Несмотря на то, что возбудители иерсиниоза и псевдотуберкулеза относятся к разным видам, у них много общего, в частности в плане диагностики и клинической картины
Важность и значимость иерсиниозов обусловлены их принадлежностью к так называемым эмерджентным (возвращающимся) инфекциям, одновременно с чумной инфекцией
Опасность возникновения и непредсказуемость иерсиниозов требуют усиленного контроля, особенно в свете того, что эти возбудители признаны потенциальными агентами биотерроризма. Большую опасность представляет и потенциальная способность популяций патогенных иерсиний к реверсии вирулентных свойств, что обусловлено возможностью изменений в их геноме при попадании в определенные условия внешней среды. Установлено, что возбудитель чумы (Y. Pestis) может эволюционировать из возбудителя псевдотуберкулеза и оба патогена почти генетически идентичны.
Уровень ежегодной официально регистрируемой заболеваемости иерсиниозами не высок (рис. выше) и фиксируется преимущественно в виде спорадической (2-15 случаев/100 тыс. населения), реже — вспышечной заболеваемости, однако, истинную ситуацию эти показатели не отражают, причиной чего является гиподиагностика инфекции, обусловленная полиморфизмом клинических проявлений, приводящая к постановке ошибочных диагнозов. В некоторых регионах РФ (Сибирский регион, Дальний Восток, Северо-Запад) показатели заболеваемости значительно выше и превосходят средние показатели по стране в 2-3 раза (9,75-24,45/100 тыс. населения).
Поражаются все возрастные группы, при этом, заболеваемость среди детей в 3-4 раза выше, чем у взрослых. Характерна зимне-весенняя сезонность.