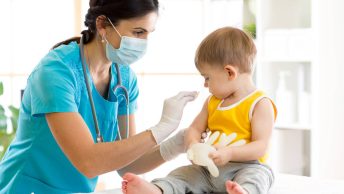
Методы лечения полиомиелита
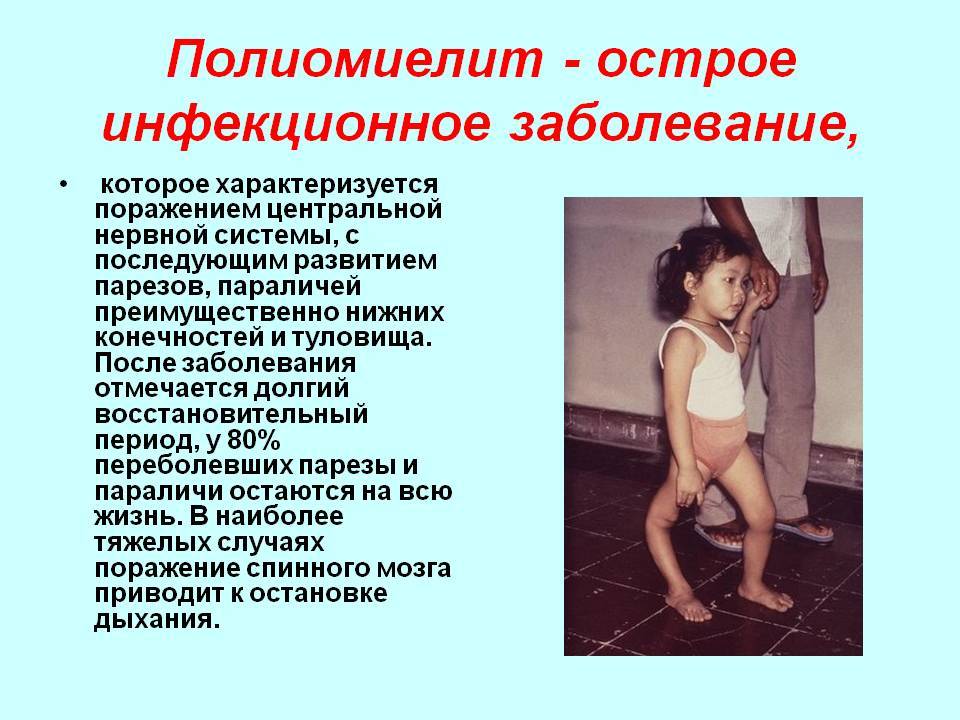
Лечение полиомиелита, протекающее с поражением центральной нервной системы, – серьёзная медицинская задача, требующая госпитализации. Избежать риска развития тяжелых форм заболевания можно с помощью вакцинации.
Вакцинация
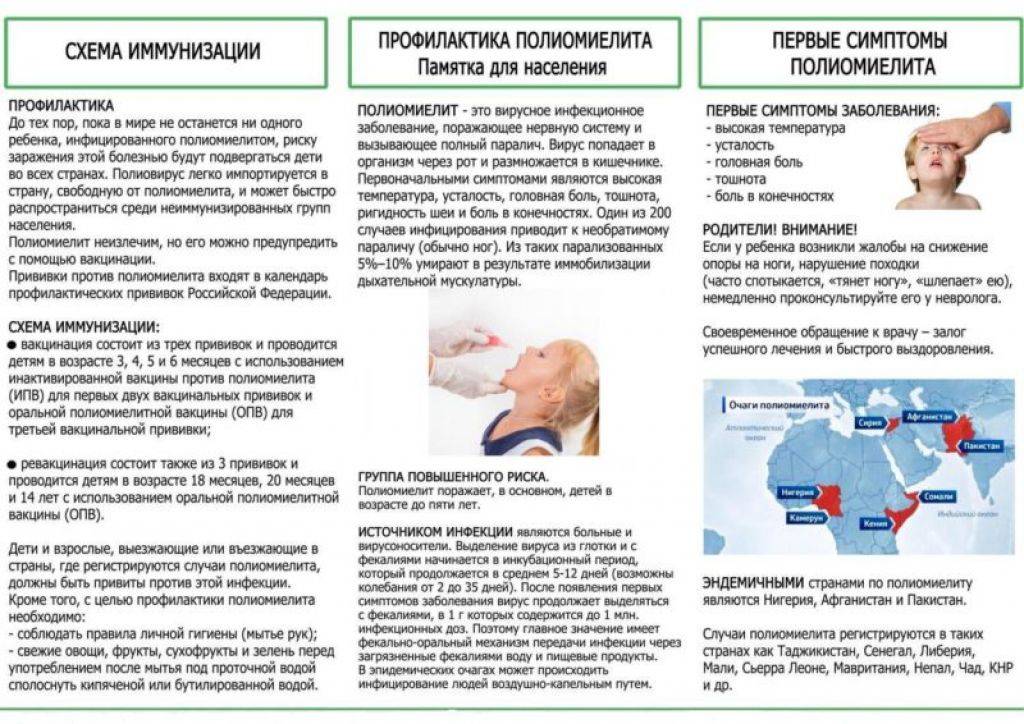
Важность профилактической борьбы с полиомиелитом подчеркивается включением вакцинации против полиомиелита в Национальный и Региональной календари профилактических прививок. В соответствие с ними иммунизацию против полиомиелита проводят, начиная с 3-х месячного возраста
Программа иммунизации предполагает курс из нескольких последовательных прививок и заканчивается в возрасте 14 лет.
Обратившись по поводу вакцинации против полиомиелита в “Семейный доктор”, Вы гарантируете, что вакцина будет надлежащего качества, а действия медицинского персонала – профессиональными и квалифицированными.
За направлением на прививку ребёнка Вам нужно обратиться к врачу-педиатру.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Патогенез
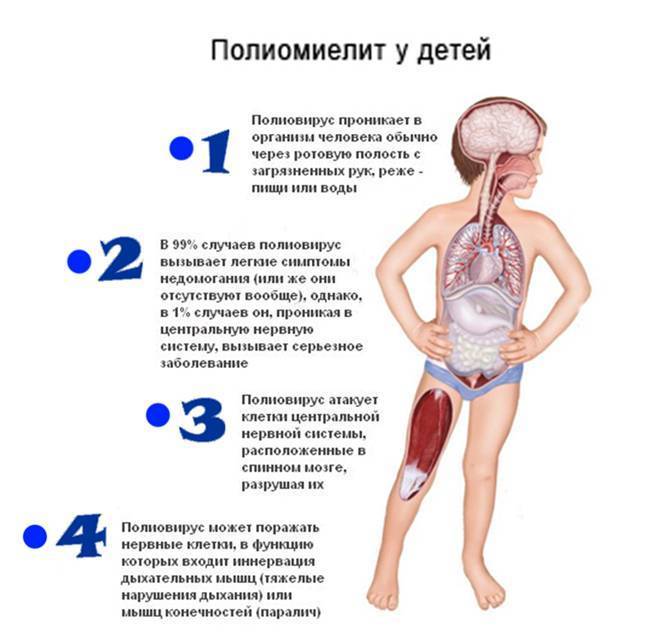
После попадания в организм возбудитель активно размножается в миндалинах, лимфоузлах и кишечнике. Полиовирус попадает в кровь и может поражать ткани нервной системы. Такое развитие болезни происходит примерно у 1% зараженных, и инфекция протекает бессимптомно и может обнаруживаться только после проведения анализов. В редких случаях возбудитель вызывает поражение миокарда. Чаще всего заражение приводит к развитию непаралитических форм полиомиелита или носительству вируса.
После завершения острого периода участки поражений нервной системы зарастают глиозной тканью и размер спинного мозга уменьшается. Мышцы, в которых была нарушена иннервация, становятся атрофическими. Если повреждения носили односторонний характер, то спинной мозг становится асимметричным. После выздоровления у человека развивается стойкий иммунитет к определенному вирусу.
Причины полиомиелита
Способы передачи
рвотойДля полиомиелита характерны следующие пути передачи:
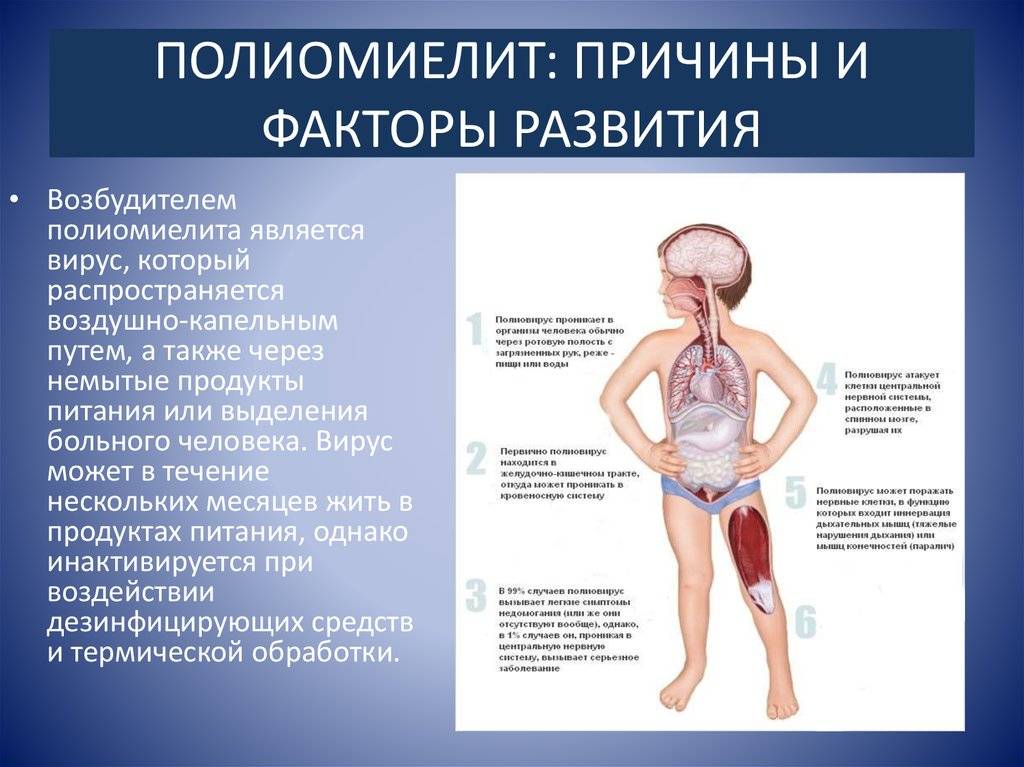
- Пищевой путь. Пищевой путь передачи вируса полиомиелита является наиболее важным в эпидемиологическом плане. Передача инфекции происходит в результате обсеменения продуктов питания частичками вируса, которые могут быть занесены при несоблюдении личной гигиены, при недостаточном санитарном и гигиеническом контроле.
- Водный путь. Водный путь предполагает, что вирус попадает в организм во время употребления зараженной воды. Однако при полиомиелите, из-за особенностей возбудителя, данный путь встречается довольно редко. Тем не менее, при значительном загрязнении водных источников сточными водами, канализационными водами и прочими нечистотами, он может служить источником распространения инфекции.
- Бытовой путь. Бытовой путь передачи инфекции предполагает заражение через предметы обихода. Контакт с предметами, обсемененными вирусными частицами, сам по себе не несет опасности в случае данной инфекции, однако при недостаточном соблюдении личной гигиены вирус с кожи рук может попасть на слизистые оболочки рта, то есть в среду, благоприятную для его развития.
мокротыкашле
Факторы риска
При полиомиелите имеют значение следующие факторы риска:
- Возраст. Полиомиелит гораздо чаще встречается среди детей и подростков. Связано это как с их большей восприимчивостью к данной инфекции, так и с большими шансами вступить в контакт с инфицированными материалами.
- Пол. До полового созревания риск заражения одинаков для мальчиков и девочек (тем не менее, заболевание чаще регистрируется среди мальчиков). С возрастом риск инфицирования женщин детородного возраста без иммунитета возрастает. Кроме того, постполиомиелитический синдром (прогрессирующая слабость мышц, возникающая через 20 – 30 лет после болезни) чаще встречается среди женщин.
- Беременность. Беременные женщины подвержены большему риску заражения полиомиелитом с более тяжелым течением заболевания.
- Физическая нагрузка. Физические упражнения увеличивают частоту и тяжесть клинически выраженных паралитических форм полиомиелита. Упражнения в инкубационном периоде и в первой стадии болезни не оказывают никакого воздействия на течение недуга, однако физическая нагрузка в течение первых 3 – 4 дней после начала второй стадии заболевания может иметь крайне неблагоприятное воздействие.
- Недавние внутримышечные инъекции. Клинические исследования показывают, что при развитии паралитической формы полиомиелита с большей вероятностью поражается та конечность, в которую производились внутримышечные инъекции в течение 2 – 4 недель до начала заболевания.
- Удаление миндалин. Удаление миндалин (тонзиллэктомия), проведенное незадолго до заражения полиомиелитом, увеличивает риск поражения ствола мозга. Связано это с тем, что в области операции находятся нервные волокна девятой и десятой пары черепно-мозговых нервов, которые берут свое начало в продолговатом мозге.
Методы диагностики патологии
Для определения сколиоза сначала проводится осмотр детским ортопедом. Чтобы правильно оценить осанку, ребенка осматривают в положении стоя, сидя, лежа
Врач обращает внимание на высоту надплечий, симметричность таза, лопаток, кожных складок, наличие реберного горба. Искривление позвоночника в градусах позволяет измерить сколиозометр
После этого уже можно сделать вывод о наличии патологии, однако его нужно подтвердить рентгенографией.
Рентгенографию делают в положении стоя и лежа в двух проекциях. Полученные данные позволяют рассчитать величину искривления, определить стабильность позвоночника.
Чтобы более детально обследовать пораженный отдел, могут назначить КТ, МРТ, миелографию.
На всех этапах наблюдения ребенка обязательно фотографируют с нескольких точек.
Способы передачи и симптомы
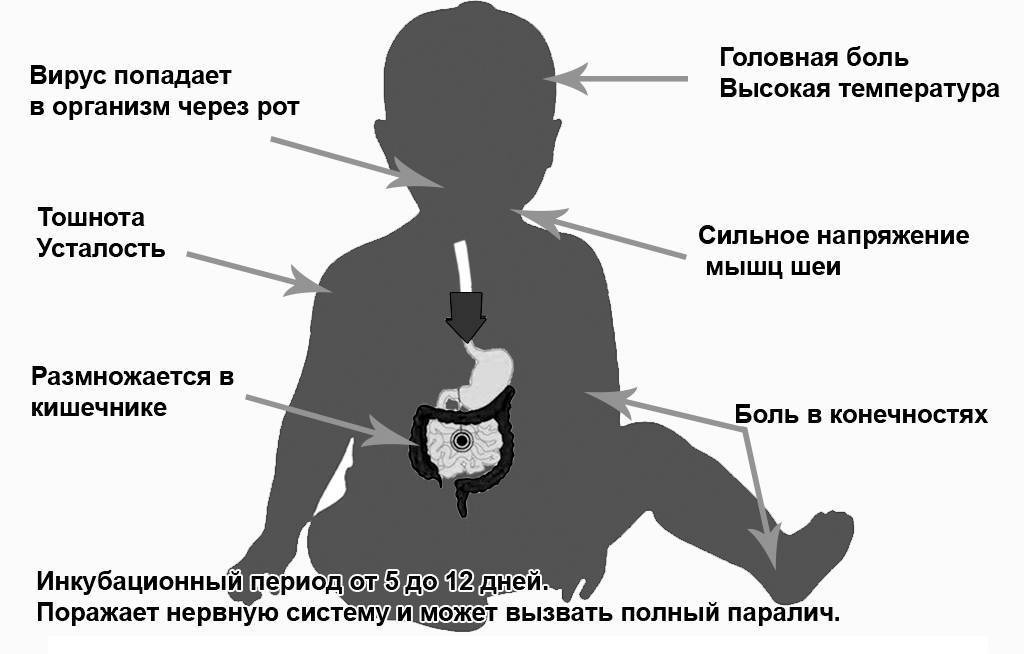
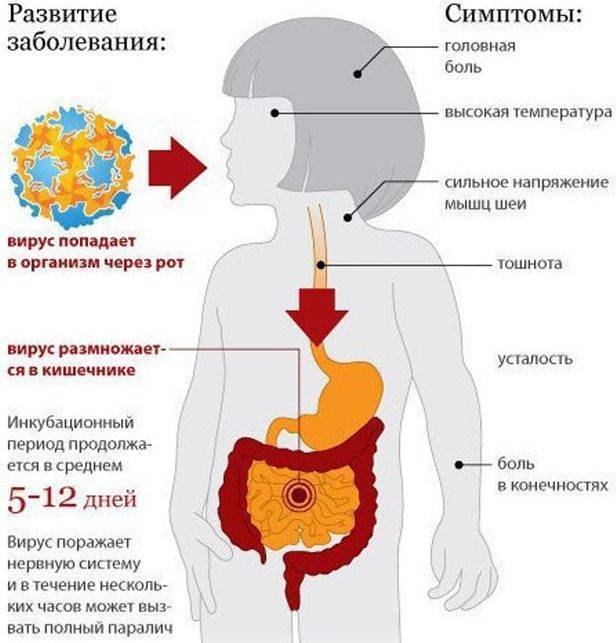
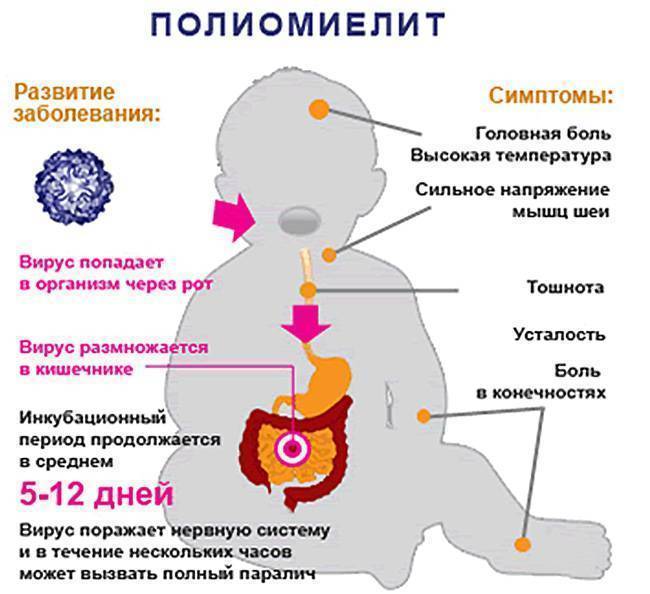
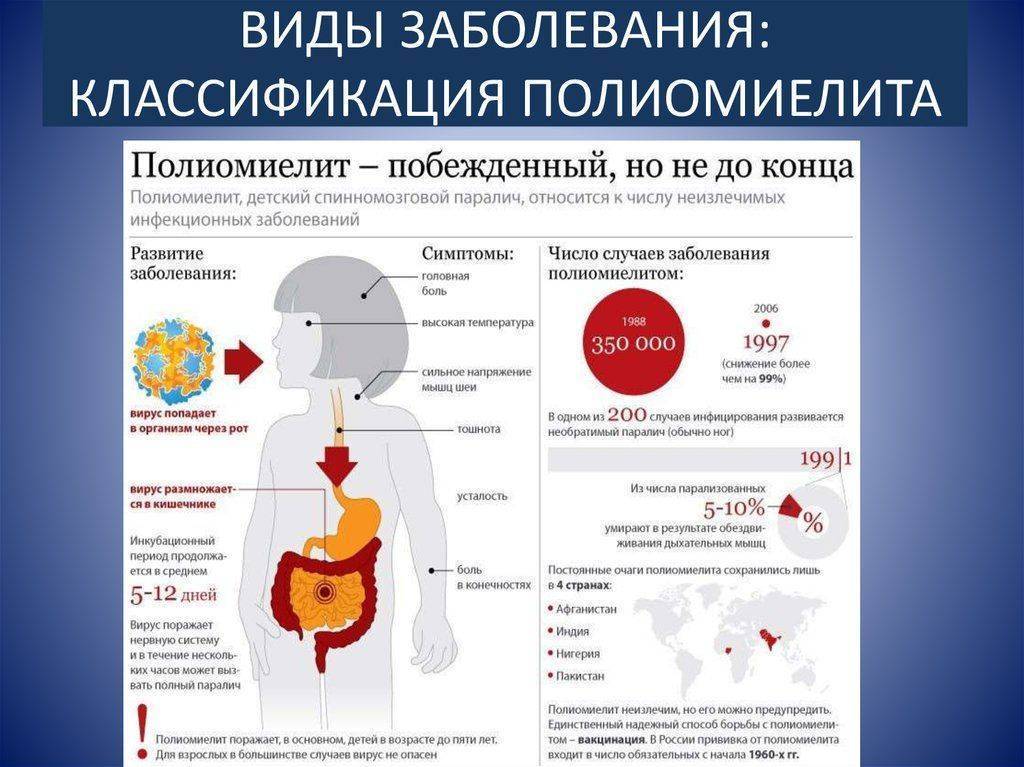
Полиомиелит может передаваться различными способами, зачастую водным, пищевым или контактно-бытовым, но не исключена возможность передачи болезни и воздушно-капельным или воздушно-пылевым способами. Заразиться можно через воду, пищу или предметы быта, с которыми контактировал инфицированный человек. Полиомиелитом чаще всего заболевают дети в возрасте до 10 лет, больше половины заболевших приходится на детей до 4 лет.
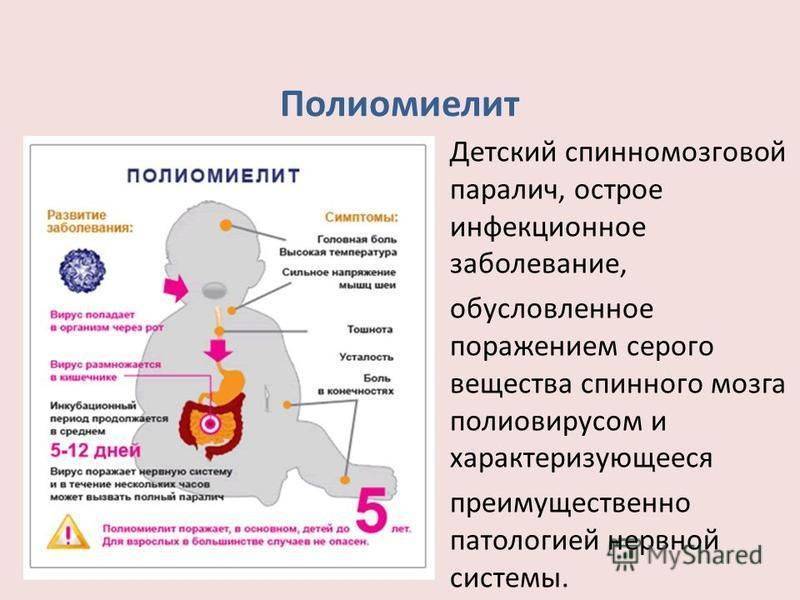
Проявляется болезнь не сразу, в некоторых случаях инкубационный период может длиться больше месяца, но чаще всего первые симптомы заболевания можно увидеть уже в первые две недели после заражения. Вначале по симптомам полиомиелит похож на ОРЗ, поэтому велика вероятность не проявить к больному должного внимания. В первые три дня больной чувствует головную боль и общее недомогание, появляется насморк. фарингит, иногда возникают расстройства желудка. В этот период медицинская помощь может быть особенно эффективна, но обращаются за ней далеко не все, поскольку считают болезнь неопасной.
На 2-4 день самочувствие больного резко ухудшается, наступает паралич. Первыми страдают мышцы ног и рук. При наличии осложнений паралич необратим, а до 10% парализованных людей умирают, поскольку помимо паралича конечностей наступает паралич дыхательных мышц.
Способы лечения полиомиелита
К сожалению, отдельного специального способа вылечить полиомиелит не существует, поэтому, в первую очередь пациенту прописывают постельный режим, симптоматическое лечение, направленное на снижение температуры, устранение симптомов лихорадки, обезболивание. Пациенту стремятся повысить уровень комфорта, ускорить восстановление, при надобности применяют ИВЛ, позже добавляют посильные физические упражнения (физиотерапевтические методики, лечебную гимнастику) для профилактики деформации конечностей и потери мышечных функций.
При полиомиелите происходит гибель нервных двигательных клеток, наблюдаются, возникают отклонения со стороны функции мышечного аппарата, нередко сопровождающиеся трофическими и сосудистыми расстройствами. Чаще поражаются мышцы нижних конечностей.
ЛФК при заболевании полиомиелитом оказывает общее положительное воздействие на организм больного и приводит к нормализации ряда жизненных функций, способствует укреплению пораженных мышц, позволяет избежать появления контрактур и деформаций конечностей.
Кроме того, лечебная физическая культура при уже имеющихся нарушениях, поможет облегчить больному освоение навыков передвижения, самообслуживания, будет способствовать будущему физическому развитию ребёнка.
Комплексный подход к восстановлению складывается из следующих методов:
- Лечебная физкультура и массаж, направленные на улучшение трофики тканей, укрепление ослабленных мышц.
- Физиотерапевтическое лечение: лечение теплом, парафиновыми ваннами, электрофорезом, магнитотерапией, электростимуляцией, дарсонвализацией, лечебным плаванием, гидромассажными ваннами.
- Мануальная терапия
- Рефлексотерапия: иглоукалывание, лазеротерапия
Комплексное обследование и правильные методы восстановления после полиомиелита производятся в Центре восстановительной медицины в Набережных Челнах – специалисты Центра подберут необходимые способы облегчить жизнедеятельность и продлить комфортную жизнь пациенту, перенесшему полиомиелит.
Положительная динамика от физиотерапии, массажей, мануальной терапии отмечается у всех больных – эти методы помогают нарастить мышечную массу, увеличить двигательный диапазон, выровнять походку, избежать грубых контрактур. Методики лечебной физической культуры и массажей применимы на различных этапах болезни, они позволяют развить у больного компенсаторную приспособляемость и дать шанс на улучшение общего физического развития и здоровья. В Центре восстановительной медицины работают высококвалифицированные специалисты, которые вместе подберут программу реабилитации для больного, перенесшего полиомиелит.
Осложнения
Менингеальная и абортивная форма инфекции обычно протекают без осложнений. Развитию тяжелых последствий полиомиелита способствуют такие факторы:
- физическая активность, совпадающая с моментом поражения вирусом тканей ЦНС;
- увеличение возраста;
- недавнее удаление миндалин;
- нарушения иммунитета;
- период беременности;
- недавнее выполнение внутримышечной инъекции.
Особенно часто осложнения возникают при перенесении спинальной формы инфекции. Некоторые из них проходят со временем самостоятельно, другие – остаются на всю жизнь и могут быть причиной инвалидизации. Ребенок или взрослый может остаться хромым, утратить двигательную функциональность рук, ног или страдать от проявлений поражения лицевого нерва и черепно-мозговых нервов. Нередко, из-за нарушения глотания, развивается аспирационная пневмония. Из-за длительного постельного режима возможно развитие венозного тромбоза, застойного воспаления легких, ателектазов и инфекций мочевых путей.
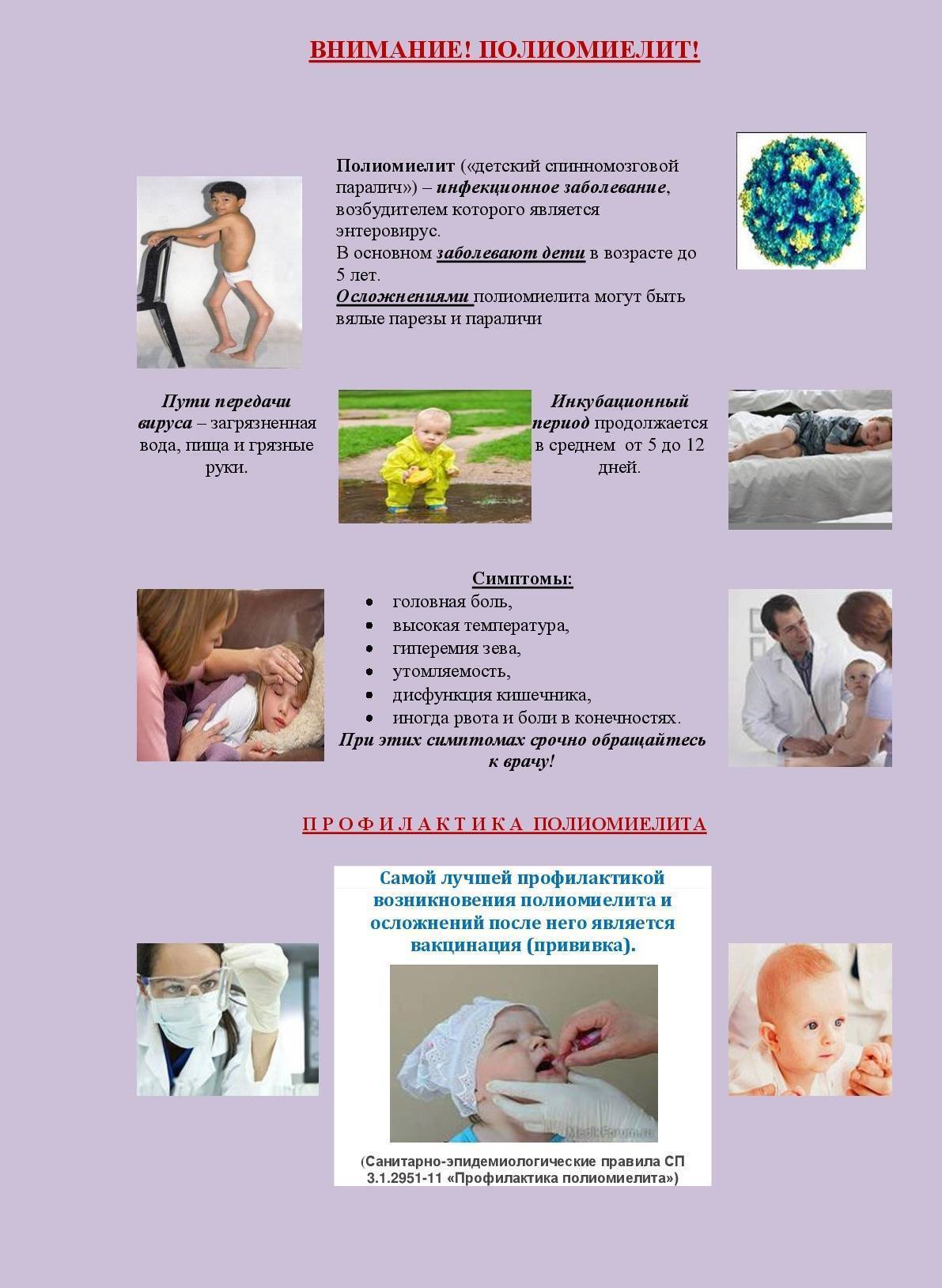
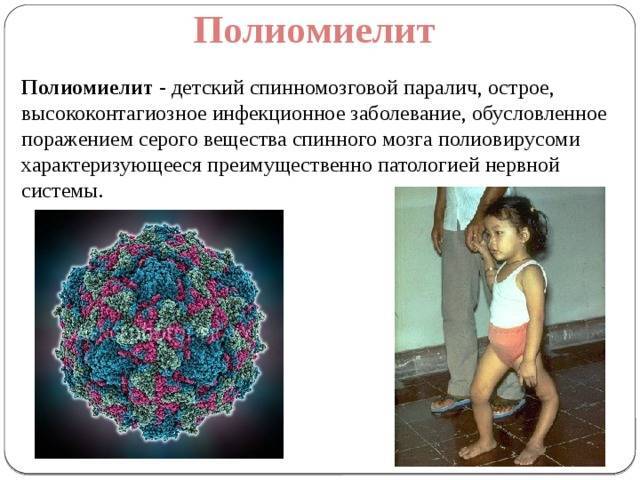
Патогенез (что происходит?) во время Острого полиомиелита:
Входными воротами инфекции являются пищевой канал и носоглотка. В лимфатических образованиях кишок и задней стенки глотки вирус размножается. Отсюда он проникает в кровяное русло, где циркулирует в течение 5-7 дней. На высоте виремии вирус появляется во всех органах и тканях. В нервную ткань вирус попадает не только гематогенно, но и через периневральные щели. Именно в нервных клетках проявляется биологическая активность возбудителя, в других тканях он погибает.
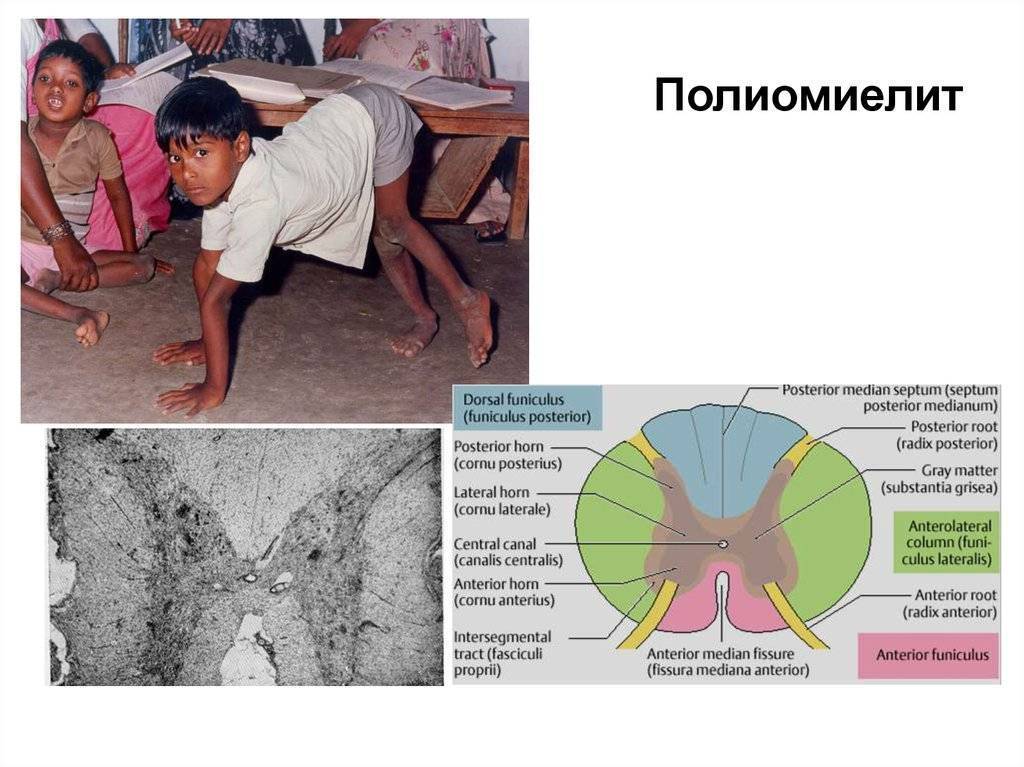
При полиомиелите патологический процесс локализуется преимущественно в мотонейронах ствола головного и передних рогах спинного мозга. Внедрение вируса в нервную клетку сопровождается резко выраженными изменениями гемодинамики (паралитическое расширение сосудов, отек, мелкоточечные множественные кровоизлияния) в мозговом веществе и оболочках. Обнаруживается периваскулярная клеточная инфильтрация из нейтрофилов и глиальных клеток. Основные изменения выражаются в деструкции нейронов в связи с нарушением внутриклеточного синтеза белков внедрившимся вирусом. На первых стадиях болезни в цитоплазме мотонейронов разрушается хроматофильное вещество Ниссля, выявляемое при окраске нервной ткани основными красителями. Затем разрушается ядро; если разрушаются ядрышки клетки, репаративные процессы в нейроне невозможны. Остатки распадающихся нервных элементов удаляются макрофагами в сосудистое русло. Образующиеся дефекты нервной ткани организуются за счет пролиферативной реакции астроцитарной глии. Формирование глиального рубца заканчивается к концу третьего месяца.
Несмотря на явную нейротропность вируса, патоморфологические изменения обнаруживаются во всех внутренних органах в виде отека, точечных кровоизлияний, мелкоочагового некроза. Это свидетельствует о том, что полиомиелит является общим инфекционным заболеванием с преимущественной локализацией процесса в центральной нервной системе.
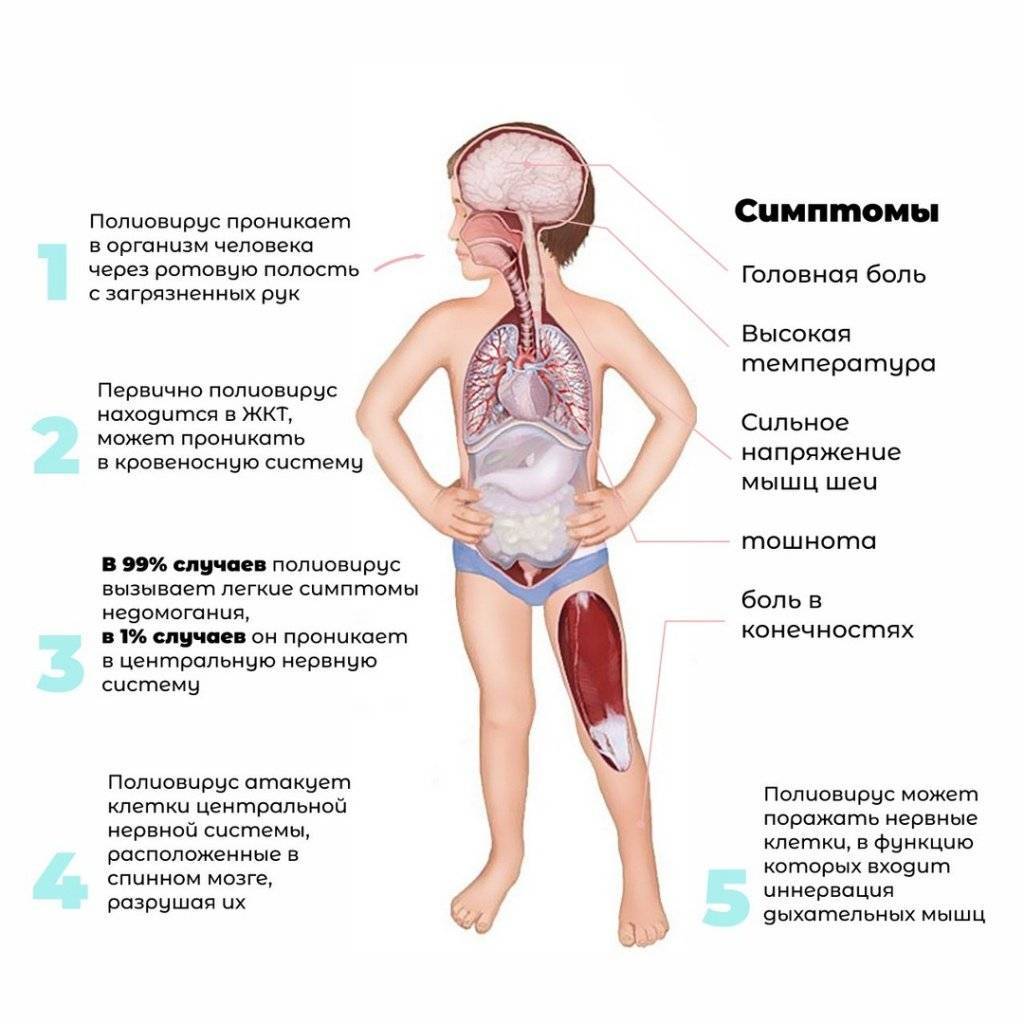
Симптомы полиомиелита
Хотя полиомиелит опасен тем, что может вызывать частичный или полный паралич и даже смерть, большинство заражённых болеют бессимптомно. Кроме того, не все виды вирусов полиомиелита ведут именно к тяжким последствиям. Штаммы вируса, которые не приводят к параличу, называются непаралитическими, обычно болезнь в этом случае проявляется как ОРЗ, ОРВИ или грипп.
Следующие симптомы при полиомиелите длятся до 10 дней:
- Повышенная до 40°C температура, лихорадка,
- Вялость, снижение аппетита,
- Боли в горле, головная и суставная боль,
- Боль, скованность или затруднённая подвижность в спине, шее, руках или ногах,
- Тошнота и рвота
По статистике, так чаще всего и протекает заболевание, в препаралитической форме, в течение 1-2 недель. Но на десять непаралитических случаев приходится один паралитический, в котором впоследствии будут проблемы с опорно-двигательным аппаратом: головные боли и лихорадка перерастают в онемелость мышц. Паралитическая форма заболевания может быть нескольких видов: в зависимости от вида поражений:
- спинной мозг (спинальная форма полиомиелита),
- ствол головного мозга (бульбарная форма полиомиелита),
- оба вида поражений (бульбоспинальная форма).
Для перерастания заболевания в паралитическую форму характерны: сильные мышечные боли, слабость, снижение силы в конечностях, утрата рефлексов. Они наблюдаются уже на первой неделе течения заболеваний. Люди, перенесшие полиомиелит в детстве, сохраняют ограниченные возможности здоровья и имеют и ряд сопутствующих заболеваний, связанных с нарушением работы опорно-двигательного аппарата – мышечные слабость и атрофию, мышечные боли, параличи – временные и постоянные – мышц, деформации бедер, стоп, лодыжек, нарушения дыхания и глотания, остановки дыхания во сне. Дети, которые выживают после перенесенного полиомиелита, в дальнейшем зачастую проводят всю оставшуюся жизнь с тяжелой степенью инвалидности.
Симптомы полиомиелита
Полиомиелит может протекать с поражением центральной нервной системы (паралитическая форма).
Непаралитическая форма полиомиелита
Непаралитическая форма полиомиелита проявляется такими симптомами, как повышение температуры, головная боль. Может отмечаться покраснение горла, насморк, расстройство стула. Температура держится до 5-ти дней, все симптомы исчезают в течение недели.
Симптомы при поражении нервной системы
При поражении центральной нервной системы (паралитическая форма) симптомы более грозные: лихорадка, сильная головная боль, рвота, возможно развитие параличей различной локализации. Параличи проявляются внезапно, у некоторых пациентов они возникают в течение нескольких часов. Паралитический период болезни продолжается до 2-х недель, после чего сменяется восстановительным, который может продолжаться до 3-х лет. В большинстве случаев происходит полное восстановление, однако примерно каждый четвертый случай развития паралича заканчивается инвалидностью. Возможен также и летальный исход – при параличе дыхательных мышц или мышц глотки.
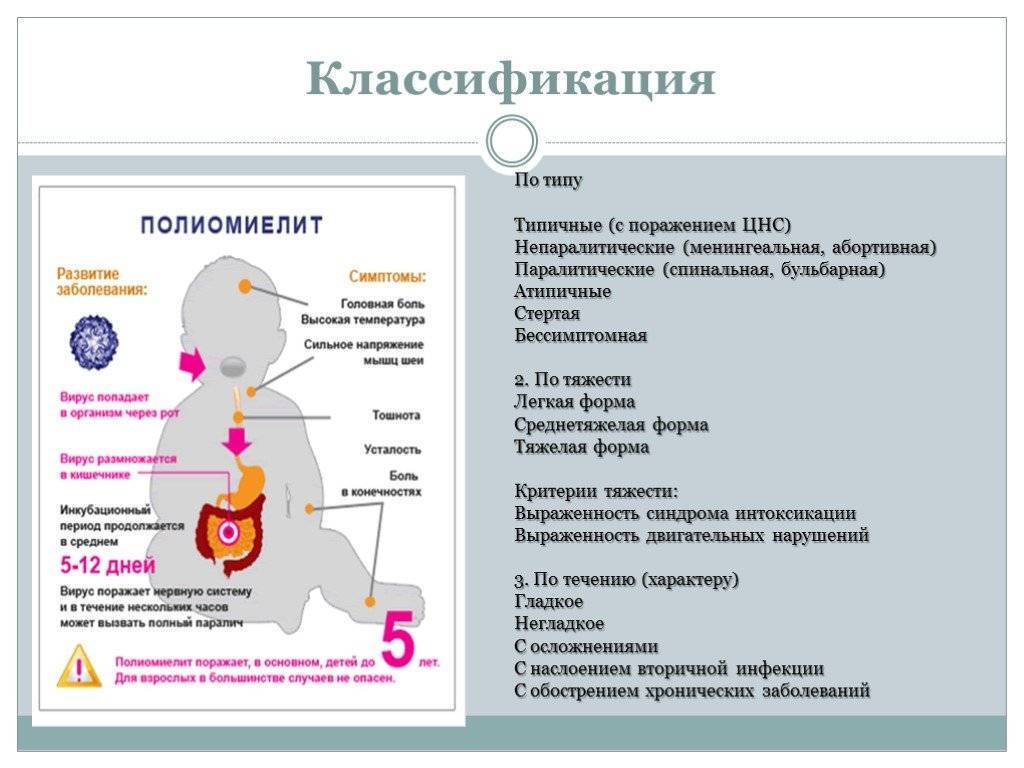
Что такое Острый полиомиелит –
Острый полиомиелит (эпидемический детский паралич, болезнь Гейне-Медина) – острое инфекционное заболевание с локализацией патологического процесса в передних рогах спинного мозга.
Наибольшее число заболеваний приходится на детей в возрасте до 5 лет. Описаны случаи заболевания полиомиелитом и среди взрослых.
Полиомиелит известен с глубокой древности (IV в. до н. э.), однако природа этого заболевания долгое время оставалась неизвестной. В 1840 г. немецкий врач-ортопед Якоб Гейне описал клиническую картину полиомиелита, а шведский врач Медин в 1887 г. установил контактность этой инфекции и положил начало эпидемиологическому изучению болезни. В 1908 г. Ландштейнер и Поппер экспериментально воспроизвели полиомиелит, вводя в организм обезьяны эмульсию спинного мозга ребенка, умершего от полиомиелита. Отрицательные результаты бактериологических исследований дали основание отнести возбудителя этой болезни к фильтрующимся вирусам. Поворотным пунктом в изучении полиомиелита явилось получение в 1949-1951 гг. Эндерсом, Уоллером и Робинсом культуры вируса вне организма на тканях почек и яичек обезьян, на фибробластах человеческого эмбриона и на плаценте. Это открытие дало возможность изготовить вакцину против полиомиелита, создало предпосылки для лабораторной диагностики полиомиелита и разработки методов его активной профилактики.
Лечение Острого полиомиелита:
Лечение при остром полиомиелите должно быть комплексным, с учетом стадии и формы болезни
Назначается постельный режим, что является важной мерой профилактики параличей при этом заболевании. Больных укладывают на 2-3 недели со строгим соблюдением определенных ортопедических рекомендаций, направленных на предупреждение контрактур и деформаций конечностей.
С целью повышения иммунобиологических свойств организма больным внутримышечно вводят гамма-глобулин (1 мл/кг, но не более 20 мл, всего 3-5 инъекций).
Используется сыворотка от выздоровевших родителей и от взрослых, контактировавших с больными детьми
По методу М. А. Хазанова проводится гемотерапия: из вены отца или матери берется кровь 5-30 мл и вводится внутримышечно ребенку (всего 10-20 инъекций). Для уменьшения отека нервной ткани применяется дегидратационная терапия. С первых же дней необходимо вводить тиамина хлорид, аскорбиновую кислоту, цианокобаламин. При бульбарных формах применяются сердечные средства, дыхательные аналептики, управляемое аппаратное дыхание. С прекращением появления новых параличей назначают антихолинэстеразные препараты, стимулирующие мионевральную и межнейронную проводимость (дибазол, прозерин, нивалин). При соответствующих показаниях назначают антибиотики, обезболивающие средства.
В комплексном лечении полиомиелита большая роль отводится физиотерапевтическим методам. После нормализации температуры тела, стабилизации параличей и улучшения общего состояния назначают поперечную диатермию на пораженные сегменты спинного мозга, УВЧ, парафиновые аппликации, влажные укутывания на 30-45 мин. Для восстановления функции парализованных мышц большое значение имеет массаж, ЛФК, электростимуляция пораженных мышц.
Санаторно-курортное лечение следует применять не ранее чем через 6 месяцев и не позже чем через 3-5 лет после заболевания (Евпатория, Одесса, Анапа, Саки и др.). Применяются грязевые, серные, морские ванны. В резидуальном периоде проводится ортопедическое лечение (консервативное и оперативное).
Диагностика Полиомиелита у детей:
Следует подчеркнуть, что для постановки точного диагноза необходимо отмечать не только наличие вышеупомянутых клинических симптомов, но и результаты лабораторных исследований.
Лабораторная диагностика полиомиелита включает вирусологические (обнаружение вируса в клиническом биоматериале) и серологические методы (изучения антител или антигенов в сыворотке крови) исследования. Вирус выделяют в первую неделю заболевания из носоглоточных смывов и фекалий. Серологический анализ проводят 2 раза с интервалом 2-3 нед. Диагностически значимым считается результат с 4-кратным нарастанием титра антител. В периферической крови при полиомиелите обычно умеренный нейтрофильный лейкоцитоз в первые дни, затем показатели нормализуются. Изменения ликвора, характерные для менингеальной и спинальной форм, отмечались выше. При понтинной форме показатели ликвора могут оставаться в пределах нормы.
В зависимости от клинической формы полиомиелита проводится дифференциальная диагностика (диагностика состояния человека по определенным объективным или субъективным симптомам), к примеру, менингеальную форму полиомиелита дифференцируют с другими серозными менингитами: паротитным, энтеровирусным, туберкулезным, от которых она отличается наличием болевого синдрома, болезненностью нервных стволов во время проведения пальпации, симптомов натяжения нервных стволов и корешков.
Дифференциальную диагностику спинальной формы полиомиелита проводят с заболеваниями костно-суставной системы, миелитом, полирадикулоневритом и полиомиелитоподобными заболеваниями. Болезненность при пассивных движениях в суставах, отсутствие изменения тонуса мышц и рефлексов, нормальные показатели ликвора свидетельствуют в пользу заболеваний костно-суставной системы. При миелите часто наблюдается центральный паралич, патологические знаки, проводниковые нарушения чувствительности, тазовые расстройства.
Лечение Полиомиелита у детей:
Лечение острого полиомиелита у детей определяется периодом заболевания и характером течения. Требуется соблюдение постельного режима больными, а в период нарастания паралича необходим абсолютный покой. При головной боли, рвоте проводится дегидратирующая терапия
Важное значение имеет применение диакарба, который снижает активность карбоангидразы сосудистых сплетений желудочков мозга и в нейронах мозга. Диакарб назначают внутрь (он хорошо всасывается в кишечник), 1 раз в сутки, через день, вместе с натрия бикарбонатом
При назначении диакарба может развиться тяжелая гипокалиемия с общей и мышечной слабостью, судорогами икроножных мышц, нарушением сердечной деятельности. Диакарб нельзя принимать одновременно с калийсберегающими мочегонными средствами (амилорид и триамтерен) из-за возможного тяжелого системного ацидоза.
При менингорадикулярном синдроме назначают анальгетики (анальгин и др.) и витамины группы В, особое значение имеет витамин В12.
При менигорадикулярном синдроме со 2-й недели лечения назначают тепловые процедуры (парафин, горячее укутывание). В раннем восстановительном периоде назначают УВЧ, диатермию, электрофорез с новокаином, лечебную гимнастику и массаж. В период нарастания параличей при развитии отека мозга, коллапса могут быть назначены кортикостероидные гормоны; антибиотики применяются только при бактериальном осложнении. При развитии расстройств дыхания больного переводят на искусственную вентиляцию легких (ИВЛ), при бульбарном параличе делают трахеотомия и, только после отсасывания слизи из дыхательных путей, применяют ИВЛ.
В восстановительном периоде используются препараты, улучшающие нервно-мышечную передачу: галантамин, прозерин, дибазол последовательными курсами в течение 3-4 нед., вводиться за 15-20 мин до занятий лечебной гимнастикой, которая проводится с учетом функционального состояния мышц. Спустя 6 мес. от начала болезни возможно курортное лечение: грязевые аппликации, морские купания, ванны. В период остаточных явлений, если имеются стойкий парез, костные деформации, проводят протезирование, ортопедические мероприятия.
Прогноз выздоровления зависит от типа полиомиелита, характера его течения. При диагнозе менингеальной формы прогноз благоприятен, при паралитической форме восстановлению поддаются 20-40% больных. Бульбарные, бульбоспинальные и спинальные формы с нарушением дыхания могут иметь летальный исход на 3-6-й день паралитического периода. Для понтинной формы прогноз благоприятный для жизни, но с остаточными явлениями.
В настоящее время особую актуальность приобретает проблема прогрессирования мышечных расстройств у больных с остаточными явлениями полиомиелита. Выделено своеобразное клиническое состояние – постполиомиелитический синдром (ППМС), который развивается у некоторых лиц спустя много лет после перенесенного острого полиомиелита. ППМС проявляется прогрессирующей слабостью как атрофических мышц, так и мышц, которые не были ранее поражены, мышечной утомляемостью, парестезией, мышечным спазмом, фасцикуляциями; развивается постполиомиелитическая атрофия. Вопросы диагностики и лечения ППМС находятся в стадии разработки.
Клиника полиомиелита
Все формы полиомиелита подразделяются на непаралитические (инапарантная, абортивная, менингеальная) и паралитические (спинальная, бульбарная, понтинная).
Чаще всего встречается инапарантная форма инфекции, при которой нет никаких жалоб и клинических изменений при осмотре больного. Но эти люди с испражнениями выделяют большое количество вируса, в следствии чего являются эпидемиологически опасными для окружающих людей.
При абортивной форме у больных нет никаких специфических симптомов. Наблюдается кратковременное повышение температуры, вялость, слабость, боль в животе, жидкий стул. Очень быстро эти симптомы полностью исчезают и человек выздоравливает.
Менингеальная форма характеризуется повышением температуры до 39-40⁰С, интенсивной головной болью, рвотой. Может начинаться, как абортивная форма, а потом развивается клиника менингита.
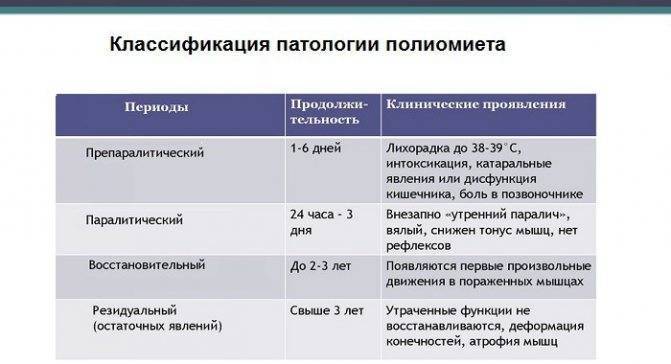
В течении паралитической формы полиомиелита выделяют 4 периода, включая препаралитический, паралитический, период восстановления и резидуальный.
Препаралитический период начинается с повышения температуры и симптомов общей интоксикации. На начальном этапе могут возникнуть катаральные (покраснение и першение в горле, насморк, покашливание) и диспепсические (тошнота, нарушения стула) явления. Далее присоединяются головная боль, рвота, менингеальные признаки, боль по ходу нервных стволов, повышеная чувствительность к раздражителям, которые влияют на органы чувств. К концу этого периода состояние больного улучшается, нормализуется температура тела, но усиливается болевой синдром. Это указывает на переход в следующий паралитический период.
Паралитический период длится от 2дней до 2 недель. У больного усиливается потливость. Для паралитической формы полиомиелита характерно быстрое возникновение вялых параличей в течении нескольких часов, при этом они ассиметричны. В начале паралитического периода тонус мышц снижен, рефлексы ослаблены. Быстро развиваются мышечные атрофии. Отличительной особенностью является то, что болевая и тактильная чувствительность при полиомиелите сохраняется.
Существует несколько следующих видов паралитического периода: бульбарная (поражения двигательных ядер продолговатого мозга), понтинная (патологический процесс происходит в мосте мозга), спинальная (вирус поражает двигательные нейроны спинного мозга).
При бульбарной форме с самого начала заболевания состояние больных тяжелое. У больных наблюдается повышение температуры, интоксикация. На этом фоне развиваются нарушения глотания и речи, повышается секреция слизи, что особенно опасно возможностью перекрывания дыхательных путей.
При повреждении центров дыхания и сердечно-сосудистой системы наступает цианоз, одышка, нарушения дыхательного и сердечного ритмов. При этой форме возможен летальный исход, но примерно со второй недели состояние может улучшиться вплоть до полного исчезновения симптомов.
В следствии повреждения двигательных нейронов спинного мозга возникает спинальная форма полиомиелита. Она встречается наиболее часто. Отличительной особенностью является выраженные мышечные боли. Развиваются параличи (чаще ног, но бывают и рук, шеи, туловища). Наиболее тяжелыми являются поражения межреберных мышц и диафрагмы. Также могут развиваться нарушения подвижности грудной клетки при дыхании, одышка, цианоз, ослабление кашлевого рефлекса. Частично нарушенные функции могут восстановиться в течении полугода, но большинство из них являются безвозвратными.
При повреждении ядра лицевого нерва возникает понтинная форма, которая сопровождается развитием паралича мимических мышц. Визуально мы можем видеть асимметрию лицевых мышц, опущение угла рта, сглаживание носогубной складки, несмыкаемость глазной щели со стороны поражения. Расстройств всех видов чувствительности не наблюдается.
Диагностика полиомиелита
Для того, чтобы выделить полиовирус и подтвердить диагноз необходимо исследовать слизь из носоглотки (первые 5 дней заболевания) и испражнения (не менее 2 проб в связи с тем, что вирус выделяется не постоянно) методом заражения культуры клеток. Также используются серологические методы (реакция связывания комплемента), полимеразная цепная реакция (для дифференциальной диагностики дикого и вакцинального штамма вируса). Для того, чтобы установить степень повреждения двигательных нейронов используется электронейромиография. При менингеальной форме исследуется спинномозговая жидкость вирусологическим методом и полимеразной цепной реакцией.
Симптомы Полиомиелита:
Наблюдаются 4 типа реакции на вирус полиомиелита:
- развитие иммунитета при отсутствии симптомов заболевания (субклиническая или неявная инфекция);
- симптомы (в стадии виремии), носящие характер общей умеренной инфекции без вовлечения в процесс нервной системы (абортивные формы);
- наличие у многих больных (до 75 % в период эпидемии) лихорадки, головной боли, недомогания, могут быть менингеальные явления, плеоцитоз в цереброспинальной жидкости, однако параличи не развиваются;
- развитие параличей (в редких случаях).
При субклинической форме симптоматика отсутствует. При абортивной форме проявления неотличимы от любой общей инфекции. Серологические тесты положительны.
Вирус может быть выделен. В остальных вариантах течения болезни можно наблюдать предпаралитическую стадию, которая иногда может перейти в стадию параличей.
Предпаралитическая стадия. В течение этой стадии различают две фазы. В первой фазе наблюдаются лихорадка, недомогание, головная боль, сонливость или бессонница, потливость, гиперемия глотки, желудочно-кишечные нарушения (анорексия, рвота, диарея). Эта фаза малой болезни длится 1–2 дня. Иногда вслед за ней наступает временное улучшение со снижением температуры на 48 ч или болезнь переходит в фазу «большой болезни», при которой головная боль более выражена и сопровождается болями в спине, конечностях, повышенной утомляемостью мышц. При отсутствии параличей больной выздоравливает. В цереброспинальной жидкости давление повышено, отмечается плеоцитоз (50–250 в 1 мкл). Вначале имеются и полиморфонуклеары, и лимфоциты, но по истечении 1-й недели – только лимфоциты. Умеренно повышается уровень белка (глобулинов). Содержание глюкозы в норме. В течение 2-й недели уровень белка повышается.
Паралитическая стадия. При спинальной форме развитию параличей предшествуют фасцикуляции. Отмечаются боли в конечностях, повышенная чувствительность мышц к давлению. Иногда препаралитическая стадия длится до 1–2 нед. Параличи могут быть распространенными или локализованными. В тяжелых случаях невозможны движения, за исключением очень слабых (в шее, туловище, конечностях)
В менее тяжелых случаях обращают на себя внимание асимметричность, «пятнистость» параличей, мышцы могут быть сильно поражены на одной стороне тела и сохраненына другой. Обычно параличи максимально выражены в течение первых 24 ч, реже болезнь постепенно прогрессирует
При «восходящих» формах параличи распространяются вверх (от ног), при этом может возникнуть угрожающая жизни ситуация в связи с нарушением дыхания. Возможны «нисходящие» формы параличей. Необходимо следить за функцией межреберных мышц и диафрагмы. Тест для выявления дыхательных парезов – громкий счет на одном дыхании. Если больной не может досчитать до 12–15, то имеется выраженная дыхательная недостаточность, следует измерить форсированный объем дыхания для выяснения необходимости вспомогательного дыхания.
Улучшение обычно начинается к концу 1-й недели с момента развития параличей. Как и при других нейрональных поражениях, отмечается утрата или снижение сухожильных и кожных рефлексов. Расстройства сфинктеров редки, чувствительность не нарушается.
При стволовой форме (полиоэнцефалит) наблюдаются лицевые параличи, параличи языка, глотки, гортани и реже параличи наружных глазных мышц. Возможны головокружение, нистагм. Велика опасность вовлечения в процесс жизненно важных центров
Очень важно отличить дыхательные нарушения, вызванные накоплением слюны и слизи при параличе глоточных мышц, от истинных параличей дыхательной мускулатуры