Лечение контагиозного моллюска
Основным правилом при лечении контагиозного моллюска является запрет на повреждение папул. В противном случае можно усугубить ситуацию — содержимое образований содержит вирус, кроме этого, в ранки может попасть другая инфекция. На месте вскрытых “своими руками” папул образуются шрамы.
Лечение нужно проводить исключительно в медицинском учреждении. Удаление моллюсков проводится при помощи лазерного оборудования либо специальных инструментов. После проведения этой процедуры, ранки прижигаются с использованием спиртового раствора йода или перманганата калия.
После проведения лечения внешних признаков заболевания, пациенту назначают курс лечения противовирусными препаратами и инъекциями иммуномодуляторов. Если папулы появляются снова, их нужно продолжать удалять медикаментозным путем до тех пор, пока они не исчезнут навсегда. Через четыре дня после удаления моллюсков назначается лечение заживляющими мазями и антисептиками.
Помимо медикаментозного лечения нужно обратить внимание на меры предосторожности, чтобы заболевание не настигло пациента вновь. Следует обследовать членов семьи и половых партнеров больного. И, если у них обнаружится вирус контагиозного моллюска, перестать пользоваться с ними общими предметами: полотенцами, постельным бельем, бритвенными принадлежностями и т.п
И, если у них обнаружится вирус контагиозного моллюска, перестать пользоваться с ними общими предметами: полотенцами, постельным бельем, бритвенными принадлежностями и т.п.
Запишитесь на прием к гинекологу по телефону +7 (812) 528-88-65, закажите обратный звонок или заполните форму записи на странице!
Профилактика заражения детей контагиозным моллюском
Как известно, залогом здоровья населения служит именно профилактика заболеваний, особенно имеющих инфекционную природу. Профилактические мероприятия в отношении контагиозного моллюска должны проводиться в двух направлениях:
- по отношению к больному;
- по предотвращению распространения инфекции среди здорового населения.
Первостепенно требуется полностью изолировать ребенка, заболевшего контагиозным моллюском, от контакта с другими детьми. Посещение садика и других общественных учреждений исключается со дня появления первых высыпаний до их полного исчезновения.
Необходимо следить за больным ребенком, чтоб он не расчесывал и не выдавливал себе прыщи
Это важно, чтоб не занести дополнительную инфекцию в организм и не вызвать повторное самозаражение контагиозным моллюском
Что касается профилактики среди здоровых детей, то следует строго придерживаться элементарных правил гигиены: не пользоваться общими предметами личной гигиены, мыть руки и лицо после улицы, не брать игрушки у чужих детей на детской площадке и так далее. Об этом должны позаботиться врачи (периодически проводятся лекции, печатаются и распространяются брошюры с рекомендациями специалистов) и сами родители.
Также немаловажным аспектом профилактики каких-либо заболеваний является укрепление иммунитета. Ему способствует:
- правильное питание;
- закаливание;
- прием поливитаминов (особенно в зимний период);
- регулярное насыщение организма свежим воздухом (проветривание помещений, прогулки);
- равномерная физическая и умственная нагрузка;
- соблюдение режима сна и отдыха.
Как лечить контагиозный моллюск у беременных?
беременностиантигистаминныеродамиУчитывая все вышеупомянутые особенности течения контагиозного моллюска у беременных, следует сделать следующие выводы:
Беременная должна ежедневно осматривать кожные покровы на предмет обнаружения проявлений контагиозного моллюска, в особенности, если в доме и ближайшем окружении есть носители данного заболевания. При обнаружении первых очагов следует незамедлительно обратиться к врачу-дерматологу и удалить их как можно скорее, прервав распространение инфекции. Самостоятельное лечение данного заболевания беременным в домашних условиях не рекомендуется, из-за высоких рисков распространения инфекции. Лечение исключительно медикаментами без механического разрешения очага не рекомендуется, поскольку оно значительно менее эффективно и более продолжительно в связи со сниженным уровнем иммунитета
Исключительно важно своевременно посещать гинеколога в предродовой период для своевременного обнаружения проявлений контагиозного моллюска в родовых путях и его своевременного лечения
Диагностика
Диагностикасифилисаотличать от следующих внешне похожих образований
- Плоские бородавки. Такие бородавки, как правило, множественные, локализуются на лице и тыльной стороне кистей, и представляют собой мелкие пузырьки округлой формы с гладкой поверхностью, окрашенные в цвет окружающих кожных покровов.
- Вульгарные бородавки. Как правило, локализуются на тыльной стороне кисти рук и представляют собой плотные пузырьки с неровной и шероховатой поверхностью. Папулы могут быть покрыты чешуйками и у них отсутствует пупкообразное углубление в центре.
- Кератоакантомы. Представляют собой одиночные выпуклые образования, имеющие полусферическую форму и окрашенные в бледно-красный цвет или в оттенок нормальной окружающей кожи. Кератоакантомы обычно расположены на открытых участках кожи и на поверхности имеют углубления, похожие на мелкие кратеры, которые заполнены роговыми чешуйками. Роговые массы легко удаляются из кратеров, причем их вычищение не вызывает кровотечения. Попытки удалить кащицеобразное содержимое узелков контагиозного моллюска, напротив, часто приводят к кровотечению.
- Милиумы (“просянки”). Представляют собой мелкие белые точки, локализованные в сальных железах кожи. Милиумы формируются вследствие выработки слишком плотного кожного сала, которое не вытекает из пор, а остается в них и закупоривает их просвет. Данные образования связаны с нарушением жирового обмена, и локализуются на лице в виде многочисленных или единичных белых точек.
- Угри вульгарные. Представляют собой воспаленные папулы конической формы с мягкой консистенцией, окрашенные в розовый или синюшно-красный цвет.
- Чесотка. При чесотке на коже появляются мелкие папулы красного или телесного цвета, расположенные как бы линиями. Папулы при чесотке очень сильно чешутся, в отличие от узелков контагиозного моллюска. Кроме того, чесоточные узелки обычно локализуются в межпальцевых промежутках, на складке запястья и под молочными железами у женщин.
- Дерматофибромы. Представляют собой жесткие и очень плотные узелки различного цвета, которые вдавливаются внутрь кожи при надавливании на них сбоку. Дерматофибромы никогда не располагаются группами.
- Базальноклеточная карцинома. Внешне образования очень похожи на узелки контагиозного моллюска, также имеют перламутровый блеск и приподняты над кожным покровом. Но базальноклеточная карцинома всегда единична, эти образования никогда не располагаются группами.
Клиническая картина заболевания
Контагиозный моллюск характеризуется появлением на кожных покровах и слизистых оболочках характерной сыпи, в большинстве случаев без каких либо субъективных ощущений. Иногда больных беспокоят зуд и жжение. Очень редко регистрируются атипичные формы заболевания.
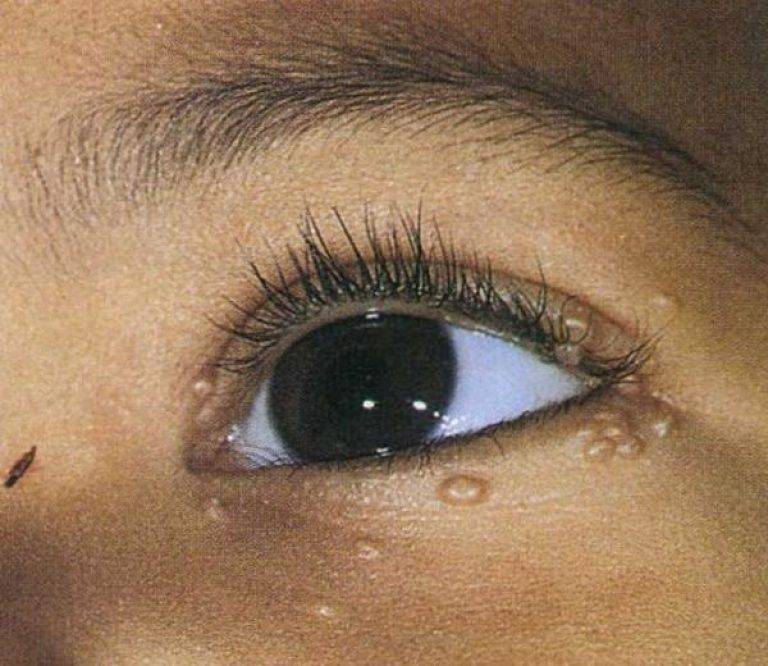
Локализация. Сыпь при заболевании у детей локализуется на кожных покровах лица (часто в области лба и веках), шеи, верхней половины грудной клетки (в том числе области подмышек), верхних и нижних конечностях. Чаще всего сыпь появляется на лице, туловище, области подмышек и зоны подгузников. В случае появления сыпи в генитальной зоне следует исключить предположение о сексуальном насилии.
Распространенность. Узелки при заболевании обычно единичные — от 5 до 20 штук, сгруппированы на одном участке. При иммунодефиците и у лиц с атопическим дерматитом они появляются в огромном количестве, рассеянные по всему телу.
При расчесах очаги распространяются в линейном направлении.
Характеристика сыпи. Вначале заболевания на кожных покровах появляются мелкие (1 — 2 мм в диаметре) папулы. Постепенно они увеличиваются в размерах (до 5 — 7 мм) и приобретают вид узелка куполообразной формы. Узелки твердые, телесного цвета или беловатого с жемчужным блеском. Большая часть из них имеет вдавление в центре, которое хорошо просматривается при увеличении. При надавливании с боков из узелка выходит плотная, кашецеобразная масса, содержащая кератин и «моллюсковые тела», наполненные огромным количеством вирионов. В атипичных или запущенных случаях этот признак отсутствует.
Течение заболевания. Контагиозный моллюск характеризуется в большинстве случаев самоизлечением в течение нескольких месяцев. При постоянных расчесах и распространении инфекции на другие участки кожи узелки появляются вновь и вновь, а излечение затягивается до 6 — 9 месяцев и более. Больные дети подлежат изоляции от детского коллектива до полного излечения.
Осложнения. Из осложнений при заболевании регистрируются случаи присоединения вторичной инфекции и распространение инфекции на ткани глаза.
Рис. 5. Схема строения узелка при контагиозном моллюске.
Рис. 6. Контагиозный моллюск. Вид сыпи на кожных покровах.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Диагностика Контагиозного моллюска:
Диагноз не вызывает затруднений. Он основывается главным образом на клинической картине, в сомнительных случаях подтверждается результатами гистологического исследования (обнаружением моллюсковых телец в цитоплазме клеток эпидермиса). Дифференциальный диагноз проводят с бородавками, красным плоским лишаем, множественной формой кератоакантомы, эпителиомой.
При микроскопическом исследовании содержимого узелков обнаруживают ороговевшие клетки эпидермиса и большое количество своеобразных, типичных для этого заболевания овоидных (моллюсковых) телец. По данным гистологического исследования, включения формируются в базальных слоях эпителия. Они постепенно увеличиваются в размерах, оттесняют ядро в сторону и заполняют собой клетку.
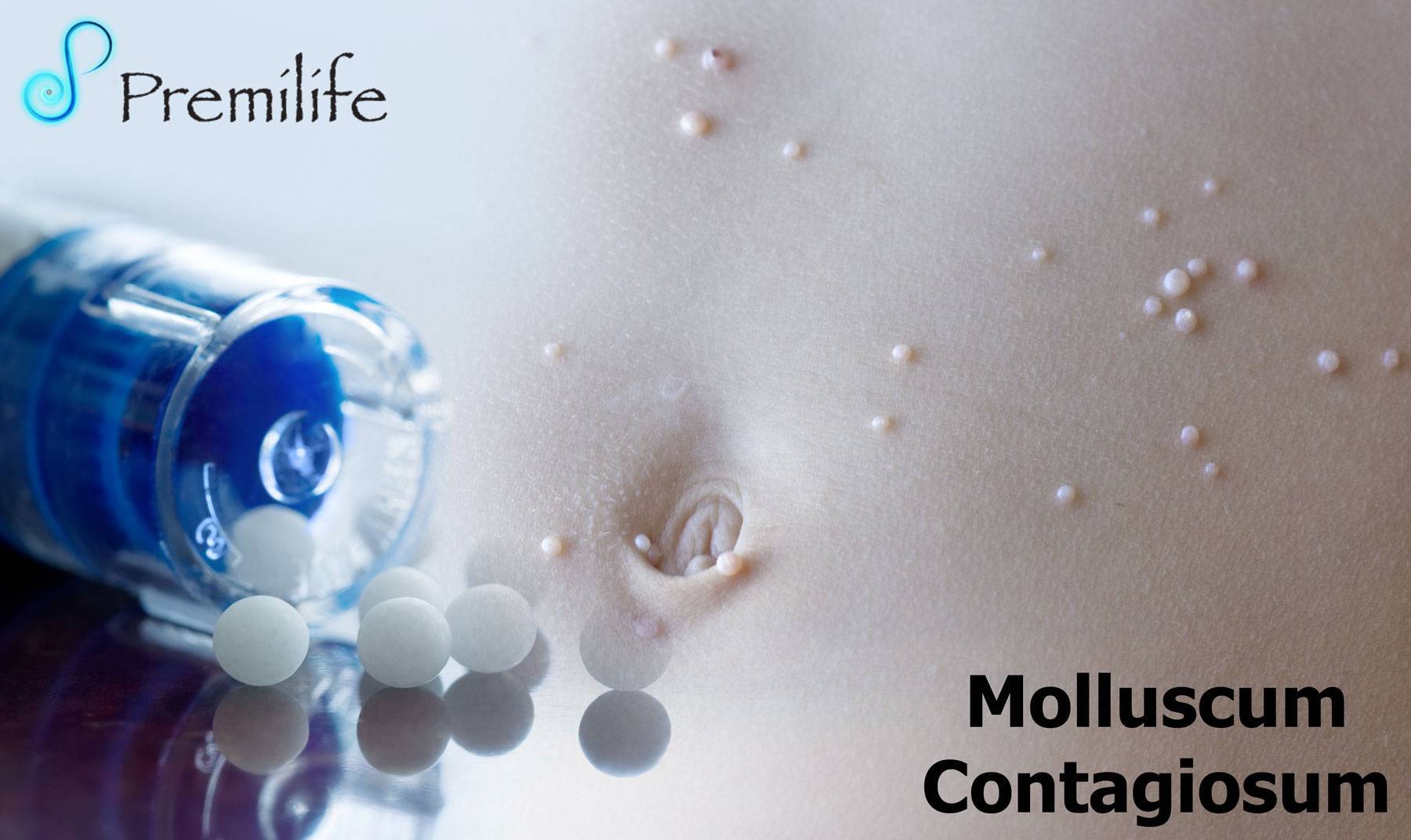
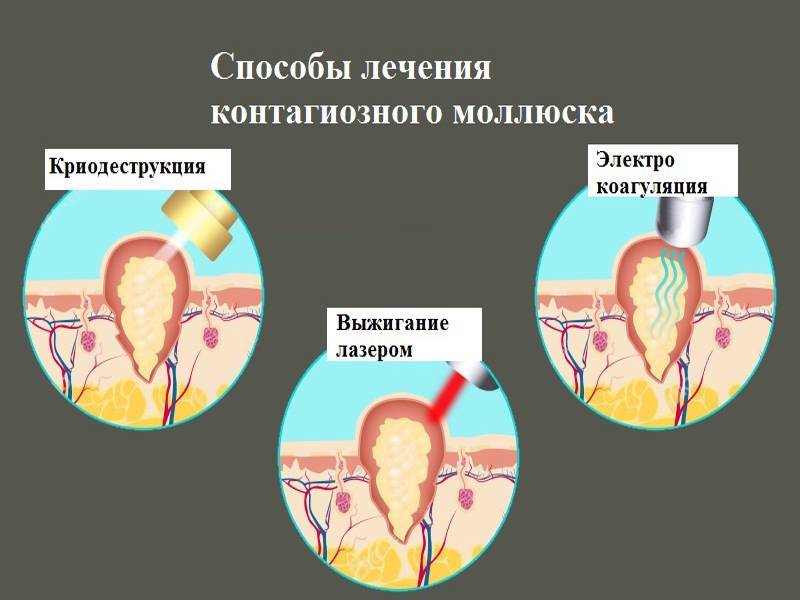
Лечение при контагиозном моллюске
Эффективное лечение инфекционного заболевания в сети многопрофильных медицинских клиник НИАРМЕДИК всегда начинается с дифференциальной диагностики. В случае с контагиозным моллюском она начинается при физикальном осмотре врачом-дерматологом. При сомнениях специалист назначает гистологическое исследование содержимого высыпаний. Содержание в них телец моллюсков подтвердит первоначальный диагноз.
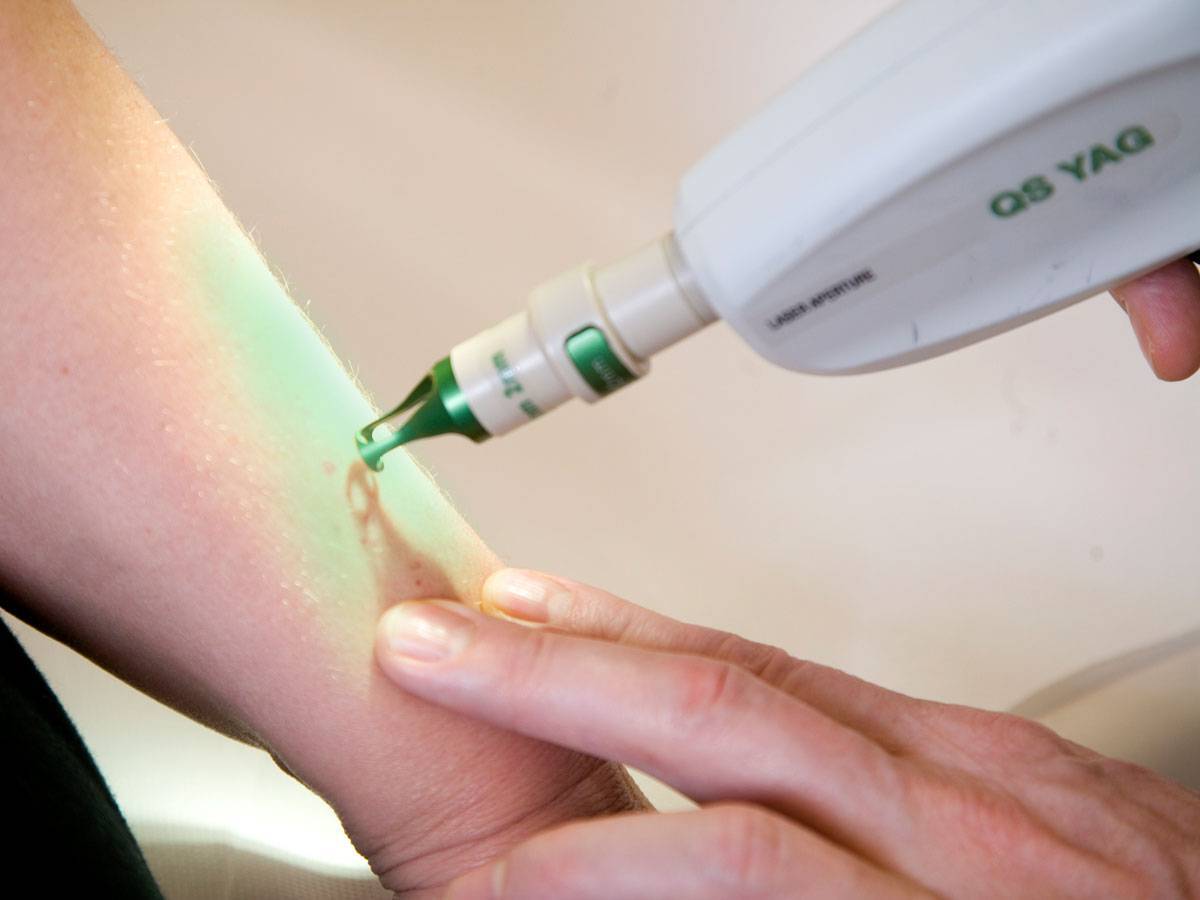
Лечение этого вида ИППП включает удаление контагиозного моллюска с поверхности кожи. В дерматологических отделениях сети для удаления папул применяются самые современные технологии лазерной и радиоволновой дерматологической хирургии.
Оба способа удаления новообразований являются неинвазивными – то есть при удалении с помощью лазера или радионожа (радиоволнового аппарата) не производятся разрезы тканей и мышц. В связи с этим технологии лазерного и радиоволнового удаления при лечении высыпаний, имеют следующие преимущества:
- удаляются только новообразования, содержащие вирус, без разрушения близлежащих тканей;
- при удалении происходит одновременная коагуляция капилляров поверхностных слоев кожи, что обеспечивает антисептический эффект;
- после процедуры на коже не остается ожогов или рубцов;
- воздействие лазерного и радиоволнового излучения стимулирует выработку регенерирующих веществ в верхних слоях кожи (гиалуроновой кислоты, эластина, коллагена), что способствует разглаживанию и омоложению.
Наряду с вапоризацией (испарением) патологического содержимого высыпаний применяются методики их разрушения, к которым относятся кюретаж, электрокоагуляция и криодеструкция с помощью жидкого азота.
Разрушение и вапоризация папул хоть и дают длительный эффект, но не обеспечивают стойкого результата. Для предотвращения рецидивов заболевания и вторичного заражения врачи-дерматологи в зависимости от общего состояния пациента разрабатывают индивидуальный план медикаментозной терапии, куда могут входить как лекарственные средства для внутреннего применения, так и наружные препараты.
Лечение контагиозного моллюска у детей
Очень часто заболевание контагиозным моллюском заканчивается самоизлечением. Обратное развитие высыпаний происходит с 7 — 12 недели после заражения. Узелки размягчаются и медленно отмирают. Полное очищение кожных покровов происходит к 6 — 9 месяцу. В случае, когда родители настаивают на скорейшем излечении, применяются разные виды лечения.
В западных странах лечение контагиозного моллюска у детей заключается в укреплении иммунитета и тщательного выполнения всех гигиенических процедур. Возбудители поражают только поверхностные слои кожи. При излечении вирусы исчезают полностью, а организм вырабатывает антитела к ним.
У отечественных врачей мнение другое — они считают, что очаги инфекции необходимо удалять во избежание переноса вирусов на другие участки тела при расчесах.
Рис. 9. Сыпь при контагиозном моллюске на лице.
Рис. 10. Сыпь при контагиозном моллюске у подростков.
Удаление очагов инфекции
- Самым простым методом удаления контагиозного моллюска является выдавливание, деструкция узелков с применением жидкого азота и прижигание фенолом с помощью деревянной палочки.
- Удаление очагов инфекции можно проводить путем выскабливания, когда кюреткой удаляется стержень очага с последующей обработкой раствором йода или марганцовокислого калия. 100% гарантии излечения применение данной методики не дает. Очаги могут появляться вновь и вновь — еще 2 — 3 раза, но потом пропадают бесследно. При проведении выскабливании у детей используется обезболивающий крем «Эмла», лидокаинприлокаиновая мазь, нанесенная за 40 — 60 минут до операции. В случае, когда ребенок не спокоен, прибегают к применению седативных средств или наркоза.
- Лазерная терапия у детей при лечении контагиозного моллюска применяется крайне редко ввиду постоянного беспокойства ребенка и требует от родителей большого терпения.
Рис. 11. Схематическое изображение удаления очага поражения при контагиозном моллюске (кюретаж).
Рис. 12. Лечение контагиозного моллюска. Лазерная терапия.
Рис. 13. Лечение контагиозного моллюска. Криодеструкция очагов поражения.
Применение лекарственных средств
- Очаги поражения обрабатываются противовирусными препаратами в форме крема, мази или геля. Срок лечения составляет от 1 недели до 2-х месяцев.
- Иммунотерапия направлена на укрепление и стимуляцию иммунной системы ребенка. Чем крепче будет иммунитет, тем быстрее детский организм справится с инфекцией.
Иммунотерапия показана лицам с атопическим дерматитом, рецидивирующим течении грибковой, бактериальной и/или вирусной инфекции. Она проводится под контролем иммунологических показателей. Показано применение иммуномодуляторов Ликопида и Полиоксидония, а также Изопринозина, обладающего противовирусной и иммуномодулирующей активностью.
Рис. 14. Сыпь при контагиозном моллюске на конечностях.
Профилактика заболевания
Профилактические мероприятия в отношении предупреждения распространения контагиозного моллюска включают в себя:
- Проведение профилактических осмотров в организованных коллективах с целью раннего выявления заболевания.
- Изоляция больных детей из организованных коллективов на срок до полного выздоровления.
- Своевременное и адекватное лечение инфекции до полного выздоровления.
- Запрещение посещения больными бассейнов и спортивных секций.
- Здоровым детям, находившихся в контакте, рекомендованы капли в нос препаратов интерферонов.
Рис. 16. Сыпь при контагиозном моллюске на ногах.
Отказ от ответственности: Этот материал не предназначен для обеспечения диагностики,
лечения или медицинских советов. Информация предоставлена только в информационных целях.
Пожалуйста, проконсультируйтесь с врачом о любых медицинских и связанных со здоровьем диагнозах и методах лечения.
Данная информация не должна рассматриваться в качестве замены консультации с врачом.
ССЫЛКИ ПО ТЕМЕ
- Угревая сыпь
- Эритразма
Статьи раздела “Контагиозный моллюск”
- Особенности контагиозного моллюска у детей
Самое популярное
- Все о грибке стопы: симптомы и эффективное лечение современными препаратами
- Грибок кожи головы: как распознать и лечить
- Симптомы и лечение грибка ногтей на руках (онихомикоза)
- Польза и вред кишечной палочки
- Как лечить дисбактериоз и восстановить микрофлору
Способы лечения
Основными способами излечения от этой болезни являются противовирусное лечение и удаление контагиозного моллюска СО2 лазером.
При условии осложнения протекания контагиозного моллюска, необходимо провести противовирусную терапию, которая уменьшит количество очагов и снизит риск повторного заболевания или осложнения.
Если медицинская история ребёнка не содержит пункты о введении анестетиков, то процесс удаления очагов необходимо отложить, до проведения аллергических проб, для исключения возможности аллергической реакции.
Имейте ввиду! Избавление от узелков монотерапией, не всегда рациональное решение. Правильнее будет проконсультироваться с дерматовенерологом, и пройти назначенную комплексную терапию.
Механизм развития заболевания
Различают 4 типа возбудителя контагиозного моллюска: MCV-1, MCV-2, MCV-3 и MCV-4. Более распространен MCV-1, а MCV-2 зачастую появляется у взрослых и чаще передается половым путем.
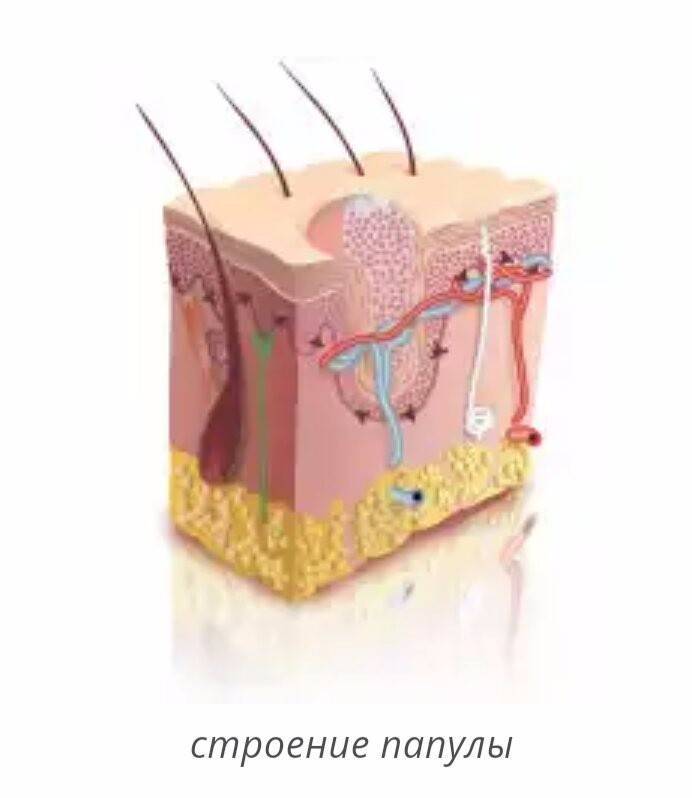
Внутри появившегося узелка находится плотная масса, в которой происходит размножение вируса. Вирус внедряется в кератиноциты базального слоя эпидермиса и в значительной мере ускоряет процесс деления клеток. Следом в шиповатом слое происходит усиленное накопление ДНК вируса. Формируется узел, центр которого подвергается деструкции, и клетки эпидермиса разрушаются. Клетки базального слоя при этом остаются целостными. Центр узла представлен дендритом, который содержит гиалиновые тела. Их диаметр составляет 25 мкм и включают в себя вирусный материал.
Дерма не подвержена воспалительным изменениям, иногда наблюдаются незначительные воспаления ткани. В случае продолжительного существования узелковых элементов могут развиться осложнения в виде хронического гранулематозного инфильтрата.
Инкубационный период
Продолжительность инкубационного периода составляет от 14 дней до нескольких месяцев. В данный промежуток времени больной ребенок или взрослый является вирусоносителем. Никаких видимых симптомов и ощущений контагиозный моллюск у детей в этот период не дает. До момента появления первых контагиозных высыпаний ребенок не заразен.
Начальная стадия: появление высыпаний

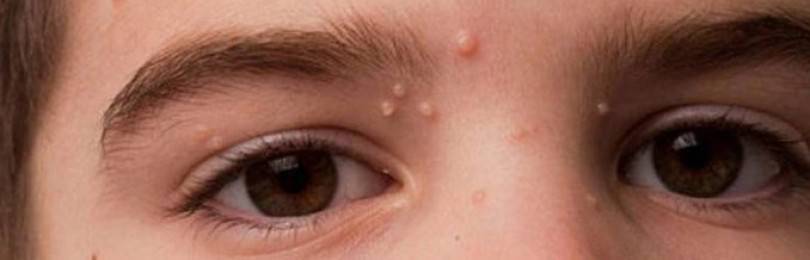
Для начальной стадии контагиозного моллюска характерно появление узелковых сыпи на коже, как на фото. У детей высыпания располагаются на:
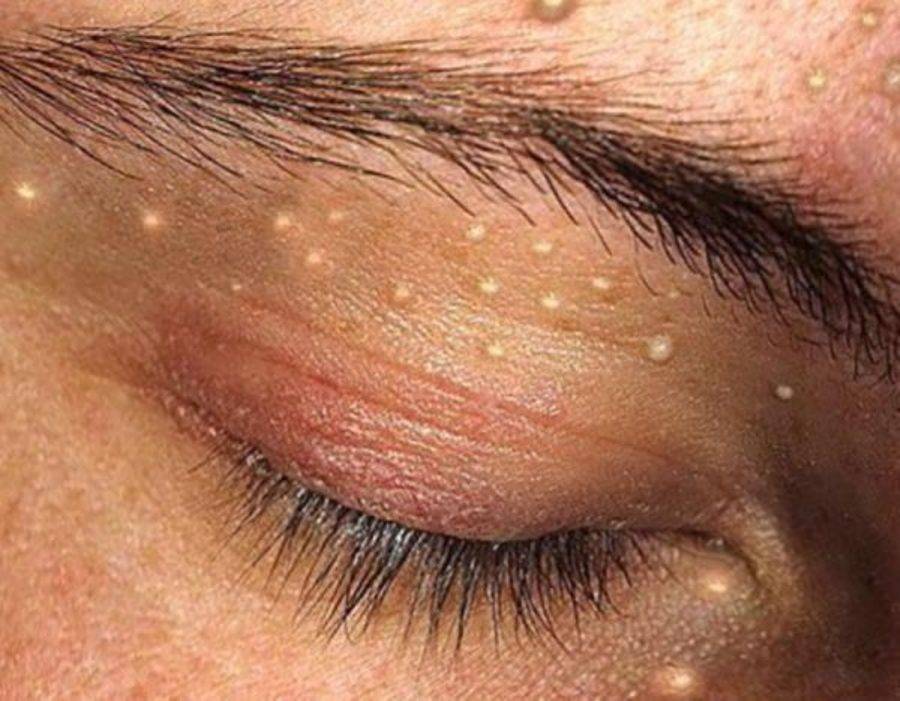
- лице (чаще всего на веках и области лба);
- шее;
- верхней части грудной клетки (чаще поверхность подмышечных впадин);
- руках (область тыльных поверхностей кистей);
- бедрах.
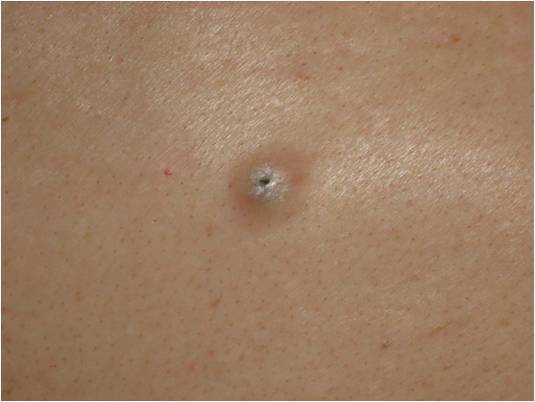
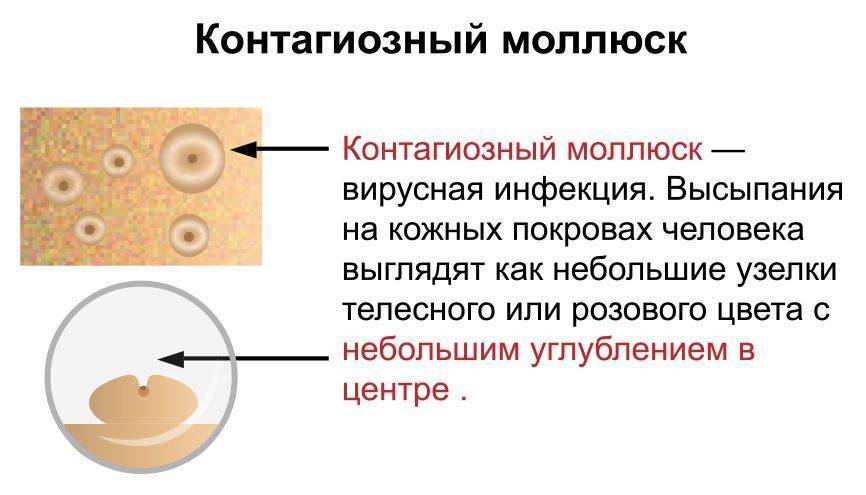
Появление высыпаний происходит на неизмененной коже в виде единичных или множественных маленьких плоских папул диаметром 0,1–0,2 см. Цвет образований не отличается от цвета кожи, либо имеет розоватый или восковой оттенок с перламутровой верхушкой. Центр папулы имеет вдавление, напоминающее пупочную впадину с маленьким отверстием.
Если пинцетом надавить на края папулы, то из нее выйдут творожистые выделения по бокам и в центральном отверстии. Эта белая кашицеобразная масса содержит ороговевший эпителий и тельца возбудителя.
Контагиозному моллюску свойственно групповое и изолированное высыпание. Болезненность и зуд при данном заболевании отсутствуют. В связи с этим больной ребенок не ощущает никакого физического дискомфорта, в связи с чем родители не всегда спешат обратиться к врачу. Прогноз при этом заболевании обычно благоприятный. У больных с нормальным иммунитетом оно проходит самостоятельно через 2–6 месяцев.
Генерализованное и осложненное развитие
Возможно развитие атипичных форм контагиозного моллюска. Они имеют генерализованных характер. К осложненным формам «моллюска» можно отнести:
- гигантские (диаметр равен 3 см и выше);
- ороговевающие;
- кистозные;
- изъязвленные;
- похожие на милиумы, угри, бородавки.
Диагноз ставится на основании представленного выше описания клинической картины и характера высыпаний.
Причины и симптомы контагиозного моллюска
Симптомы заболевания — выпуклые уплотнения с вдавленным центром. Если на них слегка надавить, появляются белые выделения. У детей могут локализоваться на любом участке тела, у взрослых чаще всего расположены на внутренней части бедер, половых органах, животе. Образования безболезненны, могут вызывать зуд, размер может достигать в диаметре 5 мм.
Заражение у детей происходит посредством контактов при игре. Для того чтобы вирус попал на здоровую кожу, достаточно прикоснуться к зараженному месту. Дети часто сами являются распространителями заболевания по всему телу, расчесывая узелки и разнося вирус по здоровой коже. Взрослые заражаются половым путем, это обусловлено местом локализации.
Зараженный человек не обязательно будет иметь кожные проявления болезни. Вирус может быть неактивным, пока иммунитет остается сильным.
Заболевание отличается благоприятным течением, но некоторые осложнения возможны при отсутствии лечения. Это может быть в случае:
- Присоединения бактериальной инфекции. В этом случае развивается дерматит, оставляющий после лечения рубцы на коже.
- Если больной страдает заболеванием, сопровождающимся снижением иммунитета. Проявлением осложнения может стать сыпь с элементами диаметром в несколько сантиметров.
Признаки проявления болезни
Клинические показания пациентов с контагиозным моллюском имеют общий признак – плотные, телесного цвета узелки, с характерным углублением посередине, диаметр которых 3-5 мм.
Данные образования имеют единичный или множественный характер проявления, с локальным или глобальным поражением участков кожи. Также, узелки могут располагаться линейно, по месту расчёсов (явление Кебнера).
Чаще всего от высыпаний страдают лицо, шея, грудь, подмышки, но также существует вероятность размещения и на любом участке тела. У взрослых, при передаче во время полового акта, вирус проявляется на половых органах, лобке, бёдрах.
Пациенты, страдающие иммунодефицитом, могут заметить узелки огромных размеров (до 1,5 см и более в диаметре), которые называются гигантским контагиозным моллюском.
Многочисленные высыпания часто случаются при одновременном атопическом дерматите.
Контагиозный моллюск передается двумя путями:
- Бытовой контактный путь инфицирования происходит через прямой контакт с кожей носителя, через личные вещи (одежду, белье) и предметы гигиены. Дети могут заразиться через игрушки и личные вещи, к которым прикасался носитель заболевания. При заражении бытовым контактным путем высыпания могут образовываться на любом участке кожного покрова.
- Половой путь заражения контагиозным моллюском происходит у половозрелых взрослых людей через интимную близость. Вирус передается как от женщин к мужчинам, так и обратно. При инфицировании через половой контакт высыпания преимущественно локализуются в области половых органов. У женщин на больших половых губах, на лобке и внутренней поверхности бедер, у мужчин в нижней части живота, в области промежности.
Недавние клинические исследования показали, что контагиозный моллюск может также передаваться гематогенным путем через кровь. Это может происходить при контакте с кровью носителя вируса или при переливании.
Существует ряд факторов риска заболевания контагиозным моллюском, касающихся в равной мере людей разного возраста и несовершеннолетних детей:
- Посещение мест общественного пользования, где высока вероятность инфицирования. Для детей это могут быть бассейны, спортивные секции и клубы. Для взрослых — бани, сауны, массажные и косметологические кабинеты.
- Близкий тактильный контакт с носителем вируса. Может произойти в любом общественном месте, у взрослого человека на работе или в магазине, у ребенка в детском саду или школе.
- Антисанитарные условия в местах общественного пользования.
- Сниженная работа иммунной системы, ослабляющая сопротивляемость организма внешним угрозам.
- Постоянный или неконтролируемый прием лекарственных препаратов, оказывающих подавляющее воздействие на иммунитет — антибиотики, цитостатики, гормоносодержащие средства.
- Стрессы и постоянное переутомление также оказывают негативное влияние на состояние иммунной системы, что приводит к снижению сопротивляемости организма инфекции.
- Склонность к аллергическим реакциям различного вида, особенно кожного типа.
- Заболевания соединительной ткани, особенно ревматоидный артрит.
- Ведение беспорядочной половой жизни, незащищенные половые акты с малознакомыми партнерами.
Благодаря иммунитету, полученному от материнского организма, младенцы до 1 года не заражаются контагиозным моллюском. Дети более старшего возраста (от 2 до 10 лет) с еще не полностью сформировавшимися защитными механизмами попадают в группу риска. Также подвержены угрозе заболевания представители контактных профессий, особенно это касается медицинского персонала среднего и младшего уровня, массажистов, косметологов, спортивных тренеров.
Контагиозный моллюск редко, но может стать причиной эпидемии. Особенно это проявляется в больших детских коллективах — детских садах, младшей школе. Данный факт обусловлен естественной для детей контактностью, пользованием общими игрушками.