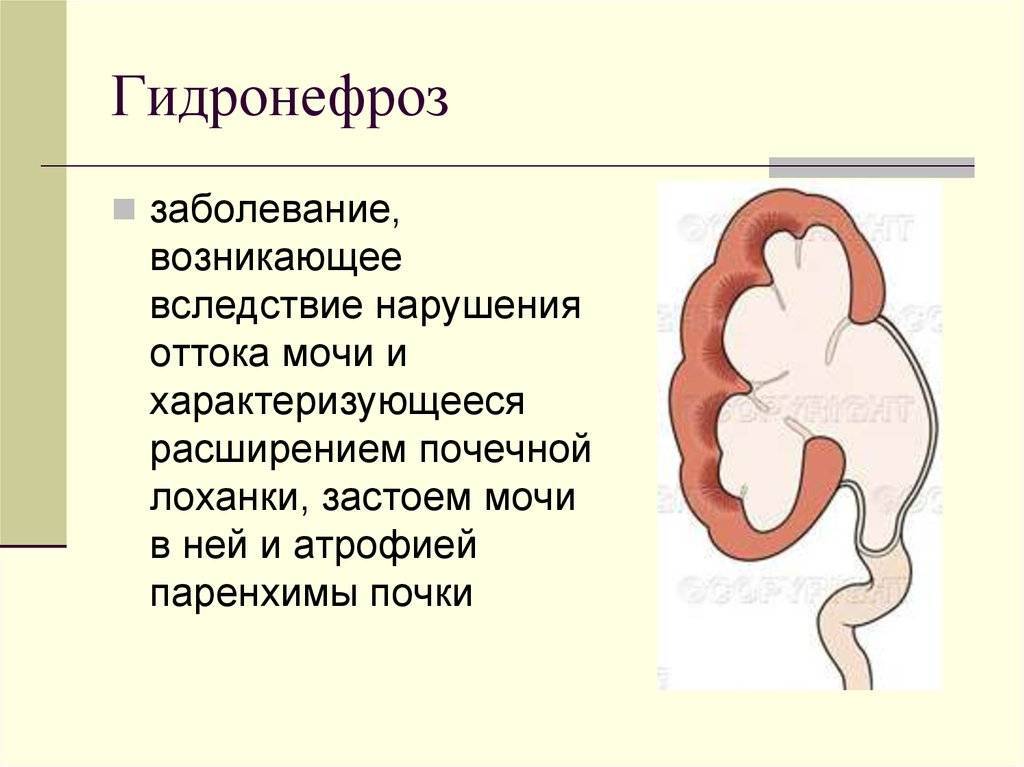
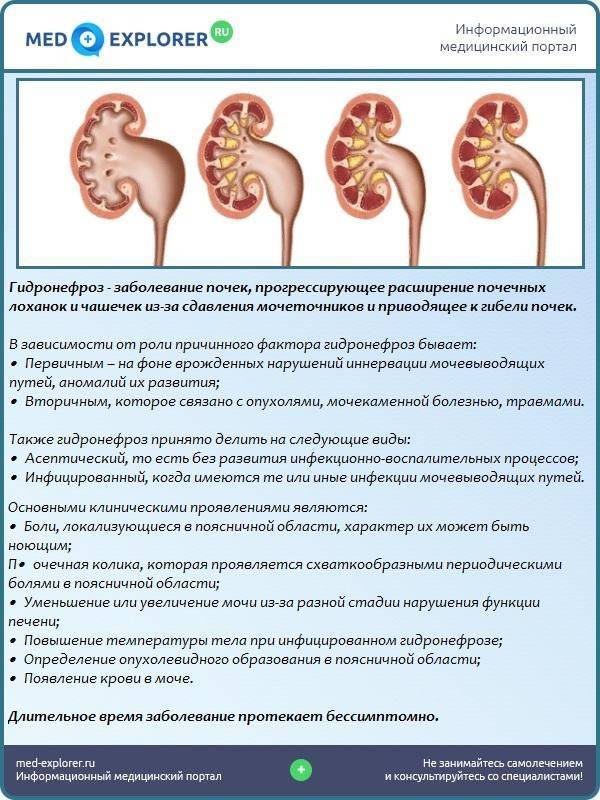
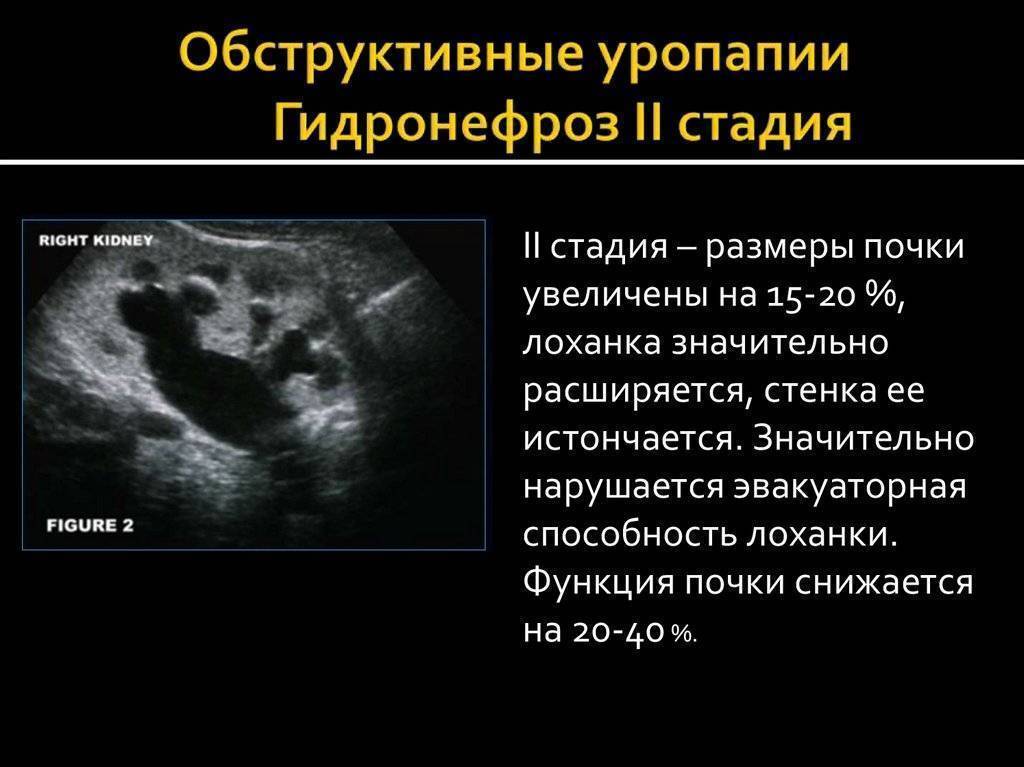
Пиелоэктазия у плода
Случается, что на УЗИ у плода обнаруживается пиелоэктазия – расширение почечных лоханок. Такой диагноз могут поставить во второй половине беременности, преимущественно у плодов мужского пола. В норме размер почечных лоханок во втором триместре не должен превышать 5 мм, а в третьем триместре – 7 мм. Расширение лоханки более 10 мм называют гидронефрозом – скоплением жидкости в почках.
Столкнувшись с диагнозом «пиелоэктазия», будущая мама задается множеством вопросов: что это за явление, каковы его причины, чем оно грозит плоду и останется ли у ребенка после рождения? Эта статья поможет во всем разобраться.
Почечные лоханки – это полости, в которых скапливается моча перед тем, как переместиться в мочеточники, а из них – в мочевой пузырь. Иногда мочи в лоханке скапливается больше, чем обычно, вследствие чего повышается давление на ее стенки и она расширяется. Объяснить это можно тем, что отток мочи из почек затруднен, например из-за сужения мочеточников. Это явление может быть однократным и через некоторое время пройдет само по себе, а может быть связано с патологией строения мочевыводящих путей.
Пиелоэктазия в три раза чаще встречается у плодов мужского пола, однако в большинстве случаев она вызвана отличием строения мужских мочевыводящих путей от женских. То есть расширение почечных лоханок у мальчиков чаще носит физиологический характер, нежели патологический. У девочек более высока вероятность сохранения этого изменения при последующих обследованиях. Кроме того, двухсторонняя пиелоэктазия гораздо чаще является физиологической, чем односторонняя
Важно исключить наличие других отклонений в строении выделительной системы – они повышают вероятность какой-либо патологии. Единичное обнаружение у плода расширенных почечных лоханок, даже более 10 мм, не имеет большого значения – важно наблюдать картину в динамике
Если пиелоэктазия сохраняется до родов, нужно продолжить наблюдение за ребенком в неонатальном периоде. У большинства детей слабо выраженная пиелоэктазия исчезает сама без лечения в результате дозревания мочевыводящих путей.
Изолированная пиелоэктазия не считается маркером хромосомных аномалий. хотя встречается при генетических нарушениях вкупе с эхографическими изменениями в других органах.
Таким образом, обнаружение умеренно выраженной изолированной пиелоэктазии не является поводом для тревог — оно лишь требует контроля на следующем ультразвуковом исследовании.
Опасные периоды беременности Очевидно, что на протяжении всей беременности будущая мама должна быть осторожной, но врачи выделяют несколько наиболее опасных периодов беременности, характеризующихся повышенным риском прерывания или других нарушений. Резус-конфликтная беременность При беременности у резус-отрицательной матери может возникнуть такое неприятное и опасное явление, как резус-конфликт
Это случается только в тех случаях, когда плод резус-положителен
Резус-конфликтная беременность При беременности у резус-отрицательной матери может возникнуть такое неприятное и опасное явление, как резус-конфликт. Это случается только в тех случаях, когда плод резус-положителен.
Длина шейки матки Далеко не последнюю роль в сохранении и продолжении беременности играет длина шейки матки. Этот параметр обязательно измеряют на УЗИ на протяжении всей беременности.
Хроническая почечная недостаточность
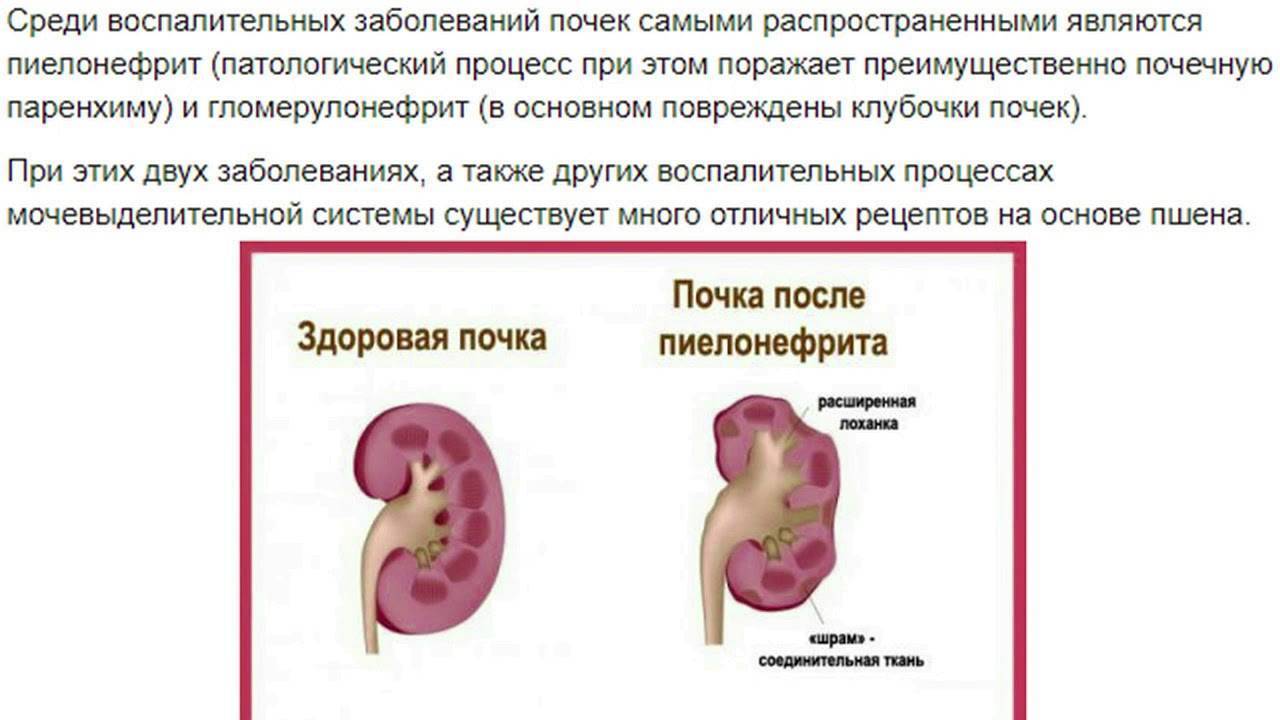
- пиелонефрит;
- склеродермия;
- стеноз артерий;
- амилоидоз;
- наследственные нефриты;
- опухоли, камни в почках.
У детей до 3 лет развитие заболевания часто вызвано аномалиями развития мочевыводящих путей, наследственностью, дисплазией почечной ткани.
Стадии развития ХПН
- Компенсированная – жалобы отсутствуют.
- Субкомпенсированная – сопровождается повышенной жаждой, снижением аппетита, нарушением работы желудочно-кишечного тракта. ХПН проявляется в задержке роста, тяжелом течении кишечных инфекций, сухости кожи и шелушении.
- Декомпенсированная – заметное снижение объема мочи. Среди признаков – плохой аппетит, тошнота. У детей заметна кривизна ног.
- Терминальная – поражение органов и систем, требуется трансплантация или диализ. Отеки лица и нижних конечностей, головные боли, отсутствие аппетита, снижение зрения, одышка, кожный зуд. Наблюдается резкое отставание в росте.
Патогенез (что происходит?) во время Острой почечной недостаточности у детей:
Патогенез (механизм зарождения и развития болезни и отдельных её проявлений) развития истинной ОПН проходит 4 последовательные фазы (стадии):
- Преданурическая.
- Анурическая.
- Полиурическая.
- Восстановительная.
Преданурическая фаза острой почечной недостаточности у ребенка является стадией первичного воздействия на почку этиологических факторов (причин, движущих сил патологического процесса, определяющих его характер или отдельные черты). Во время анурической стадии, собственно, и происходит процесс утраты почками их гомеостатических функций (способности поддержание постоянства водно-электролитного баланса и осмотического давления плазмы крови). Проявляется это следующим образом. В крови и тканях задерживаются калий, вода, метаболиты (например, так называемые «средние» молекулы: мочевина, аммиак, креатинин), прогрессирует метаболический ацидоз.
Избыточное количество в организме токсичных веществ приводит к аммиачному отравлению. Восстановление диуреза (нормального объема мочи, образуемой за определенный промежуток времени) у больных с ОПН практически всегда сменяется стадией полиурии – чрезмерного выделения мочи. В этой фазе болезни исчезает почечная вазоконстрикция (сужение просвета кровеносных сосудов), приходит в норму проницаемость капилляров клубочков.
Оценивая почечные функции, нужно учитывать, что диурез у детей – это сумма обязательной и дополнительной потери почками жидкости. Обязательный диурез – это количество жидкости, которое необходимо для полного выполнения осмотической нагрузки, а именно, выделения такого объема мочи, который характерен для почек, работающих в максимальном концентрационном режиме. В этом случае предельная осмолярность (осмоль на литр раствора) мочи у взрослого человека примерно равна 1400 мосм/л, тогда как у новорожденного – 600 мосм/л, а у ребенка до 1 года – 700 мосм/л.
Таким образом, чем старше ребенок, тем меньше у него объем обязательного диуреза. Поэтому для выделения 1 мосм/л грудному младенцу необходим диурез, равный 1,4 мл. Тогда как взрослому – 0,7 мл. А это означает, что если нефроны (структурная и функциональная единица почки) не имеют органических повреждений, снижение диуреза не может быть беспредельным. Он ограничен обязательным. Но при повышении осмотической нагрузки повышается, в свою очередь, диурез.
Чтобы определить осморегулирующую и концентрационную функции почек, нужно знать осмолярность мочи или коррелирующий с ней показатель ее относительной плотности. Для сопоставления этих показателей Э. К. Цыбулькиным и H. М. Соколовым предложена формула: ОК = 26 х (ОПМ + 6), где ОК – осмотическая концентрация мочи, ОПМ – относительная плотность мочи.
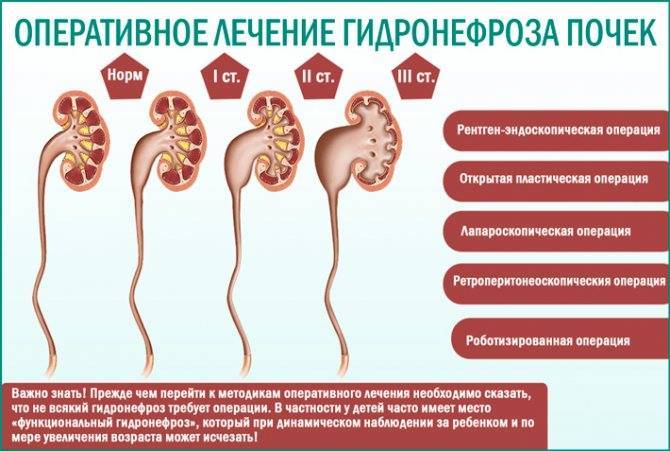
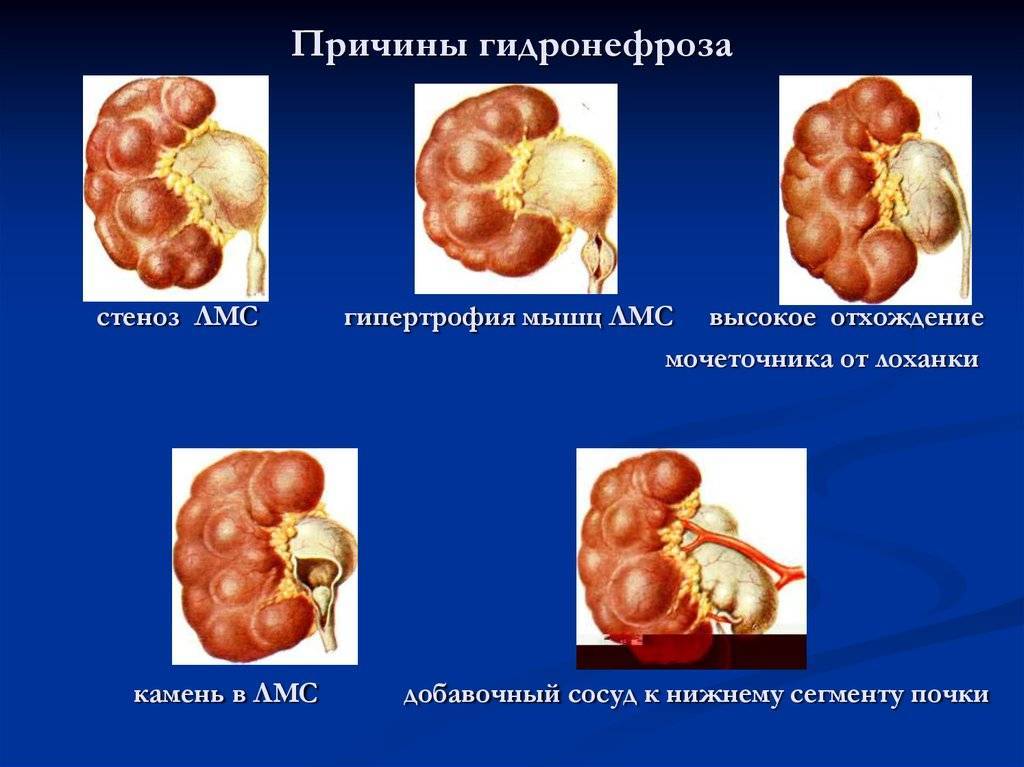
Причины гидронефроза
Лапароскопическая пластика гидронефроза
- Стоимость: 140 000 – 200 000 руб.
- Продолжительность: 1-3 часа
- Госпитализация: 3-4 дня в стационаре
Подробнее
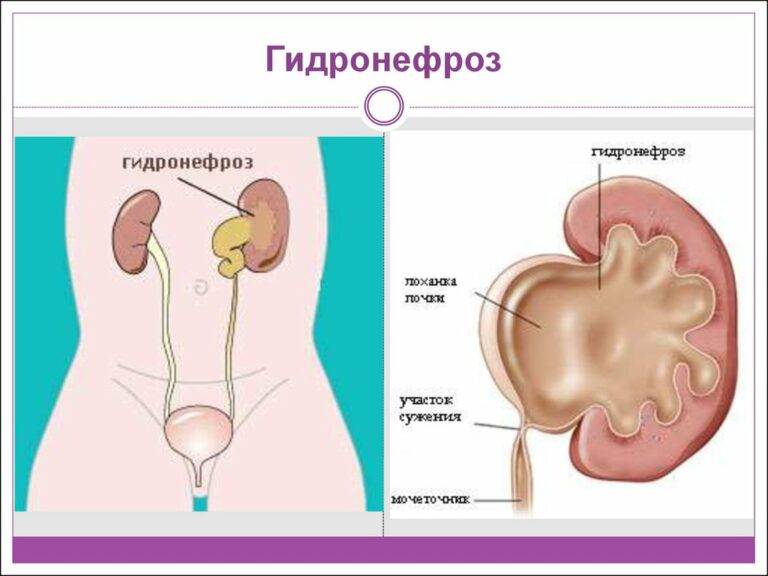
Заболевание правильнее называть гидронефротической трансформацией, поскольку при нарушении оттока мочи изменения происходят не только с чашечно-лоханочной системой, но и с паренхимой, мочеточником, сосудами, мочевым пузырем и всей выделительной системой в целом. Правая и левая почки поражаются примерно с одинаковой частотой, двусторонний процесс бывает лишь в 5-9% случаев.
Основная причина патологии – затруднение оттока мочи из почки в связи с сужением мочевыводящих путей. Сужение может произойти на любом уровне, начиная от лоханки и заканчивая наружным отверстием уретры. Такое сужение бывает врожденным и приобретенным.
Встречаются следующие врожденные причины:
- аномалия расположения почечной артерии или ее ветвей, сдавливающих мочеточник;
- внутренние клапаны мочеточника;
- недоразвитие мочеточника;
- спиралеобразное расположение мочеточника, когда он охватывает нижнюю полую вену;
- уретероцеле – мешотчатое расширение участка мочеточника;
- атрезия мочеиспускательного канала или полное либо частичное заращение;
- мешковидные выпячивания мочеточника или дивертикулы.
- нефролитиаз или , при которой конкремент механически закупоривает мочеточник;
- длительно текущие хронические воспаления, при которых изменяется стенка мочеточника, развивается стриктура мочеточника;
- опухоли органов мочевыделения – доброкачественные и злокачественные;
- у женщин – хронические воспаления и опухоли органов малого таза;
- у мужчин – растущая ;
- метастазирование опухолей различного происхождения в забрюшинное пространство;
- травмы органов брюшной полости и таза;
- болезни спинного мозга, связанные с нарушением иннервации почек и мочевого пузыря.
То есть всегда причиной гидронефроза является появление анатомической преграды на пути движения мочи.
Лечебная гимнастика
Проводится для укрепления поясницы и пресса. Со временем нормализуется внутрибрюшное давление. Упражнения несложные:
- Подъем ног поочередно в положении лежа.
- Глубокое дыхание.
- «Велосипед».
- Подъем коленей к животу.
- «Ножницы».
Корсеты для фиксации почки в оптимальной позиции
Корсет позволяет увеличить давление в брюшной полости и зафиксировать почки в правильной позиции. Срок лечения до одного года. Ношение корсета назначается вместе с лечебной гимнастикой, иначе не удастся закрепить результат. В медицине используются бандажи следующих видов: послеоперационные, универсальные, послеродовые, теплые. Выбор проводит врач после глубокой диагностики.
Операция при опущении почек
При отсутствии противопоказаний и стойкого результата при консервативном лечении назначается хирургическое вмешательство. Всего существует 4 типа операций:
- Крепление органа к ребрам мышечными лоскутами.
- Фиксация синтетическими материалами.
- Крепление фиброзной капсулы соединительной тканью.
- Фиксация к ребрам с помощью шва в почке.
После операции 14 дней нужно соблюдать постельный режим, чтобы избежать рецидива.
Профилактика нефроптоза
Чтобы избежать развития патологии, следуйте 7 правилам:
- Поддерживайте оптимальный процент жировой ткани.
- Носите корсет при беременности.
- Чаще лежите для улучшения кровоснабжения почек.
- Тренируйте мышцы поясницы и пресса.
- Избегайте тяжелых занятий спортом.
- Не переохлаждайтесь.
При подозрениях на опущение почки запишитесь на прием к специалисту, чтобы избежать прогрессии заболевания.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ почек и надпочечников | 2 700 |
| Урография внутривенная | 6 000 |
| Лапароскопическая нефропексия | 100 000 – 135 000 |
- Простатит
- Недержание мочи
Лечение гидронефроза почек
На начальном этапе лечится болезнь, ставшая причиной гидронефроза. Например, если гидронефроз развился на фоне мочекаменной болезни, необходимо в срочном порядке удалить камни из почек.
Лечение самого гидронефроза почки только хирургическое. Методы консервативного лечения используются только как вспомогательные для устранения симптоматики (противовоспалительные препараты, антобиотики, препараты для снижения артериального давления).
К основным методам оперативного вмешательства относят:
- Лапароскопическую пластику лоханочно-мочеточникового сегмента (малоинвазивная операция для восстановления связи почечной лоханки и мочеточника).
- Эндопиелотомию (малоинвазивное восстановление естественной проходимости верхних мочевых путей).
- Нефрэктомию (удаление почки).
В послеоперационный период больной в течение месяца ходит с дренажом. Дренаж удаляется после полного восстановления функции почек и мочеточника.
Профилактические мероприятия для предотвращения развития гидронефроза направлены, прежде всего, на предупреждение нарушений оттока мочи и инфицирования мочевыводящих путей. Необходимо, по крайней мере, раз в год проходить обследование у уролога.
Очень важно соблюдать следующие правила:
- своевременно опорожнять мочевой пузырь для предупреждения обратного заброса мочи в почки, который приводит к растяжению лоханки;
- избегать переохлаждения, так как оно приводит к воспалению, а также перегрева, который не менее опасен. При высоких температурах происходит повышенное потоотделение, кровь становится более густой, и почкам становится трудно ее фильтровать;
- ограничить употребление алкоголя, а лучше вообще исключить;
- ограничить употребление соли и сахара, так как правильная фильтрация крови зависит от водно-солевого баланса, а избыток этих продуктов его нарушает. К нарушению водно-солевого баланса приводит и полный отказ от соли и сахара. Нужно соблюдать меру!
- ограничить употребление белков, так как при их распаде в организме образуется мочевая кислота, выводящаяся через почки. Избыток в почках мочевой кислоты приводит к нарушению их работы и образованию камней;
- пища должна содержать достаточное количество витаминов;
- суточное количество потребляемой воды должно быть не менее 2 литров;
- регулярные дозированные физические нагрузки;
- регулярное посещение уролога и нефролога.
Причины развития гидронефроза и симптоматика
Среди причин, которые могут спровоцировать гидронефроз:
- наличие дополнительного сосуда, проходящего мимо аорты и ведущего к почке (этот сосуд оказывает давление на мочеточник);
- сужение или отхождение мочеиспускательного канала, разбухание его стенок;
- различные аномалии в развитии почек или мочеполовых путей;
- определенные сопутствующие заболевания (мочекаменная болезнь, туберкулез, эндометриоз, кисты яичника у пациентов женского пола, а также рубцы, полученные в следствие какой-либо травмы).
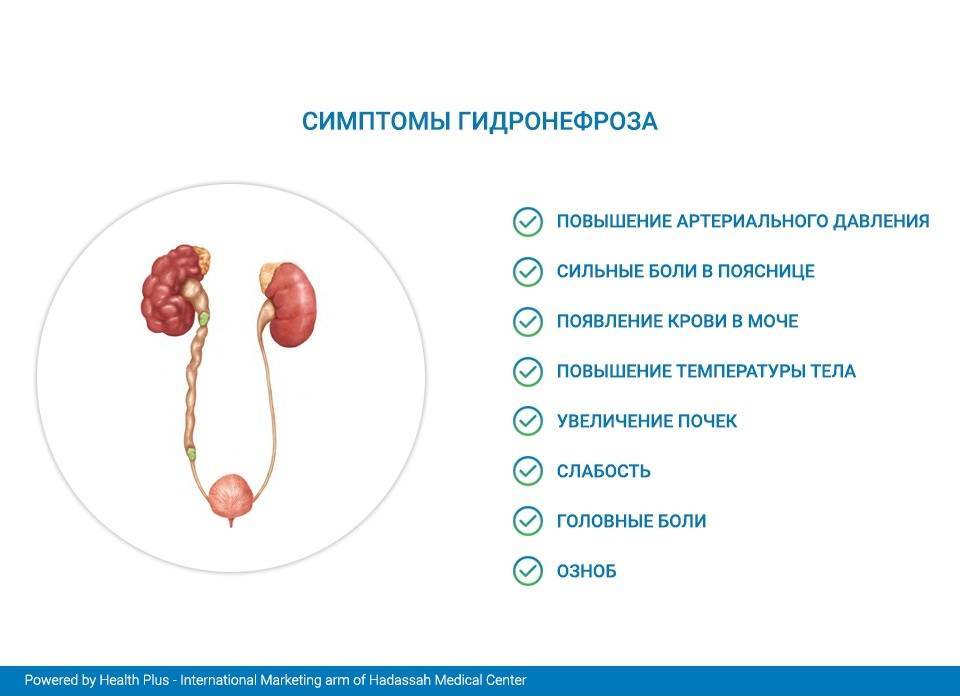
При гидронефрозе у пациента обычно отмечаются следующие симптомы:
- боли в пояснице и нижней части живота;
- примеси крови в моче;
- наличие уплотнений в брюшной полости;
- субфебрильная температура тела.
Обычно гидронефроз развивается в одной почке, но, если процесс двусторонний, возможны признаки почечной недостаточности: появление отеков нижний конечностей и лица, снижение объема суточного выделения мочи, повышение артериального давления.

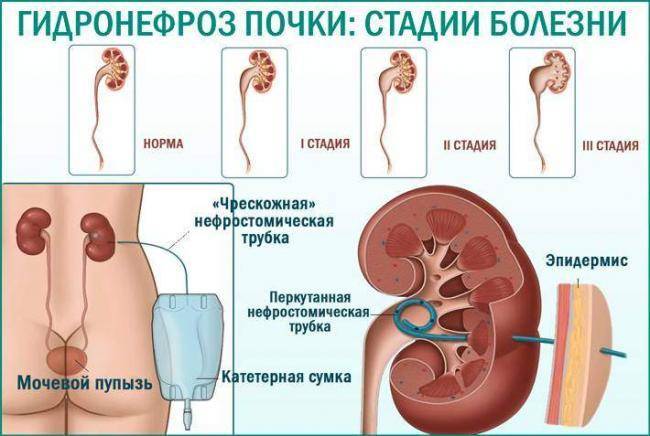
Разновидности и стадии протекания гидронефроза
1.Общие сведения
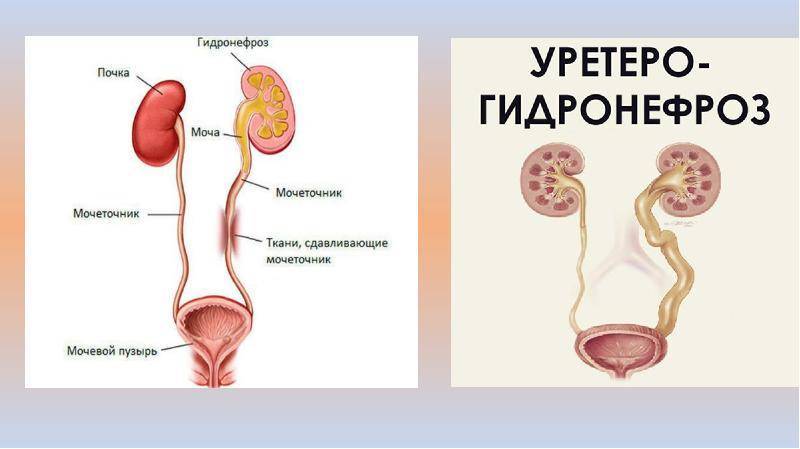
Прежде всего, обратим внимание на орфографию диагноза: в интернет-источниках нередко путаются (а то и употребляются как синонимы) понятия «уретра» и «уретер». Оставляя это на совести авторов, все же уточним: уретра – конечный (дистальный, удаленный) участок мочевыводящего тракта, собственно мочеиспускательный канал
Уретер же – это мочеточник, тонкий «шланг» из соединительной ткани, по которому отработанная после фильтрации крови жидкость (моча) поступает из почки в мочевой пузырь. Поскольку правая почка располагается несколько ниже левой, то и правый мочеточник в норме на несколько сантиметров короче; кроме того, в силу анатомических различий мочеточники короче у женщин. В целом же, их длина у взрослых варьирует в пределах 22-30 см, толщина же на разных участках различна и составляет 3-10 мм.
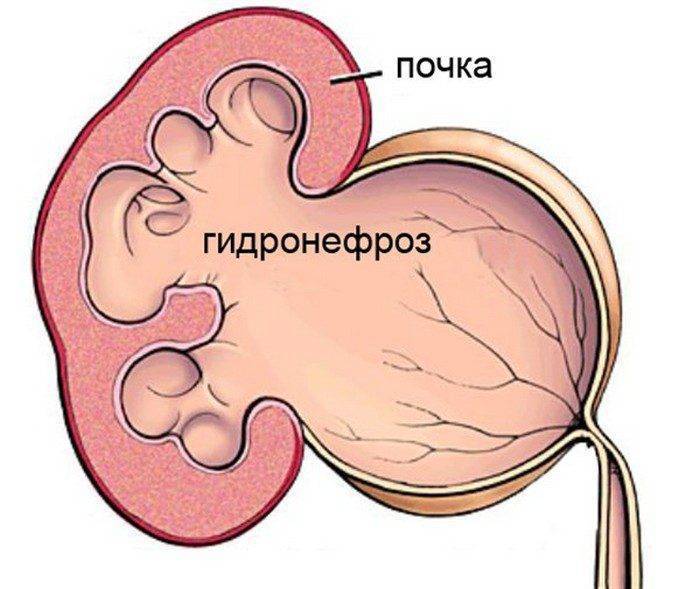
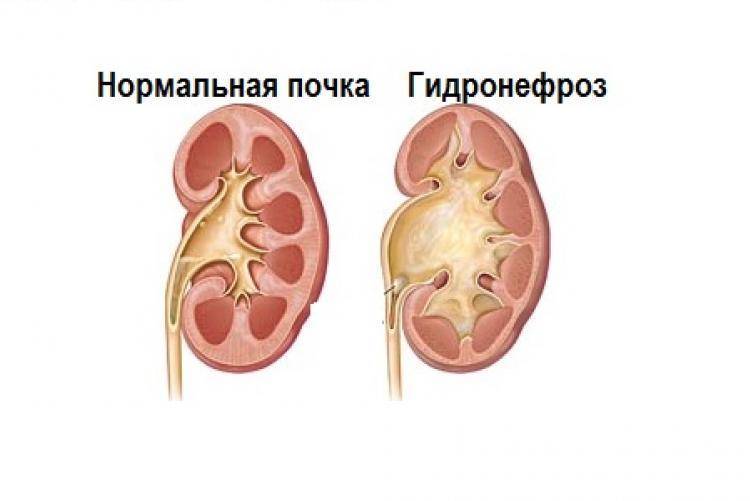
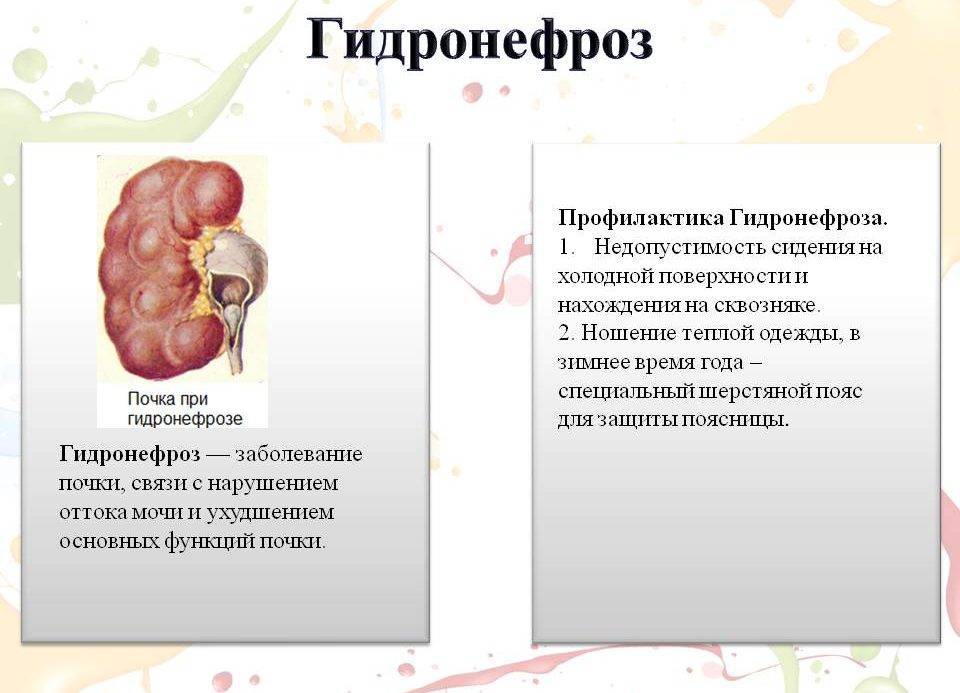
Далее, гидронефроз, или гидронефротическая трансформация, представляет собой патологическое состояние почки, при котором ее полости механически расширены изнутри избыточным давлением жидкости на стенки. Данная патология считается достаточно распространенной, хотя точных статистических данных в пересчете на долю от здоровой популяции, по-видимому, нет: разброс публикуемых оценок слишком велик. Известно, однако, что в объеме всей официально диагностируемой нефропатологии доля гидронефроза составляет примерно 5%, а среди причин госпитализации в нефрологические и урологические стационары – около 2%. Соотношение полов меняется с возрастом: если в детской категории заболевших преобладают мальчики, то затем частота выравнивается, а среди взрослых пациентов с гидронефрозом большинство составляют женщины.
Важно отметить, что гидронефроз не является безобидной анатомической аномалией: хронически повышенное давление избыточной жидкости не только растягивает чашечно-лоханочную систему почки, но и неизбежно нарушает ее работоспособность. В таких условиях нефроны (единичные ячейки почечной паренхимы, – функциональной, фильтрующей ткани) получают недостаточно питания, начинается и прогрессирует их дистрофия, а затем и атрофия – полная функциональная несостоятельность специализированных клеток, массовый «отказ» и отмирание, уменьшение паренхиматозной ткани в объеме
Количественной пропорцией между функционирующими и атрофированными нефронами во многом определяется клиническая картина, прогноз и терапевтическая стратегия при гидронефрозе.
Наконец, приставка «уретеро-» к данному диагнозу означает, что под действием патологического расспределения давлений расширяются не только собственно почечные структуры, но и соответствующий мочеточник. Нетрудно видеть, что такая ситуация является более сложной и тяжелой по сравнению с «простым» гидронефрозом, зачастую требуя и более радикального вмешательства.
Существует ли лечение внутриутробной пиелоэктазии и возможна ли профилактика патологии?
Аномалия, обнаруженная во внутриутробном периоде, нуждается в наблюдении. Доктор оценивает увеличение лоханок плода в динамике, присваивает патологии одну из трех степеней. При легкой и средней форме патологии прогноз благоприятный: лоханки приходят в норму в течение первого года жизни по мере роста младенца. При тяжелой форме, двухсторонней прогрессирующей пиелоэктазии показана операция. Ее делают в 30% случаев.
Вмешательство проводят под наркозом с помощью лапароскопии, которая исключает большие разрезы. Через мочеиспускательный канал вводят миниатюрные хирургические инструменты и проводят манипуляции под контролем ультразвука. Цель врача – восстановить нормальный отток мочи и ликвидировать ее обратный заброс в лоханки. После операции младенцу назначают противовоспалительные препараты.
Операция не гарантирует стопроцентного выздоровления, и маленького пациента обязательно наблюдает уролог до школы, а затем – до момента полового созревания. В периоды, когда ребенок активно растет, возможен рецидив патологии.
Специальных мер, способных предотвратить пиелоэктазию, не существует. Специалисты рекомендуют женщинам планировать беременность, лечить мочеполовые инфекции и болезни почек до зачатия, предупреждать рецидивы хронических патологий. С этой целью до и после беременности нужно соблюдать диету, питьевой режим и личную гигиену.
Во время беременности важно избегать воздействия токсинов, пребывания в экологически загрязненных местах. По рекомендации доктора следует принимать мочегонные средства, необходимые для улучшения оттока мочи и предотвращения отеков
Если патологию у плода все же обнаружили, важно скорректировать диету и питьевой режим, тщательно соблюдать рекомендации доктора. Умеренная физическая активность мамы в этой ситуации положительно повлияет на состояние плода.
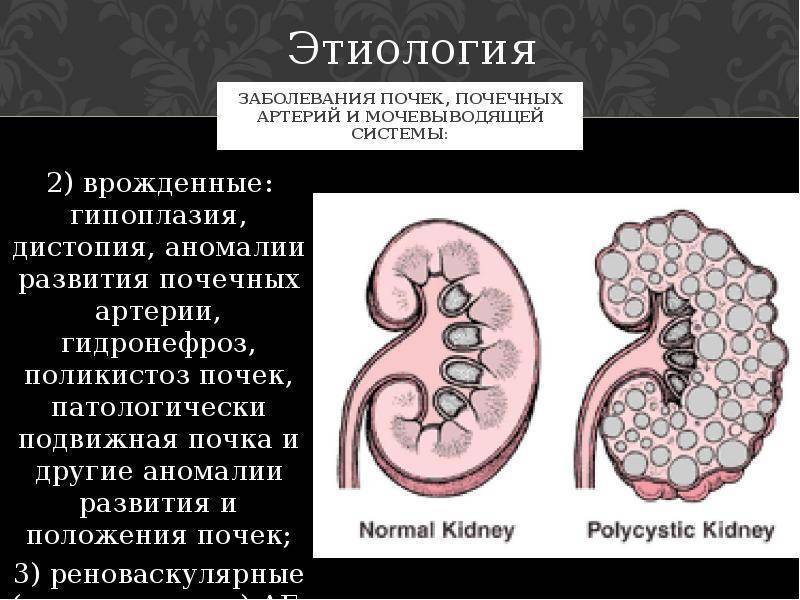
Причины аномального развития почек у плода
Гипоплазия или недоразвитость почки — это внутриутробная аномалия, при которой почка имеет маленькие размеры и неправильно функционирует. Отклонение встречается менее чем в 0,2% всех беременностей.
Развитию гипоплазии почки способствуют следующие факторы:
- поездки в тёплые страны на ранних сроках, нахождение на солнцепёке, перегрев;
- удары в живот, падения;
- влияние алкоголя и табакокурения;
- воспаления матки;
- обострение пиелонефрита, инфицирование плода;
- негативное влияние лекарственных препаратов;
- пищевое отравление, вызвавшее интоксикацию организма;
- маловодие;
- ТОРЧ-инфекции у матери;
- тромбоз почечной вены у плода;
- воздействие ионизирующего облучения.
На УЗИ гипоплазия легко заметна, почки визуализируются с 14 недели беременности. В этом поможет высокоточный 3D аппарат. Почка отображается на экране монитора как овальное или бобовидное образование в продольном сканировании и округлое в поперечном.
Почка — это парный орган, расположенный по обе стороны от позвоночника. Основой органа является почечная лоханка, состоящая из сливающихся друг с другом почечных чашек. Лоханка плавно сужается и переходит в мочеточник, который ведёт в мочевой пузырь. Сам мочеточник у здорового плода не визуализируется на УЗИ.
У здорового органа диаметр почечной лоханки составляет 4-5 мм на 2 триместре и 7 мм на 3 триместре. Структурно-функциональной единицей почки является нефрон, который осуществляет фильтрацию. На 1 скрининге можно убедиться в наличии или отсутствии почек, в односторонней или двухсторонней недоразвитости (гипоплазии), удвоении почки, а также в нормальном или аномальном расположении. Но о функциональности органа станет ясно на 2 скрининге.
Виды заболевания
По причине возникновения выделяют следующие виды уретрита:
1. Инфекционный. Возникает в результате воздействия патогенной и условно-патогенной микрофлоры:
- неспецифический — вызван кишечной палочкой, стафилококками, стрептококками;
- специфический — вызван особыми возбудителями (хламидии, гонококки, трихомонады и другие).
2. Неинфекционный. Возникает в результате аллергических реакций, травм уретры.
По виду возбудителя выделяют следующие виды уретрита:
- гонорейный (возбудителем является гонококк);
- негонорейный (возбудителями являются вирусы, бактерии, простейшие, грибки рода Кандида).
По локализации воспаления уретрит бывает:
- задним (поражается задняя часть уретры);
- передним (поражается передняя часть уретры);
- тотальным (поражается весь мочеиспускательный канал).
По механизму развития выделяют следующие виды заболевания:
- первичный уретрит — воспаление начинается в мочеиспускательном канале;
- вторичный уретрит — инфекция проникает в мочеиспускательный канал из другого очага воспаления, который может располагаться в мочевом пузыре, головке пениса, влагалище, предстательной железе.
По клиническому течениюуретрит может быть острым (до 14 дней) и хроническим (от 14 дней и более). Хроническая форма заболевания обычно развивается при отсутствии своевременной терапии.
Гидронефроз при беременности
Проблема нередко возникает у беременных женщин из-за давления матки на мочеточники, снижения тонуса верхних мочевых путей. Гидронефроз в данном случае имеет временный характер и не всегда требует лечения
Важное значение имеет то, когда произошло расширение ЧЛС: до беременности или во время
Если патология возникла до беременности, необходимо обследоваться, чтобы избежать прогрессирования заболевания. При болях в поясничной области или повышении температуры тела, женщине могут установить нефростому или стент.
Как проявляется заболевание
Основным признаком гидронефроза считают затрудненный отток мочи. Процесс развивается постепенно и сопровождается следующими симптомами:
- Распирающая тупая боль в пояснице на пораженной стороне, которая иногда усиливается.
- Общая слабость, головные боли, возникающие при прогрессировании нарушения.
- Повышение артериального давления из-за выброса гормонов, которые вызывают вазоспазм.
- Повышение температуры тела, озноб, недомогание. Появляется по причине воспалительных процессов, вызванных бактериями.
В ряде случаев гидронефроз протекает бессимптомно и выявляется только при терминальных изменения, когда восстановить функции органа уже нельзя.
Методы лечения гидронефроза
Лечение этого заболевания возможно только путем хирургического вмешательства. Передовые достижения в области медицины позволили значительно улучшить прогноз по заболеванию и процент успешного лечения.
Также проводят открытые операции:
- по Фолею, V- либо Y-образная коррекция, проводимая при сильном отхождении мочеточника;
- Fenger, позволяющая создавать в области стеноза (сужения) расширенный проходимый участок;
- Кальп-де Вирда – еще одна методика формирования зоны соединения лоханки и мочеточника;
- по Хайнесс-Андресену, эффективная при сдавлении лоханочно-мочеточниковой системы;
- антевазальная пластика ЛМС, проводимая при наличии дополнительного сосуда к почке.
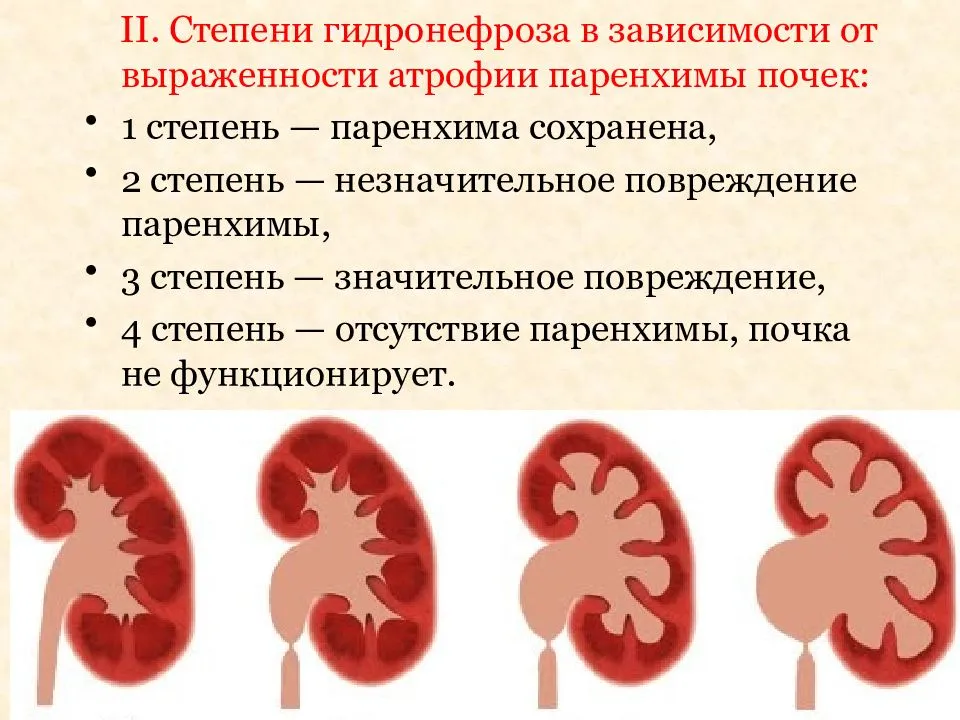
Степени тяжести заболевания
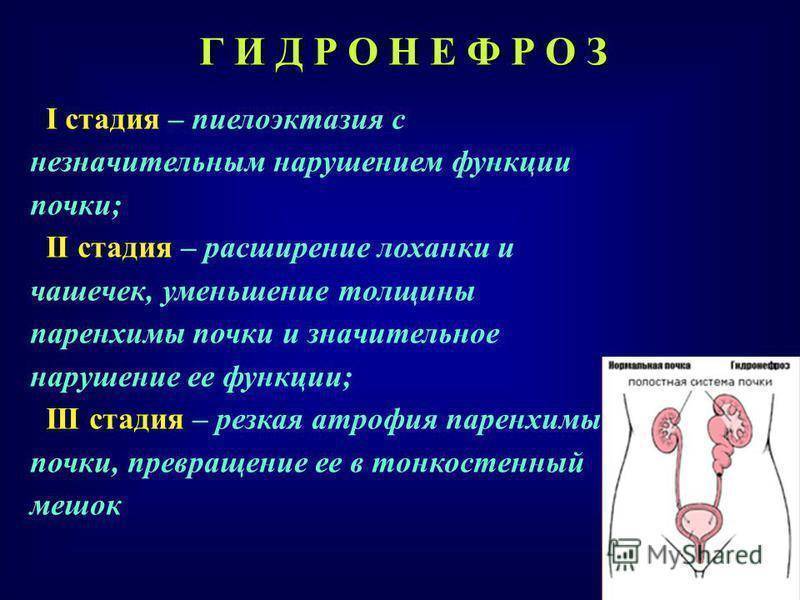
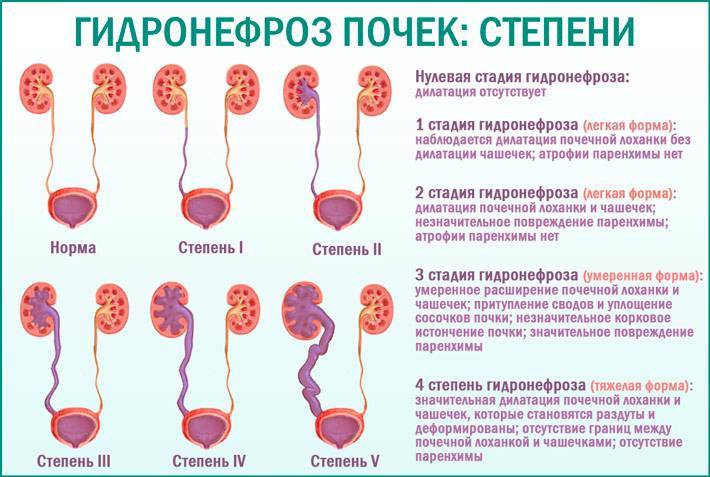
Гидронефроз разделяют на четыре степени тяжести:
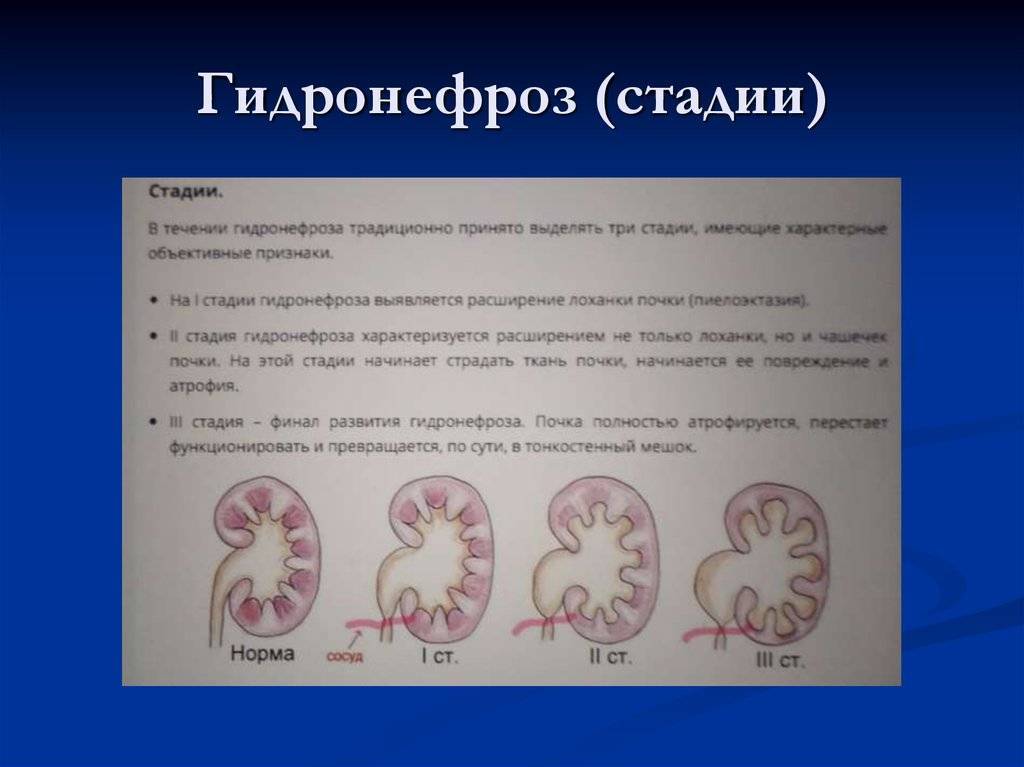
- I степень. Начальный процесс патологии, когда происходит нарушение оттока мочи и вследствие растяжения ЧЛС. При этом стенки чашечек и лоханки сохраняют свою эластичность и способность сокращаться. Патологические изменения при первой стадии обратимы.
- II степень. Продолжительное затруднение оттока мочи, при котором стенки чашечек и лоханки постепенно теряют эластичность, в почечных канальцах появляются небольшие изменения и повышаются азотистые шлаки крови.
- III степень. У пациента происходит нарушение нормальной анатомии ЧЛС, почка увеличивается в размере, а паренхима постепенно атрофируется. Орган начинает представлять собой образование, наполненное мочой, которое еще сохраняет свои функции. Азотистые шлаки повышаются, поэтому прогрессирует почечная недостаточность. Гидронефроз 3 степени может вызывать быструю утомляемость, слабость, повышение кровяного давления.
- IV степень. Почка значительно увеличивается в размерах, полностью нарушается естественная анатомия и функциональность. Почечная ткань в большей части замещается грубой соединительной тканью. Орган представляет собой тонкостенный пузырь, наполненный мочой. При гидронефрозе 4 степени его полностью удаляют.
Методы диагностики
При проявлении первых симптомов нарушения оттока мочи или возникновении болей, необходимо обследоваться.
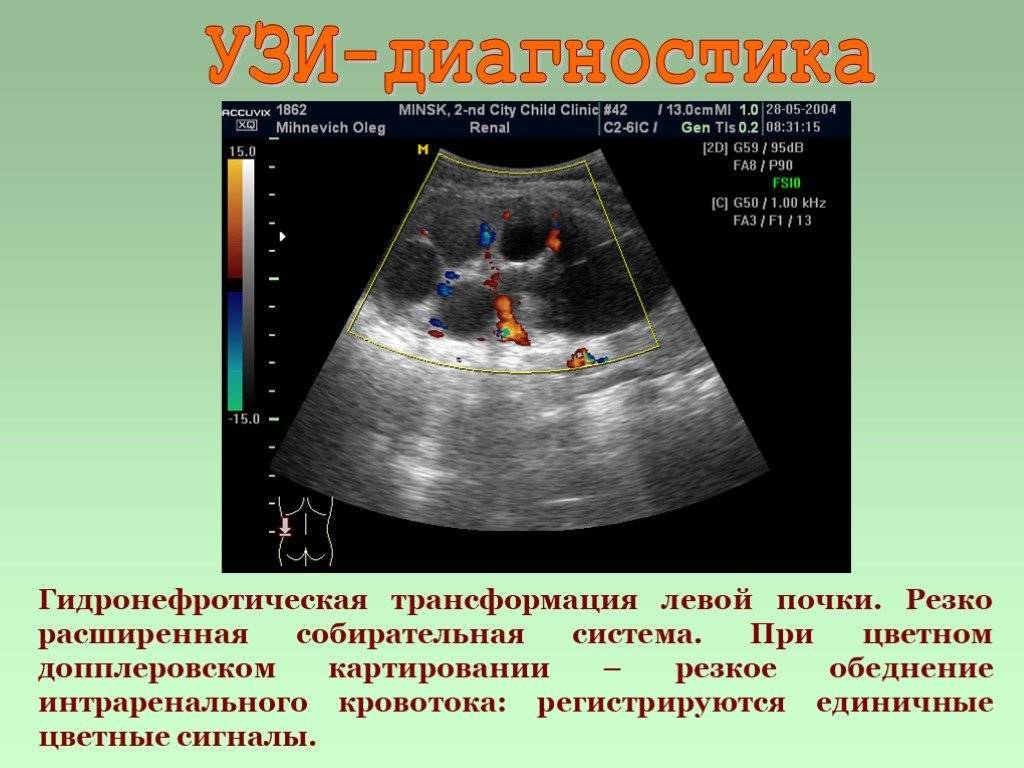
- Диагностируют патологию с помощью УЗИ почек, которое позволяет увидеть расширение ЧЛС органа и структуры, препятствующие нормальному оттоку мочи.
- Одним из самых информативных методов считается компьютерная томография, которая помогает получить послойные срезы и объемное изображение органа и чашечно-лоханочного комплекса. При увеличении почки и скоплении жидкости, легко диагностировать гидронефроз.
- При диагностике также используется радиоизотопный способ исследования – нефросцинтиграфия. В организм больного вводят радиоактивный препарат, после чего помещают его в гамма-камеру для оценки распределения препарата в тканях органов мочевыделительной системы. Метод позволяет оценить степень патологии и определить тактику лечения.
Лечение
Частой причиной расширения полостной системы почки становится стеноз лоханочно-мочеточникового сегмента (места, где соединяется мочеточник и почечная лоханка). Если изменения на фоне патологии обратимы, заболевание поддается хирургическому лечению.
При гидронефрозе проводятся операции:
2.Причины
Уретерогидронефроз может быть как врожденным (первичным), так и приобретенным (вторичным). Сочетанное расширение почечных полостей и мочеточника наблюдается, в частности, при наличии аномалий внутриутробного развития мочевыводящих путей, при некоторых видах врожденной неврологической патологии. Вторичный же может быть обусловлен одной или несколькими из следующих причин:
- наличие конкрементов в мочеточнике (при мочекаменной болезни);
- серповидноклеточная анемия;
- сахарный диабет;
- доброкачественные или раковые опухоли, достигшие определенного размера (например, аденома простаты у мужчин);
- патология лимфатической системы;
- длительный прием медикаментов (особенно обезболивающих и холинолитических);
- воздействие ионизирующего излучения.
В целом, главная и непосредственная причина уретерогидронефроза всегда заключается в том или ином нарушении нормальной циркуляции и оттока жидкости в мочевыводящей системе, а по мере дальнейшего расширения эта циркуляция нарушается еще больше, т.е. причина и следствие потенцируют друг друга.
Методы лечения у детей
Для коррекции ПМР у детей может применяться диета, медикаментозное лечение, физиотерапия и операция, если у ребенка есть к ней показания.
Диета
Детям с таким заболеванием показан стол №7 по Певзнеру. Общие клинические рекомендации по диете №7 при ПМР у детей:
- Объем свободной жидкости – не более 1 л в сутки.
- Питание дробное, пищу надо принимать 4-6 раз в день малыми порциями.
- Блюда из рыбы и мяса рекомендуется варить, а потом запекать.
- Все блюда готовятся почти без соли. Разрешенное количество соли – 2-3 г в сутки (1/3 чайной ложки). Если у ребенка повышено артериальное давление, то соль исключается полностью.
Необходимо исключить пряности, острые блюда, ограничить белок. В качестве источников белка разрешены яйца, нежирная птица, мясо, рыба. Количество белковых продуктов в рационе ребенка назначает его лечащий врач.
Полностью исключают из рациона:
- жирную рыбу, копченую, соленую, консервированную, икру;
- бобовые, грибные, рыбные, мясные бульоны;
- жирные сорта рыбы и мяса;
- жареную и тушеную пищу без предварительного отваривания;
- сосиски, колбасы, консервы, копчености;
- бобовые;
- сыры;
- шоколад;
- редьку, лук, чеснок, шпинат, щавель, редис, грибы;
- маринованные, соленые, квашеные овощи;
- рыбные, мясные, грибные соусы, хрен, перец, горчицу;
- какао, натриевые минеральные воды;
- любые продукты, приготовленные с солью, – покупная выпечка, хлеб, макаронные изделия, полуфабрикаты.
Медикаментозное лечение
Для профилактики и лечения инфекций мочевыделительной системы ребенку показаны антибиотики, уросептики, фитотерапия или иммунотерапия. Применение антибиотиков оправдано тем, что чем меньше рецидивов пиелонефрита, тем ниже риск развития ПМР. После курса лечения, через полгода-год, делаю контрольную цистографию.
При I-III степени ПМР эффективность медикаментозного лечения достигает 70 %, у маленьких детей – до 90 %.
Физиотерапия
Физиотерапия – вспомогательный способ лечения, который сильно повышает эффективность основного лечения. Методы физиотерапии зависят от рефлекторной функции мышечной оболочки мочевого пузыря.
При гипорефлекторности назначают электрофорез с хлоридом кальция, прозерином, ультразвук на мочевой пузырь, электростимуляцию.
При гиперрефлекторности показаны: электрофорез с папаверином, атропином, ультразвук на мочевой пузырь, расслабляющая электростимуляция, магнитотерапия.
Хирургическое лечение
Если у ребенка высокая степень ПМР или неадаптированный мочевой пузырь, то показана операция. Она проводится по эндоскопической методике. Показания к операции:
- постоянные рецидивы инфекций мочевыделительной системы даже на фоне приема антибиотиков;
- сохранение ПМР даже после устранения дисфункции мочевого пузыря;
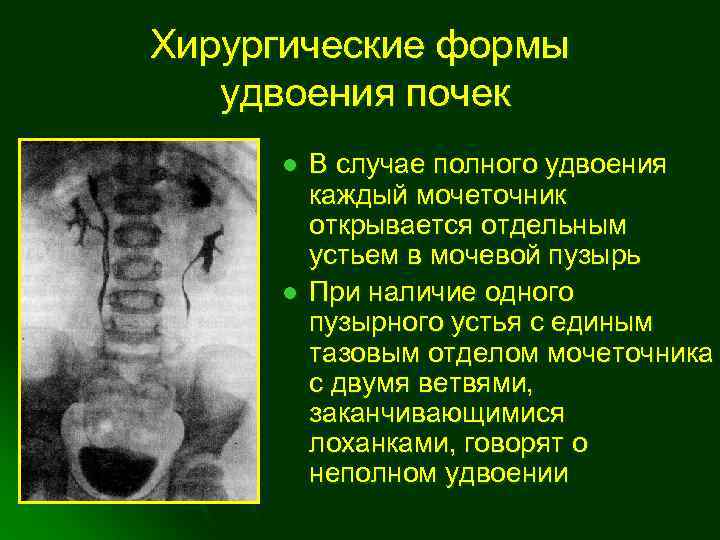
- пузырно-мочеточниковый рефлюкс в сочетании с аномалиями развития – дивертикулы мочевого пузыря, удвоение мочеточника и др.
Эндоскопическая операция проводится для того, чтобы усилить клапанный механизм. Для этого какое-либо вещество («Уродекс», коллаген или «Вантрис») имплантируется в подслизистый отдел устья мочеточника. Эта методика малоинвазивна, дети быстро восстанавливаются, есть возможность проводить вмешательства повторно. Недостаток – постепенное рассасывание или миграция введенного вещества, что приводит к необходимости оперировать снова.
Классическая хирургическая операция может быть, в зависимости от доступа, внутрипузырной, внепузырной или комбинированной. Общий принцип всех вмешательств – создание клапанного механизма путем формирования подслизистого тоннеля. Отношение диаметра мочеточника к длине тоннеля – 1:5. Самые распространенные операции – Коэна, Политано-Леадбеттера, Жиль-Вернэ, Гленн-Андерсона, Лич-Грегуара.
Если рефлюкс возникает вторично, то лечение сосредоточено на устранении тех факторов, которые его вызывают.
Если у ребенка присутствует такая врожденная патология, как клапан задней уретры, то створки это клапана резицируются эндоскопически. После этого устанавливается уретральный катетер и мочевой пузырь дренируется. Через 10 дней делают контрольную уретроскопию для решения вопроса о дальнейшем дренировании.