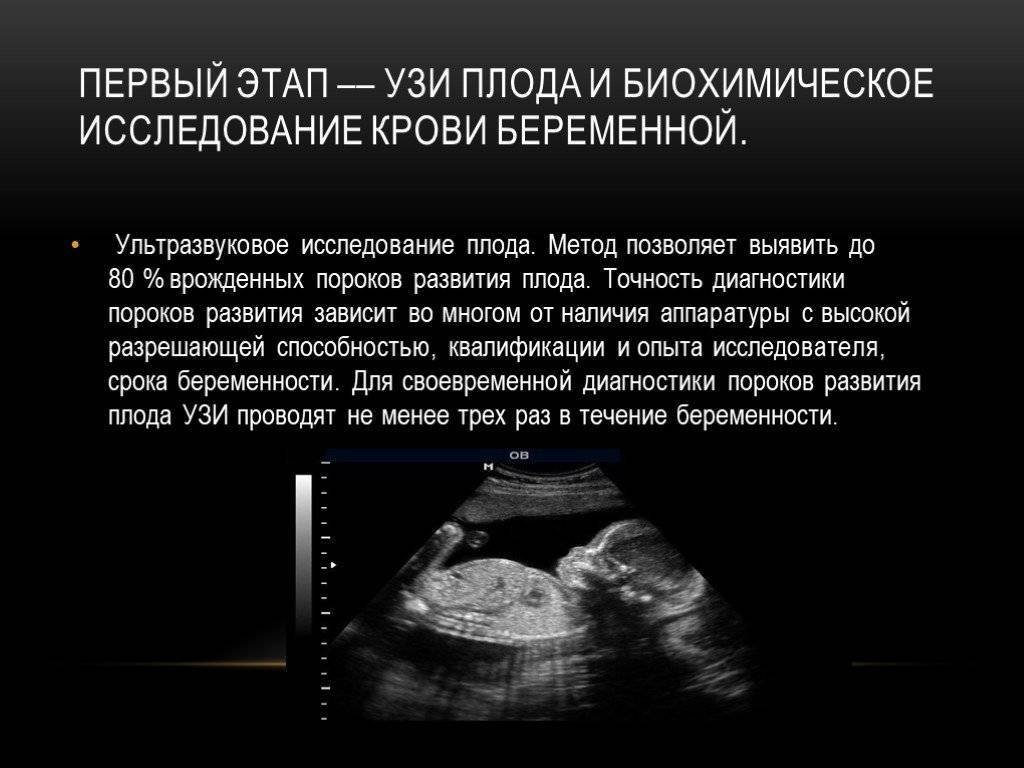
Исследование крови беременной
Во время беременности женщине предстоит сдать множество разнообразных анализов, основным из которых считается анализ крови. На 15-19 неделе женщине необходимо сдать кровь на определение уровня ХГЧ (хорионического гонадотропина), АФП (альфа-фетопротеина), неконъюгированного эстриола. Концентрация этих веществ помогает выяснить риски возникновения пороков внутриутробного развития. При неблагоприятных результатах женщине предлагается продолжить дальнейшее исследование с применением более точных методов диагностики.
АФП – специфический белок, необходимый для транспортировки разнообразных элементов к тканям и органам. В разные периоды беременности АФП достигает 30% белков плазмы эмбриона. Белок попадает в организм матери из околоплодных вод, при этом в крови беременной должно содержаться не более 10% АФП. Если уровень АФП резко увеличивается (до 80-90%), то это может свидетельствовать об аномалиях центральной нервной системы и других внутриутробных пороках развития плода.
ХГЧ – это гормон беременности, который вырабатывается ворсинками хориона. Он помогает определить наличие беременности, а также характер ее течения. Одновременное определение уровня АФП и ХГЧ помогает выявить нарушения развития эмбриона, хотя при получении неблагоприятных результатов женщине следует пройти более специфические методы исследования.
Профилактика
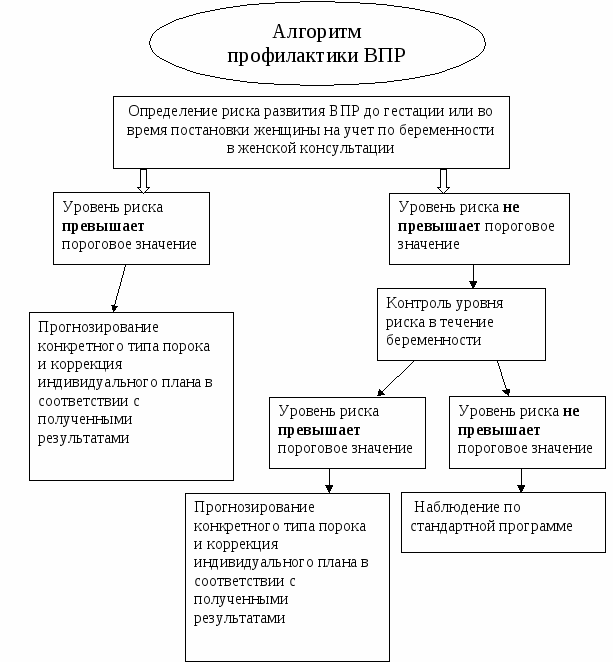
Основная профилактическая мера по предупреждению рождения ребенка с врожденными пороками развития заключается в грамотном подходе к планированию беременности.
Оба будущих родителя должны пройти тщательное медицинское обследование с проведением медико-генетической консультации и всех необходимых генетических исследований, позволяющих своевременно выявить вероятность развития у ребенка врожденных аномалий.
Не следует пренебрегать лечением имеющихся инфекций и ведением здорового образа жизни: полноценным рационом питания, отказом от вредных привычек и исключением контактов с токсическими веществами.
Бесплатный прием репродуктолога
по 28 февраля 2022Осталось 7 дней
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Профилактика врожденных пороков
Профилактика врожденных пороков предусматривает проведение индивидуальных и массовых мероприятий. Индивидуальные методы профилактики врожденных пороков основаны на медико-генетическом консультировании, где специалист определяет степень риска развития врожденного порока плода. Чаще всего к генетику обращаются семьи, в которых есть наследственные или врожденные патологии у кого-либо из родственников. Для проведения оценки рисков развития врожденной патологии плода проводят методы пренатальной диагностики для определения состояния здоровья родителей. Часто составляют проектирование совокупности генов, позволяющее определить риск формирования врожденного порока развития плода из-за нарушений генетического материала или составления неправильных комбинаций. Помимо этого, для профилактики врожденных пороков будущим родителям следует вести правильный образ жизни и отказаться от вредных привычек.
К массовым методам профилактики врожденных пороков относятся:
- оздоровление окружающей среды;
- клинические испытания лекарственных препаратов, пищевых добавок и гербицидов на тератогенность;
- защита половой системы во время рентгенологического обследования;
- улучшение условий работы на вредных производствах;
- просвещение населения о врожденных пороках новорожденных.
Бесплатный прием репродуктолога
по 28 февраля 2022Осталось 7 дней
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Причины ВПС

Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме – от предсердно-желудочкового фиброзного кольца, при аномалии – от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.
Врожденные (пороки развития) у детей – дефекты зрения
- Отсутствие глазного яблока. Глаз не развился в утробе матери
- Близорукость. Глазное яблоко не достигает нужного размера, оно меньше, чем должно быть.
- Врожденное недоразвитие радужной оболочки. Ребенок практически полностью лишен цветной части глазного яблока.
 Близорукость
Близорукость
Врожденные (пороки развития) у детей – дефекты костей
- Косолапость.Этот дефект влечет за собой деформацию одной или обеих ног ребенка. Ноги после рождения необычно направлены внутрь и имеют «серповидную» форму. Внутренний край стопы укороченный и приподнятый, а наружный более выраженный.
- Согнутые колени. Ось голени сгибается внутрь, и они располагаются под открытым углом внутрь.
- Гемимелия. Врожденный дефект, который характеризуется отсутствием всего или дистального фрагмента (от локтя вниз и от колен вниз) нижней или верхней конечности.
- Дисплазия тазобедренного сустава. Недоразвитый тазобедренный сустав.
 Косолапие
Косолапие
Пороки внутриутробного развития и их причины
Причин формирования пороков внутриутробного развития плода множество. В большинстве случаев они обусловлены генетическими дефектами, которые могут быть как приобретенными, так и врожденными. Аномальный ген может передаться от одного из родителей или сформироваться в результате мутации собственного материала.
- Ионизирующего излучения;
- Инфекций;
- Травм и повреждений;
- Лекарственных препаратов;
- Вредных привычек (алкоголя, курения, наркотиков);
- Недостаточного поступления необходимых витаминов, минералов и других элементов;
- Токсических веществ;
- Гормональных нарушений;
- Расстройств иммунитета и др.
Внутриутробные пороки развития плода могут быть разной степени выраженности, все зависит от времени влияния негативных факторов, локализации поврежденных генов, длительности токсического воздействия и других причин. Следует отметить, что закономерности между интенсивностью влияния повреждающих факторов и вероятностью возникновения того или иного порока не выделено, поэтому женщина, подвергшаяся негативному воздействию, может родить физически и умственно здорового ребенка. Хотя в этой ситуации существует риск возникновения мутаций и аномалий у следующих поколений.
Витамины – для жизни
Бытует мнение, что хорошо сбалансированный ежедневный рацион беременной женщины содержит достаточное количество витаминов, микроэлементов и в этом случае не требуется дополнительного назначения мультивитаминных комплексов. Однако, по европейским данным, витаминная недостаточность у беременных составляет 20-30% даже при самом сбалансированном и разнообразном рационе питания.
Современные исследования, регулярно проводимые в последние годы РАМН, показали, что рацион современной женщины, составленный из натуральных продуктов, вполне адекватный нашим энергозатратам и даже избыточный по калорийности, оказывается не в состоянии обеспечить организм необходимым количеством витаминов при беременности и кормлении.
Более подробную информацию вы можете найти на сайте elevite.ru
*A.E.Czeizel Применение поливитаминов, содержащих фолиевую кислоту, в период зачатия. Europ. J. Obstetr. Gynecol. Reproductive Biology, 1998, 151-161.
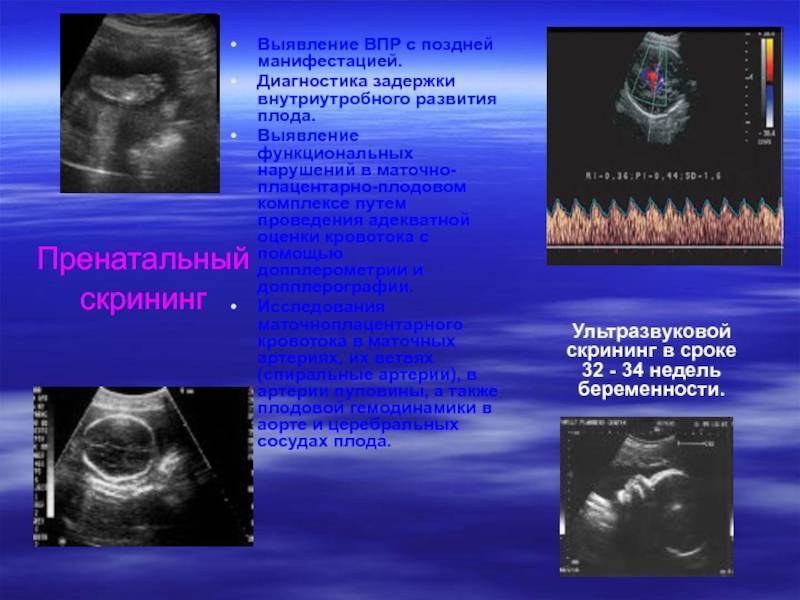
I I этап перинатального скрининга (16-18 недель)
На этом этапе вполне возможно проведение 3D или 4D УЗИ, которые дают возможность оценить все внешние аспекты малыша, а также в случае четырехмерной эхографии определить подвижность плода и его пол.
Биохимический компонент второго этапа представляет собой «тройной» тест, который предполагает выявление и измерение следующих белковых компонентов в крови будущей мамы:
- Свободные β субъединицы ХГЧ.
- Альфафетопротеин.
- Свободный эстрадиол.
АПФ (Альфа-фетопротеин) – специфический белок, который продуцируется непосредственно плодом и проникает в кровь матери через плаценту. Его повышенное содержание может говорить о дефектах нервной трубки плода и пороках других жизненно важных органов. Понижение АПФ может фиксироваться при хромосомных заболеваниях, таких как синдром Дауна.
Свободный эстрадиол – женский стероидный гормон, который в период беременности должен продуцироваться плацентой. Снижение уровня эстрадиола в крови женщины может свидетельствовать о нарушении развития плода.
Генетические пороки развития
Наследственные заболевания – это нарушения, которые связаны с генными мутациями, к числу самых распространенных из которых относятся:
- синдром Дауна: хромосомное расстройство, причины возникновения которого на сегодняшний день доподлинно не изучены. Суть порока развития заключается в образовании при созревании яйцеклетки не двух (в норме), а трех хромосом в 21 паре хромосом;
- гемофилия: является тяжелым наследственным заболеванием, возникновение которого связано с недостатком плазменных факторов свертывания;
- фенилкетонурия: тяжелый порок развития, для которого характерно внезапное нарушение обмена фенилаланина. Патология, как правило, сопровождается физическими и умственными отклонениями в развитии плода;
- дальтонизм: патология, которая чаще всего встречается у лиц мужского пола. Характеризуется частичной цветовой слепотой;
- птоз: наследственная аномалия развития век, характеризующаяся опущением верхнего века, обусловленного гипоплазией мышцы, которая его поднимает.
Когда и почему возникают генетические патологии плода: риски по возрастам
Аномалии развития плода закладываются уже в момент оплодотворения сперматозоидом яйцеклетки. Например, такая патология, как триплоидия (наличие трех хромосомом в ряду цепочки, а не двух, как положено), возникает в случае проникновения в яйцеклетку двух сперматозоидов, каждый из которых оставляет по одной хромосоме. Естественно, с таким набором живой организм не может выжить, поэтому на определённом этапе происходит выкидыш или замершая беременность.
В целом хромосомные патологии разделяются на 4 группы:
- Гаметопатия. Патология имеется ещё до зачатия в самом сперматозоиде или яйцеклетке, т.е. это генетическое заболевание — врожденная патология.
- Бластопатия. Аномалии возникают в первую неделю развития зиготы.
- Эмбриопатия. Повреждения эмбрион получает в период от 14 до 75 дней после зачатия.
- Фетопатия. Заключается в формировании патологии развития плода начиная с 75 дня после оплодотворения.
Данные статистики наводит на мрачные мысли. Так, риск рождения малыша с хромосомными аномалиями у 20-летних женщин составляет 1:1667, а у 35-летних уже 1:192. А на деле это означает, что в 99,5% случаев ребёнок у тридцатипятилетней матери родится здоровым.
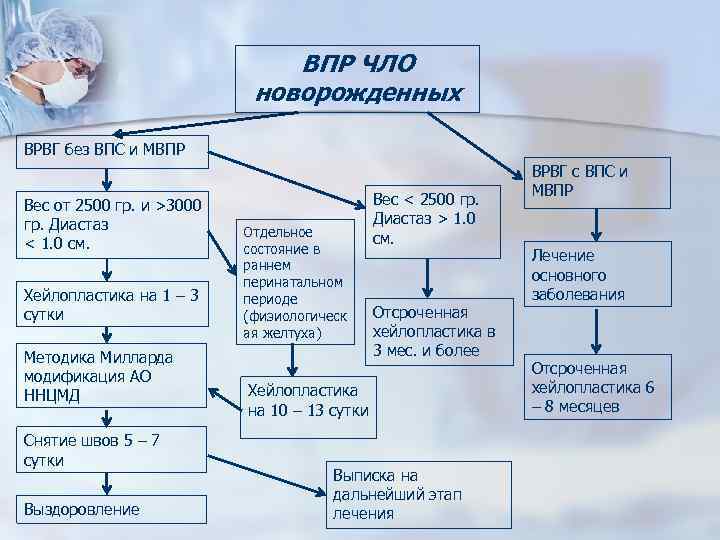
Методы диагностики ВПС
Диагностика ВПС основывается на сборе данных анамнеза (наличие пороков развития, в том числе врожденных пороков сердца, генетических заболеваний у ближайших родственников; информация о беременности и наличии этиологических факторов у родителей).
При сборе жалоб обращают внимание на отставание ребенка в развитии, плохую прибавку в весе, плохой аппетит, вялое сосание из груди либо бутылочки, отказ от груди, цианоз, частые респираторные инфекции.
Физикальное обследование
При физикальном обследовании обращают внимание на цвет кожных покровов, определяют пульс и АД (на правой руки и любой ноге), выполняют аускультацию сердца, легких, обращают внимание на наличие периферических отеков, проводят пульсоксиметрию, определяют диурез.
Инструментальная диагностика
Однако, ведущую роль в диагностике и подтверждении, дифференциальной диагностике ВПС играют инструментальные методы обследований: рентгенологическое обследование органов грудной клетки, электрокардиография, эхокардиография, МРТ, КТ, катетеризация полостей сердца.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
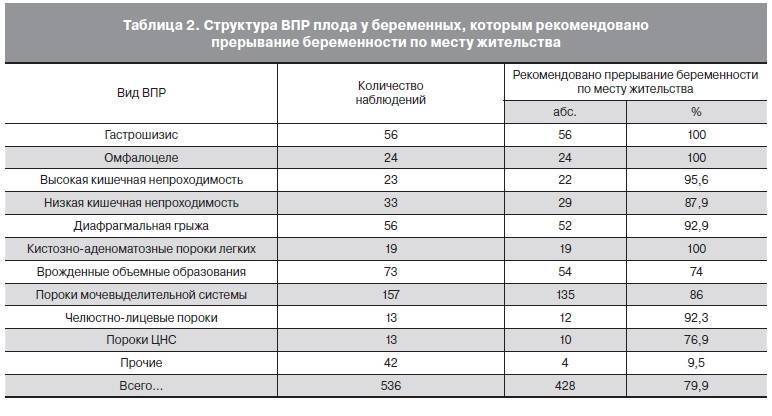
Диагностика пороков развития плода
Выявление пороков развития плода является основной задачей диагностики при беременности. Врожденные и генетические патологии развития плода при беременности определяются на основе результатов медико-генетических исследований, которые могут быть неинвазивными и инвазивными.
Неинвазивный скрининг:
- ультразвуковое исследование: проводится диагностика анцефалии, неразделившихся плодов, амелии и многих других патологий развития;
- биохимический анализ крови (на уровень плазменного протеина А, хорионического гонадотропина человека), альфа-фетопротеина: выявляются такие хромосомные нарушения, как синдром Дауна, открытые пороки центральной нервной системы и т.д.
Инвазивные методы исследования плода:
- хорионбиопсия: выявление генетических патологий в плодном яйце проводится на 11-12 неделе беременности;
- амниоцентез: исследование амниотической жидкости, позволяющее выявить гиперплазию коры надпочечников, хромосомные патологии и заболевания нервной системы;
- плацентоцентез: выявление генетических патологий посредством исследования клеток плаценты;
- кордоцентез: диагностика заболеваний крови, внутриутробных инфекций путем исследования крови, взятой из пуповины плода;
- биопсия кожи плода: выявляются возможные кожные заболевания.
Методы диагностики ВПС
Диагностика ВПС основывается на сборе данных анамнеза (наличие пороков развития, в том числе врожденных пороков сердца, генетических заболеваний у ближайших родственников; информация о беременности и наличии этиологических факторов у родителей).
При сборе жалоб обращают внимание на отставание ребенка в развитии, плохую прибавку в весе, плохой аппетит, вялое сосание из груди либо бутылочки, отказ от груди, цианоз, частые респираторные инфекции.
Физикальное обследование
При физикальном обследовании обращают внимание на цвет кожных покровов, определяют пульс и АД (на правой руки и любой ноге), выполняют аускультацию сердца, легких, обращают внимание на наличие периферических отеков, проводят пульсоксиметрию, определяют диурез.
Инструментальная диагностика
Однако, ведущую роль в диагностике и подтверждении, дифференциальной диагностике ВПС играют инструментальные методы обследований: рентгенологическое обследование органов грудной клетки, электрокардиография, эхокардиография, МРТ, КТ, катетеризация полостей сердца.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Лечение
Определенная часть аномалий развития не поддается коррекции, ребенку может быть назначено лишь применение поддерживающей долгосрочной терапии гормональными и антибактериальными препаратами, а также психологической и педагогической поддержки.
Другие пороки развития детей могут быть излечены исключительно с помощью хирургических методов, например, трансплантации. К прискорбию, довольно большое количество врожденных пороки развития новорожденных приводят к их инвалидизации и летальному исходу в раннем возрасте. Лишь в 10% случаев пороки развития детей могут быть полностью излечимы.
Причины возникновения ВПР плода
Причины, вызывающие формирование врожденных пороков развития различны. Эта патология может быть наследственной, если у будущих родителей есть отклонения в хромосомном наборе. В других случаях источником проблемы являются различные вредные факторы: инфекции, частое употребление алкоголя, наркотики.
Одна из причин – недостаток витаминов в питании беременной женщины, в частности – фолиевой кислоты. Рекомендуемая норма микронутриентов для беременной женщины в полтора раза больше, чем для женщин детородного возраста. И это не случайно – от этого зависит здоровье ребенка и когда он находится в утробе матери, и уже после его рождения.
Педиатры считают, что, помимо ВПР, такие заболевания новорожденных, как железодефицитная анемия, рахит или отставание в развитии, нередко связаны с тем, что будущей матери не хватало витаминов и минералов во время беременности.
Другие нарушения могут дать знать о себе гораздо позже – уже в детском саду и школе: это заболевания желудочно-кишечного тракта и болезни обмена веществ, в первую очередь, а также, сахарный диабет и ожирение.
Важно помнить, что образ жизни будущей мамы, ее питание, вредные привычки создают основу здоровья ее будущего малыша. А недостаток витаминов может послужить причиной нарушений физического и умственного развития ребенка
Это в значительной степени увеличивает риск рождения детей с различными отклонениями в развитии и малой массой тела.
Классификация пороков развития плода
В зависимости от распространенности пороки развития могут быть:
- изолированными (аномальное развитие одного единственного органа);
- системными (несколько пороков сочетаются в пределах одной системы);
- множественными (множественные пороки развития плода предполагают сочетание сразу нескольких пороков, которые связаны с разными системами).
В соответствии с тяжестью, пороки могут быть:
- умеренно тяжелыми: пороки развития, легко поддающиеся коррекции, не представляющие угрозы жизни плода и не влияющие негативно на уровень его жизни;
- тяжелыми: аномалии, которые совместимы с жизнью, однако значительно ухудшающие её качество;
- летальными: пороки (часто – множественные пороки развития плода), которые несовместимы с жизнью.
Показания для тестирования на ломкую Х-хромосому
- Индивиды с задержкой умственного и общего развития, аутизмом
- Индивиды с чертами фрагильной Х-хромосомы
- Индивиды с наличием синдрома фрагильной Х-хромосомы в семейном анамнезе
- Индивиды с наличием в семейном анамнезе недиагностированной задержки умственного развития
- Плоды от матерей-носителей
Геномный импринтинг — процесс, при котором активация гена происходит преимущественно в материнской или преимущественно в родительской хромосоме, но не в обеих хромосомах. Нормальное развитие имеет место лишь в том случае, если присутствуют обе копии (материнская и отцовская) импринтинг-ген. Импринтинг-ген неактивен, значит, активный ген теряет (путем делеции) или получает мутацию, в таком случае плод будет пораженным. Лишь несколько генов могут испытывать импринтинга. Примерами геномного импринтинга может быть синдром Ангельмана и полный пузырный занос (вариант гестационной трофобластической болезни).
Синдром Ангельмана характеризуется тяжелой задержкой умственного развития, атаксической походкой, типичным лицом, пароксизмами смеха и судорогами. Ген синдрома Ангельмана является активным только в материнской унаследованной хромосоме, следовательно, если происходит делеция материнской хромосомы 15 или материнская копия гена имеет мутацию, белковый продукт не образуется и плод будет пораженным.
Синдром Ангельмана также может развиться, если обе копии хромосомы 15 является унаследованными от отца (отсутствие материнской копии хромосомы 15). Это состояние получило название унипарентальной дисомии. Унипарентальная дисомия возникает чаще вследствие потери хромосомы у эмбриона с трисомией или добавления хромосомы у плода с моносомией по этой хромосомой. Каждая из хромосом может быть генетически различной (гетеродисомия) или идентичной (изодисомия), в зависимости от времени возникновения этого феномена — в течение первого или второго мейотического деления, соответственно.
Полный пузырный занос обычно является диплоидным (46, ХХ или Х ¥), но может иметь полностью отцовское происхождение, без материнского хромосомного материала. При таких условиях плод не может развиваться. Полный пузырный занос может сопровождать нормальную многоплодную беременность, но в этом случае возрастает риск материнских осложнений (гипертиреоидизм, преэклампсия, преждевременные роды). В отличие от полного пузырного заноса, частичный пузырный занос обычно является триплоидным (69, ХХХ, 69, ХVV), с дополнительным набором отцовских хромосом.
Триплоидия с дополнительным набором материнских хромосом имеет место при ЗВУР плода, врожденных пороках развития и маленькой плаценте.
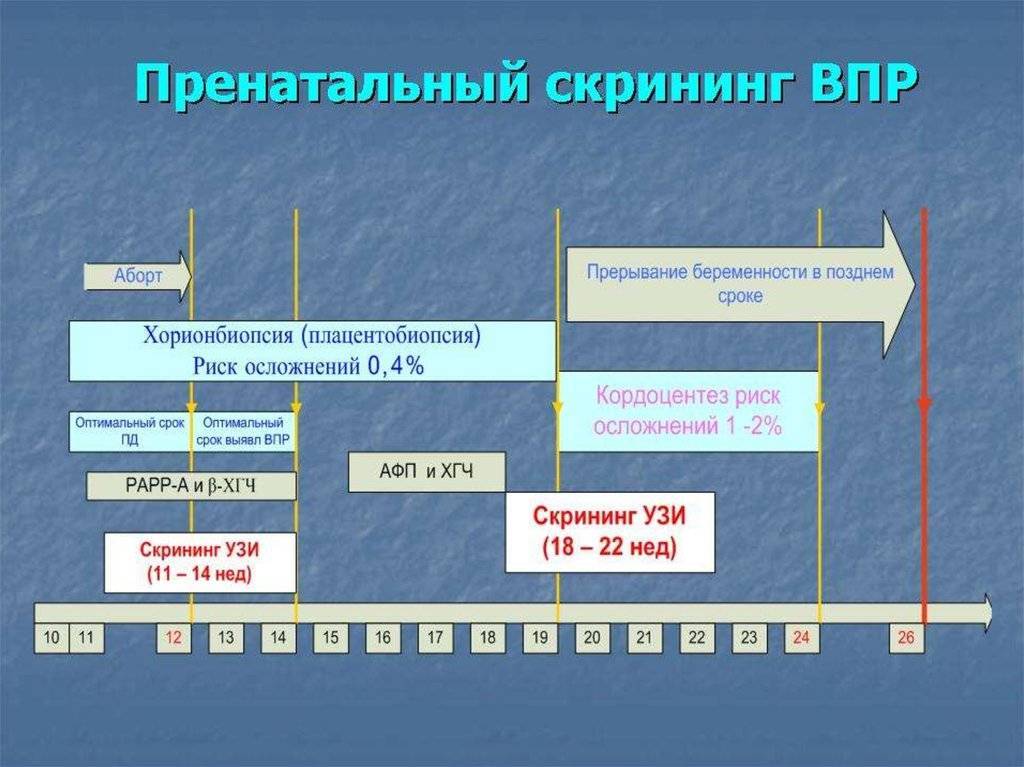
Что такое пренатальный скрининг
Пренатальный скрининг, диагностика и лечение является относительно новой проблемой в акушерстве. Началом пренатального скрининга была, возможно, эра ультразвуковой диагностики в акушерстве, которая началась около двух десятилетий назад. С открытием новых генов и их фенотипов становится все более возможным пренатальный генетический диагноз. Следует различать понятия скрининга и диагностики.
Пренатальный скрининг позволяет выявить индивидов высокого риска осложнений среди популяции индивидов с низким риском осложнений. Специфичность и чувствительность скрининговых тестов очень важны, учитывая возможность ложноположительных и ложноотрицательных результатов скрининга.
Пренатальная диагностика, конечно, более специфическая, чем скрининг (например, амниоцентез или биопсия хориона), но имеет и больший риск осложнений. Первым шагом по определению риска для плода является скрининг матери о наличии определенных состояний или заболеваний.
Нередко возникает вопрос о вероятности роста частоты врожденных пороков у потомков семейных пар, которые получали лечение по поводу бесплодия. Тяжелая олигоспермия и азооспермия ассоциируются со сбалансированными транслокациями хромосом (3-5%), синдромом Кляйнфельтера (47, ХХУ), аномалиями и микроделеции У-хромосомы.
Аномалии Х-хромосомы (ХХУ, ХХХ, Х-мозаицизм при синдроме Тернера) ассоциируются с пониженной фертильностью (субфертильностью), а также увеличением риска хромосомных аномалий у потомков. В 2/3 пациентов с врожденным отсутствием семявыносящих протоков имеет место хотя бы одна мутация гена, который отвечает за развитие кистозного фиброза. Итак, эти пациенты подлежат скринингу на наличие кистозного фиброза. Таким пациентам обычно показана интрацитоплазматическая инъекция сперматозоида в яйцеклетку, хотя наличие мутантного гена по кистозному фиброзу может влиять на репродуктивные намерения.