Кандидоз (молочница)
Грибок кандида может поражать не только половые органы, но и околососковую область. Часто такое состояние возникает во время грудного вскармливания. Возле соска и на нем образуется белый налет, при снятии которого видна воспаленная ткань, иногда покрытая язвочками.
Причины кандидоза:
- Выраженный дисбактериоз всего организма, наступивший из-за приема высоких доз антибиотиков.
- Сниженный иммунитет, при котором организм не сопротивляется инфекциям, в том числе грибковым.
- Инфицирование кандидозом ребёнка у кормящей матери. У детей при разрастании колоний кандида появляются белый налет и язвочки на нёбе, внутренней щечной поверхности и языке. При кормлении грибок переходит к матери и остаётся внутри млечных протоков, образуя инфекционный очаг.
- Долго не заживающие трещины. Очень часто такие поражения кожи возникают при кормлении. Если это состояние не лечить, на тканях может появиться грибок.
Как отличить потничку от аллергии у новорожденного
Увидев любую сыпь на коже новорожденного, кормящая мама в первую очередь начинает переживать, а не съела ли она чего-то запрещенного, что привело к аллергии у малыша. В панике она может отказаться от всех возможных аллергенов, в том числе от нужных для организма продуктов, а это, вместе со стрессом, способно плохо отразиться на лактации. Если же малыш на искусственном вскармливании, то необоснованная смена смеси из-за подозрения на аллергию ему тоже ни к чему. Поэтому, прежде чем принимать какие-то решения, любые кожные симптомы нужно показать врачу, чтобы уточнить диагноз.
До визита к врачу взгляните, как выглядит сыпь и где она расположена, это поможет определить характер ее происхождения.
| Потница | Аллергия | |
|---|---|---|
| Зависимость от времени года, температуры, влажности помещения | Есть | Нет |
| Где образуются высыпания | Складочки, кожа под волосами, задняя поверхность шеи и спина под одеждой, подмышки, пах – все плохо вентилируемые места | Лицо (часто щеки),передняя поверхность грудной клетки и живота руки, ноги. |
| Характер высыпаний | Отдельные мелкие прозрачные или красные пузырьки | Сыпь может быть вначале отдельными элементами в виде мелких пузырьков и папул, часто на красном фоне кожи, сыпь может сливаться в пятна |
| Кожа под высыпаниями | Обычно без изменений либо слегка покрасневшая и отечная | Сухая, часто красная, склонная к шелушению либо мокнущие участки с образованием корок, часто зуд |
| Дополнительные симптомы (насморк, кашель, слезотечение) | Нет | Могут быть |
Список
- Потничка у новорожденных выглядит как мелкие красные или прозрачные с жидкостью пузырьки, расположенные в местах трения и соприкосновения кожи с одеждой.
- Потничка возникает из-за закупорки потовых желез, работа которых у младенца еще несовершенна, в жарких влажных условиях.
- Лечить потничку нужно гигиеническими процедурами и подбором свободной одежды из натуральных тканей. Кремы, мази без назначения врача применять нельзя.
- От аллергии потничку можно отличить по характеру высыпаний: пузырьки мелкие, не сливаются, кожа под ними не воспалена. Появляется в жару, ребенка беспокоит редко.
(
оценок; рейтинг статьи )
Симптомы и признаки
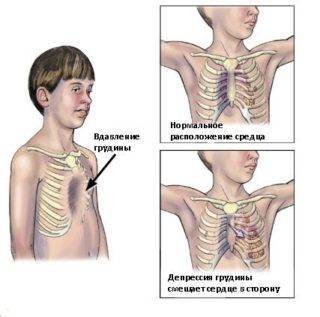 Деформация грудной клетки
Деформация грудной клетки
Деформация грудной клетки имеет различные проявления, что зависит от характера, выраженности изменений, а также возраста ребенка:
В возрасте от месяца до 3-х лет сложно визуально без специальных тестов выявить изменения
Должны обращать на себя внимание частые острые респираторные вирусные инфекции, которые имеют тенденцию осложняться пневмонией. Это связано с тем, что деформация грудной клетки влияет на функциональное состояние органов дыхания
В возрасте от 3 до 7 лет можно выявить различные изменения формы, которые преимущественно локализуются в области грудины и имеют вид углублений. При этом еще не происходит нарушения функции внешнего дыхания. Форма зависит от типа изменений, которые определяются в соответствии с современной классификацией. У детей старше 7 лет (обычно до 10 лет) деформация хорошо определяется невооруженным глазом. Развивается нарушение функции внешнего дыхания, что проявляется одышкой различной степени выраженности. Снижение поступления кислорода в кровь (гипоксия) сопровождается появлением синюшного окраса кожи и видимых слизистых, появляется «мраморный» рисунок. На фоне выраженной деформации может страдать функциональное состояние сердца, что сопровождается аритмией, повышением или снижением артериального давления. При этом часто появляется дискомфорт в грудной клетке в виде покалывания или жжения.
Техника обработки пупка без прищепки
Общепринятый алгоритм гигиенических манипуляций для пупочка без прищепки такой же, как для детей с имеющимся остатком пуповины. Поэтапно он выглядит так:
- Вымыть руки с мылом.
Приготовить все необходимое для обработки (растворы, ватные палочки и т.
д.) и организовать для себя рабочее место.
Положить малыша перед собой и осмотреть пупок, при этом аккуратно разводить пальцами кожу вокруг.
- В первые дни после выписки и при наличии корочек, выделений или загрязнений нужно обработать ранку перекисью водорода, капнув пару капель в середину пупочной ямки.
- Подождать несколько секунд, пока произойдет реакция.
- Очистить пупок. При этом коросты и грязь следует убирать очень аккуратно, без давления. Если выпадения корочек не произошло, не стоит прилагать усилия, они не должны отрываться с трудом. При последующих обработках желаемый результат будет достигнут.
- Высушить поверхность, нежно прикасаясь стерильной ватной палочкой, тампоном или салфеткой к обрабатываемой зоне.
- Прижечь ранку зеленкой или другим антисептиком, аккуратно поставив несколько точек, без нажима, от центра к периферии, не затрагивая при этом кожу вокруг.
- Одеть ребенка в чистые вещи, обеспечив доступ воздуха к околопупочной области.
Если родители выбрали для своего малыша ведение пупочной ранки согласно мировым стандартам, то прибегать к ее обработке следует только при наличии выделений или по показаниям доктора. Сухой пупок не трогают.
При появлении различных неинфекционных или бактериальных осложнений обычную обработку дополняют лечебными манипуляциями. Возможно, понадобится промывать пупок раствором марганцовки или помазать антибактериальным средством.
Как грамотно проводить подобные процедуры, должен объяснить родителям врач или медицинская сестра. Самостоятельно назначать своему ребенку средства для лечения и профилактики заболеваний пупка нельзя.
Симптомы и клиническая картина при деформации грудной клетки
Проявления деформации грудной клетки зависят от возраста ребенка и вызвавшей ее причины. У грудничков наблюдается западение ребер и грудины во время вдоха, плача или крика. Видимые признаки деформации грудной клетки в этом возрасте практически отсутствуют.
В период до 5 лет западение становится заметным при осмотре, наблюдается частая заболеваемость ОРВИ, чрезмерная усталость при умеренной двигательной активности.
Наиболее выраженные изменения наблюдаются у подростков: края ребер слегка приподняты, имеет место кифоз, живот выступает вперед, дыхательная функция нарушена.
Симптомы деформации грудной клетки:
- внешне заметные патологические изменения грудины и ребер;
- сердечно-сосудистые расстройства;
- затрудненное дыхание;
- сниженный вес;
- повышенное АД;
- чрезмерное потоотделение.
Специальный комплекс упражнений при впалой груди у ребенка
Но не будем пугать родителей раньше времени. Как уже говорилось выше, лечить данную патологию у новорожденных  детей намного проще, у них еще не сформировался костный скелет. Существует ряд специальных упражнений, которые помогают восстановить природное положение груди или хотя бы предотвратить дальнейшее развитие патологии. И так, приступим к описанию необходимых упражнений:
детей намного проще, у них еще не сформировался костный скелет. Существует ряд специальных упражнений, которые помогают восстановить природное положение груди или хотя бы предотвратить дальнейшее развитие патологии. И так, приступим к описанию необходимых упражнений:
- Малыша необходимо положить на животик. В таком положении подтягивайте ножки карапуза к грудке, а затем не спеша возвращайтесь в исходное положение. Данное упражнение необходимо выполнить 5-10 раз.
- Теперь переверните кроху на спинку, расставьте его ручки в стороны, а затем сведите на груди и прижмите. Это упражнение также следует выполнить 5-10 раз.
- В течение дня давайте ребенку в ручки большие, но не слишком тяжелые игрушки. Это сработает по принципу гантелей, и ребенок самостоятельно постепенно укрепит мышцы спины.
Диагностические мероприятия
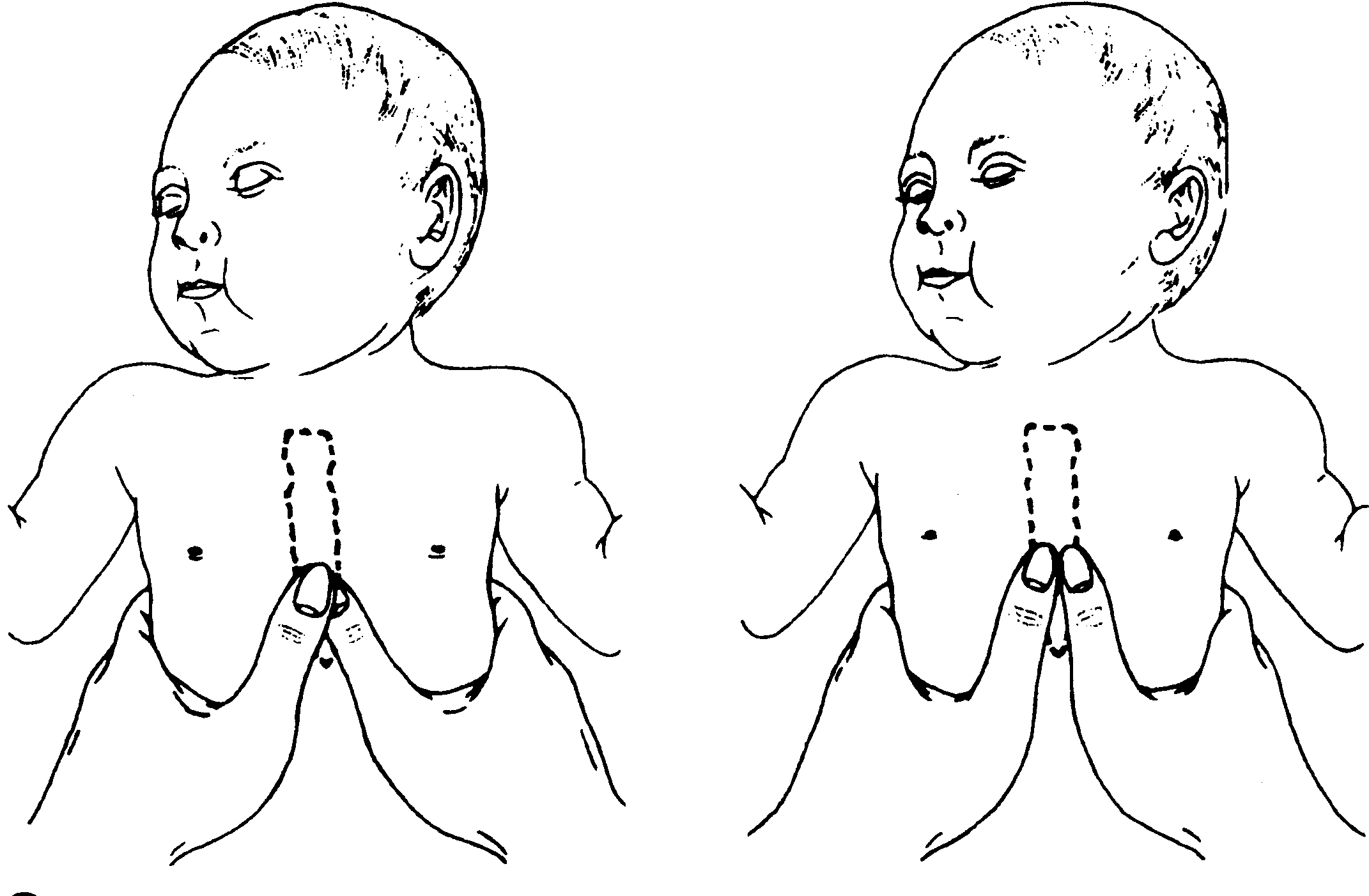
При обследовании маленького пациента врач не только ставит диагноз, но и оценивает общее состояние больного. Учитывается влияние патологии на работу сердца и легких. Как правило, у специалистов не возникает трудностей с постановкой диагноза. Врач измеряет окружность и диаметр грудной клетки. С помощью различных индексов он определяет характер и степень деформации.
Данные торакометрии подтверждаются рентгенографией груди в двух проекциях. Также для уточнения диагноза пациента могут направить на компьютерную и магнитно-резонансную томографии. Инструментальные методы исследования позволяют оценить костные дефекты, степень деформации грудной клетки, наличие смещения внутренних органов.
Влияние деформации грудной клетки на сердце и легкие определяют с помощью ЭКГ, ЭХО-кардиографии и спирографии. Для дифференциации патологии от других возможных состояний ребенку назначают лабораторные исследования.
ЧИТАЕМ ТАКЖЕ: способы лечения ДМПП сердца у детей
Виды заболевания
Один из классификационных признаков – причина появления недуга. По нему выделяют миопатию:
- первичную (появляется самостоятельно при рождении, в раннем детстве или юношестве);
- вторичную (развивается на фоне других болезней).
По локализации слабости болезнь бывает:
- проксимальной (мышцы ослаблены ближе к туловищу);
- дистальной (мышцы ослаблены в конечностях дальше от туловища);
- смешанной.
Также существуют следующие формы заболевания:
- Псевдогипертрофическая (Дюшенн-Гризингера). Появляется в 3-6 лет, редко – до одного года. В основном затрагивает мышцы ног и таза. Присоединенные поражения: слабость дыхательных и сердечных мышц. Велика вероятность летального исхода еще до совершеннолетия.
- Ландузи-Дежерина. Начинается в 10-15 лет, поражает лицо. Ослабляется мимическая мускулатура, губы выпячиваются и утолщаются, нередко больной не может сомкнуть веки. Затем вовлекаются мышцы по нисходящей вплоть до плечевого пояса.
- Эрба-Ротта (юношеская). Начало болезни – 10-20 лет, в основном подвержены этой форме мальчики. Процессы проходят сверху вниз или снизу вверх, редко – сразу по всему телу или в зоне лица.
Важно! Врожденная миопатия – одна из самых опасных форм у детей, часто заканчивающаяся летальным исходом. Ее лечение сводится к улучшению жизнеспособности и начинается уже в первые месяцы после рождения
Основное в терапии – предотвращение дыхательной недостаточности, организация зондового питания. По мере роста ребенка применяются методики ортопедической коррекции, большое значение имеет физиотерапия, социальная адаптация.
Постановка диагноза «воронкообразная грудная клетка» и лечение данной патологии
В большинстве случаев для постановки этого диагноза бывает достаточно осмотра пациента квалифицированным специалистом. А вот для того, чтобы оценить, насколько далеко зашла болезнь, используются измерения параметров грудной клетки с применением специальных приборов, а также ее рентген-исследование. Выявить, повлияло ли наличие этой деформации на состояние внутренних органов, можно с помощью УЗИ, ЭКГ, спирометрии и некоторых других исследований.
В зависимости от того, насколько выражена деформация, лечить ее могут врачи-ортопеды или торакальные хирурги. Медикаментозное лечение, ЛФК и другие «полумеры» не способны обеспечить должного эффекта для лечения воронкообразной деформации, поэтому прогрессирование заболевания является показанием для проведения операции.
Специалисты настоятельно рекомендуют проведение хирургического вмешательства в сравнительно раннем – 2-7 лет – возрасте. Это позволяет создать все условия для правильного развития грудной клетки в период стремительного роста костей в младшем школьном возрасте. Кроме того, хрящевые и костные ткани детей гораздо более эластичны, чем у взрослых пациентов, что позволяет им легче переносить операции и быстрее восстанавливаться после них.
Если деформация не опасна для осанки и внутренних органов пациента, то устранить эстетическое несовершенство можно с помощью паллиативного вмешательства. Оно представляет собой установку специальных протезов из силикона, маскирующих углубление на груди.
Клиническая картина воронкообразной деформации у детей грудного возраста
Деформация чаще проявляется вскоре после рождения в виде малозаметного вдавления. Характерным признаком воронкообразной груди у детей этой возрастной группы является симптом «парадокса вдоха» (западение грудины и ребер при вдохе), который наиболее ярко проявляется при крике и плаче.
Увеличение деформации, которая постепенно приобретает более выраженный характер, уже в первое полугодие может привести к нарушению функции органов грудной полости, склонности к катарам верхних дыхательных путей, пневмониям, стридорозиому дыханию.
Ravitch (1956) наблюдал у нескольких детей упорное срыгивание и затруднение при глотании, прошедшее после устранения воронкообразной груди. У детей с выраженной деформацией и резким симптомом «парадокса вдоха» рано развиваются хронические пневмонии, с трудом поддающиеся обычной терапии. У детей грудного возраста изменений со стороны сердца, кроме некоторого смещения его влево, обычно пе отмечается.
Следует помнить, что не исключена возможность сочетания воронкообразной груди с врожденным пороком сердца. Физическое и психомоторное развитие детей первого года жизни с воронкообразной деформацией грудной клетки обычно протекает без какой-либо видимой разницы но сравнению со здоровыми детьми.
Симптомы и признаки
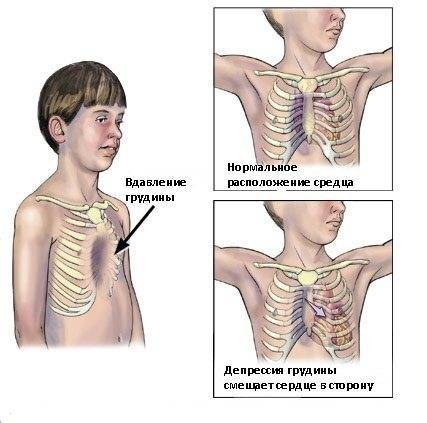
Деформация грудной клетки
Деформация грудной клетки имеет различные проявления, что зависит от характера, выраженности изменений, а также возраста ребенка:
В возрасте от месяца до 3-х лет сложно визуально без специальных тестов выявить изменения
Должны обращать на себя внимание частые острые респираторные вирусные инфекции, которые имеют тенденцию осложняться пневмонией. Это связано с тем, что деформация грудной клетки влияет на функциональное состояние органов дыхания.
В возрасте от 3 до 7 лет можно выявить различные изменения формы, которые преимущественно локализуются в области грудины и имеют вид углублений
При этом еще не происходит нарушения функции внешнего дыхания. Форма зависит от типа изменений, которые определяются в соответствии с современной классификацией.
У детей старше 7 лет (обычно до 10 лет) деформация хорошо определяется невооруженным глазом. Развивается нарушение функции внешнего дыхания, что проявляется одышкой различной степени выраженности. Снижение поступления кислорода в кровь (гипоксия) сопровождается появлением синюшного окраса кожи и видимых слизистых, появляется «мраморный» рисунок. На фоне выраженной деформации может страдать функциональное состояние сердца, что сопровождается аритмией, повышением или снижением артериального давления. При этом часто появляется дискомфорт в грудной клетке в виде покалывания или жжения.
Деформация преимущественно проявляется углублениями. Если патологический процесс затрагивает не только грудину, появляется впадина между ребрами у ребенка. Это свидетельствует об ухудшении функционального состояния дыхательной системы и является неблагоприятным прогностическим признаком.
Почему дети сжимают пальчики в кулачки?
Все дети рождаются с повышенным мышечным тонусом. Связано это с вынужденным напряжением мышц плода в матке к концу беременности: из-за того, что ему становится тесно, ребенок вынужден поджимать руки и ноги к туловищу, приняв при этом характерную «позу эмбриона». В результате происходит физиологическое усиление тонуса сгибателей, которое сохраняется на протяжении нескольких месяцев после рождения. Мягкий бережный уход за малышом, поглаживание ручек и ножек, начиная с 10 дня, приводит к постепенному расслаблению мускулатуры.
Мышечное напряжение может быть следствием воздействия некоторых факторов. К причинам истинного (патологического) гипертонуса относятся:
- беременность, отягощенная вирусными заболеваниями, токсоплазмозом, хроническими болезнями матери;
- тяжелое течение беременности, осложненное токсикозом, угрозой прерывания беременности;
- алкогольная или наркотическая зависимость у беременной женщины, курение;
- родовые травмы;
- внутриутробная гипоксия плода (кислородное голодание);
- резус-конфликт между новорожденным и матерью;
- повышенная нейрорефлекторная возбудимость.
Чаще всего к развитию истинного гипертонуса приводит родовая травма, полученная в результате срочных или тяжелых родов, при неправильном акушерском пособии в родах и т.д. Мягкость некоторых костей черепа, открытые роднички, размер головки ребенка, который превышает диаметр родовых путей, — все это способствуют тому, что даже незначительные препятствия и задержки при родах могут стать причиной механических травм черепа новорожденного. Следствием этого являются недостаточное кровоснабжение головного мозга, гипоксия, нарушение трофики тканей, повышение внутричерепного давления, недоразвитие структур головного мозга.
Виды деформаций грудной клетки
У детей чаще всего встречается два вида врожденной патологии: воронкообразная (еще встречается название «грудь сапожника») и килевидная:
- Воронкообразная грудная клетка характеризуется впалой формой передней части, при которой она оказывается вдавлена внутрь и принимает форму углубления. При этом грудина визуально кажется расширенной. Науке не известны точные причины появления этого дефекта.
- Килевидная деформация проявляется уже при рождении и выражается в виде выпуклой форме костного корсета груди. Причиной килевидной деформации грудной клетки , предположительно, считается избыточный рост ребер или остеохондральных хрящей. Обычно нарушение сопровождается аномальным развитием позвоночника, искривлениями (сколиоз, кифоз), различными видами пороков сердца. Килевидная деформация может также быть ассиметричной, при этом форма грудины оказывается впалой только с одной стороны, а с другой наблюдается выпирание.
Большинство специалистов сходятся во мнении, что врожденная деформация грудной клетки берет свое начало в период внутриутробного развития. Реберные хрящи ребенка растут слишком быстро, провоцируя повышенное давление, в результате чего возникает впалая грудная клетка. Болезнь дает о себе знать в скором времени после рождения малыша или в его первые годы жизни. Сопутствующими синдромами могут быть рахит, неправильное развитие позвоночника, болезни сердца, ассиметричное развитие костей и хрящей грудины. Со временем при отсутствии лечения деформация может быстро прогрессировать, вызывая физиологический дискомфорт и нарушения в работе внутренних органов.
Одно из наиболее тяжелых заболеваний — синдром Поланда. Это редкий врожденный синдром, для которого характерно полное или частичное отсутствие мышечного каркаса с одной стороны и сопутствующий порок развития кисти. Его причиной считается нарушение кровообращения в позвоночных артериях во время внутриутробного развития. При этом сердечная мышца и магистральные артерии оказываются не защищенными костным скелетом грудной клетки и подвержены риску механического повреждения.
Клиническая картина и методы диагностики
Оценка дыхания собаки осуществляется методами осмотра, пальпации, аускультации. В редких случаях используют специальные средства диагностики. В процессе исследования отмечают частоту, ритмичность и симметрию дыхательных движений.
Количество дыхательных движений в минуту зависит от возраста, породы, массы животного, физиологического или патологического состояния. Для средних пород собак частота дыхания составляет 14-25 движений в минуту. Крупные псы дышат реже, а у мелких пород частота может достигать 30-40.
Факторы, влияющие на учащение дыхания:
- возраст – щенки всегда дышат чаще из-за высокого обмена веществ;
- пол – показатели выше у самок, особенно в период беременности;
- размеры, масса и конституция;
- температура – собаки охлаждаются за счет дыхания;
- нагрузки – тахипноэ у собак развивается после тренировок.
Частое дыхание у собаки может быть поверхностным или глубоким. Причины учащенного поверхностного дыхания связаны с лихорадкой, воспалением легочной ткани или бронхов, отеком легких. Патология связана с защитной реакцией организма при растягивании альвеол – поверхностное дыхание позволяет избежать вторичного растяжения легочной ткани. Если собака дышит учащенно и глубоко, то следует предположить наличие кислородной недостаточности (отравление угарным газом), сильную нагрузку, стрессовую ситуацию.
Дыхание может становиться редким. Такое происходит при угнетении дыхательных центров, вызванном поражением головного мозга, отравлением. Сильное ослабление респираторной функции происходит при предсмертном состоянии. Обязательно проводится осмотр (риноскопия) верхних дыхательных путей для выявления инородных тел и других причин, препятствующих прохождению воздуха.
Одышкой называют любе затруднение дыхания, приводящие к патологическому ритму. Одышки различают инспираторные (на вдохе), экспираторные (на выдохе) и смешанные, проявляющиеся в обеих фазах. Диспное приводит к кислородному голоданию – в начале болезни собака может компенсировать патологию, участив дыхание, но постепенно увеличивается содержание углекислоты в крови, появляется цианоз слизистых, беспокойное поведение, гипергидроз.
Клиника одышки:
- голова и шея вытянуты;
- передние лапы расставлены далеко друг от друга;
- рот открыт, ноздри широкие;
- экспираторное диспное проявляется двойным выдохом;
- задействуется брюшная полость в акте дыхания.
Чаще других регистрируется смешанная форма одышки, возникающая при разнообразных патологиях органов дыхания, сердца и головного мозга. В покое болезнь может не проявляться, но после физических нагрузок собаки задыхаются. Резкое удушье происходит при спазмах верхних дыхательных путей.
У ребенка обнаружена впалая грудная клетка: что делать?
Как только врач поставил диагноз нужно срочно приступать к лечению данного недуга. Пока малыш маленький и его ребра  и грудная клетка это преимущественно хрящи, а не кости, то есть шанс вылечиться консервативными методами:
и грудная клетка это преимущественно хрящи, а не кости, то есть шанс вылечиться консервативными методами:
- Специальный лечебный массаж;
- Специальная дыхательная гимнастика;
- Плавание, активные упражнения в воде;
- Ношение корсета.
Разумеется, курс лечения будет подобран индивидуально, исходя из степени патологии и состояния пациента. Курс массажа назначается для укрепления мышечной ткани, для улучшения кровообращения и ускорения обменных процессов.
Одну из самых важных ролей при лечении впалой грудной клетки у крохи играет дыхательная гимнастика
Ребенка в сознательном возрасте очень важно научить делать «напряженный вдох» (специалист научит, как правильно его выполнять). Также ребенку нужно создавать аэробные нагрузки, для маленьких деток подойдет плавание, для деток постарше подойдет бег и езда на велосипеде
Вся эта физическая активность способствует расширению грудной клетки и увеличению межреберных пространств.
Но если врач видит, что недуг развивается слишком быстро и серьезно угрожает здоровью и жизни пациента, то назначается хирургическая операция. Есть случаи, когда только хирургическое вмешательство может помочь вернуть естественное положение грудной клетки и предотвратить дальнейшее развитие патологии.
Существуют еще ряд показаний к хирургической операции:
Это когда деформация имеет третью степень, как уже говорилось, в этом случае обязательным сопутствующим симптомом будут смещение сердца и нарушения в работе внутренних органов.
Деформация, которая не провоцирует серьезные нарушения в работе внутренних органов, но приводит к серьезным психологическим нарушениям пациента.
При синдроме Поланда, когда снижается каркасные и защитные свойства костно-хрящевой структуры грудной клетки вследствие деформации.
Врожденные расщелины в области груди у деток разных возрастов.
Когда оперативное вмешательство противопоказано:
Если деформации ребер и грудины сопутствуют очень тяжелые патологии сердечной, сосудистой и дыхательной систем. Умственная отсталость пациента в умеренной и тяжелой степени.
Оперативное вмешательство – это большой шанс на выздоровление. В 95% случаев дети избавляются от данного недуга, и только небольшому проценту деток требуется повторная операция.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Лечение миозита грудной клетки
Врач-невролог назначает лечение болезни индивидуально для каждого пациента.В первую очередь нужно выявить и устранить причину. Если виноваты вирусы — как правило, специфического противовирусного лечения не требуется. Проводят стандартные мероприятия при простуде, через некоторое время происходит выздоровление. С бактериями борются при помощи антибиотиков, с паразитами — при помощи противопаразитарных средств. При хронической травматизации рекомендуют покой, затем — правильную организацию труда и отдыха.
Общие принципы лечения разных форм миозита грудной клетки:
- При острой форме болезни нужно обеспечить покой. Поврежденные мышцы необходимо держать в тепле, обычно грудную клетку оборачивают шерстяной тканью.
- Для облегчения болей применяют обезболивающие препараты из группы нестероидных противовоспалительных средств: такие как диклофенак, ибупрофен.
- При некоторых формах миозита хорошим эффектом обладает финалгон и другие разогревающие мази.
- При повышении температуры применяют жаропонижающие препараты.
- Также применяют физиотерапию, массаж, лечебную физкультуру.
При гнойной форме заболевания нередко приходится прибегать к хирургическому лечению: гнойник вскрывают и очищают.
Основные проявления миозита мышц грудной клетки — боль в пораженных мышцах и болезненные уплотнения, которые соответствуют очагам воспаления. Заболевание может протекать в двух формах:
- При остром миозите симптомы возникают быстро, внезапно, обычно во время инфекции, после длительного напряжения мышц, травмы.
- При хронической форме проявления нарастают постепенно, она может стать итогом нелеченого острого воспаления в мышцах.
Проявления истинного гипертонуса мышц
Предположить наличие у малыша патологического повышенного мышечного тонуса родители могут по следующим признакам:
- младенец с самого рождения удерживает головку;
- во время сна руки и ноги малыша прижаты к телу;
- кулаки крепко сжаты, большие пальцы всегда зажаты в кулачках;
- голова запрокинута назад;
- при попытке разогнуть конечности ребенка чувствуется выраженное сопротивление;
- если поддержать кроху за подмышки, он будет тянуться вверх и приподниматься;
- при неоднократных попытках развести малышу ручки или ножки напряжение в мышцах будет возрастать;
- при плаче у ребенка отмечаются дрожание подбородка, сжатие кулачков;
- сосательный рефлекс усилен.
У деток, страдающих гипертонусом мышц, наблюдаются обильные срыгивания, беспокойство, частый беспричинный плач, плохой сон, повышенная реакция на внешние раздражители (звуки, яркий свет). Старшие дети ходят на носочках.
При несвоевременно начатом лечении неврологической патологии состояние малыша будет ухудшаться, патологические проявления будут усугубляться. В дальнейшем появятся нарушения мелкой и крупной моторики, речи, дискоординация движений, дефекты походки и осанки, задержка психомоторного развития.
Болезнь Педжета (рак соска)
Этот тип рака кожи развивается в околососковой области и на соске. Заболевание имеет высокую степень злокачественности и очень рано дает метастазы. Причины появления опухоли до конца не известны, но выявлено, что ее провоцируют кожные заболевания в области соска, трещины и папилломы.
Различают несколько типов этой формы рака:
- Острый экзематоид – на околососковой слизистой возникает мелкая сыпь, которая может изъязвляться. Заболевание протекает остро, с болью и воспалением.
- Хронический экзематоид – эта форма имеет стертое течение. В околососковой зоне появляются корочки, при снятии которых обнаруживается мокнущая поверхность.
- Псориатический – на ареоле образуются участки, покрытые корками и чешуйками. Больную беспокоит зуд.
- Язвенная – возле соска появляется язва с плотным основанием, увеличивающаяся в размере.
- Опухолевая – выглядит как плотное образование. При распаде возникают кровоточащие язвы.
- Пигментный рак – при этом типе заболевания на ареоле появляется большое коричневое пятно неправильной формы. Патологический очаг постепенно увеличивается, переходя на кожу железы.
У больных раком Педжета наблюдаются увеличение лимфоузлов, ухудшение общего состояния, постоянное незначительное повышение температуры, слабость, потеря веса и аппетита. Из железы могут выделяться гной или кровянистая жидкость.
Поскольку заболевание очень быстро развивается и прогрессирует, самое главное – вовремя его выявить и начать лечение.
Вздрагивания детей при температуре
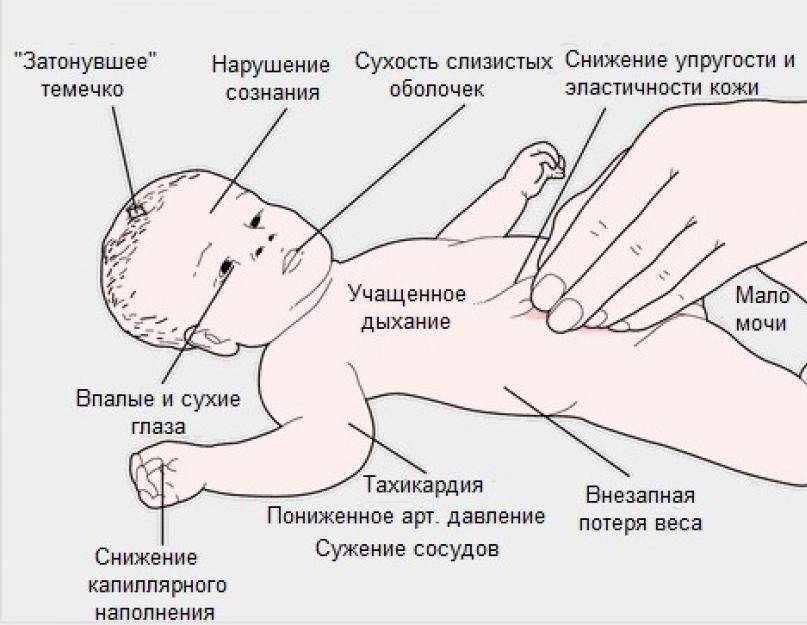
Если у малыша высокая температура, то родителям необходимо контролировать сон малыша. Вздрагивания во время сна при температуре могут обозначать наличие заболеваний. Нередко частые вздрагивания свидетельствуют о наличии судорожного синдрома. При такой патологии у ребенка очень быстро увеличивается температура до критических показателей свыше 39 градусов.
Если при температуре кроха дергается во сне, то не исключено, что у малыша имеются расстройства психики или повреждения коры головного мозга. Допускать повышения температуры до критических показателей очень опасно, даже на непродолжительное время. Если у детей имеются проблемы с сердцем, то даже кратковременное повышение температуры свыше 39 градусов может спровоцировать фатальный исход.
Температура тела обычно повышается в ночное время, поэтому если ребенок болеет, то родителям необходимо контролировать ее значения. Для понижения температуры требуется применять жаропонижающие препараты, которые пользуются огромным успехом. Зачастую такие жаропонижающие препараты представлены в виде таблеток, сиропов или ректальных свечей. Быстродействие наблюдается от применения ректальных свечей.
Фебрильные судороги – это одна из самых больших проблем, которые встречаются у детей. Зачастую судороги появляются по причине ослабленности ЦНС, что диагностируется примерно у 30% всех детей. Повышение температуры до 39 градусов также может спровоцировать развитие судорог. При появлении фебрильных судорог родителям необходимо следить за состоянием малыша. Судороги характеризуются не только вздрагиваниями во сне, но еще и появлением пены во рту, а также выделением рвотных масс. При обнаружении судорог от родителей требуется только одно – вызвать немедленно скорую помощь.
До момента прибытия скорой помощи, следует запомнить продолжительность данного явления, а также характерную симптоматику. Эти сведения позволят врачу сделать вывод о том, как проводить купирование данного отклонения. Недостатком такого явления можно назвать тот факт, что субфебрильные судороги встречаются достаточно часто, поэтому родителям следует всегда быть на чеку, особенно когда у ребенка имеется повышенная температура.
3.Симптомы и диагностика
В большинстве случаев пациент обращает внимание на безболезненное плотное образование на передней стенке груди. В зависимости от гистологических характеристик и степени злокачественности, опухоль растет с той или иной скоростью (иногда очень медленно или практически незаметно, иногда стремительно)
Доброкачественные опухоли грудной стенки представлены, основном, липомами, фибромами, лимфангиомами, остеомами, хондромами (название определяются тем, в какой именно ткани начался рост опухоли – жировой, соединительной, лимфоидной, костной, хрящевой и пр.).
Злокачественный процесс в грудной стенке зачастую развивается в сопровождении симптомов интоксикации (повышенная температура тела, общее недомогание); при очаге в костно-хрящевых структурах уже на ранних стадиях может появиться болевой синдром.
При обращении с любыми объемными образованиями в грудной стенке обязательно назначается комплекс уточняющих и дифференциально-диагностических исследований: рентгенография органов грудной клетки, КТ или МРТ, лабораторные анализы, биопсия.