Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
Виды заболеваний
Данный синдром может быть как первичным (генетически обусловленным), так и вторичным (появляется ввиду внешних факторов или заболеваний).
Первичный иммунодефицит у детей – что это и откуда берется?
Врожденный иммунодефицит (ИД) у ребенка – это то, что развивается из-за генетических факторов, это первичные нарушения работы иммунной системы. В результате развиваются тяжелые инфекции, быстро переходящие в хроническую форму, а органы и ткани поражаются воспалительными процессами. Без лечения первичный иммунодефицит приводит к смертности детей от осложнений различных инфекционных болезней.
Важно отличать первичный иммунодефицит от СПИДа. Второй – это вирусное, приобретенное заболевание, а первичная форма уже «вживлена» в тело из-за генетических дефектов
Почему у ребенка появляется вторичный иммунодефицит, и что это такое?
Такое заболевание – это тоже нарушение в работе иммунной системы, оно появляется у детей и взрослых и не является результатом дефектов в генах. Вторичный иммунодефицит может вызывать ряд факторов – внешних и внутренних. Любые внешние неблагоприятные факторы, которые нарушают процесс обмена веществ в организме, могут привести к развитию такой патологии. Самые распространенные из них:
Все эти факторы комплексно воздействуют на организм и все его системы, включая иммунную. А такие, как ионизирующее излучение, избирательно угнетают систему кроветворения. У людей, живущих в условиях загрязненности окружающей среды, снижен иммунитет, они чаще переносят инфекции, увеличиваются риски развития онкологии.
Основные проявления
Локализация тикозных движений наиболее часто происходит в лицевых или шейных мышцах. Со временем они могут распространяться в направлении сверху вниз. Самые распространенные примеры простых детских моторных тиков:
- нахмуривание бровей;
- моргание;
- зажмуривание;
- шевеление крыльями носа;
- втягивание воздуха носом;
- подергивание уголком рта;
- повороты или наклоны головы;
- пожимание плечами;
- вздрагивания;
- подергивание конечностями;
- сгибание или разгибание пальцев;
- щелчки пальцами.
Голосовые тики проявляются покашливанием, отхаркивающими горловыми звуками, сопением, произносимыми слогами или возгласами. Это бессмысленное звуковое сопровождение, которое вмешивается в речь и производит впечатление заикания или запинок. Если не предпринимаются никакие меры по их устранению, то ситуация будет лишь усугубляться. Тикозные движения также прогрессируют и выходят на новый уровень в виде:
- гримас;
- вскидывания головы;
- касания руками различных частей тела;
- сокращения мышц живота или диафрагмы;
- приседаний;
- подпрыгиваний.
Все перечисленные выше нервные тики у детей – это далеко не все проявления заболевания. Они могут быть индивидуальны и нетипичны. Все зависит от уровня развития ребенка, его характера и темперамента, восприимчивости к окружающим раздражителям и целого ряда других причин.
Диагностика Гипотрофии у ребенка:
Диагностируют гипотрофию согласно таким критериям:
- индекс упитанности Чулицкой
- отставание массы от нормы
- нарушена ли структура и функционирование внутренних органов
Врачи определяют причину, степень и тяжесть заболевания. Тщательно собирают анамнез, в котором может быть недостаточное питание. Если ребенка кормят нормально, но он не прибавляет в весе с самого рождения, то это может говорить про врожденную форму заболевания. Если же малыш развивался после рождения нормально, а потом перестал прибавлять в весе, у него подозревают инфекционную болезнь.
Если не обнаружены причины в режиме питания и инфекционных болезнях, ищут более редкие обмена веществ, энзимопатии. Отеки почти всегда связаны с недостатком белка в пище, а иногда – с потерей белка организмом.
Симптомы
Признаки энцефалоптии зависят от локализации очага разрушения, а также степени развития заболевания. Наиболее часто пациенты и их родственники сталкиваются со следующими симптомами:
головная боль: может захватывать всю голову или концентрироваться в отдельных ее участках; интенсивность зависит от степени поражения и постепенно нарастает; болевые ощущения плохо купируются приемом анальгетиков;
головокружение: возникает эпизодически, сопровождается потерей ориентации в пространстве; нередко человек вынужден пережидать это состояние в постели, поскольку малейшее движение способствует усилению симптома; состояние часто сопровождается постоянной тошнотой и рвотой;
нарушения когнитивных функций: постепенное снижение способности адекватно мыслить является характерным признаком энцефалопатии; человек постепенно становится забывчивым, рассеянным, плохо концентрирует внимание на конкретном процессе и с трудом переключается между различными занятиями;
эмоциональные и поведенческие нарушения: человек с трудом контролирует свои эмоции, становится раздражительным, плаксивым, быстро возбуждается; по мере прогрессирования заболевания возникает апатия, депрессия и полное нежелание делать что-либо;
увеличение или уменьшение тонуса мышц; часто сопровождается гиперкинезами (дрожью в конечностях, навязчивыми движениями и т.п.);
снижение зрения и слуха;
повышенная метеочувствительность.
У одних пациентов преобладают расстройства поведения, другие перестают нормально владеть своим телом; у третьих страдают, в основном, органы чувств. В тяжелых случаях человек требует постоянного ухода и наблюдения окружающих.
Что такое артрит?
Артритом называется воспаление сустава. Воспалительный процесс затрагивает как один сустав, так и одновременно несколько. Наиболее часто это патологическое состояние встречается у деток в возрасте 5-6 лет, причем девочки страдают артритом в 2-3 раза чаще мальчиков.
Несмотря на разнообразие причин возникновения разных видов артрита, для них свойственен единый механизм развития заболевания — появление системных аутоиммунных процессов. Помимо суставных структур, поражаются кожные покровы, мышцы, глаза, внутренние органы. Формирование деформаций и контрактур снижает трудоспособность детей и приводит к их инвалидизации.
Как вести себя, если у собаки судороги
Итак, как мы выяснили, мышечные спазмы не начинаются на пустом месте (легкие подергивания конечностями во время сна не в счет). По-хорошему животное после первого же приступа стоит показать ветеринару. Но что делать непосредственно в ту минуту, когда тело питомца скрутило судорогой? Владельцу требуется поступить так:
- Отбросив панику, внимательно понаблюдать, какие группы мышц животного свело судорогой (все тело, передние или задние конечности), потеряла ли собака сознание. Эти сведения помогут врачу в дальнейшем определить, чем больна собака;
- Если животное лежит на возвышенности (к примеру, на диване), его следует поскорее переложить на пол, желательно на подушку во избежание травмирования головы и захлебывания слюной;
- Собаке будет легче дышать на правом боку;
- Во время припадка не нужно засовывать в пасть собаки пальцы или ложку. Животные даже во время эпилептического припадка не способны проглотить собственный язык;
- При собачьих конвульсиях не нужно громко кричать (радио и телевизор желательно отключить). Считается, что шум лишь усугубляет состояние животного, пораженного спазмом тела;
- Первая помощь при судорогах – применение капель «Валокордин», которые помогут собаке поскорее прийти в себя (препарат капают на язык животного);
- Прекратить мышечные спазмы можно с помощью уколов сульфата магния (но только после согласования с ветеринаром!);
- Собаку, пришедшую в себя, не стоит сразу же кормить, а вот воды животному нужно давать пить вволю;
- Лечение судорог у собаки серьезными препаратами («Фенобарбитал», «Диазепам» и пр.) можно начинать только после визита в ветклинику. Самолечение же не только не исцелит питомца, а принесет ему дополнительные мучения.
Опытный ветеринар подскажет, как прекратить приступы спазмов, взяв у животного все необходимые анализы. К сожалению, помочь собаке можно только после звонка ветеринару. И как можно скорее обратиться к специалисту нужно, если:
- Длительность приступа больше 10 минут (обычно спазм мышц проходит через 1-5 мин.);
- Если собака потеряла сознание;
- Если состояние собаки еще до судорог вызывало опасения (понос, рвота, тяжелое дыхание и пр.);
- Когда судороги накрывают животное снова и снова (чаще 2 раз в сутки);
- Если собака имеет тяжелые хронические болезни, находится в щенячьем или же старческом возрасте.
К сожалению, очень часто заводчики собак становятся свидетелями судорог у своих питомцев. Выглядит это довольно пугающе – собака внезапно падает на землю, и всё её тело начинает непроизвольно содрогаться
Если у собаки возникли судороги очень важно не поднимать панику и оказать псу правильную первую помощь
Online-консультации врачей
| Консультация нейрохирурга |
| Консультация массажиста |
| Консультация кардиолога |
| Консультация семейного доктора |
| Консультация инфекциониста |
| Консультация доктора-УЗИ |
| Консультация генетика |
| Консультация психолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация неонатолога |
| Консультация детского психолога |
| Консультация онколога |
| Консультация гастроэнтеролога детского |
| Консультация оториноларинголога |
| Консультация ортопеда-травматолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Диагностика причины возникновения тиковых расстройств
Лечение непроизвольных мышечных сокращений требует комплексного подхода и тщательной диагностики. Выбор терапевтической тактики зависит от причины возникновения тиков, а также от периода заболевания (рецидив или ремиссия), его течения (временное или хроническое тиковое расстройство).
Диагностические мероприятия, направленные на выяснение причины расстройства:
- консультация невролога и иммунолога;
- УЗИ сосудов головы и шеи;
- электроэнцефалография;
- МРТ головного мозга;
- биохимическое исследование крови с целью обнаружения воспалительных маркеров (острофазных белков), если есть подозрение на инфекционное происхождение тиков;
- иммунологический анализ крови.
При первичном осмотре детский невролог уточняет данные анамнеза, чтобы получить более полную картину заболевания:
возраст малыша, когда впервые родители заметили у него непроизвольные сокращения мышц;
продолжительность тиков, степень тяжести проявлений;
факторы, провоцирующие появление тиков, если родители обратили на них внимание (испуг, недосыпание, перевозбуждение и т.д.);
наличие наследственной предрасположенности.
Причины появления неврологических отклонений
Бывают случаи, когда неврологические отклонения у ребенка связаны с эмбриональным периодом его развития. Беременность и роды у матери могут протекать без осложнений, но существует масса этиологических факторов, воздействующих на плод. Это и внутриутробные инфекции ЦМВ, герпетическая инфекция, токсоплазмоз, хламидийная инфекция, микоплазмоз, уреаплазмоз, которые, чаще всего не дают клинических проявлений у матери во время беременности, но при этом происходит поражение плода через маточно-плацентарное кровообращение.
Все зависит от иммунологического здоровья матери. Титры антител в крови у матери данных инфекций могут быть достаточно высокими, но при высоком иммунологическом статусе, заражения плода не происходит или ребенок получает небольшой титр антител, а частые вирусные заболевания, провоцируют в дальнейшем аутоиммунный запуск различных медленных инфекций нервной системы.
Также на течение беременности у матери влияют экологические факторы, режим питания, предрасположенность к различным заболеваниям, в легкой форме, без симптомов перенесенные вирусные инфекции, которые ведут к формированию различных пороков развития сосудистой системы, гипоксическим нарушениям коры головного мозга.
Имея клинический опыт работы в стационаре свыше 30 лет, хочу отметить, что в настоящее время, число аутоиммунных заболеваний у детей возросло в несколько раз. Болезни, свойственные только взрослым, появились у детей, даже раннего возраста. Наибольшую опасность они представляют для детей в определенные возрастные группы риска – это от 5-7 лет и от 11-14 лет.
Резко увеличилось число демиелинизирующие заболевания у детей в возрасте от 15-17 лет. И наиболее провоцирующим фактором, является сдача экзаменов, как сильная стрессовая ситуация. А при детальном сборе анамнеза у таких детей, всегда выявляются этиологические факторы внутриутробных инфекций.
Ребенку, с учетом физиологических особенностей различных этапов формирования центральной нервной системы, ее созревания, свойственны периоды мнимого благополучия, когда заболевание уже обнаруживается, но ярких клинических проявлений или жалоб нет. В свою очередь, симптоматика поражения вегетативной нервной системы может выражаться в виде диспепсий (нарушение работы желудочно-кишечного тракта), частого срыгивания, кишечных колик. Такие дети лечатся, чаще всего, только у педиатра. Хотя лечение должно проводиться комплексно. Необходим осмотр детского невролога.
И в заключении хочу отметить, что не только медики несут ответственность за здоровье ВАШИХ детей, но и ВЫ – родители! Будьте внимательны к своим детям! Для них важнее не красивая одежда, компьютеры и телефоны, а Ваша любовь и забота. Здоровый ребенок-это счастье!
Врач-невролог высшей категории Латышева М.И.
Клинические проявления
Косоглазие у детей до года родители могут заподозрить самостоятельно. Если имеет место несимметричное расположение зрачков и радужки по отношению к глазной щели (после 6 месяцев), стоит проконсультироваться у окулиста. К подозрительным симптомам относятся:

- особенность в держании головы – дорогое чадо наклоняет голову в ту или иную сторону, когда пытается что-то разглядеть;
- прищуривание – малыш прищуривает вовлеченный в патологический процесс орган зрения, рассматривая игрушку;
- частое трение глазных яблок – вызывается быстрой усталостью и напряжением при рассматривании чего-либо;
- пелена перед глазами (можно выявить у ребят постарше);
- головная боль – вызывается напряжением органов зрения и их утомлением;
- отсутствие глубинного зрения – объекты воспринимаются плоско, во время попыток ходьбы ребенок натыкается на предметы;
- невозможность (болезненность) восприятия света;
- двоение предметов, их расплывчатость;
- отсутствие одновременного движения органов зрения;
- невозможность направления обоих глазных яблок на предмет/ картинку;
- разное отражение – при попытке посветить в глаза ребенку в зрачках наблюдается разные отражения.
Если глаз/глаза отклоняются к вискам, то снижение остроты зрения происходит по типу близорукости. В случае отклонения зрительных органов к переносице – имеет место дальнозоркость.
Паралитический гетеротропизм сопровождается неподвижностью или ограниченной подвижностью косящего глаза. Кроме того, при данном виде патологии наблюдается расширенный зрачок, птоз (опущение верхнего века) и паралич аккомодации. Данные симптомы свидетельствуют о повреждении глазного нерва.
Способы профилактики
ИД проще предупредить, чем лечить
Важно помнить, что состояние ребенка напрямую зависит от того, насколько правильно планировалась беременность. Если у одного из родителей есть проблемы с иммунитетом, он должен пройти специальные процедуры, чтобы исключить подобную патологию у ребенка
В первые шесть месяцев жизни рекомендуется только грудное вскармливание, потому что в материнском молоке есть все нужные элементы, способствующие выработке полноценного иммунитета. Если нет лактации, нужны качественные искусственные смеси, но обязательно дополняемые поливитаминами.
- Доан Тхи Май. Рецидивирующие инфекции у детей – риск иммунодефицита // Педиатр, 2017, т.8, спецвыпуск, с.109-110.
- М.В. Кудин, С.А. Сергеева, А.В. Скрипкин, Ю.Н. Федоров. Профилактика заболеваемости у детей с вторичным иммунодефицитом в неблагополучных экологических регионах // Вестник ВолГМУ, 2009, №1(29), с.87-95.
- Г.А. Самсыгина, Г.С. Коваль. Проблемы диагностики и лечения часто болеющих детей на современном этапе // Педиатрия, 2010, т.89, №2, с.137-145.
Как исправить сходящееся косоглазие у детей?
Как нет единой причины косоглазия, так нет и единого рецепта исправления. Врожденные формы косоглазия, когда изначально не сформированы правильные нейронные связи, самые сложные для исправления. Формированию таких связей служат офтальмологические аппараты. В частности, синоптофор применяется для обучения глаз бинокулярному зрению. При амблиопии, анизометропии сначала необходимо устранить функциональное неравенство глаз, улучшить зрение слабого глаза, а затем восстанавливать нейронные связи, заново учить глаза смотреть ровно. Этому служат заклейки (окклюзии) сильного глаза с целью подавить неправильно сформированные связи и ношение очков. При дальнозоркости и косоглазии применяется прибор синоптофор для восстановления бинокулярного зрения и очки. Косоглазие, вызванное скрытой формой, требует снятия напряжения с помощью очков и коррекцию окклюзиями.
Очки, окклюзии и выполнение рекомендаций врача-офтальмолога являются основными методами коррекции косоглазия. Важными помощниками служат аппараты и программы для тренировки глаз. Однако надо понимать, что исправление косоглазия – процесс долгий. Он занимает до 7-10 лет и требует огромного терпения и целеустремленности. Ведь даже операция не является панацеей. Хирург может исправить косметический дефект, поставив глаза на место. Но он не в силах восстановить правильные нейронно-мышечные связи, от которых зависит полноценное бинокулярное зрение. Через несколько лет исправленные хирургом глаза могут разъехаться/съехаться снова, если их не научить смотреть правильно. Это под силу только самому человеку. Как взрослому, чьё косоглазие не исправили в детстве, так и маленькому — вместе с родителями: любящими, настойчивыми и терпеливыми.
Врачи Офтальмологической клиники Светланы Богачевой специализируются на коррекции сходящегося косоглазия у детей, в т.ч. его сложных форм. Стандартный осмотр врача-офтальмолога длится один час. Проводится полное обследование зрительной системы, позволяющее все тайное сделать явным и назначить индивидуальный курс коррекции.
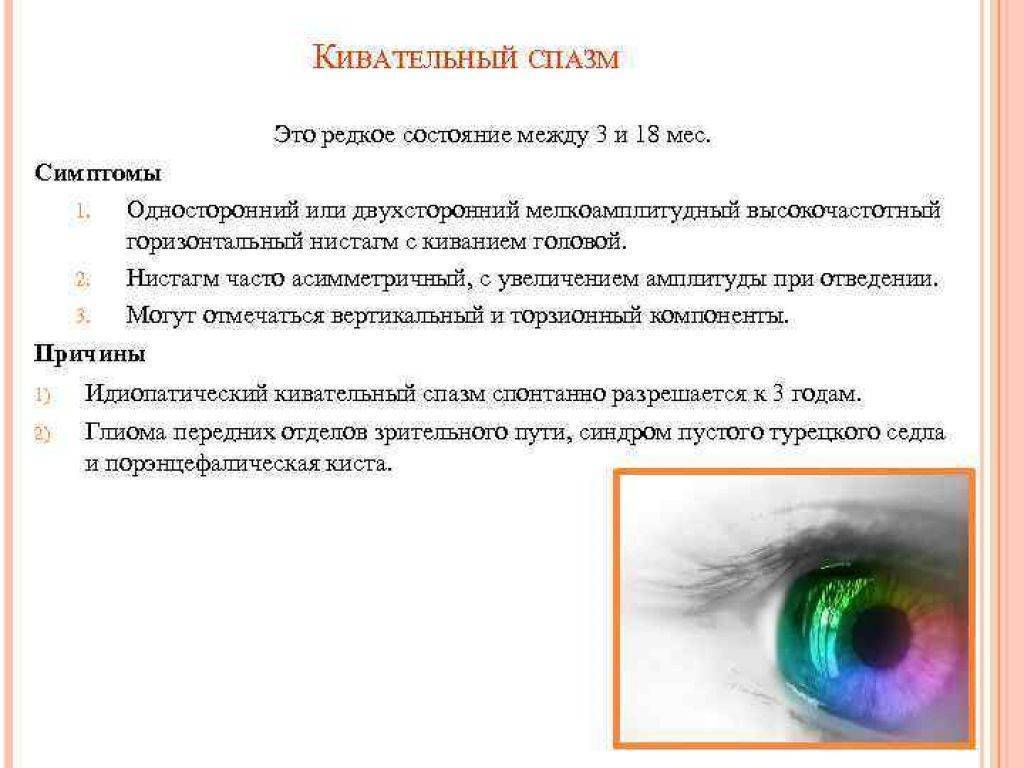
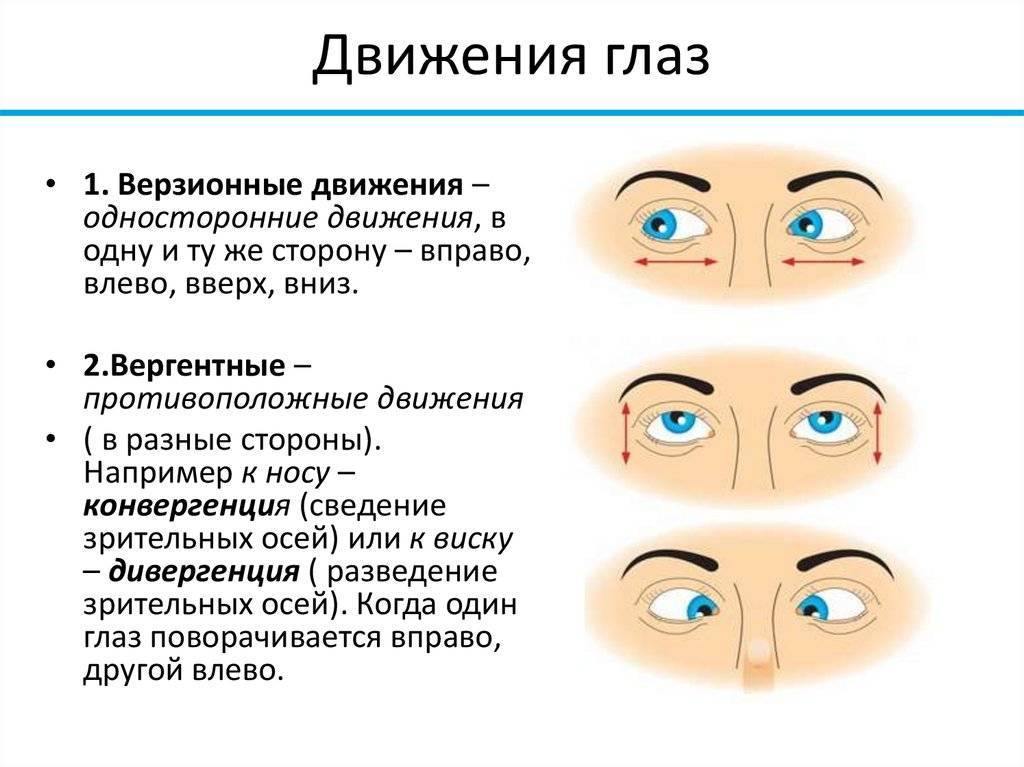
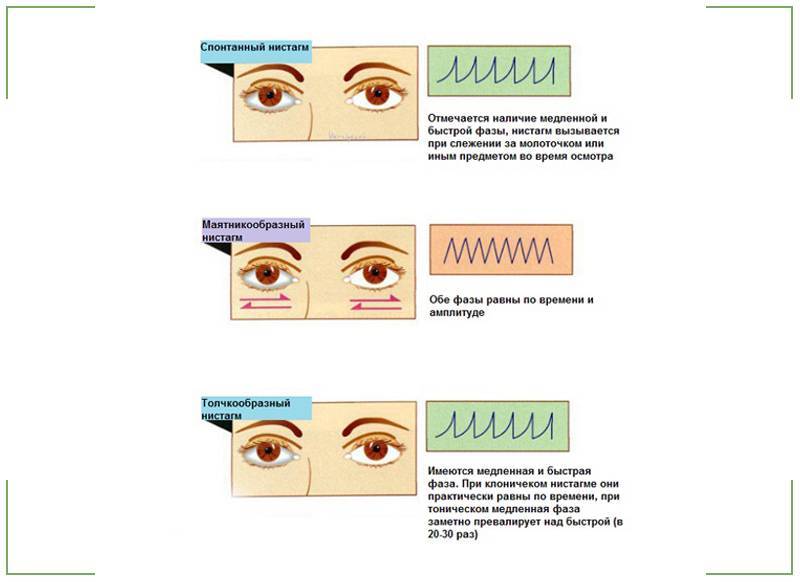
Нистагм глаз у детей: что это такое, причины и лечение
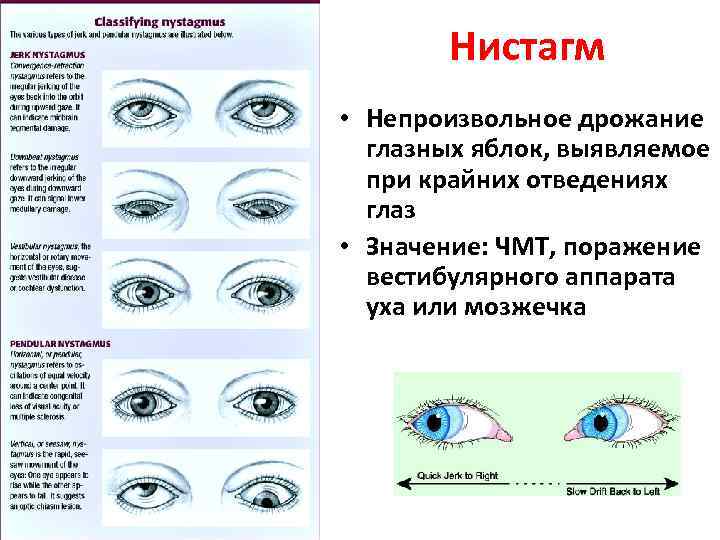
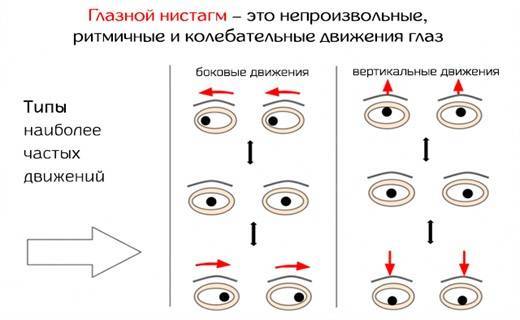
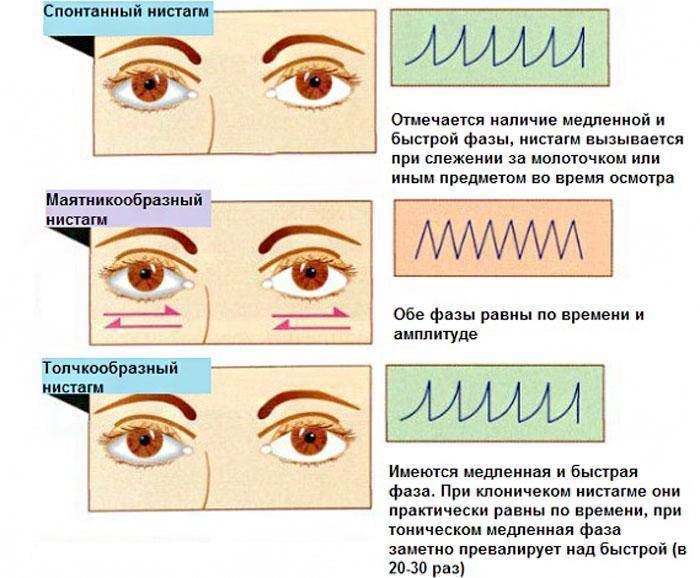
Глазные яблоки человека всегда находятся в движении. Однако если их колебания происходят непроизвольно и неконтролируемо, то диагностируется нистагм. Данное состояние может быть как физиологическим, так и патологическим.
Нистагм у детей встречается довольно часто. Такое зрительное нарушение определяется визуально, но часто на начальной стадии протекает бессимптомно, что затрудняет своевременную диагностику проблемы.
В случае отсутствия терапии происходит снижение остроты зрения.
Особенности детского нистагма
Нистагм – что это такое? Это офтальмологическое заболевание, характеризующееся непроизвольными колебаниями глазных яблок в разные стороны. Такое зрительное нарушение может развиться в любом возрасте.
Сразу после появления ребенка на свет он не может фокусировать свой взгляд на конкретном предмете, его глаза постоянно двигаются. Такой физиологический нистагм обычно проходит по истечению одного месяца.
Но если этого не произошло, то диагностируются отклонения в функционировании ЦНС.
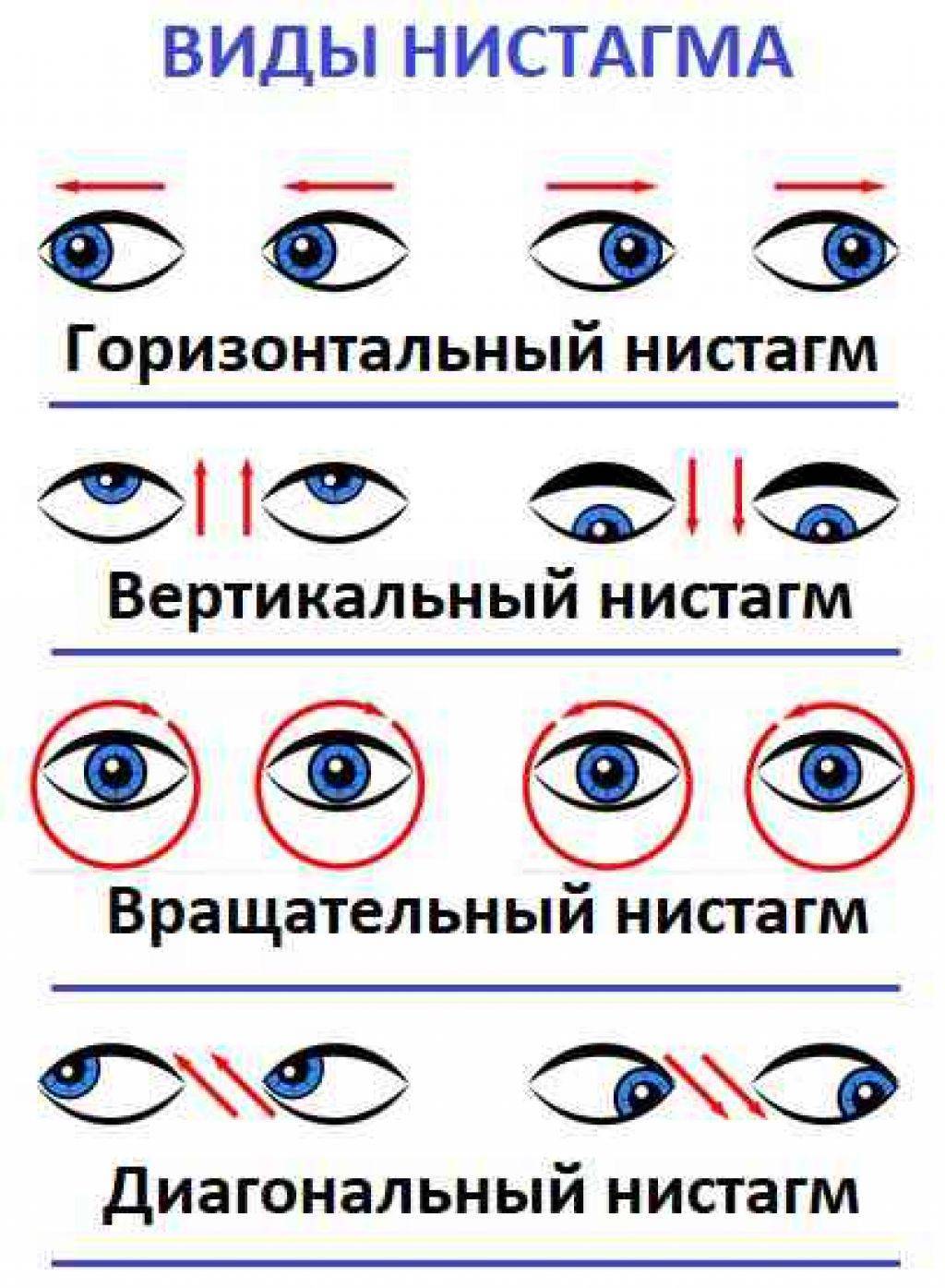
Нистагм у ребенка чаще всего обнаруживается в возрасте 3-х месяцев и обычно проявляется в горизонтальной форме.
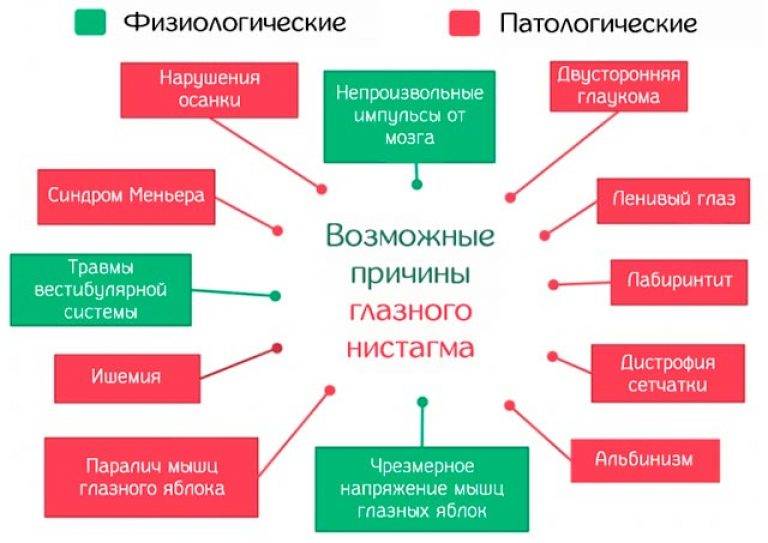
Причины возникновения патологии
Нистагм возникает в результате повышенного тонуса с одной стороны лабиринта внутреннего уха.
При нормальном функционировании ЦНС и зрительной системы вестибулярный анализатор посылает сигнал к обоим глазам с одинаковой скоростью.
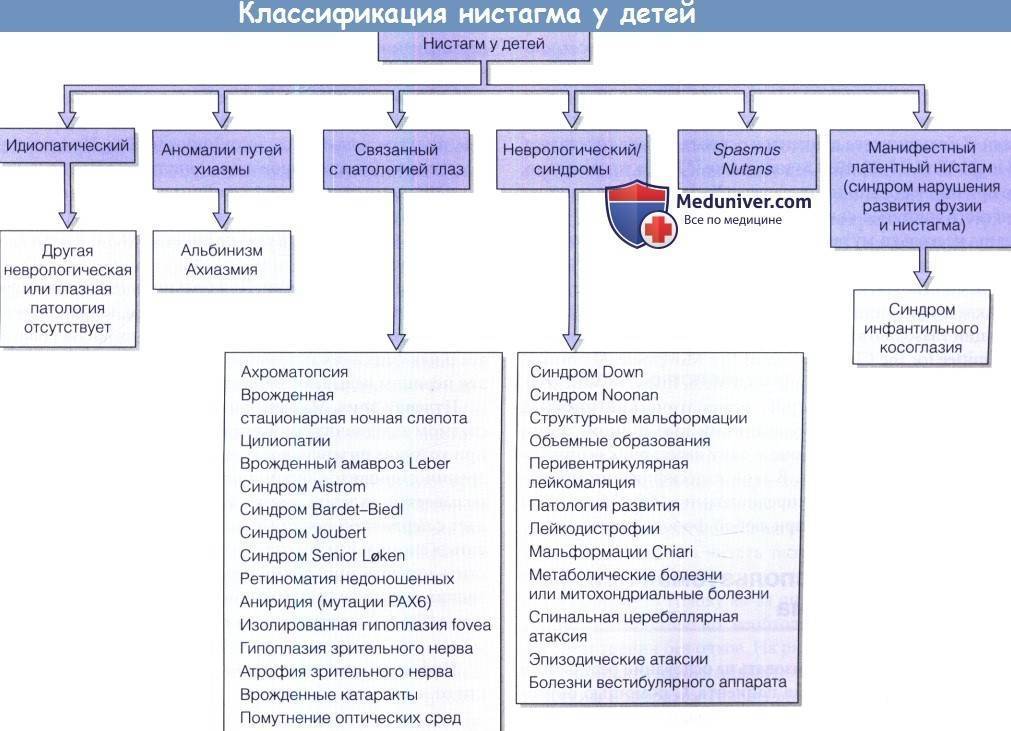
В детском возрасте такой офтальмологическое заболевание чаще всего носит врожденный характер, возникая по таким причинам:
- генетическая предрасположенность;
- родовые травмы;
- инфицирование во внутриутробном периоде;
- курение и употребление алкоголя матерью во время беременности.
Приобретенный нистагм у ребенка может развиться на фоне таких патологических состояний:
- инфекционные заболевания;
- альбинизм;
- атрофия зрительного нерва;
- дистрофия сетчатки;
- онкологические процессы;
- черепно-мозговая травма;
- заболевания головного мозга;
- нарушение рефракции глаз;
- поражение вестибулярного аппарата.
Иногда причину патологического отклонения обнаружить не удается.
Нистагм у новорожденных
Нистагм у ребенка обычно возникает в первые 3 месяца жизни малыша. Если зрительное отклонение не появилось до этого времени, то в дальнейшем оно может иметь только приобретенный характер. При появлении признаков заболевания у новорожденного малыша лечение не проводится. В таком случае ребенок становится на учет к детскому окулисту и находится на нем вплоть до достижения 1 года.
Все это время нарушение считается временным физиологическим явлением, выявить этиологию которого не представляется возможным. И только если до 12 месяцев симптомы нистагма не проходят, назначается детальное обследование и проводится терапия.
Можно ли вылечить нистагм в домашних условиях?
Самостоятельно справиться с нистагмом у детей невозможно, никакие рецепты народной медицины не способны помочь справиться с такой проблемой.
Поэтому не следует искать в интернете подобную информацию и пробовать различные предлагаемые непроверенные средства. В противном случае последствия могут быть крайне неприятными.
В домашних условиях можно лишь выполнять различные упражнения, назначенные врачом.
В чем заключается терапия недуга
Чтобы исправить недостаток, необходима помощь и обязательная консультация детского офтальмолога. В лечении такого патологического состояния, когда у малыша западает один глазик, может быть использовано несколько методик.
Определить, какая из них подойдет для выхода из конкретной ситуации, сможет только доктор. Родителям необходимо запастись терпением, так как с малышом, у которого наблюдается косоглазие, необходимо будет работать на протяжении достаточно длительного времени.
Исходя из причины развития косоглазия, доктор подберет единственно верный способ решения проблемы. На сегодняшний день эффективные методики предназначены для детей с 2-х летнего возраста.
Поэтому родителям не стоит пугаться, когда при явном косоглазии 6-месячному малышу будут назначены профилактические мероприятия и соблюдение гигиены.
Почему не лечат косоглазие у младенцев вплоть до возраста 2-х лет? Причин достаточно много. Двигательная активность глаза обеспечивается мышцами, которые также требуют тренировки. А заставить полугодовалого малыша делать какие-либо упражнения не получится даже у самых заботливых родителей. В 2-х летнем возрасте косоглазие проходит достаточно быстро при правильном подходе к назначению методик.
Вот что использует современная офтальмология:
- Точечный массаж (рефлексотерапия). Такая процедура оказывает воздействие на нервные центры, которые отвечают за взаимную работу глаз. Как одиночный метод не используется, а только в комплексе с другими методиками лечения.
- Занятие на офтальмологических тренажерах. Это ортопедическая терапия, которая стимулирует кору головного мозга, которая отвечает за способность контролировать работу глаз. Сегодня используются для этого специальные компьютерные программы. Но заниматься на них можно только с 4-летнего возраста.
- Оперативное вмешательство. Это считается малоинвазивной операцией, которая выполняется в течение 15 минут. В ходе нее делают усечение расслабленной мышцы, что приводит глаз в нормальное состояние, и он перестает косить. Такие операции делают малышам от 3 лет.
Деткам с косоглазием также рекомендовано посещать специальные детские сады, которые имеют свои офтальмологические тренажеры.
Занятия для таких малышей проводят в специальных очках с одним заклеенным стеклом. Когда эти очки носят все детки из группы, то у ребенка не возникает дискомфорта и стеснения.
Причины легкой умственной отсталости у детей
Причиной любой умственной отсталости является повреждение головного мозга. Самые грубые структурные дефекты проявляют себя в недоразвитии мозга.
Основные причины, обуславливающие развитие умственной отсталости у детей, можно объединить в основные группы:
- Наследственность (генные и хромосомные заболевания). К этой группе относят: различные синдромы (например, Дауна, Тернера); формы, связанные с наследственным нарушением обменных процессов, неврологическими заболеваниями;
- Воздействие вредных факторов во время внутриутробного развития: внутриутробные инфекции (например, краснуха, токсоплазмос и др.), интоксикации (прием алкоголя, токсических для плода веществ), гемолитическая болезнь плода и др.;
- Факторы, воздействие которых имело место быть во время родов или в раннем возрасте (родовые травмы, кислородное голодание, травмы, инфекции);
- Педагогическая запущенность, возникающая на фоне полноценных возможностей работы мозга, но при отсутствии полноценного воспитания и социализации;
- Наличие сразу нескольких причин, смешанные состояния.
Алкоголизм беременной, по данным ряда авторов, является самой частой причиной легкой умственной отсталости у детей.
Умственная отсталость у детей младше 3 лет, симптомы и психологические особенности детей с умственной отсталостью
Диагноз умственной отсталости у детей может быть поставлен официально не раньше 7 лет
Однако важно понимать, что есть симптомы легкой умственной отсталости у детей, по которым можно заподозрить её наличие еще в раннем детстве, до 3 лет
Умственная отсталость легкой степени у детей, признаки:
- Ребенок отстает в моторном развитии: поздно начинает держать голову, садиться, вставать, ходить. У малыша может быть нарушен хватательный рефлекс, а в 1-1,5 года ребенок еще не держит предметы (игрушки, ложку и вилку);
- Речь отсутствует или появляется с большим опозданием; ребенок имеет трудности в построении фразы, связной речи. В 2-3 года малыш плохо понимает обращенную к нему речь, не может выполнить элементарные инструкции;
- Легкая умственная отсталость у детей характеризуется неуравновешенностью процессов нервного возбуждения и торможения; Выражается это в чрезмерной импульсивности, несдержанности, возбудимости, раздражительности или, наоборот, вялости и медлительности;
- Ребенок не проявляет интереса к окружающему миру, кажется замкнутым в себе; Его эмоционально-волевая сфера «обеднена»;
- Отсутствует сюжетная игра. Игры примитивны по содержанию, игрушки могут не интересовать ребенка или он использует их не по назначению.
Диагностика Муковисцидоза у детей:
В пользу ранней диагностике муковисцидоза у детей свидетельствует то, что раннее лечение оказывает лучший эффект и улучшает прогноз. Поздняя диагностика и отсутствие правильного лечения могут привести к развитию необратимых изменений в лёгких.
Нарушения в ЖКТ без лечения могут вызвать значительное отставание в физическом развитии (что является следствием гипотрофии). Чем позже проводят диагностику, тем больше затрат отводится на сложные, дорогостоящие диагностические и лечебные мероприятия из-за осложнений заболевания.
Потовая проба
Используют количественный ионофорез пилокарпина. С помощью слабого электрического тока препарат вводят в кожу для стимуляции потовых желёз.
Иногда может потребоваться еще раз провести потовую пробу. К примеру, это необходимо, если результаты первого теста специалисты ставят под сомнение. Также повторную пробу проводят, если результаты первого теста отрицательные, но симптомы указывают с большой вероятностью на муковисцидоз у ребенка. Повторная проба нужна и когда результаты повторной потовой пробы сомнительны, но сохраняются веские клинические доказательства, свидетельствующие о муковисцидозе, либо можно обнаружить отдельные симптомы, характерные для муковисцидоза.
Концентрации натрия и хлора в поте практически у всех людей приблизительно одинаковы. Врача должно насторожить, если есть различие более 10ммоль/л. Это говорит, вероятно, о технических неполадках при проведении пробы. Концентрации натрия и хлора в поте в норме должны не меняться в детском возрасте. Когда ребенку 15 лет и более, показатели повышаются. Но все же делают потовую пробу, если есть цель диагностировать муковисцидоз у детей.
Детям в первые 7 дней жизни потовую пробу не проводят. Можно получить положительный результат, если у ребенка такие заболевания:
1. адреногенитальный синдром
2. недостаточность функции надпочечников
3. СПИД
4. атопический дерматит
5. синдромы Дауна и Клайнфельтера
6. семейный холестатический синдром
7. эктодермальная дисплазия
8. недостаточность глюкозо-6-фосфатазы
9. фукозидоз, гликогеноз II типа
10. гипопаратиреоз
11. гипотиреоз
12. синдром Мориака
13. резко выраженная гипотрофия
14. мукополисахаридоз
15. нервная анорексия
16. нефрогенный несахарный диабет
17. гипогаммаглобулинемия
18. хронический панкреатит
19. целиакия
Диагностика муковисцидоза проводится также при помощи генетических, неонатальных, пренатальных методов, а также тестов на недостаточность функции поджелудочной железы. Последние включают измерение концентрации фекального трипсина, микроскопическое исследование кала, тест на определение эластазы I в кале.
Профилактика
Энцефалопатия – сложное заболевание. Не существует четкой методики, позволяющей предупредить ее появление и устранить все факторы риска. Врачи рекомендуют придерживаться следующих правил:
- обеспечить себе полноценный режим дня с чередованием труда и отдыха, полноценным ночным сном;
- минимизировать стрессы;
- правильно и сбалансировано питаться, не допускать переедания и избыточной массы тела;
- обеспечить достаточное поступление витаминов и микроэлементов;
- отказаться от курения, наркотиков, алкоголя;
- в умеренном количестве (не профессионально) заниматься спортом;
- своевременно выявлять и лечить хронические заболевания: гипертонию, сахарный диабет, атеросклероз;
- обращаться к врачу при первых признаках неблагополучия.
Симптомы Нейросенсорной тугоухости у детей:
Ведущий симптом нейросенсорной тугоухости – снижение уровня слуха, которое бывает односторонним и двусторонним. При данном заболевании у детей появляется шум и заложенность в ушах. В некоторых случаях болезнь сопровождается тошнотой и рвотой, головокружением, чувством неустойчивости (во время ходьбы).
Дети, перенесшие инфекционные заболевания попадают в группу риска по вероятности появления тугоухости, поэтому в период, когда они больны, родителям необходимо обращаться к отоларингологу, чтобы провериться и предотвратить появление нейросенсорной тугоухости.
Родителям стоит обратиться к врачу, когда ребенок жалуется на дискомфорт в ушах, обратить внимание на то, как он реагирует на громкие звуки, слышит ли он раздражающий шум. Обычно дети на громкие звуки реагируют поворотом головы, эмоционально
Если у родителей возникает подозрение, что их ребенок нестандартно реагирует на резкие звуки, то стоит срочно обратиться к доктору.
У детей старшего возраста тугоухость проявляется плохой речью, её длительным формированием или, когда ребенок вместо речи применяет жесты, звуки, но не слова, в общении.
Когда ребенок регулярно переспрашивает, это также является признаком тугоухости и поводом для проверки у специалиста.