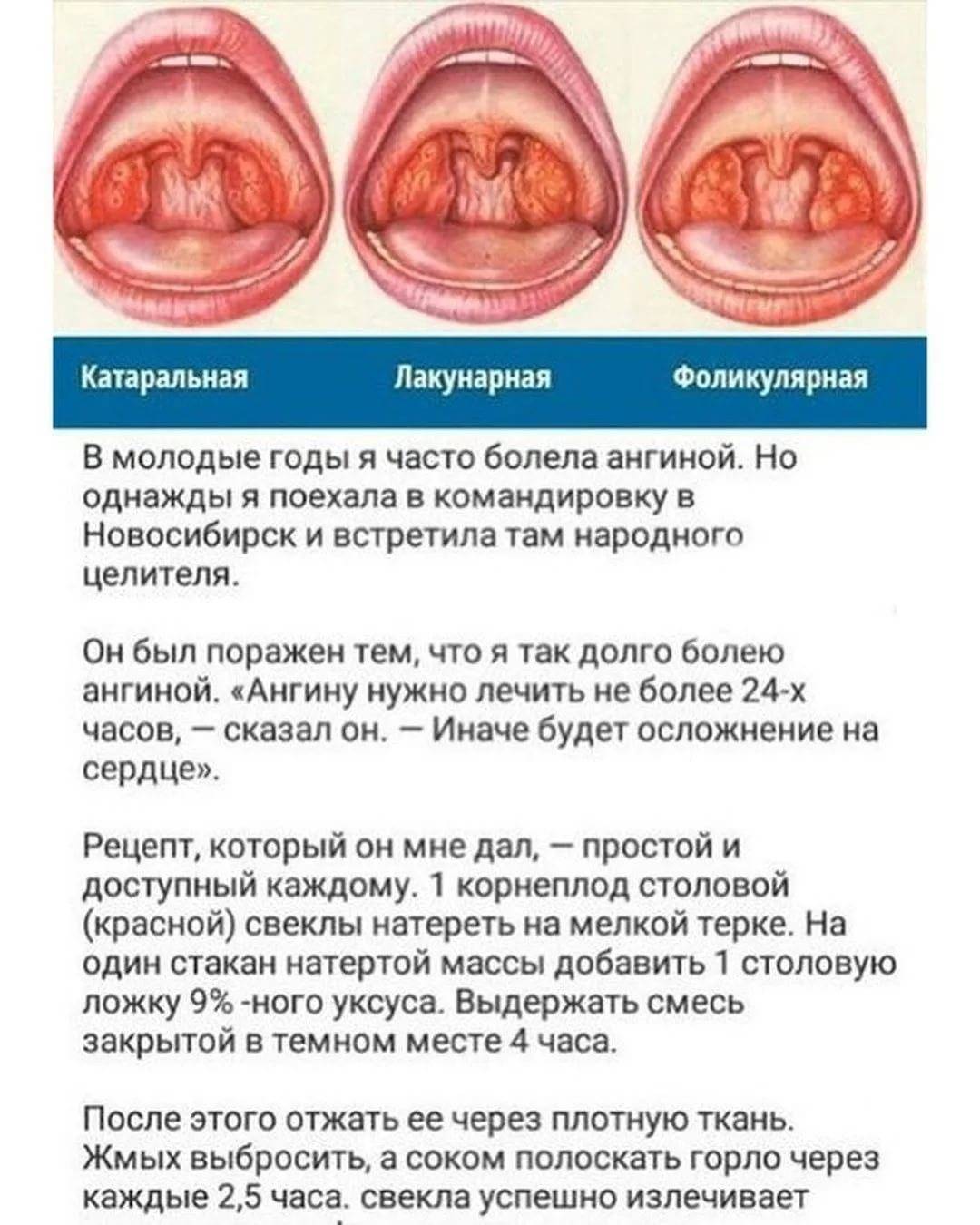
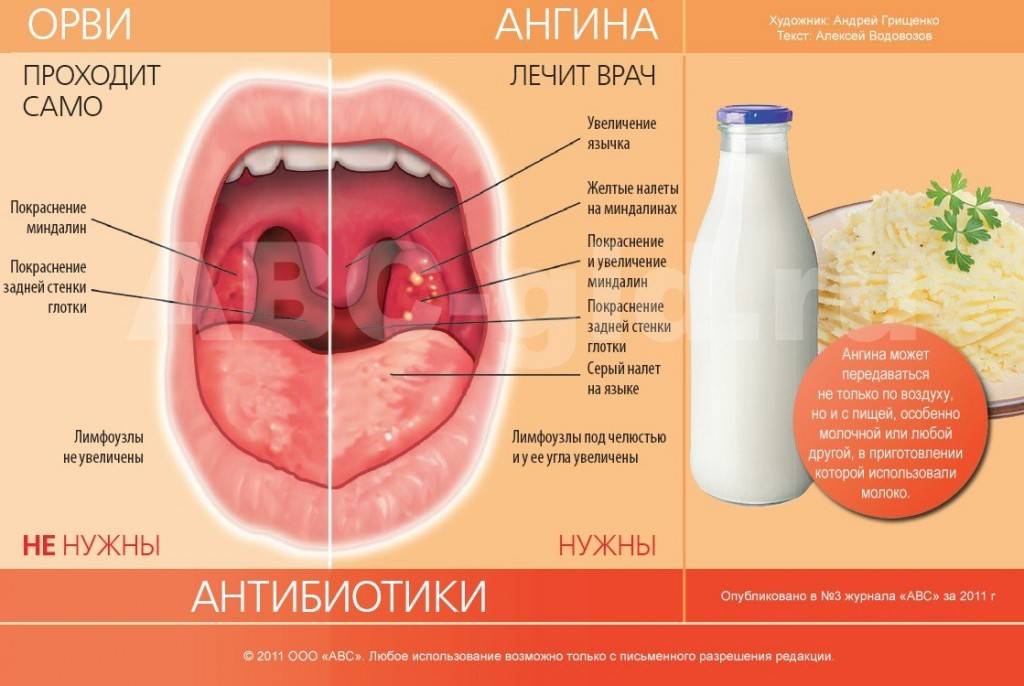
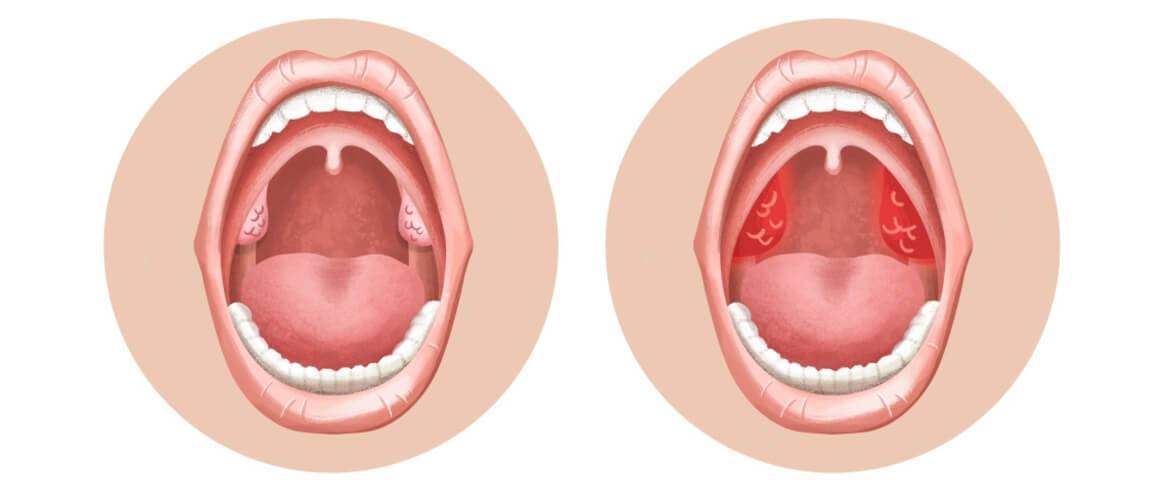
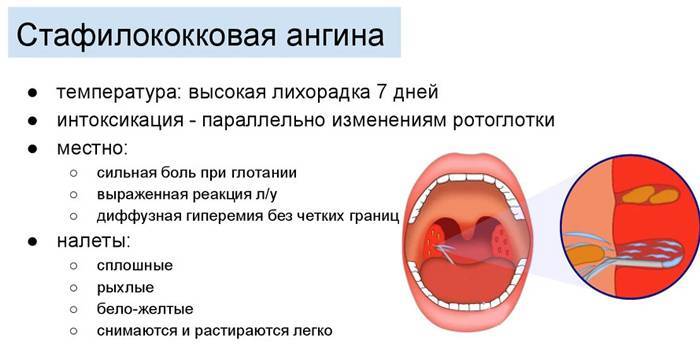
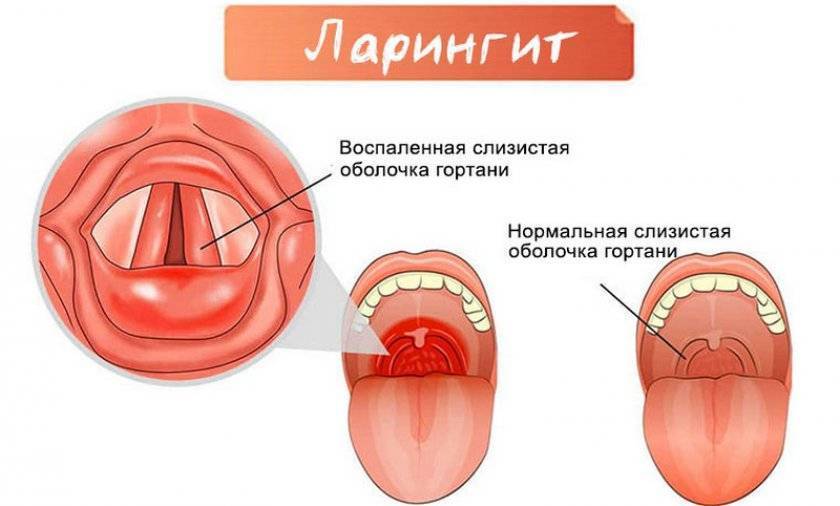
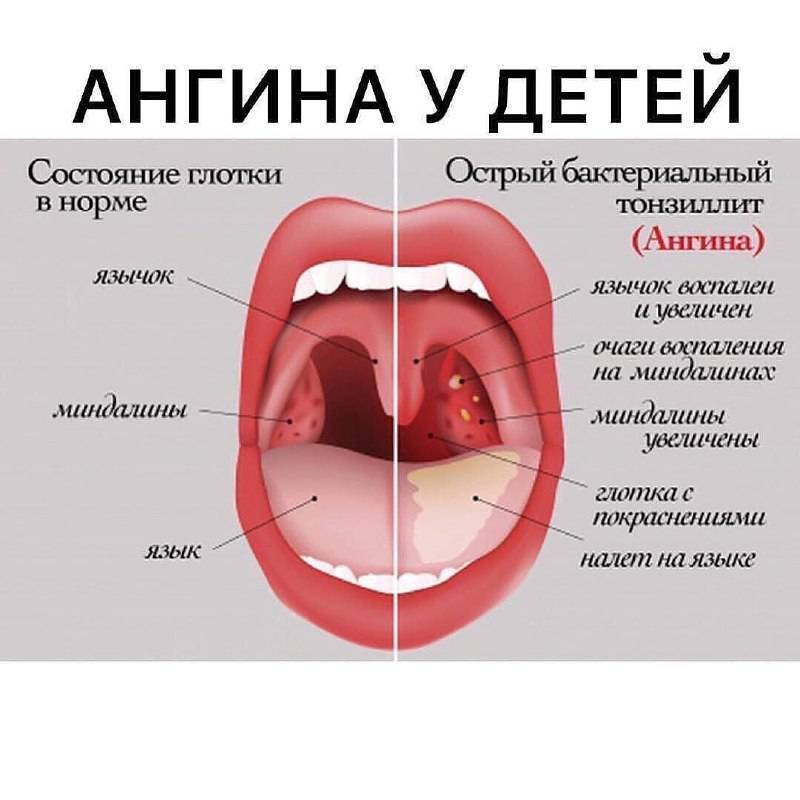
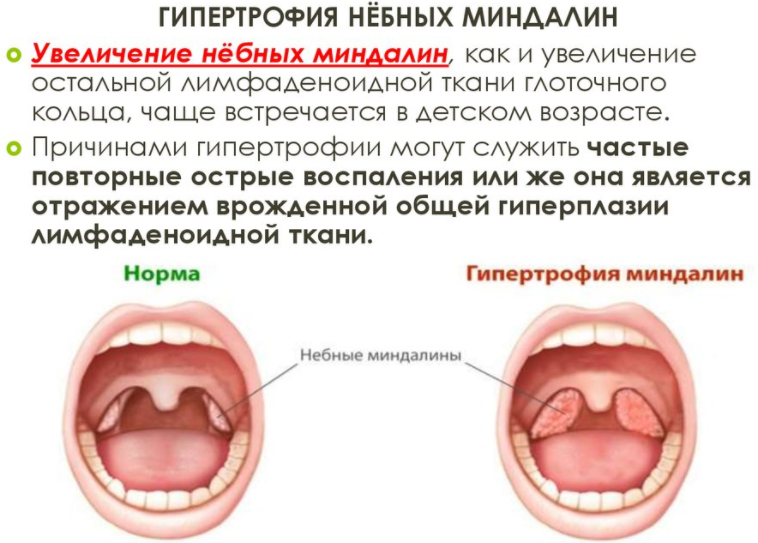
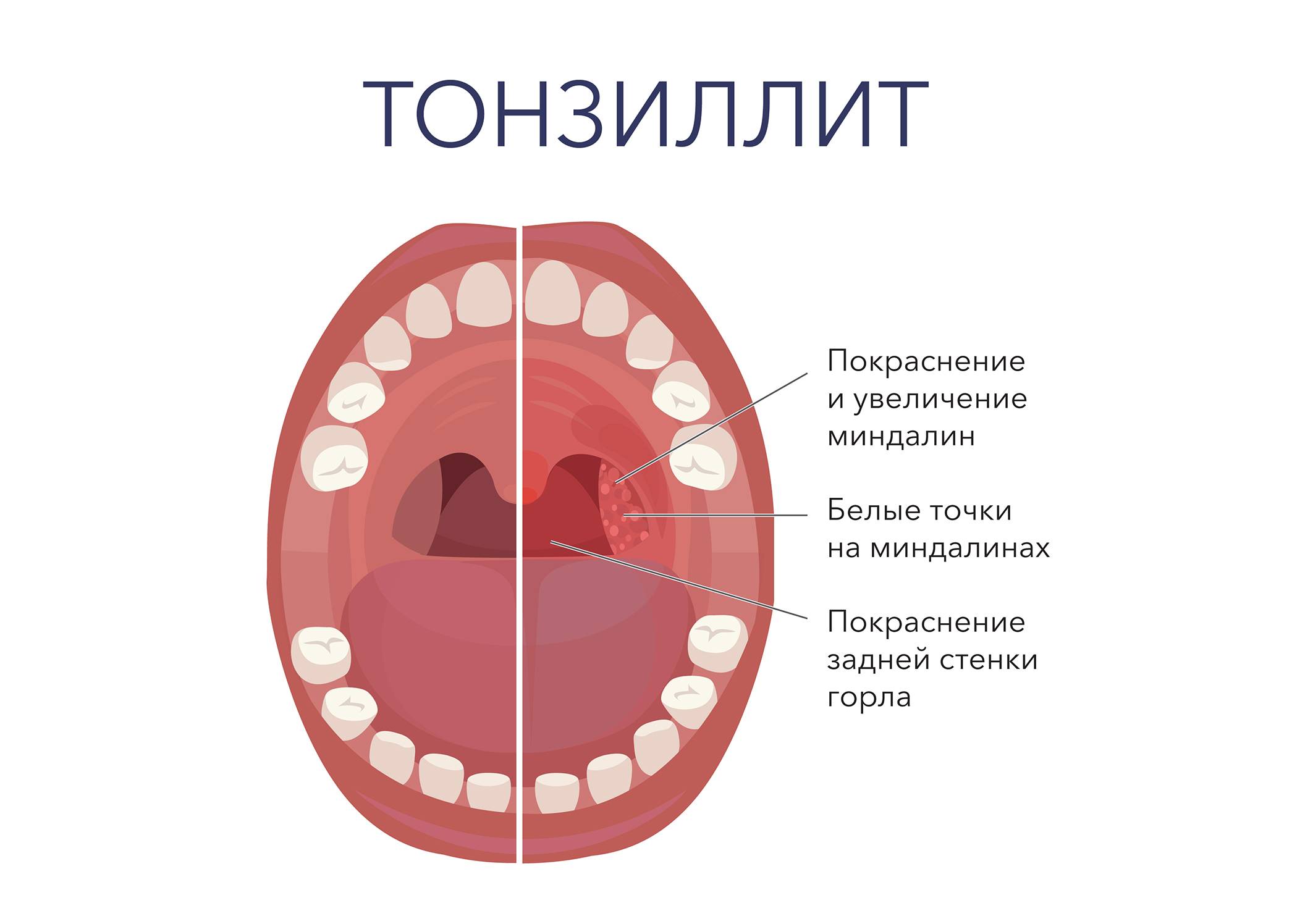
Анатомия гортани
Гортань – это сложный орган, представляющий собой комплекс различных тканевых структур с развитой сетью кровеносных, лимфатических сосудов и нервов.Гортань – полый воздухоносный орган, жесткость которому придают хрящи. Сверху гортань открывается в гортаноглотку, а снизу переходит в трахею.Внутри гортань покрыта тонкой слизистой оболочкой цилиндрического мерцательного эпителия, а в местах механической нагрузки (надгортанник, задняя стенка гортани, свободные края голосовых складок) более прочным многослойным плоским эпителием.
Скелет гортани состоит из 5 главных хрящей:
- трех непарных (перстневидный, щитовидный и надгортанник);
- двух парных (черпаловидные хрящи);
Голосовые складки представляют собой два мышечно-связочных тяжа белесовато-перламутрового цвета.
Гортань обеспечивает ряд важных функций:
- дыхательную
- фонаторную (голосовую)
- защитную
- кашлевую
- отхаркивающую
- речеобразующую (она основана на дыхательной и голосовой функциях)
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Биохимический анализ крови
Целью биохимического анализа крови является выявление изменений в органов и тканях, которые могут сопутствовать заболеванию щитовидной железы. Оцениваются такие показатели, как общий белок, мочевина, холестерин, билирубин, ферменты печени, креатинин.
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы. Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон). Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Анализ на маркеры аутоиммунных заболеваний
Анализ крови на маркеры аутоиммунных заболеваний щитовидной железы, прежде всего, включает такие показатели, как антитела к тиреоглобулину (anti-Tg) и антитела к тиреопероксидазе (anti-TPO).
УЗИ щитовидной железы
УЗИ щитовидной железы позволяет определить размер железы, а также наличие в ней узлов.
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Анатомия глотки
Глотка располагается позади носовой и ротовой полостей; начинается у основания черепа и доходит до нижнего края 6-го шейного позвонка, где воронкообразно сужаясь, переходит в пищевод.
Выделяют три отдела глотки:
- верхний – носоглотка
- средний – ротоглотка
- нижний – гортаноглотка

Носоглотка
В носоглотке имеется скопление лимфоидной ткани, которая образует глоточную миндалину – аденоиды. Также в носоглотке располагаются трубные миндалины, которые располагаются вокруг глоточных устьев слуховой трубы.
Этот отдел глотки визуализируется только с помощью инструментов или видеоэндоскопического исследования.
Ротоглотка
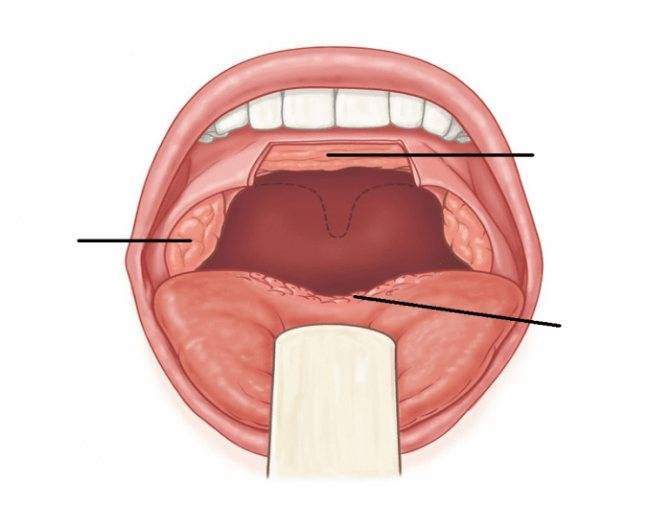
Ротоглотка – это именно та часть глотки, которая обращает на себя внимание при осмотре врачом оториноларингологом и доступна для осмотра самому пациенту. Она располагается позади ротовой полости и отграничена зевом
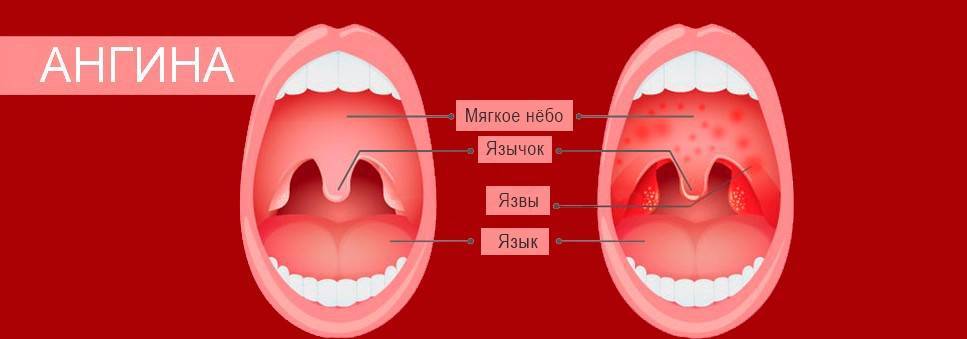
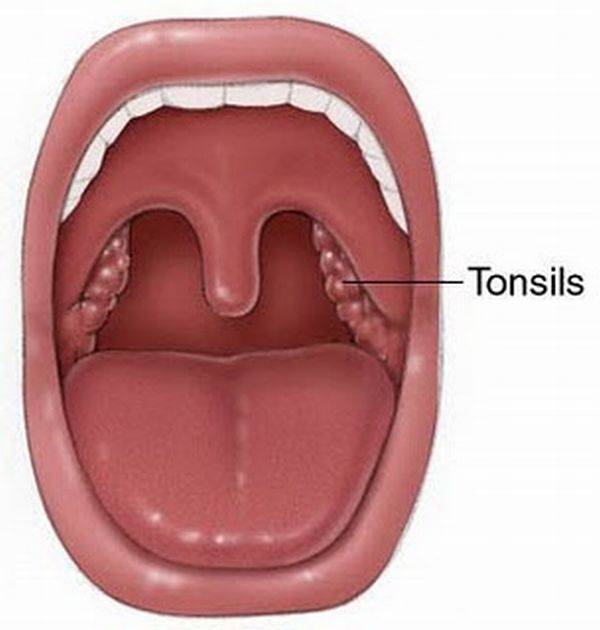
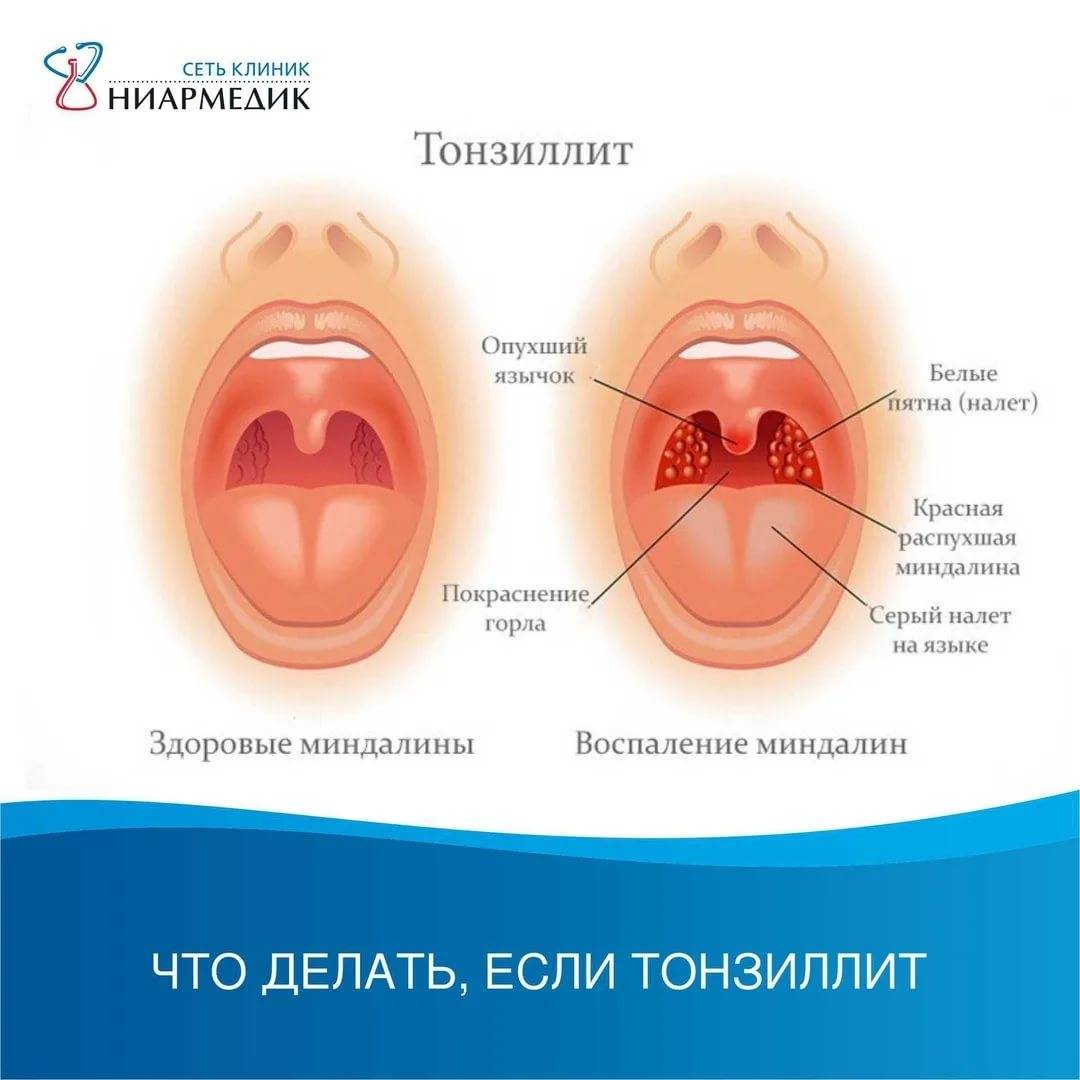
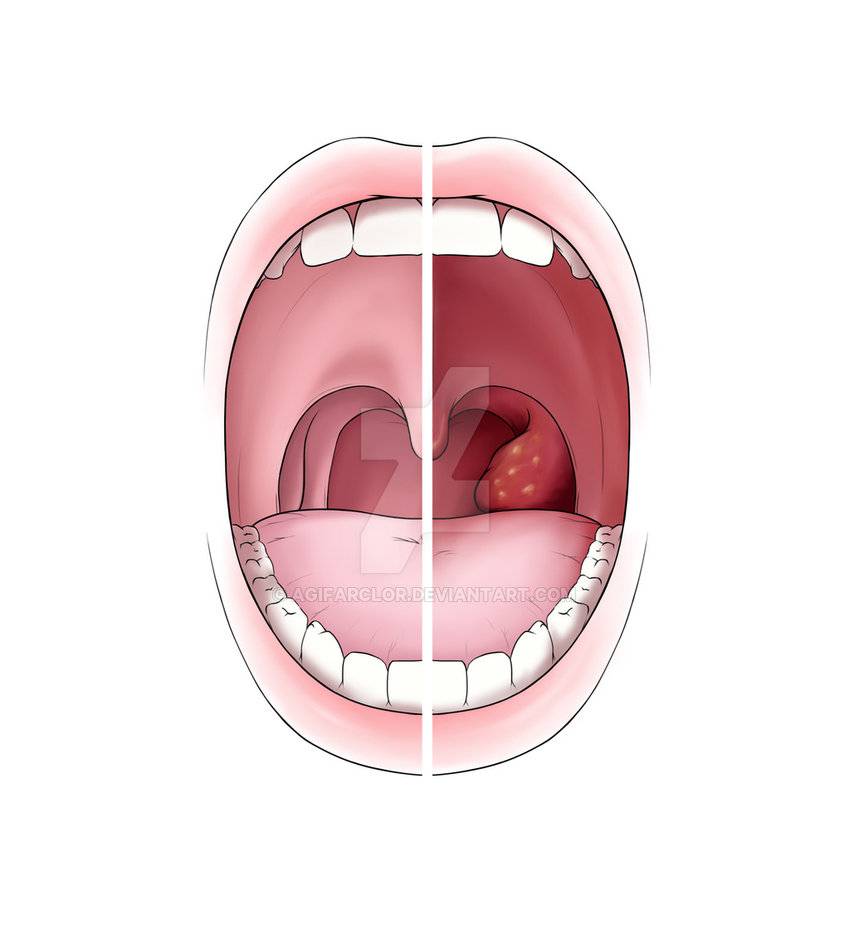
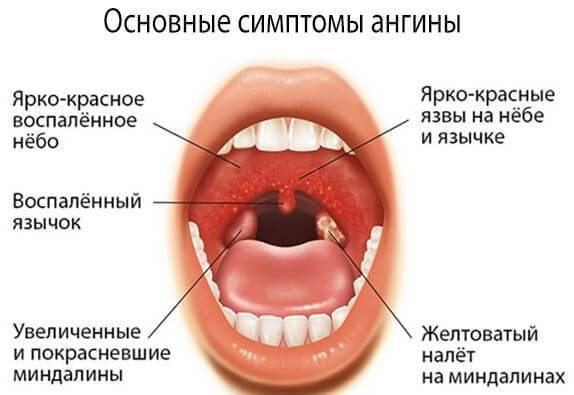
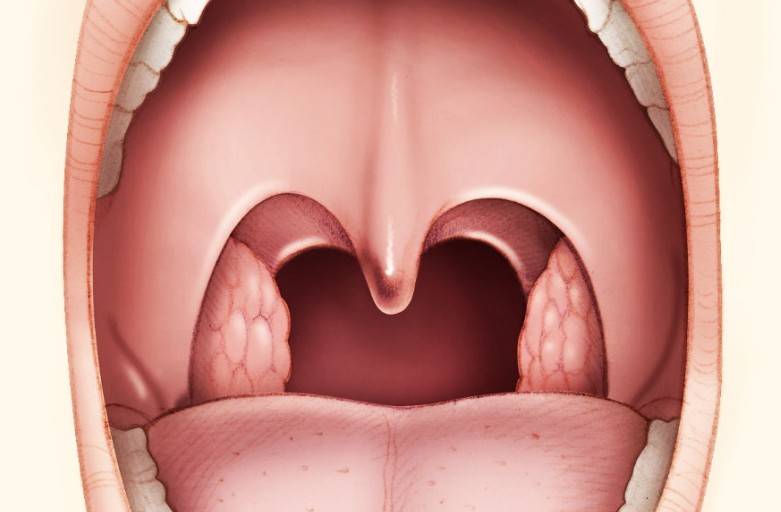
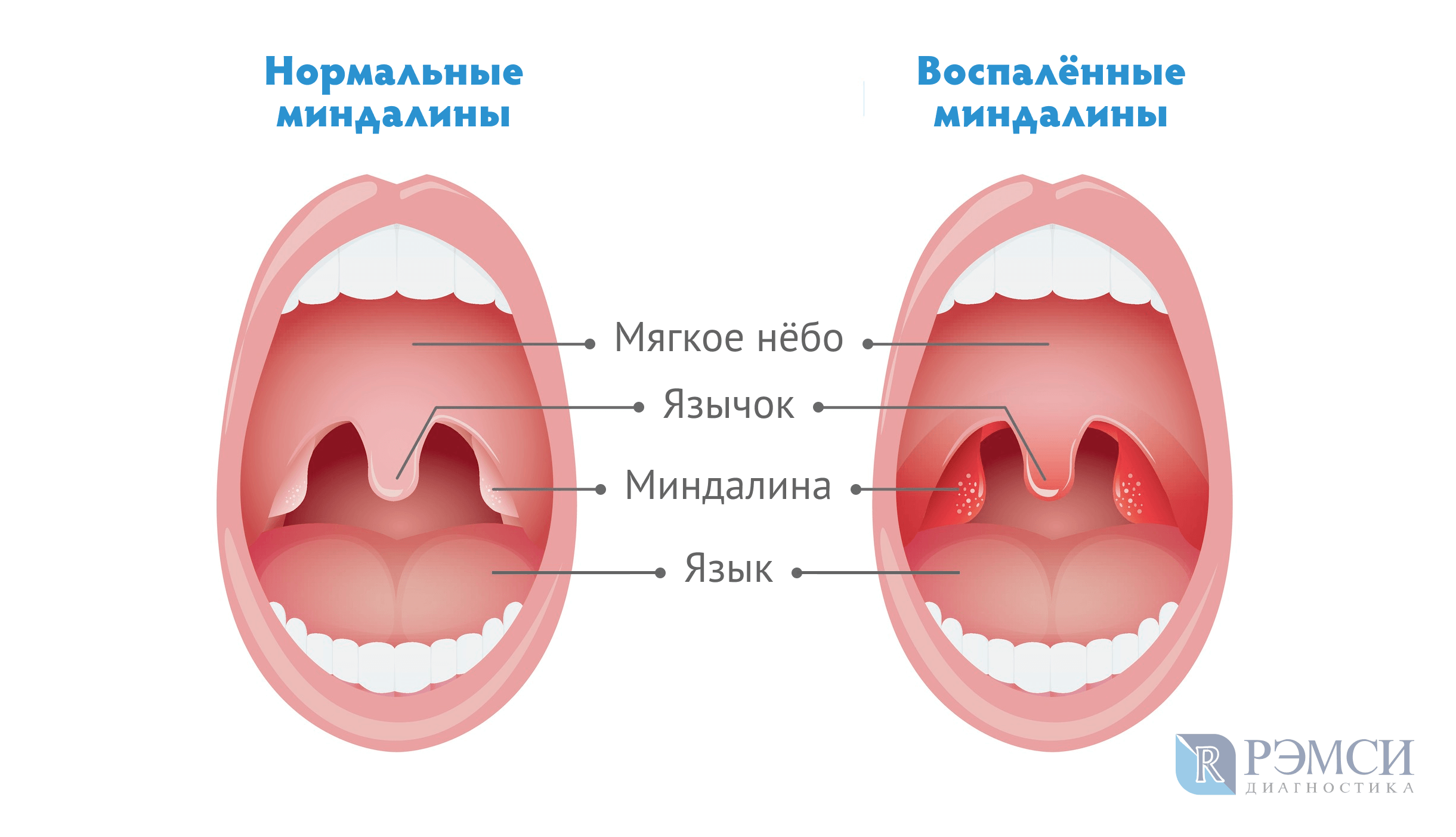
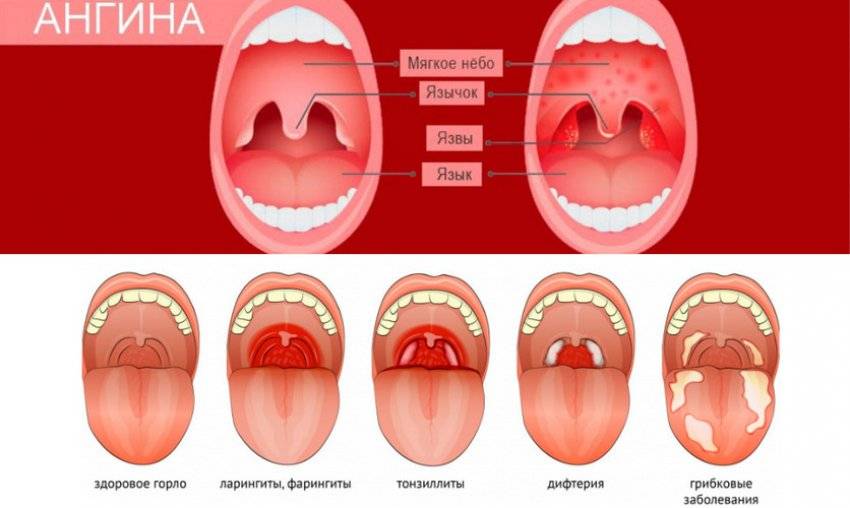
Зев – это отверстие, образованное сверху мягким небом и язычком, с боков – передними и задними дужками, а снизу – корнем языка. Между передними и задними небными дужками располагаются еще одни лимфоидные скопления – небные миндалины.
Небные миндалины, дужки, язычок в момент глотания подвергаются трению, за счет чего их слизистая оболочка может казаться более красной (гиперемирована), в отличие от всей полости рта, десен и др. Но это всего лишь физиологический фактор.
Слизистая оболочка задней стенки глотки содержит элементы лимфоидной ткани, визуально похожие на гранулы. Слизистая оболочка ротоглотки имеет густую сеть сосудистых, лимфатических капилляров с богатой чувствительной иннервацией, в связи с чем патологические процессы сопровождаются симптомами – болью и дискомфортом в горле, ощущениями сухости и др.
Гортаноглотка
Гортаноглотка начинается на уровне верхнего края надгортанника и переходит в начальную часть пищевода.
Эта часть также визуализируется только при помощи инструментальных и видеоэндоскопических методов. Пациенту эта область визуально недоступна.
Заболевания слизистой оболочки рта сопровождаются различными патоморфологическими изменениями. Воспаление относится к самым распространенным патологическим процессам слизистой оболочки рта и глотки и является проявлением защитной реакции организма на влияние патогенного фактора. Течение и исход воспалительного процесса зависит от реактивности организма, локализации, активности и длительности действия патогенного фактора.
Лечение острого ларингита 9
Лечение острого ларингита требует комплексного подхода.
Антибактериальная терапия
Применение антибактериальной терапии больным нетяжелой формой ларингита не требуется. При выраженных воспалительных явлениях, при осложненных формах острого ларингита, при развитии абсцесса, а также при обострениях хронического ларингита назначаются антибактериальные препараты широкого спектра действия (амоксициллин/клавулановая кислота, цефалоспорины III–IV поколений) или респираторные фторхинолоны.
Ингаляционная терапия
Показана больным любой формой ларингита, в том числе абсцедирующей.Ингаляции могут применяться в качестве монотерапии при неосложненных формах ларингита в качестве симптоматического лечения для увлажнения слизистой оболочки гортани, а также в комплексе с другими методами лечения при воспалительных заболеваниях гортани.В ингаляционной форме применяются лекарственные средства, обладающие антибактериальным, противогрибковым, противоотечным, муколитическим, противовоспалительным действием, а также способностью увлажнять слизистую оболочку.Основным преимуществом ингаляций является возможность достижения быстрого и эффективного лечебного действия с применением небольшой дозы лекарственного препарата при значительном снижении отрицательного системного эффекта. Во время ингаляции происходит быстрое всасывание лекарственных препаратов. Создается высокая концентрация лекарственного средства непосредственно в очаге воспаления.
Муколитические препараты
Прочие рекомендации по лечению:
- голосовой покой – рекомендуется разговаривать как можно меньше, избегать крика, громкой речи и шепота
- щадящая диета – не рекомендуется есть острую, соленую, слишком горячую или холодную пищу
- отказ от курения и алкоголя
При неэффективности лечения или проявлении осложнений показана госпитализация. При необходимости выполняется оперативное вмешательство.Показаниями к экстренной госпитализации являются осложнения острого ларинготрахеита:
- отёчный ларингит
- эпиглотит
- абсцессы надгортанника, осложнённые формы заболевания (инфильтративной и абсцедирующей)
- угроза развития стеноза гортани
После перенесенного заболевания восстановительный период длится 2 недели. При проведении хирургического вмешательства рекомендуется наблюдение у оториноларинголога в течение нескольких месяцев.
Профилактика хронического тонзиллита
Хронический тонзиллит – заболевание, которое может являться провоцирующим фактором многих других болезней, вызывать аллергическую реакцию организма, приводить к снижению иммунитета. Поэтому своевременная профилактика данной патологии просто необходима.
Профилактические меры:
- Ежегодные обследования у ЛОР-врача
- Правильное питание
- Ежедневные закаливающие процедуры
- Спорт и активный отдых
- Поддержание чистоты в доме
- Защита от больших эмоциональных и физических нагрузок
- Благоприятные климатические условия
Если у Ваш ребенок страдает хроническим тонзиллитом или у Вас подозрение на это заболевание – обращайтесь к детскому ЛОР-врачу
Лечим красное горло у ребенка
Медикаментозное лечение назначает только врач. Задача родителей в этом случае — методично выполнять полученные рекомендации.

Успех лечения на 90% зависит от того, как осуществляется домашний уход за малышом. Комната, где находится ребенок, должна подвергаться ежедневной влажной уборке и проветриванию. Особого внимания заслуживает рацион. Если горлышко воспалилось, пища для ребенка должна иметь мягкую консистенцию, комнатную температуру. Не стоит давать ребенку сухарики или раздражающие напитки, замените их морсом или чаем.
Многие родители заставляют ребенка рассасывать мед в период болезни — это не всегда правильно. Воспаленная слизистая глотки может травмироваться крупинками меда, и вы получите ухудшение симптоматики. Давать мед можно в том случае, если покраснение горла не сопровождается болями при глотании.
Для снятия боли можно поставить ребенку согревающий компресс на горлышко. Но помните, что эта процедура не проводится при высокой температуре.
Записаться на прием к врачу вы можете по телефону
или с помощью системы онлайн-записи на сайте
Записаться к врачу
Что делать, если краснота не проходит
Бывает, что у ребенка постоянно красное горло. Скорее всего, здесь имеет место хронический тонзиллит — заболевание, возникающее в результате не долеченных или неправильно леченых ангин.
В стадии стойкой ремиссии красное горло при тонзиллите не болит, ребенок не испытывает каких-либо неприятных ощущений. В этот период лекарства не показаны. Нужно направлять усилия на укрепление детского иммунитета, а это достигается путем закаливания, рационального питания и нормализации режима. В периоды обострения консультация детского врача обязательна. Ведь под маской обострения хронического тонзиллита могут скрываться самые разные патологии.
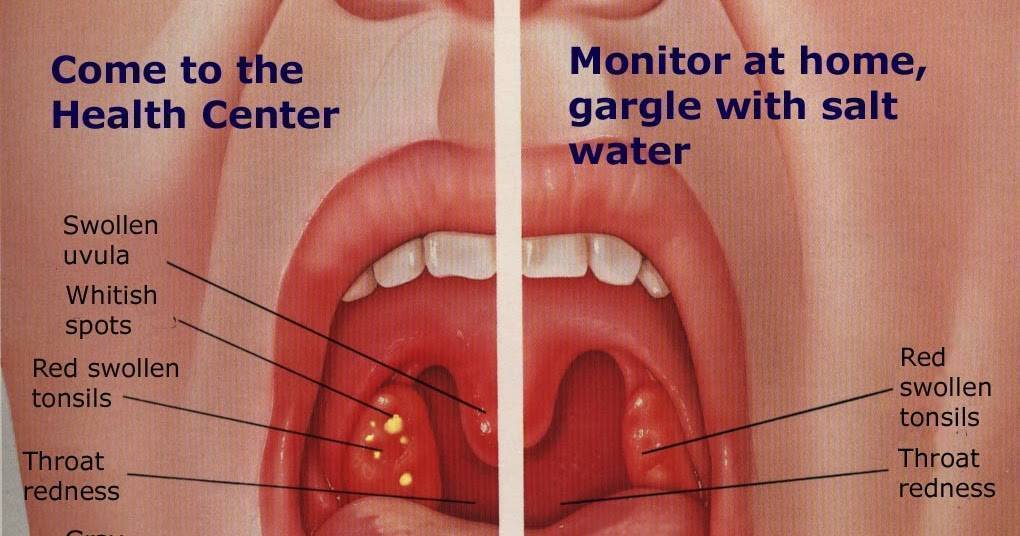
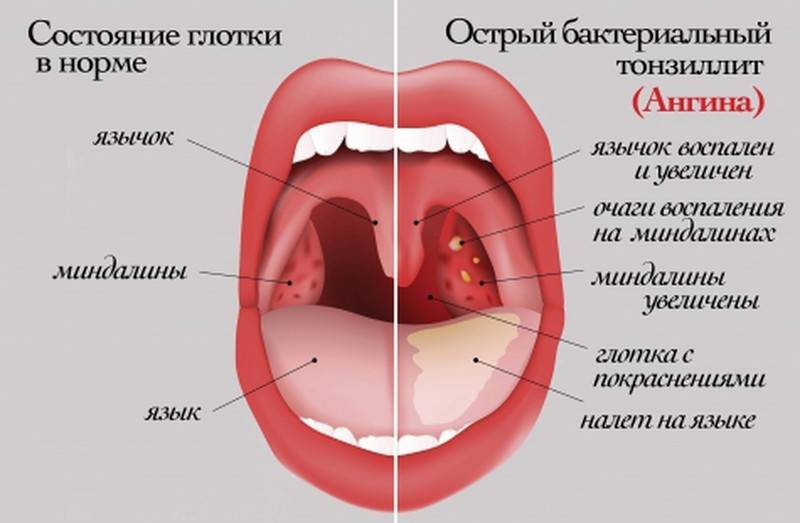
Откуда берется красное горло?
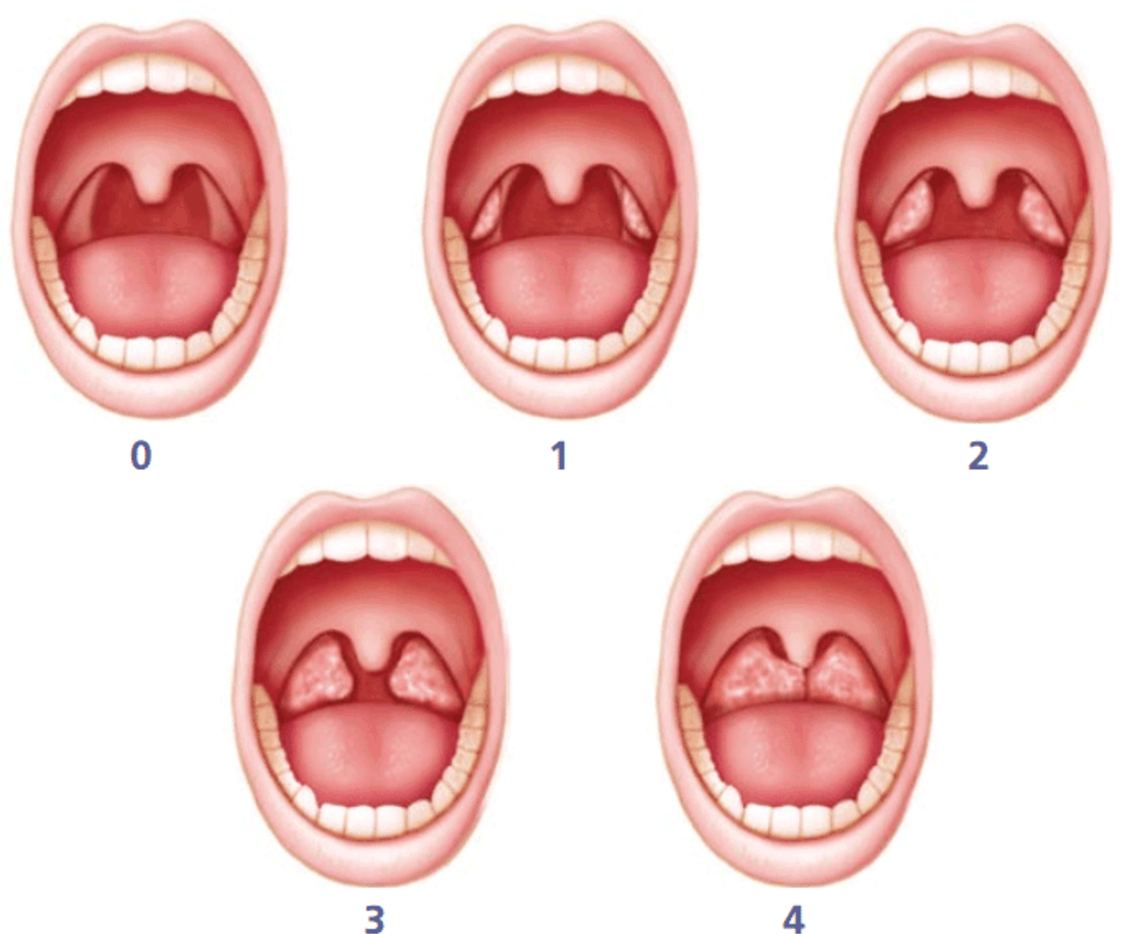
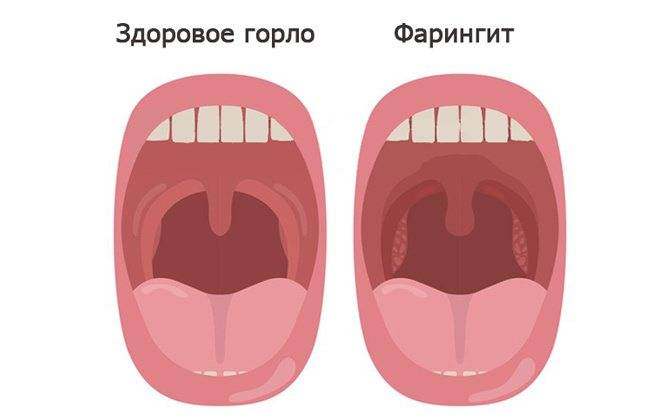
Красное горло – это гиперемия слизистой оболочки глотки – симптом, который сопровождает различные заболевания глотки у взрослых и детей. Гиперемия может быть только в области дужек, миндалин или задней стенки глотки, также могут вовлекаться все области сразу, включая мягкое небо. Также процесс может быть односторонним и двусторонним.
Но стоит отметить, что оценка данного симптома иногда не является объективной, так как на нее влияют цветовосприятие, как самого пациента, так и врача, внешнее освещение. Поэтому пациенту стоит обратиться к врачу, для того чтобы тщательно собрать весь анамнез заболевания и выявить причину красного горла.
Причины развития заболевания
В большинстве случаев острый фарингит выступает в роли не самостоятельной патологии, а является лишь проявлением общего инфекционного процесса. Многие инфекции (дифтерия, скарлатина, корь, грипп) дебютируют как острая форма фарингита, поэтому несвоевременно диагностируются.
В 70% случаев острое воспаление глотки вызывается не бактериями, а вирусами. Наиболее часто это:
- вирусы гриппа и парагриппа;
- риновирусы;
- аденовирусы;
- вирусы Эпштейна-Бара;
- семейство цитомегаловирусов;
- энтеровирусы.
Только 30% случаев острого фарингита вызываются бактериальной флорой:
- стафилококки;
- пневмококки;
- стрептококки группы А, С, G;
- коринебактерии дифтерии;
- гемофильная палочка;
- атипичные возбудители – хламидии и микоплазма.
Последние называются атипичными, т.к. поселяются внутри клеток, а не на поверхности слизистой, поэтому иммунная система их не может обнаружить. По этой причине такие воспалительные процессы протекают длительно, создавая существенные трудности при проведении этиотропной (воздействующей на причину) терапии.
В небольшом проценте случаев фарингит вызван грибковой флорой. Как правило, это связано с общим ослаблением иммунитета или местным иммунодефицитом (например, у курильщиков). Также этому способствует длительный прием антибактериальных препаратов.
Острый фарингит при некорректном лечении может переходить в хроническую форму. Чаще всего хронизируются фарингит, вызванный цитомегаловирусной инфекцией, вирусом Эпштейна-Барра, хламидийной и микоплазменой инфекцией, так как эти микроорганизмы обитают внутри клеток и на них не действует местная антибактериальная и противовирусная терапия. Но также в хроническую форму может переходить и воспаление, вызванное стрептококками и стафилококками.
Развитие хронического фарингита – это следствие одного из двух процессов:
- хронизации острого воспаления глотки из-за плохой иммунной защиты;
- вторичного заражения глотки из инфекционных очагов, расположенных в организме (кариозные зубы, воспаления лор-органов, заболеваний пищеварительного тракта и т.д.).
Факторы, повышающие вероятность фарингита:
- переохлаждение всего организма или только верхних отделов дыхательных путей;
- злоупотребление спиртными напитками;
- употребление кислой, острой, горячей или холодной пищи;
- нарушение носового дыхания.
Дыхание через нос затрудняется при таких состояниях, как:
- искривленная носовая перегородка;
- полипы носа;
- гипертрофия нижних носовых раковин;
- аллергический ринит.
В этих случаях человеку приходится дышать через рот, а это пересушивает слизистую ротовой полости и снижает местный иммунитет, т.к. уменьшается выработка иммуноглобулина А.
Атрофический фарингит провоцируют и другие причинные факторы:
- недостаток витаминов;
- анемия;
- функциональная недостаточность сердца;
- недостаточность функции почек;
- сахарный диабет;
- сниженная тиреоидная функция (гипотиреоз);
- менопаузальный синдром.
Возможные осложнения.
Чаще заболевание проходит без опасных последствий для больного. Но при слабом иммунитете, особенно у детей младшего возраста, тяжелое течение герпесной ангины может привести к серьезным осложнениям, вызванным распространением вируса на другие органы:
- серозный менингит
- боли в сердце, миокардит
- пиелонефрит
- энцефалит
- конъюнктивит.
Чтобы исключить развитие серозного менингита, нужно проконсультироваться у невролога, если имеются жалобы на сердце, нужно обратиться к детскому кардиологу. При изменениях в общем анализе мочи необходимо записаться к детскому нефрологу.
При грамотном и эффективном лечении герпесной ангины, отягощенной менингитом, прогноз, как правило, благоприятный. Но при этом тщательного внимания требует лечение самых маленьких пациентов. При миокардите — ситуация тяжелее. Любые осложнения герпетической ангины требуют вмешательства специалистов!
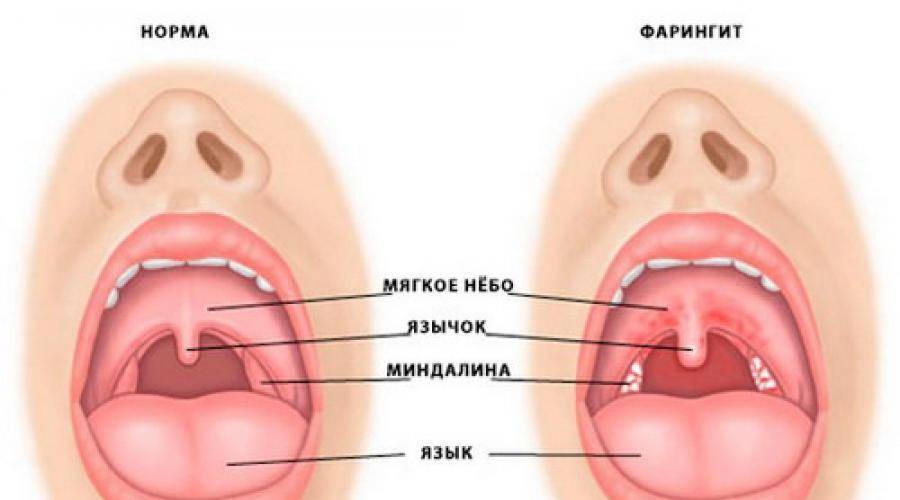
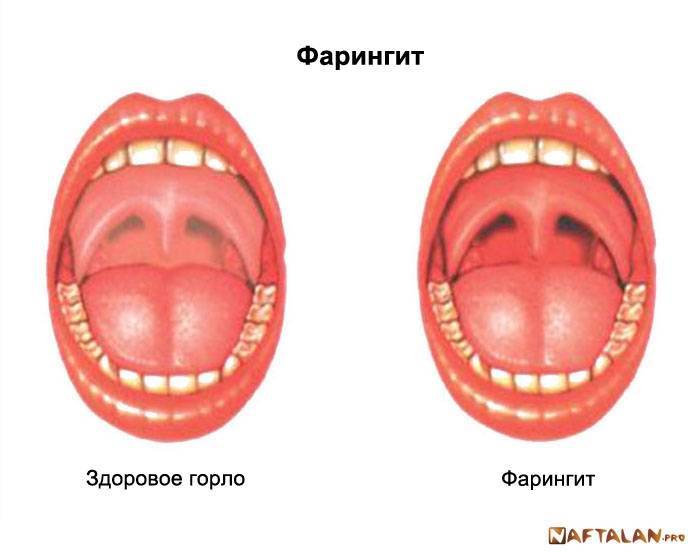
Как проявляется боль в горле?
Главный симптом больного горла – это боль, как в спокойном состоянии, так и при глотании или разговоре. Боль в горле является первичным симптомом фарингита. Термины «ангина» и «фарингит или фаринготонзиллит» часто используются как синонимы. Фарингит относится к объективным признакам воспаления глотки: отек, экссудат, изъязвление или явная эритема. Покраснение горла может возникать как часть общего покраснения всех слизистых верхних дыхательных путей у маленьких пациентов с лихорадкой. Диагноз фарингита оправдан только тогда, когда глотка объективно краснее остальных слизистых оболочек.
Этапы
Наблюдается несколько стадий заболевания:
- инкубационная;
- начальная;
- острая;
- заключительная.
Инкубационный период
Длится 3-7 дней (иногда 12 дней) с момента заражения до проявления первых признаков и симптомов. В это время ребенок распространяет инфекцию, заразиться от него можно за день до видимых проявлений.
Острая стадия
Продолжается до пяти дней. В этот период держится высокая температура, могут отмечаться тошнота, рвота и головная боль как проявления интоксикации организма
при осмотре обращает внимание отечный, малинового цвета язык. Отдельные элементы сыпи сливаются, приобретают темный цвет
На лице заметен побледневший носогубный треугольник. Может быть осложнение в виде пневмонии, отита.
Выздоровление
Стадия продолжается 1-3 недели. Проявления ослабевают, сыпь начинает исчезать, появляется шелушение кожи ладоней. Язык постепенно бледнеет, горло перестает болеть. Лечение необходимо провести до конца и не прекращать при первых признаках выздоровления, так как сохраняется риск развития осложнений.
Весь период заболевания ребенок изолирован от посещения ДДУ и школы.
Симптомы и признаки ОРЗ у детей
Симптоматика различается, в зависимости от локализации воспалительного процесса:
В связи с особенностью анатомии дыхательных путей (у детей они более узкие) и высокой предрасположенностью слизистых оболочек к отечности, часто появляются симптомы нарушения проходимости, заложенность.
Сколько дней у детей держится температура при ОРЗ?
Повышение температуры тела – это признак инфекционного процесса в организме и реакции на воспаление. Это защитная функция – так организм борется с инфекцией. При повышенной температуре стимулируются иммунные реакции.
То, сколько дней у ребенка при ОРЗ будет держаться температура, зависит от правильности лечения и общего состояния здоровья. Вместе с ней обычно появляются мышечные боли, общая слабость, головная боль, болезненность глазных яблок, редко – рвота и обмороки.
Температура до 37° с небольшим может наблюдаться у ребенка и после ОРЗ. Поводов для беспокойства в этом случае нет, если сохраняется хорошее самочувствие, в норме анализы крови, мочи и кала, а врачебный осмотр не выявил патологии.
Диагностика
Диагноз ставят на основе дифференциальной диагностики, осмотра педиатром, лабораторных анализов
Принимаются во внимание клинико-эпидемиологические данные. Обследование включает: общий анализ мочи, клинический анализ крови, иммунофлюоресценцию (для выявления специфических антигенов в носу и ротоглотке), при необходимости – коагулограмму, биохимию крови, рентгенографию, УЗИ, БАК-посев из ротоглотки, мочи, крови, ликвора
Дополнительные исследования при болях в горле
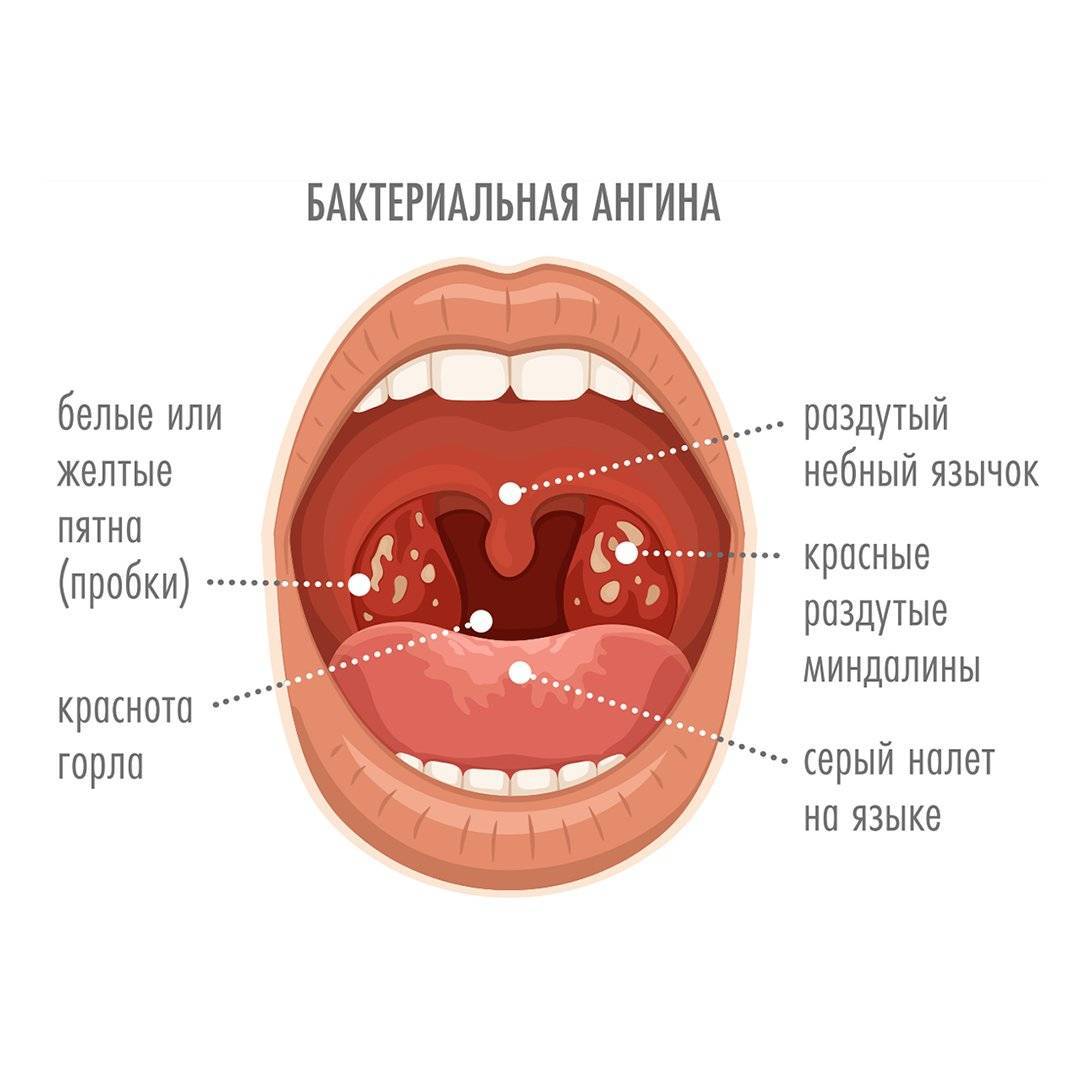
Основная проблема при диагностике боли в горле — не пропустить опасные диагнозы дифтерии и БГСА ангины. Для этого у ребенка берется мазок из зева для бактериального и посева, включая окраску по Альберту на дифтерию. Предварительный диагноз дифтерии предлагается, если в мазке обнаруживаются типичные организмы барабанной палочки. Однако для окончательного диагноза требуется подтвердить рост C. diphtherium в культуре.
Для диагностики БГСА ангины существуют антиген экспресс-тесты. Их действие основано на экстракции азотистой кислотой углеводного антигена группы A из материалов мазка из зева. Такие экспресс-тесты очень специфичны (> 95%) и дают немедленные результаты, но имеют переменную чувствительность. Подтверждение положительного результата не требуется, а при отрицательном рекомендуется проведение посева для исключения опасной для ребенка инфекции. Титр стрептококковых антител бесполезен для диагностики стрептококкового фарингита и обычно не рекомендуется.
Другие исследования:
- Общий анализ крови
- Мазки периферической крови — на наличие атипичных лимфоцитов.
- Серология вируса Эпштейн-Барра (антитела IgM)
- Рентгеновский снимок мягких тканей шеи (вид сбоку) при подозрении на заглоточный абсцесс.
- КТ шеи, включая основание черепа, на предмет абсцесса.
Методы лечения
При таком явлении, как рыхлые миндалины у ребенка, лечение требует индивидуального подхода. Тактика определяется после проведения полной диагностики со сдачей всех необходимых анализов. Обязательно берется мазок из зева, чтобы определить природу болезни и устойчивость бактерий к некоторым лекарственным средствам. Легкая и средняя степень патологии не требуют госпитализации, можно без труда справиться дома. Для этого достаточно позаботиться об умеренном режиме и обильном питье. Также доктором может быть рекомендовано промывание, с помощью которого убираются пробки гноя с гланд, и уменьшается их отечность. Как правило, подобную процедуру проводят в медицинском упреждении. Дома можно делать полоскания травяными растворами. Самый эффективный вариант – средства на основе календулы. Для его приготовления потребуется одна ложка настойки и стакан теплой кипяченой воды. Для снятия отечности гланд рекомендуется постепенное уменьшение температуры воды для полосканий. Таким образом, достигается эффект закаливания горла ребенка. Если горло не красное и малыш не жалуется на боли при глотании, то не стоит использовать антисептические препараты. В такой ситуации лучше полоскать пораженную область раствором из соли. Данное средство хорошо снимает воспаление и удаляет налет. Для его приготовления необходимо одну большую ложку морской соли разбавить в стакане с водой. При обострении заболевания полоскать необходимо каждые 30 минут. При рыхлых миндалинах также предписывается чистка миндалин. Ее можно проводить в больнице с помощью ультразвука или дома посредством небольшой ложки. Перед процедурой необходимо обработать горло антисептическим средством, чтобы исключить распространение инфекции. Более тяжелые формы болезни требуют применения ультрафиолета, лазера или ультразвука. Последний метод является самым эффективным. В большинстве случаев положительный результат лечения дает удаление гноя из лакун гланд. Все процедуры такого рода направлены на полное выздоровление и предотвращение хирургического вмешательства. Иногда при частом и сильном воспалении миндалин требуется их удаление. Но это крайняя мера. Дело в том, что миндалины выполняют защитную функцию. Так они препятствуют проникновению патогенных микробов в наш организм. Их удаление способствует развитию различных инфекционных заболеваний
Именно поэтому важно определить причину рыхлого горла и вовремя ее устранить консервативным лечением
Как лечить?
Оценить симптомы и назначить лечение при ОРВИ у грудничка может только врач. Без рекомендаций специалиста нельзя использовать никакие народные средства или современные лекарства. Но это не значит, что мама не может облегчить состояние крохи. В ожидании доктора рекомендуется:
- повысить влажность воздуха в квартире — если воздух очень сухой, слизистые тоже пересыхают, из-за чего снижается местный иммунитет, и организм становится более восприимчив к вирусам;
- регулярно проветривать комнаты — свежий прохладный воздух облегчит дыхание крохе, а также уменьшит концентрацию микроорганизмов в помещении; чтобы малыша не продуло, проветривайте комнаты по очереди, когда его там нет;
- почаще предлагать крохе грудь — материнское молоко — не только питание, но и лекарство для заболевшего грудничка; в молоке содержатся антитела, которые помогают детской иммунной системе бороться с болезнью.
Взрослым вылечить воспаленное горло помогают разнообразные спреи, таблетки и пастилки. Выбор средств для лечения грудных детей гораздо меньше. При ОРВИ, простуде и гриппе у грудничка педиатр может назначить капли Деринат. Эффективное средство с комплексным действием помогает организму бороться с вирусами, грибками и бактериями, уменьшает риск развития опасных осложнений и ускоряет выздоровление. А еще его можно использовать для профилактики инфекций у самых маленьких. Перед применением проконсультируйтесь с врачом, соблюдайте инструкцию. Будьте здоровы!
Полезные статьи:
Причины ларингита
| ПРИЧИНЫ | КОММЕНТАРИЙ | ||
| причины: | Инфекции | комментарий: | Причиной возникновения острого ларингита может стать инфекция, которая проникает в слизистую глотки и гортани и легко активизируется на фоне снижения общего и местного иммунитета.К основным возбудителям острого и хронического ларингита относятся преимущественно стрептококки и стафилококки, которые могут активизироваться под влиянием неблагоприятных факторов. |
| причины: | Неинфекционные причины | комментарий: | – курение и алкоголь- химический и термический ожог гортани- аллергия- сильные голосовые нагрузки |
Факторы риска развития острого ларингита:
- снижение иммунитета
- общее и местное переохлаждение
- заболевания глотки и околоносовых пазух
- влияние вредных привычек
Острое воспаление слизистой оболочки гортани может являться следствием катарального воспаления слизистой оболочки носа, околоносовых пазух (синусит) или глотки (тонзиллит, фарингит).
Среди бактерий частыми возбудителями острого ларингита являются:
- гемофильная палочка (H. Influenzae)
- хламидии пневмония (Chlamydia pneumoniae)
- моракселла (Moraxella catarrhalis)
- пневмококк (S. pneumoniae)