Способы терапии
Существует несколько вариантов терапии, которые включают в себя:
- безоперационные методики: криодеструкция и т.д.;
- хирургическое удаление: иссечение при помощи классического, лазерного или электрического скальпеля.
Если уплотнение не увеличивается в размерах, не мешает и не представляет опасности в будущем, её оставляют и продолжают за ней наблюдать (например, фиброма или жировик).
В том случае, если консервативное лечение не возможно или не принесло должного результата прибегают к хирургическому методу лечения. Прямыми показаниями к удалению новообразований являются:
- постоянное травмирование;
- эстетический дискомфорт;
- локальное инфицирование;
- нарушение кровообращения.
Вариант решения проблемы подбирает врач, основываясь на характере уплотнения и возможных осложнениях.
Напомним также родителям о том, что инфицирование образований также требует незамедлительной реакции со стороны родителей. Об этом могут «рассказать» следующие симптомы:
- изменило цвет, форму и плотность;
- воспалились окружающие ткани, появилась отечность;
- появились гнойные или серозные выделения;
- повысилась температура тела.
Узелки на суставах
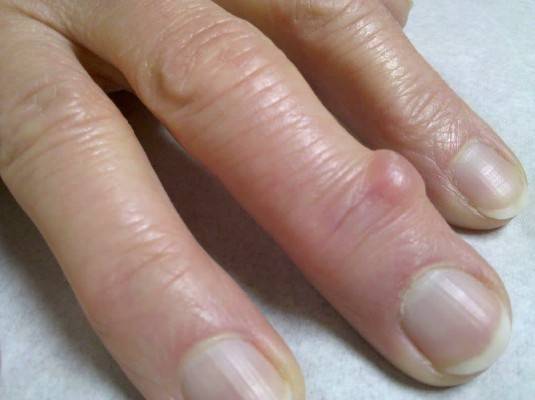
Различные заболевания суставов: артриты и артрозы часто сопровождаются появлением под кожей твердых, неподвижных узелков небольшого размера. Подобные образования в области локтевого сустава называются ревматоидными узелками и характерны для ревматоидного артрита. Узелки на разгибательной поверхности суставов пальцев рук — узелки Гебердена и Бушара сопровождают деформирующий остеоартроз.
Значительного размера могут достигать подагрические узлы — тофусы, которые являются скоплением солей мочевой кислоты и вырастают на суставах у людей, долгие годы болеющих подагрой.
Первая помощь
Нужно незамедлительно вызвать скорую помощь. Медики могут принять решение о неотложной госпитализации, если у пациента наблюдается затрудненное дыхание, опух язык, присутствует симптоматика, указывающая на поражение кишечника.
Что делать до приезда врачей?
Первая помощь, которая должна быть оказана при первых симптомах отека Квинке у детей, подразумевает освобождение дыхательных путей, проверку интенсивности дыхания, частоты сердечных сокращений, артериального давления. Иногда нужно проводить сердечно-легочную реанимацию, поэтому после первого же случая родителям рекомендуется пройти курсы оказания первой помощи. На завершающем этапе следует ввести ребенку лекарства.
К средствам оказания первой помощи относятся:
- глюкокортикостероиды («Преднизолон», «Дексаметазон»);
- антигистамины;
- адреналин.
Последовательность введения: адреналин, потом глюкокортикостероид, потом антигистамин. Если реакция умеренная, то адреналин исключают.
| Адреналин | Его вводят внутримышечно в бедро (средняя треть снаружи) из расчета 0,01 мг на каждый кг веса ребенка. Если эффекта нет, то инъекции повторяют каждые 15 минут. |
| Глюкокортикостероиды | Вводят внутримышечно в ягодицу или внутривенно. Можно вылить лекарство из ампулы под язык – так эффект наступит быстрее. Дозировка «Преднизолона» – от 60 до 150 мг, «Дексаметазона» – от 8 до 32 мг. |
| Антигистамин | Предпочтительнее внутримышечная инъекция. Возможен прием таблетки, но эффект наступит позднее. Дозировка зависит от лекарства. Например, «Лоратадин» – 10 мг, «Цетризин» – 20 мг. |
Важно! При отеке гортани экстренно проводится трахеостомия
Виды новообразований
Поражение кожных покровов в результате разрастания клеток образуют уплотнения различного рода и размера: от горошинки до грецкого ореха. В зависимости от характера патологии образования бывают:
- доброкачественные;
- злокачественные;
- пограничные (предраковые).
Образования доставляют физический и эстетический дискомфорт ребенку, но самая главная опасность заключается в их перерождении из доброкачественной опухоли в злокачественную. Определить характер образования под кожей может только врач.
В этой связи заметим, что помимо отолариноголога решение проблем данного рода может быть связано с посещением других узкопрофильных специалистов. В зависимости от этиологии и характера уплотнений лечением могут заниматься дерматолог, хирург, эндокринолог и онколог. При необходимости ЛОР-врач направит пациента к соответствующему специалисту.
Лечение остеом
Если опухоль не причиняет больному неудобств, то специалисты медицинского центра “СМ-Клиника” рекомендуют наблюдательную тактику. Если небольшая остеома останавливается в росте, то ее не нужно лечить и удалять.
Лечение остеомы проводится только хирургическим путём. Показания к удалению следующие:
- слишком большой размер;
- боли, вызванные остеомой;
- косметический дефект.
Удаление проводится, если остеома сдавливает соседние органы, причиняя боль и дискомфорт, является эстетическим дефектом, меняет форму костей, вызывает сколиоз, ограничивает подвижность человека, провоцирует болевой синдром. Чаще всего специалисты центра “СМ-Клиника” удалению подлежат опухоли на пазухах носа, челюстях, в слуховых проходах, на бедренных и коленных суставах.
Подготовка к операции стандартная. Это анализы крови и мочи, ЭКГ, флюорография, консультации с терапевтом и анестезиологом. Вмешательство проводится под общим наркозом, в стационаре нужно провести от 1 до 3 дней, в зависимости от объема проведенной операции.
В «СМ-Клиника» работают одни из лучших челюстно-лицевых хирургов и нейрохирургов, которые проводят минимально травматичные операции с применением современных техник и инструментов.
В ходе операции рассекаются мягкие ткани, доступ может быть наружным и внутренним – через слизистые оболочки рта и носа. Удаляется опухоль и часть мягких и костных окружающих ее тканей, чтобы избежать рецидива.
Основные способы удаления:
- кюретаж – наружный доступ, удаление опухоли, выскабливание очага новообразования;
- полное удаление – показано при остеомах в клиновидной пазухе;
- эндоскопическое удаление – проводится при малых размерах опухолей и сложностях доступа к ним, обязательно применяется КТ для контроля над ходом вмешательства, длительность операции – около двух часов.
Если удаление было проведено не полностью, то в 10% случаев возникает рецидив
Поэтому важно обращаться в надежную клинику и к опытному хирургу
Еще один метод удаления остеом – выпаривание лазером. На опухоль направляется лазерный луч, который фактически выжигает ее. Обычно эта методика применяется при небольших новообразованиях.
Профилактика травм головы
Даже те дети, которые еще не умеют переворачиваться, могут добраться до края дивана и упасть. Поэтому родителям нужно позаботиться об их безопасности. Для этого ограничьте движение высокими подушками или постелите теплое одеяло на полу.
Пеленальный столик имеет совсем небольшую площадь. Поэтому на нем ни в коем случае нельзя оставлять ребенка без присмотра. Даже если вы просто отворачиваетесь, чтобы взять новый подгузник, придерживайте малыша рукой.
При покупке коляски обращайте внимание на высоту бортов, надежность креплений и наличие поясков безопасности. Во время гулянья не забывайте пристегивать ребенка и следите за его движениями в период бодрствования
Когда малыш начинает ходить, частые падения неизбежны. Поэтому нужно убрать из комнаты тяжелые стулья и прочно зафиксировать скатерть на столе. Края мебели следует обшить специальными мягкими уголками. Приобретите носочки с прорезиненными вставками, которые не будут скользить на паркете, а дверь в кухню и ванную комнату держите закрытой.
Во время передвижения в автомобиле всегда пристегивайте ребенка в детском кресле, а сами будьте внимательны на дороге и соблюдайте все правила движения.
По статистике, наибольшее количество детских травм головы происходит во время развлечений. Поэтому приучите ребенка надевать шлем при катании на скейте, роликах, велосипеде, а также на катке или лыжной трассе. Выполняя это правило, можно существенно сократить количество падений, а вместе с тем – число ушибов, синяков и более серьезных повреждений.
Автор статьи: Светлана Никифорова, источник статьи: www.medbooking.com
Диагностика патологии
Шишка на голове у ребенка требует дифференциальной диагностики. Иногда достаточно только физикального осмотра, но в сомнительных случаях показаны уточняющие исследования. Основные мероприятия:
- магнитно-резонансная или компьютерная томография;
- рентген;
- ультразвуковое исследование тканей головы (эффективно при диагностике фибром, липом, гигром);
- взятие пробы при выделении экссудата, гнойного содержимого;
- аллергопробы, если шишка носит аллергический характер;
- общий анализ крови, мочи;
- гистологическое исследование опухолей для исключения наличия злокачественных клеток.

УЗИ
При изменении структуры шишки показан соскоб с поверхности кожи. Опухоли следует дифференцировать по морфологической структуре и онкогенным рискам, а гематомы по природе происхождения.
Диагностика
Консультация оториноларинголога необходима в первую очередь, чтобы исключить болезни уха-горла-носа. По необходимости врач направит пациента к узким специалистам.
На приеме ЛОР-врач проведет опрос и осмотрит шишку. Чтобы собрать анамнез, доктор уточнит, есть ли боль при нажатии, были ли перенесены инфекционные заболевания. Кроме того, он учтет мягкая ли шишка за ухом или твердая, на ножке ли она или плотно прилегает.
Далее врач направит на анализ крови, чтобы диагностировать воспаление. Для установления причины возникновения новообразования осуществляется УЗИ или рентген.
Способы лечения
Удары и укусы лечения не требуют. При необходимости можно облегчить страдания, приложив кратковременно лед, завернутый в мягкую ткань. Снимет зуд и отек при укусе антигистаминное средство. Если удар не сильный, можно обработать поврежденное место специальной мазью, снимающей отечность.
Случаи, когда нужно идти к врачу:
- Кефалогематома после родов. В большинстве случаев водянистая шишка на макушке исчезает сама со временем. Если этого не произошло, применяется пункция – специальными иглами врач откачивает жидкость из шишки.
- Как лечить одну маленькую шишечку на голове, которая появилась не вследствие удара? На затылке могут располагаться атеромы, фибромы или бородавки (см. также: лечение бородавок на руках и лице у детей). Этот случай часто требует хирургического вмешательства.
- Увеличенные лимфоузлы нередко становятся следствием недавно перенесенной болезни (ангины, инфекционного мононуклеоза, тонзиллита, воспаления аденоидов) (рекомендуем прочитать: увеличены лимфоузлы на шее у ребенка: симптомы и лечение). С воспалением лимфоузлов можно бороться, лишь обнаружив очаг заболевания. Возможно применения антибактериальных или иммуностимулирующих средств. В крайнем случае показана операция.
- Жировики на голове удаляют при помощи криодеструкции. Данное лечение эффективно и практически безболезненно.
Если шишка требует хирургического удаления из-за природы новообразования или из эстетических соображений, операцию проводят в стационаре. Иногда применяют лазер (гемангиомы, бородавки). Восстановление происходит в течение недели.
Шишки, появившиеся вследствие сильных травм, требуют немедленной медицинской помощи. О серьезности положения скажут следующие симптомы:
- резкое ухудшение самочувствия;
- головокружение и сильная сонливость;
- судороги в конечностях;
- сужение или расширение зрачков;
- сильная бледность кожных покровов;
- обильное кровотечение из раны;
- паралич мышц.
Родителям необходимо вызвать бригаду врачей, а до ее приезда ребенка уложить на бок и обеспечить покой. Такое положение не даст ребенку захлебнуться, если начнется рвота.
Антибиотики
Лечение антибиотиками осуществляется несколькими способами:
- Инъекции. Лекарство смешивают с ледокаином или новокаином и вводят в полость фурункула. Это помогает остановить рост шишки и предупредить появление новых воспалительных очагов.
- Таблетки. Они обязательно назначаются при повреждении фурункула и частом формировании воспалительных очагов. Таблетки необходимы в случае попадания бактерий в соседние ткани, органы и кровяное русло.
- Мази и кремы. Используются для обработки поверхности раскрывшихся и очищенных фурункулов. Помогают предупредить попадание микробов на здоровую кожу.
Наиболее популярные антибиотики при лечении воспалений:
- Линкомицин;
- Цефалексин;
- Амоксиклав;
- Фузидин-натрий.
Антибиотики также могут использоваться для профилактики в иных случаях.
Категории
COVID-19АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГепатологГериатрГинекологГинеколог-эндокринологГомеопатДерматологДетский гастроэнтерологДетский гинекологДетский дерматологДетский инфекционистДетский кардиологДетский лорДетский неврологДетский нефрологДетский онкологДетский офтальмологДетский психологДетский пульмонологДетский ревматологДетский урологДетский хирургДетский эндокринологДефектологДиетологИммунологИнфекционистКардиологКлинический психологКосметологЛипидологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНеонатологНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПаразитологПедиатрПластический хирургПодологПроктологПсихиатрПсихологПульмонологРевматологРентгенологРепродуктологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФизиотерапевтФитотерапевтФлебологФтизиатрХирургЭндокринолог
Экзогенные причины
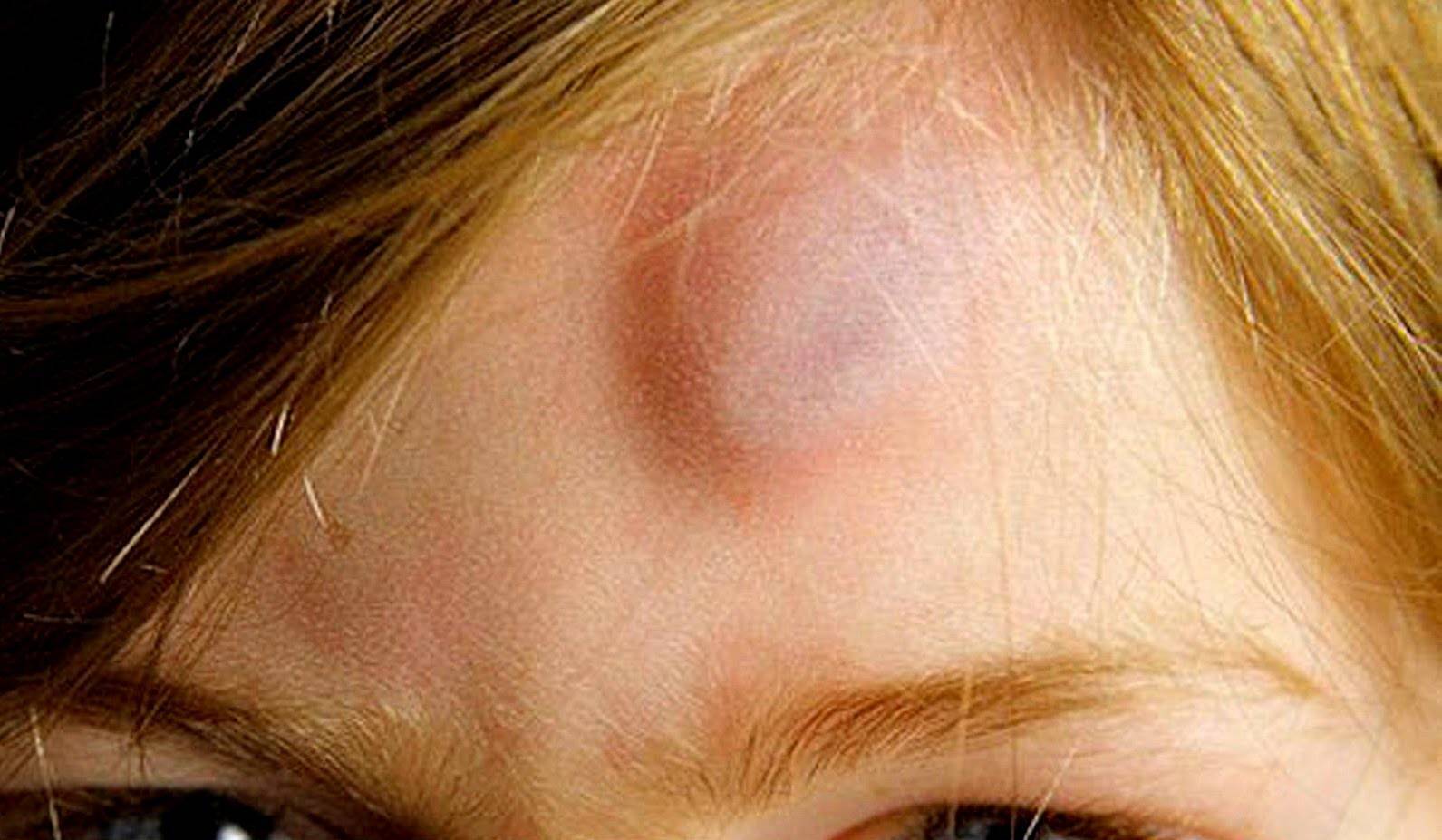
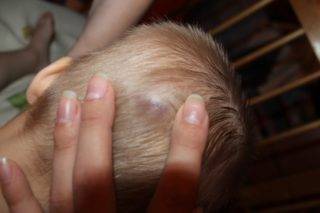 Шишка от удара обычно имеет синий или фиолетовый оттенок
Шишка от удара обычно имеет синий или фиолетовый оттенок
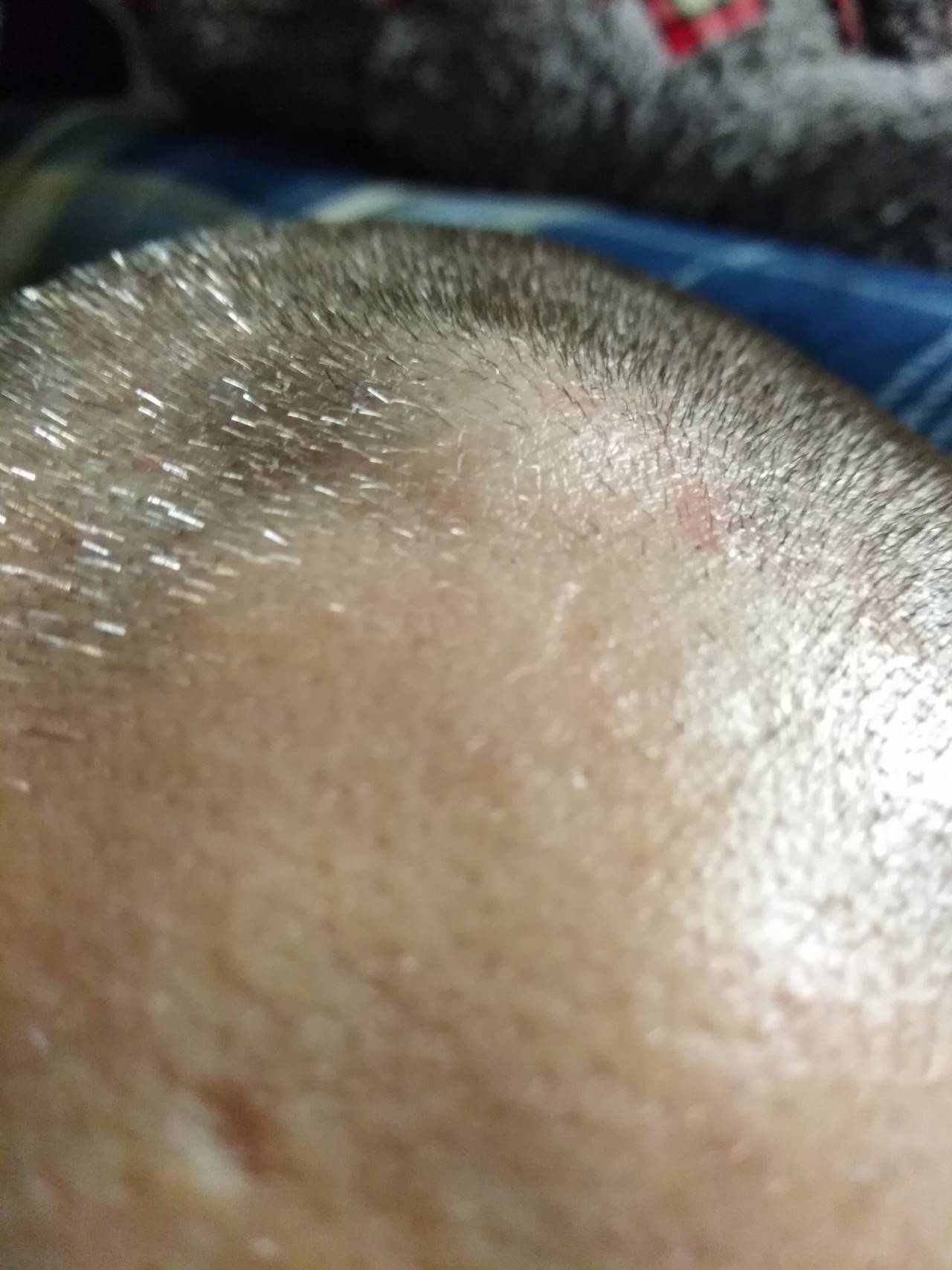
Список внешних причин появления твердой шишки на голове у ребенка невелик, самой распространенной из них является механическая травма. При падении и ударе головой о твердый предмет или поверхность под кожей происходит разрыв мелких кровеносных сосудов. Поскольку целостность кожного покрова сохраняется, кровь не выходит наружу. Мышечная ткань на поверхности черепа имеет минимальный объем, кровоподтек не имеет возможности равномерно распределиться в ней, как это бывает при ушибах в других областях тела. Он скапливается на ограниченном пространстве и быстро свертывается, образуя болезненную и твердую на ощупь выпуклость.
Такие шишки обычно проходят сами собой: опухоль рассасывается не позже чем через неделю и не требует обращения к врачу. Однако если после ушиба появляется не только твердый подкожный бугорок на голове, но и головная боль, головокружение, тошнота, рвота, нарушение координации, показать ребенка специалисту нужно как можно быстрее – речь, скорее всего, будет идти о сотрясении мозга.
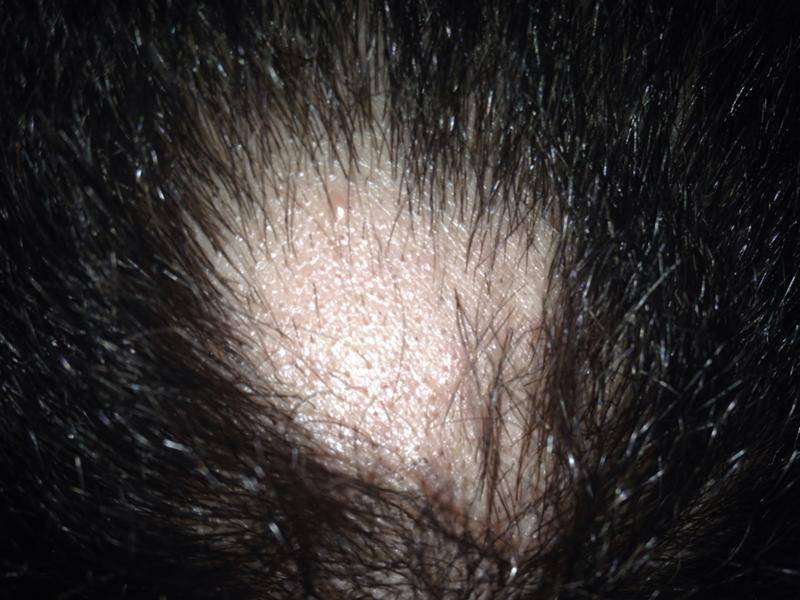
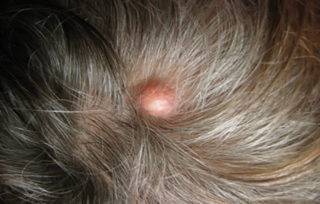 Атерома может гноиться, поэтому ребенка нужно показать врачу
Атерома может гноиться, поэтому ребенка нужно показать врачу
Подкожные шарики на голове у ребенка также могут появляться вследствие таких экзогенных причин:
- Укусы насекомых – остающиеся после них небольшие шишечки на коже головы могут болеть, чесаться, отекать. Яд ос, пчел, шершней, шмелей, а также пауков, является сильнейшим аллергеном. Укусы комаров способны вызвать сильный зуд и острую аллергическую реакцию, последствия которой могут быть очень серьезными, в особенности если она возникает у детей.
- Нарывы – фурункулы, инфицированные раны. Острый воспалительный процесс вызывает образование гноя, который скапливается под кожей в виде мягких на ощупь болезненных шариков.
Повторное возникновение атеромы после удаления
Рецидив — одно из возможных осложнений после операции по удалению атеромы. Чаще всего причина банальна и связана с человеческим фактором: врач удалил капсулу не полностью. Мы же рассмотрим вариант, когда хирург всё сделал «на отлично», от атеромы на голове не осталось и следа. Может ли она возникнуть повторно? Может, если то же самое произойдет с другой сальной железой. Можно ли это предотвратить? Снизить риски поможет соблюдение трех простых рекомендаций:
- Регулярно и тщательно мойте голову.
- Используйте специальные шампуни, которые помогают бороться с повышенной жирностью кожи головы.
- Старайтесь исключить из рациона жирную, сладкую, пряную пищу.
Причины возникновения кожных заболеваний
Заболевания кожи головы могут вызывать следующие причины:
- ослабленный иммунитет;
- нервное перенапряжение, психические заболевания;
- нарушение обмена веществ в организме;
- несоблюдение личной гигиены;
- инфекционные болезни;
- несбалансированное питание, недостаток витаминов;
- неправильно подобранные шампуни и бальзамы;
- грибковые заболевания кожи головы;
- аллергия;
- наследственные болезни;
- нарушенная экология;
- злоупотребление химическими средствами;
- повреждения кожи головы в результате ушибов, а также от железных заколок.
Мнение эксперта Землянухина Татьяна Вячеславовна Фельдшер скорой и неотложной помощи в Клинической больнице скорой помощи #7 г.Волгоград.
Спросить эксперта
Особое внимание стоит уделить микозам. Так как грибковые заболевания очень часто встречаются на волосяном покрове человека, особенно на голове, где волос больше всего. Вы вполне можете подхватить грибковую инфекцию просто облокотившись на подголовник в такси
Грибок часто маскируется под обычную перхоть и вы можете долгие годы не знать о его наличии. При первых же проблемах с кожей головы обязательно обращайтесь к специалисту
Вы вполне можете подхватить грибковую инфекцию просто облокотившись на подголовник в такси. Грибок часто маскируется под обычную перхоть и вы можете долгие годы не знать о его наличии. При первых же проблемах с кожей головы обязательно обращайтесь к специалисту.
Отек Квинке у детей
Наиболее часто приступы случаются у детей с крапивницей. Педиатры связывают отек с поллинозом, бронхиальной астмой, атопическим дерматитом.
Важно! Это опасное состояние, которое в четверти случаев провоцирует отек гортани. Прогноз обычно благоприятный, плохим он становится при частых рецидивах и присоединенном отеке внутренних органов и гортани
Последствиями могут быть анафилактический шок, спазм бронхов
Прогноз обычно благоприятный, плохим он становится при частых рецидивах и присоединенном отеке внутренних органов и гортани. Последствиями могут быть анафилактический шок, спазм бронхов.
Для профилактики в некоторых случаях проводится вакцинация. Ее необходимость определяется индивидуально. Клинические рекомендации для родителей: обеспечить ребенку низкоаллергенный рацион, прием антигистаминов с периодичностью, рекомендованной врачом, минимальный контакт с аллергеном или его отсутствие.
Эндогенные причины
 Остеомы — костные плотные наросты на черепе
Остеомы — костные плотные наросты на черепе
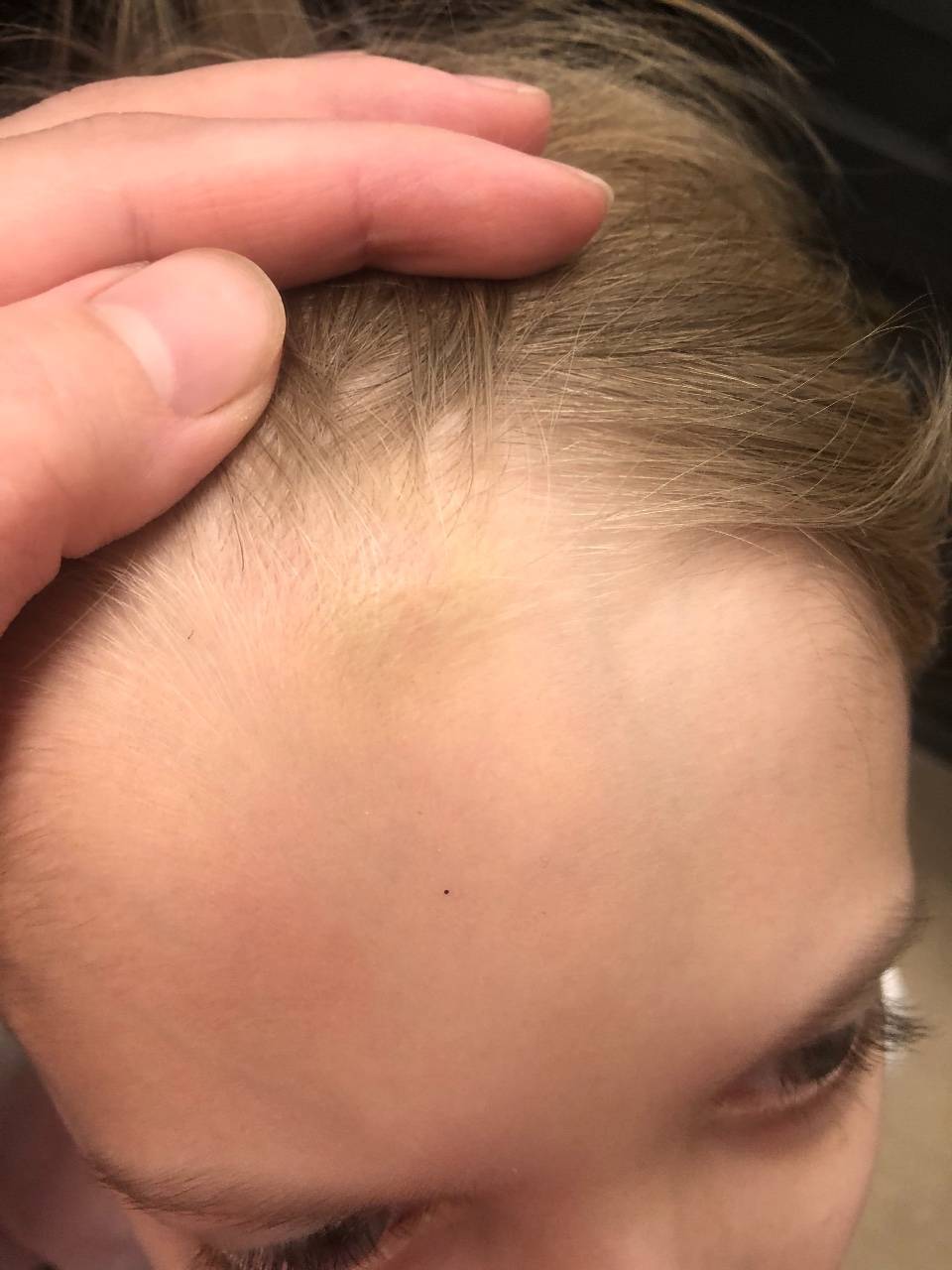
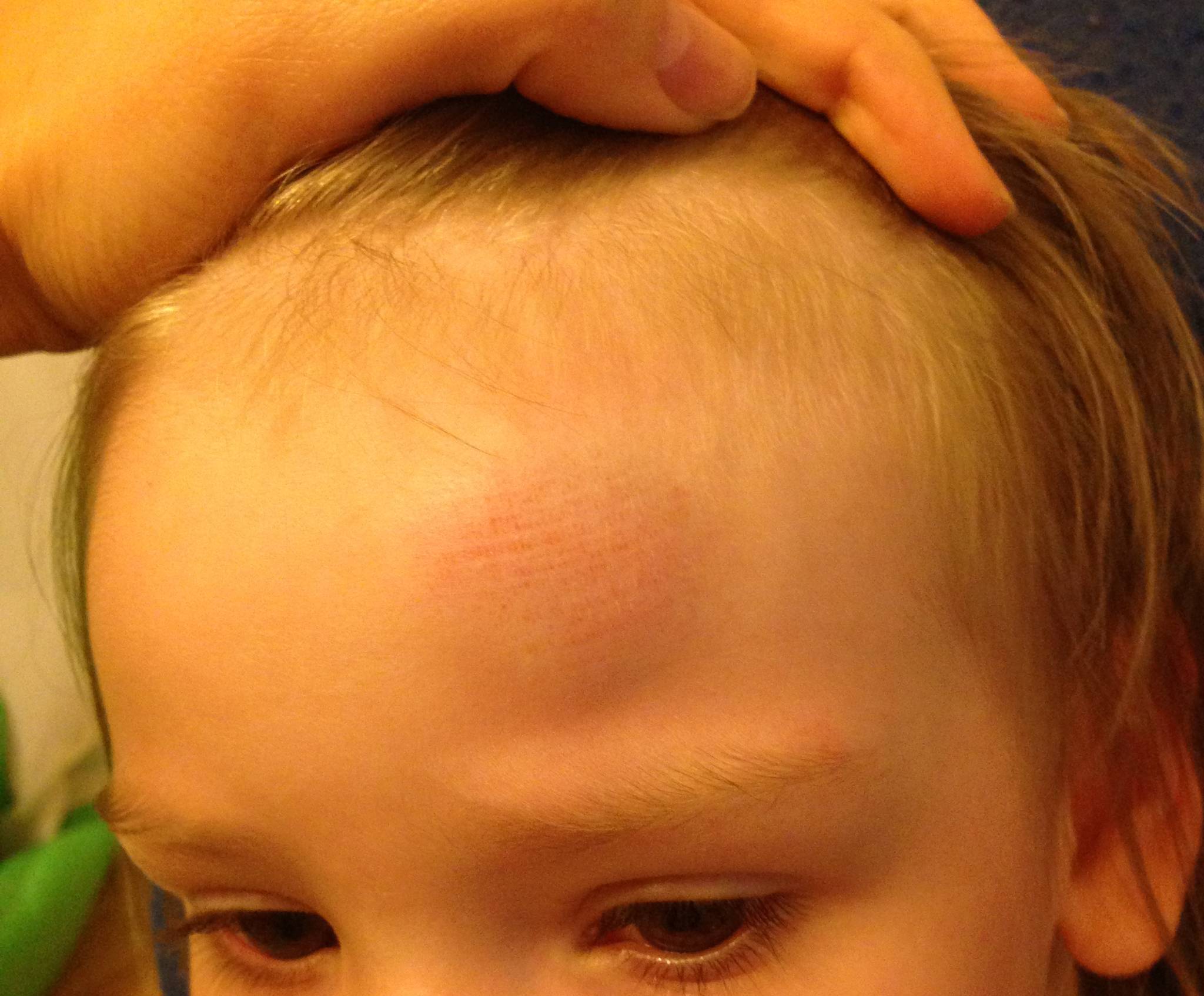
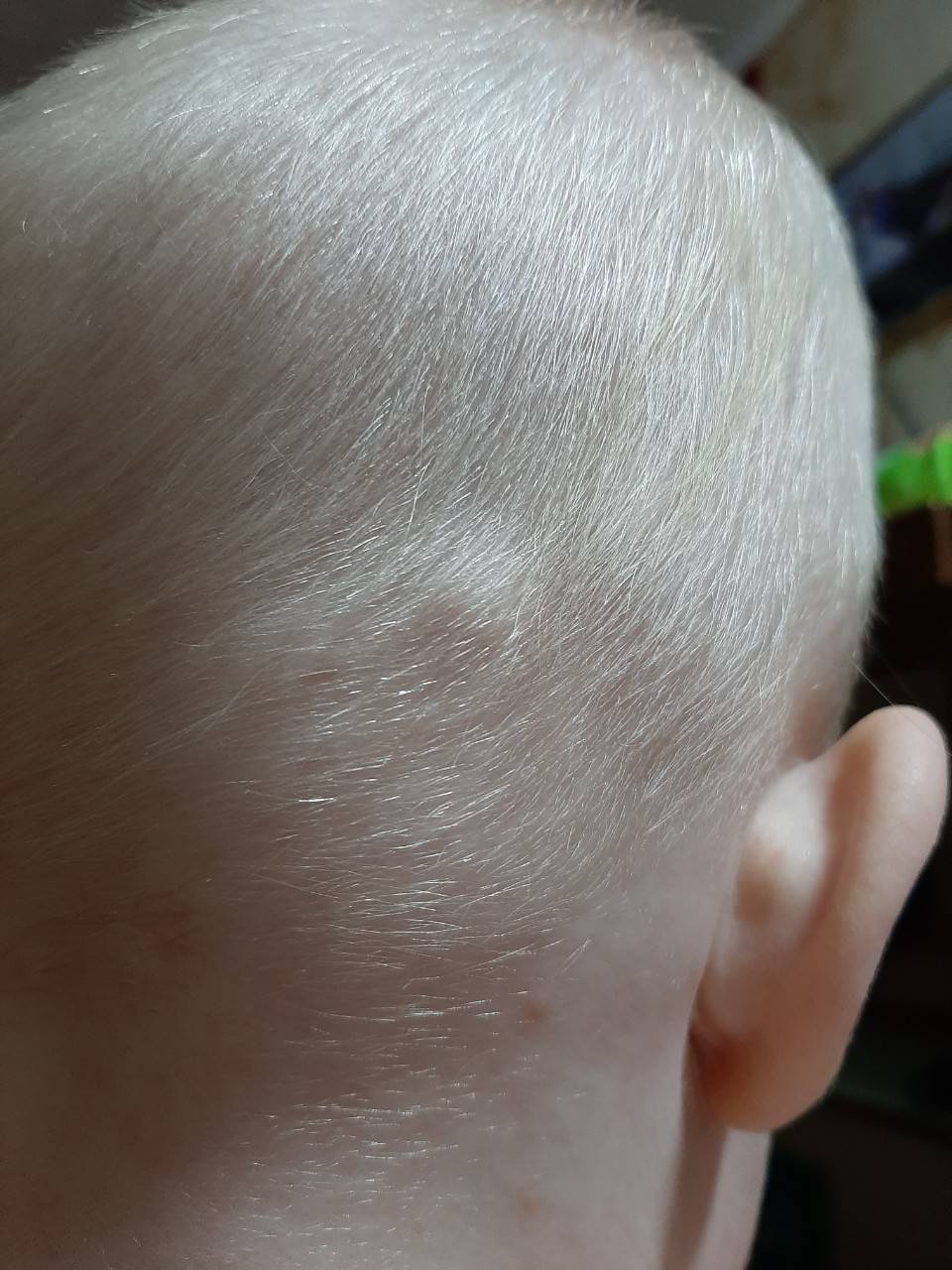
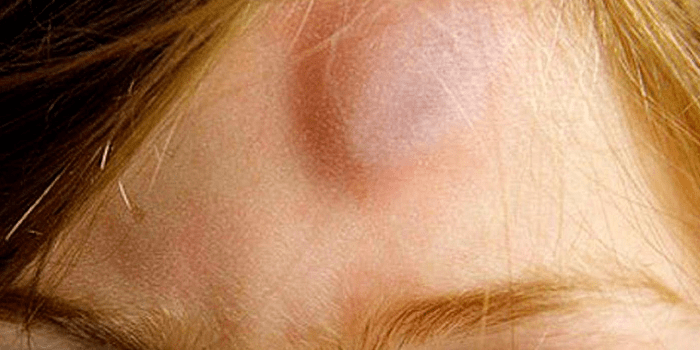
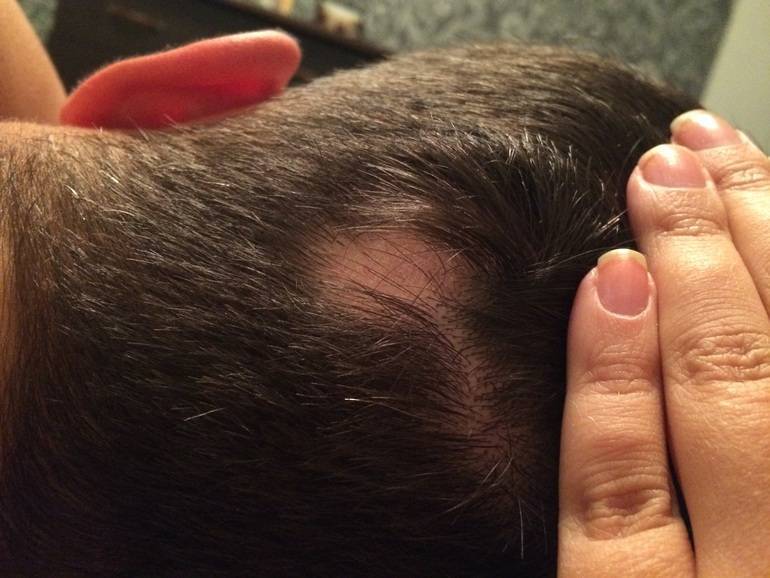
Если шишка на голове у ребенка появляется внезапно, без видимых внешних причин, она может быть симптомом различных заболеваний, как относительно безобидных, так и очень серьезных. В этом случае обращаться к врачу нужно обязательно. К числу таких патологий относятся:
- Младенческая гемангиома – разрастание внутрикожной сосудистой ткани доброкачественного характера. Она появляется на голове у 2-10% грудных детей при рождении или в первые месяцы жизни и представляет собой выпуклость красного либо красно-фиолетового цвета, мягкую на ощупь и легко поддающуюся нажиму. Гемангиома может локализоваться на любой части головы: на макушке, затылке, виске, темечке. В числе факторов, предрасполагающих к развитию этой опухоли, специалисты упоминают половую принадлежность (у девочек она встречается в три раза чаще, чем у мальчиков), недоношенность, внутриутробную гипоксию, многоплодную беременность.
- Кефалогематома, или «гусиное яйцо» – мягкая опухоль, наполненная кровью, может достигать больших размеров (до 9 см). Причиной ее возникновения у младенца становится родовая травма, приводящая к разрыву подкожных кровеносных сосудов.
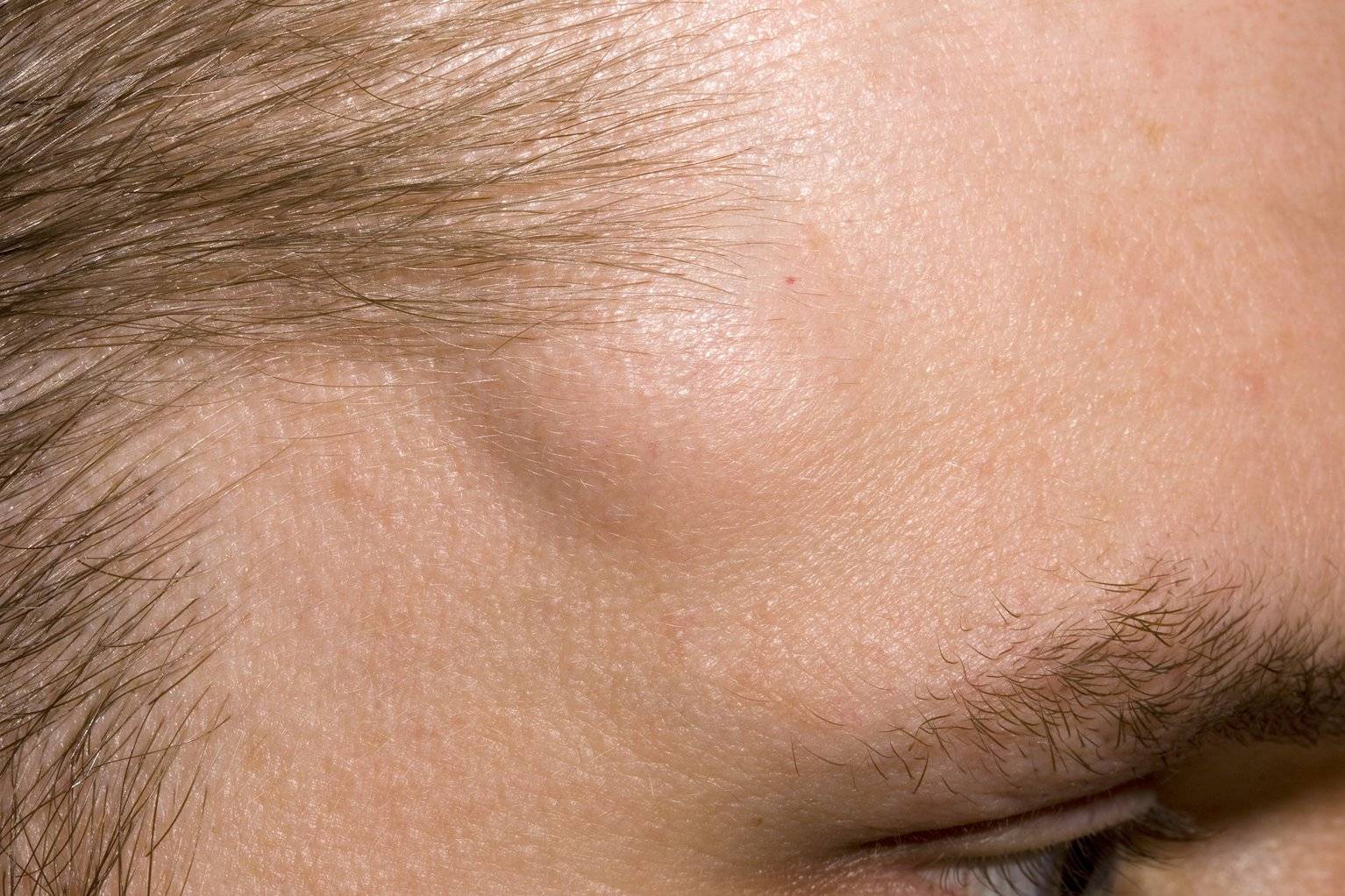
- Фиброма – новообразование, формирующееся под кожей из фибробластов и волокон соединительной ткани. В числе факторов, провоцирующих ее появление у ребенка, – наследственная предрасположенность и гормональный дисбаланс.
- Липома, или жировик – уплотнение, формирующееся из подкожных жировых клеток, возникает из-за нарушений метаболизма (процесса расщепления жиров в организме). Небольшие жировики при надавливании катаются под кожей. Склонность к образованию липом также может передаваться по наследству.
- Атерома, или волосяная киста – образуется вследствие закупорки кожных проходов, препятствующей выходу наружу секрета сальной железы. Скапливаясь, он смешивается с отшелушивающимися частичками кожи и образует уплотнение величиной с горошину.
- Остеома – твердая шишка, формирующаяся из костной ткани на поверхности черепа.
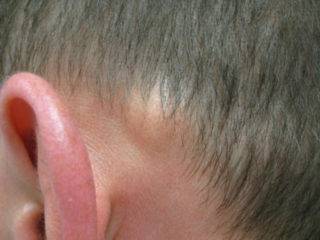 Липома — доброкачественная опухоль, которая не представляет опасности для жизни
Липома — доброкачественная опухоль, которая не представляет опасности для жизни
Все перечисленные опухоли безболезненны и носят доброкачественный характер.
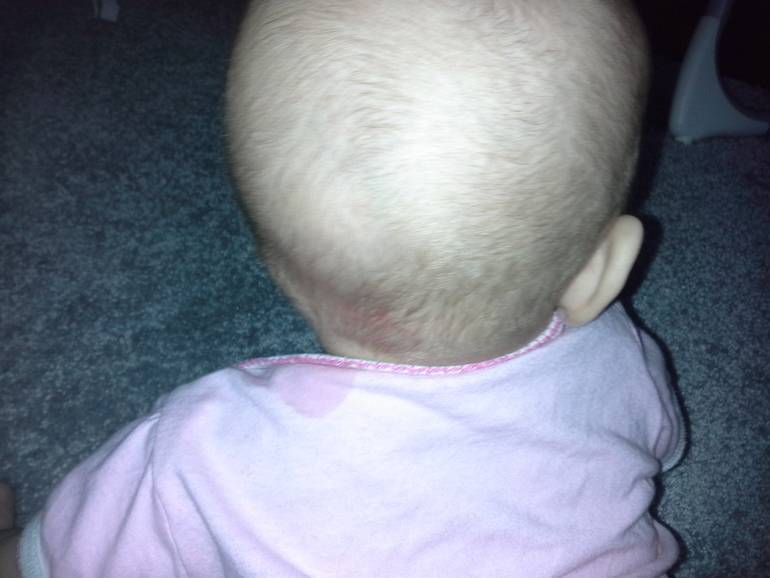
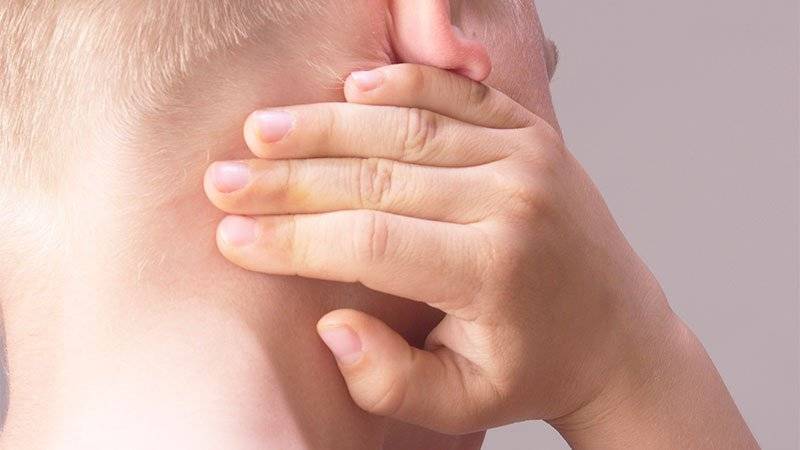
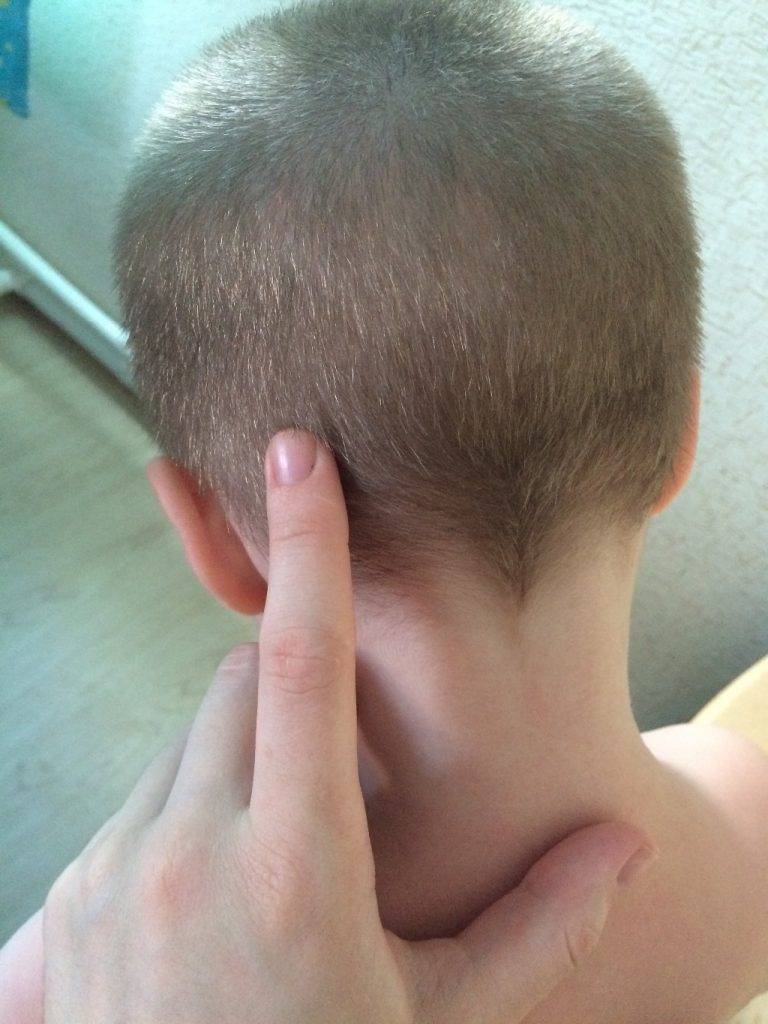
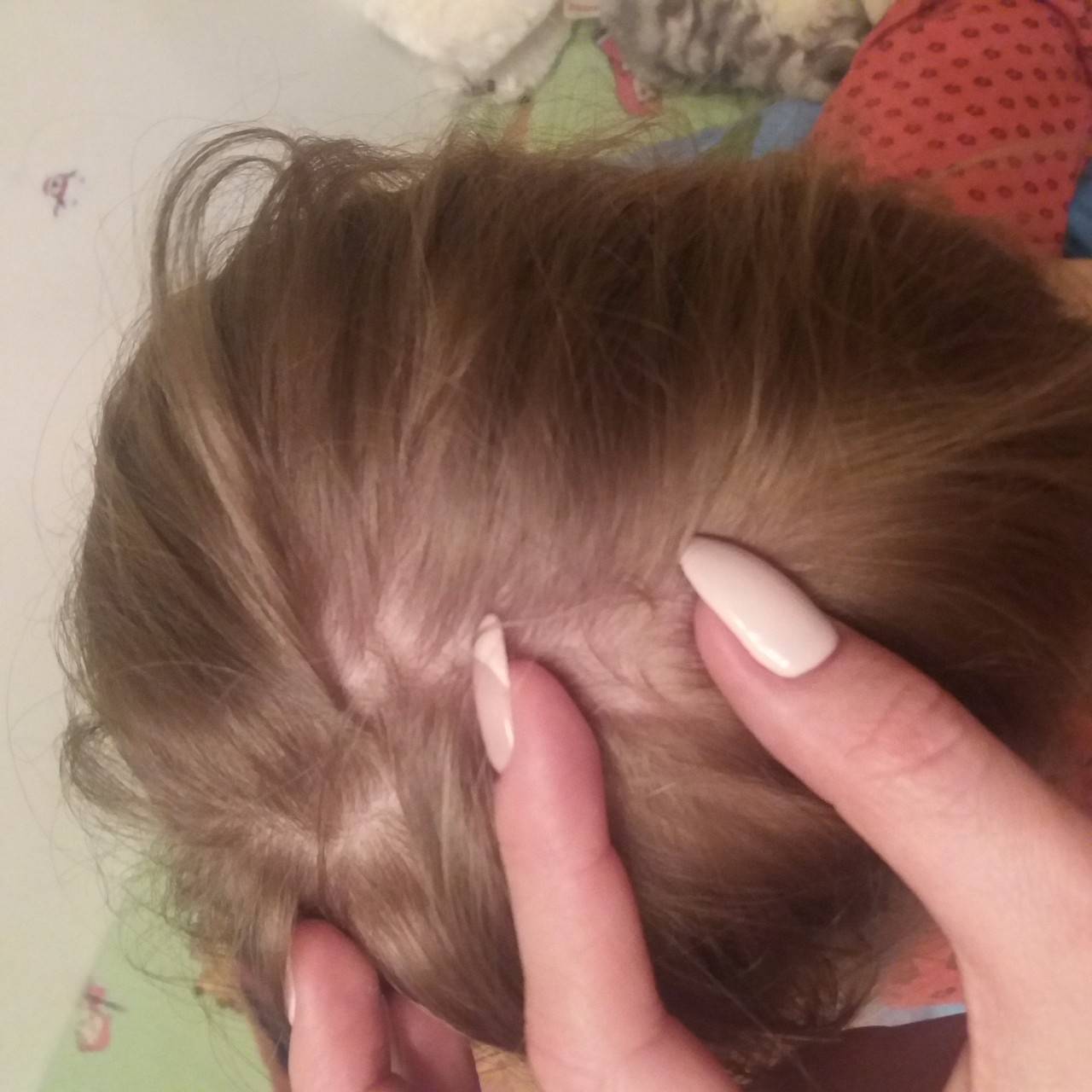
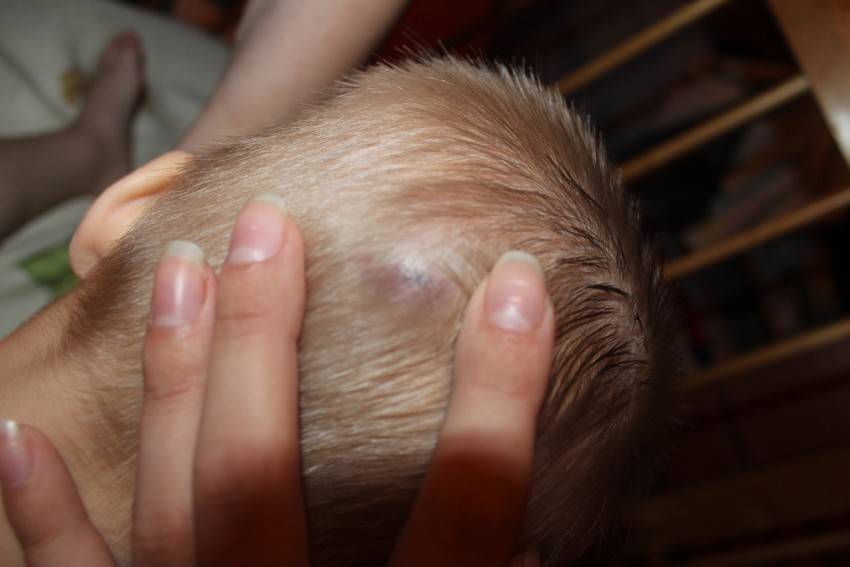
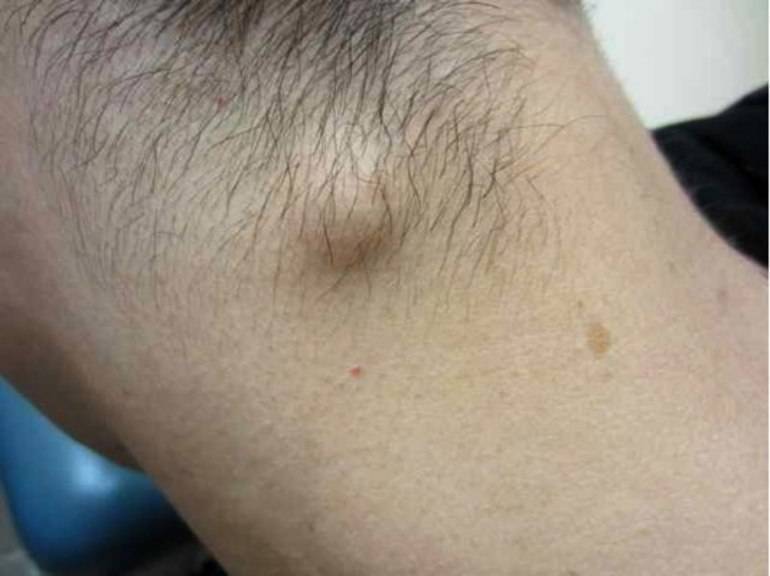
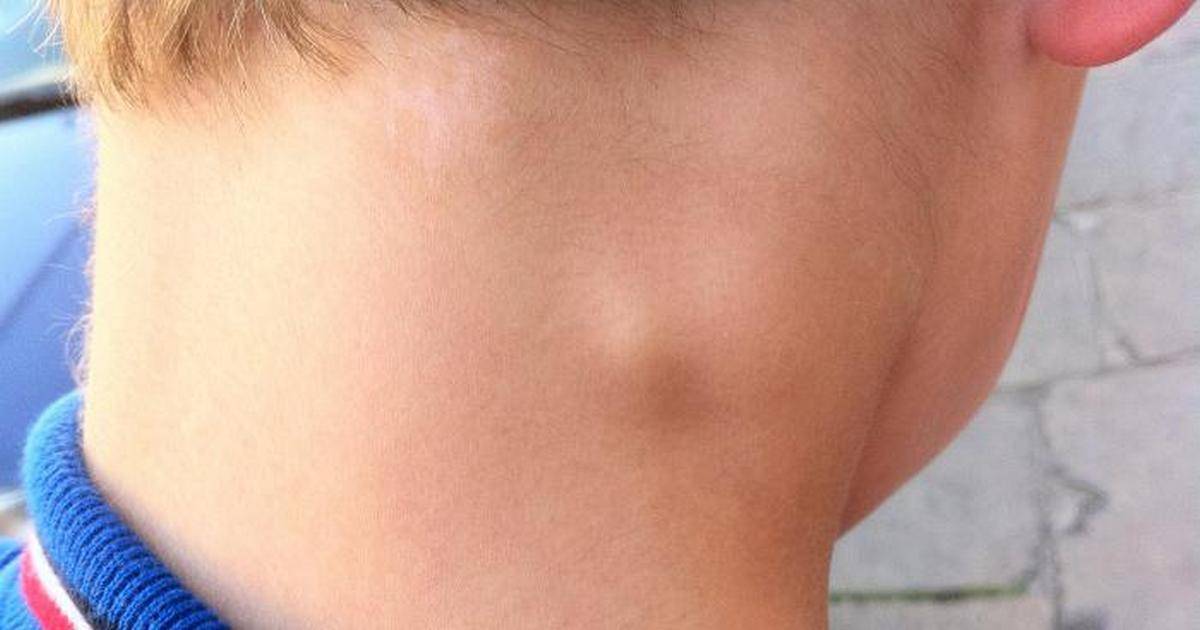
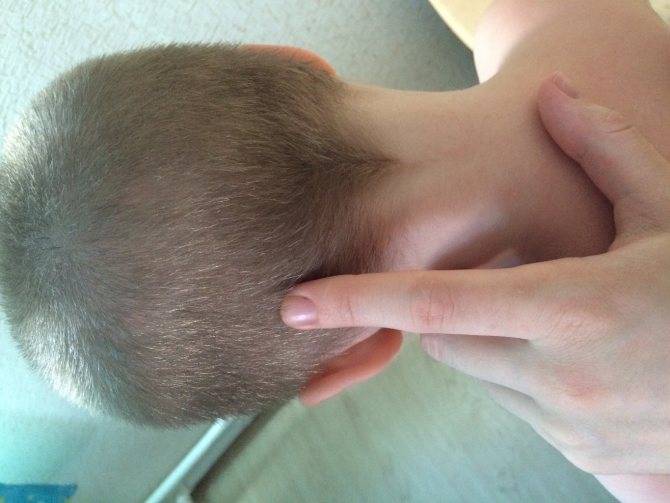
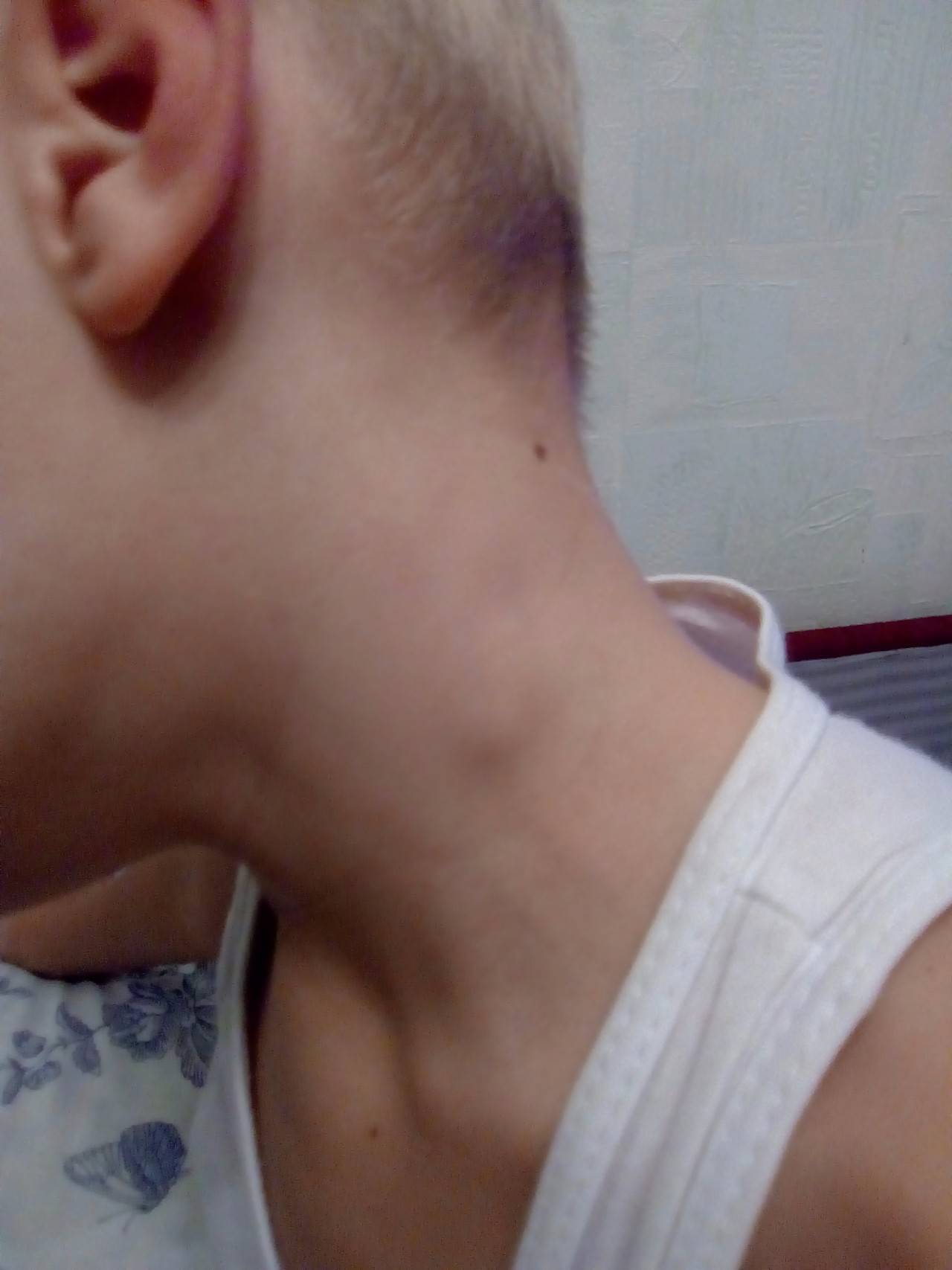
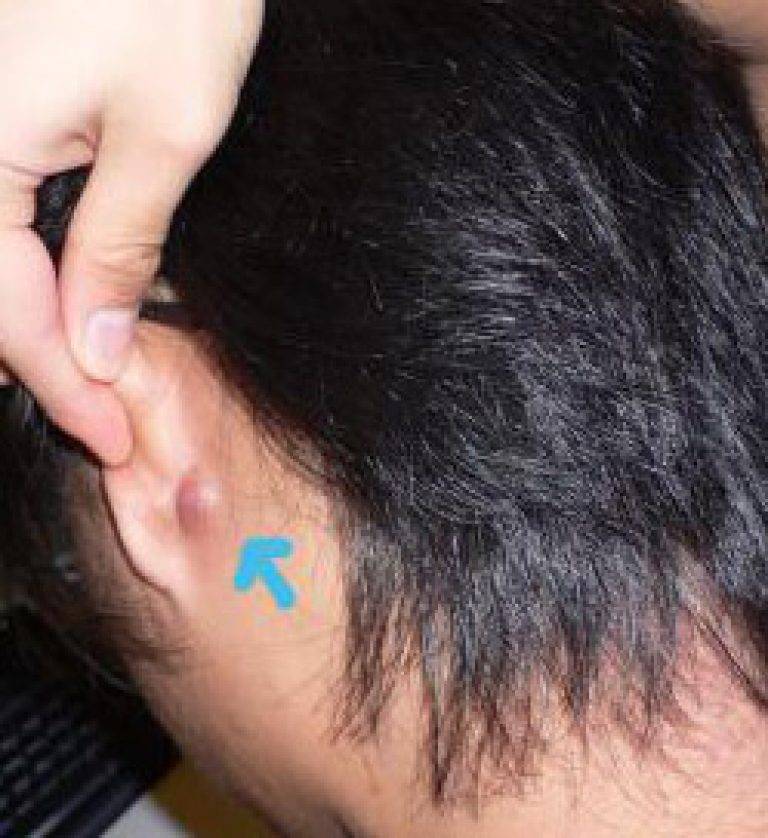
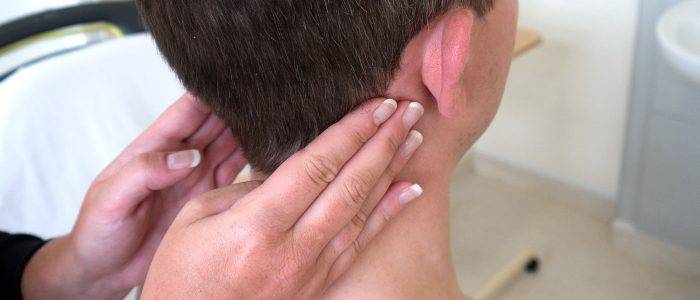
Также за шишку на голове у ребенка родители часто принимают воспалившийся лимфоузел, который можно нащупывать за ухом справа либо слева, а также сзади, на границе между головой и шеей. Обычно они возникают как сопутствующий симптом при острых воспалительных процессах в области ЛОР-органов (отит), инфекционных патологиях (эпидемический паротит, или свинка) либо при нагноениях различного вида, локализующихся в области головы или шеи. Нажатие на такие узлы вызывает тупую боль.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
Виды доброкачественных новообразований кожи:
- Атерома – опухоль сальной железы, которая образуется из-за ее закупорки. Чаще всего встречается там, где больше всего сальных желез: на шее, спине, голове, в паховой области.
- Гемангиома – сосудистая опухоль, которая образуется из клеток кровеносных сосудов. Имеет цвет от красного до синюшно-черного.
- Папиллома и бородавки. Образование в виде небольшого узелка или сосочка. Причина – вирус папилломы человека (ВПЧ). Обычно возникают на фоне стрессов, снижения иммунитета, вегетативных расстройств. Часто появляются в области подмышек, паховой зоне. Еще папилломы – самые распространенные новообразования кожи век.
- Лимфангиома – опухоль из стенок лимфатических сосудов, которая формируется еще внутри утробы. Внешне это небольшие образования с бугристой поверхностью синюшной или красно-бурой окраски.
- Липома – опухоль жировой прослойки («жировик»). Располагается в подкожном слое, чаще всего в области верхней части спины, плечевого пояса, наружной поверхности бедер. Опухоль безболезненная, мягкая и подвижная.
- Фиброма – образование из соединительной ткани. Чаще встречается у женщин молодого и среднего возраста. Выглядят как новообразование на коже в виде шарика, выступающего над ее поверхностью.
- Нейрофиброма – опухоль из клеток оболочек нервов. Внешне выглядит как плотный бугорок размером 0,1-2,3 см.
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Увеличенные лимфоузлы (лимфаденопатия)
Чаще всего сопровождают простудные заболевания. Лимфатические узлы — это небольшие округлые образования, которые можно прощупать под кожей в виде мягкоэластичных шариков размером от горошины до сливы, не спаянных с поверхностью кожи.
Лимфатические узлы располагаются группами в области шеи, под нижней челюстью, над и под ключицами, в подмышках, в локтевых и коленных сгибах, в паху и других частях тела. Это компоненты иммунной системы, которые как фильтр пропускают через себя межтканевую жидкость, очищая её от инфекции, инородных включений и поврежденных, в том числе опухолевых, клеток.
Увеличение размеров лимфоузлов (лимфаденопатия), которые становятся болезненными при прощупывании, обычно сопровождает инфекционные заболевания: ангину, отит, флюс, панариций, а также раны и ожоги. Лечение основного заболевания приводит к уменьшению узла.
Если кожа над лимфатическим узлом краснеет, а прощупывание его становится резко болезненным, вероятно развитие лимфаденита — гнойного поражения самого узла. В этом случае нужно обратиться к хирургу. Возможно потребуется небольшая операция, а при раннем обращении иногда удается справиться с инфекцией с помощью антибиотиков.
Похожие и рекомендуемые вопросы
Шишка у ребенка Ребенку моему 3 месяца, две недели назад появилась шишка примерно…
Маленькие твердые шишки на голове у ребенка У моего сына на голове появились шишки….
Шишка на затылке у ребенка Моему сыну 10 лет. Месяц назад на затылке заметила опухоль…
Шишки на голове в затылочной части у ребенка Моему ребенку 2 годика 5 месяцев сегодня…
У ребёнка на голове бугорок Дня назад заметила у ребёнка(1.9) на голове твёрдую, вроде…
У моего ребенка на голове шишки У моего сына на голове шишки, одна за ухом 2-3 см….
Шишка на голове у ребенка У моего ребенка – 3, 5 года на голове чуть выше виска ближе…
Шишка на затылке у ребенка Моему ребенку 10 месяцев. 2 дня назад на правой стороне…
Увеличение лимфоузлов на голове у ребенка Моей дочери 4 года. Месяц назад ей сделали…
Шишка на голове под кожей на кости 2 дня назад обнаружила на голове шишку под кожей….
Три шишки на голове у ребенка 3 года Подскажите пожалуйста, моему сыну 3 года, у него…
Шишка на голове у ребенка Держу сейчас малышку месячную обнаружила твердую шишку на…
Твердая шишка за ухом у ребенка Пожалуйста, помогите! Десять дней назад мой сын (10…
Мягкая шишка на голове Подскажите пожалуйста что это может быть! Моей дочери 3 года,…
Шишка на затылке у ребенка Моему ребенку 4,5 месяцев. На днях появилось шишка на затылке…
Катается шишка на затылке У моей дочке я обнаружила шишечку на затылке, она то и дело…
У ребенка на голове шишка Обнаружила у своего ребенка на голове шишку, около 2-х недель…
Большие шишки на голове у 2х месячного ребенка Моему сыну 2 месяца. 1, 5 месяца он…
Шишка на голове Ребенку 7 месяцев, где-то неделю назад ударилась головкой. С левой…
Шишка на голове у ребенка 4 месяца У нас тоже на голове шишка! Ребенку 4 месяца, ушибов…
Какой врач назначает терапию?
Для того, чтобы выяснить причину воспаления лимфоузлов, необходимо обратиться к терапевту
Прежде чем начать лечить лимфоузлы самостоятельно, следует разобраться в природе патологии. Различают два основных нарушения нормального состояния лимфоузлов – лимфаденопатию и лимфаденит.
Лимфаденопатия проявляется увеличением размеров лимфатических узлов. Это можно заметить самостоятельно, пальпируя поверхностные лимфоузлы – шейные, подмышечные, паховые. При этом лимфаденопатия не является самостоятельным заболеванием и проходит после устранения причины, вызвавшей ее.
Лимфаденит – это воспаление лимфатического узла. Патология развивается вследствие проникновения инфекции и всегда протекает в острой форме. В особо тяжелых случаях развивается гнойное воспаление. При лимфадените узлы значительно увеличиваются в размерах и болят, также наблюдается повышение температуры тела и симптомы общей интоксикации.
Лимфаденопатия не требует отдельного лечения, а вот лечить лимфоузлы при лимфадените необходимо своевременно.
Как лучше лечить лимфоузлы в том или ином случае – это зависит от природы патологии. Как правило, болезни лимфоузлов вторичны и возникают на фоне других заболеваний, например, инфекционной природы.
От того, какие лимфоузлы увеличены, зависит, к какому врачу следует обратиться. Если человек не уверен в локализации увеличенных лимфоузлов, необходимо обратиться к врачу общей практики – терапевту. Специалист проведет физикальное обследование, во время которого обязательно прощупает основные поверхностные лимфоузлы – шейные, тонзиллярные и подмышечные.
Если увеличился лимфоузел на шее, при этом присутствуют симптомы тонзиллита или другого заболевания горла – следует обратиться к отоларингологу. Пройти обследование у этого специалиста также необходимо в случае, если увеличение лимфоузлов сопровождается затяжным насморком, заложенностью ушей, воспалением горла.
При увеличении и воспалении паховых лимфоузлов мужчинам следует обратиться к урологу, а женщинам – к гинекологу. Патологии этой группы лимфатических узлов обусловлены заболеваниями органов мочеполовой системы. Также паховые лимфоузлы увеличиваются при заболеваниях, передающихся половым путем, поэтому врач может направить пациента к дерматовенерологу.
Если у человека ранее диагностирован ревматоидный артрит, и при обострении заболевания увеличились лимфоузлы, лечением будет заниматься врач-ревматолог.
Выбор лекарств от воспаления лимфоузлов осуществляется врачом после точной постановки диагноза. Для этого необходимы следующие обследования:
- общий осмотр и сбор анамнеза;
- общий и биохимический анализы крови;
- общий анализ мочи;
- пальпация воспаленных лимфоузлов;
- УЗИ воспаленных лимфоузлов и расположенных рядом органов;
- рентген, МРТ, КТ – по показаниям.
При поражении паховых лимфоузлов дополнительно сдается урогенитальный мазок и анализ ПЦР при подозрении на венерические заболевания.
Воспаление лимфоузлов может вызывать палочка Коха. Для исключения туберкулеза врач может назначить проведение туберкулиновых проб.
Женщинам, столкнувшимся с воспалением или увеличением лимфоузлов подмышками, следует посетить маммолога и проверить здоровье молочных желез.