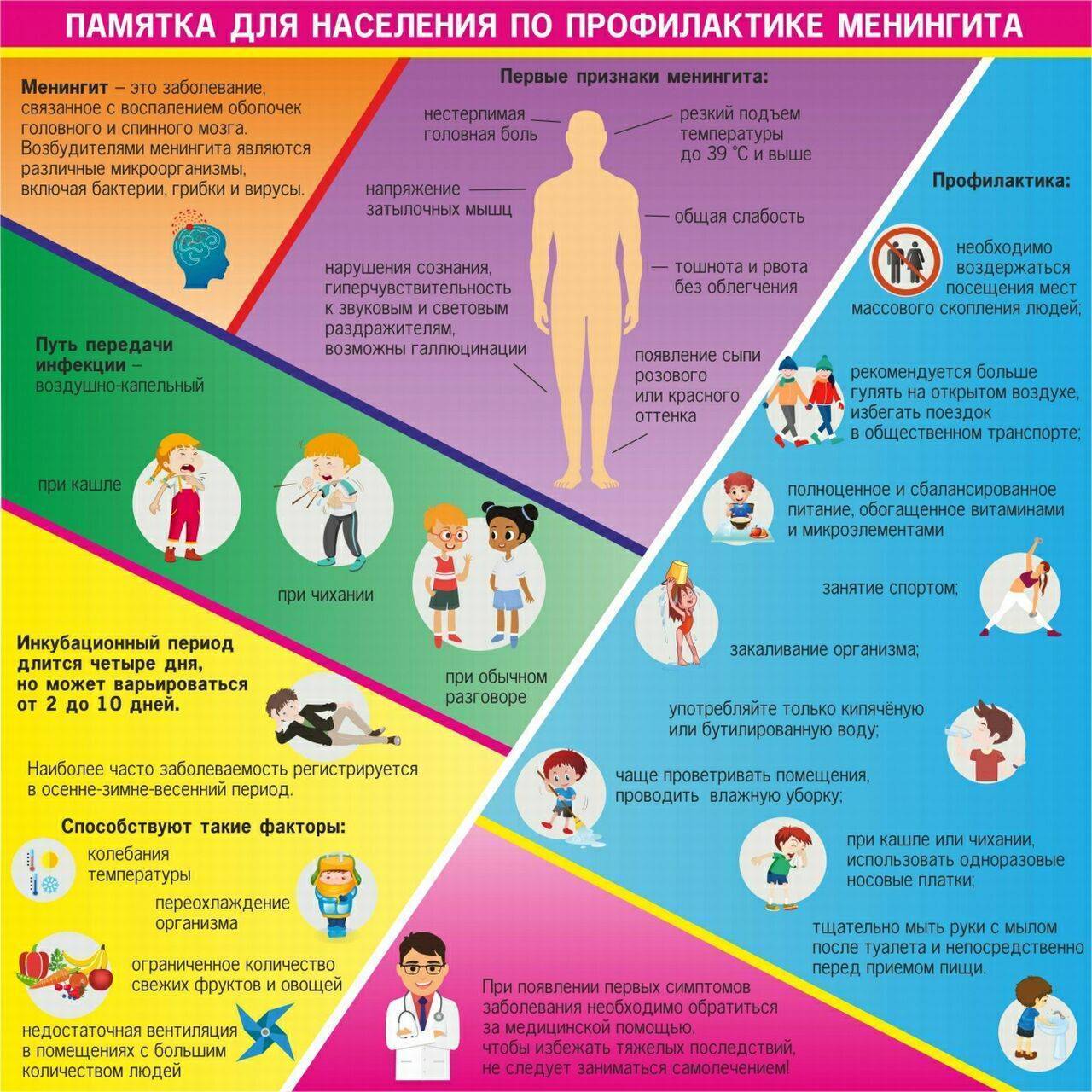
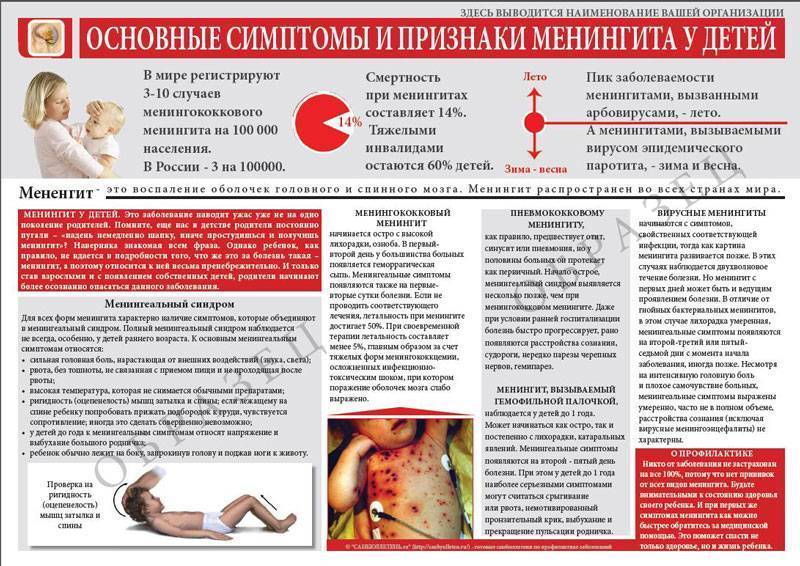
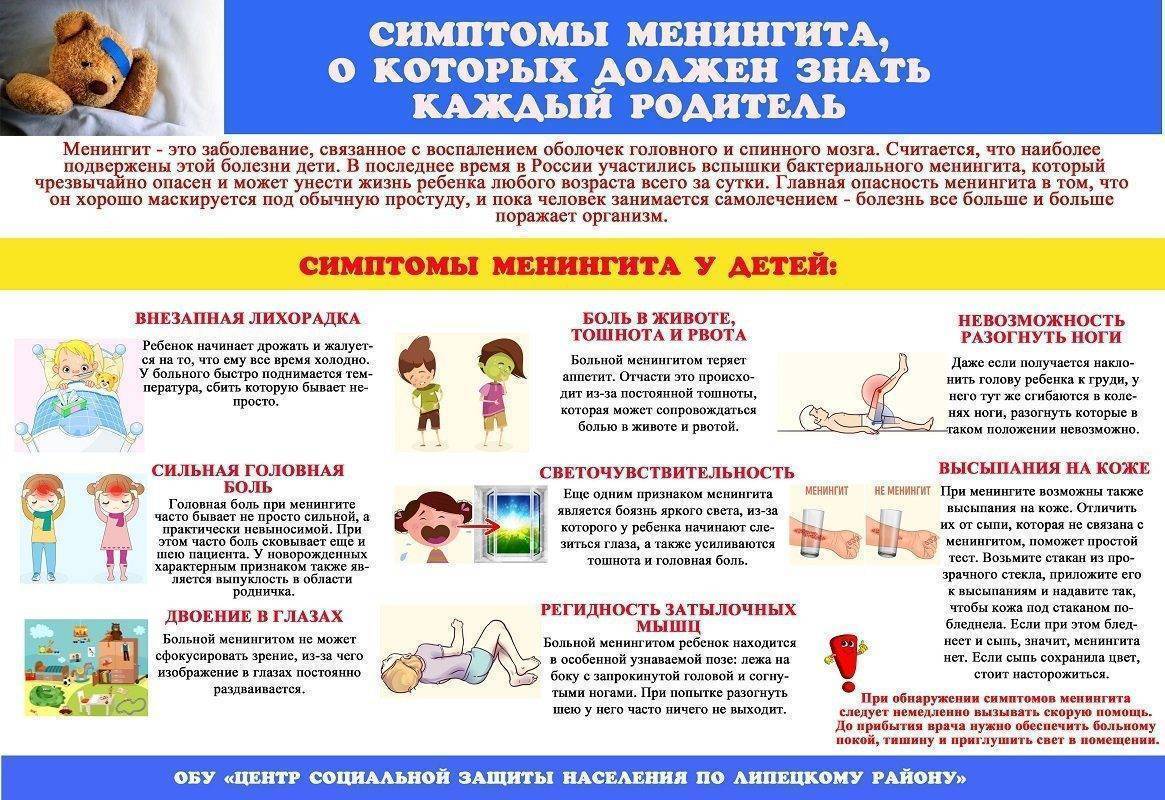
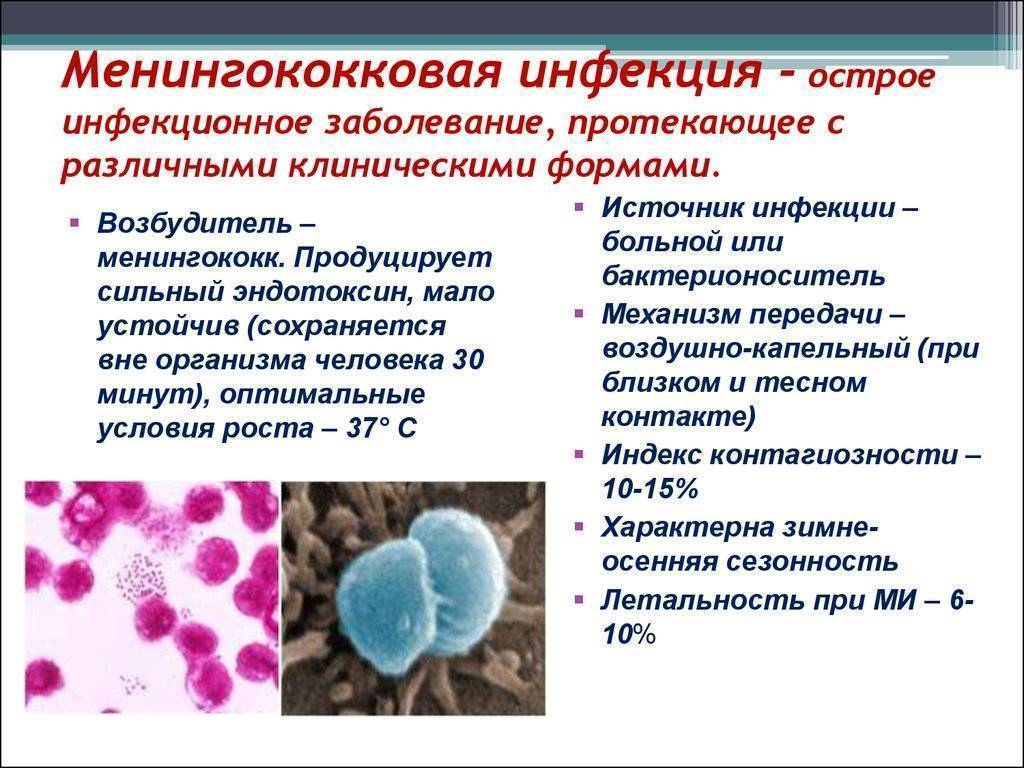
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Возможные осложнения и последствия

В зависимости от характера и степени выраженности воспалительного процесса в мозговых оболочках прогнозируются последствия. Также на наличие нежелательных последствий влияет своевременность и эффективность терапии, индивидуальные особенности организма и наличие сопутствующих патологий. Родителям следует строго соблюдать все рекомендации специалистов в период реабилитации ребенка.
При легкой степени болезни и вовремя начатом лечении последствия незначительны и проходят в течение 1-2 лет. На протяжении этого периода ребенок может испытывать редкие незначительные головные боли, может происходить непроизвольное сокращение мышц, появляется снижение памяти и внимания. Эти симптомы носят временный характер, постепенно становятся менее выраженными и совсем проходят.
Если лечение начато поздно или ребенок перенес тяжелую форму инфекции, возрастает вероятность появления негативных последствий, которые могут сохраняться на протяжении всей жизни ребенка:
- эпилепсия;
- слепота или глухота при поражении соответствующих участков нервной ткани;
- задержка психического развития;
- полный или частичный паралич, парезы;
- при молниеносной форме высок риск возникновения септического шока и отека мозга, высока вероятность летального исхода.
Как предупредить заболевание ветряной оспой?
Ветряная оспа может быть предотвращена с помощью вакцинации. Специфическая профилактика проводится живыми вакцинами из ослабленного вируса ветряной оспы (например, бельгийская вакцина «Варилрикс»). Особенно вакцинация рекомендована детям раннего возраста, а в США и лицам пожилого возраста с целью профилактики опоясывающего герпеса и постгерпетической невралгии.
При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска: – обычная вакцинация в возрасте 12-15 месяцев,- обычная вторая доза в возрасте 4-6 лет.
- для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Использованные материалы
- https://www.cdc.gov/vaccines/pubs/pinkbook/varicella.html – этиология, патогенез, клинические особенности, профилактика ветряной оспы
- http://www.who.int/immunization/sage/meetings/2014/april/5_The_potential_impact_Varicella_vaccination_Low_Middle_Income_Countries_feasibility_modeling.pdf?ua=1&ua=1 – вакцинация при ветряной оспе
- http://www.who.int/immunization/diseases/varicella/en/ – о эпидемиологии ветряной оспы и опоясывающем герпесе
- http://www.who.int/bulletin/volumes/92/8/13-132142/en/ – исследования на тему эффективности вакцинации при ветряной оспе и опоясывающем герпесе в Австралии.
- http://www.who.int/immunization/position_papers/varicella_grad_effectiveness_2_doses.pdf?ua=1 – о эффективности вакцинации при ветряной оспе.
- http://www.who.int/wer/2014/wer8925.pdf?ua=1&ua=1 – эпидемиология, диагностика, лечение, некоторые позиции о вакцинации при ветряной оспе и опоясывающем герпесе.
- Возианова Ж. И. Инфекционные и паразитарные болезни: В 3 т. – К .: Здоровье, 2000. – Т. 1. – 904 с.
- Голубовская О. А. Инфекционные болезни. – М .: ВСВ «Медицина», 2012. – 728 с. + 12 с. цвет. вкл.
Вакцины
Для борьбы с пневмококковой инфекцией вакцинация используется уже более 30 лет. С 1981 г. стала применяться пневмококковая полисахаридная вакцина. С 2000 года в международной практике для иммунопрофилактики пневмококковой инфекции у детей раннего возраста начали использоваться пневмококковые конъюгированные вакцины.
На сегодняшний день в России зарегистрированы следующие вакцины: две пневмококковые конъюгированные вакцины (10-валентная и 13-валентная – ПКВ10 и ПКВ 13) и одна – полисахаридная 23-валентная (ППВ23). Последняя используется у детей старше 2 лет и взрослых. В то время как конъюгированные вакцины рекомендованы для иммунизации детей с 2-месячного возраста и взрослых в возрасте 50 лет и старше. ПКВ13 также зарегистрирована в США и странах Евросоюза для применения в более широких возрастных группах (для детей в возрасте 6 недель – 17 лет и для взрослых в возрасте 18 лет и старше). В ближайшее время в России также ожидается расширение возрастных показаний для ПКВ13.
В 2013 году пневмококковая конъюгированная 13-валентная вакцина «Превенар13» удостоена премии Галена как лучший биотехнологический продукт года.
Меры профилактики
Профилактика менингита зависит от особенностей этиологии. Больные срочно госпитализируются и изолируются. Лица, контактируемые с заболевшим, обследуются на носительство и наблюдаются в течение 10 дней.
Для предупреждения опасного заболевания проводится иммунизация. Существует несколько вакцин, как зарубежного производства, так и российского. Например, импортная вакцина от пневмококкового менингита «Превенар», разрешена детям с 3 месячного возраста. Хорошо переносится, не вызывает побочных явлений. Пройдя полный курс вакцинации, к двум годам у ребенка формируется стойкий иммунитет.
Прививки от менингококковой инфекции проводятся российской вакциной с 1,5 лет, американской с 2 лет.
Эффективность вакцинации
По данным ВОЗ, мировой опыт показал, что массовая вакцинация более чем на 80% снижает частоту пневмококковых менингитов и тяжелых пневмоний у детей, и более, чем на треть — заболеваемость всеми пневмониями и отитами. Носительство пневмококков у детей сокращается, соответственно меньше болеют и невакцинированные дети и взрослые. По прогнозам Всемирной организации здравоохранения, глобальное использование вакцинации от пневмококковой инфекции позволит предотвратить 5,4 – 7,7 миллионов детских смертей к 2030 году.
Вакцинация – это единственный высокоэффективный способ существенно повлиять на заболеваемость и смертность от пневмококковых инфекций и понизить уровень антибиотикорезистентности S. pneumoniae. Имея подтверждение безопасности и эффективности пневмококковых конъюгированных вакцин, ВОЗ и ЮНИСЕФ считают необходимым включить эти вакцины для детей во все национальные программы иммунизации
При этом, следует обратить внимание, что максимальный защитный эффект достигается при рутинной вакцинации всех детей до 2-х лет, а не только пациентов групп риска
Патогенез (что происходит?) во время Менингококковой инфекции:
Возбудитель имеет тропность к слизистой оболочке носоглотки, на которой и размножается при определенных условиях, выделяясь с носоглоточной слизью во внешнюю среду, что соответствует наиболее частой форме инфекции – менингококконосительству.
У так называемых здоровых носителей нередко выявляют хронические воспалительные изменения носоглотки. Частота выявления носительства превышает частоту случаев заболевания приблизительно в 20 тыс. раз. Диагноз основывается только на бактериологическом подтверждении – выделении менингококка из носоглоточной слизи. В других случаях возникают острые воспалительные изменения слизистой носоглотки – менингококковый назофарингит, который клинически ничем не отличается от банального. Диагноз также устанавливается только на основании положительных результатов бактериологического исследования.
У части больных менингококк, преодолевая местные барьеры, попадает в кровь. Это может быть транзиторная бактериемия без клинических проявлений либо развивается классическая картина менингококцемии – менингококкового сепсиса. При этом происходит массивный распад менингококков с высвобождением большого количества эндотоксина. Менингококковый эндотоксин – сильный сосудистый яд. При воздействии его на эндотелий сосудов возникают микроциркуляторные нарушения, а также нарушения гемокоагуляции по тромбогеморрагическому типу, что ведет к диссеминированному внутрисосудистому свертыванию (ДВС-синдром) с образованием обширных кровоизлияний на коже и во внутренних органах, в том числе в почках, надпочечниках, в веществе головного мозга, миокарде, оболочках глаза и др.
При кровоизлиянии в кору надпочечников развивается ИТШ, проявляющийся синдромом острой надпочечниковой недостаточности (синдром Уотерхауза-Фридерихсена) – быстро прогрессирующим коллапсом с падением АД, нитевидным пульсом, расстройством микроциркуляции, нередко нарушением сознания.
Преодолевая гематоэнцефалический барьер, возбудитель вызывает воспалительный процесс оболочек мозга – менингит. Возможно поражение вещества головного мозга – энцефалит. При тяжелом течении менингит осложняется отеком-набуханием вещества головного мозга.
Иммунитет при менингококковой инфекции нестойкий, типоспецифический.
Симптомы и признаки
Проявления заболевания отличаются в зависимости от формы инфекции, которая может носить локальный или общий характер. Общие признаки болезни, появляющиеся при нозофарингите:
- першение в горле;
- покраснение зева;
- сухой кашель;
- заложенность носа;
- головная боль;
- конъюнктивит;
- незначительное повышение температуры тела (до 37,5 градусов).
При наличии таких симптомов заболевание часто путают с респираторными вирусными инфекциями. Правильная диагностика возможна при детализованном обследовании.
Основные признаки:
- тошнота и рвота;
- диарея;
- резкое повышение температуры тела;
- сухость слизистых рта;
- сыпь.
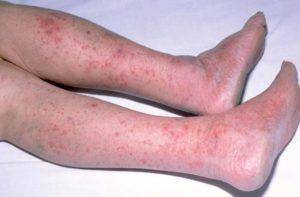
Менингококковая сыпь отличается тем, что она не исчезает при надавливании. Это объясняется тем, что она появляется из-за кровоизлияния в кожу. Пятна держатся 3–4 дня, затем исчезают.
Сыпь опасна образованием некрозов – это омертвление тканей, которые развиваются в середине крупных пятен. На их месте образуется плотная корка, а затем – язвы. Некроз поражает фаланги пальцев, нос и ушные раковины.
Опасные симптомы, требующие неотложной помощи:
- кровотечение из носа;
- кровоизлияния в жизненно важные органы;
- поражение почек, сердца, легких;
- отдышка;
- учащенное сердцебиение;
- снижение артериального давления;
- изменение цвета мочи;
- боль и отек суставов;
- снижение температуры тела ниже нормы;
- почечная недостаточность.
Появление данных симптомов говорит о развитии тяжелой формы менингококковой инфекции – менингококцемии. Несвоевременное оказание помощи может привести к смерти ребенка
Бактерии развиваются стремительно, поэтому важно показать малыша врачу сразу, как только обнаружились опасные проявления
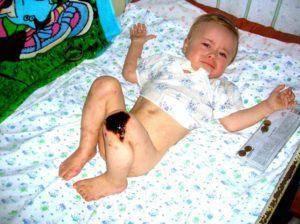
- непрекращающийся плач;
- сильное беспокойство и раздражительность;
- лихорадка, озноб (температура не снижается после приема жаропонижающих препаратов);
- отсутствие аппетита;
- понос, тошнота, рвота;
- спутанность сознания;
- повышение мышечного тонуса;
- судороги;
- головная боль;
- вялость;
- бледность кожных покровов.
Источники и клинические признаки инфекции
Распространителем инфекции могут быть больные люди или носители, у которых нет признаков заболевания. Возбудитель инфекции скапливается в основном на слизистой оболочке носоглотки, а заражение чаще всего происходит воздушно-капельным путём, если человек оказывается в тесном контакте с распространителем инфекции, например, в тесном непроветриваемом помещении.
Менингококковая инфекция может развиваться в локализованной форме, т.е. поражать определённую часть организма (например, перерасти в менингококковый назофарингит) или в генерализованной форме, когда инфекция поражает весь организм и головной мозг. Генерализованные формы более опасны, инфекция может вызвать менингококцемию, менингит или менингоэнцефалит.
Характерными признаками заболевания является специфическая сыпь на теле, головная боль распирающего характера и поражения головного мозга, которые сопровождаются судорогами, заторможенностью и спутанностью сознания. Болезнь протекает тяжело и может вызывать серьёзные осложнения, часто с летальным исходом. К осложнениям относятся отёк мозга, энцефалит, сепсис и инфекционно-токсический шок. Даже если больному удалось выздороветь после менингококковой инфекции, он рискует остаться инвалидом с глухотой или умственной неполноценностью.
Вылечить заболевание в домашних условиях невозможно, опасно даже малейшее промедление. Поэтому при подозрении на менингококковую инфекцию необходимо вызывать “скорую помощь”. Предупредить заражение помогает вакцинация.
Причины появления перианального дерматита
Обычно возникновение дерматита в области анального отверстия провоцируют различные микроорганизмы (грибки и бактерии) или аллергические реакции.
Самые распространенные причины появления дерматита в области ануса:
- нарушение или несоблюдение правил личной гигиены и ухода за кожей;
- ношение тесного или узкого нижнего белья, которое может раздражать кожу в этой интимной зоне. Особенно часто к дерматиту приводят трусики-танго и стринги, а также синтетическое белье;
- длительное расстройство кишечника, проявляющееся диареей;
- плохо прополосканное от стирального порошка и других моющих средств белье;
- «влажная» кожа анальной зоны, которая вызвана избыточным весом, избыточной работой потовых желез и сидячим образом жизни.
В результате всех этих причин вкупе со сниженным иммунитетом патогенные микроорганизмы начинают активно размножаться и вызывать воспаления кожи в области анального отверстия.
Кроме того, такие заболевания как рак прямой кишки, язвенный колит, болезнь Крона, проктит также могут провоцировать дерматит в области ануса
Вот почему так важно не увлекаться самолечением, а пойти на прием к доктору, который – в случае подозрений на злокачественные или воспалительные процессы в организме – проведет соответствующие исследования.
Дерматит в области ануса: диагностика
Итак, как только вы почувствовали дискомфорт в области ануса, необходимо обратиться к специалисту. Это может быть дерматолог или проктолог.
Первый этап – устный опрос. Врачу необходимо выслушать жалобы и попробовать выяснить причины развития дерматита. Затем доктор осматривает анальную область.
Для того чтобы определить, какова этиология заболевания, то есть, каковы ее причины, специалист возьмет соскоб на наличие патогенных грибов для лабораторного анализа. Кроме того, могут понадобиться и другие диагностические мероприятия:
- анализ на гельминтоз,
- ультразвуковое исследование,
- аноскопия,
- колоноскопия,
- рентгенологическое исследование.
Перианальный дерматит: лечение
Терапия дерматита анального связана с устранением первопричины, которая вызывает воспаление кожных покровов в этой зоне.
Необходимо следить за гигиеной области ануса, перестать носить синтетическое нижнее белье, отдать предпочтение хлопчатобумажному.
Если дерматит анальной зоны выступает в качестве симптома какого-либо другого заболевания, терапия должна быть направлена на излечение от этого конкретного недуга. Параллельно с этим проводится лечение дерматита с помощью противовоспалительных средств, а также антигистаминных препаратов для снижения зуда и покраснения на коже.
При грибковой этиологии (причинах заболевания) специалист порекомендует использование местных противогрибковых средств. Если причина дерматита – бактерии, следует воспользоваться антибактериальными препаратами. Выбрать подходящую терапию поможет доктор.
Специалисты ОН КЛИНИК проведут все необходимые диагностические процедуры и предложат детально выверенную тактику лечения. Ждем Вас в наших медицинских центрах!
Автор статьи
Бисеков Саламат Хамитович
Медицинский директор холдинга, главный врач ОН КЛИНИК на Цветном, хирург, флеболог
Вероятность заболеть
Самая высокая заболеваемость тяжелыми пневмококковыми инфекциями регистрируется у детей в возрасте до 5 лет и среди пожилых людей (старше 65 лет). Особенно беззащитными перед пневмококком оказываются маленькие дети до 2 лет, чей организм не в состоянии противостоять инфекции. Для этой возрастной группы – это инфекция №1 и наиболее частая причина тяжелых форм пневмонии, отита, менингита. Среди пожилых лиц наиболее уязвимы те, кто постоянно находятся в специальных учреждениях по уходу за престарелыми.
Кроме того, к группам риска по заболеваемости пневмококковой инфекцией относятся дети и взрослые с хроническими заболеваниями сердечно-сосудистой, дыхательной систем, сахарным диабетом, циррозом печени, хронической почечной недостаточностью, болезнью Ходжкина; дети и взрослые с онкогематологическими заболеваниями; ВИЧ-инфицированные; дети и взрослые с подтеканием спинно-мозговой жидкости; дети и взрослые после кохлеарной имплантации; дети и взрослые с серповидно-клеточной анемией; с анатомической аспленией, или планирующие или уже подвергшиеся удалению селезенки. Сюда же следует отнести так называемые «организованные» контингенты (дети, посещающие ДДУ, студенты, проживающие в общежитиях, военнослужащие, жители домов инвалидов, заключенные и другие взрослые и дети, пребывающие в условиях скученности). Наличие вредных привычек (алкоголь, курение) также относится к факторам риска.
Что такое Менингококковая инфекция у детей –
Менингококковая инфекция — острое инфекционное заболевание, проявляющееся различными симптомами – от бессимптомного носительства и назофарингита до генерализованных форм.
Согласно международной классификации, различают такие виды менингококковой инфекции:
- менингококковый менингит
- острая менингококкемия
- хроническая менингококкемия
- синдром Уотерхауса—Фридериксена
- менингококковая болезнь сердца
- менингококкемия неуточненная
- менингококковая инфекция неуточненная
- другие менингококковые инфекции.
Менингококковой инфекции подвержены только люди, она относится к группе капельных инфекций. Инфекцию распространяет больной человек и носители без видимых симптомов. Самую большую опасность больной представляет в первые дни болезни, в особенности при катаральных явлениях в носоглотке. Меньшую опасность для здоровых людей представляют здоровые носители без острых воспалительных явлений в носоглотке. Но их количество гораздо больше, чем количество больных с явными симптомами.
Инфекция передается воздушно-капельным путем. Во внешней среде менингококк неустойчив. Для заражения необходимы скученность детей в помещении, длительность контакта с зараженным человеком. Восприимчивость к менингококку невысокая. Каждые 8-30 лет случаются подъемы заболеваемости, причины которых точно не установлены.
Уровень заболеваемости повышается в феврале-мае. Менингококковой инфекции подвержены взрослые и дети любого возраста. Но наиболее часто заболевания, вызванные менингококком, встречаются среди детей до 14 лет. Дети до 3-х месяцев заболевают редко, но случаи заболевания новорожденных и грудничков не исключены. Ребенок может заразиться, будучи еще внутри утробы матери.
Вероятность смерти как исхода болезни зависит от многих факторов. Летальный исход грозит детям до 12 месяцев, в особенности те, у кого проявляются сопутствующие заболевания. Вовремя диагностированные болезни при адекватном лечении сводят на нет вероятность летального исхода.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Как лечить ветряную оспу?
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.
Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Профилактика Менингококковой инфекции у детей:
Следует как можно раньше изолировать больного или носителя менингококковой инфекции. При менингококкемии или гнойном менингите больных срочно госпитализируют. О каждом случае заболевания передают экстренное извещение в СЭС. Если случаи заболевания выявлены в коллективе, туда в течение 10 дней не принимают новых людей и не переводят детей из группы в группу или из класса в класс. Двукратно проводят бактериологическое обследование тех, кто контактировал с больным. Интервал между обследованиями составляет 3-7 дней.
Госпитализация больных назофарингитом или генерализованной формой инфекции проводится, если есть соответствующие клинические и эпидемиологические показания. В таких случаях назначают лечение левомицетином курсом 5 дней. Если больного не госпитализируют, то лиц, контактирующих с ним, не допускают в детские дошкольные и другие закрытые учреждения до получения отрицательного результата бактериологического исследования слизи из носоглотки. Здоровых носителей менингококка не госпитализируют.
После генерализованной формы менингококковой инфекции выписка реконвалесцентов разрешается при избавлении от симптомов и двукратном отрицательном результате бактериологического исследования слизи из носоглотки. Для выписки больных назофарингитом достаточно клинического выздоровления и единоразового бактериологического исследования, которое проводится не ранее чем через 3 суток после окончания лечения.
Для профилактики важны общие гигиенические мероприятия: разукрупнение детских коллективов, обработка предметов обихода хлорсодержащими растворами, частое проветривание помещений, кипячение игрушек, посуды, ультрафиолетовое облучение помещений и т. д.
Для создания активного иммунитета предлагаются убитые, полисахаридные вакцины. Рекомендуют использовать менингококковые вакцины для детей от 12 месяцев в очагах инфекции, а также для массовой вакцинации во время эпидемии. Курс включает только 1 инъекцию. Сформированный иммунитет действует около 2 лет. Для постэкспозиционной профилактики можно применять иммуноглобулин человека нормальный. Носителям менингококка проводят химио-профилактику ампициллином или рифампицином на протяжении 2—3 дней.
Пути заражения инфекцией
Ребенок заболевает при контакте с носителем инфекции, который может и не знать о своей патологии. Если малыш общается с ним на расстоянии 50 сантиметров, то есть вероятность заражения воздушно-капельным путем.
Возбудитель болезни «обитает» в носоглотке и при заражении попадает именно в нее. Однако заболевание зарождается не сразу, а при наличии воспаления носовой полости.
Опасный период заражения инфекцией начинается в январе и заканчивается в апреле. Это время для менингококков самое активное, но и в остальные месяцы существует вероятность заражения. Носителями болезни являются преимущественно взрослые.