3 подхода к лечению пузырно-мочеточникового рефлюкса
1. Медикаментозное лечение.
При длительном приеме антибиотиков, мочегонных сборов, а также продолжительной физиотерапии рефлюкс, по данным клинических исследований, исчезает только в 50 % случаев. Кроме того, долгий прием антибиотиков чреват осложнениями и крайне опасен для детского организма. Продолжать консервативное лечение более 6-12 месяцев нельзя – необходимо менять схему терапии.
2. Хирургическое лечение.
Открытое хирургическое вмешательство более эффективно, чем прием медикаментов, однако речь идет о полноценной полостной операции со всеми вытекающими последствиями и возможными осложнениями. Метод отличается высокой травматичностью, требует длительного наркоза, дренирования мочевых путей в послеоперационный период, возможны послеоперационные осложнения – кровотечение, рубцовое сужение мочеточника, рецидив рефлюкса.
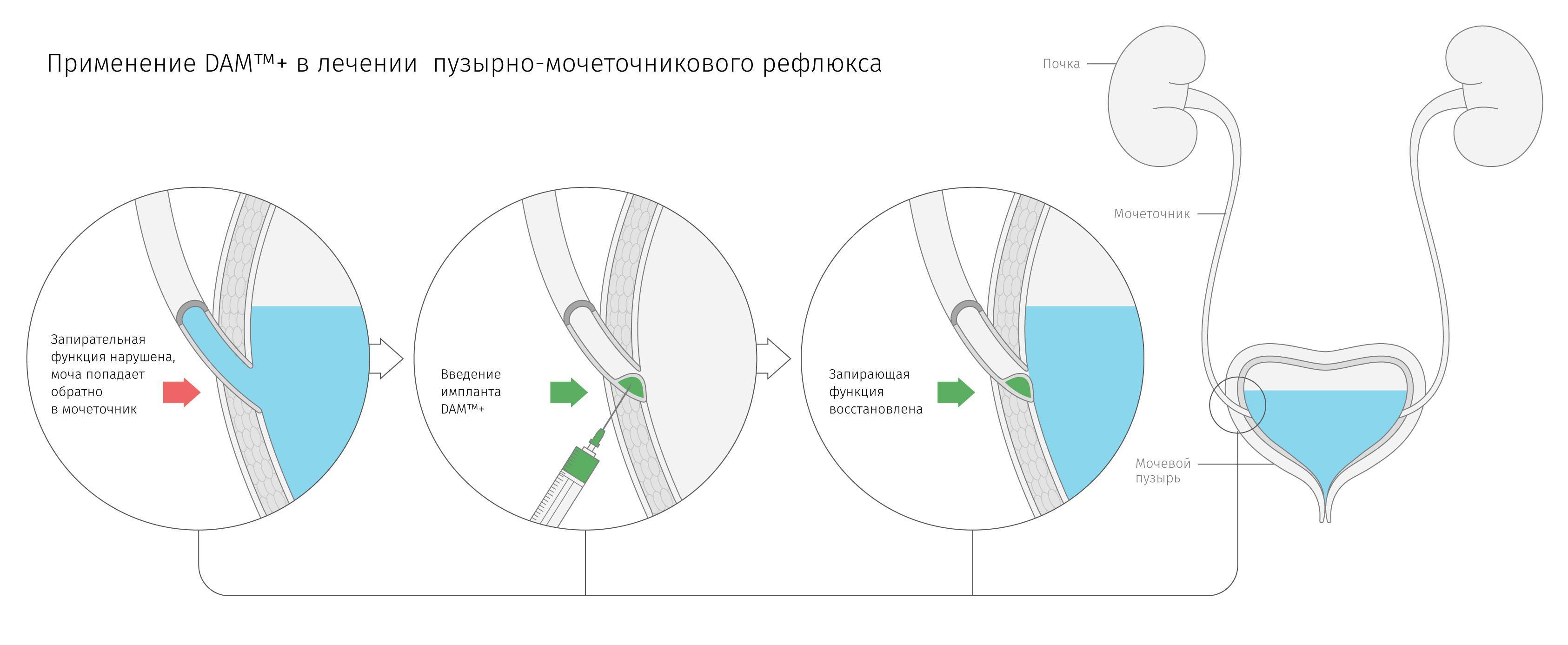
3. Эндоскопическая фиксация мочеточника.
С помощью цистоскопа под устье мочеточника вводят специальный препарат (биологический имплантант), который механическим образом фиксирует клапан, становится жесткой опорой мочеточнику и полностью решает проблему. Процедура малоинвазивная, проводится в течение 15 минут и не требует длительной реабилитации.
Эндоскопическое лечение ПМР – эффективная альтернатива хирургической операции
Причины гидронефроза
Лапароскопическая пластика гидронефроза
- Стоимость: 140 000 – 200 000 руб.
- Продолжительность: 1-3 часа
- Госпитализация: 3-4 дня в стационаре
Подробнее
Заболевание правильнее называть гидронефротической трансформацией, поскольку при нарушении оттока мочи изменения происходят не только с чашечно-лоханочной системой, но и с паренхимой, мочеточником, сосудами, мочевым пузырем и всей выделительной системой в целом. Правая и левая почки поражаются примерно с одинаковой частотой, двусторонний процесс бывает лишь в 5-9% случаев.
Основная причина патологии – затруднение оттока мочи из почки в связи с сужением мочевыводящих путей. Сужение может произойти на любом уровне, начиная от лоханки и заканчивая наружным отверстием уретры. Такое сужение бывает врожденным и приобретенным.
Встречаются следующие врожденные причины:
- аномалия расположения почечной артерии или ее ветвей, сдавливающих мочеточник;
- внутренние клапаны мочеточника;
- недоразвитие мочеточника;
- спиралеобразное расположение мочеточника, когда он охватывает нижнюю полую вену;
- уретероцеле – мешотчатое расширение участка мочеточника;
- атрезия мочеиспускательного канала или полное либо частичное заращение;
- мешковидные выпячивания мочеточника или дивертикулы.
- нефролитиаз или , при которой конкремент механически закупоривает мочеточник;
- длительно текущие хронические воспаления, при которых изменяется стенка мочеточника, развивается стриктура мочеточника;
- опухоли органов мочевыделения – доброкачественные и злокачественные;
- у женщин – хронические воспаления и опухоли органов малого таза;
- у мужчин – растущая ;
- метастазирование опухолей различного происхождения в забрюшинное пространство;
- травмы органов брюшной полости и таза;
- болезни спинного мозга, связанные с нарушением иннервации почек и мочевого пузыря.
То есть всегда причиной гидронефроза является появление анатомической преграды на пути движения мочи.
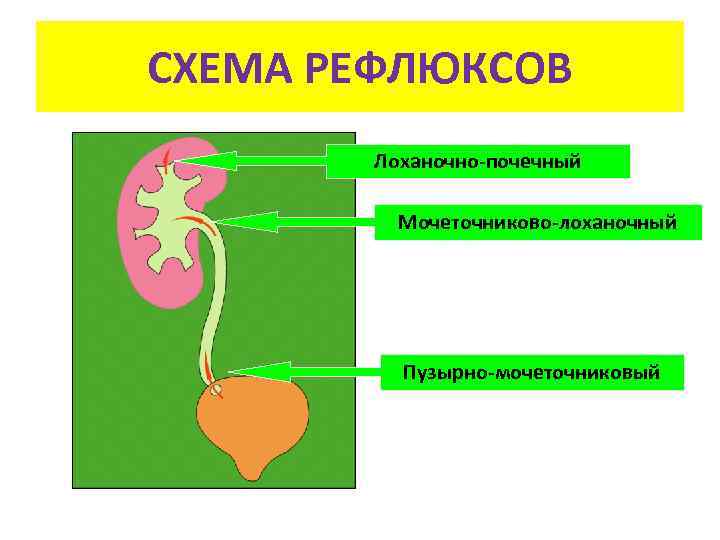
Что такое эндоскопическое лечение мегауретера?
В некоторых клиниках используются эндоскопические методы лечения при обструктивном мегауретере – бужирование (расширение суженного отдела мочеточника) и установку в него на длительный срок трубочки – стента. Однако, по нашим данным, при прогрессирующем мегауретере этот метод значительно уступает по эффективности хирургическому лечению, так как порочный суженный участок мочеточника продолжает создавать препятствие оттоку мочи. Привлекательной особенностью метода является его малая травматичность. Но при этом следует учитывать, что зачастую требуется неоднократная установка стента, что увеличивает риск инфекций, количество госпитализаций, наркозов, курсов антибиотиков и т.д.
Антибиотикопрофилактика не всегда нужна
В прошлом назначать антибиотики профилактически всем больным, независимо от степени болезни, было обычной практикой.
Сейчас многие врачи отказываются от этой тенденции, так как последние исследования в области лечения рефлюкса позволяют предположить, что риски, связанные с использованием глобальной антибиотикопрофилактики, могут фактически перевесить преимущества. Риски подразумевают осложнения — рубцевание почек и устойчивость к противомикробным препаратам.
Некоторые ученые отмечают, что профилактика может быть полезна только в половине случаев при уменьшении рецидивов инфекций мочевыводящих путей (ИМП) и не может значительно снизить вероятность образования рубцов на почках.
Диагностика
При обнаружении признаков болезни обязательно следует показать малыша врачу и пройти консультацию у . На основании жалоб, симптомов, результатов пальпации назначается первичный план обследования.
Для подтверждения диагноза и получения полной картины заболевания больного направляют на инструментальную диагностику:
- УЗИ органов мочевыделительной системы (определяется размер почек, оценивается функциональное состояние чашечно-лоханочной системы);
- Цистоскопия – с помощью которой удается оценить состояние слизистой мочевого пузыря и устьев мочеточника;
- Нефросцинтиграфия – радиоизотопное исследование, позволяющее оценить фильтрационную функцию почек;
- Уретероцистография с контрастом – позволяет определить выраженность структурных изменений изменений мочевыделительной системы;
- Цистография – рентгенологическое исследование мочевого пузыря;
- Комплексное уродинамическое исследование – позволяет диагностировать нарушение функции нижних мочевых путей.
Методы лечения у детей
Для коррекции ПМР у детей может применяться диета, медикаментозное лечение, физиотерапия и операция, если у ребенка есть к ней показания.
Диета
Детям с таким заболеванием показан стол №7 по Певзнеру. Общие клинические рекомендации по диете №7 при ПМР у детей:
- Объем свободной жидкости – не более 1 л в сутки.
- Питание дробное, пищу надо принимать 4-6 раз в день малыми порциями.
- Блюда из рыбы и мяса рекомендуется варить, а потом запекать.
- Все блюда готовятся почти без соли. Разрешенное количество соли – 2-3 г в сутки (1/3 чайной ложки). Если у ребенка повышено артериальное давление, то соль исключается полностью.
Необходимо исключить пряности, острые блюда, ограничить белок. В качестве источников белка разрешены яйца, нежирная птица, мясо, рыба. Количество белковых продуктов в рационе ребенка назначает его лечащий врач.
Полностью исключают из рациона:
- жирную рыбу, копченую, соленую, консервированную, икру;
- бобовые, грибные, рыбные, мясные бульоны;
- жирные сорта рыбы и мяса;
- жареную и тушеную пищу без предварительного отваривания;
- сосиски, колбасы, консервы, копчености;
- бобовые;
- сыры;
- шоколад;
- редьку, лук, чеснок, шпинат, щавель, редис, грибы;
- маринованные, соленые, квашеные овощи;
- рыбные, мясные, грибные соусы, хрен, перец, горчицу;
- какао, натриевые минеральные воды;
- любые продукты, приготовленные с солью, – покупная выпечка, хлеб, макаронные изделия, полуфабрикаты.
Медикаментозное лечение
Для профилактики и лечения инфекций мочевыделительной системы ребенку показаны антибиотики, уросептики, фитотерапия или иммунотерапия. Применение антибиотиков оправдано тем, что чем меньше рецидивов пиелонефрита, тем ниже риск развития ПМР. После курса лечения, через полгода-год, делаю контрольную цистографию.
При I-III степени ПМР эффективность медикаментозного лечения достигает 70 %, у маленьких детей – до 90 %.
Физиотерапия
Физиотерапия – вспомогательный способ лечения, который сильно повышает эффективность основного лечения. Методы физиотерапии зависят от рефлекторной функции мышечной оболочки мочевого пузыря.
При гипорефлекторности назначают электрофорез с хлоридом кальция, прозерином, ультразвук на мочевой пузырь, электростимуляцию.
При гиперрефлекторности показаны: электрофорез с папаверином, атропином, ультразвук на мочевой пузырь, расслабляющая электростимуляция, магнитотерапия.
Хирургическое лечение
Если у ребенка высокая степень ПМР или неадаптированный мочевой пузырь, то показана операция. Она проводится по эндоскопической методике. Показания к операции:
- постоянные рецидивы инфекций мочевыделительной системы даже на фоне приема антибиотиков;
- сохранение ПМР даже после устранения дисфункции мочевого пузыря;
- пузырно-мочеточниковый рефлюкс в сочетании с аномалиями развития – дивертикулы мочевого пузыря, удвоение мочеточника и др.
Эндоскопическая операция проводится для того, чтобы усилить клапанный механизм. Для этого какое-либо вещество («Уродекс», коллаген или «Вантрис») имплантируется в подслизистый отдел устья мочеточника. Эта методика малоинвазивна, дети быстро восстанавливаются, есть возможность проводить вмешательства повторно. Недостаток – постепенное рассасывание или миграция введенного вещества, что приводит к необходимости оперировать снова.
Классическая хирургическая операция может быть, в зависимости от доступа, внутрипузырной, внепузырной или комбинированной. Общий принцип всех вмешательств – создание клапанного механизма путем формирования подслизистого тоннеля. Отношение диаметра мочеточника к длине тоннеля – 1:5. Самые распространенные операции – Коэна, Политано-Леадбеттера, Жиль-Вернэ, Гленн-Андерсона, Лич-Грегуара.
Если рефлюкс возникает вторично, то лечение сосредоточено на устранении тех факторов, которые его вызывают.
Если у ребенка присутствует такая врожденная патология, как клапан задней уретры, то створки это клапана резицируются эндоскопически. После этого устанавливается уретральный катетер и мочевой пузырь дренируется. Через 10 дней делают контрольную уретроскопию для решения вопроса о дальнейшем дренировании.
Какие дополнительные исследования могут потребоваться?
Уродинамическое функциональное исследование накопительной и эвакуаторной функций мочевого пузыря очень часто бывает полезно для выбора обоснованной тактики и адекватной терапии мегауретера. Проводится путем измерения давления в мочевом пузыре при введении в него жидкости через уретральный катетер. Повышенное давление в мочевом пузыре может поддерживать расширение мочеточника или вызывать его дальнейшее прогрессирование.
Ошибки при выполнении различных исследований не являются редкостью, затрудняя верную интерпретацию результатов, а иногда и провоцируя хирурга на выполнение неоправданных вмешательств или излишне длительное наблюдение. Поэтому проверка сомнительных исследований требуется довольно часто.
Какие формы мегауретера встречаются?
Обследование на рефлюкс и нарушение проходимости мочеточника (обструкцию) позволяет отнести мегауретер к одному из четырех основных вариантов:
- Рефлюксирующий мегауретер – расширение мочеточника вызывает пузырно-мочеточниковый рефлюкс
- Обструктивный мегауретер – выраженное сужение в нижнем отделе мочеточника вызывает его расширение, и нарушение оттока мочи.
- Рефлюксирующий и обструктивный мегауретер – при наличии одовременно сужения мочеточника и пузырно-мочеточникового рефлюкса
- Нерефлюксирующий необструктивный мегауретер – расширение мочеточников без явного нарушения проходимости мочеточника и пузырно-мочеточникового рефлюкса
Урология
- Урология в России
- Лечение аденомы простаты
- Лечение мочекаменной болезни
- Лечение мужского бесплодия
- Лечение рака простаты
- Урологическое обследование
- Лечение рака почки
- Рак мочевого пузыря
- Детская урология
- Лечение варикоцеле
- Киста почки
- Лечение недержания мочи
- Полип мочевого пузыря
- Женская урология
- Рак полового члена
- Лечение цистита
- Гидронефроз
- Баланопостит
- Эректильная дисфункция
- Гиперактивный мочевой пузырь
- Удаление камней из почек
- Болезнь Пейрони
- Поликистоз почек
- Гидроцеле
- Биопсия простаты
- Крипторхизм
- Брахитерапия
- Аденома надпочечника
- Робот Да Винчи
- Лечение почечной недостаточности
- Стентирование мочеточника
- Цистоскопия
- Химиотерапия мочевого пузыря
- Трансуретральная резекция простаты
- Дистанционная литотрипсия
- Экстрофия мочевого пузыря
- Опухоль яичка
- Гипоспадия
- Генитальный герпес
- Простатит
- Пузырно-мочеточниковый рефлюкс
- Рак мочеточника
- Уретрит
- Лечение мужского бесплодия
- Пиелонефрит
- Импотенция
- Фимоз
- Фьюжн-биопсия простаты
- Лечение с применением лазера
- Гемодиализ почек
- Простатэктомия
- Ударно-волновая терапия в урологии
Как устанавливается диагноз?
Первый раз о наличии мегауретера обычно сообщает специалист по УЗИ диагностике. Если у ребенка при УЗИ обнаружен мегауретер, надо приготовиться к полному урологическому обследованию для определения причины, прогноза и тактики лечения.
- Внутривенная (экскреторная) урография позволяет увидеть анатомическое строение мочеточников, определить насколько хорошо почки вырабатывают мочу и освобождаются от нее. На урограммах бывает виден диаметр мочеточников, который при мегауретере больше 7-10мм.
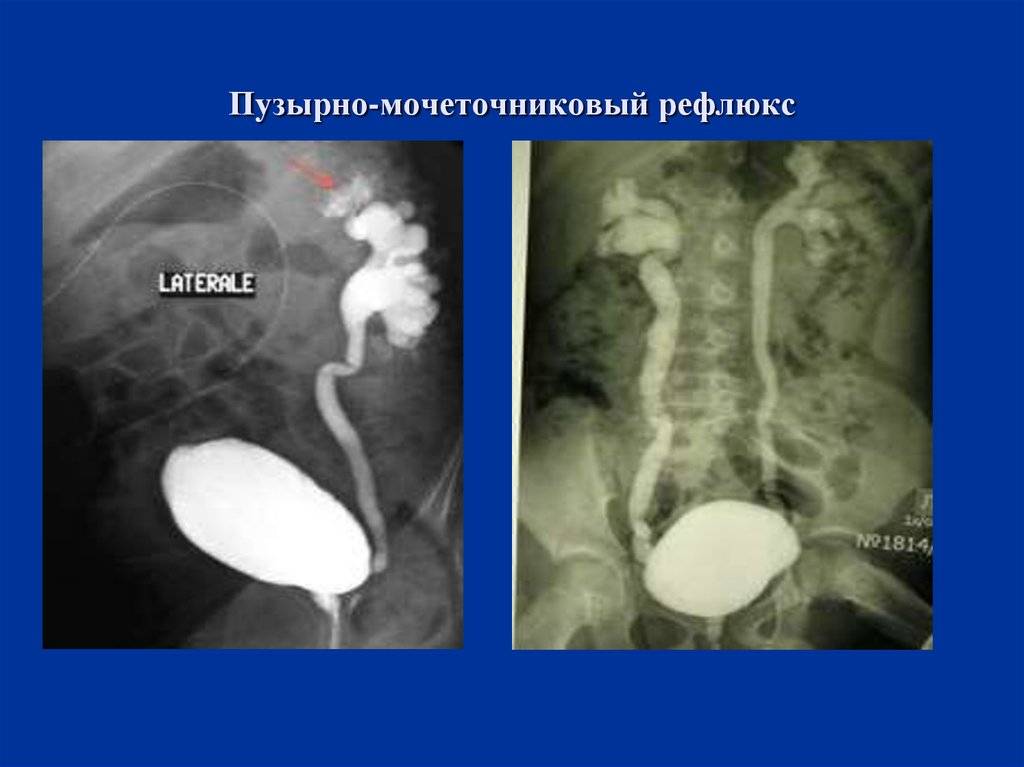
- Микционная цистоуретрография (МЦУГ) выполняется при подозрении на наличие пузырно-мочеточникового рефлюкса (заброса мочи из мочевого пузыря в мочеточник), для определения проходимости мочеиспускательного канала, исключения пузырно-мочеточникового рефлюкса, косвенной оценки функции мочевого пузыря.
- Радиоизотопное исследование почек (статическая или динамическая нефросцинтиграфия) – выполняется для оценки функции почек и степени нарушения оттока мочи по пораженному мочеточнику.
Лечение пузырно-мочеточникового рефлюкса
В качестве первого этапа лечения подбирается медикаментозная терапия. При отсутствии эффекта от проводимой медикаментозной терапии, проводится одна из разновидностей оперативного лечения:
- Малоинвазивная эндоскопическая коррекция пузырно-мочеточникового рефлюкса – в подслизистый слой устья мочеточника вводятся объемообразующие препараты, препятствующие обратному току мочи;
- Лапароскопическая реимплантация мочеточника – через небольшие проколы проводится пересадка мочеточника в другой отдел мочевого пузыря с формированием клапанного механизма, препятствующий обратному току мочи;
- Робот-ассистированная реимплантация мочеточника – ювелирная пересадка мочеточника с помощью хирургической роботической системы Да Винчи, сопровождающаяся высокой эффективностью.
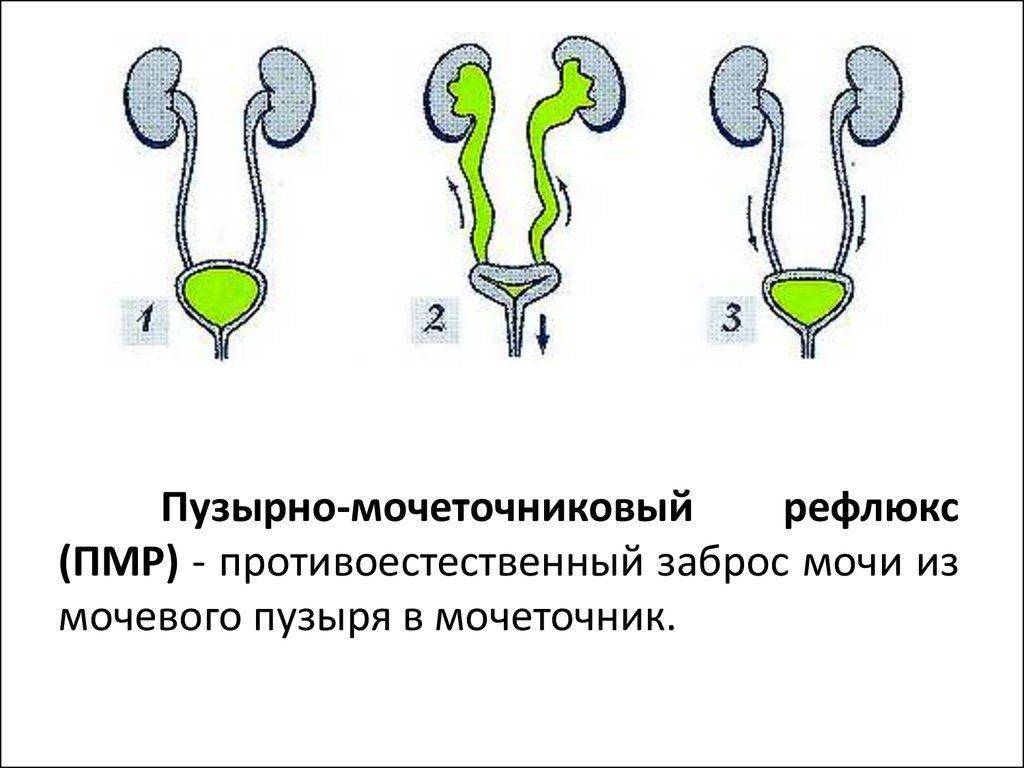
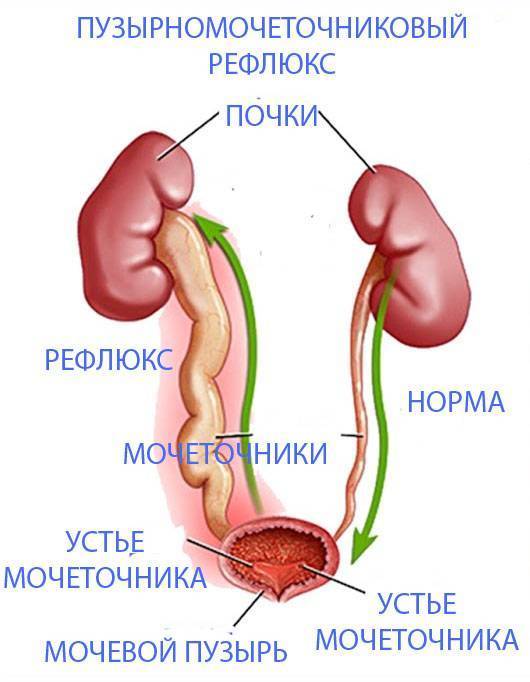
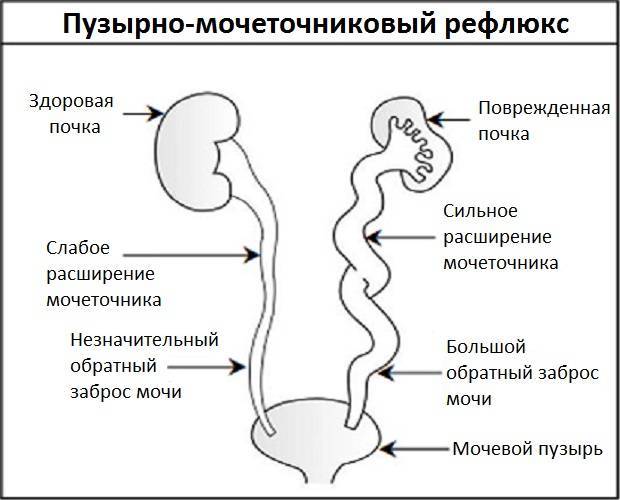
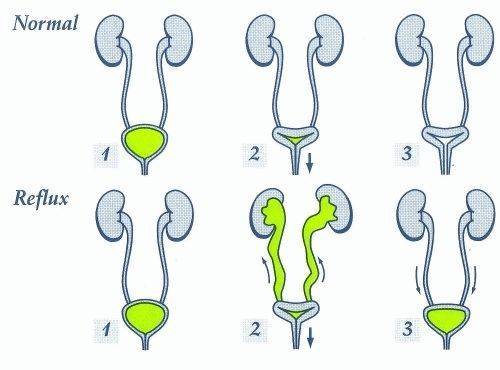
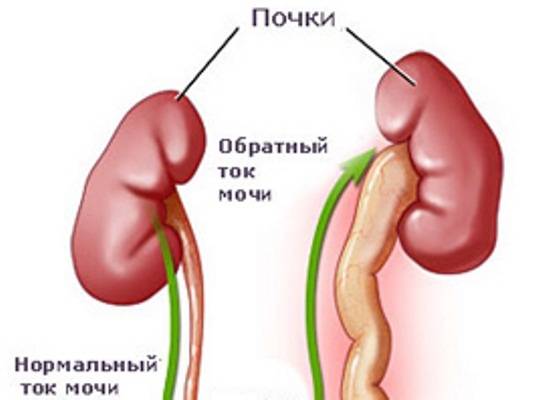
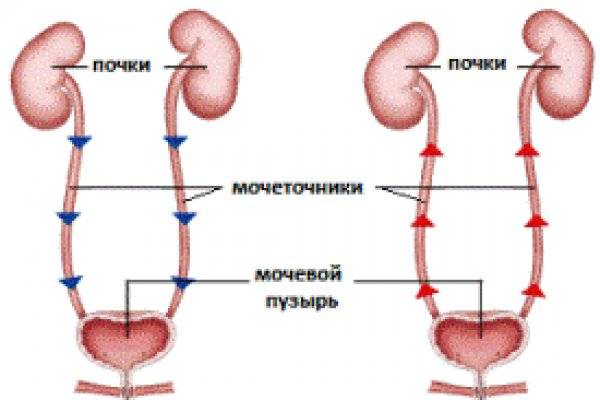
Пузырно-мочеточниковый рефлюкс у детей и взрослых: стадии развития и симптомы
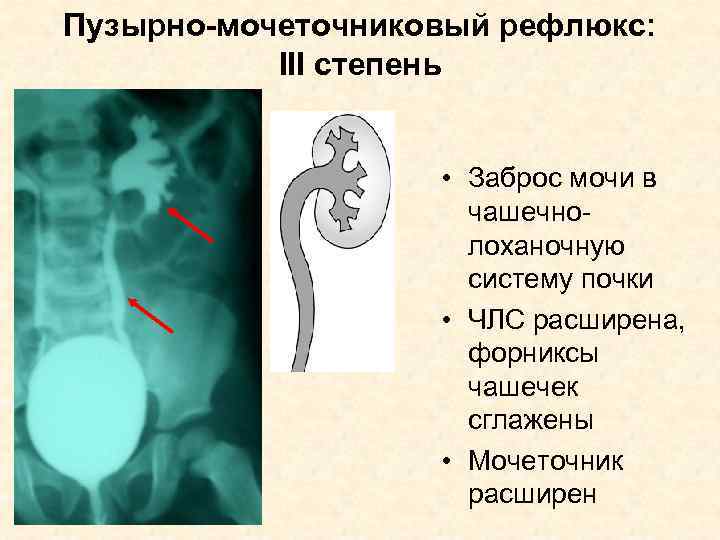
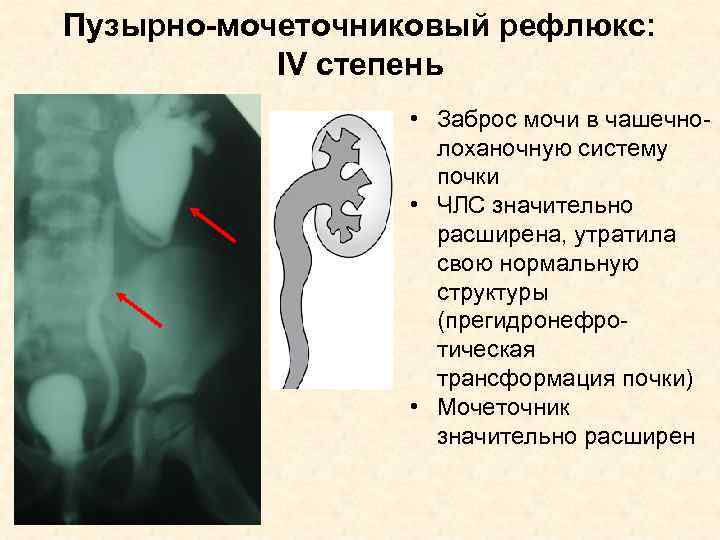
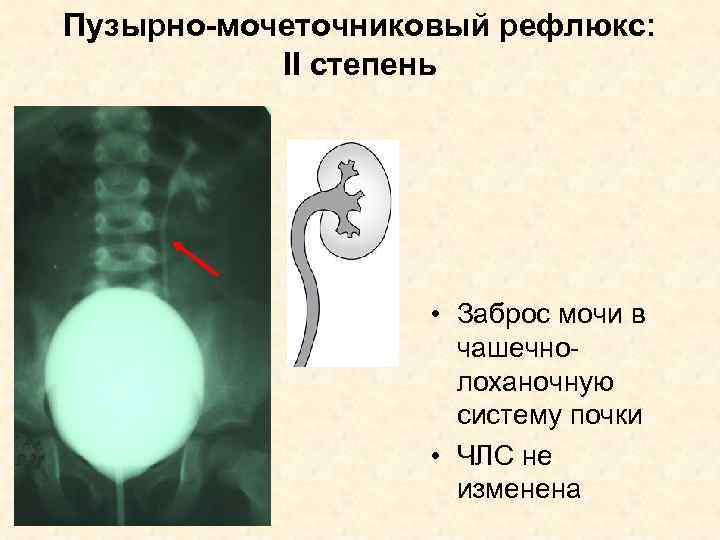
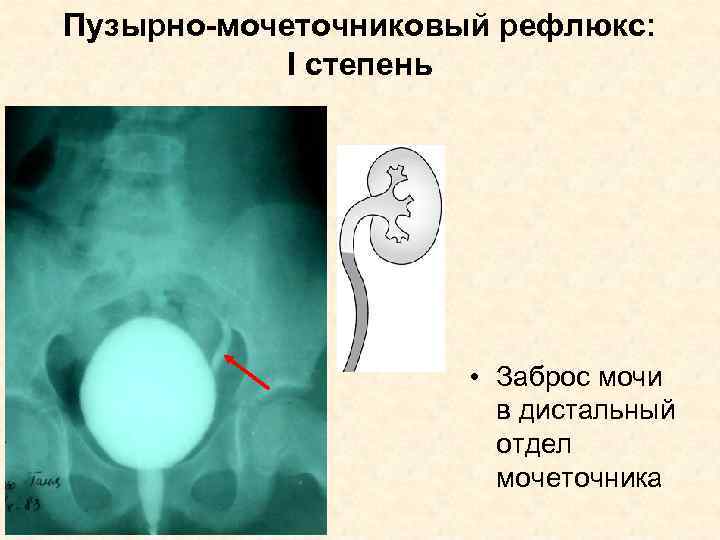
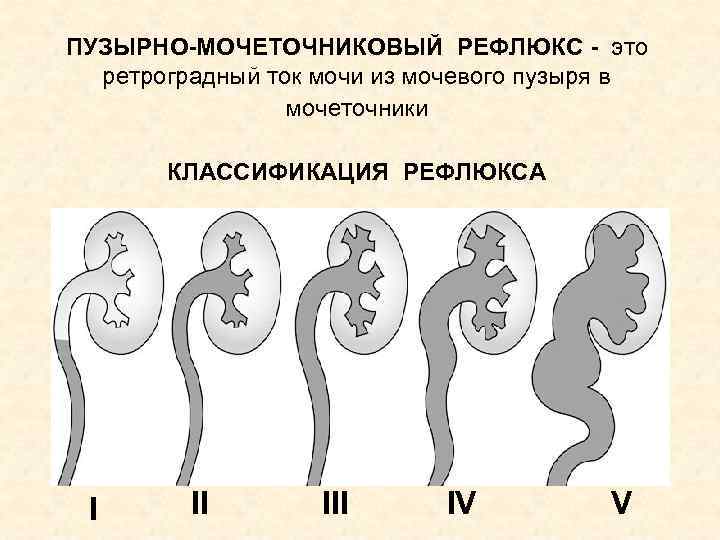
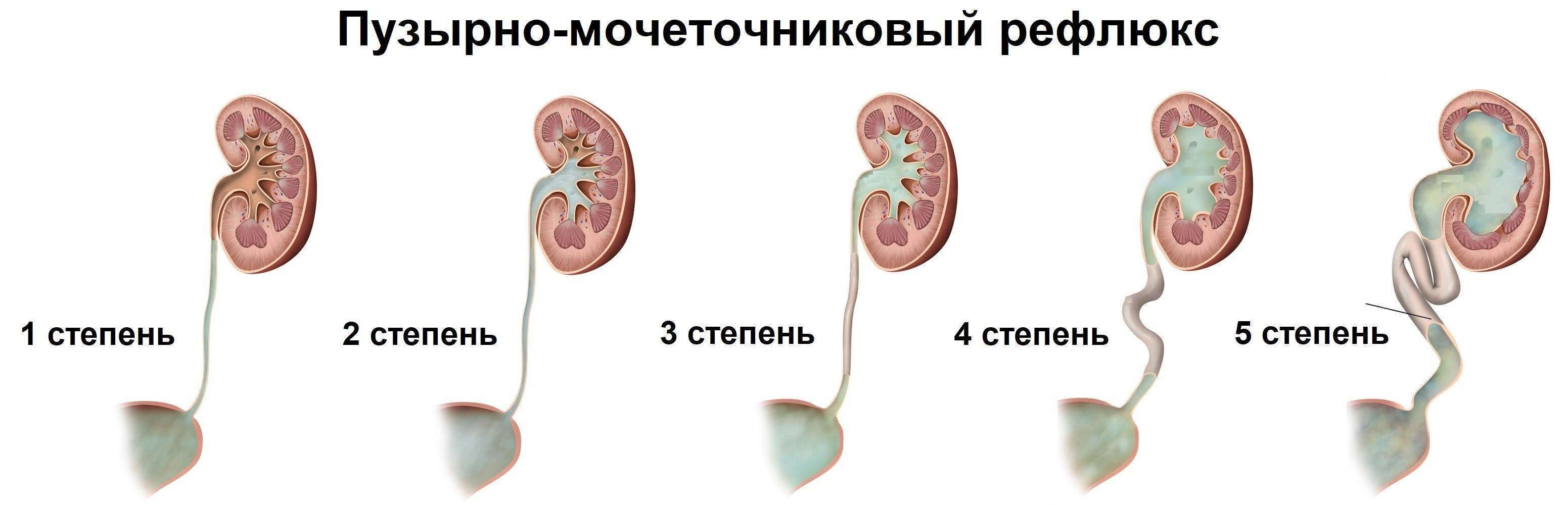
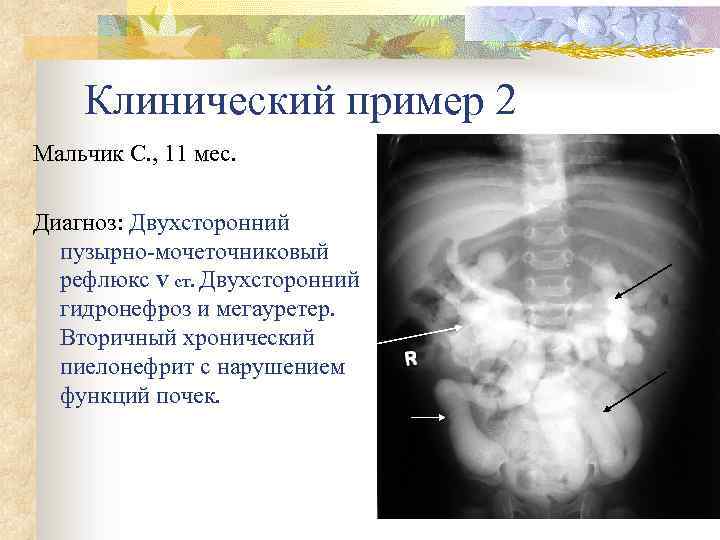
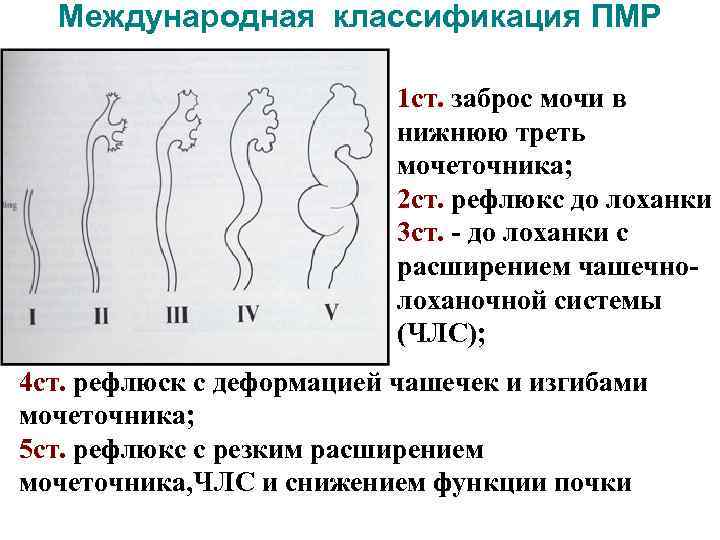
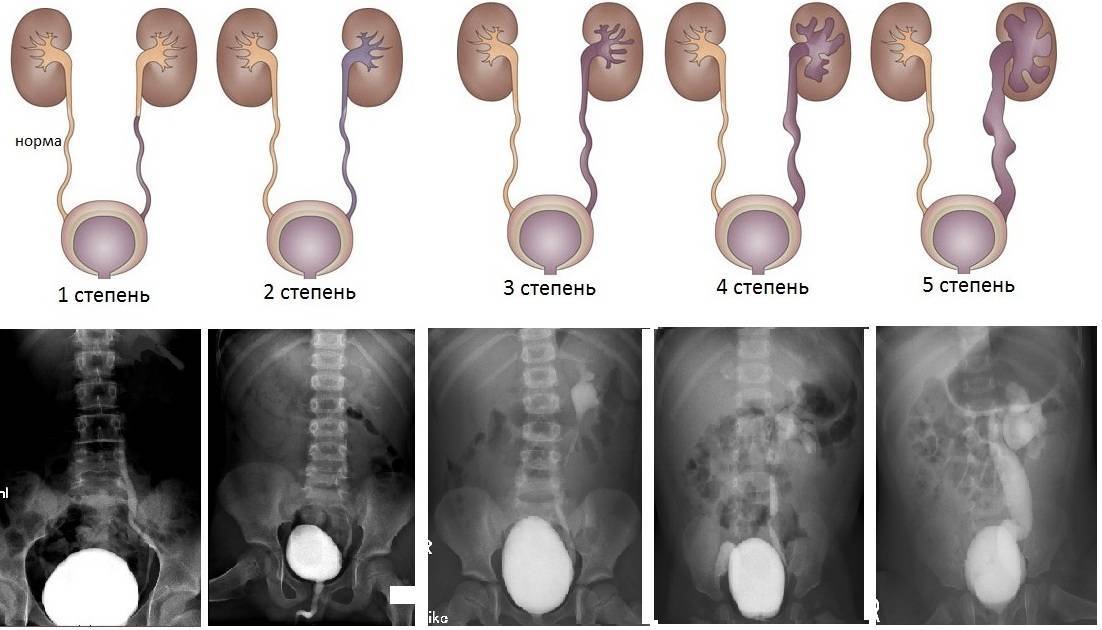
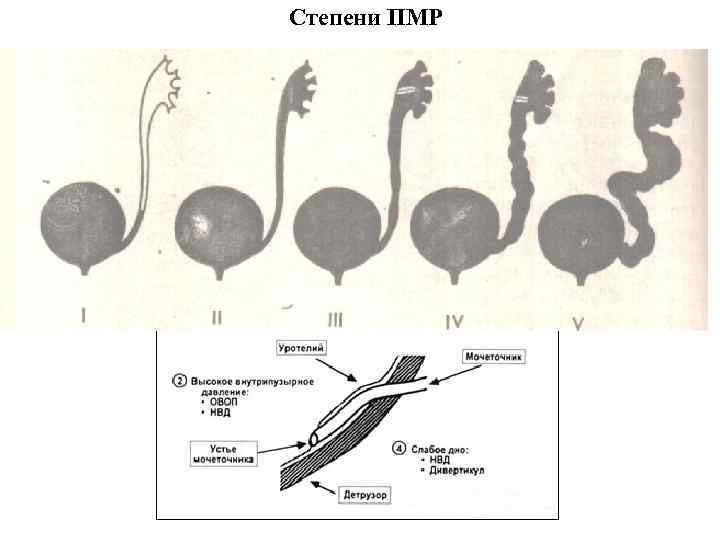
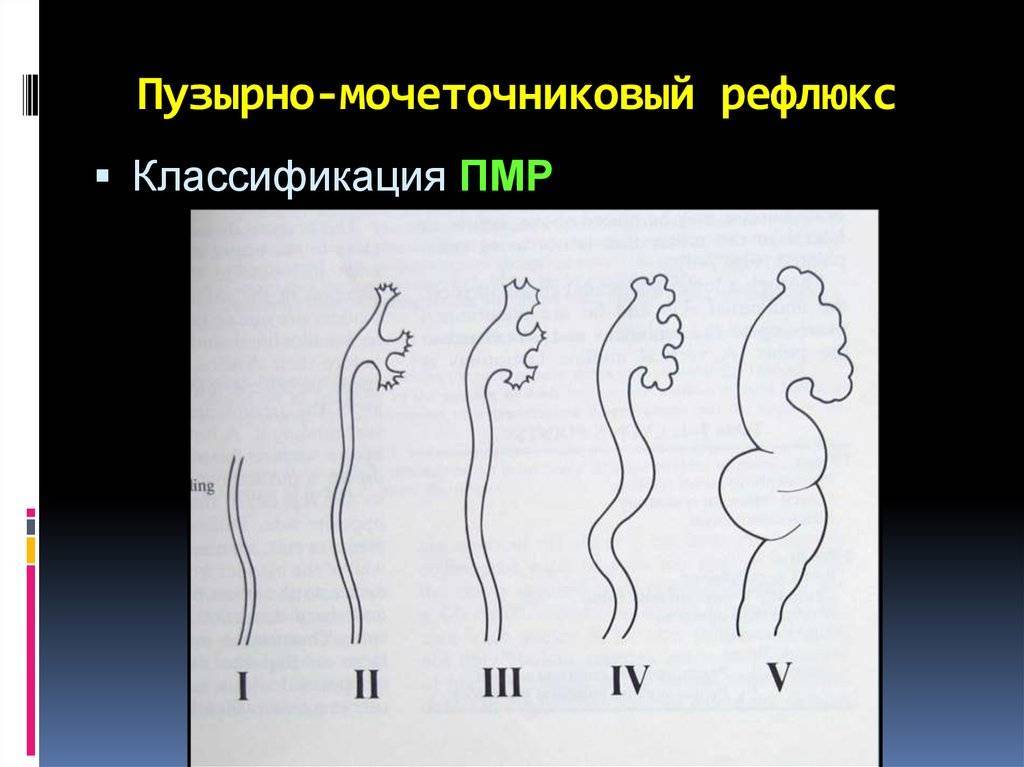
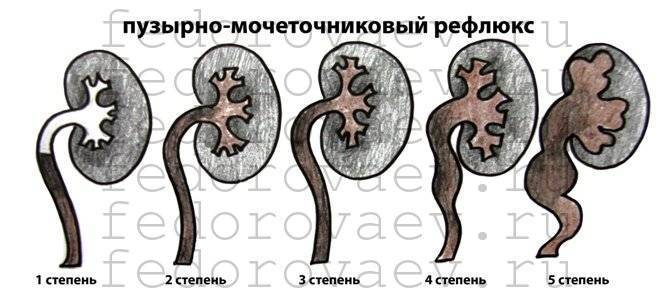
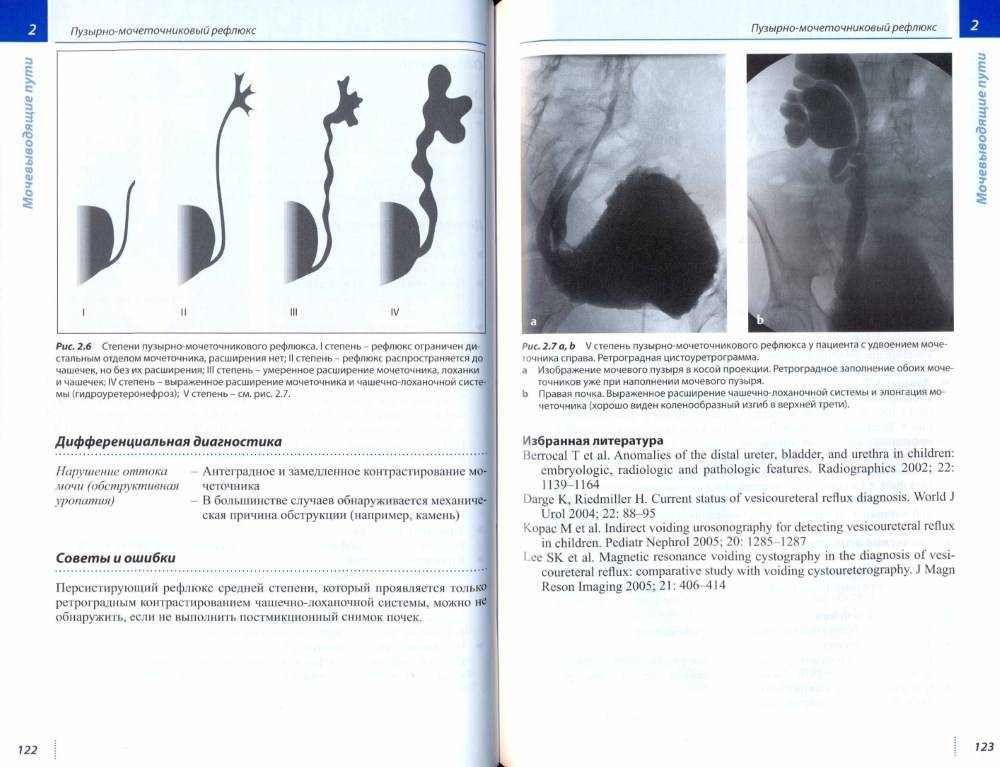
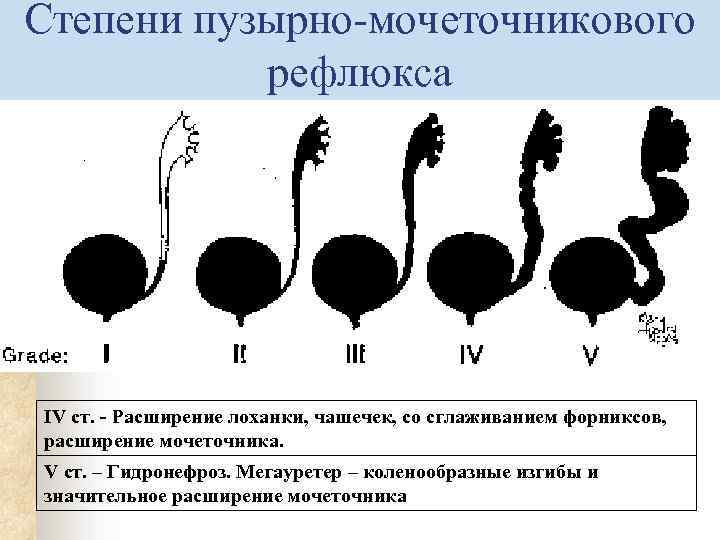
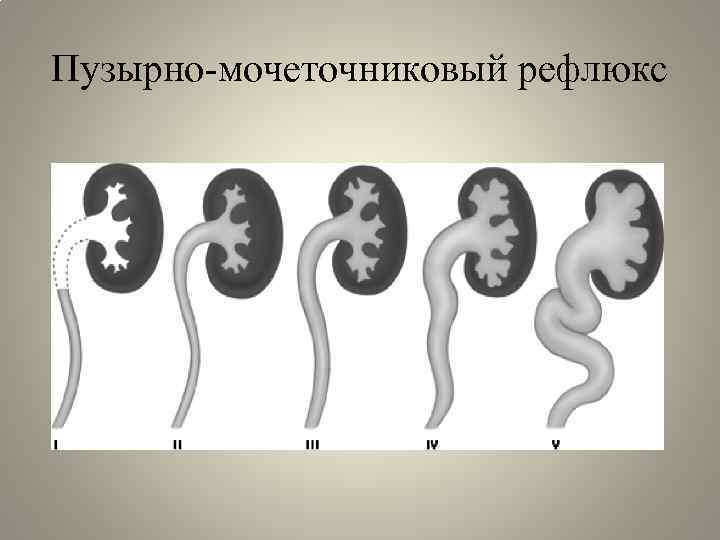
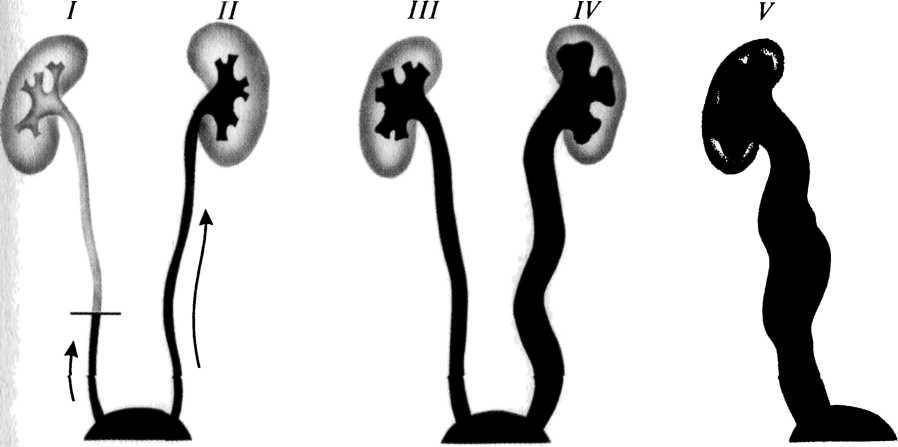
Рефлюкс классифицируют в зависимости от возникающих патологических изменений на несколько степеней:I степень – обратный заброс мочи из мочевого пузыря только в дистальный отдел мочеточника без его расширения;II степень – заброс мочи в мочеточник, лоханку и чашечки, без поражения паренхимы почке;III степень – обратный заброс мочи в мочеточник, лоханку и чашечки при незначительной или умеренной дилатации мочеточника и лоханки и склонности к деформации паренхимы почек;IV степень – выраженное расширение мочеточника, его извилистость, расширение лоханки и чашечек, необратимые изменения паренхимы почек;V степень – выраженная огрубленность острого угла форниксов и сосочков, дилатация и извилистость мочеточника.
Зачастую пузырно-мочеточниковый рефлюкс не сопровождается яркой клинической картиной и ярко выраженными симптомами, поэтому первый визит к врачу обычно происходит по причине возникновении сопутствующих симптомов:
- дефицит массы у новорожденного;
- частые позывы к мочеиспусканию;
- выделение малого количества мочи;
- недержание мочи;
- скачки артериального давления;
- боли и рези в животе;
- примесь крови в моче;
- повышение температуры тела.
Причины развития пузырно-мочеточникового рефлюкса
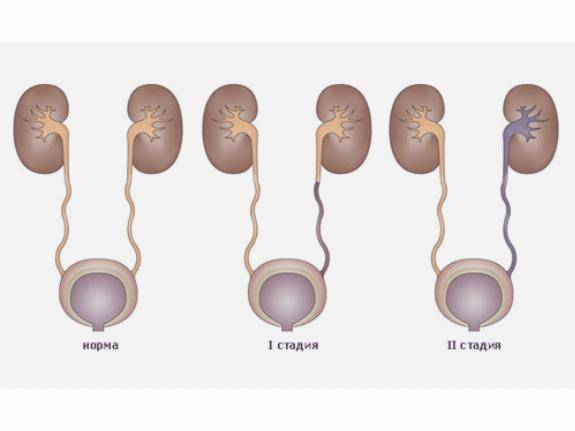
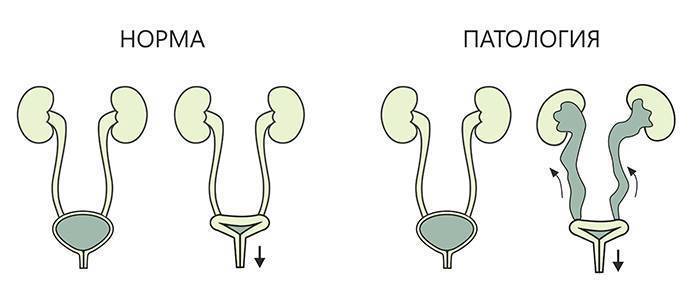
Первичный VUR, как правило, является врожденным заболеванием и, как полагают ученые, имеет генетическую этиологию, но точная причина патологии до сих пор не выяснена. Очевидно, что у детей с такой патологией дефект формирования клапана образовался ещё во время развития в утробе матери.
Конечным результатом этой патологии является слишком короткий мочеточник, что позволяет моче, в ответ на нормальное повышение давления в мочевом пузыре, во время мочеиспускания возвращаться назад. Так как мочеточники удлиняются с ростом ребенка, первичное состояние может улучшиться или даже исчезнуть в детстве.
В отличие от первичной формы, вторичная форма ПМР возникает из-за сбоя в мочевой системе. Чаще всего причиной становятся рецидивирующие инфекции мочевыводящих путей (ИМП). Некоторые исследования показывают, что патологии могут вызывать опухание мочеточников, что приводит к возникновению обструкции (сужение протоков) в мочевой системе.
Многие ученые, однако, считают, что рефлюкс может развиваться независимо от ИМП, и корреляция, отмеченная с рецидивирующими ИМП, объясняется просто тем, что больные с инфекциями регулярно проходят скрининг на рефлюкс. Тем не менее, показатели VUR повышены у пациентов с обструкцией выхода и невропатологией мочевого пузыря, например, при нейрогенном мочевым пузыре.
Является ли диагноз мегауретера срочным показанием к операции?
Диагноз мегауретера в большинстве случаев не является срочным показанием для хирургического лечения, поэтому есть время, чтобы свести воедино все результаты исследований, верифицировать диагноз и определиться с лечением. Исключение составляют наиболее тяжелые формы мегауретера, осложненные острым пиелонефритом или почечной недостаточностью, требующие срочных действий (5-10% от общего числа больных).
У детей первого года жизни обоснованные показания к операциям ставятся, как правило, лишь в результате наблюдения и оценки, происходящих с течением времени изменений (динамики процесса). Оценка динамики выполняется при стандартных (!) УЗИ с наполненным и пустым мочевым пузырем, каждые 2 – 3 месяца.