Самые характерные признаки дисплазии тазобедренных суставов
Если болезнь не была диагностирована на ранней стадии, то без своевременной терапии она прогрессирует. Появляются явные симптомы, при которых нужно незамедлительно начать лечение.
Дисплазия тазобедренных суставов у малыша во время прогрессирования имеет признаки:
- Хромота. Из-за различной длины нижних конечностей формируется «утиная походка», когда грудничок делает первые шаги.
- Деформация тазовых костей. Если случай тяжелый, могут появиться проблемы с внутренними органами.
- Боль в деформированном суставе. Она заставляет грудничка плакать и капризничать, когда тот пытается ходить. Это приводит к явному нежеланию двигаться.
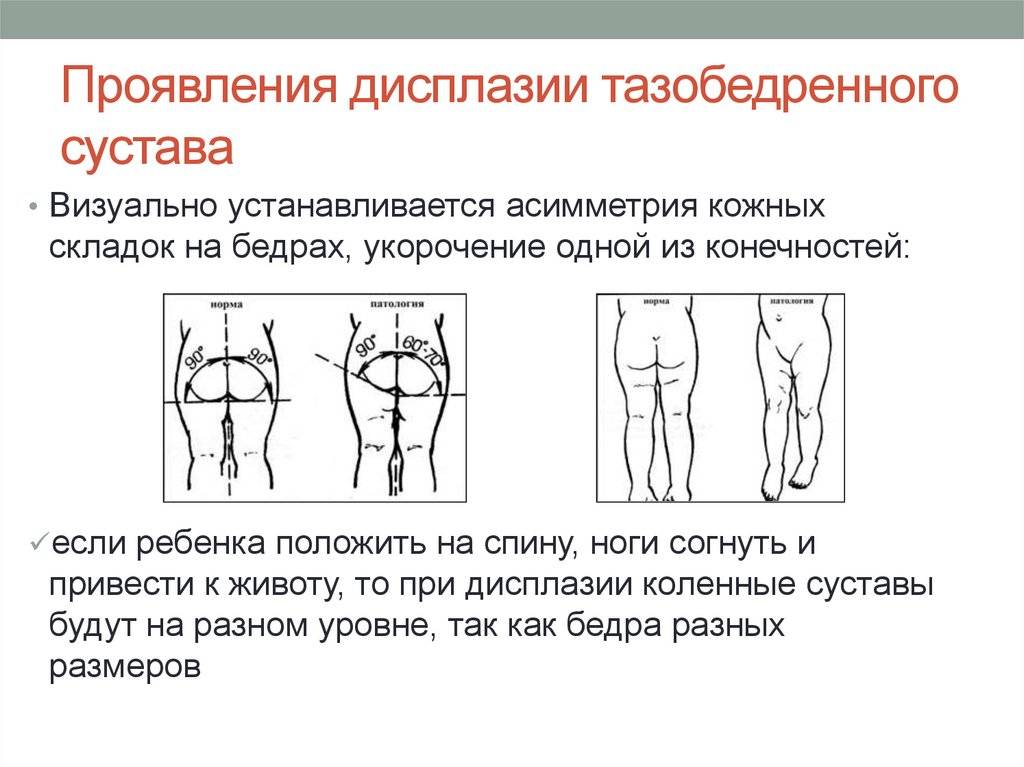
Асимметрия
Чтобы выявить этот симптом, грудничка нужно положить на живот. Выраженная асимметрия кожных паховых и ягодичных складок – один из вероятных признаков заболевания.
Возможные отклонения:
- На конечностях грудничка под ягодицами расположены 3 сгиба. По норме они должны быть примерно на одном уровне, продолжать друг друга. При нарушении развития складки со стороны пораженной конечности будут выше.
- Иногда на бедре образуется дополнительный сгиб.
Этот симптом неоднозначный – асимметрия встречается и у здоровых детей. К 2–3 месяцам складки выравниваются.
Его можно проверить следующим образом:
- Положите грудничка спиной на ровную поверхность.
- Согните ножки, поставьте ровно стопы.
- Когда малыш здоров, колени находятся на одной высоте.
- При дисплазии со стороны поражения колено будет ниже. По этому симптому нельзя выявить двустороннюю форму заболевания.
Ограниченность двигательной активности
Этот признак – один из самых достоверных, дает более точные результаты. Он подразумевается ограничение подвижности сустава. Если родители обнаружили такой симптом у грудничка, нужно срочно посетить врача.
Чтобы проверить признак:
- Уложите ребенка спиной на стол.
- Согните ему колени, аккуратно отведите их в стороны – получится «поза лягушки».
- У здорового грудничка это не вызовет проблем и неудобств. Колени будут практически соприкасаться с поверхностью, где он лежит.
- Когда суставные элементы у грудничка имеют неправильное развитие, такое положение придать проблематично.
Хруст при движении
Если при отведении ножек в сторону или при их сгибании раздается щелчок, – это важный признак изменений суставов
Обратите внимание: при обратном движении звук повторяется
Характерные отличия симптома при дисплазии у грудничков:
- Это надежный признак, который выявляет патологию на ранней стадии.
- Когда форма дисплазии легкая, хруст может исчезнуть на восьмой день после рождения.
- Если посторонние шумы при разгибании или сгибании ножек возникают и дальше, это должно насторожить родителей.
Другие симптомы
К группе вторичных относят признаки дисплазии, которые могут появляться и при других болезнях
По ним нельзя точно поставить диагноз, но в совокупности с иными проявлениями они должны привлечь внимание родителей
Дополнительные признаки:
- болезненность крупных суставов;
- ослабленный пульс в бедренных артериях;
- мышечная атрофия нижних конечностей;
- признаки кривошеи грудничка;
- отставание в росте;
- нарушение поискового или сосательного рефлекса.
Расшифровка результатов УЗИ
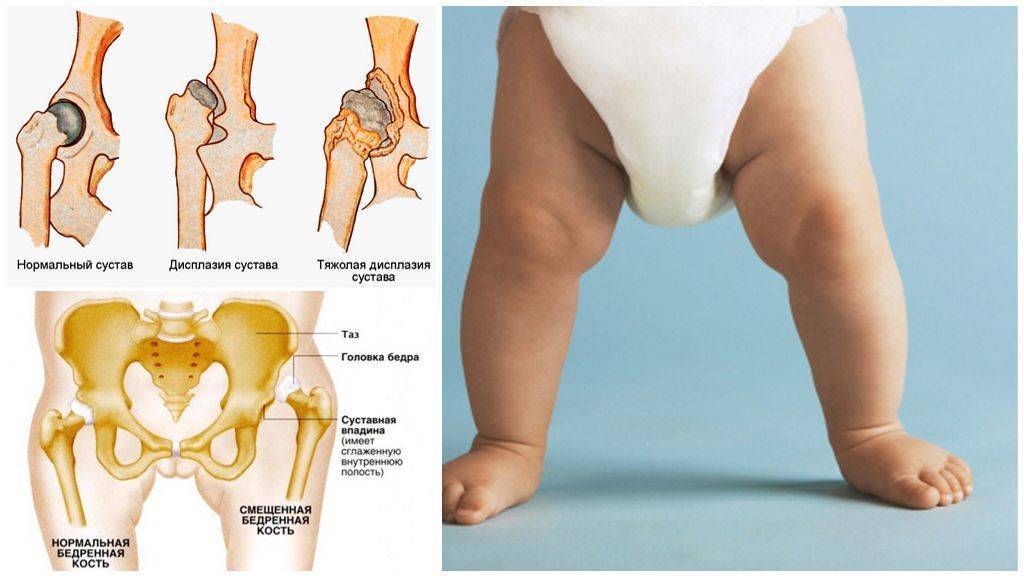
Если тазобедренный сустав формируется правильно, то структура диафиза бедренной кости и купола вертлужной впадины будет гиперэхогенной. В таком случае хрящевая пластинка и головка бедра будут гипоэхогенными.
По полученным данным врачу необходимо оценить угол положения головки бедренной кости относительно вертлужной впадины (часть тазовой кости, куда входит головка кости бедра), состояние кости и расположенных вокруг тканей. Выводы сохраняются и анализируются. Специалист проводит линии, которые образуют углы альфа и бета. Если линия, проведенная через нижнюю часть малой мышцы ягодицы и внешней зоны подвздошной кости, имеет вид горизонтальной прямой, а в месте перехода в хрящ вертлужной впадины – сгибается, то это является точной нормой.
Углы классифицируются по таблице Графа. Угол А (альфа) указывает на уровень костного возвышения вертлужной ямки, а угол В (бета) – развитие хрящевого пространства вертлужной впадины. Для новорожденных детей 2-3 месяцев существует следующая норма углов:
- угол Α – больше 60 градусов;
- угол Β – меньше 55 градусов.
Нормально сформированный тазобедренный сустав именуется типом I. Угол бета при типе Ia составляет < 55 градусов, как и говорилось выше, однако также зрелым считается сустав с типом Ib — в этом случае угол бета незначительно больше 55 градусов. Если угол бета больше, чем 77 градусов, то он является признаком подвывиха и вывиха. Если угол альфа показывает от 43 до 49 градусов, то это является показателем подвывиха. Вывих: угол менее 43 градусов. Подробная таблица с нормами углов представлена ниже:
| Тип сустава | Формирование костной части вертлужной впадины. Угол альфа | Костный выступ | Хрящевая часть крыши. Хрящевой угол бета |
|---|---|---|---|
| Тип I Зрелый ТБС В любом возрасте | Полноценное Альфа = 60º и больше | Прямоугольный «сглаженный» | Охватывает головку бедра Iа – бета менее 55º Ib – бета > 55º |
| Тип IIа Физиологически незрелый | Недостаточное формирование Альфа = 50º — 59º | Округлый | Охватывает головку бедра |
| Тип IIb Задержка оссификации > 12 недель | Недостаточное формирование Альфа = 50º — 59º | Округлый до Плоского | Охватывает головку бедра |
| Тип IIс Прогностически неблагоприятный В любом возрасте | Высокая степень незрелости Альфа = 43º — 49º | Округлый до Плоского | Еще охватывает головку бедра Бета менее 77º |
| Тип D Начинающаяся децентрация В любом возрасте | Высокая степень незрелости Альфа = 43º — 49º | Плоский | Оттесненная Бета более 77º |
| Тип IIIа Децентрированный сустав | Абсолютная незрелость Альфа менее 43º | Плоский | Проксимальное оттеснение без структурных изменений |
| Тип IIIb Децентрированный сустав | Абсолютная незрелость Альфа менее 43º | Плоский | Проксимальное оттеснение, структурные изменения |
| Тип IV Децентрированный сустав | Абсолютная незрелость Альфа менее 43º | Плоский | Медио-каудальное оттеснение |
| Исключение: Тип II с отсроченной оссификацией | Недостаточное формирование | Прямоугольный (как показатель отсроченной оссификации) | Охватывает головку бедра |
Таким образом, различают четыре типа суставов и, соответственно, 3 степени дисплазии:
1. Норма:
- А – сустав образован без нарушений;
- В – хрящевая пластина широкая и короткая по форме.
2. Задержка формирования сустава:
- А – медленное формирование (до трех месяцев);
- В – медленное формирование (возраст больше 3 месяцев);
- С – предвывих.
3. Подвывих – выравнивание крыши вертлужной впадины:
- А – имеются изменения структуры хрящевого выступа впадины;
- В – имеются преобразования в строении.
4. Вывих:
- сустав не сформирован правильно;
- головка бедренной кости не покрывается хрящевым выступом.
Соответственно возрасту малыша данные будут изменяться. Четырехмесячным детям требуется сделать рентгеновский снимок. Расшифровать полученные результаты может только врач. Он определяет степень осложнения болезни у новорожденного и назначает курс лечения. Главное, вовремя провести ультразвуковое обследование малыша и определить болезнь. Чем раньше поставлен диагноз и начата терапия, тем легче устранить нарушения в развитии и формировании тазобедренных суставов.
Факторы, способствующие развитию дисплазии
Почему же у одних детей развивается тазобедренная дисплазия, в то время как у других – нет? Медики выделяют группу риска, подтвержденную статистическими данными и вполне обоснованной теорией.
Считается, что главной причиной развития дислазии является гормон релаксин. Он вырабатывается у женщины во время родов. Под его воздействием расслабляются связки малого таза, а тазовые кости «размягчаются», становясь максимально эластичными и мягкими. Все это в комплексе позволяет новорожденному пройти через родовые пути.
Но гормон влияет не только на маму, он также размягчает кости и связки младенцев, причем на девочек, у которых кости первоначально пластичнее мужских, действие более сильное. Если женщина рожает в первый раз, организм, испытывая стресс, продуцирует релаксин больше обычного. Таким образом становится понятно, почему в группе риска находятся:
- перворожденные,
- младенцы женского пола.
Другими факторами являются:
- Тазовое предлежание. Когда малыш рождается попкой вперед, это не совсем физиологично, и есть риск вывихнуть тазобедренный сустав.
- Наследственная предрасположенность. Если в семье по женской линии были проблемы с тазобедренными суставами, вполне возможно, что ребенок «наследует» такой подарок от матери.
- Крупный плод. Малыш с весом более 4 кг не всегда легко преодолевает родовые пути. Усиленное давление идет как на тазовые кости матери, так и на самого ребенка, и риск травматизации растет. Согласно статистике, левый тазобедренный сустав повреждается в 60% случаев, что связано с вынужденным положением плода в утробе.
- Маловодие. Небольшой объем околоплодных вод (меньше 1 литра) осложняет подвижность плода, такое положение чревато травмами и патологиями.
- Тугое пеленание. Было замечено, что в африканских странах, где детей не пеленают, а носят на спине, процент случаев дисплазии минимален. А когда в Японии в 70-х годах начали отказываться от традиционного для их нации тугого пеленания, врожденный вывих бедра стал встречаться не у 3% младенцев, а лишь у 0,2%. Так что взаимосвязь очевидна.
Зачем мы рассматривали все эти факторы? Чтобы знать, как свести риск развития дисплазии к минимуму. Например, если у женщины первые роды крупной девочкой, да к тому же ягодичное предлежание, есть все основания проводить операцию кесарева сечения. И это не потому, что тетям-акушеркам так легче и денежнее. В первую очередь, это забота о ребенке, ведь риск в данном случае большой.

Причины

Истинная причина патологического развития или недоразвития сустава до конца не известна.
Предрасполагающими факторами являются:
- генетическая предрасположенность (чаще по женской линии);
- женский пол младенца (80% всех случаев дисплазии);
- гормональный фон: избыток прогестерона у женщины перед родами может способствовать недоразвитию связочно-мышечной системы;
- неправильное положение плода в полости матки, ограничивающее нормальную подвижность ребенка;
- крупные размеры плода, которые ограничивают его движение и препятствуют развитию сустава;
- вредные факторы, особенно в ранние сроки беременности (экология, токсикоз, болезни матери, авитаминоз и др.);
- недоношенность: ткани плода не успевают созреть.
Способы лечения
Гипсование
Суть терапевтических мероприятий по корректировке состояния заключается в фиксации сустава в правильном положении. Требуется достаточно времени, чтобы связки окрепли и надежно держали сустав. Для этих целей используют гипсование, когда ножки фиксируют в разведенном полусогнутом положении с помощью гипсовой повязки. Минус гипса — его гигроскопичность и весьма тяжелый вес.
Ортопедические устройства
Существует масса ортопедических устройств, позволяющих исправить возникшие отклонения.
Стремена Павлика
В отличие от жестких конструкций, приводивших к осложнениям (в частности, к некрозам), стремена Павлика позволяют малышу более или менее свободно двигаться. Конструкция включает в себя грудной бандаж и накладки на голенища, объединенные между собой штрипками. Пара штрипков спереди помогает согнуть ноги в коленях, а пара сзади разводит голени в стороны. Изготавливаются стремена из мягких тканей.

Подушка Фрейка
По виду напоминает трусики, сделанные из плотного материала, который помогает поддерживать ножки в состоянии разведения на 90 OC. Носят повязку, если диагностирован подвывих или дисплазия без вывиха.
Шина Виленского
Устройство из двух кожаных ремешков со шнурками, соединенными металлической распоркой. Они бывают трех видов, ориентированных на возраст малыша. Длину распорки регулирует врач-ортопед, он же показывает родителям, как правильно надевать ее. Чтобы ребенок, играя, случайно не сдвинул регулирующее колесико, его фиксируют изолентой. Ремешки шнуруют потуже, иначе они будут соскальзывать. Носится шина до полугода. Снимать ее можно только для того, чтобы покупаться. Разновидностью данной конструкции является шина ЦИТО.
Шина Тюбингера
Состоит из седловидных ножных распорок со вставленным между ними металлическим стержнем, наплечников, нитей, соединяющих распорки и регулирующих длину изделия, и липучек, фиксирующих ортез.

Шина Волкова
Сейчас почти не используется, так как практически обездвиживает ребенка, сложно подбирается по размеру и довольно дорого стоит.
Гимнастические и массажные приемы
Массаж и гимнастика — еще одно средство, ускоряющее процесс развития суставов. Все манипуляции проводятся только по предписанию доктора и только хорошим специалистом. Обычно курс делится на 10 сеансов с повторением через месяц. Кроме лечебного массажа, родители в домашних условиях могут ежедневно делать расслабляющие упражнения, включающие поглаживания и растирания.
С помощью лечебной гимнастики возможно:
- укрепить бедренные мышцы;
- вернуть изначальную конфигурацию суставу;
- поддержать хорошее кровообращение и трофику суставных тканей, предотвратить осложнения наподобие некроза;
- развивать физическую активность малыша.
Деткам до года показана пассивная гимнастика как элементы комплексного массажа.
Физиопроцедуры
- Электрофорез с кальцием и фосфором. На область сустава накладываются электроды с раствором. Таким образом элементы, попадая в организм, укрепляют суставы.
- Теплая ванна. Вода с морской солью действует расслабляюще на организм, улучшая кровообращение и ускоряя процессы регенерации.
- Прикладывания с озокеритом. Также влияют на питание тканей, способствуя скорейшему восстановлению.
- УФО. Схема лечения с применением ультрафиолетовых лучей подбирается в индивидуальном порядке. Ее цель — стимулировать иммунитет и ускорять регенерацию.
Врожденный вывих — как вправляется
Если рентген или УЗИ указывает на вывих бедра у ребенка в возрасте от 1 года до 5 лет, показано закрытое вправление, если только смещение не сильно выражено (в ином случае нужна операция). Что собой представляет данный метод?
Под наркозом на основании данных УЗИ врач возвращает головку бедра в правильное положение, после чего на полгода накладывается гипсовая повязка, фиксирующая ножки в разведенном состоянии. Когда повязку снимают, начинается реабилитационный период, включающий массажи, физиопроцедуры и т. п.
Оперативное вмешательство
Иногда смещение настолько сильное, что закрытым способом его устранить не получается. Ситуацию может усложнить ущемление суставной капсулы, недоразвитие бедренной кости или поздняя диагностика. Тогда прибегают к открытой операции.
Минус оперативных вмешательств в том, что они чреваты осложнениями: большой кровопотерей, воспалительными процессами, нагноением или омертвением тканей
Поэтому важно вовремя проходить рекомендуемые обследования и соблюдать все предписания врача

Диагностика
Диагностирование заболевания направлено на выявление формы и степени патологии. Диагностика включает комплекс таких мер, как:
- уточнение симптомов болезни;
- сбор информации о ходе беременности и родоразрешении, направленный на оценку факторов риска развития ДТБС;
- применение инструментальных методик обследования;
- использование дифференциальных способов диагностирования.
Инструментальная
Этот метод диагностики включает:
- Рентгенодиагностику. Рентген является одним из наиболее эффективных видов исследования. Однако данный метод имеет ряд ограничений. Рентген противопоказан малышам младше шестимесячного возраста. Объясняется это тем, что тазобедренное сочленение у столь маленьких детей плохо отображается на рентгенограмме вследствие недостаточного окостенения. Кроме того, младенцев до 6 месяцев практически невозможно зафиксировать в одной позе под рентген-аппаратом в силу их подвижности.
- Артрография или артроскопия. Применяются при запущенных формах заболевания. Проведение этих процедур подразумевает использование общего наркоза, в результате чего они назначаются малышам в исключительных случаях.
- Ультразвуковое исследование. Позволяет выявить отклонения опорно-двигательного аппарата от нормы у младенцев первых 3 месяцев жизни. С помощью этого метода врач оценивает состояние хрящевой и костной ткани, сочленений, а также углов углубления тазобедренного сустава.
- Компьютерная и магнитно-резонансная томография. Применяется для определения аномального расположения ножек ребенка в различных проекциях. Данное обследование, как правило, назначается при планировании хирургического вмешательства.
Дифференциальная
При постановке диагноза врач в обязательном порядке исключает другие заболевания, признаки которых схожи с симптомами ДТБС. При диагностировании аномального расположения костей таза необходимо исключить следующие патологии:
- патологические вывихи бедренных костей;
- рахит;
- остеодисплазия;
- артрогрипоз;
- околосуставные переломы;
- неврологические нарушения, осложненные паралитическими вывихами.
Меры профилактики

К мерам профилактики аномального расположения тазобедренных костей относятся:
- исключение негативных воздействий на ребенка во время внутриутробного развития;
- тщательное обследование младенцев, входящих в группу риска развития ДТБС, в первые 3 месяца жизни;
- полноценное питание женщины в период вскармливания ребенка грудным молоком или применение специальных искусственных детских смесей;
- свободное пеленание новорожденного;
- использование подгузников, не давящих на тазовые кости;
- переноска младенца в положении лицом к матери;
- неукоснительное соблюдение рекомендаций врача при выявлении любых форм дисплазии;
- регулярные профилактические осмотры у ортопеда после лечения ДТБС.
Основные виды лечения
Существует много научных работ, в которых содержится информация о том, как лечить дисплазию ТС. Большинство авторов руководствуется следующими принципами:
- лечение назначается при обнаружении клинических признаков заболевания;
- лечения назначается при наличии рентгенологических признаков заболевания, даже при отсутствии клинических;
- сочетание асимметрии ягодичных складок с тяжелым течением беременности является показанием к проведению лечения.
Консервативное лечение включает:
- широкое пеленание: проводится на протяжении 1 — 2 месяцев, при этом сохраняются активные движения в суставах, что способствует спонтанному вправлению вывиха, правильному формированию вертлужной впадины;
- распорки при ДТС дают возможность отведения ножек при их сгибании, свободного доступа к телу. Наиболее часто используемая шина при дисплазии — стремена Павлика;
- применение функциональных гипсовых повязок с дистракционной системой;
- физиотерапевтические методики уменьшают активность воспалительного процесса, улучшают трофические процессы в тканях, препятствуют возникновению контрактур, уменьшают болевой синдром. Применяют перечисленные ниже виды физиотерапии:
- электрофорез при дисплазии позволяет вводить лекарственные препараты в область тазобедренного сустава;
- амплипульстерапия;
- ультразвук;
- грязелечение;
- магнитно-лазерная терапия;
- гипербарическая оксигенация;
- массаж;
- иглорефлексотерапия.
Оперативное лечение ДТС показано при неэффективности консервативных методик. Используются следующие виды операций:
- открытое вправление врожденного вывиха бедра;
- эндоскопическое лечение дисплазии.
Реабилитационные мероприятия при дисплазии
Реабилитация направлена на:
- укрепление мышц, формирующих тазобедренный сустав;
- активизацию репаративных (восстановительных) процессов;
- приспособление сустава к изменившимся условиям динамики и статики.
С этой целью используется лечебная физкультура, физиотерапевтическое лечение, препараты.
Как предупредить развитие дисплазии у новорожденного?
С этой целью необходимо:
- регулярно посещать невролога и ортопеда;
- выполнять ультразвуковое исследование суставов;
- заниматься лечебной физкультурой;
- исключить тугое пеленание.
Статистика
По данным статистики, дисплазия ТБС встречается у 16 из 1000 новорожденных, а тяжёлый вывих бедра составляет 5-7 случаев на 1000 новорожденных. Частота ВВБ во многом зависит от дальнейшего пребывания ребёнка после рождения – со свободным положением ножек и особенно их разведением, что характерно для стран с субтропическим и тропическим климатом, где большую часть времени ребёнок не пеленается, и мать носит его за спиной с разведёнными ножками, что способствует самовправлению вывиха бедра, соответственно частота ВВБ снижается. При пеленании, особенно тугом, что характерно для стран с холодным климатом (страны Скандинавии, Финляндия, Канада), а так же при традиционном пеленании детей в люльках-качалках в Закавказье, при котором нет условий для самовправления, частота ВВБ остается на высоком уровне.
Чаще ВВБ встречается у девочек. Соотношение девочек к мальчикам составляет 4:1.
Односторонний ВВБ встречается в 5 раз чаще двухстороннего. Левосторонний ВВБ встречается в два раза чаще правостороннего.
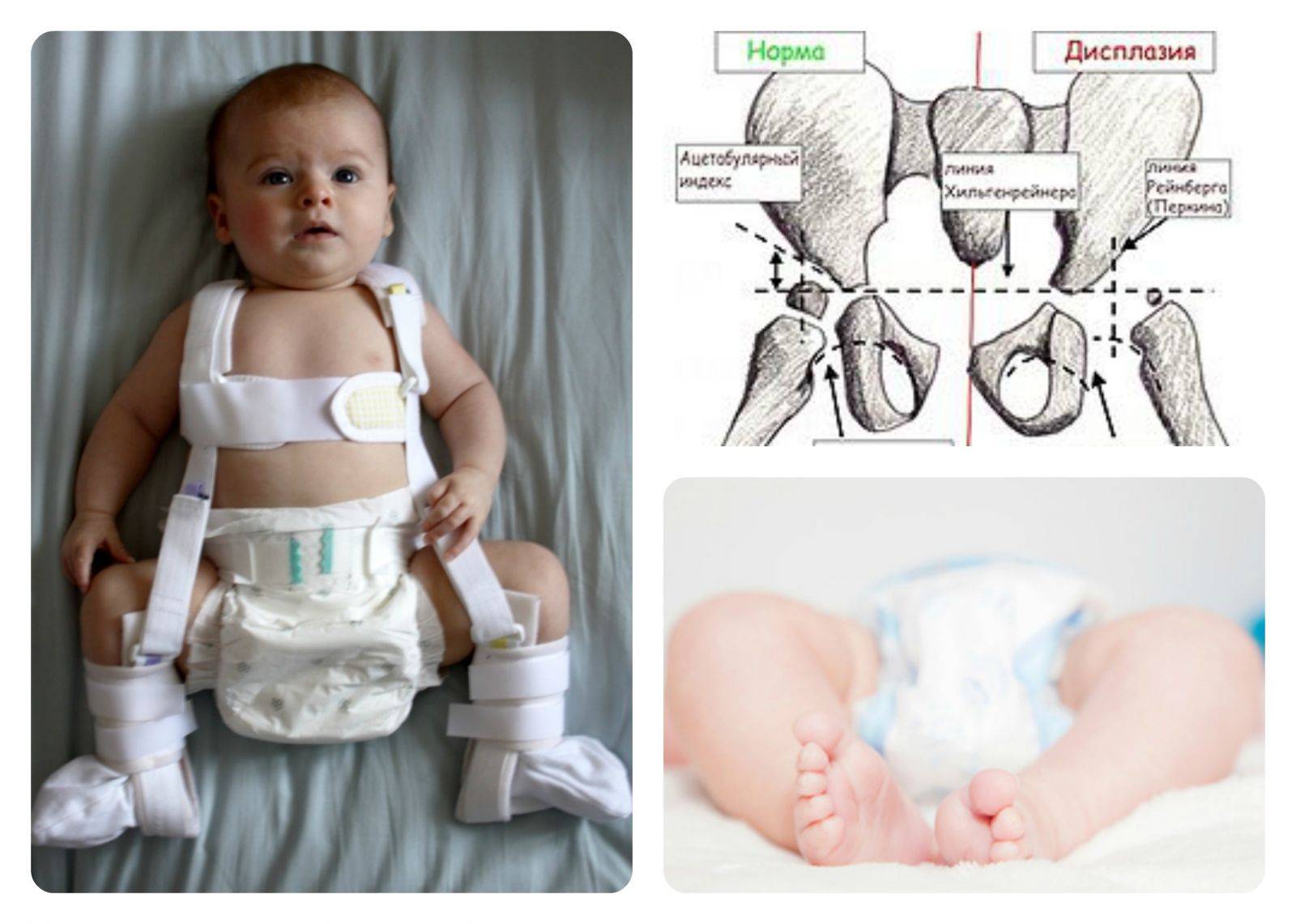
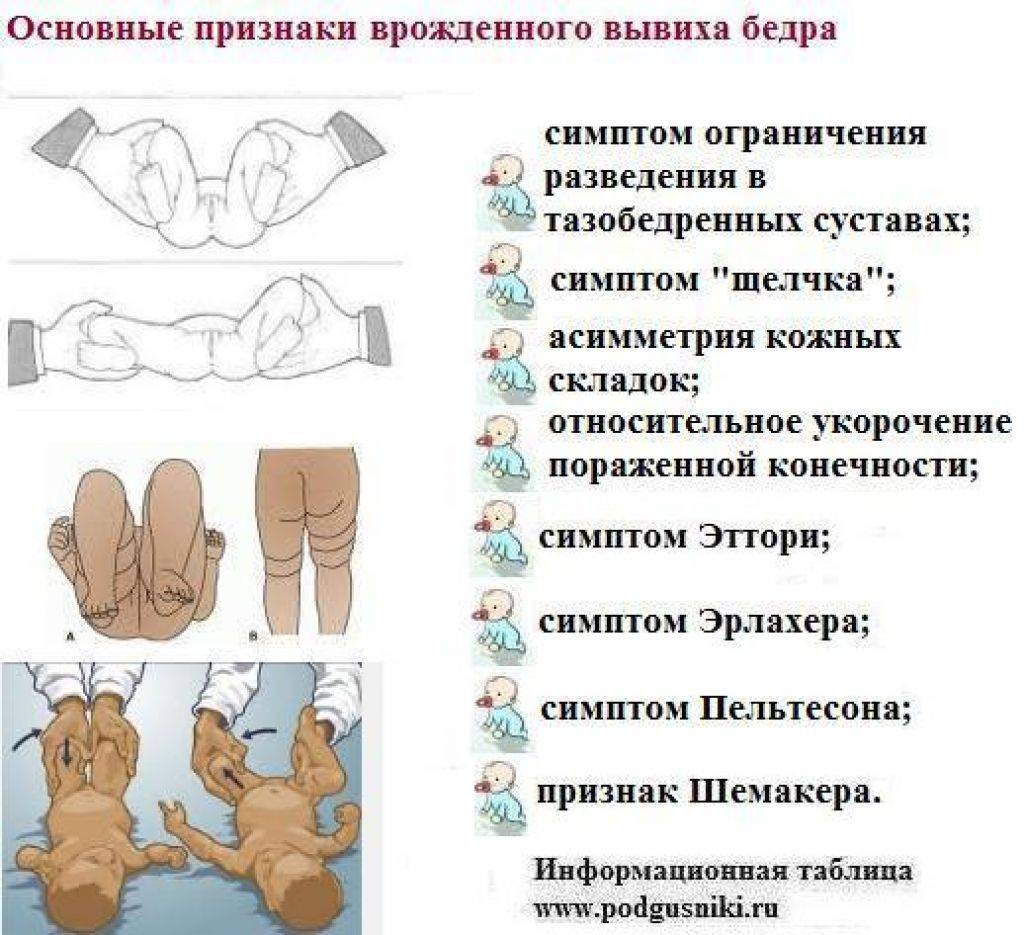
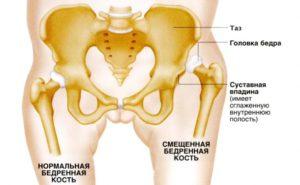
Признаки дисплазии тазобедренных суставов
Существует 5 основных симптомов дисплазии ТБС, наиболее важным из них является симптом Маркса Ортолани, или симптом щелчка. Он наблюдается практически у всех детей с дисплазией, однако имеет тенденцию пропадать уже через неделю или спустя 10 дней после рождения ребенка.
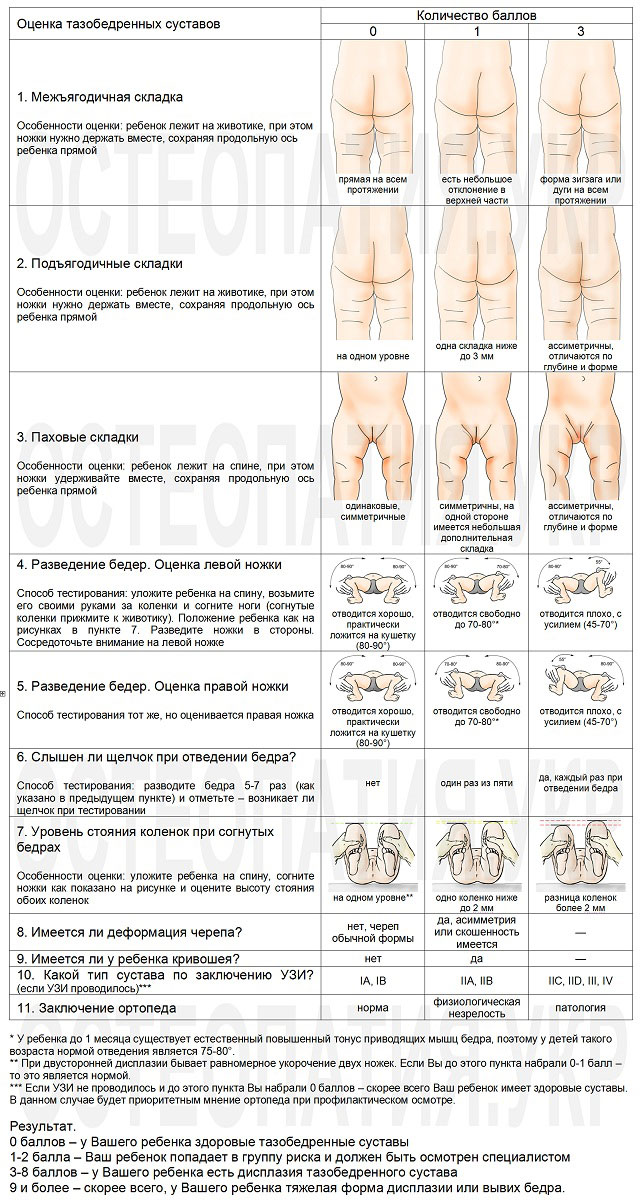
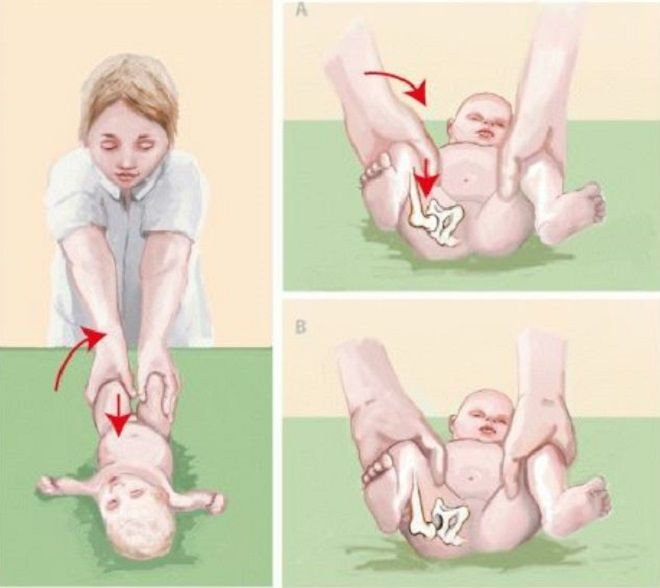
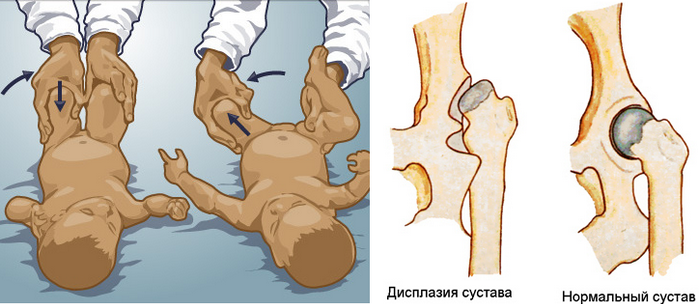
Чтобы выявить симптом щелчка, нужно положить ребенка на спину и согнуть его ноги в тазобедренном и коленном суставе до прямого угла. Затем врач обхватывает ноги выше колена пальцами и разводит их в стороны, слегка надавливая при этом на выступающие части бедер в местах расположения большого вертела.

В норме ножки ребенка разводятся максимально, и колени оказываются на поверхности кушетки. При дисплазии в какой-то момент будет слышен или почувствуется щелчок, которым сопровождается попадание головки бедра в вертлужную впадину. Колени при этом останутся над кушеткой, а при сведении ног щелчок повторится – головка бедра снова покинет суставную впадину, и произойдет вывих.
Недостаточное отведение бедер в стороны свидетельствует о несоответствии суставных поверхностей костей и слабости мышц. Данный симптом, так же как и симптом щелчка, однозначно указывает на дисплазию. Однако в случае ее легкой степени он не всегда выявляется. Кроме того, отведение бедер до угла менее 85° встречается при других патологиях, например, при варусной деформации шейки бедра или врожденных неврологических пороках.
Справка: симптом недостаточного отведения бедра позитивен только в первую неделю жизни младенца, после этого он пропадает и появляется снова на третьем месяце.
Асимметрия складок на коже проверяется в положении малыша лежа на спине и на животе. Когда малыш лежит на спине с прямыми ногами, на внутренней поверхности бедер четко видны три складки. В противном случае на стороне поражения складок будет больше, и располагаться они будут выше.
В положении ребенка на животе обращают внимание на ягодичные складки: в области недоразвитого сустава складка находится выше. Нужно отметить, что асимметрия может быть значимым критерием только при наличии других типичных признаков, поскольку неравномерно расположенные складки зачастую наблюдаются и у здоровых детей
Нужно отметить, что асимметрия может быть значимым критерием только при наличии других типичных признаков, поскольку неравномерно расположенные складки зачастую наблюдаются и у здоровых детей.
Если одна нога явно короче другой, то это весьма достоверный признак дисплазии, причем ее тяжелой степени. Разная длина конечностей заметна, когда ребенок лежит на животе с прямыми или согнутыми ногами. Колени при этом расположены на разном уровне.
Укорочение конечности у новорожденных наблюдается только при высоком вывихе и сдвиге головки бедра вверх. Наиболее важен данный критерий при обследовании детей после года.
При вывихе бедра может отмечаться наружная ротация, которая особенно заметна, когда ребенок спит. Такой симптом наименее важен при определении дисплазии и иногда обнаруживается у здоровых детей.
Лечение
Ранняя диагностика заболевания очень важна, поскольку чем раньше начато лечение дисплазии, тем эффективнее будет результат. К примеру, обнаружение патологии сустава у ребёнка в 6 месяцев может привести к лечению, длящемуся несколько лет и не всегда приносящему полное восстановление. Именно поэтому необходимо определить наличие нарушений уже в первые два месяца жизни малыша.
Последствия невылеченной дисплазии крайне тяжелы: сильные нарушения походки, частые боли, ранняя инвалидность. Лечение патологии после года уже не будет эффективным. Раннее обнаружение проблемы и активное лечение – вот принципы борьбы с дисплазией. Только в этом случае последствия патологии вполне можно облегчить или вовсе свести к нулю.

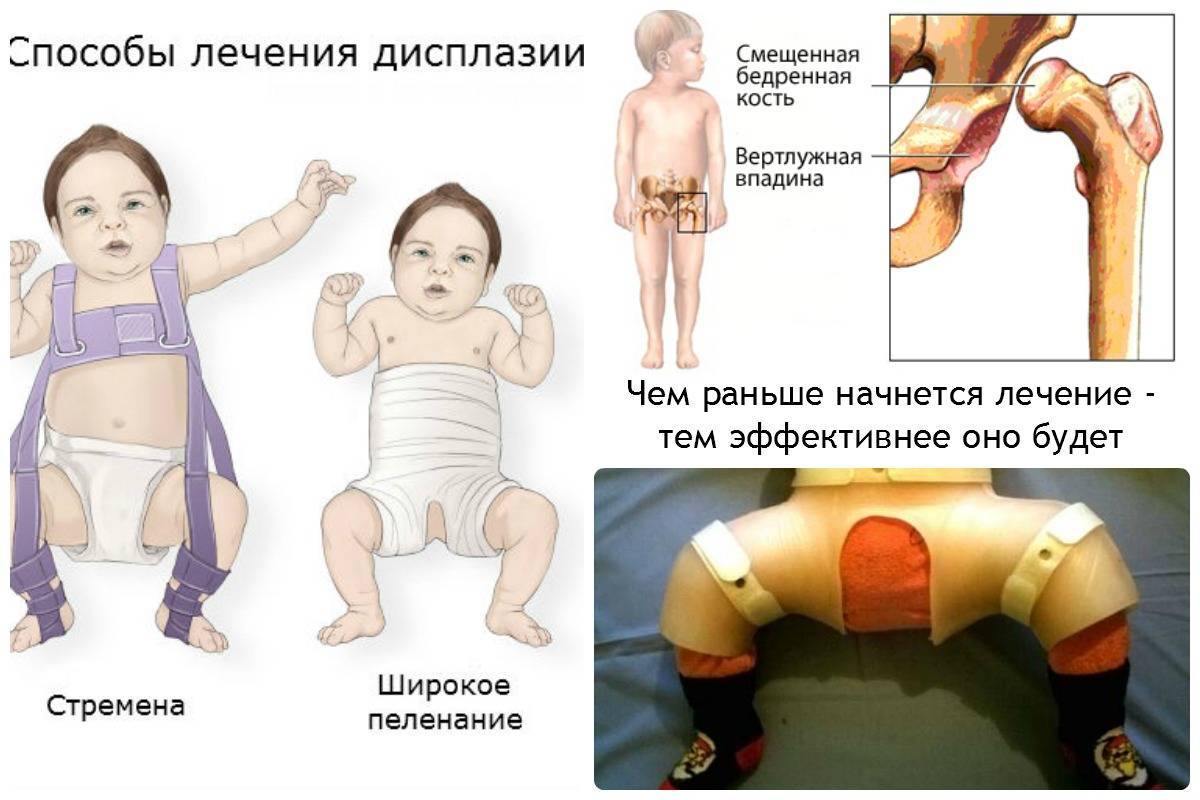
Лечение должно быть комплексным, с использованием специальных приспособлений, обеспечивающих разведение и сгибание ножек малыша, массажа и лечебной гимнастики. Широко применяются следующие ортопедические устройства.
- стремена Павлика – приспособление, изобретённое чешским ортопедом Павликом в начале прошлого века. Изготавливается из мягкой ткани и состоит из сгибающих ножки ремешков и грудного бандажа. Обеспечивает правильное положение головки сустава во впадине, и со временем положение тазобедренного сустава корректируется. Устройство хорошо тем, что не ограничивает движений ребёнка полностью – он только не может выпрямлять и сводить ножки. В зависимости от возраста стремена Павлика надеваются по-разному, поэтому при первое надевание должен выполнять врач;
- подушка Фрейка представляет собой шину, которая укладывается между ножек ребёнка и фиксируется при помощи поясных и плечевых ремней. Ножки при этом широко разведены и согнуты в коленях. Степень разведения ножек и длительность ношения подушки Фрейка определяет только ортопед;
- шина Виленского (более известная как распорка) имеет вид металлической трубы с регулятором ширины разведения и кожаных манжет со шнуровкой. Ширину разведения регулирует врач. Носить шину нужно круглосуточно на протяжении 4–9 месяцев, снимая лишь при купании;
- шина Волкова представляет собой сложную пластиковую конструкцию из нескольких частей, напоминающую корсет. Обеспечивает полную неподвижность суставов.
На первый взгляд большинство этих приспособлений кажутся варварскими, а глядя на дискомфорт ребёнка в распорках, родители не находят себе места от жалости. Но лечение дисплазии тазобедренного сустава у детей – нелёгкий процесс. Следует набраться терпения: эти неудобства во благо, ведь при запущенных формах используют хирургические методы, после которых ребёнок вынужден проводить в гипсе до полугода. Так что шины, стремена и подушки – ещё не самая большая проблема, а ради здоровья можно и потерпеть. Последствия дисплазии тазобедренного сустава у детей приносят куда больше страданий.
Дополнительные меры
Полноценное лечение дисплазии невозможно без массажа. В комплекс массажных движений входят растирания, спиралевидные поглаживания, разминания, осторожные сгибания и разведения ножек ребёнка. Для качественного и эффективного массажа необходимо обратиться к специалисту и пройти полный курс процедур.

Лечебная гимнастика – также необходимая мера. Упражнения выполняются вместе с массажем и включают в себя сгибание и разведение ножек ребенка, сгибание и прижимание ножек к животу, вращательные движения суставами, разминание и поглаживания поверхности суставов. Гимнастика стимулирует кровообращение, улучшает подвижность суставов и нормализует тонус мышц. Лечебный эффект будет заметен только при регулярных упражнениях.
Ещё одна известная мера по лечению и профилактике дисплазии – широкое пеленание. Есть версия, что тяжёлые формы патологии в прошлом веке провоцировало тугое пеленание, когда ножки ребёнка были плотно сведены. В самом деле, риск дисплазии и её лёгкие формы могут быть скорректированы в первые недели жизни при помощи широкого пеленания. Выполняется оно просто: перед тем, как запеленать малыша, между его ножек необходимо проложить две свёрнутые пелёнки. Это обеспечит небольшое разведение ножек и нормализует положение сустава.
Диагностика

Для подтверждения диагноза, заподозренного врачом при осмотре ребенка, применяются:
- УЗИ (в первом полугодии жизни малыша);
- рентгенологическое обследование (после 6 месяцев, так как в более раннем возрасте костная система недоразвита, состоит из хрящей, которые трудно зафиксировать на рентгенограмме).
Дополнительное обследование необходимо для выявления ДТС, так как иногда даже опытный врач может допустить ошибку. Так, согласно статистике, педиатры подозревают эту патологию суставов в 8,6 случаев из 1000, врачи-ортопеды – в 11,6 случаев, а при УЗИ обнаруживаются нарушения структуры суставов у 25 деток из 1000.
УЗИ – превалирующий метод диагностики патологии тазобедренного сустава в первые месяцы жизни малыша: он более информативен, чем простой врачебный осмотр, безболезненный, не дает облучения. Исследование дает возможность увидеть четкую форму впадины тазовой кости, которая имеет большое значение в развитии дисплазии.
Не имеет смысла проводить УЗИ до 4 недель жизни новорожденного, ибо некоторые изменения в структуре тазобедренного сустава исчезают самостоятельно, без лечения в течение первого месяца жизни.
Симптомы ДТС, которые можно выявить с помощью дополнительных методов обследования:
- уплощение или деформация вертлужной впадины тазовой кости;
- недоразвитие головки бедренной кости или хрящей;
- чрезмерное растяжение капсулы сустава или связочного аппарата;
- неправильный угол расположения бедренной кости;
- частичное (или полное) выхождение бедренной кости из вертлужной впадины.
Клиническая картина
У детей до года
Клиническая картина дисплазии ТБС у детей в младенчестве представляет некоторые трудности, т.к. чаще всего имеет место предвывих бедра. Единственным и патогномоничным (характерным) признаком предвывиха является симптом соскальзывания или щелчка (симптом Маркса-Ортолани, описанный В,О, Марксом в 1934 г.) Данный симптом объясняется лёгким вывихиванием и вправлением головки бедренной кости из вертлужной впадины в связи с растянутым капсульно-связочным аппаратом ТБС, в результате чего головка бедра перекатывается через возвышение края вертлужной впадины.
По мере роста ребёнка симптом соскальзывания утрачивает своё значение, т.к. становится непостоянным. Прогрессирующие изменения в ТБС ведут к приводящей контрактуре бедра. Поэтому у детей старше 2-3 недель симптом Маркса встречается в 25% случаев.
Гипертонус приводящих мышц бедра. Гипертонус ПМБ ведёт к ограничению отведения в ТБС. Гипертонус приводящих мышц бедра может быть физиологическим явлением у малышей до 6 месяцев. Причиной гипертонуса могут быть родовая травма, врождённая патология ЦНС, асфиксия новорожденного, внутриутробная инфекция, перинатальная энцефалопатия, поэтому в случае гипертонуса необходима консультация невролога. В норме у новорожденного при отведении бёдра касаются поверхности стола, отведение должно быть симметричным с обеих сторон, угол отведения 80-90 градусов.
Асимметрия паховых и ягодично-бедренных складок. На стороне вывиха их глубина больше и они смещены в сторону вывиха.
Западение мягких тканей в области Скарповского треугольника (паховая связка, портняжная мышца, внутренне-медиальная часть приводящей мышцы бедра) под натянутыми, как струна, приводящими мышцами бедра.
Укорочение нижней конечности у новорожденных выявить достоверно очень сложно, если только это не высокий вывих бедра. Определяется укорочение НК по уровню стояния надколенников, при сгибании бёдер под прямым углов в ТБС и максимальном сгибании голеней в коленных суставах, в положении ребёнка лёжа на спине, при этом стопы должны стоять рядом и опираться на поверхность стола. На стороне вывиха надколенник будет располагаться выше.
У детей старше года
Задержка моторного развития – позднее начало ходьбы.
Нарушение походки (патологическая походка). При одностороннем вывихе выявляется т.н. «ныряющая» хромота. При двустороннем вывихе отмечается раскачивающаяся или «утиная» походка.
Усиление поясничного лордоза, в положении стоя при двустороннем вывихе.