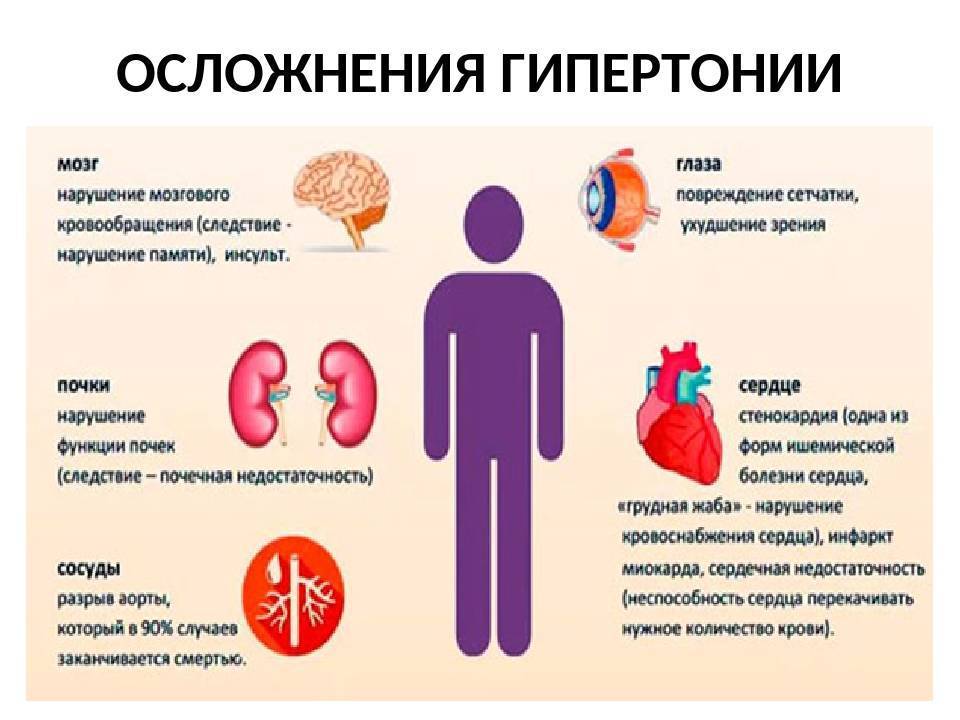
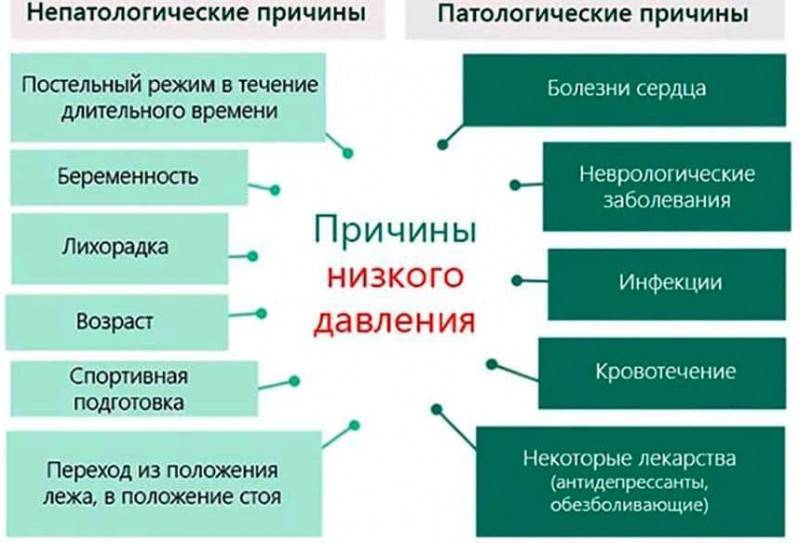
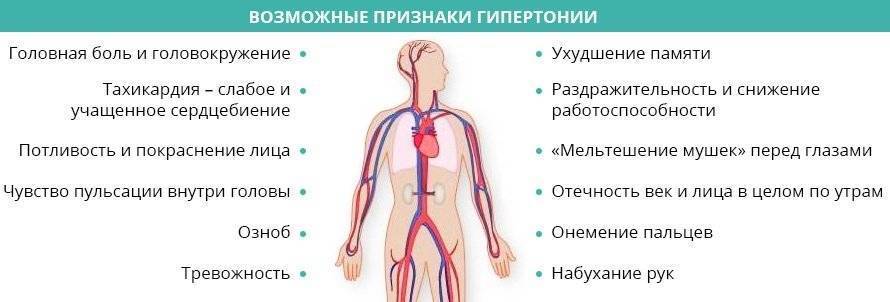
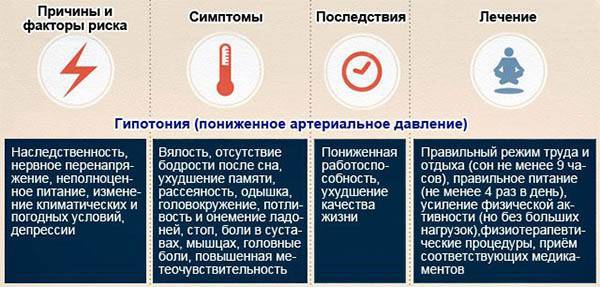
Сыпь у детей при омикроне
COVID-19 и ранее у некоторых пациентов сопровождался необычной сыпью. Однако с появлением штамма омикрон частота такого симптома возросла, в том числе и среди детей.
Чаще всего это высыпания на руках, пальцах и в области рта. Точные причины таких высыпаний при коронавирусной инфекции неизвестны. Вероятно, что сыпь вызвана непосредственным поражением вируса клеток кожи, что приводит к небольшим очагами воспаления. При этом врачи подчеркивают, что практически любая инфекция может сопровождаться сыпью на коже. В этой связи в медицинских и научных кругах идут споры, считать ли сыпь отличительным признаком омикрона или нет.
Один из вариантов ковидной сыпи у ребенка. Фото: Actas Dermosifiliogr. / ResearchGate (CC BY-NC-ND 4.0)
Как правило, сыпь при ковиде зудит, особенно в ночное время, что может стать причиной проблем со сном. Среди других кожных симптомов при ковиде также отмечают повышенную чувствительность кожи к ультрафиолетовому излучению (в частности, солнечным лучам).
5 распространенных вопросов о сыпи у ребенка при ковиде
Для родителей (и не только) отвечаем на самые распространенные вопросы о кожной сыпи при ковиде.
Как выглядит сыпь при ковиде?
Чаще всего это красные или фиолетовые пятна, которые могут слегка возвышаться над уровнем кожи. Отметим, что с начала пандемии поступало много сообщений о различных видах кожной сыпи при ковиде. Всего выявлено 5 вариантов:
- Очаговые высыпания, похожие на крапивницу. Это могут быть белые, розовые, красные или фиолетовые пятна. Чаще всего они зудят.
- Несимметричные пятна (напоминают те, что бывают после обморожения). Как правило, такой симптом держится не более двух недель.
- Очаговые высыпания в виде мелких волдырей. Могут возникать до появления других симптомов коронавируса.
- Высыпания в виде плоских или выпуклых волдырей. Часто появляются вместе с другими симптомами коронавирусной инфекции.
- Появление на коже сосудистой сетки. В очень редких случаях высыпание протекает в виде некроза (отмирание тканей).
Где чаще всего появляется сыпь?
Как правило, это руки (чаще пальцы рук). Также сыпь может появиться в области рта и на других участках тела.
Какова причина кожной сыпи? Указывает ли она на проблему со здоровьем?
Причина кожной сыпи при коронавирусе пока неизвестна. У ученых несколько теорий на этот счет. Наиболее реалистичные две — непосредственно поражение кожи или же специфическая реакция иммунной системы.
О наличии каких-либо других проблем со здоровьем у пациентов с кожной сыпью при ковиде ничего неизвестно. Однако если подтвердится теория о специфической реакции иммунной системы, то таким пациентам может быть рекомендована консультация врача-аллерголога или иммунолога.
У меня кожная сыпь, но тест негативный. Что это значит?
Если у вас или вашего ребенка на фоне кожной сыпи отрицательный тест на коронавирус, то это может быть любое кожное или иммунологическое заболевание (например, аллергия). При этом нужно помнить, что результаты тестов могут быть ложноотрицательными. Если помимо сыпи у ребенка или взрослого отмечаются и другие симптомы ковида, то исключать коронавирусную инфекцию нельзя. Врач порекомендует вам сделать повторный тест.
Нужно ли как-то лечить сыпь или она пройдет самостоятельно после выздоровления?
Сыпь со временем уйдет, после выздоровления. Однако если кожные высыпания для вас мучительны (например, сильно зудят, не давая возможности уснуть), врач может порекомендовать местные противовоспалительные или противозудные препараты. Обязательно проконсультируйтесь по этому поводу со своим врачом
Важно, чтобы доктор исключил другие кожные заболевания
Диагностические мероприятия
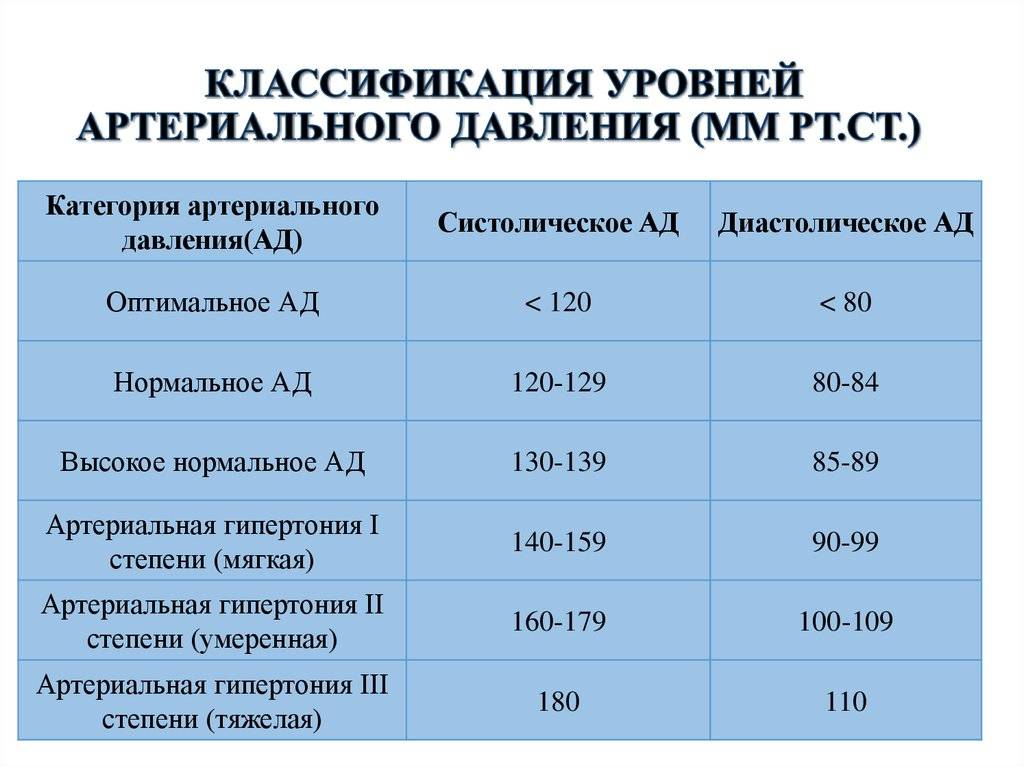
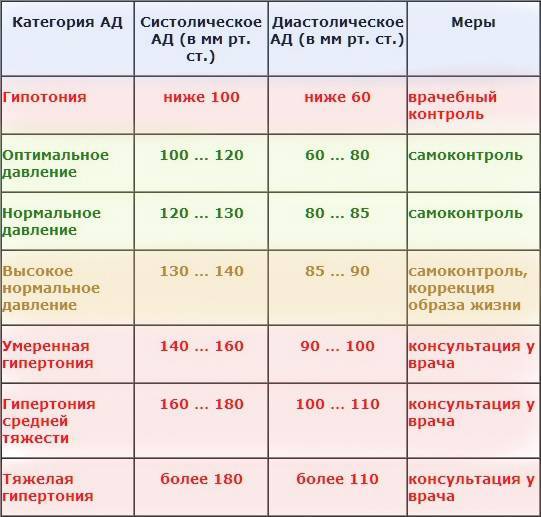
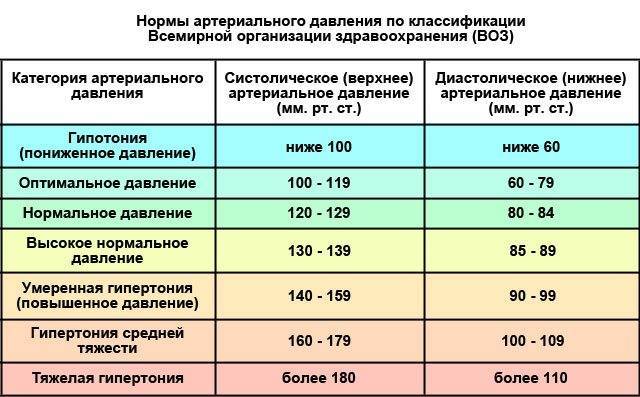
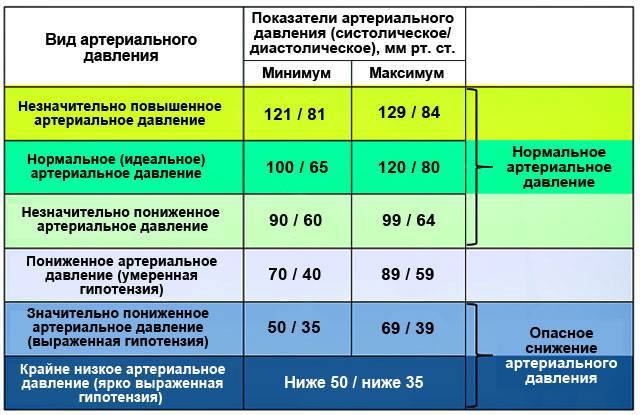
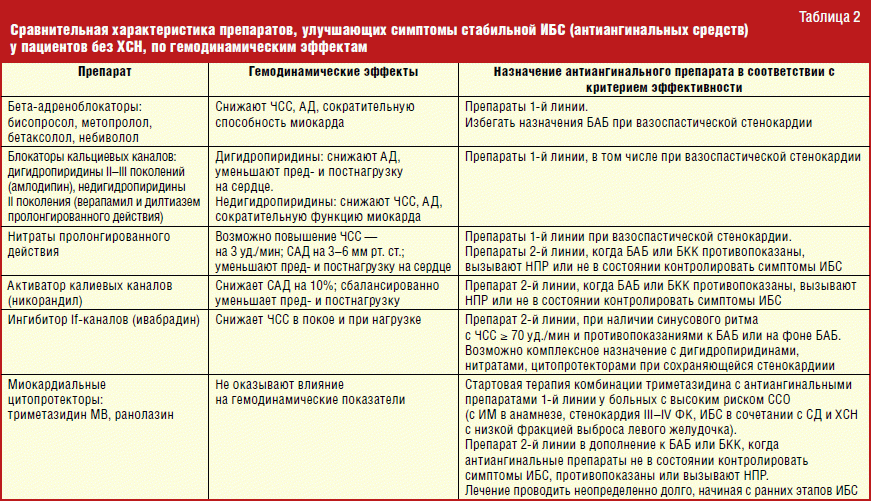
Для диагностики заболевания важно не только установить факт гипотензии с помощью тонометра, но и выяснить причины ее развития. Диагностика артериальной гипотонии всегда комплексная
Обычно она включает в себя:
- суточный мониторинг давления – пациенту через определенный промежуток времени измеряют давление и определяют его колебания;
- забор крови для биохимического исследования в лаборатории – подтверждаются или исключаются заболевания сердца и сосудов, эндокринной системы и т.д.;
- – выполняется и в покое, и, для сравнения, с нагрузками.
Начинается диагностика с расспроса пациента и его осмотра врачом-кардиологом. В некоторых случаях для полноценной диагностики может понадобиться дополнительная консультация , нефролога, и .
Наши врачи

Силин Николай Александрович
Врач по рентгенэндоваскулярной диагностике и лечению
Стаж 3 года
Записаться на прием

Стрельникова Юлия Николаевна
Врач – кардиолог, кандидат медицинских наук
Стаж 17 лет
Записаться на прием

Емельяненко Михаил Владимирович
Врач сердечно-сосудистый хирург, аритмолог, врач высшей категории
Записаться на прием

Пахомя Надежда Сергеевна
Врач – кардиолог, кандидат медицинских наук
Стаж 12 лет
Записаться на прием

Ветлужских Мария Эдмондовна
Врач – кардиолог
Стаж 14 лет
Записаться на прием

Резван Владимир Владимирович
Врач – кардиолог, доктор медицинских наук, врач высшей категории, доцент
Стаж 35 лет
Записаться на прием

Базарнова Анна Аркадьевна
Врач – кардиолог, врач высшей категории
Стаж 22 года
Записаться на прием

Климашевич Екатерина Ивановна
Врач – кардиолог, аритмолог
Стаж 14 лет
Записаться на прием
Правила лечения
Лечение артериальной гипотензии возможно начинать только после того, как будут установлены реальные причины снижения давления. Если у больного диагностирована первичная патологическая артериальная гипотония, то ему будут назначать симптоматическую терапию для нормализации/стабилизации вегетососудистой системы. При вторичной патологической гипотензии главное – это лечение основного заболевания, и если оно будет проведено грамотно, то у пациента достаточно быстро нормализуется/стабилизируется и артериальное давление.
Медикаментозная терапия при рассматриваемом состоянии обязательно включает в себя следующие препараты:
- ноотропные препараты;
- растительного происхождения – настойки корня женьшеня или лимонника;
- транквилизаторы или антидепрессанты;
- холинолитики;
- церебропротекторы;
- витаминные комплексы, антиоксиданты.
После того, как состояние пациента стабилизируется, и риска развития осложнений на фоне пониженного давления не станет, можно проводить курс немедикаментозной терапии. В рамках такого лечения врачи назначают:
- массаж;
- различные водные процедуры – например, контрастный душ, гидромассаж, ванны;
- ароматерапию;
- электрофорез на воротниковую зону;
- электросон;
- иглоукалывание;
- рефлексотерапию;
- лечебную физкультуру.
Подобное немедикаментозное лечение, как правило, проводится в специализированных санаториях и профилакториях, а хроническая гипотония подразумевает регулярное прохождение повторных курсов такой терапии.
Профилактические мероприятия
Специфической профилактики гипотонии не существует, но снизить риск ее развития можно путем соблюдения режима питания, режима труда и отдыха, занятиями физкультурой, регулярным профилактическим обследованием, отказом от употребления алкогольных напитков и лечением основных соматических заболеваний.
При появлении первых признаков артериальной гипотензии следует обратиться за медицинской помощью. Можно воспользоваться клиникой ЦЭЛТ, в которой практикуют опытные врачи-кардиологи, способные не только поставить диагноз и выяснить причины гипотонии, но и провести полноценное лечение.
- Гипертонический криз
- Эндокардит
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Методы диагностики
- Электрокардиография (ЭКГ) . Изучив распечатку, врач уже сможет определить тип тахикардии и увидеть, например, сердечную недостаточность.
- Суточное мониторирование по Холтеру – предназначено для выявления пароксизмальной тахикардии. К коже ребенка прикрепляют электроды, соединенные с компактным аппаратом, который круглосуточно снимает показания. Бывает, что нужно более суток.
- УЗИ сердца (Эхо-КГ) – позволяет увидеть строение сердца, нарушение структуры, визуализировать крупные сосуды и сердечные клапаны и камеры, толщину стенок органа, оценить его сократительную функцию. УЗИ позволяет увидеть пороки сердца.
- Клинический анализ крови, направленный на выявление анемии. При ней происходит компенсаторное ускорение ЧСС.
- Биохимический анализ крови на уровень глюкозы и электролитный состав.
- Анализ крови на гормоны щитовидки.
- Электроэнцефалография (ЭЭГ).
- МРТ сердца – в редких случаях.
- Электрофизиологическое исследование (ЭФИ) сердца – нужно, чтобы оценить электрическую активность и найти источник импульсов при пароксизмальном типе тахикардии.
Диагностика
При подозрении на халязион следует обратиться к детскому офтальмологу. Врач опросит ребенка или родителей, выяснит жалобы, анамнез жизни и болезни, а также проведет общий осмотр. Помимо вопросов, непосредственно касающихся заболевания (когда возникло уплотнение, что этому предшествовало, были ли ранее глазные болезни), доктора будут интересовать и общие аспекты, например, посещает ли ребенок детский сад, как часто болеет ОРЗ или ОРВИ, есть ли у него хронические патологии.
При офтальмологическом осмотре врач пропальпирует образование, осмотрит наружный и внутренний край века, проверит остроту зрения.
При необходимости может назначаться дополнительная диагностическая процедура – биомикроскопия. Это осмотр века при помощи щелевой лампы в темном помещении. Биомикроскопия дает врачу возможность рассмотреть очаг поражения в увеличенном виде в направленном свете. Процедура проводится детям старше 4-5 лет, способным выполнять указания врача, так как во время ее проведения требуется сидеть неподвижно и, по возможности, не моргать.
Тысячелистник в народной медицине
Фото: Pixabay В народной медицине растение используют для внутреннего и наружного применения. Для лечения гнойных ран применяют как свежий сок растения, так и приготовленную на его основе мазь.
Не беда, если нет возможности самостоятельно заготовить траву для лечения долгой зимой. Сухая трава тысячелистника продаётся в любой аптеке, в зависимости от веса её стоимость составляет от 30 до 100 рублей.
Настой для умывания
Взять по 50 грамм сухой травы тысячелистника и ромашки. Залить тремя литрами кипятка. Дать настояться до охлаждения. Использовать утром и вечером для умывания.
Мазь для лечения ран
Единственный минус у этого средства – его можно сделать только из свежего сырья, то есть летом. Взять горсть соцветий и листьев тысячелистника, истолочь в ступке до тех пор, пока не получится однородная масса. Получившуюся массу смешать 1/1 с топлёным несолёным свиным салом. Мазь не хранить и для лечения ран пользоваться свежей только что сделанной мазью. Эта мазь отличное средство для заживления только что сделанной татуировки.
Сок растения
Собрать свежие соцветия и листья тысячелистника, вымыть, очистить от мусора и пропустить через мясорубку. Массу отжать, получившийся сок смешать с мёдом в соотношении 1/1. сок принимать по одной столовой ложке 2 раза в день для улучшения пищеварения, при болезнях печени, желчного пузыря и улучшения аппетита.
Для лечения бронхита
Настойка растения. Собрать свежую траву растения, 30 грамм травы залить 200 мл водки. Дать настояться в тёмном прохладном месте неделю. Затем её процедить и отжать сырьё. Хранить настойку в холодильнике, при остром бронхите принимать по 40–50 капель настойки 4 раза в день.
Отвар тысячелистника для лечения бронхита. Двадцать грамм сухой травы залить стаканом кипятка, поставить на малый огонь и томить 15 минут. Охладить, процедить и принимать по 1–2 столовых ложки до еды.
Носовые кровотечения
Одну чайную ложку травы с верхом залить стаканом кипятка. Настаивать полчаса, процедить и пить по два стакана в день. Останавливает кровотечение свежий сок травы. Можно размять свежие листья растения, отжать сок и закапать в нос.
Изжога
Залить одну чайную ложку травы с верхом залить 200 мл кипятка. Дать настояться в течение пяти минут. Процедить пить ежедневно по 400 мл настоя.
Радикулит и боли в пояснице
Одну столовую ложку сухой травы залить 200 мл кипятка, накрыть крышкой и дать настояться в течение часа. Процедить и принимать по одной столовой ложке 3–4 раза в день перед едой.
Маточные кровотечения
Приготовить настой: одну столовую ложку травы с соцветиями залить 300 мл кипятка. Дать настояться один час в тёплом месте, процедить. Принимать по 1/3 стакана 3 раза в день после еды.
Настой тысячелистника
Тёплый настой растения можно применять для полоскания рта при стоматите и воспалении дёсен. Настой эффективен при борьбе с неприятным запахом изо рта. Готовится настой просто: две столовые ложки травы залить 1/2 литра кипятка и настоять в течение часа.
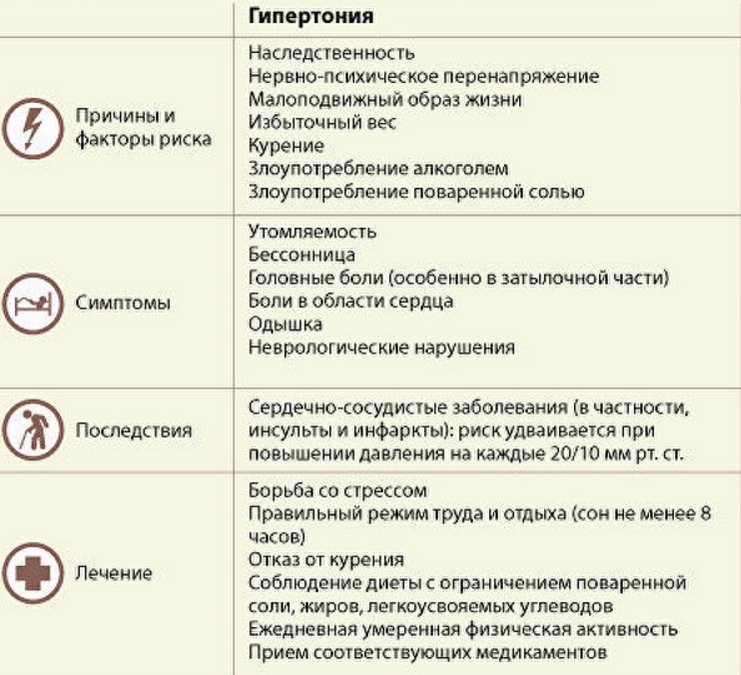
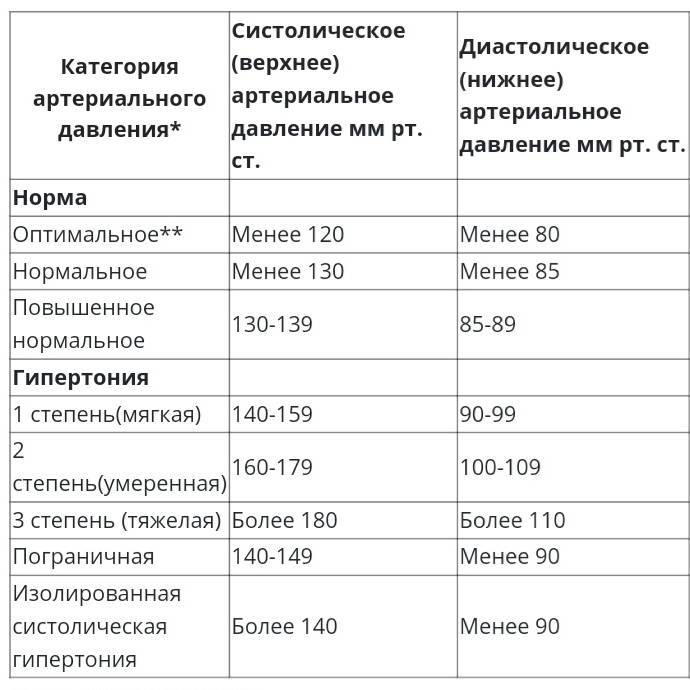
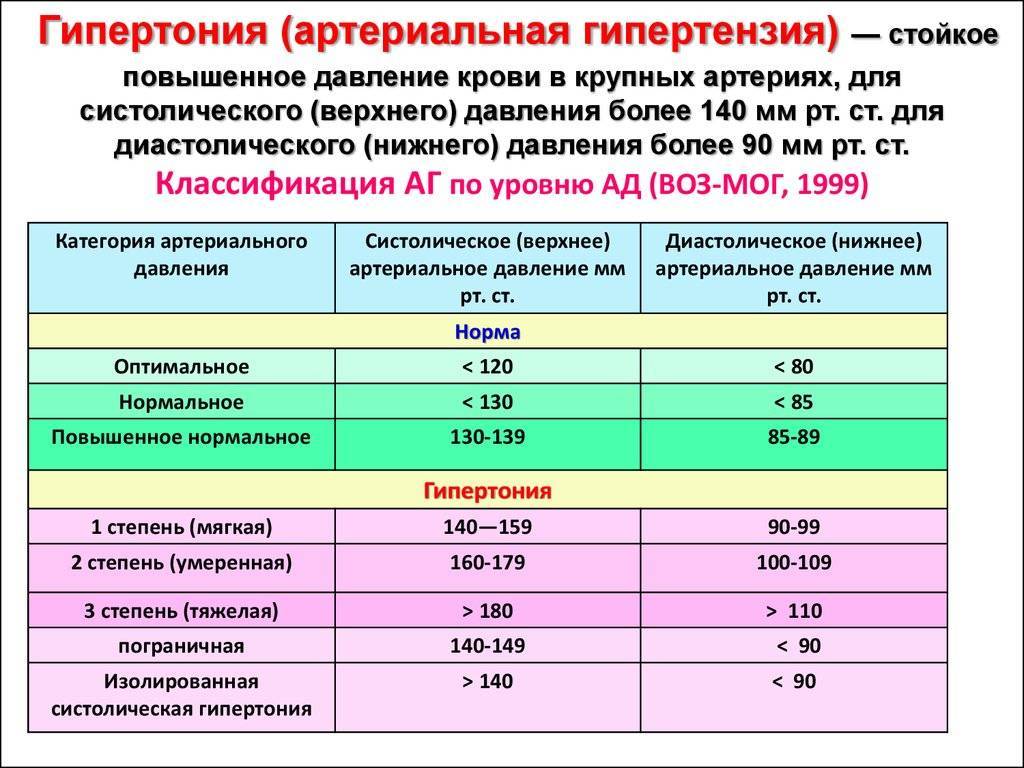
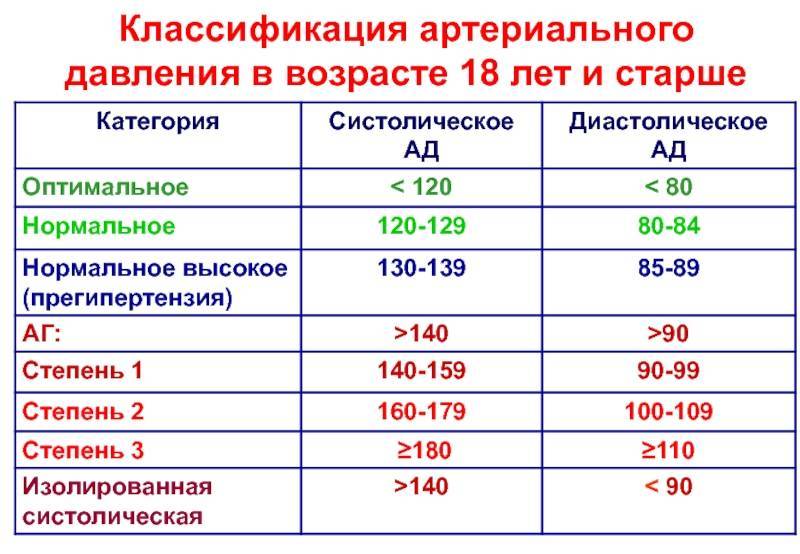
Что провоцирует / Причины Повышенного давления у ребенка:
Повышенное давление у ребенка может возникать из-за наследственных факторов. Ребенок наследует особенности обмена веществ и гормонов, которые оказывают влияние на давление. Среди факторов риска наиболее значимым считают избыточную массу тела. Чем больше вес ребенка, превышающий норму, тем выше риск гипертонических состояний. Учитывается также тип распределения жира , что оказывает влияние на повышение систолического или диастолического давления.
Повышенное давление может быть у ребенка в период полового созревания по причине гормональных перестроек организма. В процессе принимают участие гормоны гипофиза, половых желез и щитовидной железы. Считается, что повышение давление в пубертатном периоде – это не болезнь, а норма.
Также давление может повышаться у детей, у которых есть сахарный диабет. Эта болезнь приводит к нарушению обмена веществ, что влечет за собой повышение систолического и диастолического давления.
Также среди вероятных причин:
- эндокринные патологии
- болезни почек
- феохромоцитома
- коарктация аорты
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация эндоскописта |
| Консультация оториноларинголога |
| Консультация иммунолога |
| Консультация эндокринолога |
| Консультация психоневролога |
| Консультация пластического хирурга |
| Консультация гинеколога |
| Консультация офтальмолога (окулиста) |
| Консультация проктолога |
| Консультация гастроэнтеролога детского |
| Консультация сурдолога (аудиолога) |
| Консультация стоматолога |
| Консультация генетика |
| Консультация вертебролога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Что провоцирует / Причины Гипотонии у детей:
Гипотония у детей возникает как наследственная патология, а также в результате экзо- и эндогенных факторов. Чаще всего пониженное давление «передается» со стороны матери. У астеников гипотония – типичное явление. Склонны к пониженному давлению те дети, у матерей которых беременность протекала неблагоприятно, а также если у матери было низкое давление, пока она вынашивала ребенка.
Гипотония проявляется у детей, когда они достигают подросткового возраста. Причинами пониженного давления у детей бывают психоэмоциональное напряжение, связанное со смертью или тяжелыми болезнями близких, проживанием в неполных семьях и прочими факторами. Среди причин также выделяют такие:
- неблагоприятные социальные условия
- очаги хронической инфекции
- гиподинамия
- умственное переутомление
Ведущим в возникновении гипотонических состояний являются нейроциркуляторные нарушения. Влияет на развитие гипотонии недостаточная функция эндокринных желез: щитовидной железы, надпочечников, гипофиза.
Возбудители болезни
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Вирусная пневмония возникает под воздействием вирусов гриппа, парагриппа, адено- , коронавируса. Заболевание могут вызывать простейшие микроорганизмы (микоплазма), грибки. Пневмония может быть смешанной (бактериально-вирусной), такой вид патологии наиболее опасен.
Патогенез (что происходит?) во время Повышенного давления у ребенка:
Величина артериального давления зависит от силы сердечных сокращений и состояния тонуса артериол (состояние это имеет решающее значение). Гипертензии у детей, независимо от генеза, являются вторичными. Крайне редко и только в подростковом возрасте диагностируют гипертоническую болезнь.
Когда идет половое созревание ребенка, преобладает выделение адреналина над норадреналином, увеличивается систолический выборов, наблюдается относительный гиперальдостеронизм, вследствие характерного для этого возраста преобладания минералокортикоидной функции надпочечников над глюкокортикоидной.