Особенности дыхания у грудных детей
Следует сразу отметить, что затрудненное дыхание при кормлении не всегда является показателем имеющейся патологии сердца. Такой симптом характер для респираторных заболеваний, трудности с дыханием могут быть связаны с особенностями строения носовой перегородки. Такая проблема часто наблюдается в первые недели по причине неразработанной груди у мамы. Ребенку приходится прилагать максимум усилий, чтобы получить положенную порцию питания. Поэтому он быстро устает, а его дыхание сбивается с нормального ритма.
Дыхание детей первых месяцев жизни имеет свои особенности. Грудные дети нуждаются в двойном объеме кислорода, но их дыхательная система еще не сформирована окончательно. Определенные трудности на дыхательную функцию накладывают узкие носовые ходы и слабость грудных мышц. Поэтому дыхание у деток до года неравномерное. Ребенок часто делает быстрые вдохи, поэтому его дыхание поверхностное и прерывистое.
Норма дыхательных движений у малышей первого месяца жизни составляет 40-60, с конца четвертой недели и до 3 месяцев — до 45, в период 4-6 месяцев – 35-40. К году малыш уже совершает в минуту примерно 30-35 вдохов, что считается нормой.
Определить частоту дыхания мама может самостоятельно. Для этого надо положить кроху на спину, и с помощью секундомера сосчитать число вдохов. Поскольку груднички “дышат” животиками, такой подсчет сделать несложно. Главное условия для выполнения этой процедуры — ребенок должен быть спокоен.
Обильное отделение слюны
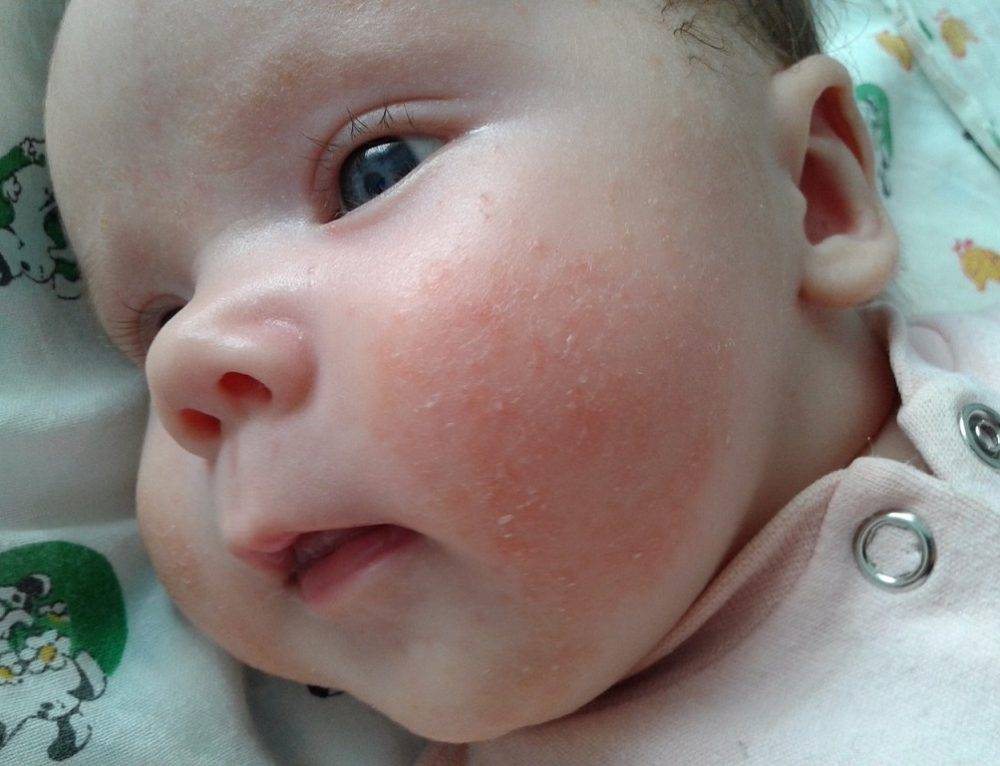
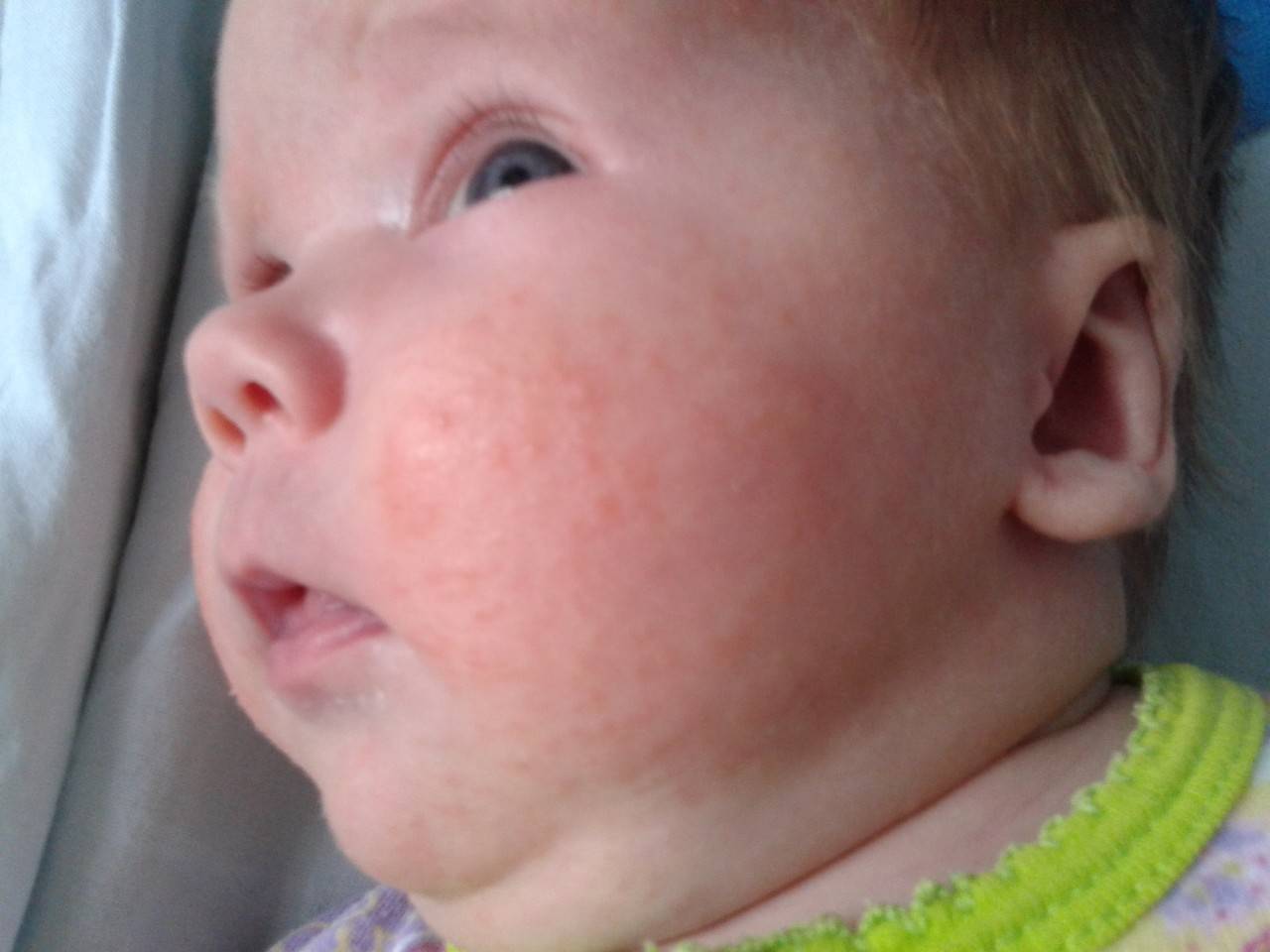
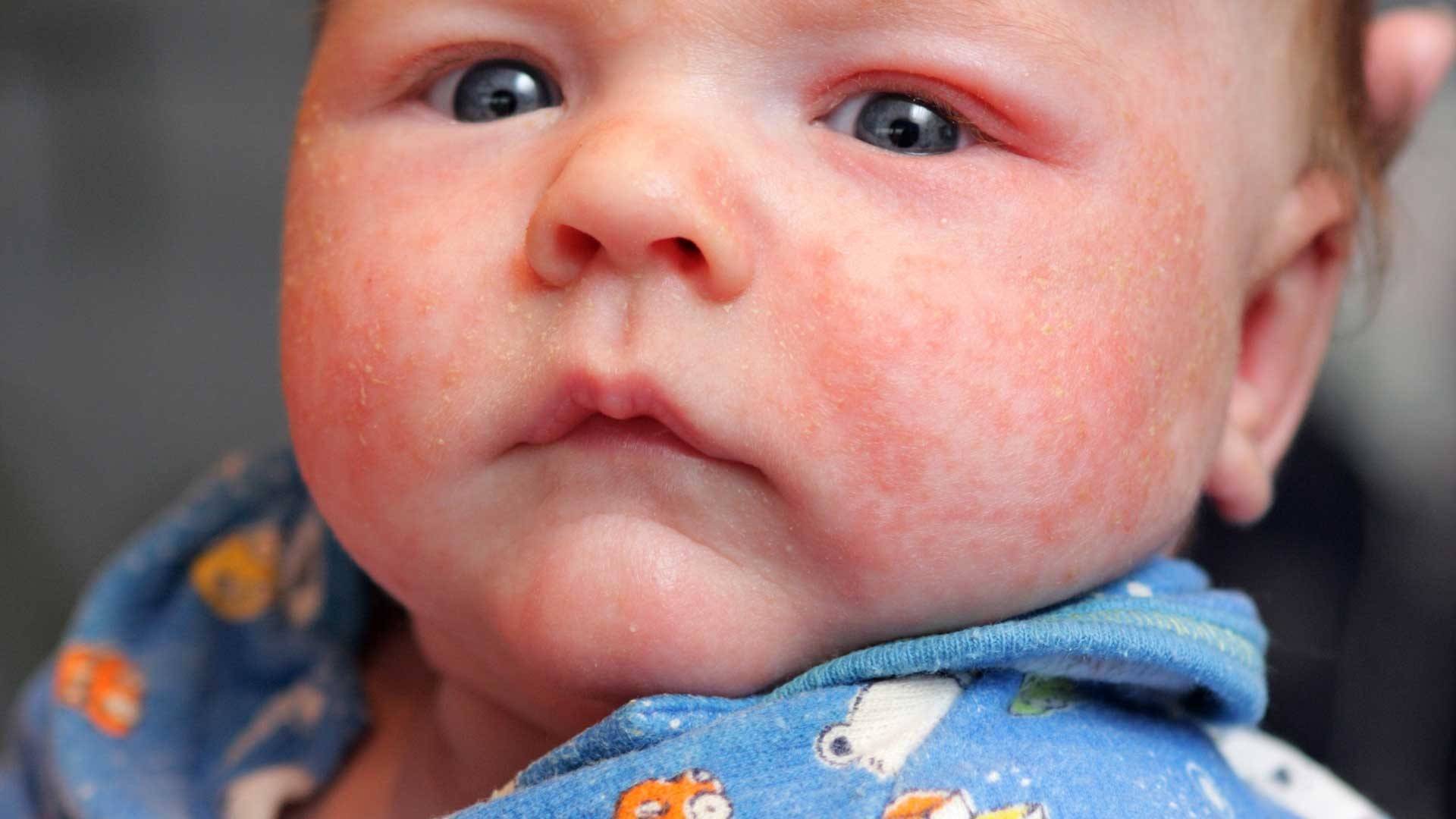
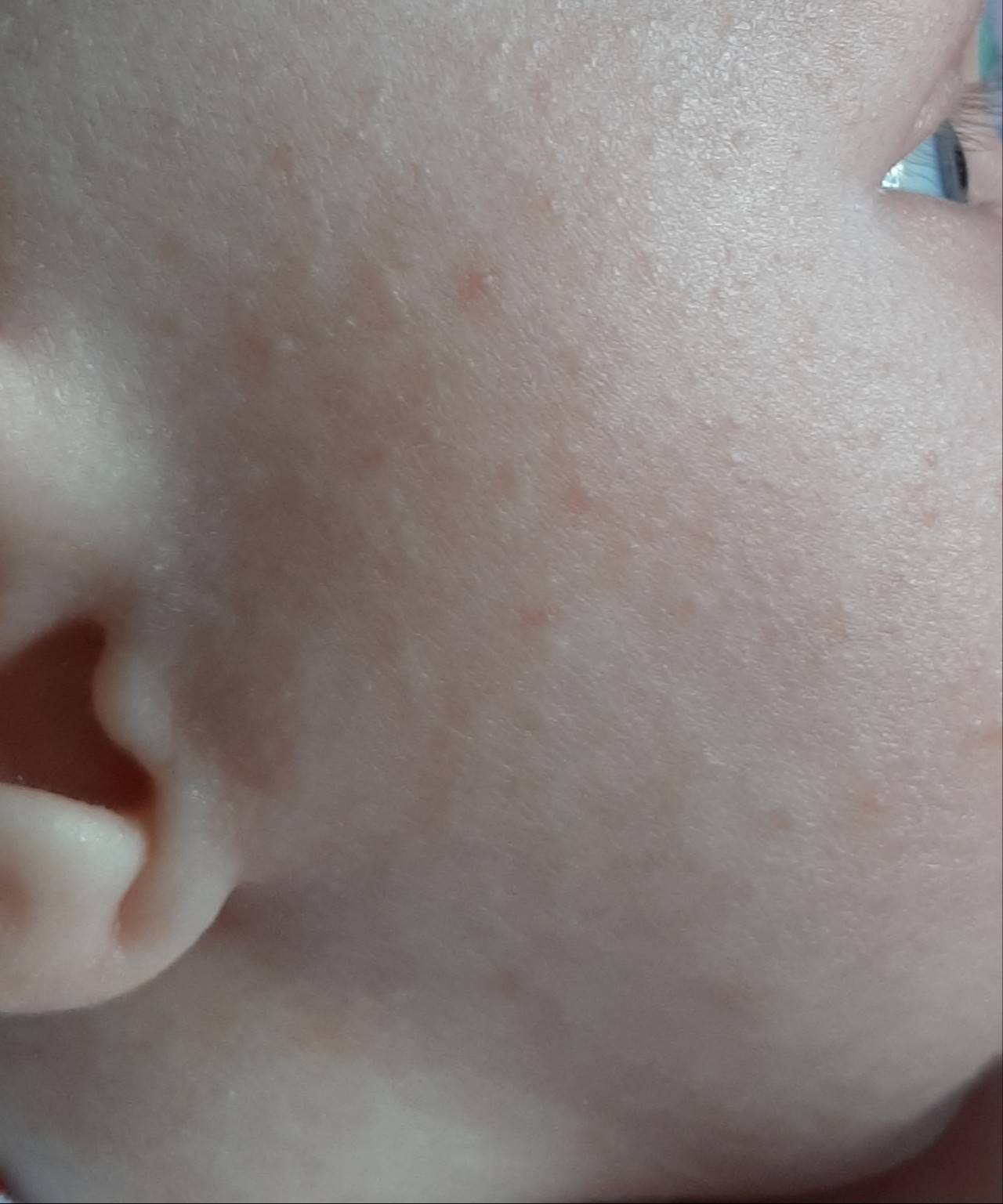
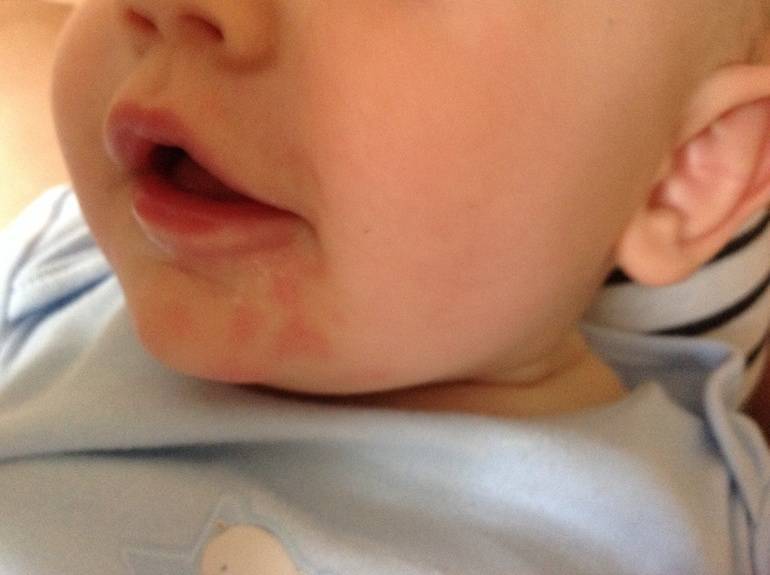
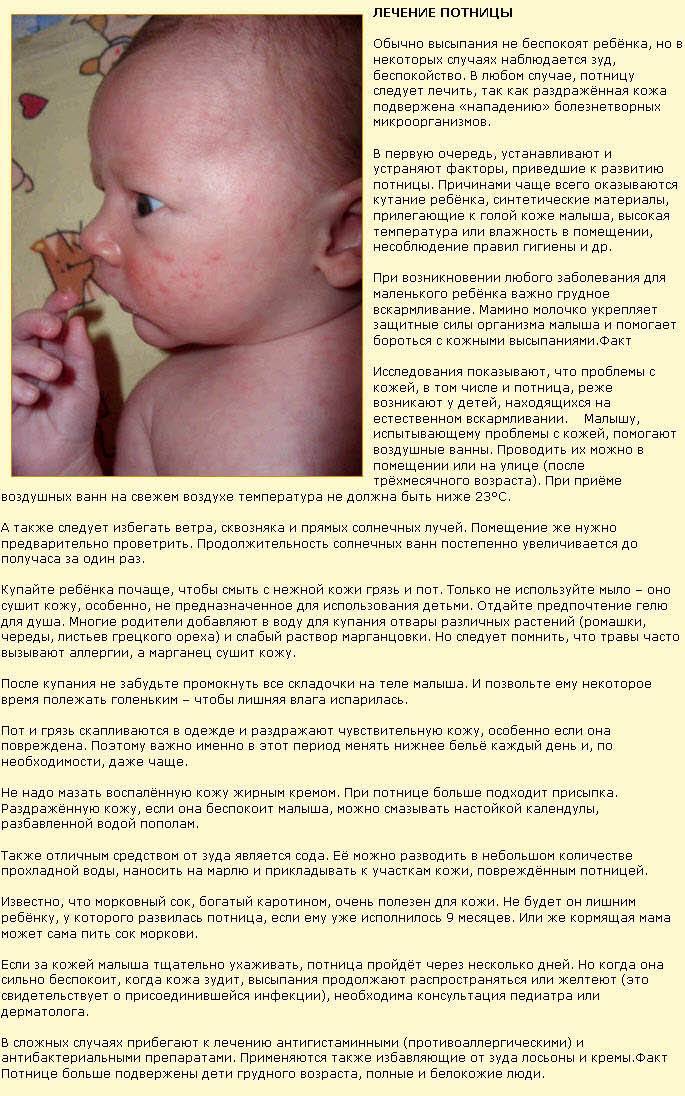
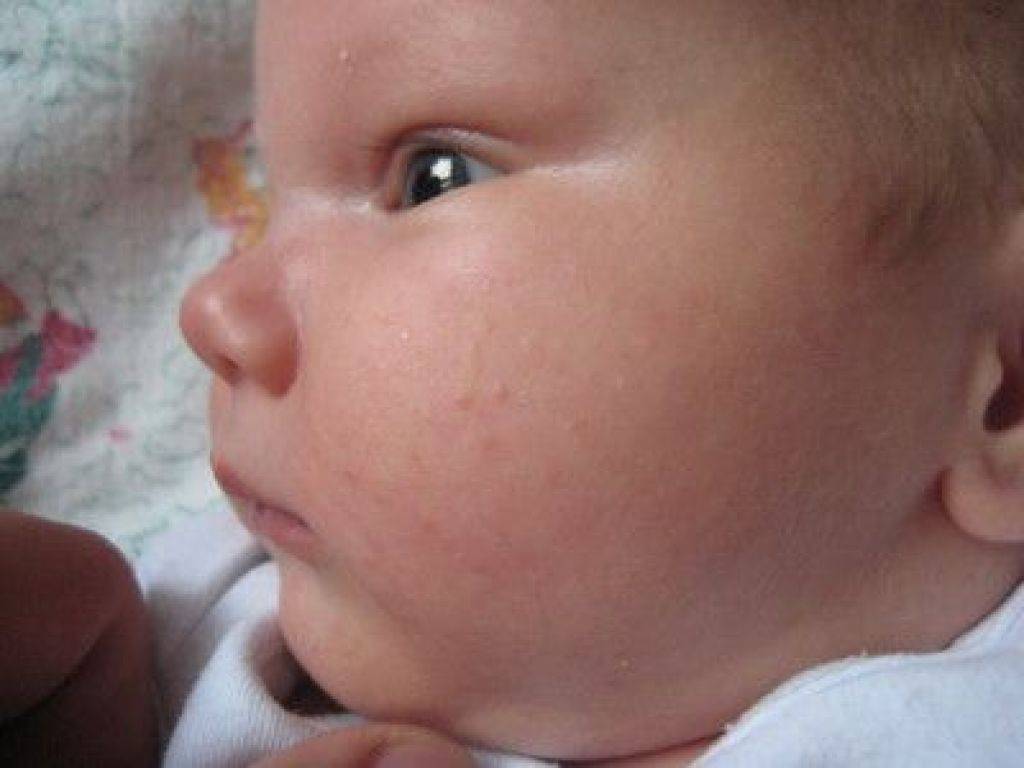
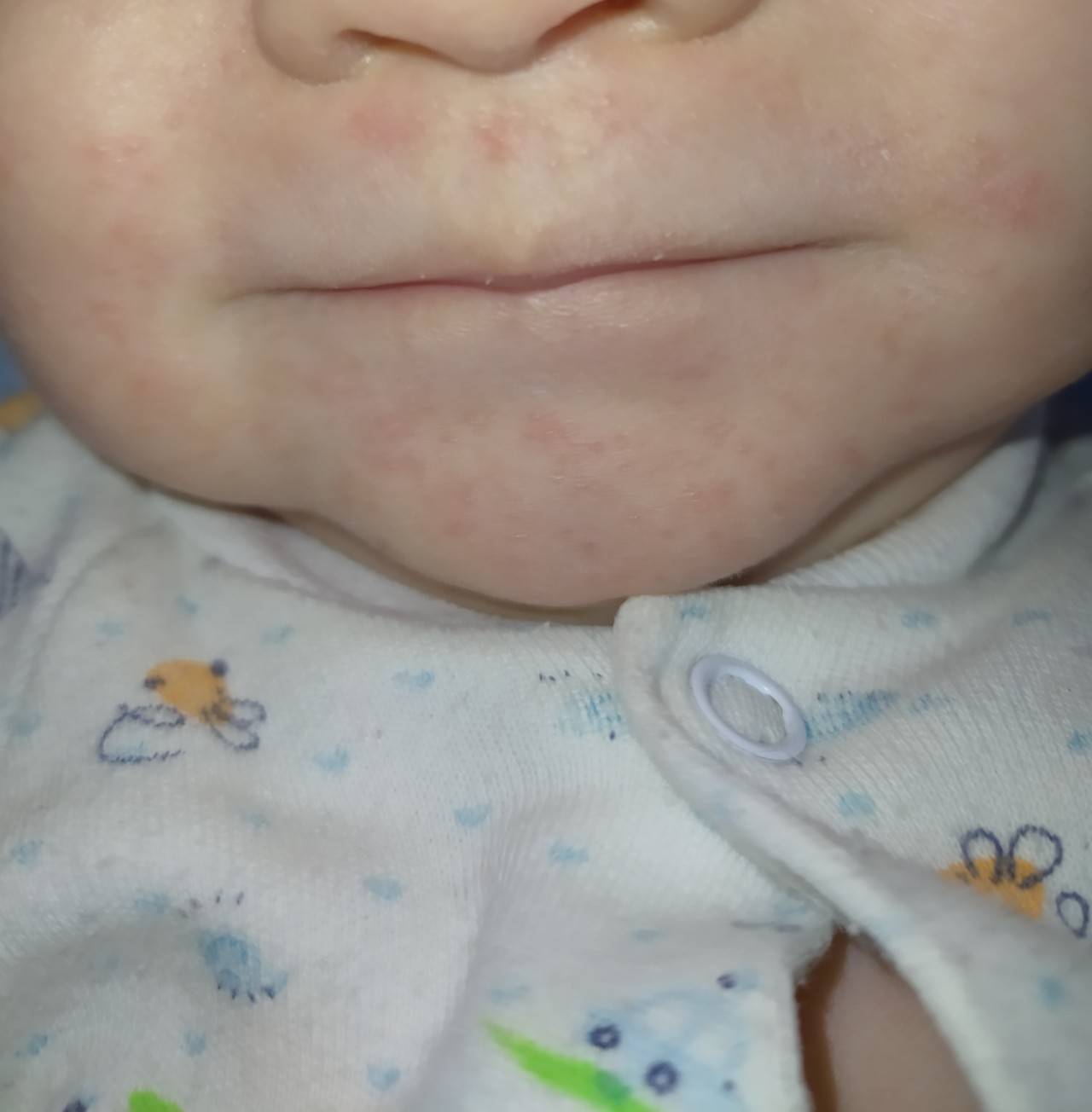
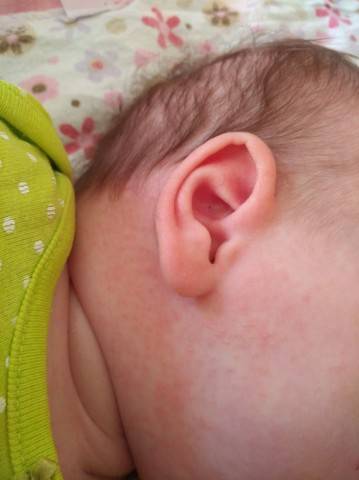
Кожа у новорожденных очень нежная. Она постепенно приспосабливается к условиям окружающей среды. Из-за большого выделения слюны у грудничков в области рта появляется раздражение. Эта зона постоянно увлажняется слюной из-за того, что малыши подолгу сосут пустышки. В результате на коже появляются красные пятна с нечеткими контурами.
Появление раздражения по таким причинам не относится к патологическим. Длительное воздействие слюны способно вызвать раздражение и у взрослого человека. Помимо покраснений во время прорезывания зубов у малышей может появляться сыпь вокруг губ.
Как лечить сыпь методами народной медицины?
Существует много рецептов, помогающих при лечении кожной сыпи. Однако учитывайте, что народные способы лечения высыпаний нельзя использовать в качестве самостоятельных и основных: в любом случае вылечить кожную сыпь одними только «бабушкиными» методами невозможно. Кроме того, перед началом народной терапии обязательно нужно посоветоваться с врачом.
При кожных высыпаниях полезно делать примочки из черного чая. Также эффективными оказываются компрессы из шалфея, ромашки или череды. Для приготовления каждого из этих средств нужно залить одну чайную ложку сухого сырья стаканом кипятка и дать настояться в течение двух часов. После этого рекомендуется процедить настой и делать марлевые компрессы и примочки на место высыпаний.
Если кожная сыпь на теле представлена обширной площадью, намного удобнее делать не компрессы, а ванны с добавлением ромашки и череды. Настой готовится так: нужно взять по 5 столовых ложек сухих растений, залить тремя литрами кипятка, настоять два часа и добавить полученное средство в теплую ванну.
Для лечения сыпи на коже полезно употребление раствора мумиё, который готовится следующим образом: нужно взять 1 грамм мумиё и залить 100 мл очищенной или кипяченой воды, перемешать, чтобы мумиё растворилось. Мазать полученным раствором сыпь.
Очень полезен при лечении кожной сыпи свежевыжатый морковный сок. Его рекомендуется пить дважды в день перед едой по одному стакану.
Как протекает омикрон у детей и как они его переносят
Как и в случае с другими штаммами коронавируса, омикрон дети переносят легче, чем взрослые. При этом пациенты до 3-4 лет болеют тяжелее детей более старшего возраста. По данным Роспотребнадзора, омикрон наиболее опасен для детей от 2 до 5 лет.
Важно понимать, что увеличение числа госпитализаций среди детей главным образом связано со стремительным распространением штамма и отсутствием вакцинации для маленьких детей. В России одобрена вакцина для подростков «Спутник М» (с 11 до 17 лет), вакцинация детей стартовала в конце января 2022 года
В это же время начались клинические испытания вакцины против коронавируса для детей 6-11лет.
Вакцинировать ли детей?
«Согласно опросам родителей, только 6% готовы провести вакцинацию своим детям. Но стоит хорошо подумать, о том, что осложнения после болезни могут быть намного тяжелее, чем после вакцинации. В настоящее время мы живем в период глобального эксперимента, поэтому сейчас сами пишем ответы на те вопросы, на которые нет ответов. Специфической профилактики коронавируса, кроме вакцинации, на сегодня не существует. «Волшебной таблетки» не сделано. Вся профилактика заключается в соблюдении режима дня, правильного питания и ограничения контактов».
Тысячная Елена Михайловна
эксперт
Руководитель Детской клиники ЕМС, врач-педиатр
Средства при раздражении
Быстро устранить покраснение и раздражение кожи у ребенка можно при помощи эмолентов. Активные вещества в составе этих косметических продуктов способствуют смягчению, увлажнению, снятию воспаления и регенерации кожи.
Эмоленты, которые подходят для чувствительной и нежной кожи в любом возрасте, представлены в косметической серии «Эмолиум». Их регулярное применение позволяет успешно бороться с такими явлениями как чрезмерная сухость, шершавость, воспаление и покраснение кожи. В разработке серии «Эмолиум» принимали участие ведущие дерматологи и педиатры.
Средства «Эмолиум» успешно используются в уходе за кожей, склонной к таким заболеваниям как атопический дерматит, крапивница, себорейный дерматит. Их можно рекомендовать детям, чья кожа склонна к появлению сыпи, пузырьков и корочек.
Большое значение имеет увлажнение кожи и поддержка ее водно-липидного барьера. Для этого применяют эмульсию для купания серии «Эмолиум». Средство можно назначать с первых дней жизни малыша с целью смягчения жесткой воды и профилактики сухости и раздражения.
Классификация пеленочного дерматита
Общепринятой классификации в медицине на данный момент не существует. В зависимости от факторов, спровоцировавших явление, а также от локализации и уровня тяжести раздражения, можно выделить следующие виды пеленочного дерматита:
- дерматит, возникший в результате трения – наиболее часто встречающаяся форма заболевания, вызванная контактом кожи ягодиц и внутренней стороны бедер с мочой и калом, обычно встречается у грудных детей второй половины первого года жизни (7-12 месяцев);
- контактный ирритантный пеленочный дерматит – покраснения и высыпания локализуются в области лобка, анального отверстия, внутренней части бедер и нижней части живота, уровень поражения может варьировать от слабого покраснения до сильного раздражения с появлением папул и эрозий;
- дерматит, осложненный кандидозом – причиной заболевания являются грибки кандида, для заболевания характерно наличие эриматозных пятен на выпуклых поверхностях и в паховых складках, высыпания локализуются на нижней части живота, на попе, могут выходить за пределы подгузника.
Для того, чтобы определить, чем лечить пеленочный дерматит, обращают внимание на причины, его спровоцировавщие. Иногда достаточно чаще менять памперс и уделить больше внимания гигиене кожи ребенка
Если пеленочный дерматит вызван грибками, требуется применение противогрибковых средств. Для этого нужно рассмотреть, почему возникает раздражение от подгузников.
Диагностика покраснения и раздражения
Поскольку появление красных участков кожи может быть вызвано огромным количеством причин, диагностика данной проблемы имеет большое значение. В зависимости от причины заболевания, педиатр, дерматолог или другой специалист будут выбирать наиболее эффективные методы лечения.
В ходе диагностики используют данные внешнего осмотра ребенка
При этом обращают внимание на локализацию красноты, пятен и высыпаний, их размеры, формы и тяжесть проявления.. По результатам осмотра рекомендуется проведение лабораторного и инструментального исследования
Пациенту назначают общий и биохимический анализы крови, проводят аллергопробы на определение аллергена. Если покраснение кожи у ребенка вызвано инфекционными заболеваниями, диагностические меры направлены на выявление возбудителя инфекции с целью оперативного лечения.
По результатам осмотра рекомендуется проведение лабораторного и инструментального исследования. Пациенту назначают общий и биохимический анализы крови, проводят аллергопробы на определение аллергена. Если покраснение кожи у ребенка вызвано инфекционными заболеваниями, диагностические меры направлены на выявление возбудителя инфекции с целью оперативного лечения.
При подозренеи на грибковую инфекцию назначают взятие соскоба кожи для его дальнейшего изучения под микроскопом.
Если покраснение вызвано физиологическим причинами, родителям дают рекомендации по организации питания ребенка и проведения процедур по уходу. Эти меры позволят свести к минимуму не только покраснение, но и другие негативные реакции со стороны кожных покровов, такие как чрезмерная сухость, раздражение и шершавость.
Лечение покраснения как части симптомов различных заболеваний, прежде всего, направлено на устранение причины, которая вызывает это явление. Оно также ставит перед собой цель обеспечить скорейшее устранение негативных кожных реакций, доставляющих дискомфорт ребенку.
Профилактика покраснения и раздражения кожи
Негативные реакции со стороны кожных покровов в детском возрасте редко вызваны тяжелыми заболеваниями и в большинстве случаев эту проблему можно решить своевременно начатым лечением и соблюдением профилактических мер.
Профилактика атопического дерматита:
- отрегулировать рацион ребенка, исключить продукты, вызывающие негативные реакции организма;
- увлажнять кожу гипоаллергенными косметическими средствами;
- исключить или свести к минимуму окружающие аллергены – домашних животных, синтетическую одежду, некоторые продукты, агрессивные моющие средства;
- регулярно проводить влажную уборку помещения;
- для стирки одежды и пеленок малыша использовать специальные средства.
Чтобы не допустить тяжелого течения болезней, вызванных вирусной, бактериальной или грибковой инфекциями, необходимо своевременно выявлять заболевания и проводить соответствующее лечение.
Не допустить появления покраснения и раздражения кожи младенца, вызванной опрелостями, можно при соблюдении следующих рекомендаций:
- постельное белье и одежда ребенка должны быть исключительно из натуральных, хорошо дышащих тканей;
- регулярно менять подгузники или пеленки малыша, не допускать длительного нахождения младенца мокрым;
- после каждой дефекации малыша нужно подмывать теплой водой;
- во время купания рекомендуется добавлять в ванночку отвары череды или ромашки;
- время от времени малыша нужно оставлять раздетым на пеленальном столике для принятия воздушных ванн;
- во время купания можно использовать только средства, предназначенные для чувствительной кожи;
- использовать мягкие полотенца для промакивания тела после мытья, тереть кожу не нужно;
- присыпки и масла для ухода применяют по отдельности;
- следить за тем, чтобы ребенок не испытывал дефицита витаминов.
Для профилактики аллергических реакций, при которых возникает покраснение и раздражение кожи, необходимо соблюдать осторожность при введении нового прикорма. Нельзя вводить в рацион младенца несколько продуктов сразу, начинать нужно с овощных или фруктовых пюре
Новый продукт дают в ограниченном количестве (например, чайную ложку) и следят за реакцией организма. При отсутствии аллергии количество продукта увеличивают.
Большое значение в профилактике принадлежит прогулкам на свежем воздухе. С ребенком нужно гулять ежедневно в течение 2-3 часов
В отопительный период в помещении важно не допустить пересыхания воздуха. Для этого рекомендуется пользоваться специальными увлажнителями или хотя бы поставить в комнате емкость с водой.
Если покраснение, зуд, раздражение кожи всё же возникли, помимо общего лечения, необходимо использование специальных косметических средств с эффективным местным действием. Их применение направлено на быстрое устранение внешних проявлений аллергии и других заболеваний.
Лечение опоясывающего герпеса у взрослых
Выбор методики лечения каждого конкретного пациента определяется выраженностью проявлений и тяжестью поражений. Большие проблемы вызывает герпес на теле, лечение местными средствами затруднено, а прикосновение одежды усугубляет болевые ощущения, высока вероятность вторичного бактериального инфицирования язвочек.
Лечение опоясывающего герпеса определяется не только симптомами, но и требует коррекции иммунных нарушений, на фоне обязательного применения высоких доз специфических препаратов. Это комплексная терапия с учётом настоящего и исходного состояния пациента. После излечения клинических проявлений инфекции необходима дифференцированная иммунотерапия, возможно, не один курс.
Инфекционист международной клиники Медика24 специализируется на диагностике и лечении герпетической инфекции. Запишитесь по телефону+7 (495) 230-00-01
Дифференциальная диагностика
Шелушение — это очень распространенный симптом при многих дерматологических заболеваниях. Для постановки точного диагноза врач исключает все внешние факторы воздействия и учитывает сопутствующие симптомы. В ходе диагностики исключают или подтверждают следующие заболевания:
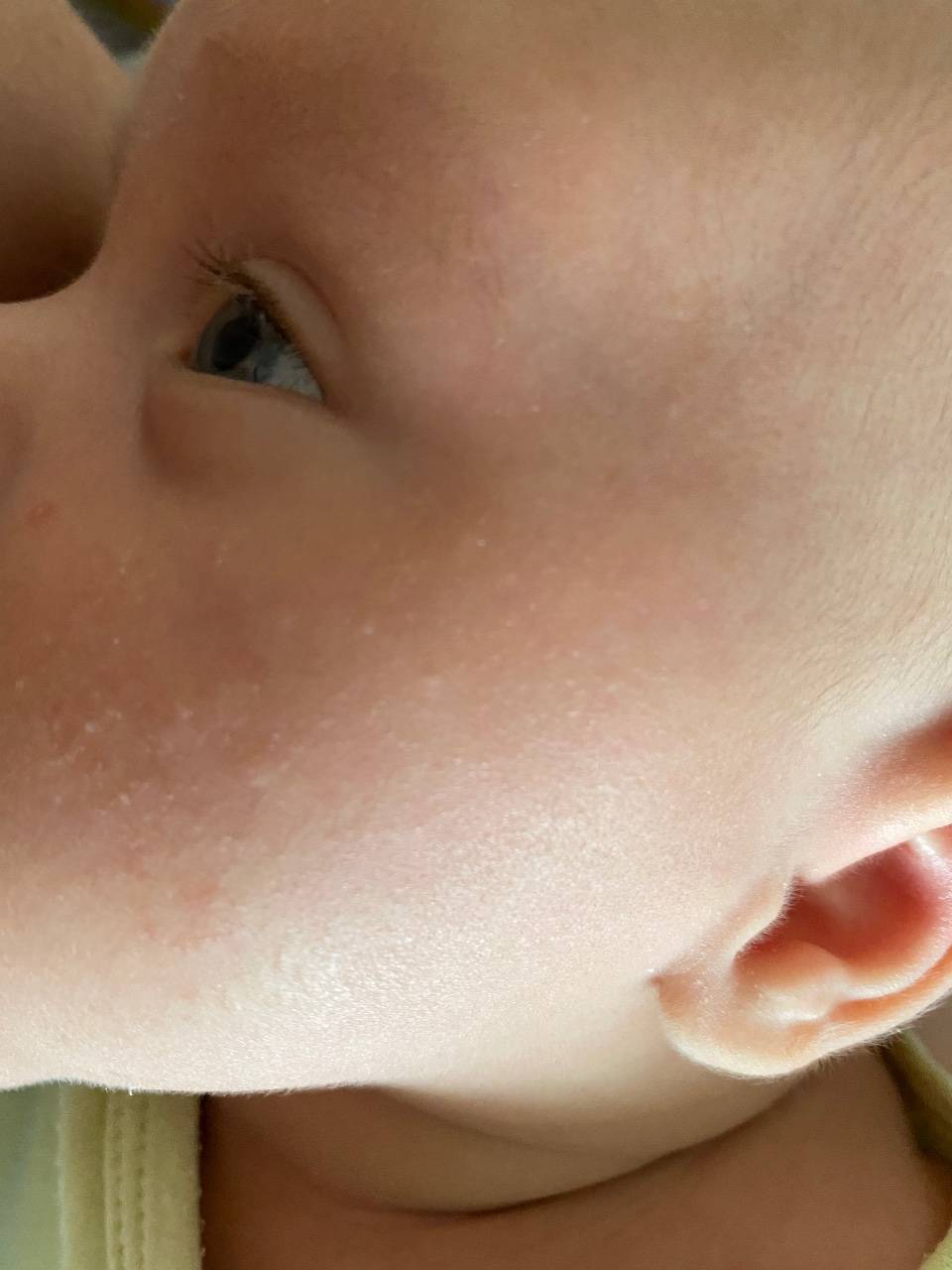
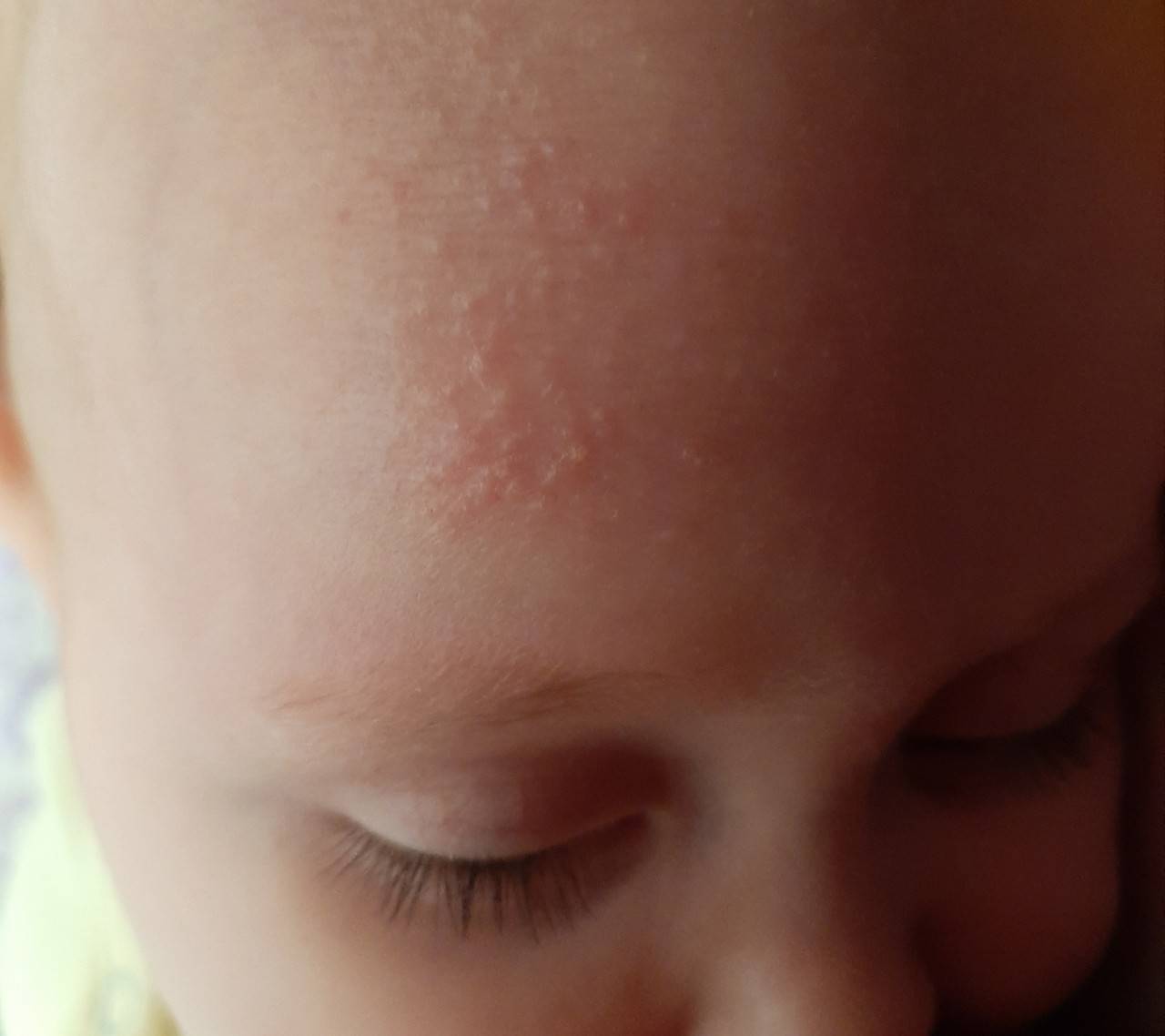
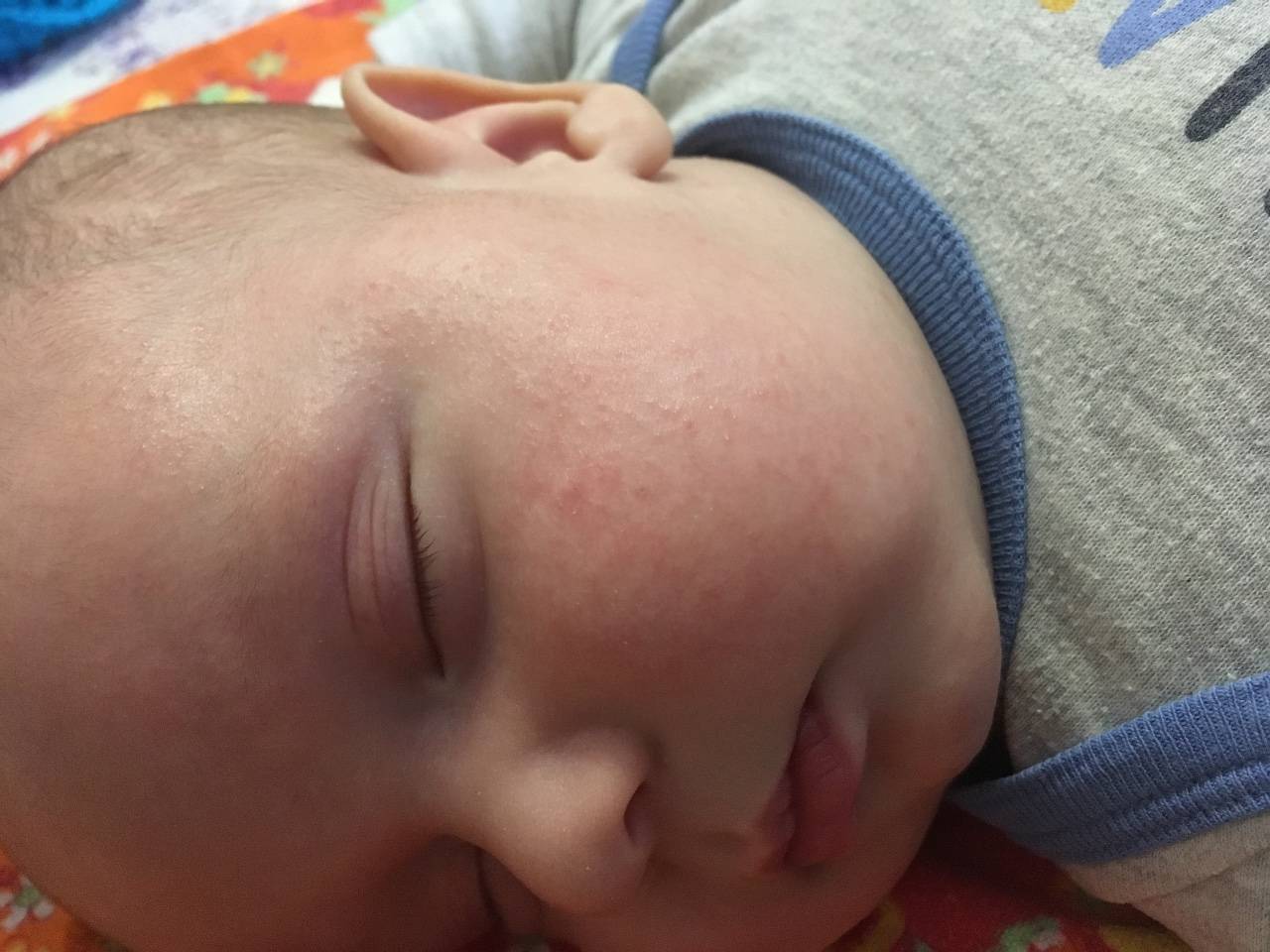
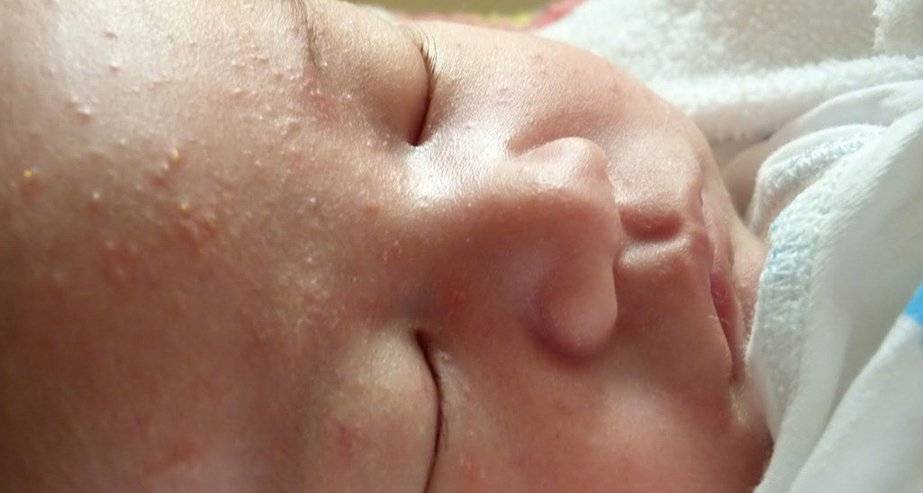
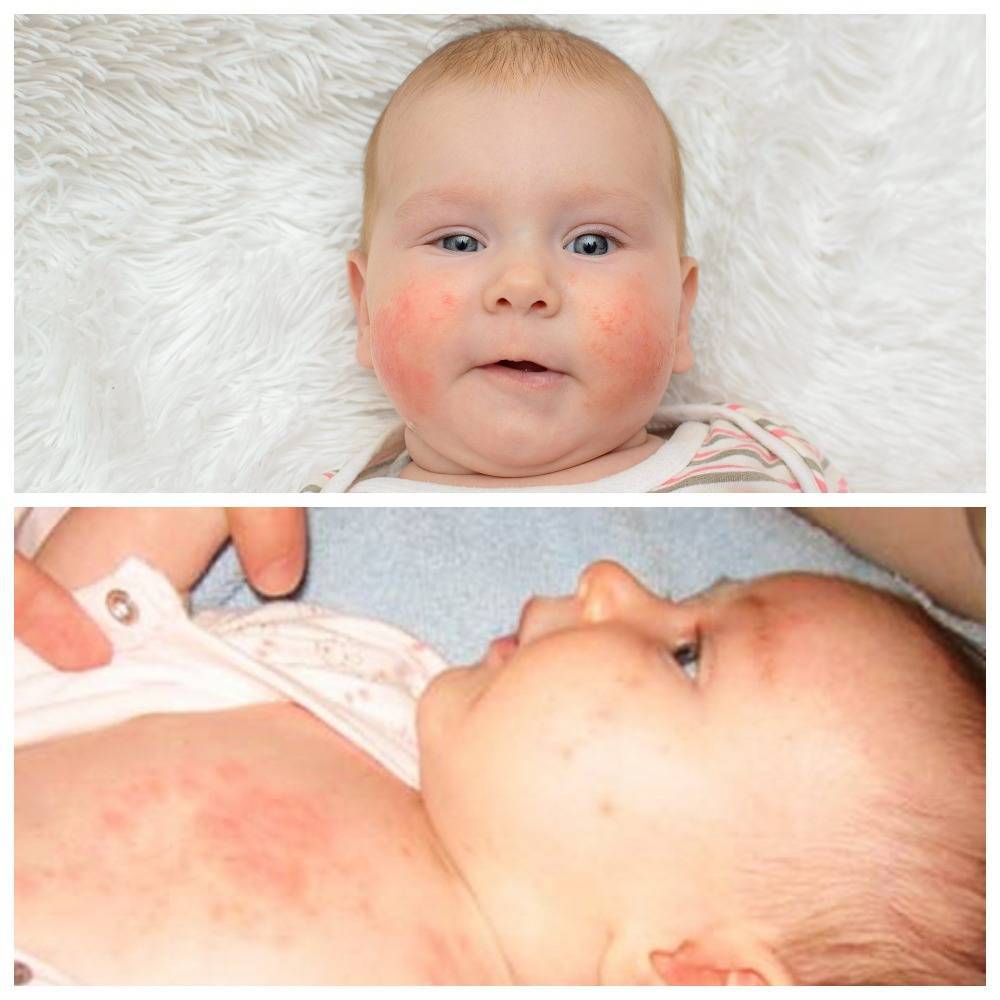
- Атопический дерматит. На разных участках кожного покрова образуется много очагов воспаления. Ребенок постоянно испытывает зуд. В острой фазе элементы становятся ярко-красными, присутствуют чешуйки, бляшки. В фазе неполной ремиссии обнаруживается сыпь телесного цвета. Эти участки кожи очень сухие и шелушатся.
- Ихтиоз (диффузная кератома). Заболевание кожи, для которого характерно нарушение процесса ороговения. Сухая кожа шелушится, а в тяжелых случаях патологического процесса на ней образуются чешуйки. Такое заболевание может быть врожденным или приобретенным.
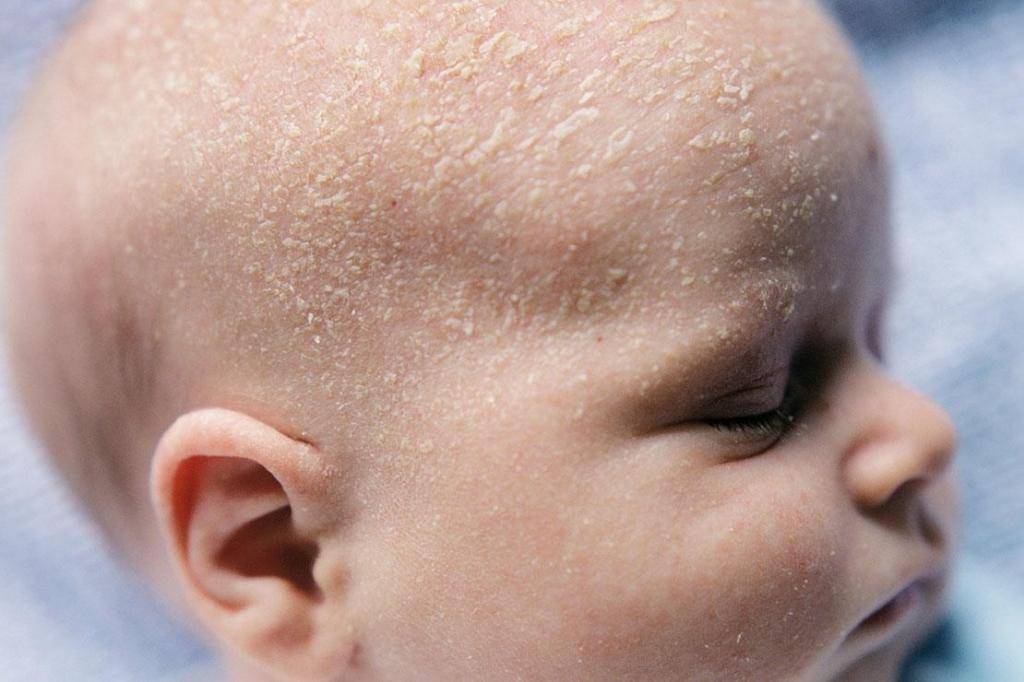
- Себорейный дерматит. У 50 % новорожденных на коже головы обнаруживают красноватые или желтые чешуйчатые пятна. Также нередко появляются специфические «молочные корочки». При себорейном дерматите у более старших детей довольно часто присутствует перхоть.
- Эксфолиативный кератолиз. При данной патологии имеются симметричные очаги шелушения на ладонях, поверхности пальцев или на стопах. Перед отшелушиванием на коже появляются пузыри, заполненные воздухом. Эта патология особенно усугубляется в летнее время у детей с повышенной потливостью рук.
Врач тщательно расспросит родителей с целью сбора анамнеза и произведет физикальный осмотр. Также он порекомендует выполнить гистологический анализ образца кожных покровов.
Дополнительно обследование может включать следующее:
- анализ крови, с целью исключения инфекционной патологии;
- анализ кала, чтобы исключить наличие паразитов;
- обследование у нескольких смежных специалистов.
Чтобы установить истинную причину шелушения, ребенка могут направить к: аллергологу, гастроэнтерологу, эндокринологу, неврологу.
Детский гормональный фон
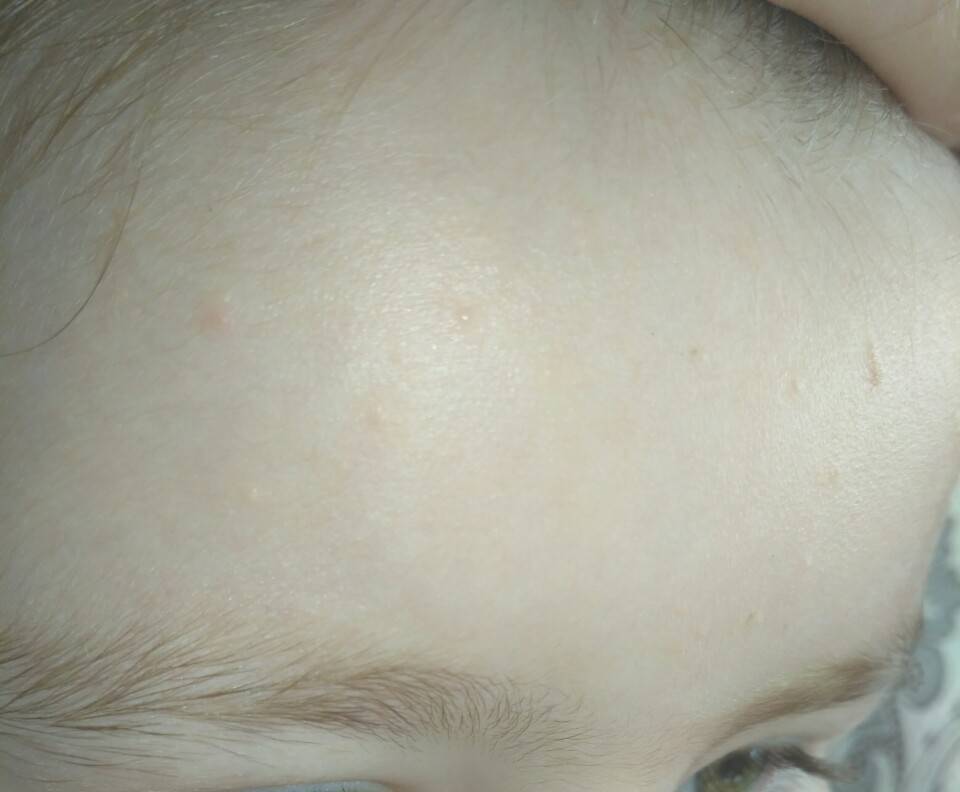
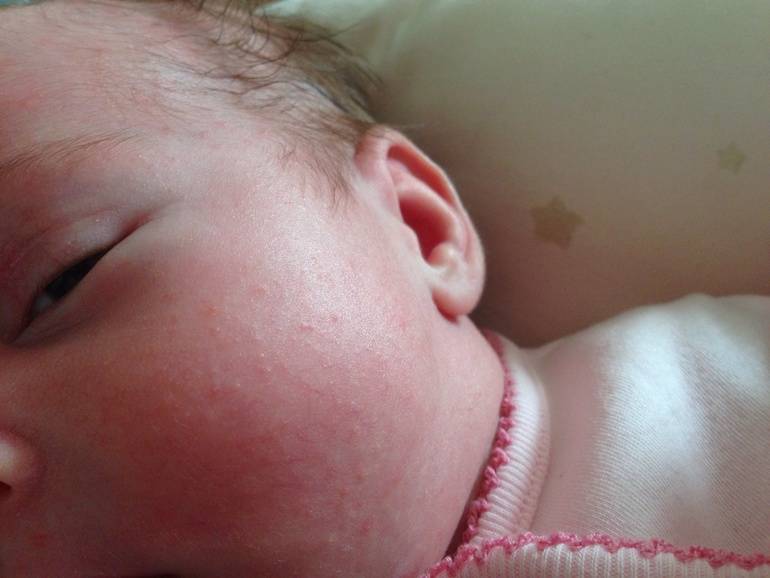
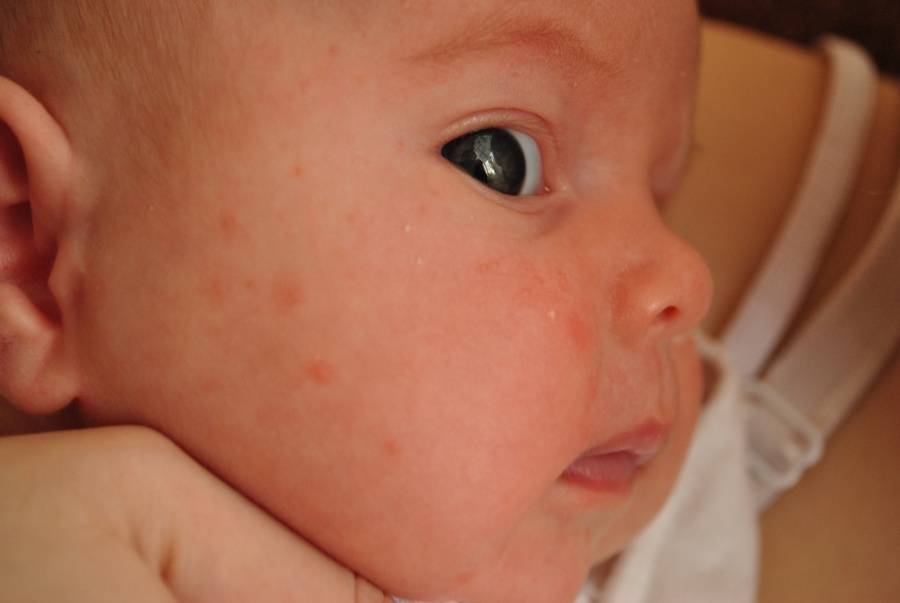
Возникновение гормональной сыпи у новорожденных вызывается тем, что формируется гормональный фон ребенка. Непосредственное воздействие оказывает детская микрофлора. Представленные высыпания называют неонатальным цефалическим пустулезом. Они могут возникать примерно у 30 процентов только что рожденных детей. Это не заразное заболевание и, соответственно, в медикаментозном лечении нет необходимости.
Когда появляются мелкие прыщи, поры не склонны засоряться, не гноятся и не могут образовывать воспалительные очаги. Мелкая сыпь выступает на кожном покрове под волосами, а также на шее.
Когда у детей вырабатывается много андрогенов, головки прыщей могут быть сальными или же черными, что говорит о начале воспалительных процессов в кодном покрове и необходимости срочного лечения.
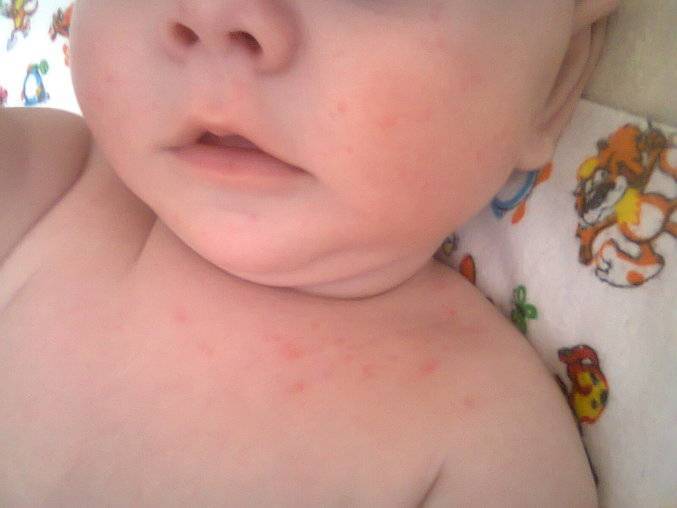
Сосудистые болезни тоже могут сопровождаться сыпью – например, при васкулите высыпания похожи на небольшие кровоизлияния. Они появляются из-за того, что повышается температура от обыкновенной простуды или несущественных травм. Сыпь у новорожденныхеще появляется, если уменьшается число тромбоцитов, влияющих на свертывание крови.
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Фолликулит
Причиной появления воспаления волосяного фолликула служат бактерии, грибы. Возбудители попадают в мелкие ранки и микротрещинки на коже, появляющиеся от трения одеждой, в случаях недостаточного соблюдения правил личной гигиены, при повышенном потоотделении, нарушении обменных процессов.
Начало заболевания характеризуется появлением на коже вокруг волоска небольшого пятнышка красного цвета, который затем превращается в гнойничок. После того, как гнойник вскрывается, на коже появляется корочка. При отсутствии лечения возможно дальнейшее развитие заболевания с формированием фурункула, карбункула.
Для лечения данного заболевания обычно проводятся местные процедуры – обработка воспаленного элемента противомикробной мазью или антисептиками. В тяжелых случаях системное применение антибиотиков и противогрибковых препаратов.
Симптомы розацеа
К признакам розацеа относятся:
· Сухость кожи.
· Стойкое покраснение лица. Сопровождается жжением, покалыванием, чувством стянутости.
· В зоне покраснения утолщается кожа.
· Возникают хаотично расположенные ярко-розовые папулы размером 3-5 мм.
· Появляются «сосудистые звёздочки» (красного и синюшного оттенка).
· Сухость, покраснение, слезоточивость глаз.
· Повышенная чувствительность к наружным лекарственным препаратам.
· Отёчность.
· Ощущение инородного тела и пелены перед глазами.
Места наиболее частой локализации:
– лоб;
– брови;
– нос;
– щёки;
– скуловые дуги;
– подбородок;
– область вокруг рта;
– ушные раковины;
– конъюктива глаз и век;
– область декольте.
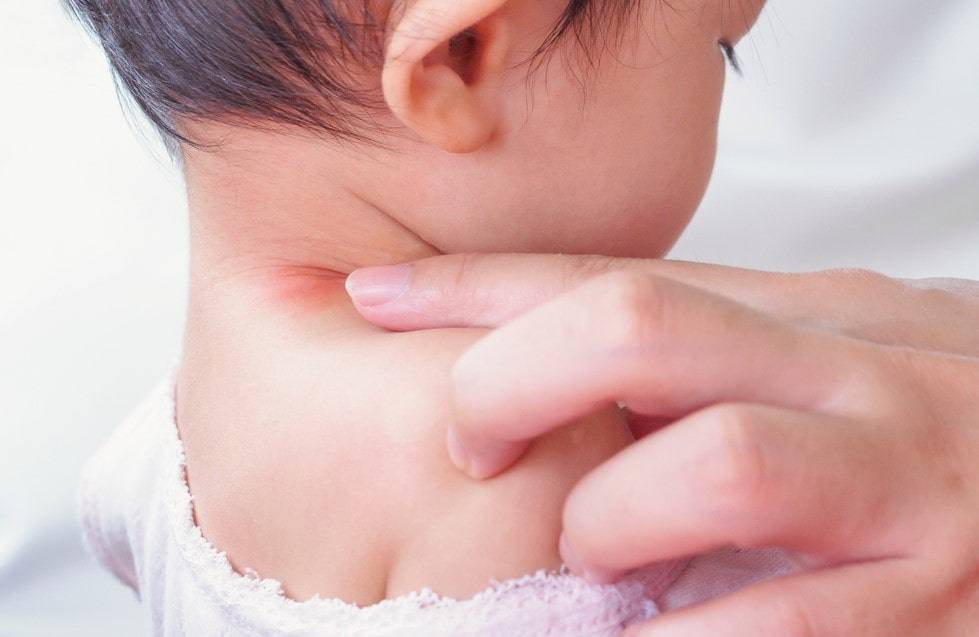
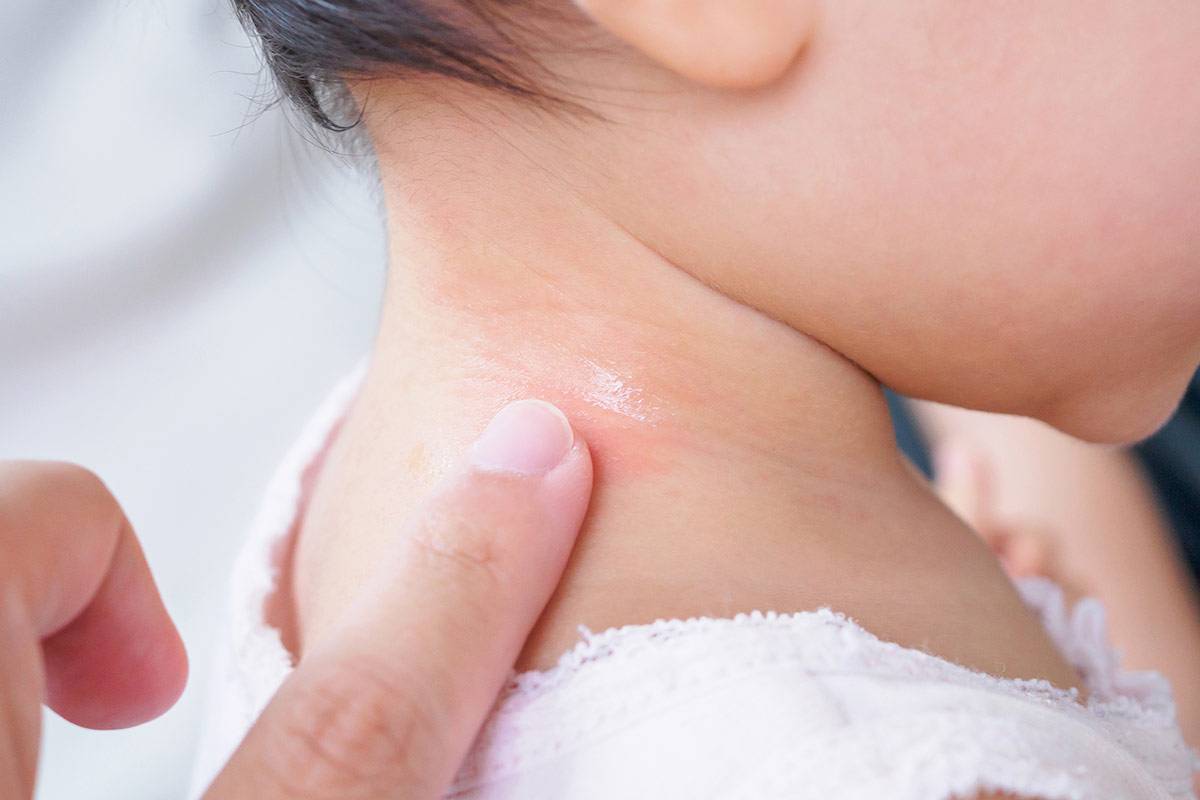
Как выглядит опрелость на шее?
Изначально мама отмечает незначительные покраснения в области естественных складочек шеи у малыша, совершенно никак не беспокоящих ребенка.
Затем кожа подвергается видимым изменениям — мама уже отмечает появление микротрещин, мелких эрозий, иногда прыщичков и даже гнойничков. Обычно это состояние беспокоит малыша легким зудом и жжением, что может проявляться плаксивостью и плохим сном.
В тяжелых случаях в местах опрелостей возникают трещины, эрозии и язвы, а также можно увидеть участки с отслоением эпидермиса. В этой ситуации часто происходит присоединение бактериальной или грибковой инфекции, и тогда банальная опрелость выглядит очень пугающе. К тому же, присоединение вторичной инфекции сопровождается повышением температуры тела, снижением аппетита и другими симптомами общего характера.
Но спешу вас успокоить — в области шеи тяжелая форма опрелостей бывает крайне редко, т.к родители чаще всего вовремя замечают изменения кожного покрова и предпринимают определенные меры.
Стоит отметить, что кожа новорожденного является одним из самых уязвимых органов. Эпидермис у детей рыхлый и тонкий, верхний слой защитную и барьерную функции не может выполнять полноценно, поэтому пенетрация аллергенов и микроорганизмов происходит достаточно легко. Также, кожа подвержена легкому травмированию, даже при минимальных механических воздействиях (таких как: пеленание, купание, трение одежды и подгузников) и склонна к мокнутию. Именно поэтом причинам кожа младенцев нуждается в особом уходе и защите с первых дней жизни, а иначе появление опрелостей у ребенка неизбежно.
Какие анализы сдают при сыпи у подростков
После осмотра пациента дерматолог назначает ряд анализов, их перечень зависит от первичного диагноза:
- общий развернутый анализ крови, помогает диагностировать воспалительные процессы, заболевания печен, крови, поджелудочной железы, органов мочеполовой системы, вирусные инфекции;
- анализ на ВИЧ-инфекцию, рекомендуется при наличии некоторых дополнительных симптомах;
- соскоб для культурного посева для выявления различных микроорганизмов, паразитов: бактерии акне, кожный клещ, стафилококк и т.д.;
- анализ на уровень гормона щитовидной железы.
Очень часто на появление подростковой сыпи влияет нарушение гормонального фона, поэтому нередко юным пациентам предлагают сдать следующие анализы:
- Стероидные гормоны: женские эстрогенные и адрогенные мужские. Эти два типа одновременно вырабатываются в организме женщин и мужчин, но в разном объеме. Для каждого пола установлены свои показатели нормы.
- Тестостерон – мужской гормон, который также в определенных количествах присутствует в женском организме. При высоком уровне он ускоряет работу сальных желез, что в комплексе с наличием патогенных микроорганизмов на коже приводит к образованию прыщей. Сбои в процессе выработки тестостерона могут вызвать патологии, связанные с надпочечниками, нарушения в работе гипофиза, беременность и половое созревание.
- Эстрадиол, он же эстроген. Отвечает не только синтез коллагена, водный баланс кожного покрова, но и за правильное функционирование сальных желез.
- Кортизол. Вырабатывается в случае сильных стрессов, при появлении злости, агрессии, гнева. Переизбыток этого гормона приводит к появлению высыпаний на коже.
Перед сдачей анализов необходимо проконсультироваться о правилах подготовки к процедуре. Это можно сделать при личном посещении врача или по телефону. Большинство лабораторных исследований можно пройти в домашних условиях.
| Прием дерматолога в клинике. Вызов дерматолога на дом. | Прием ведется строго по записи, запись на прием по тел.:+7 (495) 256-49-52 | Цены на услуги | Отзывы о клинике |
Общие рекомендации для родителей
Даже если появилось немного болячек и прыщиков, то обязательно нужно показать грудничка педиатру. Лечить самостоятельно допускается только потничку.
К кому обратиться и как лечить
Прежде, чем заняться лечением, нужно правильно определить причину высыпаний. Обязательно посещение педиатра.
При появлении любых высыпаний необходимо посещение врача
В зависимости от типа проблемы, могут быть назначены мази, содержащие глюкокортикостероиды, препараты против аллергии. Самый простой вариант – использование мазей или специальных растворов.
Если причиной высыпаний стали патогенные микроорганизмы, то потребуются обработки растворами антисептиков (Хлоргексидином, Декасаном, Фурацилином). Использование таких препаратов эффективно, если причиной высыпаний стали споры грибов.
Уход за кожей
После осмотра доктора родители должны придерживаться назначенного лечения. На период, пока ни пропадут высыпания, изменяется режим ухода за малышом.
Придерживаются следующих правил:
- малышу устраивают ежедневные купания, воздушные ванны;
- косметика должна быть максимально естественной, без добавок и отдушек;
- при купании добавляют отвары лекарственных трав;
- постоянно подстригать ноготки, чтобы грудничок не расцарапывал высыпания;
- стирать вещи натуральными порошками, лучше детским или хозяйственным мылом;
- одевать малыша по погоде, не укутывать;
- поддерживать температуру в пределах 21-23 оС, влажность – не менее 70%.
Подобные мероприятия помогут быстрее справиться с проблемой.
Что нельзя делать
При появлении высыпаний на коже (вне зависимости от причины и вида) нельзя заниматься самолечением. Все медикаменты, кремы и мази должен прописать доктор после диагностики проблемы.
- смазать шею жирными кремами, особенно, если в их составе много синтетических компонентов;
- присыпать покраснения тальком или косметическими присыпками;
- давать малышу без назначения антигистаминные препараты и антибиотики;
- использовать лосьоны и тоники на спирту;
- чесать высыпания;
- наносить на высыпания йод, марганцовку или зеленку.
Грамотную терапию назначит только доктор. Лечения не потребуется при гормональной сыпи новорожденных, которая проходит постепенно сама. При аллергии пересматриваются питание и средства, которые используются при уходе за ребенком.
Лечение сыпи у подростков
Терапия подростковой сыпи должна назначаться квалифицированным врачом, так как без выявления основной причины самостоятельное лечение приведет к временному купированию проблемы. Без помощи доктора патология может вызвать серьезные последствия и стать основополагающим фактором опасных осложнений.
Если высыпания появились на фоне определенного заболевания, тогда помимо устранения симптома, пациент направляется к узкому специалисту, который назначает дополнительные обследования и по их результатом подбирает безопасный, эффективный терапевтический комплекс.
Для лечения подростковой сыпи используют такие методы, как умывание со специальными средствами, которые проводят очищение кожи от лишних загрязнений, вырабатываемого железами сала, бактерий.
При явных признаках проблемы применяют препараты локального воздействия:
- салициловая кислота;
- ихтиоловая мазь;
- цинковая мазь.
А также современные средства, которые должен подобрать дерматолог, учитывая сложность проблемы, тип кожи, площадь поражения им т.д.
В некоторых случаях назначается медикаментозная терапия в виде лекарственных, гормональных средств, антибиотиков, противобактериальных препаратов. При наличии кожных заболеваний рекомендуются противогрибковые, противопаразитарные и другие составы местного применения. Также врач посоветует прием витаминно-минеральных комплексов, иммуномодуляторов.
Профилактика высыпаний
Кожа карапуза очень восприимчива к воздействию внешних факторов и изменению условий содержания. Чтобы избежать проблем детского эпидермиса, нужно соблюдать простые профилактические правила:
- С первых дней жизни выполнять правила личной гигиены. После каждого кормления, точнее срыгивания, очищать кожу.
- Поддерживать оптимальные температуру (+21-22 оС) и влажность воздуха (не менее 70%).
- Во всем соблюдать чувство меры, например, не использовать при каждом купании мыло и шампунь, чтобы не нарушился естественный защитный слой кожи.
- Поддерживать чистоту в доме.
- Избегать аллергенов.
- При появлении высыпаний не затягивать с помещением педиатра.
Купание должно быть частым, но без мыла
Простые мероприятия помогут в большинстве случаев предупредить появление различных сыпей. При их возникновении не нужно заниматься самолечением. Иногда небольшие болячки могут свидетельствовать о серьезных заболеваниях.
Как лечить крапивницу у ребенка?
Лечение всегда начинается с устранения причин. Если ситуация простая, и понятно, что именно стало «спусковым крючком» заболевания, необходимо оградить ребенка от повторного воздействия этого фактора. Например, если крапивница развилась после укуса осы, достаточно лишь постараться, чтобы малыш больше не встречался с этими насекомыми. Если карапуз покрылся волдырями после назначения определенного лекарственного препарата, лечение методом исключения также не займет много времени.
Наш эксперт врач-дерматолог |
Существует несколько важных правил профилактики с целью предупреждения повторного возникновения крапивницы. Среди них — устранение или ограничение триггеров крапивницы и обращение к врачу (педиатру или аллергологу) для выявления аллергена, чтобы максимально ограничить взаимодействие с ним. Больному, склонному к проявлению анафилактических реакций, также рекомендуется носить браслет или записку с информацией о вызывающих их аллергенах. |
Встречаются ситуации, и они не единичные, когда не удается понять, какой раздражитель вызвал симптомы крапивницы. Особенно часто это происходит, если родители вовремя не обратились к врачу, посчитав, что досадное высыпание пройдет само собой, а этого не случилось.
Если раздражитель неизвестен, ребенку назначается лечение в виде гипоаллергенной диеты. Из его рациона должны быть исключены все продукты, содержащие гистаминолибераторы. В список риска входят:
Яркие красные и оранжевые фрукты: апельсин, ананас, томат, клубника и т.д.
Шоколад, кофе, какао.
Бобовые, включая продукты с соей.
Пшеница и другие злаки, содержащие глютен.
Ферментированные сыры и сыры с плесенью.
Маринованные, соленые, квашеные продукты.
Рыба и морепродукты.
Ветчина и копчености.
Орехи, семечки.
Специи, травы и овощи с острым вкусом, такие как редис, хрен и т.д.
Яйца.
Мед.
Шпинат.
Пищевые добавки — красители, консерванты, ароматизаторы.
Диета назначается на время, пока не пропадут симптомы. После этого можно начинать возвращать в рацион малыша продукты по одному, отслеживая реакцию организма.
Если в течение 1–2 месяцев диета не принесла результата, необходимо переходить к медикаментозному лечению. Его назначает доктор, наблюдающий ребенка.
Как понять, у ребенка сильная крапивница или не очень?
Для оценки признаков заболевания разработан специальный метод, который называется «Индекс активности крапивницы за 7 дней». Он очень простой, и вы его без труда освоите.
В течение семи дней необходимо оценивать два признака крапивницы — волдыри и зуд. Ежедневно ставьте каждому симптому балл от 0 до 3 в зависимости от того, насколько они выражены.
Суммарная оценка за 1 день для обоих признаков составит от 0 до 6. Чтобы получить общую оценку за 7 дней, сложите все ежедневные цифры вместе. Результат покажет, насколько сильна крапивница у ребенка:
Полученный результат позволит вам оценить, насколько эффективно проходит лечение.
Авторы: , врач-дерматолог