Преимущества «СМ-Клиника»
В детском отделении нашего медицинского центра работают одни из лучших педиатров, пульмонологов и других специалистов Северной столицы.
Запишитесь на прием при первых признаках респираторного заболевания или его осложнений – мы поможем быстро и эффективно.
Если у ребенка тяжелая форма пневмонии и ему требуется госпитализация, мы предложим комфортную и уютную палату. За пациентом круглосуточно будет наблюдать ответственный медицинский персонал, будет обеспечена действенная терапия.
- Т.А. Ковтун, А.В. Тутельян, С.В. Шабалина. Особенности течения пневмонии у детей и принципы терапии // Эпидемиология и инфекционные болезни, 2012, №3, с.52-56.
- Л.С. Намазова-Баранова, Т.В. Куличенко, А.Е. Малахова, Е.В. Старовойтова, М.Д. Бакрадзе, И.Л. Чащина, И.Л. Митюшин. Пневмококковая пневмония у детей: уроки повседневной практики // Вопросы современной педиатрии, 2012, т.11, №4, с.65-72.
Как выявить пневмонию: алгоритм обследования
1. Проконсультируйтесь с врачом — изучив ваш случай, доктор составит план обследования. Воспаление легких классифицируют по ряду признаков (возбудителю, локализации). Пневмония может быть двусторонняя, очаговая (бронхопневмония), вирусно-бактериальная — и от этого зависит схема лечения. Будьте готовы к тому, что при наличии подозрения на воспаление легких вам назначат анализы и лучевую диагностику.
2. Сдайте анализы — лабораторная ПЦР-диагностика поможет дифференцировать пневмонию
Это важно, поскольку вирусная и бактериальная инфекция лечатся по-разному. Однако при определенных обстоятельствах анализы могут давать ложноположительный или ложноотрицательный результат
Например, известно, что при коронавирусе COVID-19 первичные анализы обладают погрешностью около 30%.
3. Проверьте легкие с помощью достоверных методов лучевой диагностики — сканирование грудной клетки покажет очаги поражения легких, если они есть. Сегодня наиболее информативным и точным способом диагностики пневмонии признана компьютерная томография (КТ) легких.
В отличие от флюорографии и рентгена, КТ легких достоверно покажет области поражения легких даже на ранней стадии пневмонии (1 и 2), когда процент деструкции легочной ткани может не превышать 10%. На томограммах такие участки легких выглядят как «матовые стекла» или засветы. При этом пациент успеет вовремя начать лечение, а флюорографию или рентген делать не нужно. Когда заболевание переходит в более тяжелую 3 или 4 форму (такую пневмонию покажет и обычный рентген), справиться с воспалением легких дома и без последующей специальной реабилитации уже не представляется возможным.
Если пациент действительно болен пневмонией, на КТ-сканах визуализируются очаги деструктивных изменений (отёк стенок альвеол, скопления жидкости), при этом на снимках будет несколько «матовых стекол». Например, при коронавирусе они обычно расположены с обеих сторон периферически — в задних и нижних отделах легких. Одно «матовое стекло» может указывать на другие заболевания (аллергию, бронхиальную астму) или онкогенный процесс.
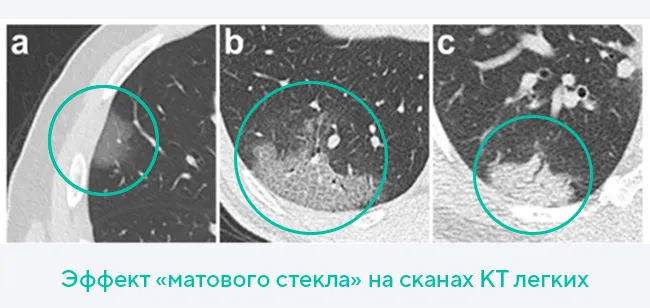
Таким образом, по наличию «матовых стекол» на томограмме легких и их расположению, врачи диагностируют пневмонию. Дополнительные методы обследования (пульсоксиметрия, анализ крови и мокроты) нужны для определения тактики лечения.
Диагностика пневмонии — это комплекс мероприятий, в процессе которого врачи сравнивают данные и ключевые маркеры, чтобы поставить точный диагноз
От этого будет зависеть успех терапии и реабилитации после пневмонии, поскольку важно также свести к минимуму последствия перенесенного заболевания
Воспаление легких: кто в группе риска?
На рубеже XIX-XX вв., до открытия пенициллина и введения всеобщей вакцинации, большинство пациентов погибали от воспаления легких и других осложнений острых респираторных заболеваний. Оценивая статистические данные по летальным исходам и потере трудоспособности, сэр Уильям Ослер, известный как «отец современной медицины», называл пневмонию не иначе как «капитан смерть» (Captain of the men`s death), поскольку к 1918 году число жертв этого заболевания превысило смертность от туберкулеза.
Однако с развитием методов лучевой диагностики, рентгена, а затем и современной компьютерной томографии, у врачей появился инструмент для прижизненной оценки состояния легких пациента, определения эффективной тактики лечения и выявления пневмонии на ранней стадии — прежде чем она перейдет в тяжелую форму.
Предрасположенность к развитию пневмонии зависит от возраста пациента, наследственности, анамнеза и образа жизни. Однако при определенных обстоятельствах даже абсолютно здоровый взрослый человек не застрахован от пневмонии. К «спусковым механизмам» следует отнести: контакт с носителем патогенных микроорганизмов (пневмококков, стрептококков, микоплазм, коронавируса, грибков), систематический стресс и недосыпание, курение, переохлаждение, ослабленный иммунитет, некоторые сопутствующие заболевания, фиброз легких и хронические ЛОР-патологии в анамнезе у родственников.
Известно, что пневмонии в большей степени подвержены:
- Пожилые люди и дети;
- Пациенты с сахарным диабетом;
- Пациенты с сердечно-сосудистыми заболеваниями (сердечная недостаточность);
- Курильщики;
- Пациенты с врожденными патологиями дыхательных путей или хроническими ЛОР-заболеваниями (тонзиллит, бронхиальная астма, обструктивная болезнь легких);
- Пациенты с подавленным иммунитетом;
- Пациенты с экзогенной интоксикацией (алкоголь и другие токсичные вещества);
- Пациенты с пораженными зубами и деснами (кариес, пульпит, зубной камень);
- Пациенты с болезнью Паркинсона;
- Работники производств, медицинских диспансеров и т.д.
Таким пациентам необходимо особенно бережно наблюдать за здоровьем и внимательно прислушиваться к своему организму.
Причины, этиология
Пути заражения могут быть разные. Если заражение произошло гематогенным трансплацентарным путем, возбудителями являются TORCH-инфекции:
- Polynosa rubeolae
- Toxoplasma gondii
- Herpes simplex virus
- Cytomegalovirus hominis
- Listeria monocytogenes
- Treponema pallidum
Зачастую в таких случаях ВП — часть генерализированного инфекционного процесса новорожденного, развивается в первые 3 суток жизни ребенка.
При интранатальном заражении в организм ребенка попадают микроорганизмы, которые заселяют половые пути беременной:
- Klebsiella spp.
- Е. coli
- С. trachomatis
- Ureaplasma urealyticum
- Mycoplasma spp.
Врожденное воспаление легких вызвано зачастую стрептококками группы В (в 50 случаях из 100, согласно статистике). Согласно данным зарубежных исследователей, этот возбудитель находят у 15-25% беременных, в основном в органах мочеповоловой системы и в желудочно-кишечном тракте. Это в 1 случае из 100 вызывает интранатальное заражение плода.
Риск заражения в разы выше при:
- лихорадке у рожающей женщины
- длительном безводном периоде в родах
- недонашивании беременности
- развитии хориоамнионита
Внутриутробная пневмония часто спровоцирована сероварами I и II. Если возбудителем является серовар III (что бывает редко), болезнь проявляется на второй недели жизни ребенка, ее относят к приобретенным.
Внутриутробную пневмонию может вызвать Listeria monocytogenes. Они обитают часто в молочных продуктах (мягкие сорта сыра и сметана), непастеризованном молоке. У тех, кто здоров и имеет нормальный иммунитет, возбудитель не вызывает заболевания. Листериоз фиксируют зачастую у беременных с ВИЧ, их плодов и недавно рожденных детей. Малыши заражаются от матери вертикальной передачей инфекции при кишечном, респираторном листериозе беременных или листериозном хориоамнионите.
Грамотрицательные бактерии (стафилококки, Klebsiella spp., Е coli) редко являются причиной внутриутробной пневмонии. С. trachomatis является внутриклеточным паразитом, который передается половым путем. После заражения в 10-20% случаев развивается внутриутробная пневмония. М. hominis могут вызвать рассматриваемое заболевание только у новорождённых, получающих иммунодепрессивное лечение, и у глубоконедоношенных.
В большинстве случаев ВП развивается в первые 3-6 суток жизни ребенка, микоплазменные ВП развиваются за 7 суток, а спровоцированные хламидиями — за 3-6 недель. У глубоконедоношенных детей, масса тела которых до 1,5 кг, воспаление легких может быть спровоцировано Herpes simplex virus, Cytomegalovirus hominis, энтеровирусами или вирусом ветряной оспы.
ДЕЙСТВИТЕЛЬНО ЛИ ПНЕВМОНИЯ ИДЕТ СЛЕДОМ ЗА COVID-19
– В последнее время анализ статистических данных показывает, что медицинское сообщество ошибочно увлекается антибиотиками при лечении новой коронавирусной инфекции, предполагая, что изменения в легких сразу связаны не только с вирусом, но еще и с бактериальным компонентом. Это не верно, – считает врач-пульмонолог Владимир Бекетов.
По словам эксперта, на сегодняшний день ряд авторитетных медицинских ассоциаций выпустили меморандумы и открытые письма с призывами к коллегам уменьшить применение антибиотиков в ходе лечения COVID-19, потому что антибиотики не дают пользы, но приносят в данном случае вред, вплоть до токсического поражения печени и развития антибиотико-ассоциированной диареи.
– То есть, мы вроде бы пытаемся лечить пневмонию, которая в сознании врача прочно ассоциирована с бактериями, но на самом деле на этапе, пока присоединения вторичной пневмонии при ковиде нет, мы имеем дело только с коронавирусным поражением легких, которое рекомендовано не называть пневмонией, а называть пневмонитом (воспаление сосудистых стенок альвеол, а также ткани, отделяющей альвеолы от легких, которое сопровождается их рубцеванием, – прим. ред.), – говорит врач-пульмонолог Владимир Бекетов.
Сам феномен вторичной бактериальной пневмонии при коронавирусе переоценен, продолжает эксперт
Подобные процессы развиваются в основном у пациентов с сердечной недостаточностью, а для них действуют меры повышенной предосторожности, ограничения в передвижении, рекомендации по самоизоляции и лечению на дому
– Курильщики также в группе риска по возможности развития бактериальной пневмонии. Однако если курильщики с ХОБЛ получают грамотное ингаляционное лечение и привиты от пневмококка, то риски возникновения вторичной бактериальной пневмонии у них тоже минимизированы, – говорит Владимир Бекетов.
Симптомы пневмонии у грудничков без температуры
Поскольку у грудничков иммунная система только формируется, то часто заболевания могут проходить и почти бессимптомно и без температуры. Что должно насторожить родителей, и заставить сразу же обратиться к врачу, если температура кажется нормальной или ниже нормы?
- малыш капризный и вялый, спит больше чем обычно и капризность после сна не проходит;
- вялое сосание груди или бутылочки со смесью;
- частые, чаще чем обычно, и в вертикальном положении, срыгивания;
- нарастающие признаки интоксикации (бледность, иногда синюшность слизистых);
- диарея;
- бледность кожных покровов, синюшность носогубного треугольника, усиливающаяся при кашле и плаче;
- кашель и одышка;
- по мере прогрессирования заболевания, при дыхании можно увидеть, как во время вдоха у малыша втягиваются межреберные промежутки и западает яремная ямка, а если легкие имеют двусторонне поражение, то возможны и кратковременные остановки дыхания (апноэ), эти признаки говорят о развитии у ребенка дыхательной недостаточности.
Нужно помнить, что своевременное обращение к врачу может спасти жизнь вашему ребенку.
Симптомы Очаговой пневмонии у детей:
Основные симптомы очаговой пневмонии у ребенка:
- катаральные явления
- общая интоксикация
- гематологические изменения
- поражения легких
- рентгенологические изменения
Синдром общей интоксикации при рассматриваемом заболевании такой же, как и при многих других заболеваниях. Но, если у ребенка проявляется интоксикация и есть катаральные явления, это может говорить не только о пневмонии. Признаками токсикоза у ребенка являются нарушение поведения в виде возбуждения или апатии вплоть до тяжелых расстройств сознания, снижение аппетита, лихорадка, тахикардия, бледность. Рвота вероятна лишь в тяжелых случаях. Пневмония чаще всего проходит с фебрильной лихорадкой, но этот признак характерен не только для рассматриваемой болезни. Против пневмонии говорит наличие катаральных явлений вместе с сохранением лихорадки более 3 суток.
Синдром катаральных явлений со стороны дыхательных путей развивается вместе с острой респираторной инфекцией, которая в 50% случаев идет перед пневмонией. Пневмония у детей проявляется кашлем. Если кашля нет, стоит подозревать другое заболевание. Кашель влажный в большинстве случаев и бывает на ранних стадиях заболевания.
Типичен для пневмонии синдром поражения легких. Одышка может появляться не всегда, но считается специфическим для пневмонии симптомом. Одышка чаще появляется у маленьких детей, а у старших может и отсутствовать. Легочный звук укорочен, изменяется дыхание и есть влажные хрипы над пораженным участком. Если данных симптомов нет, это еще не говорит против пневмонии. Для очаговой пневмонии у детей не характерный обструктивный синдром.
Синдром гематологических сдвигов также свидетельствует в пользу очаговой пневмонии у детей. Может наблюдаться лейкоцитоз, вероятен гиперлейкоцитоз (если возбудитель заболевания Chlamidia trachomatis). СОЭ выше нормы.
Рентгенологическое исследование всегда используется для подтверждения диагноза пневмонии. Лишь в редких случаях симптомы настолько типичны, что подтверждение диагноза при помощи рентгена не требуется. Рентгенограмма нужна, чтобы уточнить форму пневмонии.
Для бактериальных пневмоний типичны гомогенные тени. Если болезнь вызвана микоплазмами, то наблюдаются тяжистые, негомогенные затемнения. Диссеминированные процессы у грудных детей наблюдаются при хламидиозе и пневмоцистозе, у детей старшего возраста –- при стрептококковой пневмонии. Если пневмония локализируется в нижней доле левого легкого, снимок делают не только в прямой проекции, но и в боковой.
ВАЖНО!
Как обезопасить себя от пневмонии?
1. Вакцинироваться от пневмококка
Самая частая причина внебольничной пневмонии – это пневмококковая инфекция. Вакцинация от пневмококка дает иммунитет на 5 – 10 лет, если вы провакцинировались 13-валентной вакциной, то она гарантирует пожизненный иммунитет. Стафилококк, стрептококк и гемофильная палочка – эти бактерии чаще всего являются причинами вторичных бактериальных пневмоний.
2. Увлажнять воздух
Увлажнение воздуха в помещении достоверно снижает риски возникновения в бронхах слизистых гнойных пробок, которые ведут к закупориванию бронхов, к образованию в бронхах сухой мокроты и развитию там инфекции. Поэтому, если влажность воздуха будет выше 40%, то есть шансы на то, что бактериальная пневмония развиваться не будет
Важно понимать, что бытовые увлажнители воздуха нужно вовремя чистить
Профилактика Очаговой пневмонии у детей:
Профилактические меры от очаговой пневмонии у детей заключаются в закаливании. Следует принимать воздушные ванны и делать влажные обтирания малышу. В большинстве случаев рассматриваемое заболевание вызвано гриппом. Потому нужно своевременно лечить грипп и не пренебрегать методами укрепления иммунитета ребенка.
При затяжных заболеваниях необходимо предотвратить развитие гипостазов — застоя крови в отделах легких и ателектазов — спадение легкого из-за нарушения вентиляции, обусловленной обтурацией бронха или сдавливанием легкого. Ребенку нужно часто поворачиваться, когда он лежит в кровати. Не помешает и дыхательная гимнастика
Важно своевременно лечить болезни сердечно-сосудистой системы
Научите ребенка зимой и холодной осенью не вдыхать воздух ртом
Важно дышать носом. Можно слегка прикрывать дыхательные пути шарфом и достаточно медленно передвигаться, чтобы не ускорять ритм дыхания
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Осложнения
Последствия пневмонии у новорожденных достаточно серьезные, так как отсутствие оперативно полученного лечения приводит к летальному исходу. При современном уровне развития медицины процент детской смертности от воспаления легких составляет 40%. При наличии своевременного лечения пневмонии у новорождённых прогноз благоприятный.
Последствия после пневмонии у новорожденных почти всегда выражаются в остаточных явлениях и патологиях. Среди осложнений от воспаления легких у малышей выделяют следующие:
- длительный затяжной кашель;
- отит;
- менингит обусловлен наличием возбудителя пневмококка;
- плеврит развивается от повреждения плевры;
- сепсис легких;
- хроническая пневмония – это недолеченная форма заболевания, при которой каждое простудное заболевание будет приводить к воспалению легких;
- спадение легкого;
- бронхолегочная дисплозия развивается у недошенных детей;
- полиорганная недостаточность;
- неврологические дефекты проявляются в случае наличия удушья (асфиксии).
При пневмонии у новорожденного последствия в виде осложнений чаще появляются в случаях запоздалого лечения, недошенности ребенка или его слабости.
Помните, любую болезнь легче предотвратить или начать вовремя лечить, чем потом бороться с осложнениями.
Какая бывает пневмония: классификация
По локализации:
- односторонняя (пострадало одно легкое);
- двухсторонняя (воспалены оба легких).
По происхождению пневмония делится на три вида.
- Грибковая (до 5% случаев) – самая редкая разновидность недуга и самая опасная. В детском возрасте она чаще всего возникает на фоне неправильного и/или бесконтрольного приема антибиотиков.
- Бактериальная (около 35% случаев) – возникает либо обособленно, либо как осложнение респираторного заболевания. Требует немедленного обращения к врачу для лечения антибиотиками.
- Вирусная (около 60% пациентов) – легкая форма болезни, которая у детей проходит самостоятельно примерно за неделю, вылечиваясь силами организма.
Способы эффективной профилактики
Правильная профилактика не включает медикаментозную терапию. Для предупреждения болезни нужно:
- своевременно вакцинировать ребенка;
- обеспечить закаливания, приобщить к физкультуре;
- кормить ребенка грудью в первые полгода жизни;
- не курить рядом с ребенком;
- очищать воздух в квартире;
- своевременно обращаться к врачу при признаках недомогания.
Стоит ли давать ребенку антибиотики для предупреждения воспаления легких?
Если вы обнаружили у ребенка признаки ОРВИ, то не следует заблаговременно, «для профилактики» давать ему антибиотики. Тем более если вы собираетесь делать это самостоятельно или по рекомендации фармацевта из ближайшей аптеки. По последним данным, эта мера не просто не даст результата, но и почти в 10 раз повысит вероятность пневмонии для вашего ребенка.
Лечение абсцедирующей пневмонии
Консервативная схема терапии включает:
- Антибактериальную терапию. Антибиотики подбираются с учетом чувствительности инфекционного возбудителя к определенным препаратам этой группы. Если терапия продолжительная, после курса врач может сменить комбинацию препаратов, так как патоген со временем становится устойчивым к антибиотикам определенной группы.
- Дополнительная терапия. Чтобы ускорить выведение мокроты и гноя, дополнительно назначаются отхаркивающие, муколитические, бронхолитические лекарства. При сильной интоксикации проводится детоксикационная терапия, предполагающая капельное введение препаратов, а также процедуры плазмафареза, гемосорбции.
- Витаминотерапия. Для поддержания и укрепления подорванного иммунитета назначаются витаминно-минеральные комплексы. Помимо витаминов пациенту показано качественное, сбалансированное питание, обильное питье.
- Симптоматическое лечение. Включает применение обезболивающих, жаропонижающих, противовоспалительных препаратов, облегчающих патологическую симптоматику.
Для очищения легочной ткани от гнойных очагов проводятся хирургические процедуры:
- лечебная бронхоскопия;
- дренирование очага с удалением гноя и промыванием полости антисептическими растворами;
- пунктирование абсцесса.
Если консервативные методы не приносят должного эффекта, врач принимает решение о проведении операции по удалению пораженных участков легких.
Абсцедирующая пневмония, лечение которой назначено правильно и своевременно, имеет относительно благоприятный прогноз. Если же терапия отсутствует и болезнь прогрессирует, развиваются тяжелые, угрожающие жизни осложнения. Прогноз запущенной гнойной пневмонии серьезный: процент летального исхода высокий – 15 – 25 %.
Возбудители болезни
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Вирусная пневмония возникает под воздействием вирусов гриппа, парагриппа, адено- , коронавируса. Заболевание могут вызывать простейшие микроорганизмы (микоплазма), грибки. Пневмония может быть смешанной (бактериально-вирусной), такой вид патологии наиболее опасен.
Лечение пневмонии
Пневмония, диагностированная на ранней стадии, легко поддается лечению. Врачи обычно назначают препараты, способствующие отхаркиванию выделений, жаропонижающие и сильнодействующие антибиотики.
Человек с типичной пневмонией выздоравливает за 7–10 дней. Бактериальная пневмония длится дольше — до 21 дня
Помимо приема лекарств, важно также пить много воды. При пневмонии (когда у пациента нет температуры) лежать в постели нет необходимости
Врачи даже рекомендуют заниматься спортом, особенно на свежем воздухе. Прописываются лекарственные препараты для улучшения вентиляции легких и удаления остаточных выделений.
В некоторых случаях врач может направить человека с пневмонией в больницу. При тяжелой форме заболевания ребенку требуется госпитализация. В больнице назначается внутривенная антибактериальная терапия. К счастью, это не частые случаи.
Диагностика Очаговой пневмонии у детей:
Очаговую пневмонию у детей распознают по кашлю, признака ОРЗ, высокой температуре, которая держится 3 дня. Необходима дифференциация заболевания с бронхитом. При последнем температура не достигает 38 градусов, или же бывает выше, но снижается за 1-3 дня. Врач при диагностике должен обнаружить поражения нижних дыхательных путей, которое может проявляться:
- укорочением перкуторного звука
- учащением или затруднением дыхания, втяжением податливых мест грудной клетки
- наличием хрипов
На следующем этапе очаговую пневмонию дифференцируют с бронхитом, который является преимущественно вирусным поражением нижних дыхательных путей. Для пневмонии характерно учащение дыхания, особенно если поражение легких обширно. Но этот симптом имеет значение только при отсутствии симптомов обструкции, которая характерна для крупа и бронхитов.
При диагностике очаговой пневмонии у детей врач может обнаружиться укорочение перкуторного звука в 50% случаев. Над местом поражения также в половине случаев фиксируют мелкопузырчатые или крепитирующие хрипы и ослабленное и/или бронхиальное дыхание. В остром периоде заболевания хрипов может и не быть. Ниже показана схема выявления пневмонии у детей.
Для диагностики используют лабораторные данные. Но лейкоцитоз может говорить не только об очаговой пневмонии, но и о крупе, ОРЗ, остром бронхите. Если число лейкоцитов ниже 10·109/л, такое может быть при пневмониях, вызванных гемофильной палочкой и микоплазмой или же при кокковой пневмонии в первые дни заболевания. СОЭ при очаговой пневмонии часто выше 30 мм/ч.
Иногда для диагностики назначают С-реактивный белок (СРБ), уровни которого >30 мг/л, а также уровни прокальцитонина >2 нг/мл позволяют на 90% исключить вирусную инфекцию.
Профилактика
Самым распространенным возбудителем пневмонии является пневмококк, поэтому в качестве профилактики выступает вакцинация. Она проводится в 2, 4 и 6 месяцев с последующей ревакцинацией в полтора года. Вакцинация на дает стопроцентной гарантии отсутствия воспаления легких у ребенка, но она позволяет протекать заболеванию в легкой форме. Попутно пневмококковая вакцина оберегает малыша от бактериального отита, менингита, тонзиллита. От остальных бактериальных и вирусных возбудителей детки первого года жизни тоже прививаются.
Прочие меры профилактики воспаления легких у младенцев:
- избегать заболевания гриппом и другими респираторными заболеваниями вирусной природы на протяжении первого года жизни;
- стараться сохранять лактацию для грудных деток хотя бы до 1 года;
- прогулки на свежем воздухе;
- гигиена помещения, в котором живет ребенок, ежедневные проветривания и регулярная влажная уборка помогают поддерживать оптимальный температурный режим и влажность воздуха;
- своевременное и полное лечение насморка и кашля у ребенка, а также регулярные визиты к педиатру;
- наблюдение беременной женщины в женской консультации сводит к минимуму риск развития внутриутробной пневмонии;
- тщательный уход за малышом, заболевшим ОРВИ, обильное теплое питье, покой и адекватная терапия.
Родители в состоянии оградить своего ребенка от заболевания пневмонией в грудном возрасте, находясь в домашних условиях.
Что провоцирует / Причины Очаговой пневмонии у детей:
Очаговую пневмонию у детей провоцируют пневмококки и стрептококки, вирусы и грибы, бактерии, кишечная палочка, физические и химические факторы. Также причиной может быть ранее перенесенная болезнь, аллергическая реакция, затронувшая легкие и пр. Слизистая дыхательных путей ребенка чувствительна, в ней много сосудов. Потому патогенная микрофлора, попадая на нее, вызывает быстрый отек, нарушается вентиляция легких. Реснитчатый эпителий с трудом удаляет из легких мокроту, что создает благоприятную среду для патогенных микроворганизмов.
Очаговая пневмония у ребенка характеризуется наличием единичного очага поражения, площадь которого минимум 1 см. Для хламидиоза характерно такое осложнение как очаговая пневмония, при которой наблюдаться более мелкие множественные очаги. Есть также очагово-сливная пневмония, тогда поражены несколько сегментов или вся доля легкого, причем на фоне затемнения часто выделяются более плотные тени очагов или полости деструкции.
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Как лечат пневмонию у детей?
Если вирусная форма пневмонии проходит самостоятельно, то для лечения грибковой и бактериальной требуется вмешательство специалиста и прием препаратов.
- Бактериальная пневмония лечится антибиотиками и только по назначению врача. Здесь стоит обратиться к родителям, которые не приемлют этих препаратов: до внедрения антибиотиков более трети детей погибали из-за пневмонии! Поэтому не стоит ориентироваться на возможные осложнения, которые сведены к минимуму в современных препаратах (да и назначают их не длительными курсами), а сосредоточиться на гарантии полного излечения.
- Пневмомикоз, или грибковая разновидность пневмонии, требует приема противогрибковых препаратов. Лечение должен назначать только врач, так как эта форма болезни – самая опасная, а препараты относятся к числу сложных.
Родители дополнительно могут принять такие меры, как:
- сохранение привычного образа жизни ребенка (хоть и на больничном) по мере возможности, потому что постельный режим и малая двигательная активность приводят к застойным процессам в дыхательной системе;
- обеспечение большого количества питья для разжижения мокроты в дыхательных путях и легких;
- температура в комнате ребенка должна быть не выше 21 градуса, а влажность – около 70%, чтобы слизь не застаивалась и ребенку было легче дышать.
Разновидности заболевания
Выделяют несколько классификационных признаков пневмонии у грудного ребенка:
- по возбудителям заболевания бывает вирусная, грибковая и бактериальная пневмония, которая требует лечения антибиотиками;
- по степени поражения тканей в легких выделяют очаговую (небольшие участки), тотальную (одно целое легкое) и двустороннюю (сразу оба легких), при этом процесс от очаговой до двусторонней развивается очень быстро;
- по способу заражения выделяют внутриутробную, приобретенную, аспирационную (попадание околоплодных вод в дыхательную систему ребенка) и родовую (прохождение зараженных родовых путей).
Тип заболевания определяется с целью выбора соответствующего лечения.
Признаки пневмонии
Для наиболее распространенной вирусной пневмонии (вернее для «пневмоний») характерны следующие симптомы:
- Кашель любого характера: сухой, влажный, с мокротой, гнойным отделяемым, кровью.
- Температура — у больного может быть и жар (39-40 градусов), и слегка повышенная температура тела.
- Боль и дискомфорт в груди.
- Одышка и хрипы в груди, которые можно услышать при прослушивании легкого.
- Ощущение нехватки воздуха.
- Спутанность сознания.
- Упадок сил.
- Боль в горле.
- Боль в мышцах и суставах.
Важно! Пневмония может протекать абсолютно бессимптомно, а иногда наличие даже 1-2 признаков указывает на поражение легких
Виды пневмонии
Врачи делят пневмонию на:
- бактериальную;
- грибковую;
- вирусную (часто встречается у детей старше 5 лет);
- аллергическую;
- химическую;
- типичную;
- атипичную;
- Также стоит упомянуть идиопатическую пневмонию, называемую идиопатической интерстициальной пневмонией. В данном случае воспаление переходит в фиброз. Каждый тип пневмонии протекает по-разному. В некоторых случаях заболевание протекает бессимптомно, тогда речь идет о бессимптомной пневмонии.
Еще одно подразделение пневмонии различают:
- долевая пневмония (включает одну долю и плевру);
- бронхопневмония (микробы проникают в бронхи);
- сегментарная пневмония.