Что такое сестринский патронаж новорожденного? Цели патронажа к новорожденному
Термин «патронаж» дословно переводится с французского языка как «покровительство» (patronaqe). В медицине он означает комплекс мероприятий, осуществляемых врачом или медсестрой на дому у пациента, задачами которых являются лечение больного, профилактика у него различных заболеваний, а также его просвещение.
В первый — третий день пребывания домой к новорожденному придет педиатр.
Персоналу детской поликлиники важно вовремя осуществить первичную профилактику различного рода заболеваний и нарушений в развитии у детей, которая заключается в мерах следующего характера:
- медицинского
- психологического
- педагогического
Во время визитов в рамках дородового патронажа, а также патронажа новорожденных, медицинская сестра должна выявить и предупредить неблагоприятные факторы окружающей среды (внутренние и внешние), которые могут негативным образом сказаться на здоровье и нормальном развитии малыша, который только что появился на свет.
Позже, в середине третьего триместра, медсестра придет еще раз, чтобы проверить, выполнены ли ее рекомендации. Она проконсультирует будущую маму по вопросам ухода за новорожденным, грудного вскармливания, организации послеродового периода в целом
Патронаж — не только медицинское мероприятие, он также преследует цели поддержать молодую маму и помочь ей научиться ухаживать за новорожденным.
- О том, что на территории, обслуживаемой определенной детской поликлиникой, появился новорожденный пациент, лечебное учреждение информирует родильный дом
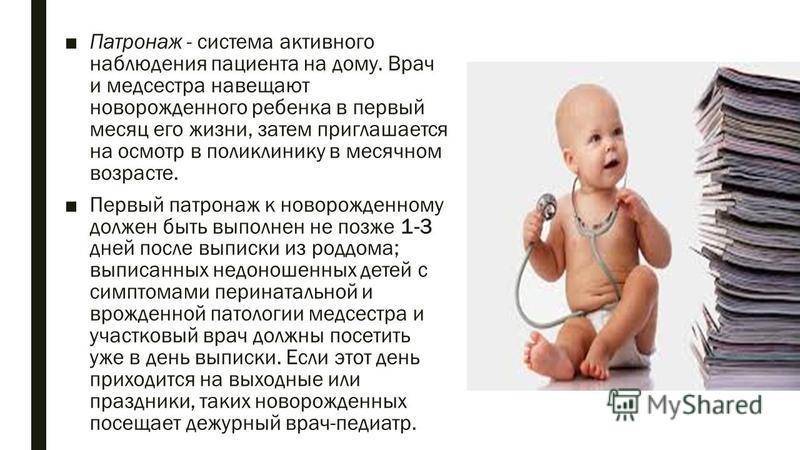
- В первый-третий день после выписки мамы и малыша к ним домой совместный визит должны осуществить участковый педиатр и патронажная сестра. Это визит называется первым педиатрическим патронажем к новорожденному.
- Примечательно, что помимо того, что первичный патронаж должен быть проведен в срок, предполагается его торжественность
- Врач и медсестра ни в коем случае не должны выполнять роль строгих учителей или надзирателей. Молодую мамочку, которая после находится в стрессе физическом и психологическом, ни в коем случае нельзя тыкать носом в ошибки, если таковые допущены
- Персонал детской поликлиники должен продемонстрировать дружественность и готовность помочь женщине в любых вопросах касательно новорожденного, его здоровья, развития и быта
Целями первичного патронажа новорожденного являются:
- помощь женщине в послеродовой период
консультации касательно ухода за новорожденным - консультации касательно организации режима новорожденного
- помощь в организации и налаживании вскармливания новорожденного
- содействие в грудном вскармливании
- профилактика распространенных детских заболеваний (рахит, анемия, прочие), в том числе и инфекционных
- оценка здоровья и развития ребенка, контроль за ними
- консультации касательно профилактических осмотров ребенка до года педиатром и врачами – специалистами, его вакцинации
Патронаж недоношенного новорожденного
Если на участок врача-педиатра выписывают малыша, родившегося недоношенным, он обязан посетить его в первый день после выписки из роддома.
Ребенок, рожденный раньше срока, находится под внимательным наблюдением педиатра и медицинской сестры.
Совместно с медсестрой врач проводит патронаж по схеме, одновременно с этим он разрабатывает схему последующих посещений ребенка. Будут они чаще:
- сам врач должен посетить ребенка 4 раза за первый месяц
- медсестра осуществляет патронаж малыша, родившегося раньше срока, дважды в неделю
Врач и медсестра разъясняют маме недоношенного малыша необходимость обратиться в поликлинику, чтобы провериться у врачей-специалистов, в частности, кардиолога, невролога и ортопеда. Важную роль отводят профилактике рахита малышей, появившихся на свет раньше времени:
- в две недели их облучают ультрафиолетом
- назначают им витамин Д
- проводят леченый массаж
- осуществляют закаливание
Работа с новорожденными в родильном зале
Врачи-неонатологи должны присутствовать в родильном зале в том же порядке, в каком это обычно принято в данном учреждении; однако наличие у матери COVID-19 само по себе не является показанием для этого. Необходимо учитывать это для рационального использования СИЗ. Конкретные больницы и врачи могут пересмотреть традиционную практику обязательного присутствия неонатологов в родильном зале при родах низкой степени риска, например, во время планового кесарева сечения, выполняемого в срок. Вместо этого целесообразно позволить неонатологам находиться «в режиме ожидания», чтобы сохранить СИЗ. Если неонатологам необходимо стабилизировать состояние новорожденного, должны быть использованы все необходимые СИЗ, предохраняющие от передачи вируса воздушным, капельным и контактным путями, т. к. существует высокая вероятность образования инфицированного аэрозоля от матери или ребенка в результате интубации, проведения санации дыхательных путей или искусственной вентиляции легких с положительным давлением. Показания к уходу за новорожденными не должны меняться из-за наличия у матери COVID-19, хотя в некоторых больницах может быть изменено физическое местоположение оказания помощи, чтобы разделить мать и ребенка и не создавать дополнительного риска заражения последнего.
Что такое патронаж новорожденных?
После рождения малыша молодые мамы часто не понимают, как правильно кормить и ухаживать за ребенком, на что требуется обращать внимание. Для устранения данной проблемы для мамочек организован специальный медицинский патронаж из детской поликлиники
Это оптимальная возможность получить знания и навыки, позволяющие правильно ухаживать за младенцем
Для устранения данной проблемы для мамочек организован специальный медицинский патронаж из детской поликлиники. Это оптимальная возможность получить знания и навыки, позволяющие правильно ухаживать за младенцем.
Благодаря патронажу, который более интенсивно проводится в первый месяц жизни и продолжается до трех лет, малыш может расти счастливым и, что более важно, здоровым. Одновременно с состоянием здоровья грудничка, врачи оценивают социально-экономические жилищные условия семьи
Визиты при организованном патронаже осуществляют:
Одновременно с состоянием здоровья грудничка, врачи оценивают социально-экономические жилищные условия семьи. Визиты при организованном патронаже осуществляют:
- Участковые педиатры.
- Медсестра.
Это специалисты из поликлиники, привязанной к месту проживания роженицы.
Данная программа предоставляется исключительно на бесплатной основе. Она доступна для каждой семьи, где появился новорожденный. Не имеет значения социальное положение родителей, место проживания и даже наличие стандартного полиса.
Сроки посещения патронажа
Время наблюдения будет зависеть от самочувствия крохи и обстоятельств в семье.
Если ребенок развивается в соответствии с нормой, он совершенно здоров и растет в благоприятной обстановке, посещения медработников проходят так:
- в первые дни возвращения домой с роддома;
- раз в неделю в течении первого месяца жизни;
- от месяца до полугода – дважды в месяц;
- потом до исполнения ребенку одного года — раз в месяц;
- до трех лет плановый осмотр раз в квартал.
Первый патронаж новорожденного
При первом посещении медработником будет задано несколько вопросов, которые позволят в будущем выявить наследственные и хронические патологии у малыша, а так же информация, связанная с течением беременности, родами, состоянием новорожденного при появлении на свет и выписке из роддома.
Далее врач обследует кроху:
Физическое развитие — это наличие или отсутствие пороков и микроаномалий. Могут быть не значительные отступления от нормы, которые наблюдаются у кого-то из членов семьи
Неврологическое развитие — здесь будет приниматься во внимание поза малыша, движения и их активность, тонус мышц, развитость рефлексов. Учитывается форма и размеры головы, величина большого и малого родничка, состояние швов костей черепа
Оценка кожных покровов — оттенок кожи, наличие потницы, опрелостей. Основное внимание направленно на пупочную ранку, кожа вокруг пупка, уровень заживления, и отсутствие выделений из нее; Прослушивание дыхания и сердцебиения ребенка, дабы дать оценку дыхательной и сердечно-сосудистой систем, тем самым исключить врожденные патологии. Прощупывание животика новорожденного. Задает вопрос о периодичности и характере стула. Проверка симметричность ягодичных складок и разведение ножек в стороны для раннего выявления дисплазии болезни тазобедренных суставов.
Первичный патронаж новорожденного длится около 20-30 минут.
Второй патронаж новорожденного
Второй патронаж новорожденного ребенка происходит на 10-е сутки рождения. Доктор вторично смотрит кроху, обследуя все органы и системы с целью определения его самочувствия. Дабы это понять, медработнику следует выяснить:
- как малыш спит;
- поведение грудного ребенка в период бодрствования;
- распорядок дня;
- прибавка в весе;
- наличие и частота срыгивания;
- кишечные колики.
Если вышеперечисленные симптомы новорожденного не тревожат, доктор делает заключение о его хорошем приспособлении к внешним факторам.
Третий патронаж новорожденного
Третий послеродовой патронаж новорожденного осуществляется примерно на 20-е сутки появления малыша. Цель данного визита наблюдение за самочувствием и формированием грудничка, оценка его нервно-психическое развития.
После очередного приема педиатр регистрирует всю полученную информацию в историю болезни младенца и по окончанию первого месяца делает прогноз здоровья своего подопечного и определяет группы риска по развитию.
Какие вопросы нужно задать доктору?
Во время первого осмотра новорожденного не все медики подробно рассказывают об уходе за ним, особенностях кормления, режиме дня. Поэтому маме стоит интересоваться такими моментами. Рекомендуется перед визитом врача составить перечень вопросов.
Желательно, чтобы список был обширным и затрагивал все моменты жизни крохи. Чем больше полезной информации узнает молодая мама, тем легче ей будет ухаживать и растить ребенка.
Перечень вопросов, которые стоит задать медику:
- можно ли давать новорожденному пустышку? Как правило, доктора выступают против данного аксессуара. Специалисты аргументируют свое мнение тем, что пустышка способствует неправильному формированию прикуса и может провоцировать отказ крохи от груди матери;
- как часто надо прикладывать младенца к груди? Педиатры рекомендуют делать это по первому требованию. Специалист расскажет, как правильно организовать процесс кормления, в том числе и в ночное время суток;
- как понять, достаточно ли крохе грудного молока? Если его не хватает, то малыш будет оставаться голодным. Признаком недоедания является капризность после кормления, плач. Также малыш будет плохо набирать вес;
- надо ли ставить новорожденному газоотводную трубку? Такое приспособление рекомендуется использовать лишь в случае метеоризма, запоров. Увлекаться постановкой газоотводной трубки доктора не советуют во избежание появления проблем с кишечником;
- как часто необходимо купать ребенка? Рекомендуется выполнять водные процедуры ежедневно перед сном. Они расслабляют малыша, выступают в качестве ритуала засыпания. Стоит уточнить у доктора, нужно ли добавлять в воду травяные отвары и в какой концентрации. Скорее всего, врач порекомендует такие ванночки при проблемах с кожей и засыпанием;
- нужно ли чистить носовые ходы, уши и как часто? Выполнять гигиенические процедуры по очистке носа педиатры советуют по мере необходимости. Использовать для этого следует ватные жгутики. При помощи ватных дисков можно удалять корочки за ушной раковиной. Слуховой проход обладает способностью к самоочищению и дополнительные процедуры гигиены специалисты проводить на данном этапе не рекомендуют;
- когда у крохи должна пройти желтушка? Обычно состояние нормализуется в течение первых трех недель после рождения;
- что делать при потнице, дерматите? Доктор может посоветовать использовать специальные мази, ванночки, присыпку;
можно ли родителям спать в одной кровати с крохой?
У врачей на этот счет мнения расходятся. Одни одобряют совместный сон, поскольку тогда малыш растет более спокойным, женщине не нужно каждый раз по плачу крохи вставать с кровати. Но большинство педиатров все же выступает против такого отдыха. Дело в том, что организм новорожденного ослаблен и может легко заразиться ОРВИ или гриппом при близком контакте с родителями. Как известно, данные заболевания имеют инкубационный период, во время которого симптоматика отсутствует, но человек является заразным;
- сколько часов гулять с новорожденным? На этот счет мнения педиатров расходятся. Одни утверждают, что малышу стоит находиться на свежем воздухе как можно дольше, другие ограничивают время прогулки двумя часами;
- что делать, если кроха срыгивает после кормления? Как правило, это возникает вследствие заглатывания воздуха во врем приема пищи. Рекомендуется сразу после кормления носить кроху столбиком;
- как часто проводить смену памперса? Доктора советуют делать это каждые несколько часов.
В ожидании прихода патронажа также стоит подготовить выписку из роддома. Она обязательно понадобиться при проведении первого осмотра.
Когда ждать врача после выписки?
Вопрос, когда приходит педиатр после выписки из роддома, актуален для многих молодых неопытных матерей. Период, в течение которого специалист должен посетить семью, установлен законом.
После выписки женщины из родильного дома все сведения передаются по телефону в детскую поликлинику по месту фактического проживания ребенка. Работники регистратуры в специальном журнале записывают ФИО матери, дату рождения крохи.
По закону в течение первых двух дней после возвращения матери с младенцем домой их должна посетить патронажная сестра и педиатр. Если новорожденный входит в группу риска развития определенных заболеваний, тогда педиатр придет в день выписки и оценить состояние новорожденного. В данную категорию входят недоношенные или переношенные дети, малыши с нарушением мозгового кровообращения, с врожденными аномалиями и т.п.
Иногда день запланированного визита выпадает на праздники, выходные. В этом случае новорожденного посещает не участковый, а дежурный педиатр. В течение первого месяца жизни (от 0-28 дней) педиатр и патронажная сестра должны прийти к крохе несколько раз.
Если ребенок входит в группу риска по болезням, тогда количество визитов может быть увеличено.
Первый патронаж
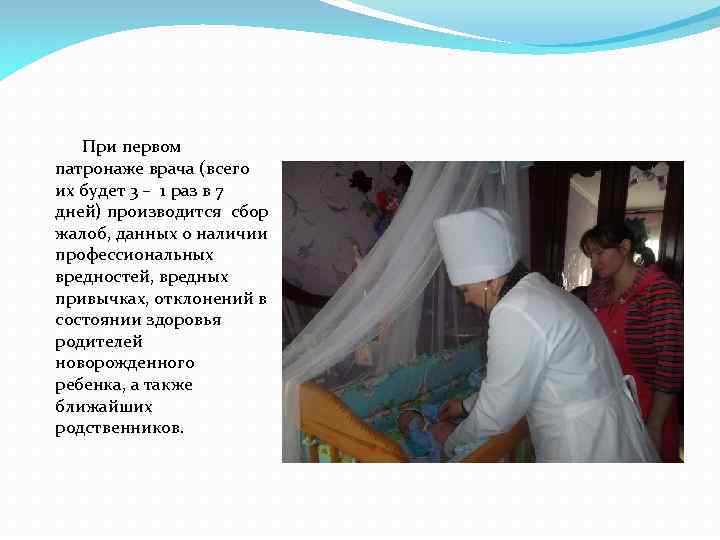
По приходу врач, предварительно помыв руки и согрев их, тщательно осмотрит кроху. Он полностью его разденет, будет переворачивать на спинку и животик, параллельно расспрашивая вас о родах и кормлении грудью, о ваших жалобах на здоровье и самочувствие крохи, о том, как часто у малыша стул и мочеиспускание. Если есть возможность, к приходу педиатра сохраните один из подгузников с испражнениями — это важная диагностическая информация.
Врач осмотрит ножки и ручки крохи, прощупает родничок, швы на головке, потом прощупает грудную клетку и животик, приведет ножки к животу и положит кроху на живот, оценит его поведение и рефлексы.

После осмотра педиатр попросит вас обработать при нем пупочную ранку или сделает это сам, чтобы оценить состояние ранки и степень ее заживления. Теперь самое время задавать накопившиеся вопросы, уточнять непонятные моменты и советоваться. А еще врач предупредит вас о следующих визитах — к вам будут по очереди, 1-2 раза в неделю приходить патронажная медсестра или доктор. Если же ребенок требует наблюдения по состоянию здоровья, тогда их визиты могут быть более частыми.
Послеродовой уход
Пребывание в родильном стационаре в США ограничивают до 2 дней после влагалищных родов и 4 дней — после кесарева сечения, хотя многие лечебные учреждения сокращают этот срок до 1 и 3 дней соответственно. После влагалищных родов с пациенткой обсуждают вопрос ухода за промежностью, молочными железами и методы контрацепции. Врач должен осуществить психологическую поддержку и дать рекомендации по помощи пациентке и новорожденному в домашних условиях.
Пациенткам после кесаревого сечения дают рекомендации по уходу за раной и физической активности. Пациенткам рекомендуют не поднимать тяжелых предметов («ничего тяжелее, чем ребенок») и запрещают чрезмерную активность, включая управление автомобилем.
Уход за роженицами после влагалищных родов
Рутинный уход за роженицами после влагалищных родов заключается в контроле температуры тела, инволюции матки и характера послеродовых выделений (лохий), уходе по состоянию промежности, поддержке грудного вскармливания при отсутствии противопоказаний, уменьшении болевого синдрома. С целью аналгезии обычно применяют нестероидные противовоспалительные препараты. Обезболивание может потребоваться роженицы с разрывами промежности III-IV степеней.
Проводится уход за раной после эпизиотомии, контролируется наличие отека или гематомы (прикладывание льда с целью обезболивания и уменьшения отека, сидячие ванны, обработка швов дезинфицирующими растворами). Туалет наружных половых органов и швов промежности проводят после каждого акта мочеиспускания и дефекации, теплой водой с мылом или антисептическими растворами (бледно-розовый раствор марганцовокислого калия) движениями спереди назад, от лобка к промежности. При наличии швов на промежности рекомендуют регуляцию функции кишечника с помощью мягких слабительных средств, уменьшения нагрузки на мышцы тазового дна. При наличии сильного болевого синдрома следует исключить возможность гематомы вульвы, влагалища и ретроперитонеального пространства.
У пациенток, страдающих геморроем, применяют прикладывание льда, диету с достаточным содержанием пищевых волокон, мягкие слабительные средства, геморроидальные суппозитории.
При повышении температуры тела > 38 ° С при двух или более измерениях в течение первых 10 дней после родов, за исключением первых 24 ч (послеродовая лихорадка) пациентку дополнительно обследуют (анализы крови, мочи, ультразвуковое исследование) с целью выявления возможных причин инфекционных осложнений.
Уход за больными после кесарева сечения
Ведение пациенток после кесарева сечения включает адекватное обезболивание, уход за раной, предупреждение раневой инфекции, контроль инволюции матки и вагинальных выделений. С целью обезболивания используют анальгетики, что может способствовать развитию послеоперационного пареза кишечника. Назначают слабительные средства. Для уменьшения болевого синдрома в результате послеродовых сокращений матки применяют нестероидные противовоспалительные средства. Антибиотикопрофилактика включает назначение цефалоспоринов I-II поколения течение периоперационного периода (интраоперационно 2 г, затем по 1 г дважды в сутки).
Уход за молочными железами
Уход за молочными железами проводят всем роженицам независимо от их желания кормить грудью. Подготовку сосков следует проводить во время беременности (массаж, обработка дубильными веществами — настойкой коры дуба, коньяком). Начало лактации сопровождается двусторонним увеличением, болезненностью, огрубением молочных желез, повышением их локальной температуры и выделением молозива примерно через 24-72 ч после родов. Может наблюдаться повышение температуры тела до 37,8-39 ° («молочная лихорадка»)
При повышении температуры тела важно исключить другие причины лихорадки (мастит, эндометрит, тромбофлебит). Для уменьшения болевого синдрома, связанного с нагрубанием молочных желез, применяют прикладывание льда к молочным железам, поддерживающий бюстгальтер, анальгетики и противовоспалительные средства
У рожениц, которые кормят грудью, могут возникнуть проблемы, связанные с болезненностью и эрозиями сосков. Остатки молока в протоках желез является питательной средой для условно-патогенных бактерий и способствуют эрозии сосков. Пациенткам рекомендуют до и после кормления грудью мыть руки с мылом, проводить туалет молочных желез (обмывание сосков с мылом, вытирание чистым сухим полотенцем).
Заболевания у детей (пограничные состояния)
Данное состояние не принято считать заболеванием и поэтому не требует какого-либо лечения. Как правило, проявляется у грудничка в первые недели после рождения.
Часто встречающиеся пограничные состояния:
- желтуха проявляется в связи с незрелостью ферментов печени и увеличением билирубина в крови. Проявляется на 3–4-й день после появления малыша на свет в виде желтого окрашивания кожных покровов, которое к 6-му дню усиливается, а к 8–10 сутки проходит;
- эритема — проявляется в виде покраснении кожи и на 2-ой день жизни. Редко сопровождается сыпью, которая проходит к концу первой недели появления грудничка;
- гормональный криз — симптомы этого состояния проявляются в нагрубании молочных желез грудничка либо кровянистые выделения из влагалища у девочек. Начало данного криза на 2–4-ый день жизни и проходит к 15-му дню.
Когда необходим вызов специалиста
Существует ряд тревожных симптомов, при которых консультацию доктора не следует откладывать, особенно, если речь идет о здоровье ребенка:
- внезапное повышение температуры;
- жалобы на болезненность или явная острая реакция малыша на касание к определенным участкам тела;
- сыпь или другие виды возможных реакций на коже;
- серьезные изменения в состоянии ребенка (сонливость, тошнота, вялость и другие нехарактерные проявления);
- жидкий частый стул, запоры или подозрительное состояние каловых масс;
- признаки инфицирования дыхательных путей.
Также многие родители предпочитают медицинскую помощь в наблюдении малышей до года на дому. Такой подход обоснован тем, что исключается вероятность контакта с больными детьми в стенах учреждения. Кроме того, малыши до года чаще всего ведут себя очень тревожно и плаксиво после визита в общественные места, что часто наблюдают мамы по возвращении от врача.
Удобно и то, что наблюдающий специалист частной клиники всегда готов проконсультировать вас лично, тогда как врачам из государственных поликлиник звонить не принято, можно задать вопросы только если записаться на прием. Возможность постоянного контакта особенно ценна в период заболевания младенца, чтобы принимать своевременные меры или просто узнать информацию для успокоения.
Первичный осмотр
При первом визите врач знакомится с семьей, задает ряд вопросов касательно протекания беременности, родов, состояния здоровья малыша при рождении и выписки из родильного дома, прививках. Также специалист осматривает жилищно-бытовые условия. Грамотный педиатр должен поинтересоваться наличием хронических и наследственных заболеваний у мамы, папы или близких родственников.
Педиатр оценивает физическое состояние малыша, определяет, есть ли у него пороки развития, микроаномалии. Стигмы дизэмбриогенеза являются микрогенетическим фоном молодой семьи. Это незначительные отклонения от норматива, которые могут наблюдаться у мамы или папы.
Например, большие родимые пятна, уплощенная спинка носа, низкий рост волос, оттопыренные уши – все это стигмы. Если педиатр выявляет у крохи больше 6 таких микроаномалий, то он включает его в группу риска развития определенных патологий. Также врач изучает неврологическое состояние ребенка.
Специалист оценивает мышечный тонус, двигательную активность, выраженность безусловных рефлексов, позу
Доктор обращает внимание на размеры и форму головы, степень напряжения родничков, состояние швов костей черепной коробки. Далее педиатр осматривает эпидермальные покровы новорожденного
Это позволяет выявить опрелости, потницу, аллергию, предположить наличие патологий внутренних органов.
Особое внимание доктор уделяет пупку. Медик осматривает кожу вокруг ранки, оценивает степень заживления
Далее педиатр приступает к определению состояния сердечно-сосудистой и дыхательной систем. Это позволяет исключить врожденные пороки. При помощи фонендоскопа врач прослушивает тон и ритм сердцебиения, особенности дыхания. Затем врач прощупывает живот.
С целью обнаружения или исключения дисплазии тазобедренных суставов медик проверяет симметричность ягодичных складок, разведения ног в стороны. Если есть подозрения касательно наличия такой патологии, тогда доктор направляет младенца на прохождение ультразвуковой диагностики. Прогноз при дисплазии тазобедренных суставов зависит от того, когда было начато лечение. При терапии патологии на ранних сроках можно полностью избавиться от заболевания.
Для оценки состояния пищеварительной системы доктор интересуется регулярностью, характером стула новорожденного. После завершения осмотра врач дает общее заключение о состоянии здоровья крохи, дает советы касательно срочной помощи при разных ситуациях и отвечает на вопросы матери. В среднем визит доктора длится около 20 минут. Педиатр может прийти сам либо в сопровождении медсестры.
Первичный патронаж новорожденного
Когда купать новорожденного до еды или после еды
В первый раз наблюдение проводится после того, как малыш вместе с мамой покинул родильный дом. Происходит последнее в 90% случаев на 3 день после появления малыша на свет естественным образом или через 4-5 дней после кесарева сечения. Врач, а затем младший медицинский персонал приходят на следующий день после выписки, чтобы осуществить общий осмотр и установить состояние здоровья ребенка.

Домашний патронаж проводится по предварительной договоренности с врачом
Что сделать маме перед визитом педиатра
Известно, что, когда приходит врач к новорожденному, он оценивает не только показатели развития и навыки крохи, но и общую обстановку в семье. Родителям необходимо заранее подготовиться к визиту. Список подготовительных мероприятий выглядит так:
- Узнать ФИО лечащего врача и участок, который он обслуживает.
- Уточнить время посещения на дому и часы приема в поликлинике.
- Подготовить бахилы (или тапочки).
- Выставить все средства по уходу за малышом.
- Проверить температуру в комнате и степень интенсивности освещения (нужно, чтобы место осмотра не было темным, а в комнате соблюдался температурный режим в 20-24 градуса).
- Убраться в ванной комнате (положить чистое полотенце и новое мыло, домыть поверхности до идеального состояния).
- Подготовить документы, которые были выданы в роддоме, а также обменную карту.
Дополнительно рекомендуется накормить малыша, чтобы он не плакал во время осмотра. Лучше всего записать на бумагу интересующие вопросы, чтобы не забыть проконсультироваться у врача. Примеры – цвет стула, объем кормления за раз/день, продолжительность сна/бодрствования. К визиту врача должен быть подготовлен и сам ребенок. Родители должны переодеть его, умыть и сменить памперс.
Важно! Проводить кормление можно и во время визита врача. Это поможет специалисту оценить активность сосания, посмотреть навыки ребенка
Когда приходит педиатр после выписки из роддома
Нужно еще до момента выписки узнать, когда педиатр должен приходить на дом к новорожденному. В большинстве случае период первого посещения составляет от 1-2 дней. В регистратуре поликлиники сведения имеются уже на следующие сутки после приезда малыша домой. Следовательно, доктор должен идти сразу, пока грудничок еще только привыкает к новому дому. Если малыш входит в группу риска (например, сложные роды, осложнения, болезнь в период нахождения в роддоме), педиатр приходит в день выписки или сразу на следующие сутки.

Вопросы педиатру нужно задавать, чтобы избежать ошибок в процессе ухода за малышом или кормления
Первый визит врача, что спросить
Спросить у врача в первый визит нужно про:
- Состояние здоровья ребенка.
- Индивидуальные рекомендации.
- Нормы по возрасту сна и бодрствования.
- Особенности ухода.
- Когда и сколько нужно гулять (зависит от состояния здоровья малыша и сезона).
- Какие лучше выбрать средства для гигиены.
- Чем и как кормить малыша.
Также нужно уточнить нормы по весу, сколько раз ребенок должен ходить в туалет.
Масса тела ребенка и расчет питания
Новорожденный в первые дни своей жизни теряет в весе. Этот показатель в норме должен быть не более 6% от веса при рождении. В таком случае это физиологическая потеря веса, которая никоим образом не может отразиться на здоровье крохи. Если же потеря веса превышает 10%, то ребенок нуждается в дополнительном осмотре неонатолога.
Потерю в весе можно объяснить тем, что у новорожденного малыша объем желудка очень маленький – всего только 7 см. Но к 4-му дню происходит его увеличение до 40 мл, а на 10 день – до 80-90 мл. Именно из-за этого суточный объем кормления в первые дни жизни высчитывают по одной формуле, а после 10 дня используют другую.
Какие же это формулы? Так, до 10-го дня жизни ребенка расчет ведется двумя способами, которые зависят от веса ребенка и его возраста (дней):
- При весе новорожденного до 3200 граммов суточный объем питания высчитывают: возраст в днях умножить на коэффициент 70. К примеру, малышу 6 дней, его вес 3100 граммов. Суточный объем питания =6X70=420 мл.
- В случае, если вес ребенка более 3200 граммов, суточный объем питания высчитывают: возраст в днях умножить на коэффициент 80. Если, например, ребенок 6 дней имеет вес 3500 граммов, то суточный объем питания высчитывают по формуле 6X80=480 мл.
- Для детей, которым еще нет 10 дней, разовый объем питания рассчитывают по такой формуле: возраст в днях умножаем на 10. К примеру, для ребенка 3-го дня жизни разовый объем пищи вычисляется 3×10=30 мл.
- Для детей после 10 дней жизни его вес умножают на коэффициент:
- 10 дн.-1,5 мес. – 1/5;
- 1,5-4 мес. – 1/6;
- 4-6 мес. – 1/7;
- 6-8 мес. – 1/8;
- 8-12 мес. – 1/9.
К примеру, для ребенка весом 4500 граммов в сутки необходим такой объем: 4500×1/6=750 мл.
Легко следовать расчетам, если ребенок находится на искусственном вскармливании. После расчета нужного объема его легко отмеряют шкалой на бутылочке. Детям, которых кормят грудью, количество съеденной пищи измеряется по факту, а затем сравнивается с рассчитанной. Для этого ребенка взвешивают до кормления, а затем – после него и вычисляют разность показателей (в это время не меняют одежду и подгузник, чтобы предотвратить возможность погрешности измерений).
Каждый ребенок беззащитный и хрупкий, он нуждается в поддержке мамы и ее помощи. Сам процесс рождения является для него огромным стрессом. Так как же ему поможет мама, которой страшно даже взять на руки малыша? Мамочки, не робейте, у Вас обязательно все получится! Помните, что между мамой и ребенком связь очень крепкая, поэтому почувствовать и понять, что именно ему нужно, сможете только Вы. А уже со временем придет опыт и сноровка.
Любите своих малышей, и у Вас все будет прекрасно!
В клинике ДУНКАН работают высококвалифицированные врачи педиатры и врач неонатолог Белова Татьяна Александровна.
Какие документы нужны новорожденному?
В нашем государстве такое радостное семейное событие, как появление на свет малыша, должно быть зарегистрировано в государственных учреждениях, а новорожденный должен получить документы, которые ему помогут в жизни.
Документы оформляются на протяжении 1-го месяца жизни малыша. Следуя нашим правилам, вы можете избежать суматохи с бумагами и уложиться в требуемые сроки.
Документы из родильного дома
При выписке молодой мамы и новорожденного им выдаются документы:
- Обменная карта (лист 2 и 3). Во второй лист врачом, принимавшего роды, вносится информация о послеродовом состоянии мамы, об осложнениях при родах и их лечении. Этот лист передается в женскую консультацию. В третий лист записывается информация о новорожденном: протекание родов; вес, рост; способ вскармливания; сделанные прививки. Лист отдают в детскую поликлинику, где его подшивают к медицинской карточке ребенка. Это делается для того, чтоб была видна полная картина здоровья ребенка и как идет его развитие.
- Справка из родильного дома. В документе указывается дата, время рождения, пол ребенка и Ф. И. О. принимающего роды. Справка дает родителям право получить свидетельство о рождении и пособие в собесе. Если у женщины принимали роды дома, то документы выдаются медицинской организацией врача, оказавшего медицинскую помощь при родах или после них. Получив эти документы, родители получают следующие.
Регистрация ребенка в ЗАГСе
Эта процедура проводится для того, чтобы зафиксировать Ф. И. О. малыша, определить родителей и в целом подтвердить факт рождения. На подачу заявления отводится месяц со дня рождения малыша. За процедурой обращаются в загс по месту регистрации. Если малыш родился за пределами государства, то этим занимается консульское учреждение.
Обращаясь в ЗАГС, нужно иметь:
- Справку из родильного дома.
- Заявление на регистрацию новорожденного.
- Паспорта родителей.
- Свидетельство о браке (если это зарегистрированный брак).
После регистрации малыша родители получают форму № 25, которая помогает в получении детского пособия.
Документы для получения пособия
Пособие получают по месту учебы, службы, работы или в органах соцзащиты. Единовременное пособие выдается каждому новорожденному или усыновленному ребенку.
Пакет документов, который потребуется:
- заявление о получении пособия;
- документ о рождении малыша из загса (форма № 25);
- справка с места учебы, работы или службы о том, что пособие раннее не выдавалось;
- копия паспортов родителей;
- копия ИН родителей;
- если есть расхождения в фамилиях – копия свидетельства о браке;
- копия об установлении опекунства или усыновлении для опекунов и усыновителей соответственно;
- справка о составе семьи, если запрашивается пособие на других детей.
Помимо этого потребуется открыть счет в банке, чтобы на него вам начислили средства.
Пособие выдается не позднее полугода после рождения ребенка.
Регистрация ребенка
Теперь, когда родители получили свидетельство о рождении, они могут заняться регистрацией. Регистрация бывает по месту жительства (регистрация постоянная) или пребывания (временная регистрация). Какие документы нужны:
- заявление об оформлении регистрации;
- если родители зарегистрированы в разных местах – справка от родителя, которая подтверждает, что ребенок на его жилплощади не зарегистрирован;
- выписки из домовых книг, лицевых счетов и паспортного стола;
- свидетельство о рождении;
- копии и оригиналы родительских паспортов;
- свидетельство о заключении брака.
С этим пакетом документов родители обращаются в РЭО по месту жительства.
Регистрация малыша происходит по месту жительства одного из родителей. Если регистрация у родителей временная, то ребенка регистрируют по тому же месту пребывания. Напоминаем, что временная регистрация не дает права претендовать на жилплощадь.
Оформление полиса ОМС
Этот документ важен тем, что с его помощью ребенок получает право на бесплатное медобслуживание.
Постоянный полис ОМС выдается в том случае, если у ребенка регистрация постоянная. Если он зарегистрирован по месту пребывания, то выдается временный полис, который будет продлеваться в соответствии с продлением регистрации.
Для оформления полиса необходимо предоставить:
- Паспорт одного из родителей.
- Свидетельство о рождении.
Постоянный полис – это пластиковая карта, поэтому на его изготовление отводится больше времени. До его получения выдается бумажный полис.
На этом процедура получения документов для новорожденного закончена. Теперь малыш получил обязанности, права и официальный статус, которые помогут ему в жизни.
Напоминаем, что игнорирование этих юридических нюансов влечет за собой административные штрафы.
https://youtube.com/watch?v=k7MKa47-aPU