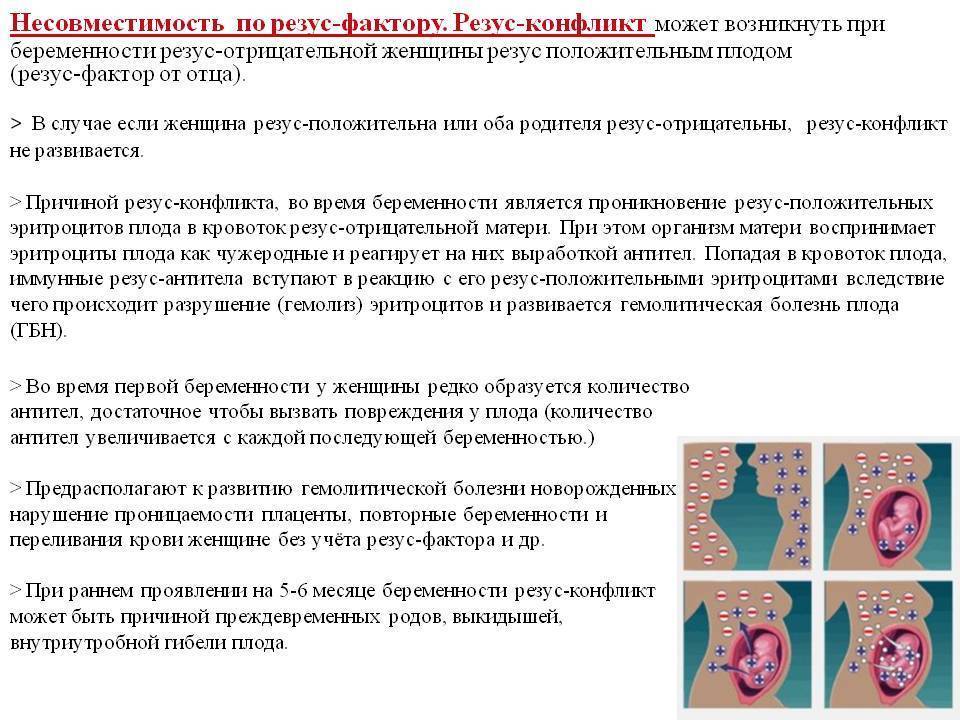
Можно ли делать ЭКО при эндометриозе?
Проведение экстракорпорального оплодотворения определяется тем, насколько развита аномальная ткань, в каких органах брюшной полости она развивается. В этом плане важную роль играет своевременное выявление очагов эндометриоза, для чего используются следующие методы:
- гинекологический осмотр, в процессе которого выявляется напряжение в области маточных придатков, самой матки и Дугласова пространства – области брюшины, лежащей между задней стенкой матки и передней стенкой прямой кишки;
- лапароскопия – внутренний осмотр органов брюшной полости, выполняемый через прокол в брюшной стенке с помощью тонкого трубчатого прибора (лапароскопа);
- диагностический осмотр слизистой прямой кишки (ректороманоскопия) и мочевого пузыря (цистоскопия);
- УЗИ органов малого таза – эффективность этого метода в диагностике эндометриоза ограничена лишь обнаружением эндометриоидных кист яичников, так как узлы патологического эндометрия на других органах ультразвуком не выявляются.
Также врач может назначить МРТ органов малого таза и другие процедуры в качестве дополнительных для уточнения и дифференциации заболевания. Но основным методом в определении эндометриоза остается лапароскопия.
Выявленный перед ЭКО эндометриоз подлежит лечению, в рамках которого используются следующие методы:
- Консервативная терапия. Она заключается в приеме гормональных лекарственных препаратов, направленных на уменьшение аномально разросшейся ткани эндометрия, которые подвержены влиянию гормонов. До появления лапароскопии это был наиболее распространенный и эффективный метод лечения заболевания, сегодня он применяется как вспомогательный или для лечения патологии в легкой форме. Также в рамках медикаментозной терапии применяются противовоспалительные препараты, купирующие воспалительные процессы в пораженных органах и сопутствующий им болевой синдром. Лекарства вводятся в организм перорально, через инъекции или с помощью внутриматочной спирали. Универсального препарата, гарантированно вылечивающего патологию, не существует – чаще всего используется несколько медикаментов с учетом индивидуальных характеристик пациентки, степени заболевания, планов на беременность и т. д.
- Хирургическое лечение. Физическое удаление очагов эндометриоза является наиболее эффективным средством их терапии. Операция может проходит через надрез или лапароскопический прокол, при этом аномально разросшаяся ткань иссекается методом лазерной вапоризации, электрокоагуляции или резекции. Удаление эндометриоидных кист выполняется полностью с максимально возможным сохранением фолликулярного аппарата. При обширном эндометриозе, охватившем также стенки мочевого пузыря, матки, маточных труб, кишечника часто проводится удаление пораженных участков этих органов.
Ни один из указанных методов не является на 100% эффективным или имеющим преимущества перед другими способами лечения эндометриоза. Поэтому врач формирует терапевтическую тактику индивидуально, с учетом особенностей физиологии пациентки, состояния ее организма, тяжести и распространения заболевания и других факторов.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Примерные сроки
Очень многих волнует вопрос, через сколько можно беременеть после лечения уреаплазмы. Однако, это не является быстрым процессом, поэтому лучше подумать, как быстро полностью восстановить здоровье.
Самой первой точкой, которая может задержать отсрочку беременности является результат анализа. Сразу после курса антибиотиков результат будет отрицательным, так как агрессивная среда убивает даже полезную микрофлору. Для того чтобы точно убедиться в эффективности проведенного лечения нужно провести анализ спустя 2 месяца, когда восстановится организм и будет понятно, остались ли микроорганизмы уреаплазмы. Минусом является то, что на весь этот период не желательно вступать в половой контакт.
Второй проблемой могут быть осложнения и побочные эффекты после приема антибиотиков
Они могут отрицательно сказаться как на здоровье женщины, так и на развитии ребенка, поэтому важно дождаться полного выведения антибиотиков из организма и восстановления иммунитета. Только после этого думать, через сколько можно планировать беременность
Несмотря на то что период полураспада и выведения лекарственных препаратов редко превышает 3 дня, антибиотики в состоянии оседать на сперматозоидах. А полное обновление репродуктивных клеток мужчин происходит только через 2,5 месяца. Для женщины же стоит дождаться менструации.
Но даже после успешно проведенного лечения бывают случаи, когда забеременеть не получается. Не стоит сильно беспокоиться и паниковать. Часто это связано с приемом антибиотиков и временное бесплодие не считается патологией. Так как антибиотики — это сильные вещества, они губительно влияют даже на здоровые клетки, поэтому сперматозоиды и яйцеклетки могли просто немного пострадать.
Стоит подождать полного цикла обновления клеток, обычно это 2 месяца, и снова пытаться беременеть. Стоит отметить, что подобное осложнение возникает при употреблении антибиотиков из ряда тетрациклинов. Для того чтобы процесс обновления клеток проходил быстрее, можно начать пить витамин Е и препараты фолиевой кислоты. При ежедневном употреблении срок обновления может сократиться до одного месяца.
Возможно ли ЭКО при хронических заболеваниях?
Хроническими называются патологии, характеризующиеся продолжительным течением. Такие заболевания могут протекать достаточно легко и даже вовсе не ощущаться самим пациентом. Тем не менее, они означают наличие в его организме определенных проблем. К хроническим болезням относятся:
- гипертония;
- обструктивная болезнь легких (дыхательная недостаточность);
- ишемическая болезнь сердца;
- бронхиальная астма;
- язва желудка и двенадцатиперстной кишки;
- избыточная масса тела;
- психоэмоциональные расстройства и т. д.
Проблема хронических заболеваний в том, что они излечиваются с большим трудом или вовсе неизлечимы на данный момент. В некоторых случаях эти патологии могут обостряться – например, при заражении какой-либо инфекцией, травме, воздействии радиации, токсичных веществ или даже при эмоциональном стрессе.
Возможность проведения ЭКО при хронических заболеваниях определяется его характером и степенью тяжести, а также тем, в какой стадии оно находится – ремиссии или обострения. Например, при тяжелых формах сахарного диабета, онкологии, пороках сердечно-сосудистой системы искусственное оплодотворение невозможно в принципе, так как с высокой долей вероятности пациент может не перенести эту процедуру. Если патологию можно купировать или снизить ее тяжесть до приемлемого уровня, врач назначает ее лечение. Если оно дало результаты, то проведение ЭКО становится возможным. Поэтому семейные пары, в которых один или оба супруга являются хроническими больными, проходят предварительную обязательную консультацию с профильным специалистом, который на основании медицинских обследований разрешает или запрещает экстракорпоральное оплодотворение.
Уреаплазма у беременных
Заболевание может обнаружиться и в процессе вынашивания ребенка. В подобной клинической ситуации у женщины появляются слизистые выделения белого цвета, причем достаточно заметные. Но похожие выделения присутствуют и при обычном вынашивании, не осложненном уреаплазмозом. У женщин данный симптом может остаться незамеченным, тогда как у мужчин в уретре начинается жжение и рези. Затем симптоматика благополучно затихает в ожидании удачного момента.
Если уреаплазма локализуется на влагалищной слизистой, то развивается кольпит, на фоне которого у беременной вновь появляются белые выделения
Но большинство женщин, если и обращает внимание на данный симптом, то воспринимает его за проявление молочницы
При поражении маточного тела уреаплазма вызывает развитие эндометрита, тогда к беловатым выделениям добавляется еще один характерный признак – болезненные ощущения внизу живота. Если же поражение захватывает мочевой пузырь, то формируется цистит, который проявляется болезненным мочеиспусканием со жжением в уретре. Если же заражение уреаплазмой произошло в процессе орального секса, то симптоматика будет напоминать развитие ангины.
- Если же зачатие происходит у пациентки, уже имеющей уреаплазмоз, то возникает риск инфицирования плода, его замирания или внутриутробных патологий, а также преждевременных родов.
- Очень часто под воздействием бактерий плод прекращает дальнейшее развитие, что заканчивается выкидышем или мертворождением, в зависимости от сроков.
- Поэтому еще совсем недавно в акушерстве уреаплазмоз являлся прямым и неоспоримым показанием для абортивного вмешательства.
- Теперь же женщинам назначается поддерживающий курс, чтобы благополучно доносить кроху. Но сократить риски внутриутробных аномалий практически невозможно.
- По статистике, у большинства деток, рожденных у родителей с уреаплазмозом, имеют место неонатальные патологии, проявляющиеся в первый месяц жизни.
В ходе дальнейшего прогрессирования инфекционного процесса происходит разрыхление цервикального канала и шейка раскрывается, что чревато наступлением преждевременных родов. Чтобы предотвратить плодное отторжение на шеечные ткани накладываются специальные швы, но полностью устранить риск преждевременного родоразрешения это не помогает, поэтому назначается дополнительная терапия, целью которой является сохранение беременности.
Как влияют друг на друга эндометриоз матки и беременность?
Эндометриозом называется патологическое разрастание клеток эндометрия (слизистой оболочки) за пределы матки. При этом схожая по функциональности ткань образуется на различных органах, в зависимости от расположения которых выделяются две формы заболевания:
- генитальная – эндометриоидная ткань располагается в пределах репродуктивных органов женщины (на яичниках, в придатках, маточных трубах, влагалище и т. д.);
- экстрагенитальная – клетки эндометрия колонизируют область пупка, кишечник, в некоторых случаях даже легкие.
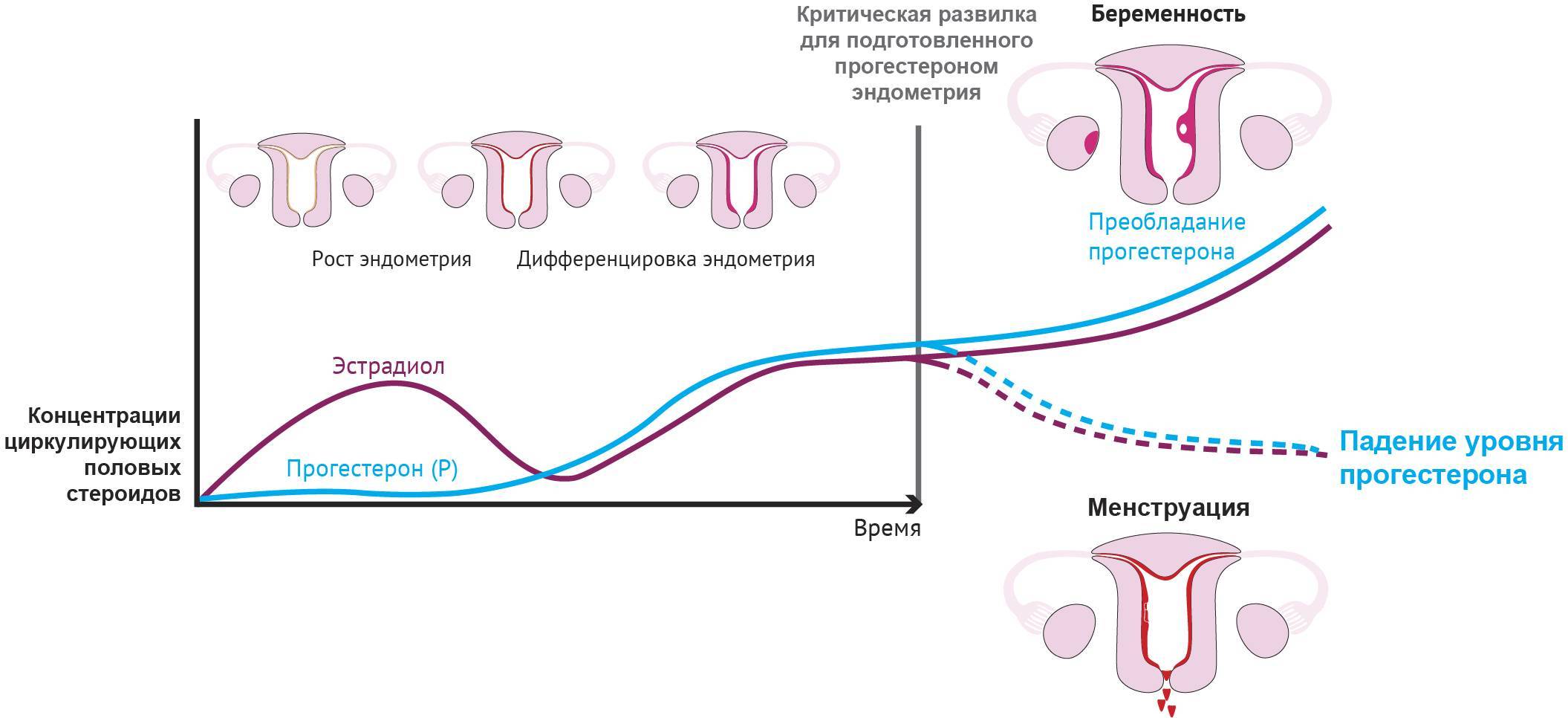
Рост и развитие эндометрия в менструальном цикле контролируется половыми гормонами женщины. Аномально расположенные эндометриоидные клетки сохраняют эту зависимость и подвержены тем же циклическим изменениям, в том числе росту и слущиванию, которое проявляется в виде менструальных кровотечений. Патогенность этого заболевания в том, что кровоточащие очаги эндометрия вызывают воспалительные процессы в окружающих органах и тканях, что проявляется такими симптомами, как:
- Болезненные ощущения в месте локализации;
- Увеличение размера пораженного органа;
- Бесплодие (при локализации патологии в репродуктивных органах).
Данная патология развивается в основном у женщин репродуктивного возраста (18-35 лет). Однако, она может проявляться и в период подросткового созревания (в том числе до появления менструаций), и после наступления менопаузы.
Влияние беременности на эндометриоз и наоборот – доказанный медицинский факт. В медицинском сообществе считается, что зачатие и рождение ребенка не только уменьшает вероятность возникновения патологии, но и позволяет излечить ее, когда она уже образовалась. В свою очередь, эндометриоз негативно влияет на беременность, однако не обязательно делает ее невозможной или осложненной. Статистика показывает, что до 70% женщин с этим заболеванием могут зачать и выносить здорового ребенка без осложнений. Основным условием для этого является сохранение проходимости фаллопиевых труб и отсутствие поражений половых желез, вырабатывающих гормоны для регуляции овуляции.
Сколько дней после менструации нельзя забеременеть?
Физиологически при регулярном цикле женщина способна к зачатию к моменту созревания и выхода из яичника здоровой яйцеклетки. Для этого требуется период от 12 до 15 дней, считая от первого дня месячных. Если во время «фертильного окна» произошел половой акт без контрацепции, то вероятность зачатия велика. В этом случае организм женщины начинает активную подготовку к вынашиванию плода. Меняется гормональный фон, увеличивается матка, происходят изменения в грудных железах. Если женщина не забеременела, уровень гормонов падает и примерно через 2 недели начинается менструальное кровотечение.
Может ли сразу после месячных наступить беременность, и с чем связана вероятность зачатия? Существует несколько точно установленных причин:
- Слишком длинный период кровотечения (7–9 дней). К моменту окончания менструации яйцеклетка уже может созреть и выйти из яичника. В этом случае существует большой шанс забеременеть после месячных.
- Нерегулярные месячные, при которых нельзя понять, когда именно произошла овуляция. Кстати, поэтому при нерегулярном цикле календарный метод не рекомендован для расчета безопасных и фертильных дней.
- Период после родов, когда менструальный цикл еще не установился. При кормлении грудью месячные могут отсутствовать длительное время. При этом может произойти овуляция и вероятность зачатия остается высокой.
- Короткий менструальный цикл (19–21 день). Овуляция может наступить к моменту завершения кровотечения.
- Постоянное употребление некоторых лекарственных препаратов вызывает спонтанную овуляцию.
- Выход более одной яйцеклетки. Существует возможность созревания сразу двух и более яйцеклеток, выход которых не синхронизирован. Первая может оказаться оплодотворенной в начале цикла по окончании месячных.
- Нарушение графика овуляции. Чаще всего женщина может забеременеть сразу после месячных, если перенесла простуду, сильный стресс, большие физические нагрузки. Иногда досрочная овуляция происходит при смене климата (поездка на море).
- Кровотечение, которое не связано с менструацией. Речь идет о кратковременных кровянистых выделениях, спровоцированных различными причинами, которые легко принять за начало месячных. При этом велика вероятность забеременеть в первые дни после окончания выделений, так как они не связаны с овуляцией.
На основании этих данных легко понять, почему календарный метод не всегда надежен и не подходит для многих женщин. Какова вероятность забеременеть сразу после месячных? При регулярном менструальном цикле, соблюдении всех правил и точном графике базальной температуры в 95% случаев невозможно забеременеть сразу после менструации. Однако если хотя бы одно условие нарушается, вероятность забеременеть повышается
Важно помнить и о другом: возможность зачатия в любой день женского цикла составляет 1–5 %. Это означает, что пять женщин из ста смогут забеременеть после месячных или даже во время критических дней
Поэтому если вы перестаете предохраняться, занимаясь сексом во время критических дней, то будьте готовы к тому, что вы можете забеременеть. Особенно если вы отказываетесь от контрацепции каждый цикл.
Если же вы используете календарный метод с противоположной целью – хотите быстрее забеременеть и стараетесь определить наиболее благоприятные для зачатия дни, то оптимальный период для этого – середина цикла.
Более надежным способом определения овуляции является график базальной температуры. Он позволяет не только определить наиболее подходящий период, чтобы забеременеть, но и покажет нарушения в работе репродуктивной системы в случае неудачных попыток зачатия.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Бактериальные инфекции
Бактериальный вагиноз чаще всего вызывается размножением анаэробных бактерий (Gardnerella vaginalis, Gardneralla mobiluncus и Mycoplasma hominis). Реже это трихомониаз и хламидийные инфекции.
Бактериальный вагиноз — одна из самых частых причин выделений из влагалища. Они диагностируются почти у 61% женщин с инфекциями, передающимися половым путем.
Сигналы о том, что воспаление развивается из-за бактерии:
- белые / серые выделения;
- жжение при мочеиспускании;
- зуд вокруг вульвы и влагалища;
- боль во время полового акта;
- неприятный запах выделений из влагалища (рыбный);
- вагинальное раздражение.
Некоторые инфекции, например, вызванные Chlamydia Trachomatis, протекают бессимптомно. Вот почему нужно находиться под постоянным наблюдением гинеколога и проходить периодические анализы (например, цитологию).
Лечение
Микрофлора организма, подверженного атаке уреаплазмы, нарушается, количество бактерий патогенного характера резко возрастает. Лечение болезни базируется на приеме антибиотиков (это могут быть таблетки, свечи или уколы). Для восстановления микрофлоры пользуются антимикробными препаратами и иммуностимулирующим средствами. Список лекарственных средств может быть внушительным.
К сожалению, во время беременности лечить уреаплазмоз антибиотиками нельзя. Любой антибиотик может негативно отразиться на состоянии плода, вне зависимости от того, на поздних или ранних сроках он был использован. В крайних случаях беременных лечат антибиотиками начиная с 22 недели беременности. Если имеется угроза прерывания, то лечением уреаплазмы при беременности занимаются в стационаре.
Не зная, как лечить уреаплазму, некоторые женщины пытаются делать это самостоятельно, основываясь на мнении близких подруг и родственниц, ранее уже столкнувшихся с аналогичной проблемой. Делается это, несмотря на отрицательное отношение врачей.
Вильпрафен
Наиболее безопасным и действенным средством лечения является Вильпрафен 500, отзывы о котором вы можете прочитать ниже. Вильпрафен от уреаплазмы помог многим женщинам, столкнувшимся с этим воспалительным заболеванием. Антибиотик оказывает бактерицидное воздействие, может быть использован для лечения беременной женщины.
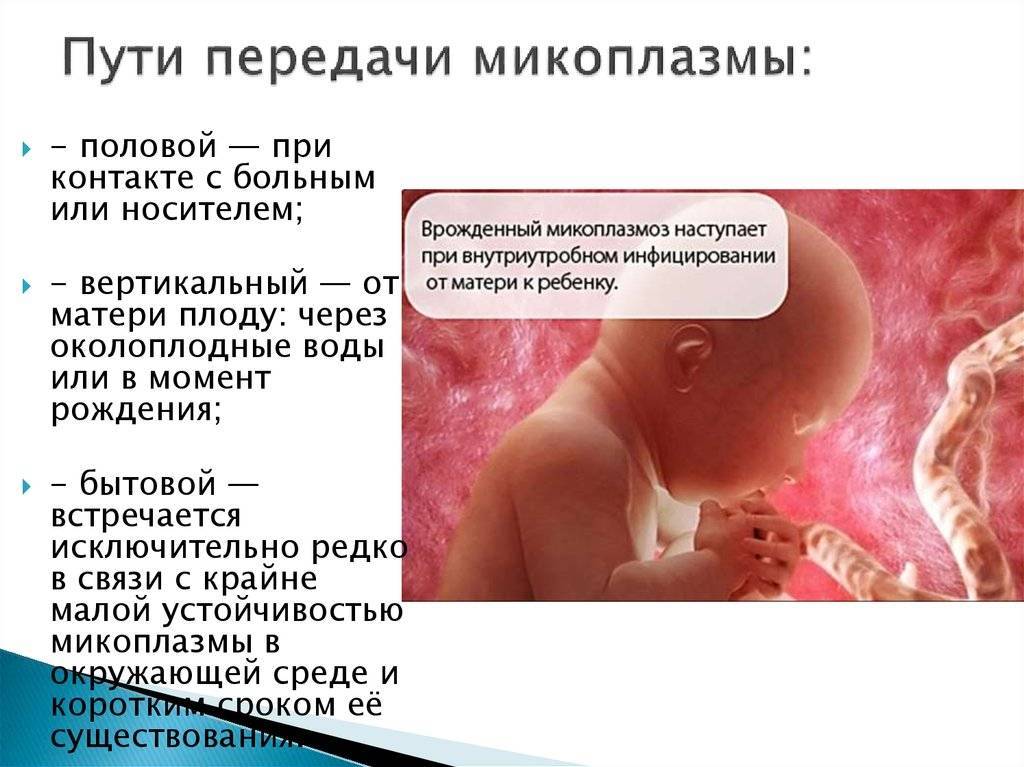
Уреаплазма – это не очень приятное заболевание, передающееся половым путем. Бактерия проникает в организм и концентрируется на слизистых половых органов, что становится причиной воспаления. Симптомы инфицирования проявляются в виде обильных выделений, зуда, жжения и боли при мочеиспускании и половом акте. Болеют как женщины, так и мужчины, потому лечиться должны оба партнера. Эффективное лечение невозможно без использования антибиотиков. Заболевание относится к условно опасным, при беременности способно стать причиной выкидыша или замирания плода.
Диагностика
Для диагностики уреаплазмоза у беременных женщин врач берет мазок со стенок влагалища. В лабораторных условиях содержимое мазка исследуется на наличие в нем ДНК патогенной бактерии. Данный метод исследования известен, как «ПЦР» (полимерная цепная реакция). Он эффективен для обнаружения уреаплазмы parvum, но бесполезен, если о наличии бактерии в организме женщины уже известно, поскольку анализ на ДНК не дает никаких сведений о скорости размножения бактерии и не позволяет оценить эффективность лечения. Норма в мазке женщин содержания уреаплазмы – менее 10*4 мл. Если уреалитикум обнаружена в анализах в большем количестве, женщине предлагают пройти курс лечения.
ПЦР не является единственным методом исследования. Чтобы исключить наличие в организме бактерии производят:
- Бактериологический посев. Материал для исследования берут из мочеполового канала или шейки матки. Если в организме присутствует искомая бактерия, то это сразу же отразится в анализах. Этот метод диагностики позволяет выявить не только наличие источника воспаления, но и определить к каким именно антибиотикам у бактерии имеется чувствительность.
- Иммуноферментный анализ. Посредством серологической реакции выявляют присутствие в организме антител к уреаплазме. Исследуется кровь потенциального больного. Этот метод менее эффективен, чем два предыдущих, высока вероятность получения ложного результата.
Влияние уреаплазмы на процесс зачатия спорно
Риски для малыша
Некоторые мамы могут опасаться за здоровье малыша, особенно учитывая тот факт, то при анализах результаты часто имеют ложноотрицательное заключение. Однако, если лечение антибиотиками было эффективным и был выждан срок в 2 месяца перед зачатием, то ни о чем беспокоиться не стоит. Так как за это время микроорганизмы бы уже успели себя проявить. А раз такого не было, значит, вероятность передать уреаплазму малышу равна 0.
За восстановительный период практически все клетки в организме регенерировались, и они больше не содержат микроорганизмы или остатки препаратов антибиотиков. Для верности, стоит дополнительно принимать витамины и не подвергаться переохлаждению, чтобы не допустить снижения иммунитета.
Всем привет! У меня такой вопрос,есть ли среди вас или ваших подруг,которые без труда забеременели с уреаплазмой? Дело в том,что у меня имеется уреаплазма но не превышаюшая ее норму,врачи лечение не назначили,мазок в норме,бакпосев тоже,делали боипсию,кольпоскопию-результаты хорошие.Врачи говорят-беременей. НО уже 5 цикл не получается. Я знаю что тревогу бить рано,врачи говорят что получится может в течении года при регулярных ПА,еще у меня цикл скачет то раньше то позже на пару дней начинаются месячные.Вот думаю,пойти встать на учет по планированию,не ждать пока год пройдет.ОСНОВНОЙ ВОПРОС-получиломь ли забеременеть с уреаплпзмой. если врачи лечения не назначают,симптомов нет.
История
Микроорганизмы данного рода были открыты в середине 20-го века при изучении бактерий, обитающих в мочеполовых путях. Тогда же было выдвинуто предположение о их возможном участии в развитии воспаления данной области в некоторых случаях. Затем в течении нескольких десятилетий о них ничего не было слышно. Это связано с тем, что в обладая маленькими размерами и неспособностью роста на питательных средах, отсутствовала возможность их диагностики в практической медицине. И лишь с приходом метода диагностики ПЦР (полимеразная цепная реакция) в 80-е годы за рубежом начали их выявлять и лечить. Это было удобно докторам, так как не понимая иной раз истинной причины воспаления в мочеполовых органах, уреаплазмы выявлялись практически всегда и были основанием для назначения антибактериальной терапии.
Однако со временем их частое выявление и повторное нахождение в контрольных анализах после лечения заставило задуматься ученых о истинной патогенности данных микроорагнизмов. Статьи того времени, говорящие о возможной причастности к бесплодию, невынашиванию беременности, патологии плода, , воспалению в половых органах не имели научной обоснованности и статистической доказанности. Примерно с 2000г в большинстве прогрессивных странах Европы и Северной Америки не проводят обследование и лечение уреаплазм, считая их нормальной эндогенной (внутренней) флорой, которая зачастую выявляется даже у детей.
Как употреблять витамин Д для зачатия?
У женщин репродуктивного возраста, не планирующих беременность и не вынашивающих ребенка, суточная норма потребления этого вещества составляет 600 МЕ, а максимальный верхний предел концентрации в организме – 4000 МЕ. Сама беременность не является основанием для увеличения этих показателей. Однако, в таком состоянии у женщины могут наблюдаться некоторые физиологические и метаболические отклонения, которые приводят к дефициту этого вещества.
При планировании беременности женщине нужно придерживаться следующих правил употребления витамина Д:
- первые 2-3 месяца суточная норма потребления вещества должна составлять 150-200 мкг, при острой необходимости (например, при выраженном дефиците) это количество можно увеличить до 300 мкг;
- затем прием имеет профилактический характер, рекомендуемое суточное количество вещества составляет 75-150 мкг.
Большое значение в метаболизме витамина Д занимает воздействие солнечного света. Именно оно способствует выработке этого вещества в организме человека. Определить, происходит ли синтез эндогенного витамина Д, можно, встав спиной к солнцу и измерив длину собственной тени. Если она больше реального роста человека – вещество в организме не вырабатывается. Подходящий период суток для его эндогенного синтеза – с 11 до 14 часов дня, когда воздействие солнца наиболее интенсивно. Однако, для большинства женщин, которые в это время работают или занимаются домашними делами, такой способ получения витамина Д неактуален. Компенсировать этот недостаток можно только пероральным приемом вещества.
Что подразумевает планирование беременности?
Планирование беременности позволяет избежать осложнений во время вынашивания плода, в процессе родов, а также снизить риск развития врождённых заболеваний и аномалий ребёнка. Оно включает в себя консультации терапевта и узких специалистов, сдачу ряда анализов и приём рекомендованных врачом витаминов и минералов.
Женщине нужно посетить:
- терапевта;
- эндокринолога;
- стоматолога;
- офтальмолога;
- гинеколога;
- генетика (если есть наследственные патологии у неё, супруга или кровных родственников, а также если возраст менее 18 или более 35 лет).
Представительнице прекрасного пола предстоит сдать на исследование мочу (общий анализ), кровь (общий, биохимический анализ, определение группы и резус-фактора, скрытых инфекций, свёртываемости, гепатита, сифилиса, ВИЧ)
Также важно исключить наличие ТОРЧ-инфекций и сдать анализ крови на гормоны, если у женщины отмечается нарушение менструального цикла. Ещё ей нужно пройти УЗИ органов малого таза.
На основании полученных результатов обследования гинеколог даёт рекомендации относительно приёма витаминно-минеральных комплексов, может назначить лекарственные препараты при обнаружении патологии. Нельзя самостоятельно решать, какие лекарства нужны, а какие нет. Самолечение недопустимо.
Мужчине следует проконсультироваться с андрологом или урологом, сдать анализ на ИППП и ТОРЧ-инфекции, гепатит В и С, ВИЧ. Ещё нужно получить результаты общего анализа крови и мочи, определить группу крови и резус-фактор. При проблемах с зачатием назначают проведение спермограммы и исследование секрета простаты.
А если болен мужчина

Необходимо регулярно проходить полное медицинское обследование
Уреаплазмоз у сильной половины серьезно нарушает процессы спермообразования, т. е. сперматогенеза. Кроме того, бактерия замедляет двигательную активность спермиев, провоцирует увеличение концентрации незрелых спермиев в семенной жидкости. Также уреаплазмоз приводит к спирализации сперматозоидных форм и образованию у них пушистых хвостов, которые образуются на фоне прикрепления к хвостику спермия бактериального возбудителя.
Кроме того, уреаплазма заметно осложняет проникновение спермиев под яйцеклеточную оболочку. Бактерия паразитирует в мужских половых клетках, чем снижает их двигательные возможности, т. е. на фоне поражения уреаплазмой развивается астенозооспермия. Кстати, спровоцировать бесплодие у пациентов любого пола может не только сама бактерия, но и терапия против нее, которая заключается в антибиотикотерапии. После такого лечения можно приступать к зачатию спустя 2-3 месяца.