Как справиться с дефицитом йода?
Йод желательно начинать принимать уже во время планирования беременности. Ведь йод влияет на гормональный баланс и на работу репродуктивной системы. Поэтому его прием благоприятно скажется на шансах забеременеть.
Для приема во время подготовки к зачатию можно принимать комплекс Прегнотон, он содержит 150 мкг йода в суточной дозировке. Если вы уже вынашиваете ребенка, или кормите грудью – выбирайте Прегнотон Мама. Количество йода в комплексе в сочетании с поступающим из пищи йодом как раз и обеспечит суточную норму этого полезного вещества для беременных и кормящих.
Думайте о будущем своего ребенка заранее!
- Ших Е.В., Махова А.А. Витаминно-минеральный комплекс во время беременности. – М.: ГЭОТАР-Медиа, 2016. – 352 С.
- Rogan W.J., Paulson J.A., Baum C. et al. Iodine deficiency, pollutant chemicals, and the thyroid: new information on an old problem. Council on Environmental Health, Pediatrics. 2014 Jun;133(6):1163-6.
- Azizi F., Smyth P. Breastfeeding and maternal and infant iodine nutrition. Clin Endocrinol (Oxf). 2009 May;70(5):803-9.
- Sukkhojaiwaratkul D., Mahachoklertwattana P., Poomthavorn P. et al. Effects of maternal iodine supplementation during pregnancy and lactation on iodine status and neonatal thyroid-stimulating hormone. J Perinatol. 2014 Apr 17
- Дефицит йода – угроза здоровью и развитию детей России: Национальный доклад. – М., 2006. – 124 с.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Потребность в кальции при беременности и кормлении грудью
В период беременности кальций нужен как будущей маме, так и малышу. За время внутриутробного развития плод должен накопить около тридцати граммов этого минерального вещества, его недостаток может привести к развитию рахита и патологиям нервной системы. В первую очередь кальций из организма женщины уходит на формирование и развитие плода, поэтому при его недостаточном поступлении будущая мама подвергается риску развития остеопороза – заболевания, которое сопровождается хрупкостью и ломкостью костей.
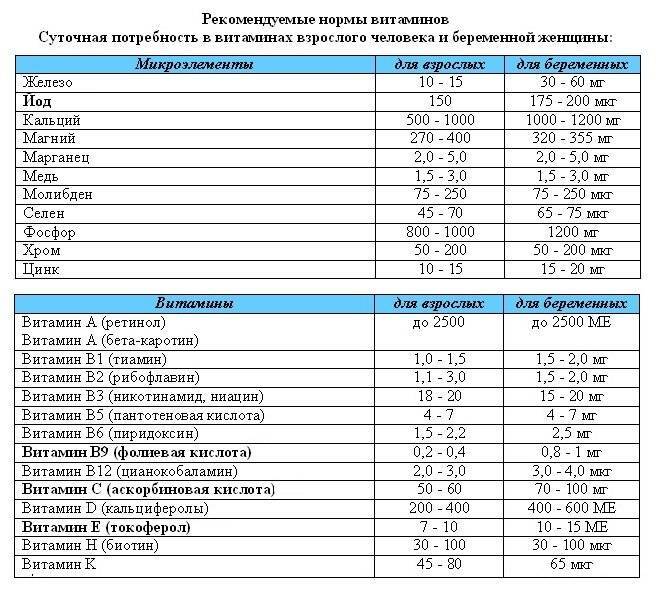
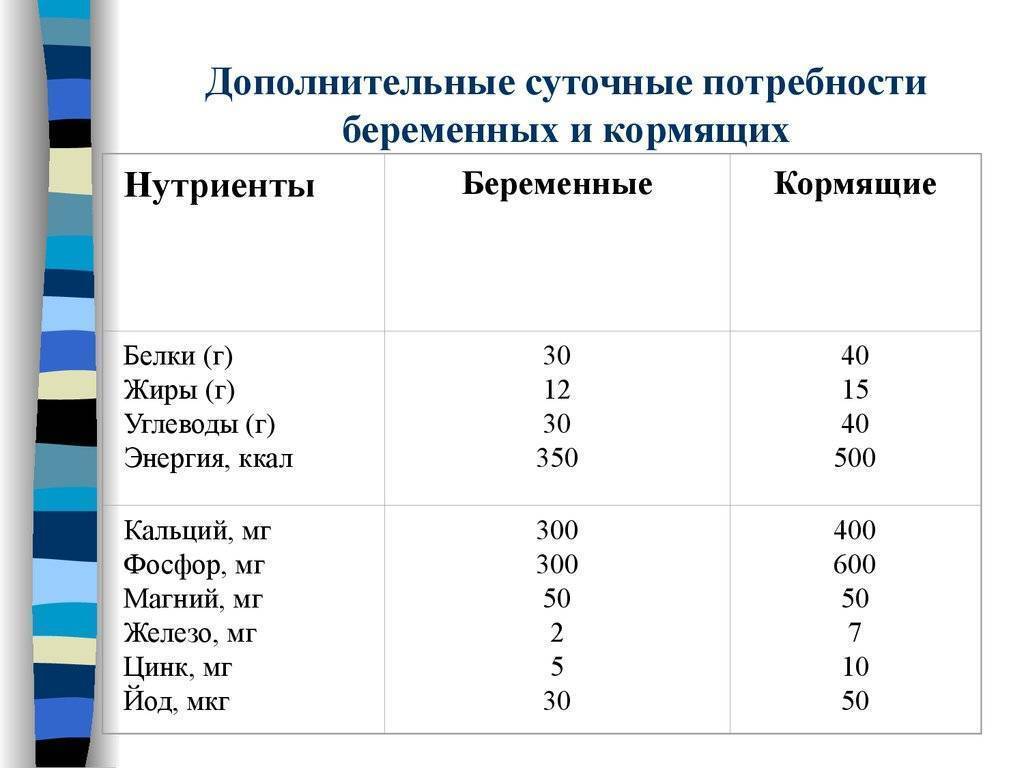
Согласно нормам физиологических потребностей в пищевых веществах, взрослому человеку требуется около 1000 мг кальция в сутки. Беременная женщина должна получать на 300 мг больше, то есть норма кальция во время беременности составляет 1300 мг/сут. Накопление кальция в организме происходит в течение длительного времени. Поэтому несмотря на то, что потребность в нем увеличивается только в середине беременности, принимать кальций следует с первых недель.
На протяжении всего периода грудного вскармливания также необходимо принимать кальцийсодержащие препараты, так как потребность в кальции у кормящих мам еще выше, чем у беременных. Новорожденный ребенок активно растет, а значит, растут его кости, для которых кальций является главным строительным материалом. Поэтому кормящая мама должна обеспечить его поступление в полном объеме. Женщинам при грудном вскармливании необходимо не менее 1400 мг кальция в сутки.
Нормы суточной физиологической потребности в кальции у женщин
Данные МР 2.3.1.2432-08 «Нормы физиологических потребностей в энергии и пищевых веществах для различных групп населения Российской Федерации»
| Небеременные женщины | Планирующие беременность | Беременные женщины | Кормящие грудью женщины | Женщины старше 60 лет | |
| Количество кальция | 1000 мг | 1000 мг | 1300 мг | 1400 мг | 1200 мг |
Гемовое железо
Входит в состав гемовых белков, то есть содержится в продуктах животного происхождения, например, в красном мясе и печени. Для усвоения гемового железа от организма не требуется практически никаких усилий и на это мало влияют внешние факторы.
Когда уровень гемоглобина упал незначительно, то восполнить его, увеличив количество мяса в рационе, вполне реально. Другое дело, что при беременности анемия развивается существенно быстрее, чем ее можно компенсировать продуктами питания. Поэтому смена рациона нужна, но ее недостаточно. Кроме того, резкое увеличение количества белковой пищи в рационе будущей мамы сильно сказывается на работе почек и тоже может вызвать осложнения беременности. Препаратов, содержащих гемовое железо, не существует.
Диффузный токсический зоб (ДТЗ или болезнь Грейвса).
Пациенткам, страдающим данной патологией необходимо тщательно планировать беременность, так как некомпенсированный тиреотоксикоз может серьезно осложнить течение беременности, и представляет опасность, как для здоровья матери, так и плода. Больная должна быть предупреждена обо всех рисках и особенностях лечения ДТЗ при беременности.
В связи с этим, оптимальным, является проведение хирургического лечения или радиойодтерапии еще до зачатия. После выполненной хирургом тиреоидэктомии или предельно субтотальной резекции ЩЖ планирование беременности может быть разрешено уже через 2 месяца. Обязательным условием для этого будет являться полная компенсация послеоперационного гипотиреоза препаратами левотироксина , и достижение целевого уровня ТТГ менее 2,5 мЕд/л. При возникновении беременности доза левотироксина увеличивается на 50 мкг в сутки. Кроме этого к терапии добавляется йодид калия в дозе 200 мкг/сут для предотвращения йодной недостаточности у плода.
При лечении радиоактивным йодом беременность следует отложить на 6-12 мес. Во всем остальном тактика ведения таких пациенток не отличается от послеоперационного гипотиреоза.
Помимо этого, зачатие могут планировать женщины с ДТЗ, достигшие стойкой ремиссии после проведенного длительного курса консервативной терапии. У таких пациенток рецидив заболевания во время беременности маловероятен. Связано это, прежде всего, с угнетением иммунной системы на всех сроках беременности.
К счастью, манифестация болезни Грейвса при беременности возникает достаточно редко, всего в 0,2% случаев. Что, также, обусловлено иммунносупрессией.
Для лечения диффузного токсического зоба во время беременности необходимо назначение тиреостатических препаратов. Препаратом выбора в 1 триместре является Пропицил в дозе не превышающей 200 мг/сут. Во втором и третьем триместрах – Тирозол в дозах не более 15 мг/сут. Контроль свободного тироксина осуществляют через 2-3 нед. Затем, после достижения целевых значений Т4св, доза антитиреоидного препарата постепенно снижается до минимальной поддерживающей (для Тирозола 2,5 мг/сут, для Пропицила 25 мг/сут). Следует заметить, что ведение беременных необходимо осуществлять на минимально низких дозах тиреостатиков, так как они все проходят через гематоплацентарный барьер и могут привести к угнетению функции ЩЖ у плода. К III триместру, в связи с иммунной супрессией, часто наступает временная ремиссия ДТЗ, поэтому тиреостатики отменяют. Контроль гормонального фона при болезни Грейвса необходимо осуществлять каждые 3-4 недели.
После родов, функция иммунной системы восстанавливается, и возникает рецидив заболевания. Это опять потребует назначение препаратов, подавляющих функцию ЩЖ. В период лактации большие дозы тиреостатиков противопоказаны, так как они проникают в грудное молоко. Допустимыми считаются 100 мг/сут для Пропицила и 10мг/сут для Тирозола. Если возникает необходимость назначения более высоких доз, то больной следует прекратить кормление грудью, так как это может привести к угнетению функционирования ЩЖ малыша, а также развитию у него зоба.
При тяжелом течении ДТЗ, отсутствии компенсации тиреотоксикоза допустимыми дозами препаратов, а также в случае непереносимости терапии или отказе женщины от приема таблеток, во 2 триместре беременности возможно проведение хирургического лечения. После операции сразу необходимо назначить полную дозу левотироксина из расчета 2,3 мкг/кг и йодомарин 200. Дальнейшая тактика ведения таких пациенток, как при банальном послеоперационном гипотиреозе.
Лечение радиоактивным йодом во время беременности категорически противопоказано.
Если хирургическое лечение проведено после родов, то заместительная гормональная терапия (ЗГТ) проводится в обычных дозах. После операции возможно возобновление лактации
В этом случае важно не забыть подключить к левотироксину йодид калия на весь лактационный период
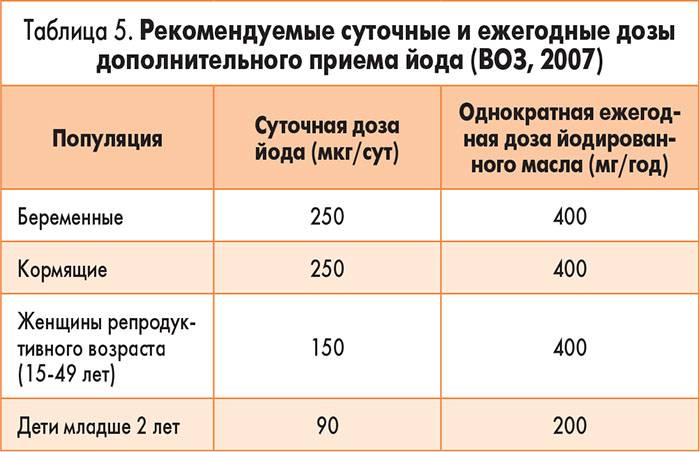
Сколько йода нужно женщине и будущему ребенку?
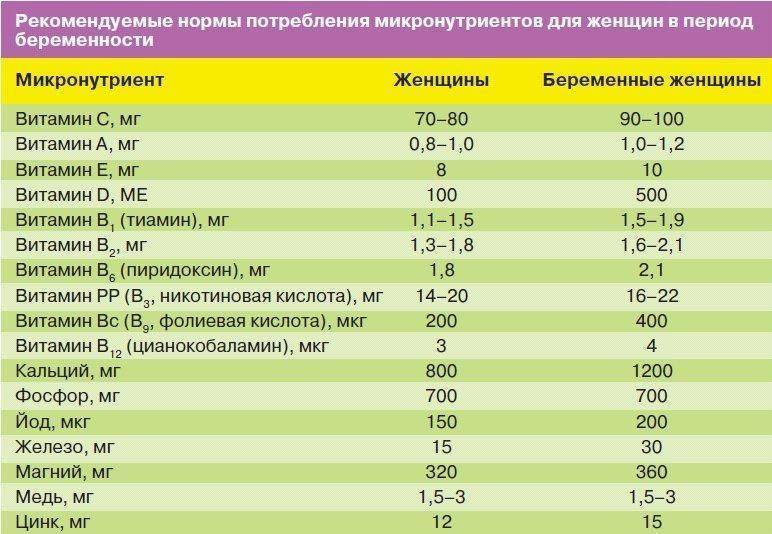
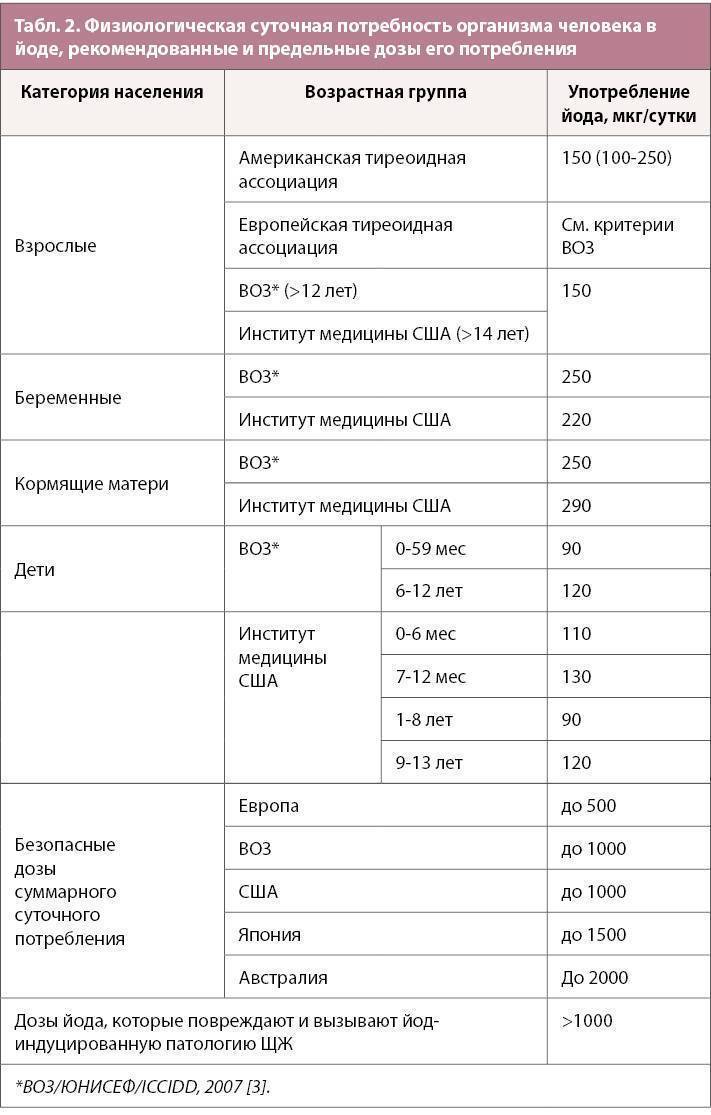
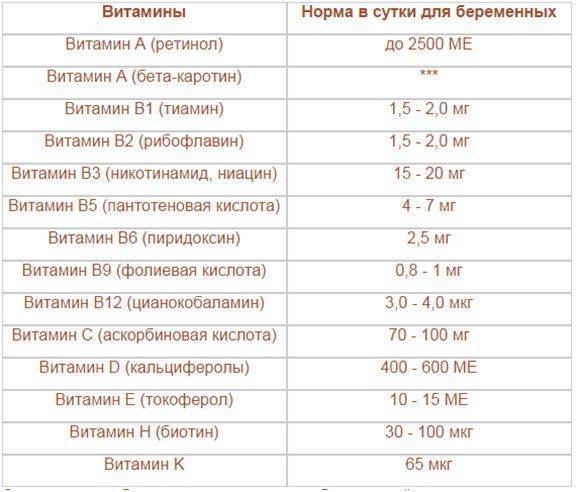
Суточная норма для взрослого, согласно рекомендациям ВОЗ, составляет 150 мкг. Для беременных норма увеличивается до 220 мкг, чтобы обеспечить йодом и женщину, и будущего ребенка. Во время кормления грудью суточная потребность становится еще выше и составляет от 250 до 290 мкг, так как в первый год жизни младенец быстро растет и тиреоидные гормоны расходуются весьма активно.
Что касается внутриутробного развития, то в первом триместре эмбрион может получить гормоны щитовидной железы только от матери. Собственные гормоны начинают синтезироваться у плода лишь во II триместре, но их слишком мало, чтобы обеспечить себе нормальное развитие.
О чем следует помнить?
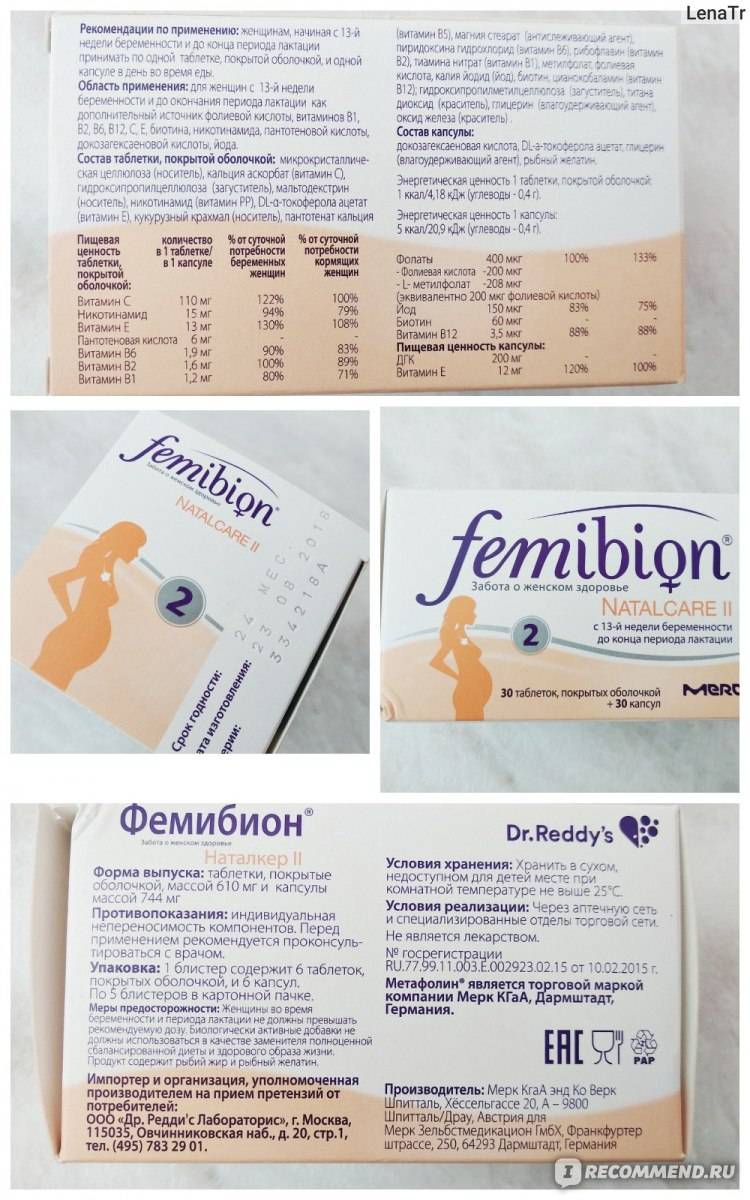
На протяжении всего периода вынашивания ребенка уровень прогестерона растет, а падает он только перед самыми родами или при переношенной беременности. Однако на нормальное течение беременности влияет не только концентрация этого гормона. Так, для правильного и полноценного развития ребенка нужна фолиевая кислота, железо, йод и другие микронутриенты. Их нехватка приводит к формированию серьезных патологий или даже к отторжению плода. Коррекция уровня прогестерона – задача профессионалов, но о достаточном количестве микронутриентов для своего организма будущая мама может позаботиться сама. Например, одна капсула витаминно-минерального комплекса Прегнотон Мама (подробнее о продукте можно узнать здесь) в день устранит нехватку железа, йода, фолиевой кислоты и других важных микронутриентов.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Причины и симптомы дефицита витамина D3
Основные причины дефицита витамина D3 в организме человека – недостаточное содержание этого витамина в привычных нам продуктах (кроме некоторых видов рыб) и климатические условия. В группе риска находятся люди, которые мало времени уделяют прогулкам: офисные работники, пожилые люди. Дефицит витамина D часто встречается у беременных и кормящих матерей, так как витамин D3 активно расходуется для формирования костей плода. Также высокая потребность в витамине D наблюдается у грудных детей – ведь они быстро растут.
Перечень характерных симптомов, которые указывают на нехватку витамина D3:
- появление суставных и мышечных болей;
- чувство хронической усталости, нарушение сна;
- снижение аппетита и потеря веса;
- пищевая аллергия;
- стоматологические проблемы;
- повышенная потливость;
- снижение стрессоустойчивости.
В чем опасность передозировки для мамы и малыша?
Случаи превышения нормы йода – редкое явление в медицинской практике. Передозировка может быть следствием несоблюдения инструкции по приему йодосодержащих препаратов. В некоторых случаях избыток йода образуется в результате одновременного употребления пищи, богатой йодом (например, морских водорослей), и пищевых добавок с йодом. Какой эффект оказывает передозировка?
Высокое содержание йода в организме может стать причиной острой или хронической интоксикации. При длительной передозировке йода нарушается функция щитовидной железы и в ее ткани появляются изменения в виде узелков, которые видны на УЗИ. Повышается синтез гормонов щитовидной железы, и это может негативно повлиять на ход беременности. В первом триместре избыток йода увеличивает риск выкидыша, в конце 2 и 3 триместров может спровоцировать преждевременные роды.
Негемовое железо
Содержится в растительной пище в виде солей и комплексов трехвалентного железа. Негемовое железо усваивается организмом значительно хуже, оно сначала должно перейти в растворимую форму и восстановиться до двухвалентного. На усвоение влияет множество факторов: пищевые волокна, танины, фитиновая кислота (содержащаяся в растениях), кислотность желудочно-кишечного тракта и т.д. Биодоступность негемового железа, то есть процент железа, который организм может усвоить, составляет всего 1–10 %. Это значит, что даже если женщина будет налегать на растительные продукты, богатые железом (гречка, яблоки, гранаты), это не поможет справиться с анемией.
В большинстве железосодержащих препаратов и витаминно-минеральных комплексов содержится негемовое железо в различных формах: неорганические соли (например, сульфаты и пирофосфаты) и органические соли (например, фумараты). Негемовое железо, к сожалению, имеет два недостатка: плохо усваивается и вызывает серьезные побочные эффекты. Самые неприятные из них – это раздражение слизистой желудочно-кишечного тракта, рвота сразу после приема, запоры, резкие боли в желудке. Частота побочных эффектов составляет около 25 %. Это основная причина отказа беременных и кормящих женщин от приема железа, несмотря на угрозу анемии.
Получается замкнутый круг. Для уменьшения риска побочных эффектов дозировку железосодержащих препаратов снижают. А чтобы организм все же получил нужное количество железа, дозировку следует наоборот увеличивать. Поэтому постоянно идет поиск наиболее усвояемых и наименее безопасных форм железа. Один из таких вариантов — липосомное железо.
Какой кальций лучше принимать при беременности и кормлении?
Разнообразие кальцийсодержащих препаратов затрудняет выбор. Сегодня кальций выпускается в следующих формах:
- глюконат кальция;
- карбонат кальция;
- цитрат кальция.
Глюконат кальция – наиболее распространенная форма кальция и одноименный препарат, однако он хуже всего усваивается организмом. Карбонат кальция лучше усваивается, часто выпускается в виде комплексов с витамином D, однако его прием противопоказан при болезнях почек. Цитрат кальция – более современный препарат, который хорошо усваивается, наиболее подходит людям с пониженной кислотностью желудка.
Часто препараты кальция содержат и витамин D, так как при дефиците этого витамина нарушается усвоение и использование кальция организмом. Однако принимать кальций одновременно с витамином D3 необязательно, этот витамин может поступать в организм и отдельно. Главное условие – женщина не должна испытывать дефицита витамина D3.
Учитывая особенности каждой формы кальция, при наличии хронических заболеваний или осложнений беременности лучше перед покупкой препарата проконсультироваться с лечащим врачом. Он поможет подобрать оптимальный препарат.
Кальций входит в состав многих витаминно-минеральных комплексов в одной из вышеперечисленных форм. Однако при выборе комплекса могут возникнуть затруднения, поскольку большинство из них хоть и содержат кальций, однако в меньших количествах, чем требуется беременной или кормящей женщине. Небольшое содержание кальция в них объясняется следующими причинами. Во-первых, добавление кальция в капсулу или таблетку значительно увеличивает их размер и вес, что, в свою очередь, затрудняет прием. Во-вторых, кальций препятствует усвоению железа, которое содержится практически во всех витаминно-минеральных комплексах.
Прием витаминно-минеральных комплексов, содержащих кальций и железо, приводит к тому, что организм не усваивает необходимое ему железо и не восполняет потребности организма в кальции. Чтобы этого избежать прогрессивные специалисты советуют принимать кальций отдельно от других микронутриентов. Сочетание витаминно-минеральных комплексов, не содержащих кальций, и препаратов кальция – оптимальный способ восполнения недостатка микронутриентов в период беременности и кормления.
Комплекс Прегнотон Мама не содержит кальция, поэтому его можно сочетать с кальцийсодержащими препаратами, только принимать их следует в разное время – с интервалом 6-8 часов. В состав Прегнотона Мама входит витамин D3, который требуется организму для ассимиляции кальция. Помимо него комплекс содержит важные для мамы и малыша микронутриенты:
- биоактивную форму фолиевой кислоты;
- Омега-3 полиненасыщенные жирные кислоты;
- липосомное железо;
- йод;
- 12 витаминов и минералов.
Выбирая препараты кальция, не забывайте обеспечить свой организм и другими микронутриентами!
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Как понять, что нужно принимать биодобавки?
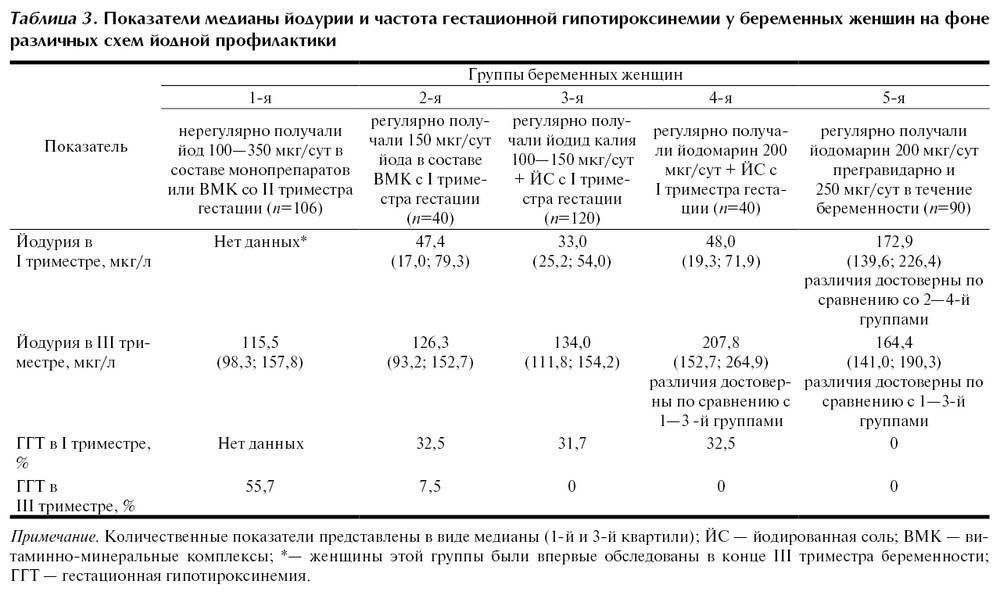
В соответствии с проведенными исследованиями только 12-20% беременных женщин принимают йодосодержащие витаминные добавки для беременных. Этот показатель очень низкий, ведь большинство женщин не получают с ежедневной пищей достаточное количество йода. Исключение составляют жители местностей с высоким содержанием этого элемента (прибрежные регионы и некоторые районы с глинистой почвой).
ВОЗ рекомендует беременным женщинам, начиная с первого триместра, употреблять натуральные продукты, содержащие йод, и принимать йодосодержащие витаминные комплексы. Эти добавки будут также полезны при планировании беременности и в период грудного вскармливания.
Признаки дефицита
Как узнать, что организму не хватает этого микроэлемента? Наиболее точным методом считается измерение суточного количества йода, выделяемого с мочой. Поскольку проведение такого анализа достаточно затруднительно, врачи используют другие способы диагностики. К ним относятся УЗИ щитовидной железы, определение уровня тиреотропного гормона и других гормонов щитовидной железы. Эти исследования проводятся один раз в триместр. Признаки дефицита йода у беременных:
- выраженный токсикоз на ранних сроках;
- отеки;
- апатия, повышенная утомляемость;
- выпадение волос;
- избыточная прибавка в весе;
- слабая родовая деятельность.

Симптомы избытка микроэлемента в организме
Избыток йода в организме может возникнуть у людей, проживающих в регионах с высокой концентрацией йодосодержащих солей в питьевой воде, а также при неконтролируемом употреблении биодобавок. Выраженность симптомов зависит от того, сколько микроэлемента попало в организм, а также от скорости его поступления. Характерные признаки:
- тошнота и рвота;
- повышенное слюноотделение;
- тахикардия;
- появление угревой сыпи на коже;
- боль в желудке;
- повышенный тонус матки (может привести к выкидышу или преждевременным родам).

В тяжелых случаях отравления возникает отек глотки и гортани, металлический привкус во рту, понос, потеря сознания. Такие ситуации происходят редко и требуют экстренной госпитализации.
Состоялось ли прерывание беременности?
Чтобы подтвердить факт завершения процедуры, через 14 дней женщина проходит контрольное ультразвуковое исследование. Также может проводиться анализ крови на ХГЧ. Во время контрольной диагностики врач оценивает состояние половых органов и в целом организма пациентки. Риск развития осложнений после медикаментозного аборта в медицинском учреждении минимален.
Если в матке выявляют остатки тканей плода, женщине проводят хирургическое выскабливание. При этом выявленные остатки плодного яйца удаляются при помощи хирургических инструментов – кюреток. Вмешательство проводится под общим или местным наркозом. В медицинском центре «Диана» в Санкт-Петербурге имеется необходимое оборудование для завершения аборта даже в тяжелых случаях.
Определить, какие таблетки лучше для прерывания беременности самостоятельно невозможно. В большинстве развитых стран мира абортивные средства не продаются свободно в аптеках. Их применение допустимо только в условиях стационара. Ответственный подход к процедуре снижает риск развития осложнений до 3-5%.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Чем опасен дефицит железа при беременности?
Если организм в условиях скрытой анемии может существовать достаточно долго, то во время беременности проблема обостряется. Дело в том, что у беременных женщин количество крови резко увеличивается. Во втором триместре объем кровотока возрастает на треть, в третьем – в два раза. А это значит, что железо при беременности требуется в увеличенной дозировке. Вот почему дефицит железа во время беременности развивается стремительно и может привести к железодефицитной анемии (ЖДА) с серьезными осложнениями.
Плохое самочувствие, слабость и постоянная сонливость доставляют женщине много проблем и сильно усложняют обычную жизнь. Но намного хуже другие последствия. Беременность на фоне железодефицита чревата самопроизвольным прерыванием, нарушениями развития плода и общим тяжелым течением.
- У 59 % женщин со скрытым дефицитом железа есть угроза прерывания беременности и гестоза.
- У 38 % женщин с железодефицитной анемией наблюдаются нарушение родовой деятельности и работы молочных желез, гнойно-воспалительные осложнения.
Кроме того, дефицит железа при беременности способствует развитию железодефицитной анемии у новорожденных детей.
В России железодефицитную анемию диагностируют у 40 % беременных.
Как известно, любую болезнь и тяжелое патологическое состояние проще предупредить, чем потом лечить. Именно поэтому так важна профилактика анемии.
Транзиторный гестационный гипертиреоз.
Во время I триместра беременности, в связи со стимулирующим влиянием хорионического гонадотропина (ХГЧ) на ЩЖ, возможно развитие транзиторного гестационного гипертиреоза. Это состояние является физиологическим и не требует лечения. Так, у 2% беременных при обследовании выявляется низкий уровень тиреотропного гормона (ТТГ ) и повышенный уровень свободной фракции тироксина (Т4св). Клинически транзиторный гестационный гипертиреоз часто никак себя не проявляет, в редких случаях возможны незначительные проявления тиреотоксикоза. При подобном состоянии ТТГ и Т4св обычно незначительно выходят за границы нормы. Однако, иногда, уровень свободного тироксина может достигать 30-40 пкмоль/л. В этом случае потребуется дифференцировать данное состояние с истинным тиреотоксикозом.
Выводы
Имеется множество рекомендаций рутинного применения йода при беременности, при том, что степень ее эффективности и безопасности в популяциях с небольшой йодной недостаточностью или ее отсутствием до сих пор остается неизвестна. Несмотря на то, что плацебо-контролируемые рандомизированные исследования в таких популяциях могут показаться не этичными, рекомендации, данные в отсутствие качественной доказательной базы, также вызывают вопросы с точки зрения этической ответственности врачей и в результате могут привести к снижению комплаэнтности.
РКИ с адекватным размером выборки гарантированно смогут дать точные доказательства для обеспечения наилучшей помощи беременным женщинам и нормального роста и развития их детей.