Online-консультации врачей
| Консультация хирурга |
| Консультация гастроэнтеролога детского |
| Консультация нефролога |
| Консультация инфекциониста |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация специалиста по лечению за рубежом |
| Консультация гастроэнтеролога |
| Консультация онколога-маммолога |
| Консультация детского невролога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация нейрохирурга |
| Консультация пластического хирурга |
| Консультация психолога |
| Консультация невролога |
| Консультация стоматолога |
Новости медицины
Лазерная фотокоагуляция сетчатки — послеоперационный период,
22.12.2021
Назвали витамины вызывающие рак,
07.12.2021
Уникальная операция: хирурги впервые пересадили искусственное сердце,
07.12.2021
Пилинги в косметологии: что это и показания к процедуре,
15.09.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
К каким докторам следует обращаться если у Вас Ретинопатия недоношенных:
Педиатр
Офтальмолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ретинопатии недоношенных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Как лечить?
Обратите внимание! Существует два способа лечения заболевания у недоношенных детей: консервативное медикаментозное и хирургическое.
В отличие от лечения взрослых, при котором такие методы в случае своевременного выполнения – действенны, у новорожденных патология настолько сильна, а организм настолько слаб, что ни тот, ни другой метод не гарантируют полного излечения.
Более того – медикаментозные методы неэффективны сами по себе, и могут служить лишь дополнительной мерой закрепления результата работы хирурга.
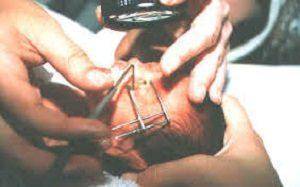
В зависимости от степени тяжести болезни и стадии развития применяют один из трех методов оперативного лечения:
- На первых стадиях достаточно произвести склеивание в местах развития патологии сетчатки.
Это выполняется при помощи жидкого азота или путем воздействия на пораженные участки лазерным лучом. - Вплоть до третьей стадии возможно использование лазерной коагуляции.
Но лечение возымеет эффект только в течение первых нескольких дней после рождения ребенка, когда заболевание еще не успело прогрессировать (а происходит это достаточно быстро). - Более поздние стадии требуют только хирургического вмешательства, хотя иногда возможно также использование лазерной коагуляции.
Это наименее травматичное вмешательство с возможностью более высокоточного контроля процесса, чем при использовании традиционных хирургических инструментов.
Имейте в виду! Такие методы лечения могут быть действенны до того момента, пока ребенку не исполнится один год. В это время существует вероятность возможности сохранение остроты зрения малыша.
Показания и противопоказания к разным видам оперативного вмешательства – строго индивидуальны и могут быть озвучены лечащим врачом только после тщательного обследования.
Лечение ретинопатии
В сфере офтальмологии существует масса терапевтических приемов и схем, направленных на лечение патологии сетчатки. Выбор наиболее подходящего варианта зависит от формы заболевания, степени его развития, тяжести поражения.
Посттравматическая. Для предупреждения развития ряда осложнений, являющихся последствиями травмы глазного яблока, обязательным является систематическое наблюдение за пациентом со стороны специалистов. Лечение включает использование препаратов местного действия, которые направлены на профилактику и устранение воспалительных процессов, укрепление сосудистой системы, оказание анестезирующего действия, если это является необходимым. В тяжелых случаях возможно хирургическое вмешательство. Необходимость в операции возникает на фоне тяжелых поражений глазного яблока.
Гипертоническая. Для снижения нагрузки на сосудистую систему сетчатки обязательно при гипертонической форме заболевания использование препаратов, способствующих снижению уровня артериального давления. Чаще медикаменты данной группы представлены в виде таблеток для приема внутрь или растворов для инъекций. Необходимость в их использовании также заключается в снижении нагрузки на сердечную мышцу. Обусловлено это тем, что напряженная работа сердца приводит к увеличению нагрузки на сосудистую систему, органы зрения.
Диабетическая. Помимо офтальмолога, для лечения диабетической ретинопатии привлекается эндокринолог. Он проводит контроль количества сахара в крови, назначает препараты, снижающие уровень сахара в крови, витаминов, антиоксидантов и других препаратов, активирующих микроциркуляцию. Если имеют место разрывы сетчатки, назначают лазерную коагуляцию или проводят хирургическое вмешательство.
Атеросклеротическая. Специфическая терапия, направленная непосредственно на устранение поражения сетчатки в данном случае не актуальна. Лечение включает использование методов и средств, направленных на терапию атеросклероза. Чаще применяются лекарственные препараты, способствующие расширению сосудов, стимуляции кровотока, а также мочегонные средства. Для улучшения общего состояния больному может быть показана специальная диета, разработанная в индивидуальном порядке.
Недоношенность. Данное заболевание требует сложного и долгого офтальмологического лечения. Проводится лазерная коагуляция сетчатки и криоретинопексия. Дополнительно может назначаться склеропломбирование, витрэктомия
Для профилактики недоношенности важно систематическое наблюдение за беременной женщиной со стороны специалиста, устранение факторов, которые могут спровоцировать наступление преждевременных родов.
Поражение сетчатки, независимо от формы и причин возникновения, представляет собой патологию, несвоевременное или неверное лечение которой может привести к необратимым последствиям. Наиболее неблагоприятный прогноз в таких случаях заключается в полной потере зрения.
Диагностика Ретинопатии недоношенных:
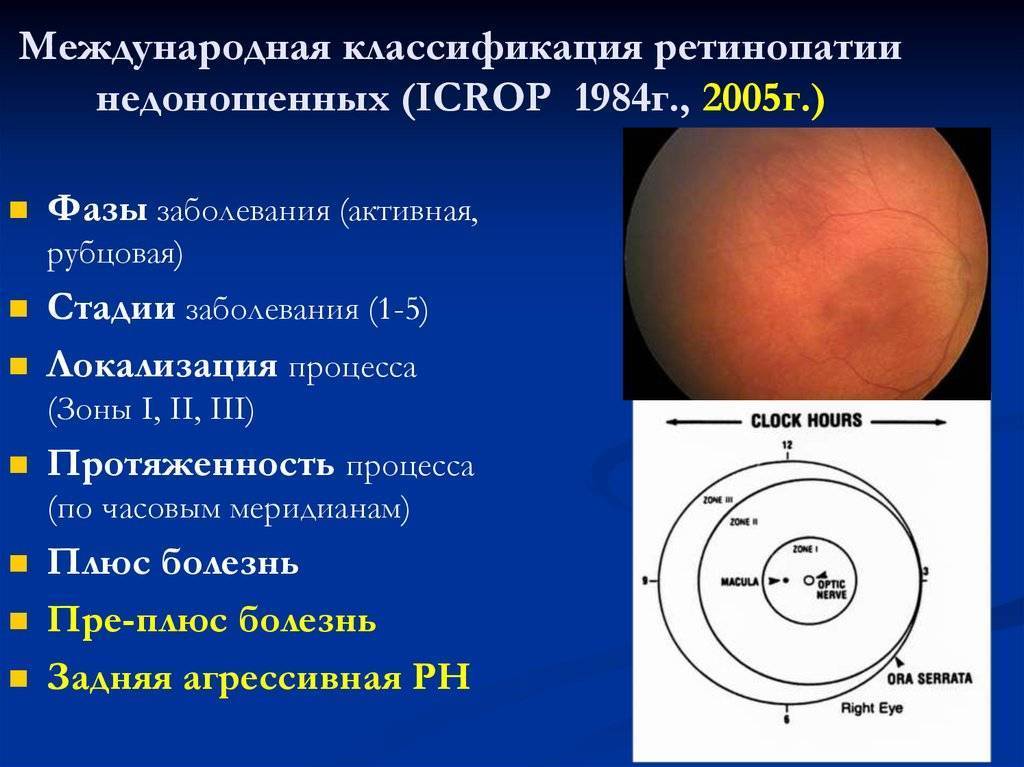
Обследование недоношенного ребенка на ретинопатию начинают проводить с 32-34 недели развития. Чаще всего это спустя 3-4 недели после дня рождения. Позже врач осматривает грудничка каждые 2 недели, пока не завершится процесс образования сосудов сетчатки. Если есть первые проявления ретинопатии недоношенных, осмотр нужно проводить 1 раз в неделю, пока не случится регресс ретинопатии или не стихнет активность процесса. При плюс-болезни осмотр проводится раз в 3 суток.
Обследование глазного дна проводится при помощи метода непрямой бинокулярной офтальмоскопии. Проводится осмотр с обязательным расширением зрачка (закапывается атропин), применяют специальные детские векорасширители. Первое обследование, как правило, проводят в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительным диагностическим методом и контрольным (за эффективностью лечения) является УЗИ глаз. необходима также дифференциальная диагностика между ретинопатией недоношенных и другими болезнями, при которых нарушено функционирование зрительного анализатора у недоношенных. Это аномалии развития зрительного нерва, частичная атрофия зрительного нерва. Для этого используют электроретинограмму и применяют регистрацию зрительных вызванных потенциалов.
В случаях, когда заболевание регрессирует, ребенка обследуют у лечащего врача 1 раз в пол года или год, пока ему не исполнится 18 лет. Это необходимо, чтобы исключить осложнения ретинопатии, которые могут возникнуть в период роста ребенка, особенно в пубертатном периоде.
Причины
не до конца сформированные органы зрения.
Они пока еще не могут самостоятельно снабжаться кровью из-за недоразвитости кровеносной системы сетчатки.
Болезнь проявляется далеко не у всех недоношенных, но существуют определенные факторы риска, в связи с которыми недуг может быть диагностирован:
- инфицирование плода на стадии внутриутробного развития;
- ишемическая болезнь;
- кровоизлияния различного характера;
- осложнения во время вынашивания плода;
- проблемные роды.
Иногда ретинопатия может развиться в первые дни жизни ребенка.
Это происходит вследствие чрезмерного воздействия света на неокрепшую сетчатку, так как до рождения ребенок находится в полной темноте, а попадая в этот мир, он оказывается под ярким светом медицинских ламп.
Исследования показывают, что сетчатка плода формируется к четвертому месяцу жизни человека.
Помните! Даже родившиеся в положенный срок дети подвергаются риску развития ретинопатии под воздействием внешних факторов, а у недоношенных такая вероятность многократно увеличивается.
В настоящий момент специалисты не могут утверждать точно, но предполагают, что развитию заболевания у недоношенных могут также способствовать травмы головы и глаз на стадии внутриутробного развития, скопление сгустков крови и использование донорской крови, переливаемой матери.
Причины возникновения ретинопатии
При подборе лечебной тактики учитывается специфика первичного заболевания, которым и обусловлено развитие ретинопатии. Причины могут быть следующими: Диабетическая. Как и следует из названия, причина возникновения заболевания заключается в наличии у человека сахарного диабета. Патология рассматривается в качестве одного из последствий замедления обменных процессов и нарушения функционирования сосудистой системы. Такой вид ретинопатии сетчатки глаза приводит к стремительной потере зрения, чаще выявляется у людей с диабетом 1 и 2 типов.
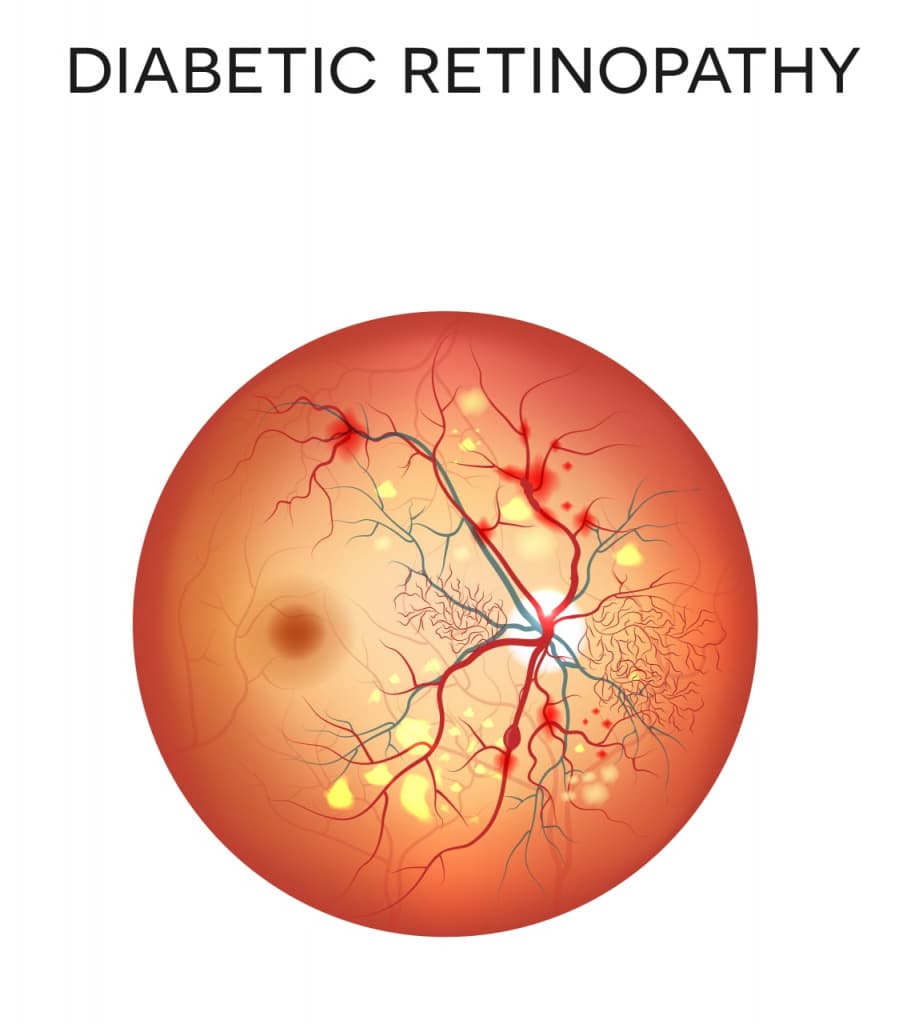
- Гипертоническая ретинопатия. Возникает в качестве осложнения хронической гипертонической болезни, сопряженной с увеличением показателей артериального давления. Гипертония приводит к нарушению функционирования артерий, спазмированию сосудов глазного дна, что способствует развитию ретинопатии сетчатки глаза. На фоне гипертонической болезни у человека бывает чаще ангиоспастический вид поражения сетчатки. Ангиоспастическая ретинопатия представляет собой один из вариантов осложнений, выраженный в образовании пятен в области пораженных сосудов сетчатки. Прогноз для больного в таких случаях бывает неблагоприятен. Терапия ангиоспастической формы патологии нередко подразумевает проведение оперативного вмешательства.
- Атеросклеротическая ретинопатия глаз. Как и следует из названия, атеросклеротический вид заболевания бывает на фоне поражения сосудистой системы хроническим атеросклерозом. Характерным является образование точечных кровоизлияний, приводящих к патологическим изменениям и отслойке сетчатки. Терапия атеросклеротической формы болезни базируется на устранении первичной патологии.
- Геморрагическая. Ретинопатия сетчатки геморрагической формы развивается в результате поражения сосудистой системы и общих хронических патологий крови, к числу которых относятся, к примеру, лейкоз, тяжелая анемия. Признаки геморрагической ретинопатии сетчатки обусловлены спецификой и особенностями течения основного заболевания, но общим является то, что больной плохо видит.
- Травматическая. При резком сдавливании грудной клетки возникает спазм артериол. Из-за этого возникает гипоксия сетчатки глаза и выброс транссудата в эту область. В ближайшем травматическом периоде наблюдаются кровоизлияние в сетчатку. Вследствие этого возникают ее органические изменения.
При выборе схемы терапии врач руководствуется анамнезом пациента, включающим особенности течения и степень тяжести основного заболевания.
Диагностика заболевания
ыявить ретинопатию недоношенных может только офтальмолог. При осмотре в глаза закапывается лекарство, расширяющее зрачки, веки фиксируются детскими веко-расширителями, после чего проводится диагностика с использованием аппарата бинокулярной офтальмоскопии, ретиноскопии. В отдельных случаях могут понадобиться дополнительные исследования:
-электроретинография;
-ультразвуковое исследование глаз;
-регистрация зрительных вызванных потенциалов.
Диагностику недоношенных детей следует проводить каждые 2 недели начиная с четырёхнедельного возраста — до тех пор, пока врач не будет уверен в том, что все сосуды сформировались правильно. При выявлении ретинопатии обследования совершаются со строгой периодичностью:
- каждую неделю при активной форме болезни;
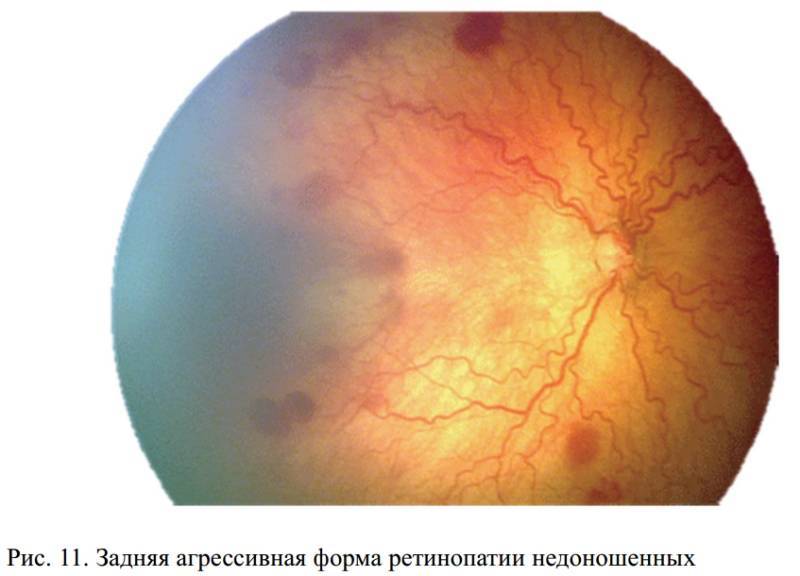
- каждые 3 дня при «плюс»-болезни и задней агрессивной форме;
- каждые 6–12 месяцев при регрессе заболевания — до 18 лет (для исключения осложнений ретинопатии в подростковом возрасте);
- каждые 12 месяцев, если имеют место рецидивы болезни.
Ретинопатию в начальной стадии увидеть бывает сложно, поэтому недоношенным детям, находящимся в группе риска, рекомендуется регулярно проходить профилактические осмотры у офтальмолога.
Своевременное соблюдение сроков осмотра позволяет предотвращать активное развитие болезни.
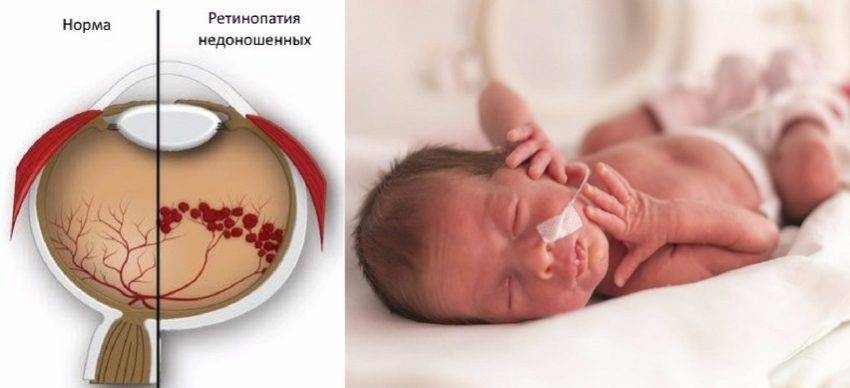
Ретинопатия недоношенных
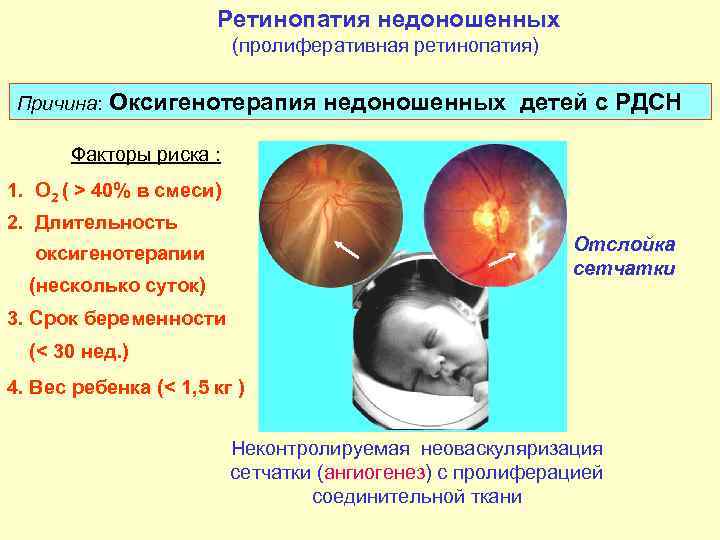
Патология отмечается у недоношенных младенцев и обусловлена недоразвитием сетчатой оболочки. Для завершения формирования органа, новорожденные нуждаются в зрительном покое и обеспечении местного тканевого дыхания без участия кислорода (гликолиз). Однако, с целью активации обмена веществ и завершения развития других органов такие дети нуждаются в дополнительной оксигенации, проведение которой угнетает в сетчатке процессы гликолиза.
Как правило, ретинопатия недоношенных выявляется у детей, рождение которых происходит до 31 недели беременности и вес не достигает 1,5 кг. Однако, в некоторых случаях, патология может возникать и у младенцев, перенесших переливание крови или кислородную терапию из-за преждевременных родов.
В этой связи, всех детей, относящихся к группе риска через месяц после родов проверяет врач-офтальмолог. Его консультация обязательна и в последующем каждые 2 недели, вплоть до полного формирования глазных структур. Эти меры необходимы для профилактики возникновения поздних осложнений данного вида фоновой ретинопатии — амблиопии, косоглазия, отслойки сетчатки, первичной глаукомы, и пр.
В большинстве случаев, ретинопатия недоношенных исчезает самопроизвольно без медикаментозного лечения, поэтому зачастую специалист просто выбирает выжидательную тактику. В редких случаях врач может назначить процедуру лазерной коагуляции или криоретинопексии, крайне редко — операцию удаления стекловидного тела или склеропломбирование.
Лечение
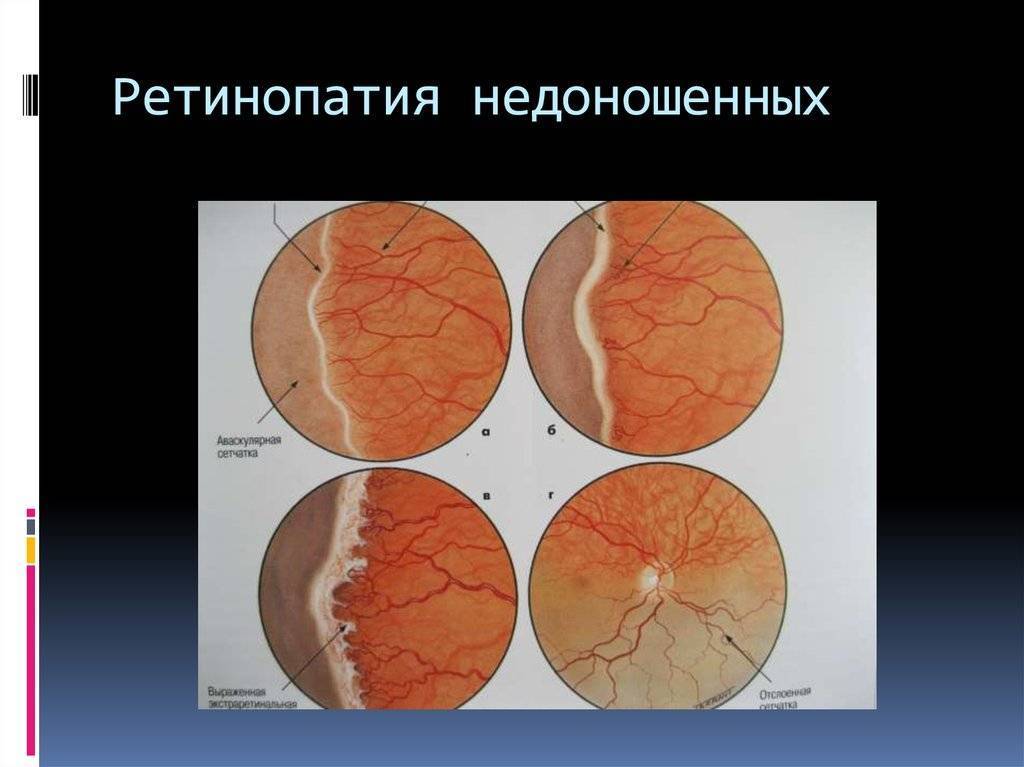
Лечение 3 стадии ретинопатии («пороговой») проводится с помощью лазеркоагуляции либо криокоагуляции аваскулярной (бессосудистой) зоны сетчатки, причем вмешательство должно быть проведено не позднее 72 часов от момента ее констатации. На более поздних стадиях применяется хирургическое лечение — циркулярное пломбирование склеры и транцилиарная витрэктомия.
Криокоагуляцию чаще проводят под наркозом, реже — под местной анестезией. Техника ее заключается в замораживании аваскулярной (бессосудистой) части сетчатки. В случае успеха процедуры (то есть в 50-80% случаев) прекращается развитие рубцовой ткани и патологический процесс останавливается. В тоже время процедура сопряжена с определенным риском — может возникнуть падение сердечной деятельности и нарушение дыхания. Поэтому во время проведения криокоагуляции необходим постоянный мониторинг больного. По завершении процедуры вокруг глаз ребенка появляются отеки, гематомы, покраснения, которые проходят в течение недели.
Большинство офтальмологов в настоящее время отдают предпочтение лазеркоагуляции бессосудистой сетчатки (так называемой транспупиллярной лазеркоагуляции), поскольку она менее травматична, более эффективна, дает меньшее количество побочных реакций, и позволяет точнее контроливать процесс вмешательства. Другие преимущества лазерной коагуляции:
- процедура безболезненна, поэтому нет необходимости в обезболивании ребенка;
- после процедуры практически отсутствует отек ткани;
- воздействие на сердечную и дыхательную системы минимально.
При неэффективности криотерапии и лазера, прогрессировании отслойки или переходе ретинопатии из 3-й в 4-ю и 5-ю стадии на помощь приходит хирургия.
Хирургическая техника, именуемая склеропломбировкой (циркулярное пломбирование склеры), достаточно эффективна при лечении отслойки сетчатки, особенно если отслойка небольшая. При склеропломбировке с внешней стороны глаза вставляется «заплатка» в месте отслойки и подтягивание ее до тех пор, пока сетчатка не соприкоснется с местом отслойки. Исследования показали, что данная методика хороша даже на последних стадиях. Зрение, после удачной склеропломбировки улучшается значительно. При неудаче склеропломбировки или при невозможности ее проведения применяется витрэктомия.
Витрэктомия («витреум» — стекловидное тело, «эктомия» — удаление) — это хирургическая операция, цель которой — удаление измененного стекловидного тела и рубцовой ткани с поверхности сетчатки для устранения ее натяжения и отслоения. В случае частичной отслойки сетчатки операция дает шанс сохранить зрение. В случае полной отслойки — прогноз неблагоприятный.
Лечение
Первые 2 стадии ретинопатии недоношенных лечения не требуют: необходим лишь регулярный контроль офтальмолога. В большинстве случаев заболевание самостоятельно регрессирует, если же оно переходит в третью стадию, ребёнок нуждается в помощи врачей. Терапия может совершаться тремя способами.
- Консервативный — применение антиоксидантных, ангиопротекторных, кортикостероидных препаратов, а также витаминов.
- Хирургический — коррекция состояния операционным путём.
- Альтернативный — малоизученная на сегодняшний день транскраниальная магнитотерапия.
- Первый и последний методы используются в нашем отделении не применяется.
Мы проводим хирургическое лечение, поэтому направляем маленького пациента на операцию. При третьей стадии ретинопатии у нас в филиале проводят лазерную и крио- коагуляцию сетчатки. При этом прекращается формирование рубцовой ткани, болезнь регрессирует. Обычно процедура проводится под наркозом, что связано с риском нарушения дыхания и сердечной деятельности, поэтому офтальмологи предпочитают лазерную коагуляцию — безболезненный метод с минимальными побочными эффектами, в результате которого в проблемной зоне сетчатки создаётся рубец, препятствующий разрастанию сосудов.
С помощью метода лазерной коагуляции сетчатки можно достичь регресса даже осложнённых форм ретинопатии.
Если болезнь перешла в рубцовую фазу и достигла IV стадии, совершается склеропломбирование — экстрасклеральное вдавление сетчатки с местом отслойки.
Операция — витрэктомия проводится, когда уже не эффективны другие методы лечения. Во время эндовитреального вмешательства удаляются изменённая ткань, стекловидное тело, и часто — хрусталик глаза.
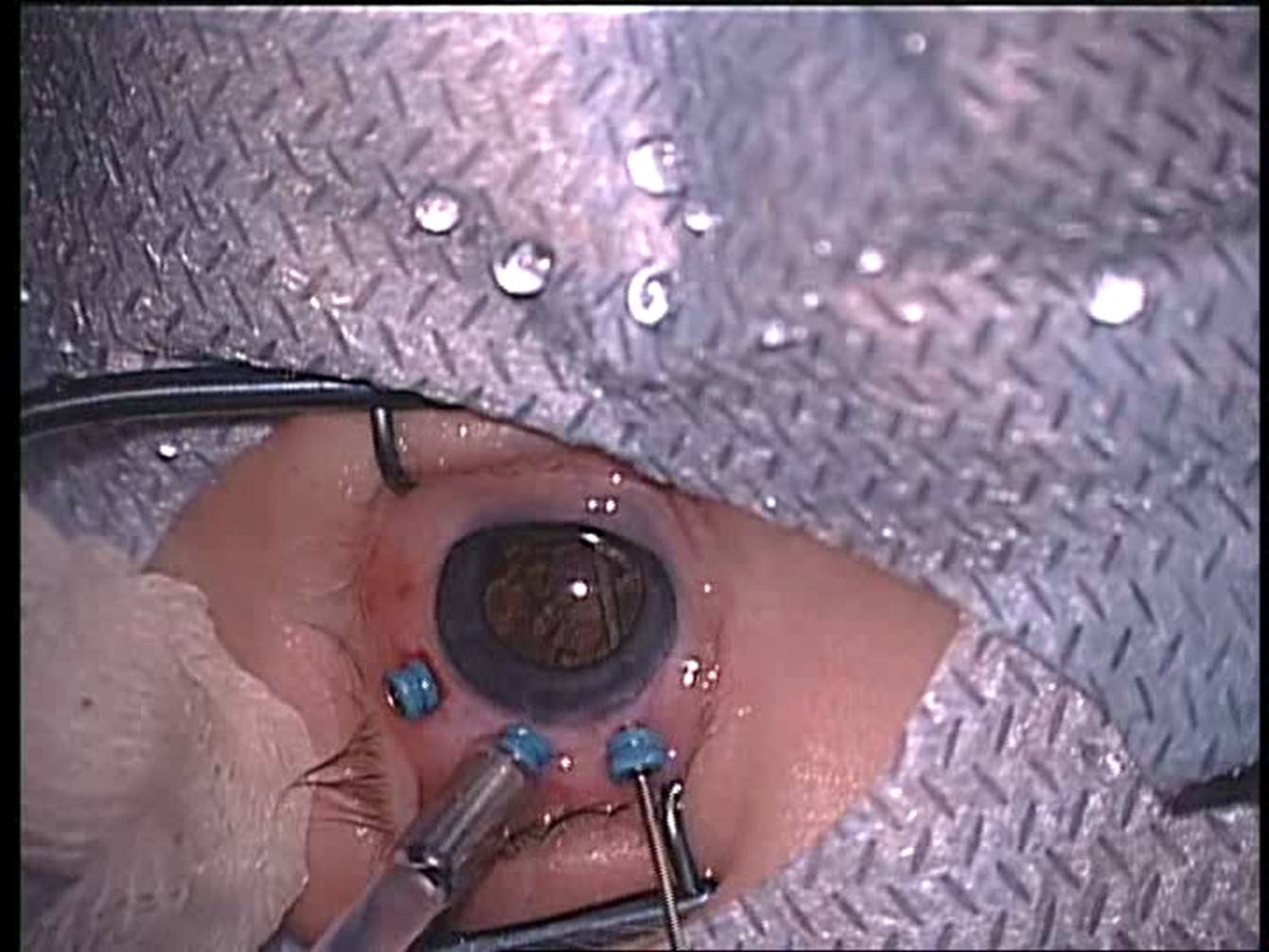
В тяжёлых случаях может понадобиться второй этап хирургического вмешательства, а также дальнейшее проведение лазерной коагуляции.
Если лазерная коагуляция была проведена в течение 1–2 дней после диагностики, эффективность операции достигает 50–80%. Скорость оперативного вмешательства важна и в случае витрэктомии: чем раньше будет совершена процедура, тем больше вероятность сохранения зрения.
Все операции эффективны лишь на первом году жизни ребёнка. В дальнейшем их проведение вряд ли поможет повысить остроту зрения и создать условия для нормального роста глаз.
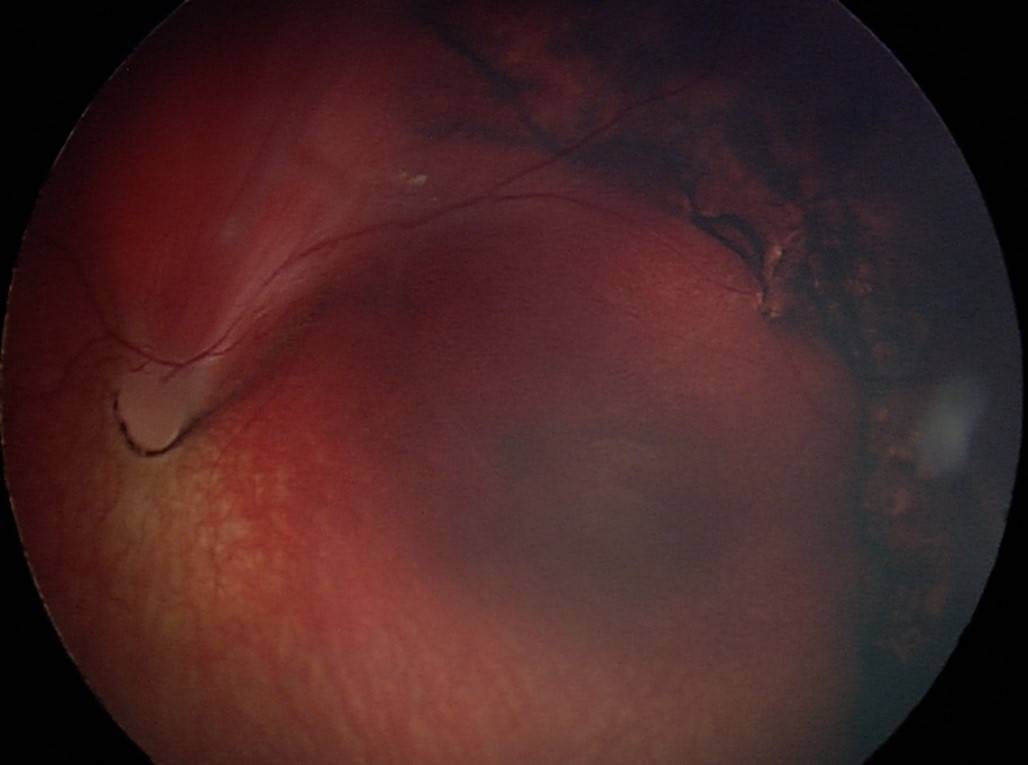
Клинический случай.
Глазное дно ребёнка А. до операции.

Глазное дно ребёнка А. после операции.
Классификация ретинопатии
Существует несколько типов ретинопатии с разными симптомами и первопричинами
Важно понимать, что стало причиной заболевания, чтобы правильно выбрать метод лечения.
В зависимости от причины, ретинопатию делят на первичную и вторичную
Причины первичной считают идиоматическими, так как на данный момент они не достаточно изучены. Первичную ретинопатию делят на такие виды:
- Центральная серозная – чаще всего поражает заболевание мужчин в возрасте от 20 до 40 лет. Иногда проявляется после серьезных эмоциональных потрясений. У пациентов наблюдается микропсия, сужаются поля зрения, снижается острота. При диагностике у пациентов выявляют отслойку в области макулы пигментного эпителия. Также отсутствует фовеальный рефлекс, появляются желтоватые или сероватые преципитаты.
- Многофокусная острая задняя пигментная. При данной патологии наблюдается появление большого количества плоских субретинальных очагов в ткани сетчатки, которые имеют серовато-белый цвет. При их обратном развитии образуются участки депигментации. При офтальмологическом обследовании глазного дна обнаруживается периваскулярный отек сосудов на периферии сетчатки, извитость и расширение вен, отек ДЗН. У многих пациентов наблюдается эписклерит, иридоциклит, помутнение стекловидного тела. Болезнь проявляет себя в виде нарушения центрального зрения.
- Наружная экссудативная. Данное заболевание также называют наружным экссудативным ринитом или болезнью Коатса. Чаще всего диагностируется у пациентов мужского пола молодого возраста. Болезнь поражает обычно один глаз. Проявляется в виде скопления экссудата под сосудами кристаллами холестерина, геморрагиями. В большинстве случаев патология наблюдается на периферии, очень редко в макулярной зоне. При обследовании обнаруживаются микроаневризмы и артериовенозные шунты. Болезнь прогрессирует медленно. При запущенности возможна отслойка сетчатки.
Вторичные ретинопатии классифицируются таким образом:
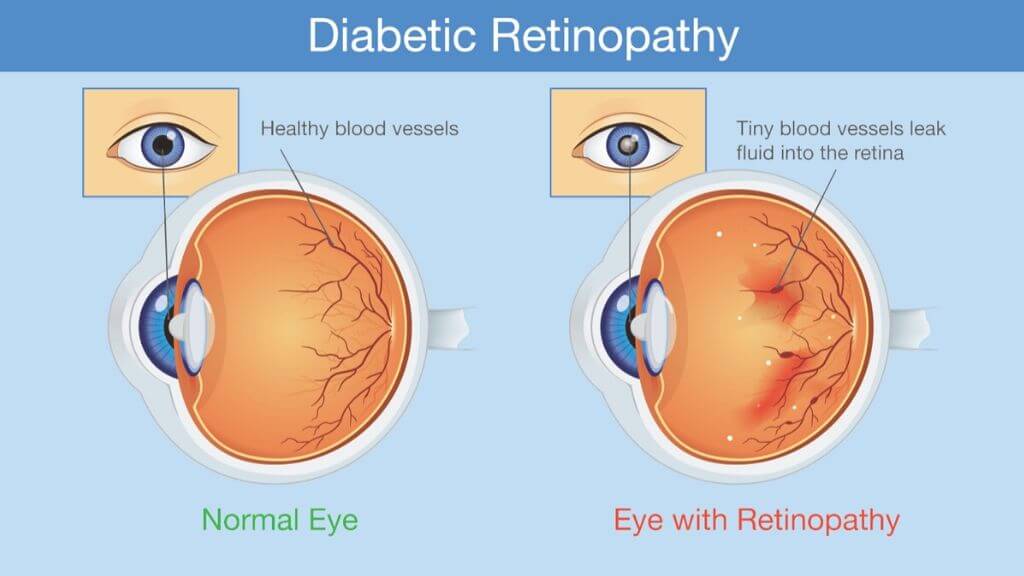
- Диабетическая ретинопатия. Возникает, как осложнение при сахарном диабете. Оно встречается достаточно часто и может иметь серьезные последствия вплоть до полной слепоты. На ранней стадии неоваскуляризация ткани сетчатки. На поздней стадии они разрастаются, что приводит к рецидивирующим кровоизлияниям в стекловидное тело и возникновению тракции. Из-за натяжения стекловидного тела и его деформации возникает отслойка сетчатки глаза. У пациентов наблюдается снижение остроты зрения, перед глазами появляется пелена, темные пятна, которые, то появляются, то пропадают. Со временем может наступить полная потеря зрения.
- Гипертоническая ретинотерапия. Возникает при артериальной гипертензии, токсикозе беременных, почечной недостаточности. Ее результатом может стать гиалиноз стенок сосудов или эластофиброз. Тяжесть заболевания зависит от клинической степени и длительности протекания гипертонии. У пациентов при осмотре наблюдаются изменения ширины русла сосудов сетчатки, их облитерация, субретинальная экссудация. При осложнении возникает тромбоз ретинальных вен, рецидивирующий гемофтальм.
- Атеросклеротическая ретинопатия. Причиной возникновения данного заболевания является системный атеросклероз. Самыми опасными осложнениями такой формы болезни являются атрофия зрительного нерва, окклюзия артерий сетчатки, которые могут привести к полной и необратимой потере зрения.
- Ретинопатия при заболеваниях крови. Данный вид заболевания может возникнуть на фоне различных патологий крови, таких как полицитемия, лейкоз, анемия и др. Офтальмологическая картина зависит от болезни, которая вызвала ретинопатию. Так при анемии глазное дно бледное, при этом наблюдается расширение сосудов сетчатки. При лейкозе на глазном дне наблюдается скопление очагов экссудата, диффузный ретинальный отек. Лечение связано с терапией основного заболевания, которое вызвало ретинопатию.
- Травматическая ретинопатия. Причиной возникновения являются травмы, связанные с резким и внезапным сдавливанием грудной клетки. Кровоизлияние в сетчатку может вызвать ее органические изменения. Последствиями такого заболевания может стать атрофия зрительного нерва.
- Ретинопатия недоношенных. Такая патология наблюдается у недоношенных детей. Ее причина – недостаточное развитие сетчатки младенца. Заболевание часто заканчивается полным регрессом при правильной терапии и тщательным контролем состояния сетчатки. Для полноценного формирования сетчатки ребенку необходим полный зрительный покой, обеспечение бескислородного местного тканевого дыхания.
Разновидности ретинопатии
В основу классификации фоновых нарушений сосудов сетчатки положен принцип, учитывающий особенности основного системного заболевания. Этиологический фактор является основополагающим в названии видов патологии.
Гипертоническая ретинопатия
Вследствие стойкого повышения артериального давления наблюдаются общие изменения сосудов, что обнаруживается и на сетчатке глаза. В мелкой сосудистой сети глазного дна происходят спазмы, длительность которых зависит от продолжительности высокого уровня АД.
При функциональной форме спазм может пройти без специального лечения, однако сосуды приобретают хрупкость и ломкость.
Отсутствие лечения становится причиной дальнейшего прогрессирования патологии – развитию ангиосклероза:
- в результате сосуды становятся меньше вследствие разрастания соединительных тканей;
- сосудистые стенки утрачивают способность сокращаться и расслабляться;
- зрительный нерв претерпевает негативные изменения, проявляющиеся отёчностью.
Такое развитие патологии чревато вероятностью утраты зрительной функции.
Атеросклеротическая
На ранней стадии патологического процесса ретинальные нарушения не отличаются от гипертонической формы заболевания. Интенсивность симптоматики нарастает, приобретает своеобразие в запущенном состоянии болезни.
На этом этапе наблюдаются капиллярные кровоизлияния. В сети сосудов формируются нерастворимые отложения кристаллического типа. Зрительный диск становится бледным из-за неполноценного кровоснабжения.
Диабетическая
На фоне высокой концентрации глюкозы и присутствия метаболических нарушений ретинопатия протекает в три этапа. Симптомы и признаки при первых двух (ангиопатиии и ретинопатии) не отличаются от гипертонического и атеросклеротического типов. Третий этап – пролиферация – сопровождается появлением новых капилляров, пронизывающих стекловидное тело. Это становится причиной кровоизлияния и последующего отслоения сетчатки.
Заболевания крови
Данный тип ретинопатии данного протекает по-разному. Клинические изменения проявляются в зависимости от особенностей заболевания:
- При полицитемии наблюдается тромбоз мелких артерий, сопровождающийся отёком глазных нервов.
- Анемия провоцирует значительное расширение сосудистых просветов и кровоизлияния, ведущие к отслоению сетчатки.
- Лейкоз отражается на состоянии сосудистого русла, которое становится изогнутым, вызывая геморрагические процессы и проникновение экссудата в сетчатку глаза.
- При миеломной патологии кровь становится вязкой и густой, вследствие чего формируются микроаневризмы.
Кроме перечисленных разновидностей патологии, к негативным изменениям приводят травматические повреждения глазного яблока или последствия черепно-мозговой травмы.
Особенности заболевания у детей
Другим видом заболевания является ретинопатия недоношенных. В группе риска – дети, родившиеся с весом до полутора килограммов.
У таких деток часто развивается близорукость, косоглазие, амблиопия, глаукома. Велика вероятность отслоения сетчатки и полная потеря зрения.
Лечение
Выбор лечения напрямую зависит от предпосылок заболевания, патогенеза его возникновения.
Консервативное лечение
Проводится при любой форме ретинопатии в составе комплексной терапии, реже как самостоятельный вид лечения. При острой многофокусной пигментной патологии назначается приём сосудорасширяющих лекарств, ангиопротектров, витаминов, кортикостероидов (ретробульбарные инъекции). В большинстве случаев болезнь удаётся вылечить, вернуть первоначальное зрение.
Вторичные формы заболевания требуют консервативной терапии по предписаниям офтальмолога с учетом назначений других лечащих врачей. При гипертонической ретинопатии показаны препараты, нормализующие артериальное давление, антикоагулянты, витамины. Медицинская практика диабетической патологии включает прием лекарственных средств, регулирующих количество сахара в крови.
Нередко наряду с консервативными методами используется физиотерапия, например, электрофорез. Такой терапевтический курс даёт хорошие результаты в лечении атеросклеротической ретинопатии, направленной на угнетение патологических процессов атеросклероза.
Лазерное лечение
Применяется в большинстве случаев с высокой степенью эффективности. Метод лазерной коагуляции сетчатки используется как основной в составе терапевтической программы при центральной серозной и наружной экссудативной ретинопатии, а также при вторичных формах растройства в среднем и тяжелом состоянии. Процедура позволяет остановить отслойку внутренней оболочки глаза, устранить дистрофические и дегенеративные симптомы ретины.
Оксигенобаротерапия
Такой способ сводится к насыщению тканей организма чистым кислородом под давлением в барокамере. Эффективность метода объясняется активацией биоэнергетических и метаболических процессов, стимуляцией регенерации клеток и тканей, интенсивным подавлением жизнедеятельности патогенной микрофлоры, усилением лечебного действия различного рода лекарств. В комплексе лечебного курса ретинопатии глаз метод успешно используется при первичных формах болезни, а также в составе лечения гипертонического, травматического видов.
Операционное вмешательство
Операция – крайняя мера, применяемая в случае, если иными способами болезнь не остановить. При тяжелом течении диабетической ретинпатии показана витрэктомия – частичное или полное удаление витреума.
В медицинской практике ретинопатии у недоношенных детей окулистом изначально используется наблюдательная тактика, поскольку в большинстве случаев клинические симптомы проходят самопроизвольно. При необратимости патогенеза проводят лазерную коагуляцию, в крайнем случае – витрэктомию.
Ретинопатия глаз – серьёзное заболевание, требующее обязательной консультации офтальмолога и своевременного лечения.
Симптомы
Даже если осмотр офтальмолога не помог определить развитие патологии родителям, следует внимательно наблюдать за ребенком в процессе развития. Дополнительное обследование может понадобиться:
- когда малыш держит игрушки почти перед глазами;
- если малыш часто моргает и закрывает один глаз;
- когда резко становится заметным развитие косоглазия;
- если для малыша проблемно рассмотреть людей и предметы, находящиеся дальше метра.
- ребенок не замечает недалеко лежащие предметы;
- становится заметным сильное снижение остроты зрения.
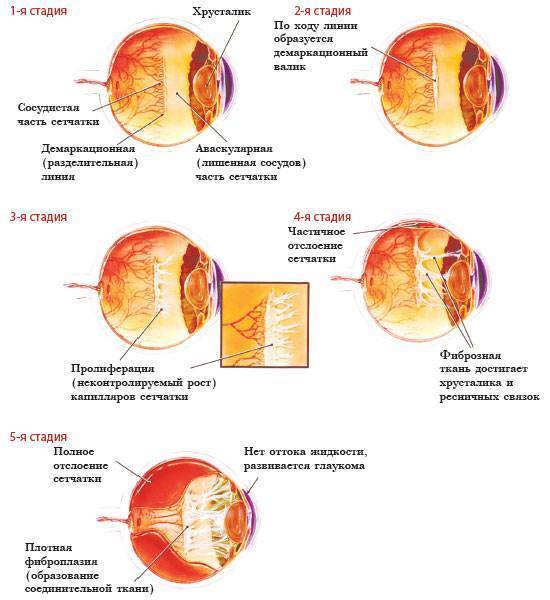
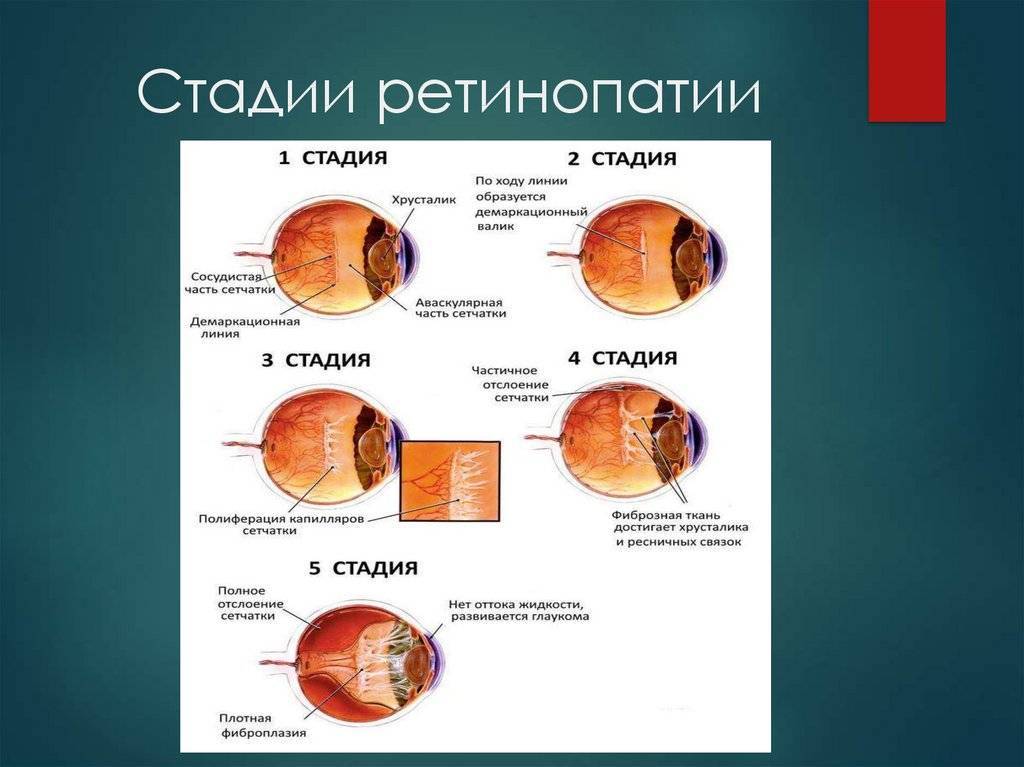
В зависимости от стадии развития ретинопатии недоношенных могут проявляться следующие симптомы:
- ухудшение зрения и косоглазие – встречается при I-III стадиях патологии;
- возможно кровоизлияние в глаза на ІІІ и IV стадиях;
- боль в глазах, пелена и проблемы с фокусирование взгляда на предметах – характерно для последних стадий развития заболевания.
Диагностика
Обследование недоношенного ребенка на ретинопатию начинают проводить, начиная с 32-34 недели развития (обычно через 3-4 недели после рождения). Далее офтальмологи осматривают младенца каждые 2 недели вплоть до завершения васкуляризации (образования сосудов сетчатки). При появлении первых признаков ретинопатии осмотр проводят еженедельно до полного регресса заболевания или стихания активности процесса. При “плюс”-болезни – 1 раз в 3 дня.
Обследование глазного дна проводят с помощью непрямой бинокулярной офтальмоскопии. Осмотр проводят с обязательным расширением зрачка (с закапыванием атропина) и применением специальных детских векорасширителей. Первое обследование обычно проводится в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительно для диагностики и контроля за эффективностью лечения применяют ультразвуковое исследование глаз. Для проведения дифференциальной диагностики между ретинопатией и другими заболеваниями, вызывающими нарушение функции зрительного анализатора у недоношенных детей – частичной атрофией зрительного нерва, аномалиями развития зрительного нерва и др. применяют регистрацию зрительных вызванных потенциалов (ЗВП), электроретинограмму (ЭРГ).
В случае регресса ретинопатии новорожденных ребенка следует обследовать у офтальмолога один раз в 6-12 месяцев вплоть до 18 лет – на предмет исключения сопутствующих ретинопатии осложнений (в частности, отслойки сетчатки в подростковом возрасте).