Факторы риска
При подготовке ко второй беременности и вторым родам необходимо учитывать все осложнения, перенесенные в первый раз, а также накопленные хронические заболевания. Они не облегчат вынашивание ребенка и способны обостриться в этот период. Некоторые заболевания из анамнеза, которые ассоциированы с беременностью, возникают раньше на несколько недель и протекают тяжелее.
К ним относятся:
- гестационный сахарный диабет;
- гестоз;
- артериальная гипертензия.
Больше рискуют женщины, у которых сохранились факторы риска патологий – лишний вес, нарушение толерантности к глюкозе, неправильное питание и гиподинамия.
При развитии гестоза у беременных часто обнаруживают экстрагенитальные заболевания, которые протекали скрытно:
- гипертоническая болезнь;
- пиелонефрит;
- патологии печени;
- нарушения свертывания крови;
- эндокринные заболевания.
Вторая беременность в 35 лет – это фактор риска генетических аномалий у плода. У женщин в этом возрасте резко возрастает количество дефектных яйцеклеток, поэтому чаще рождаются дети с тяжелыми хромосомными аномалиями. Лидирует среди них синдром Дауна. Всем, кто решился на второго ребенка, назначается медико-генетическое консультирование, которое проходит после скрининга в 11 недель.
Если тесты показывают высокий риск синдрома Дауна, в 17 недель назначают амниоцентез – исследование околоплодных вод. По его результатам точно определяют хромосомный набор плода, а также на 100% пол.
Риски для здоровья больше у беременных с отрицательным резус-фактором и у некоторых женщин с первой группой крови. Вторая беременность протекает тяжелее, если после первых родов не проводилась иммунизация анти-D-сывороткой. В крови у матери присутствуют антитела, которые способны вызвать распад клеток крови плода и тяжелое внутриутробное поражение нервной системы вплоть до гибели ребенка.
Как забеременеть в 40 лет?
«А что, если у меня не получится забеременеть? Или ребенок родится с отклонениями?» К сожалению, эти страхи вполне обоснованы для женщин, которые запланировали первую беременность после 40.
Действительно, женская фертильность достигает своего пика к 20–25 годам, а затем начинает снижаться. С годами яйцеклетки стареют, и количество их значительно уменьшается. Как следствие, забеременеть после 40 лет удается далеко не всем. Также не стоит забывать, что оставшиеся у 40-летней женщины яйцеклетки зачастую имеют различные аномалии на хромосомном уровне – а это уже немалый риск дефектов плода или возможного выкидыша.
Однако не стоит паниковать раньше времени. Правильный подход к планированию беременности позволяет увеличить шансы забеременеть после 40 и снизить риск врожденных заболеваний у ребенка.
Итак, несколько нехитрых советов, как подготовиться к беременности после 40 лет:
- Обязательно посетите гинеколога и сообщите ему о своих планах. Врач проведет обследование и назначит необходимые анализы. Также сходите к терапевту. Он назначит вам комплекс основных анализов, которые помогут выявить возможные скрытые болезни или инфекции, о которых вы можете даже не подозревать. Кстати, проверить свое здоровье необходимо и будущему папе.
- Вне зависимости от возраста женщине нужно быть в форме и следить за весом. Но не забывайте, что беременность – не время для диет. Поэтому, если у вас избыточный вес и вы хотите его привести в норму – сделать это следует до беременности.
- Больше двигайтесь, постарайтесь найти время для регулярных упражнений, укрепляющих мышцы спины и живота, почаще бывайте на свежем воздухе.
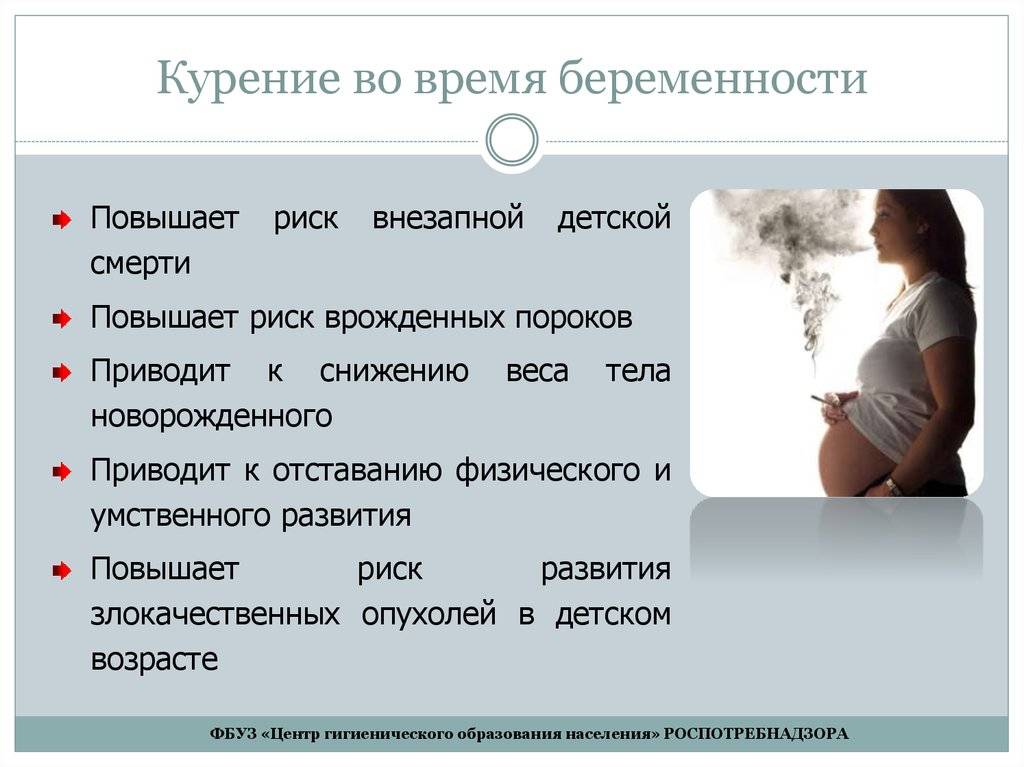
- Минимум за 3 месяца до планируемого зачатия откажитесь от алкоголя и сигарет. Папе будущего малыша следует сделать то же самое.
- Исключите из рациона продукты с консервантами и красителями, а также кофеин.
- Употребляйте витаминно-минеральные комплексы для планирующих зачатие. Для женщин может быть рекомендован витаминный комплекс Прегнотон, а для мужчин – Сперотон.
- Избегайте стрессов, побольше отдыхайте и бывайте на свежем воздухе.
Как видите, ничего сложного! Так что «если вам немного за тридцать», не отказывайте себе в счастье быть матерью. Главное – не забывайте, что вероятность родить здорового ребенка напрямую зависит от вашего здоровья и того, насколько тщательно вы подготовитесь к зачатию.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Причины нарушения сроков
Существует целый ряд негативных факторов, которые способны привести к запоздалым родам или, наоборот, спровоцировать преждевременное появление ребенка на свет.
Преждевременные роды
Нормы развития ребенка от плода в животе до года новорожденного
Роды, произошедшие на сроке до 37 недель, считаются ранними, а детки – недоношенными. Наиболее опасными периодами, независимо от пола ребенка, являются:
- 22-27 неделя;
- 28-33 неделя;
- 34-37 неделя.
Причинами преждевременного появления ребенка на свет могут быть:
- Инфекционные заболевания половых органов. Один из самых распространенных факторов. Если происходит инфицирование околоплодных вод, возникает риск нарушения их целостности. Раннее излитие вод провоцирует несвоевременные роды. Ситуация осложняется тем, что родовые пути еще не готовы к процессу изгнания плода, шейка матки не сглажена, а слизистая пробка не отошла. В таких случаях в срочном порядке производится кесарево сечение.
- Многоплодная беременность.
- Постоянные стрессы.
- Многоводие.
- Большой вес плода.
- Пороки матки. Сюда можно отнести некоторые патологии шейки матки. Это может быть укороченная шейка или нарушение запирательной функции. Подобные отклонения могут иметь врожденный или приобретенный (например, вследствие абортов) характер.
- Большие физические нагрузки.
- Плохое питание, недостаток витаминов.
- Отслойка или предлежание плаценты. Оценка ее состояния производится по результатам УЗИ и КТГ. Если врач обнаруживает старение плаценты или выявляет вероятность ее отслойки, женщине назначается соответствующее лечение. Терапия направлена на улучшение кровотока и питания ребенка. В более сложных ситуациях назначаются лекарства, ускоряющие созревание дыхательной системы плода.
- Разрыв водного пузыря раньше положенного срока.
- Необходимость вызова преждевременных родов. Причинами являются заболевания эндокринной или сердечно-сосудистой системы беременной женщины. Чтобы сохранить детское здоровье, а также здоровье будущей мамы, врач в таких случаях назначает экстренное кесарево.
Вероятность преждевременных родов повышается, если будущая мама делала аборты, или у нее были выкидыши.
Важно! Ребенок, появившийся на свет в период с 27 по 36 неделю, должен иметь вес более 1,5 кг. Малышей, масса тела которых при рождении составляет менее 1 кг, спасти невозможно
Как понять, что снова беременна
Если женщина планирует родить второго ребёнка, то следит за измениями в организме бдительнее обычного. И наступление беременности выявляется уже в первые недели после зачатия. На столь ранних сроках помогает лишь интуиция и соответствующий тест.

Запланированная беременность во второй раз даже психологически переносится легче
Однако нередки случаи, когда вторая беременность наступает уже через год после рождения первенца. И, как правило, молодая мама совсем не готовилась к появлению нового члена семьи.
Первым признаком интересного положения, как и в первый раз, становится задержка менструального цикла. Часто женщины списывают подобное нарушение в организме на усталость и стрессы, но никак не на состоявшееся зачатие.
Далее, беременную начинает преследовать токсикоз и боли внизу живота. Поскольку будущая мама уже проходила через такие явления, ей без труда станет понятна причина нездоровья.
Сложнее дело обстоит, если зачатие произошло в период так называемой лактационной аменореи, когда месячные в принципе отсутствуют. Теоретически в этом состоянии беременности случиться не должно. Из-за подобного убеждения молодая мама может не обращать внимания на изменения самочувствия, особенно если нет токсикоза и головокружений.
Каждая женщина индивидуально переносит беременное положение, и нередко вторая беременность проходит легче первой. А в случае выкармливания грудью ребёнка зарождение новой жизни может обнаружиться родительницей только на 16 неделе, когда плод впервые шевельнётся.
В то же время, вторую беременность легче распознать (в отличие от первой) по внешним признакам:
- увеличивается животик — уже с первых недель;
- заметно набухает грудь (а при грудном вскармливании ещё и повышается чувствительность сосков);
- постепенно растёт вес (особенно заметно следящим за фигурой мамам).
В целом же обе беременности обнаруживаются примерно одинаково, а состояние женщины зависит в обоих случаях от уровня её здоровья. Второй раз в силу возраста или ухудшения материального благополучия интересное положение может протекать тяжелее. Здесь уже многое зависит от психологического настроя будущей мамы и степени желанности ещё одного малыша.
Психологическое состояние будущей матери

Как показывает практика, женщина при беременности третьим ребенком чувствует себя спокойнее и увереннее по многим факторам:
- К этому времени у неё появляется постоянная работа и стабильный заработок. Она уже уверенно стоит на ногах и точно знает, что ей нужно от жизни.
- Для неё уже не может быть никаких сюрпризов. Она знает, как будет протекать беременность и готова ко всем возможным изменениям в её организме.
- Она не переживает, что не сможет справиться с малышом, так как за её плечами имеется достаточно большой опыт.
- При третьей беременности женщине не обязательно переживать о том, кто ей будет помогать справляться с делами, так как у неё уже есть, как минимум, два старших помощника.
- Скорее всего, к этому времени она уже состоит в законном браке и полностью уверена в своем мужчине.
Кроме того, в это время женщина находится в более солидной возрастной категории, нежели вынашивая первого и второго малыша. Соответственно, она стала мудрее, рассудительнее и спокойнее.
Когда планировать вторую беременность
Беременность и роды являются для организма женщины нешуточным стрессом, ведь гормональная перестройка затрагивает все жизненно важные органы и системы.

Планировать вторую беременность нужно после полного восстановления организма
Поэтому с появлением малыша на свет молодая мама должна помнить о предохранении, дабы избежать новой, незапланированной беременности. Женское тело восстанавливается в течение трёх-пяти лет. За это время в организме устанавливается баланс минералов и витаминов, приходит в норму иммунная система.
Исходя из этого, при планировании второй беременности следует ориентироваться на следующие рекомендации:
- после естественных родов должно пройти не менее двух лет;
- после кесарева сечения либо родов с осложнениями желательно подождать до пяти лет (пока рубец на матке или иные швы на внутренних половых органах полностью не рассосутся).
Опасность раннего планирования повторной беременности (менее пятилетнего срока) заключается в повышенной вероятности разрыва маточного органа по шву, оставшемуся от кесарева сечения. В то же время, беременность через 10 лет после кесарева грозит осложнениями из-за нагрубаний в зарубцевавшихся тканях.
Для выявления степени готовности женского лона к повторному вынашиванию плода после проведённой ранее операции необходимо сделать обследования:
- УЗ-исследование матки вагинальным датчиком;
- гистерография с помощью введения специальной жидкости в полость органа и облучения рентгеном;
- гистероскопия с использованием эндоскопа.
По результатам обследования врач-гинеколог даст рекомендации будущей маме по срокам повторного зачатия. В случае сохранения на поверхности матки соединительных тканей планирование новой беременности становится нежелательным. А когда рубца почти не видно либо след от операции сохранил лишь мышечную ткань, вновь беременеть можно без опасений.
Не менее важно при подготовке ко второй беременности учитывать и возраст будущей мамы. Врачи в этом вопросе единогласно пришли к однозначному выводу. Минимальный риск развития патологий у плода и осложнений здоровья у женщины существует между 18 и 35 годами
Минимальный риск развития патологий у плода и осложнений здоровья у женщины существует между 18 и 35 годами.
Кроме того, планируя вторую беременность, женщина должна учитывать и такие моменты:
- степень обеспеченности и материальной готовности к появлению второго малыша в семье;
- уровень взаимоотношений с супругом и присутствие поддержки со стороны близких родственников;
- наличие необходимых первому ребёнку и будущему новорождённому комфортных жилищных условий;
- приемлемая разница в возрасте между детьми (психологи рекомендуют возраст в 3–4 года).
Если женщина твёрдо решила обзавестись вторым ребёнком и для этого нет противопоказаний, важно соблюдать рекомендации врачей по подготовке организма к повторной беременности. Так, гинекологи советуют планирующим зачатие парам регулярно принимать фолиевую кислоту, заниматься спортом и употреблять здоровую пищу. Следует отказаться от приёма алкоголя и табакокурения, соблюдать нормы веса и полноценно отдыхать
Следует отказаться от приёма алкоголя и табакокурения, соблюдать нормы веса и полноценно отдыхать.
Однако не всегда вторая беременность является безопасной для женщины и будущего малыша. Такое случается, если у мамы единственного ребёнка есть одно из следующих заболеваний:
- пороки сердечно-сосудистой системы и ревматизма сердца — опасны внутриутробной задержкой развития, отслойкой плаценты и преждевременными родами;
- сахарный диабет — приводит к порокам развития у эмбриона и самопроизвольным абортам;
- патологии в работе эндокринной железы — повышенный или пониженный уровень гормонов чреват выкидышами и ухудшением интеллектуального развития плода.
В то же время приведённый перечень не носит строго ограничительный характер. Ведь уровень современной медицины позволяет выносить и родить здорового ребёнка при должном внимании к состоянию беременной со стороны врачей.
Факторы риска при повторной беременности:
— кесарево сечение
В случае если предыдущая беременность закончилась кесаревым сечением, то о пополнении в семье не стоит задумываться раньше, чем через 3 – 4 года после операции. Это время необходимо не только на восстановления организма в целом, но и на то, чтобы на матке – органе, без которого беременность не возможна, – успел полностью зажить послеоперационный рубец. Для того, чтобы этот процесс ускорить, женщине необходимо тщательно следить за своим здоровьем, а именно:
- правильно питаться;
- употреблять все необходимые витамины и минералы;
- исключить вредные привычки, увеличить время пребывания на свежем воздухе;
- избегать тяжелых физических нагрузок;
- регулярно посещать гинеколога.
Последнего необходимо поставить в известность о желании стать мамой во второй раз заблаговременно, минимум за полгода. Врач назначит серию исследований, среди которых будет обязательными УЗИ, гистерография или гистероскопия. Их основная цель – изучение состояния матки: готова ли она для повторного вынашивания плода, успела ли она восстановиться.
В любом случае будущей маме не стоит на почве предыдущего кесарева сечения культивировать свои страхи и настраивать себя на повторную операцию: женщине и ее ребенку будет лучше, если процесс родов будет естественным. Но окончательный вывод о состоянии здоровья будущей роженицы и о степени готовности ее организма к вынашиванию беременности может сделать только врач.
— отрицательный резус
Подготовка к зачатию второго ребенка требует особой ответственности от женщины, имеющей отрицательный резус. Иммунная система резус-отрицательной женщины после зачатия ребенка от резус-положительного мужчины запускает механизм выработки антител, которые способны вызывать резус-конфликт с эмбрионом в случае того, если его резус-фактор является положительным. Это практически безопасно для вынашивания первого малыша, но грозит массой осложнений всем последующим беременностям: велика вероятность того, что дети будут рождаться с заболеваниями печени, почек, головного мозга, возможно развитие гемолитической болезни плода и новорожденного. Вопрос о риске подобных отклонений не стоит в том случае, если будущий отец также является резус-отрицательным.
На этапе планирования второй беременности женщине необходимо обязательно посетить врача, который обозначит план действий, необходимых для вынашивания и рождения здорового ребенка. Будущей маме необходимо будет сдать крови на выявление в ней антител. Если результаты исследования подтвердят их наличие, то потребуется процедура очищения женского организма от антител.
— возраст женщины
Организм женщины после 30 лет уже успел накопить ряд хронических заболеваний, что существенно осложнит протекание повторной беременности: возможны преждевременные роды, токсикоз или слабая родовая деятельность. Но отказываться от счастья стать мамой во второй раз ни в коем случае не стоит. Просто следует тщательно подготовиться к этому событию:
Если все будет сделано своевременно и обдуманно, то никаких противопоказаний к зачатию ребенка после 30 лет не существует: женщина обязательно выносит и родит здорового ребенка.
— наличие серьезных заболеваний в анамнезе, в том числе и гинекологических
Аборты и выкидыши, проблемы с печенью, почками, половыми органами, перенесенные инфекционные заболевания могут существенно повлиять на протекание беременности и родоразрешение. Женщине с увесистой больничной картой обязательно нужно проконсультироваться с врачом перед тем, как пытаться стать матерью во второй раз. Скорее всего, ей предстоит пройти ряд обследований и принять лечение для того, чтобы свести к минимуму риск невынашивания плода или осложнений во время родов.
— многоплодная беременность
Одновременное вынашивание сразу двух эмбрионов требует от женщины большого количества сил, что значительно истощает ее организм. Будущую маму часто мучает токсикоз на протяжении всей беременности, вероятно снижение уровня гемоглобина в крови, появление одышки и варикозного расширения вен, также наблюдаются проблемы с сердечно – сосудистой системой, возрастает риск преждевременных родов. Женщине с многоплодной беременностью следует чаще отдыхать, не переутомляться, правильно питаться, систематически посещать врача-гинеколога, возможно, даже придется лечь на сохранение.
Когда нужно делать укол?
Когда у обоих будущих родителей отрицательные резусы крови — волноваться не стоит. Поскольку резус-конфликт может начаться при условии, что у будущей мамы кровь с отрицательным резусом, а у ее партнера — с положительным. При таких обстоятельствах крохе может достаться от отца положительный резус, поскольку он главный. Опасен такой резус-конфликт тем, что женский организм производит антитела, воспринимая плод как чужеродный агент. После рождения это чревато тем, что у ребенка может развиться желтуха, анемия.
Если у женщины наступила первая беременность, то специалисты утверждают, что антитела, которые будут вырабатываться в организме, не несут вреда будущей крохе, поскольку плод защищен плацентой. А вот при последующих беременностях опасность возникновения проблем велика. В любом случае беременной с отрицательным резус-фактором врачи уделяют больше внимания. Будущая мама обязана постоянно сдавать анализы на определение антител в крови, даже с учетом, что беременность протекает без проблем
Кроме того, важно после родов сделать укол иммуноглобулина, в котором содержится иммуноглобулиновая фракция. Данное вещество выделяют из плазмы человека, а после очищают
Действующее вещество данного препарата позволит организму не вырабатывать антирезусные антитела в организме, поскольку препарат уничтожит в крови женщины резус-положительные эритроциты плода. Важно, что данный препарат необходимо уколоть на протяжении 72 часов после родов, внематочной беременности, выкидыша, аборта, отслойки плаценты, а также травм и манипуляций на плодных оболочках.
Резус конфликт при беременности
Анализ крови на антитела при беременности
Резус-фактор и беременность
Отрицательный резус при беременности
Резус конфликтная беременность: вероятность, диагностика и последствия
Это крайне важно, поскольку при следующих беременностях, если вовремя не уколоть иммуноглобулин, иммунная система, которая обладает памятью, может начать вырабатывать большое количество антител. В данном препарате есть множество нейтрализующих антител, которые отлично противостоят вирусам, бактериям
И таким образом, если лекарство вводят женщине после родов не позднее 3-х суток, то ее защитная система организма не реагирует на чужеродные эритроциты, и проблем не возникает. В некоторых ситуациях такой укол делают женщине еще во время беременности
В данном препарате есть множество нейтрализующих антител, которые отлично противостоят вирусам, бактериям. И таким образом, если лекарство вводят женщине после родов не позднее 3-х суток, то ее защитная система организма не реагирует на чужеродные эритроциты, и проблем не возникает. В некоторых ситуациях такой укол делают женщине еще во время беременности.
Третьи роды – как проходят?
Отзывы врачей говорят о том, что процесс может осуществляться двумя известными способами: это естественное родоразрешение или же кесарево сечение. Выбор методики напрямую зависит от состояния здоровья женщины и способов появления на свет ее предыдущих малышей. Может быть несколько вариантов течения родов. Рассмотрим их:
- Естественные роды. Этот механизм ведения процесса выбирается тогда, когда первые два малыша у роженицы появились на свет именно таким методом. Также шанс на подобный исход имеют представительницы слабого пола с одним кесаревым сечением за плечами. При этом оно могло быть проведено в первый или второй раз.
- Кесарево сечение. Этот вариант родоразрешения выбирается тогда, когда первые два малыша появились на свет именно так. На естественные роды в этом случае решаются единицы врачей. При этом состояние рубца и матки должно быть идеальным, что очень редко бывает при третьей беременности. Также кесарево сечение может проводиться и впервые при третьих родах. На это могут быть веские причины, заключающиеся в состоянии плода и будущей мамы. Стоит отметить, что с годами приобретаются различные хронические болезни.

Перед появлением на свет ребенка обязательно поговорите со своим врачом. Несмотря на то что будущая мама уже знает, что ей ожидать, могут возникнуть и непредвиденные ситуации. Третьи роды – какие они? Спросите об этом своего гинеколога. После такой беседы обеспечен положительный настрой, вы будете точно знать, к чему готовиться.
Возможные осложнения и как их избежать
После третьих родов гораздо чаще возникают осложнения. Основными причинами проблем считается возраст и общее ухудшение состояния здоровья женщины. Наиболее распространённые негативные последствия:
- Кровотечение. Ввиду слабости мышц кровеносные сосуды матки сужаются медленнее. Старые швы расходятся. Всё это способствует более длительному и обильному выделению крови.
- Проблемы венозной системы. В результате третьих родов обостряются или появляются варикоз, геморрой, анемия.
- Эндометрит. Это воспалительное заболевание слизистой оболочки матки. Из-за задержки выделений происходит размножение вредных микроорганизмов. Эндометрит характеризуется сильными болями внизу живота с повышением температуры тела.
Перечисленные осложнения способен диагностировать и лечить только врач. Для женщины главное — не запускать болезнь и своевременно обратиться за квалифицированной помощью, несмотря на постоянные заботы о младенце
Ведь для ребёнка важно иметь здоровую во всех отношениях мать
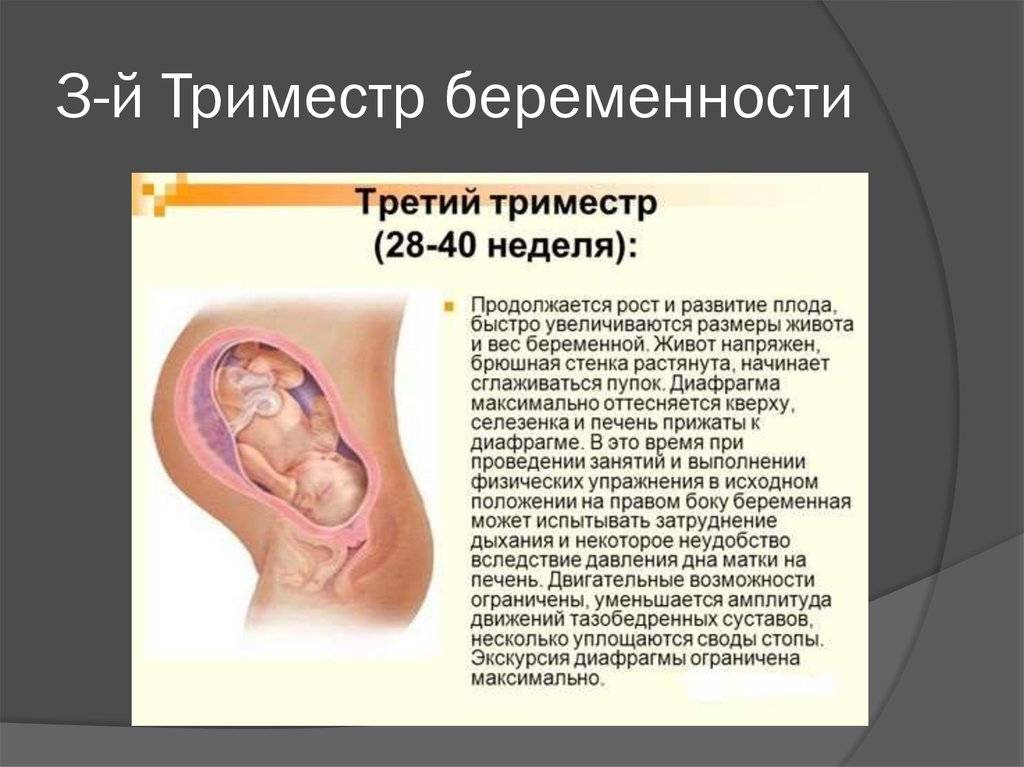
Что нужно знать в третьем триместре беременности?
Как видим, III триместр сопряжен не только с приятными волнениями в ожидании встречи с ребенком, но и с высоким риском осложнений. Поэтому в это время будущая мама должна беречь себя, максимально внимательно относиться к состоянию здоровья.
Питайтесь часто маленькими порциями.
Это поможет избежать одышки. Предпочтение отдавайте фруктам и овощам, белковой пище. Избегайте фастфуда, жирных, острых, сладких блюд.
Принимайте специализированные витаминно-минеральные комплексы для будущих мам.
Они позволят организму получать в достаточном количестве витамины и минералы, потребность в которых увеличивается во время вынашивания ребенка в несколько раз. Например, хорошо зарекомендовал себя комплекс Прегнотон Мама (подробнее о продукте можно узнать здесь). Он содержит необходимые женщине и ребенку полезные вещества. Так, липосомное железо, которое легко усваивается организмом, уменьшает вероятность преждевременных родов и развития послеродовых материнских инфекций. Омега-3 нужна для роста плода, формирования иммунитета, развития мозга. Фолиевая кислота на 50–70 % снижает риск развития осложнений, в том числе преэклампсии. Магний, биотин и селен помогают будущей маме справиться с тревожностью и нервозностью.
Часто гуляйте, для прогулки выбирайте места вдали от дорог.
Умеренная активность во время прогулки на свежем воздухе усиливает кровоток, что способствует активному кровоснабжению плода.
Выполняйте специальные упражнения.
Они помогут избавиться от тяжести в ногах, боли в пояснице. Комплекс упражнений нужно подбирать вместе с врачом с учетом состояния здоровья женщины. Нельзя делать упражнения, которые предполагают поднятие тяжестей, прыжки, толчки или другие резкие движения.
Носите бандаж.
Он обеспечит поддержку животу и сделает ваши движения свободнее.
Исключите перегрев.
До родов придется отказаться от посещения бани и сауны.
Кроме того, не забывайте регулярно наблюдаться у врача. После 28 недель женщина должна посещать гинеколога раз в две недели (при нормальном протекании беременности), а с 36 недель – еженедельно.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
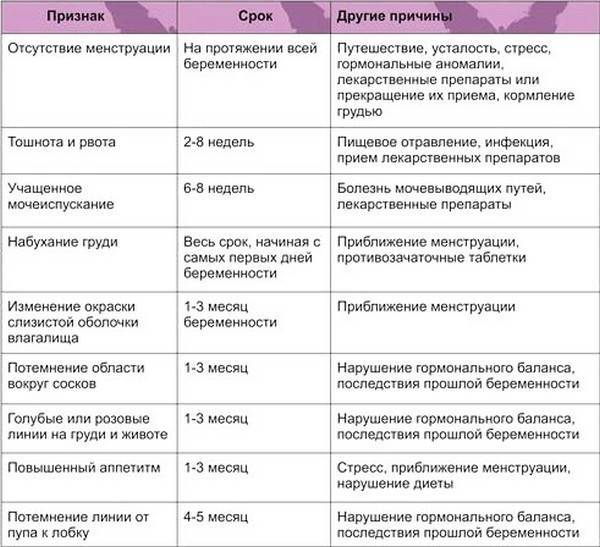
Признаки наступления беременности
Некоторые женщины ощущают первые признаки второй беременности на ранних сроках – еще до появления задержки. Это могут быть:
- мажущие выделения из половых путей через неделю после полового акта;
- нагрубание молочных желез, которого не было раньше;
- сонливость в дневное время и недосыпание;
- повышенная утомляемость.
Это признаки перестройки нейро-гуморальной системы, которая должна поддерживать развитие эмбриона. Экспресс-тест при второй беременности будет положительным на 3 день задержки менструации. Но золотым стандартом диагностики считается анализ крови на ХГЧ и УЗИ трансвагинальным датчиком. Эти методы позволяют подтвердить маточную локализацию эмбриона и его развитие соответственно сроку.
Симптомы второй беременности мало отличаются от первой, это могут быть:
- перепады настроения;
- отвращение к определенным запахам;
- появление пигментных пятен на лице;
- извращение вкуса;
- тошнота и рвота в утреннее время;
- учащение мочеиспускания.
При второй беременности двойней нагрубание молочных желез, токсикоз может быть выражен сильнее.
Полезное видео про отличия первой беременности от второй
 Первая и вторая беременность: сравниваем, советы. Мой опыт
Первая и вторая беременность: сравниваем, советы. Мой опыт
Список источников:
- Акушерство: национальное руководство. Под ред. Э.К. Айламазяна, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. Изд. «ГЭОТАР-Медиа» — 2009.
- Беременность, роды и послеродовый период: физиология, психопатология, психотерапия и психопрофилактическая подготовка. Э.П. Станько, В.А. Лискович, И.А. Наумов, С.А.Гарбуз. — Гродно: Гродненский государственный медицинский университет, 2005.
- Клинический протокол диагностики и лечения, ведения родов.
Автор
Юлия Шевченко
Гинеколог
Поделиться
Вы здесь:
Главная
»
Беременность
»
Вторая беременность: подводные камни и распространенные заблуждения
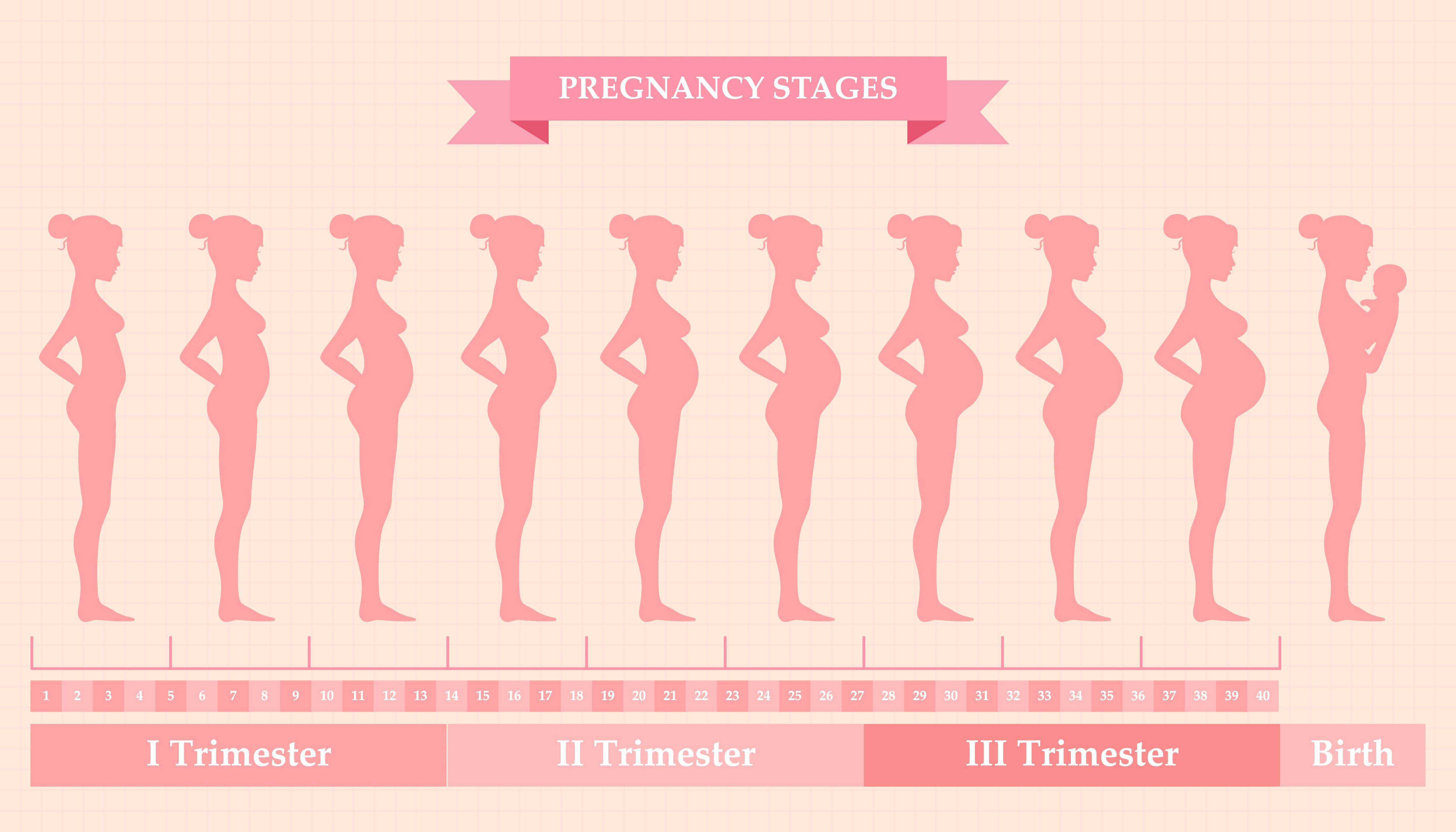
Как рассчитать срок беременности по неделям?
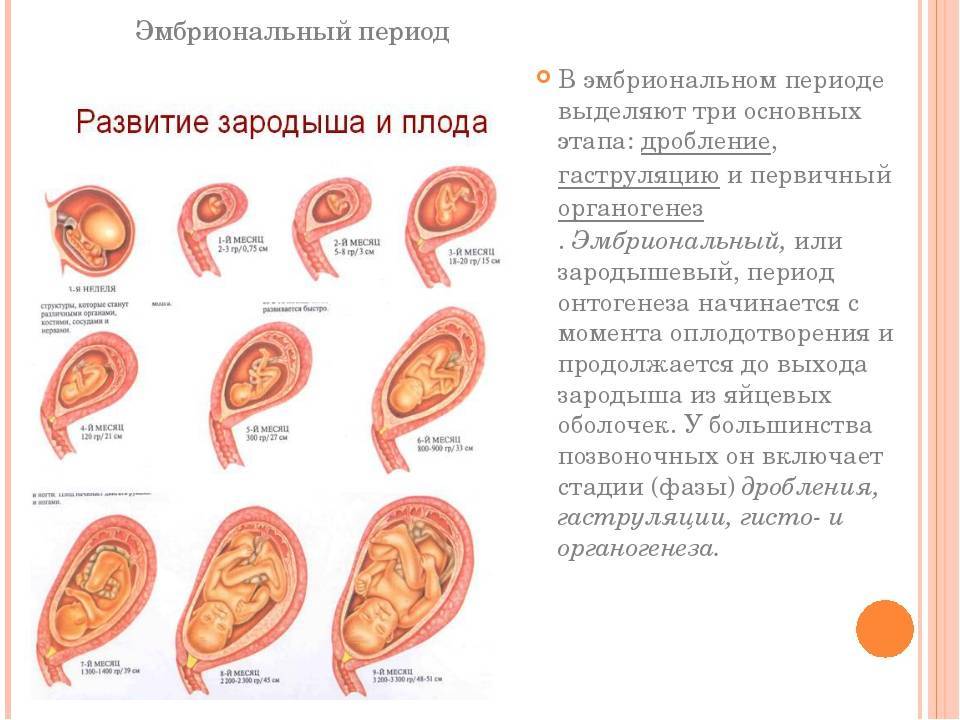
Широко используются два способа определять срок беременности: эмбриональный (считается со дня зачатия) и акушерский срок (от первого дня менструации, предшествующей беременности).
Необходимо учесть следующие моменты:
- Акушерский срок больше эмбрионального примерно на 2 недели. Это объясняется тем, что овуляция приходится, как правило, на середину цикла, то есть на 14-е сутки после первого дня предыдущих месячных.
- Врачи работают с акушерским сроком – именно его учитывают при назначении анализов, определении даты родов, начала декретного отпуска.
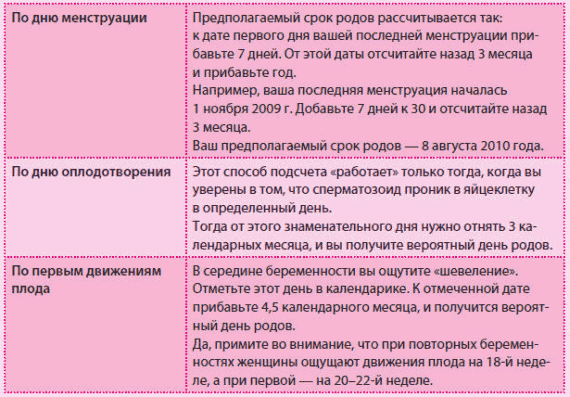
Как считать срок беременности по неделям от зачатия?
Эмбриональный срок чаще всего используется женщинами. Но его нельзя считать абсолютно точным. Женщина может знать дату овуляции и полового акта, после которого наступила беременность. Но даже в этом случае нельзя считать этот день точной датой зачатия. Дело в том, что яйцеклетка живет еще несколько дней после овуляции, а сперматозоид, который попал в организм женщины, может оплодотворить яйцеклетку в течение 4–5 дней. Поэтому нет гарантии, что оплодотворение произошло именно в день полового акта – это могло случиться и днем позже.
Согласно этому способу подсчета беременность длится 38 недель.
Как рассчитать срок беременности по неделям по последней менструации?
Именно акушерский срок используют врачи, поскольку он подходит для большинства женщин с регулярным циклом длиной 28–30 дней. При таком методе расчета первый день последних месячных условно считается первым днем беременности. Дату первого дня месячных, предшествующих беременности, врач фиксирует в обменной карте, когда женщина становится на учет.
Но есть те, кому этот способ не подходит. Это женщины с нерегулярным или длинным циклом (например, 35 дней вместо стандартных 28–30 дней). В таком случае лучше опираться на способ расчета от дня зачатия.
Акушерская беременность длится 40 недель.
Сопоставлять эмбриональный и акушерский сроки, отслеживать перемены в организме будущей мамы удобно при помощи календаря беременности по неделям. Каждая неделя сопровождается подробным описанием состояния плода и женщины, перечнем необходимых анализов и исследований. Для удобства указываются оба срока: эмбриональный и акушерский.
Есть ли другие методы установить срок беременности?
Существуют и другие способы определить срок беременности, но они менее точные.
- По размерам матки. Таким способом можно установить срок 5–12 недель. При осмотре гинеколог изучает состояние матки: при беременности она увеличивается, становится более мягкой.
- УЗИ. Метод считается точным до 10-й недели, когда можно почти без погрешностей измерить плодное яйцо и эмбрион. В это время эмбрионы у всех женщин с одним и тем же сроком развиваются приблизительно одинаково. Но затем размер эмбриона уже не может служить ориентиром для определения сроков беременности, так как зависит от национальности, веса будущей матери и других факторов.
- ХГЧ (хорионический гонадотропин человека). Уровень ХГЧ начинает расти сразу после зачатия. Максимальная концентрация этого гормона достигается к 11 неделям.
- Первому шевелению плода. При первой беременности женщины чувствуют движения плода примерно на сроке 20 недель, при последующих беременностях – где-то в 18 недель. Этот метод сегодня почти не используется из-за его малой достоверности.