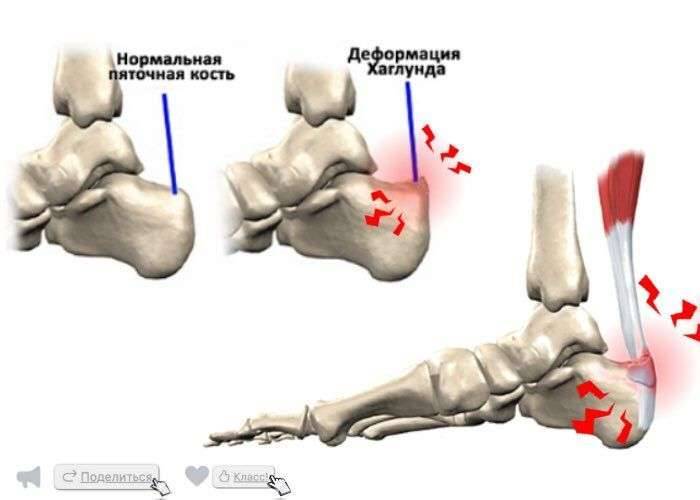
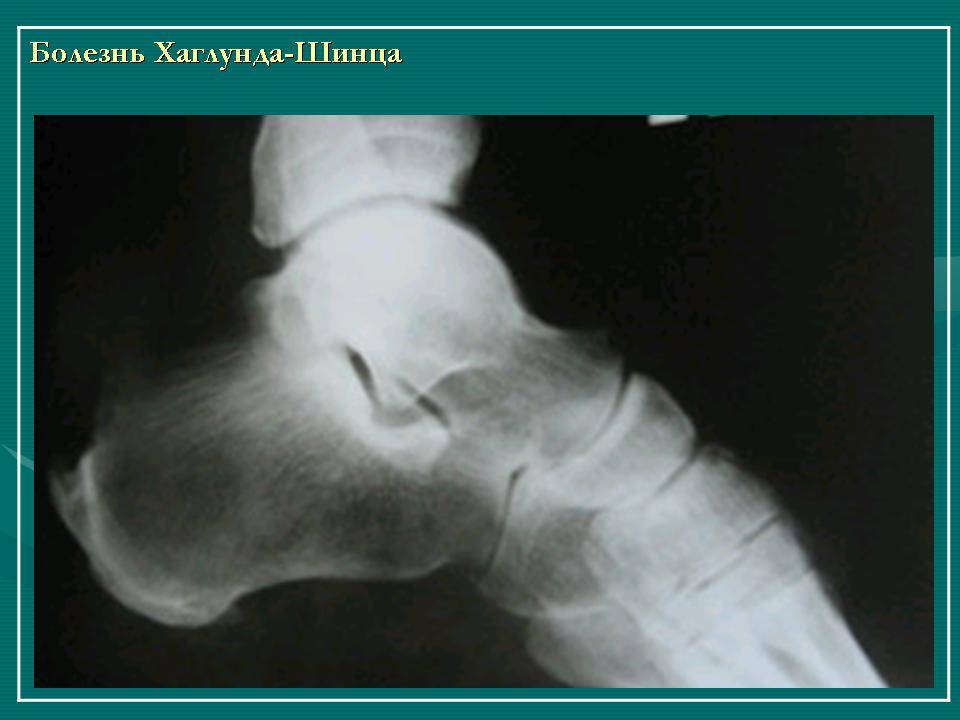
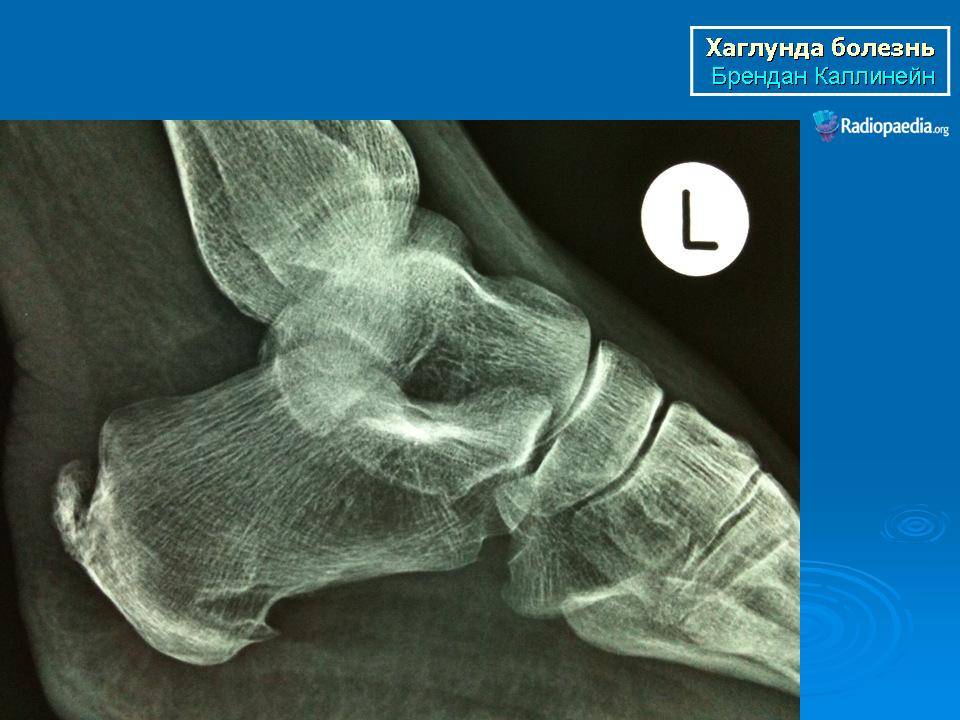
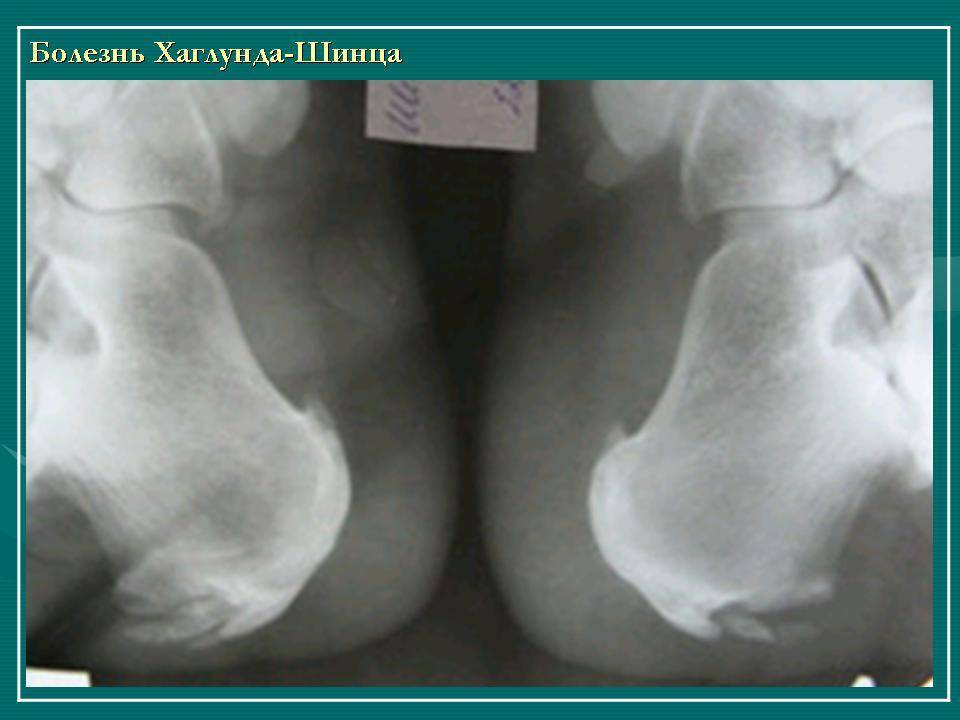
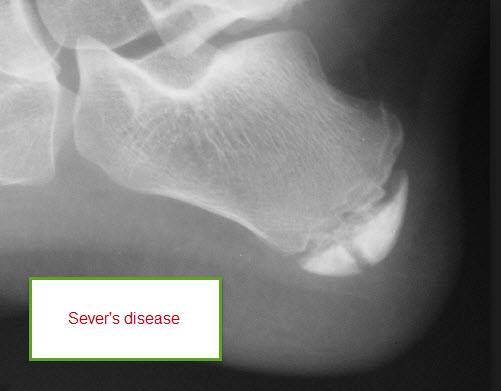
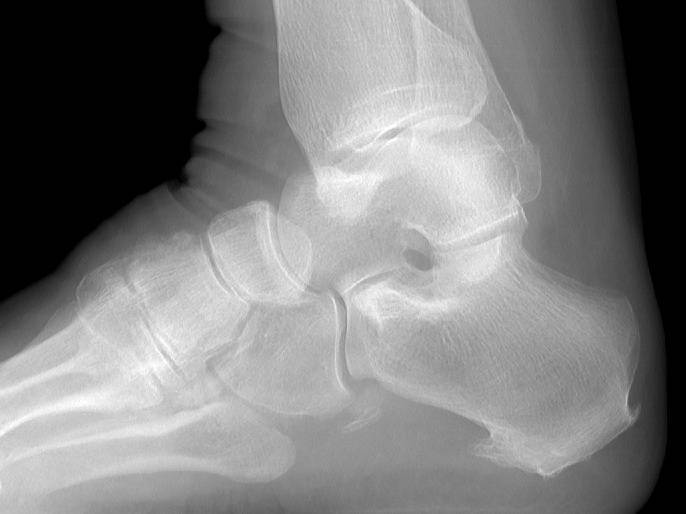
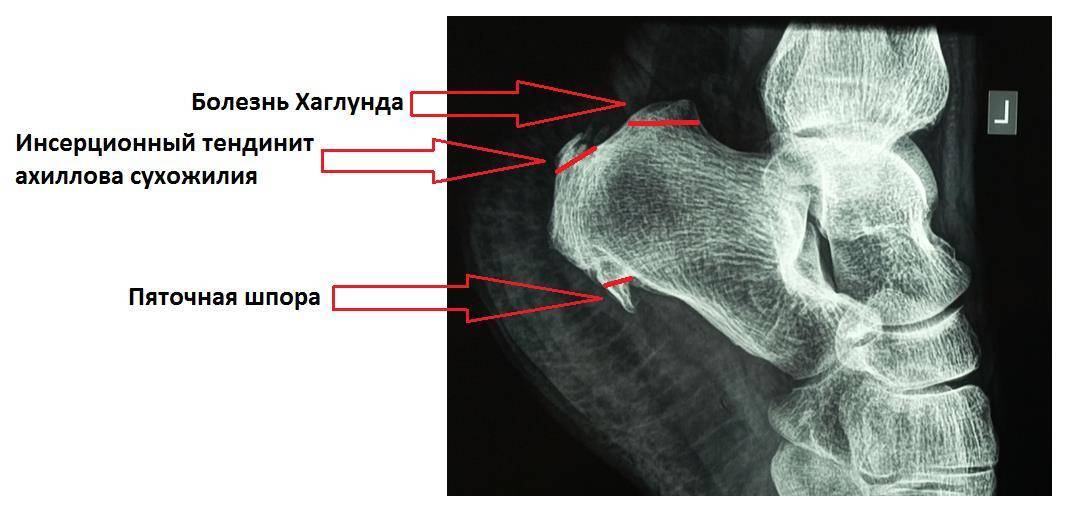
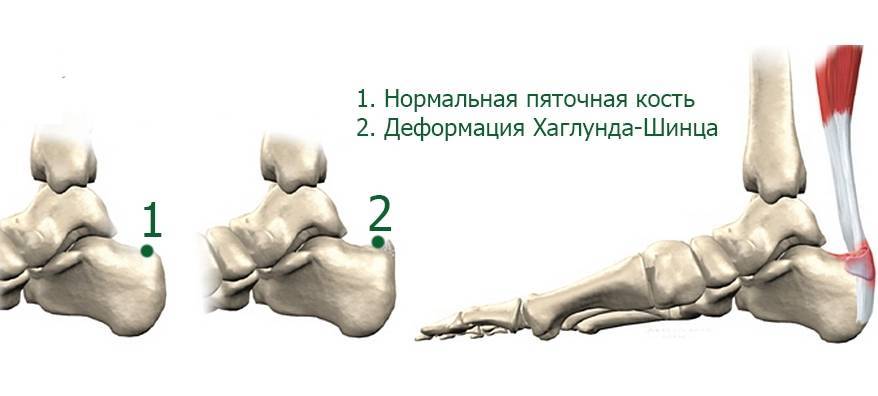
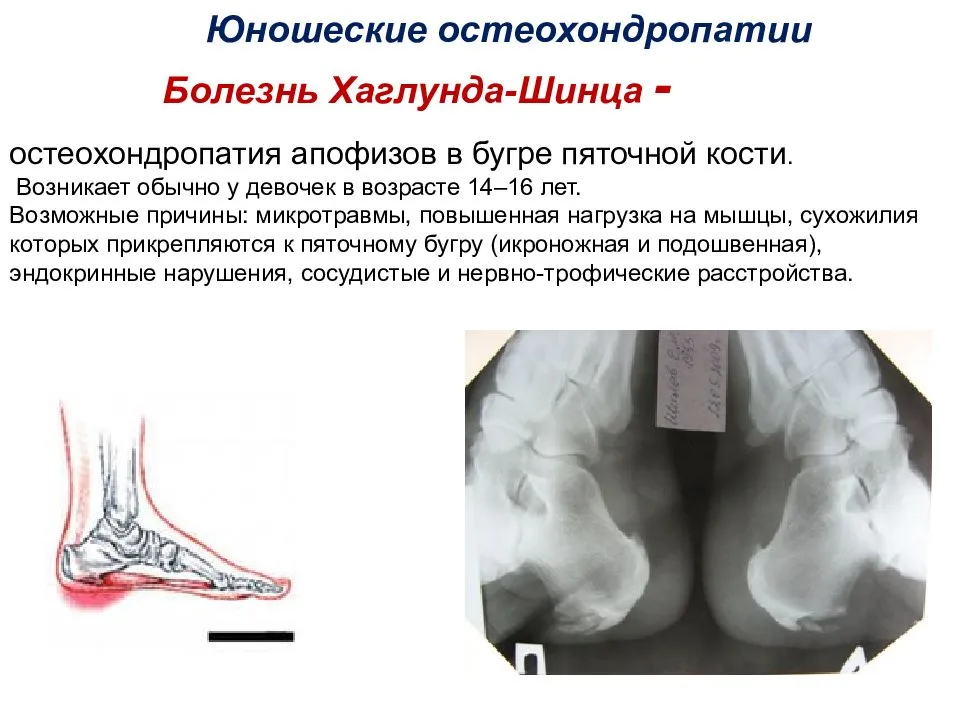
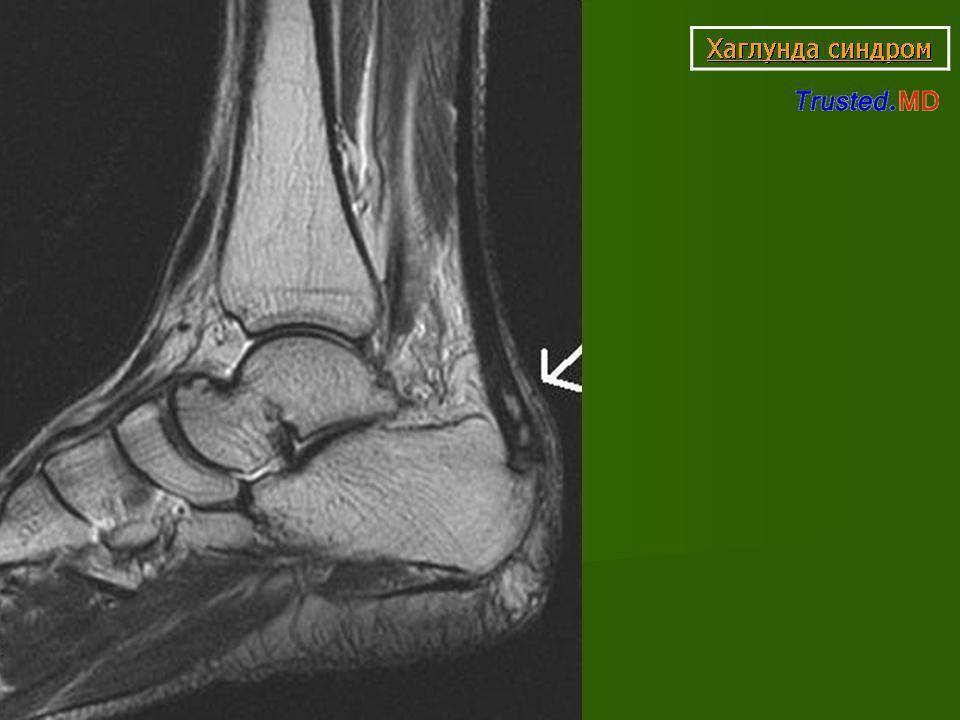
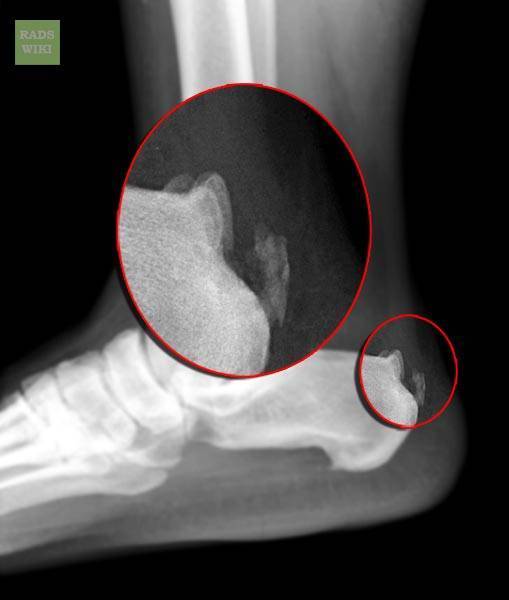
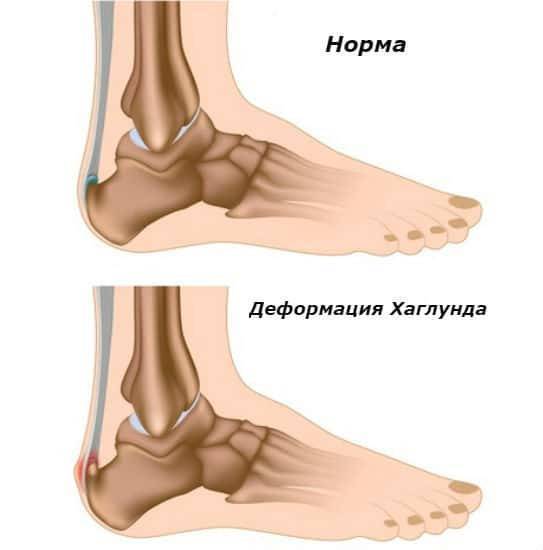
Факторы риска
Основными факторами риска развития болезни Осгуда-Шляттера является возраст, пол и участие в спортивных состязаниях.
Возраст
Болезнь Осгуда-Шляттера происходит во время полового созревания и роста организма. Возрастной диапазон разный у мальчиков и девочек, потому что созревание у девочек начинается раньше. Обычно болезнь Осгуда-Шлаттера развивается у мальчиков в возрасте 13-14 лет а у девочек в возрасте 11-12 лет. Возраст диапазоны отличаются от секса, потому что девочки испытывают полового созревания раньше, чем у мальчиков.
Пол
Болезнь Осгуда-Шляттера чаще встречается у мальчиков, но гендерный разрыв сокращается, так как постепенно все больше девочек занимаются спортом.
Занятия спортом
Болезнь Осгуда-Шляттера встречается у почти 20 процентов подростков, которые участвуют в спортивных состязаниях в то время, как только в 5 процентах случаев у подростков, не занимающихся спортом. Заболевание возникает в основном при занятиях такими видами спорта, где требуется много прыжков бег изменения траектории движения. Это, например:
- Футбол
- Баскетбол
- Волейбол
- Гимнастика
- Фигурное катание
- Балет
Диагностирование заболевания
Диагностика производится исключительно специалистом — врачом-ортопедом, который учитывает результат проведения исследований изображений стопы, анамнез и клиническую картину.
Магнитно-резонансная томография, ультразвуковая или рентгенография применяются, чтобы исключить иные причины болевых ощущений в ногах. Желательно, чтобы производился снимок, который будет сделан в боковой проекции.
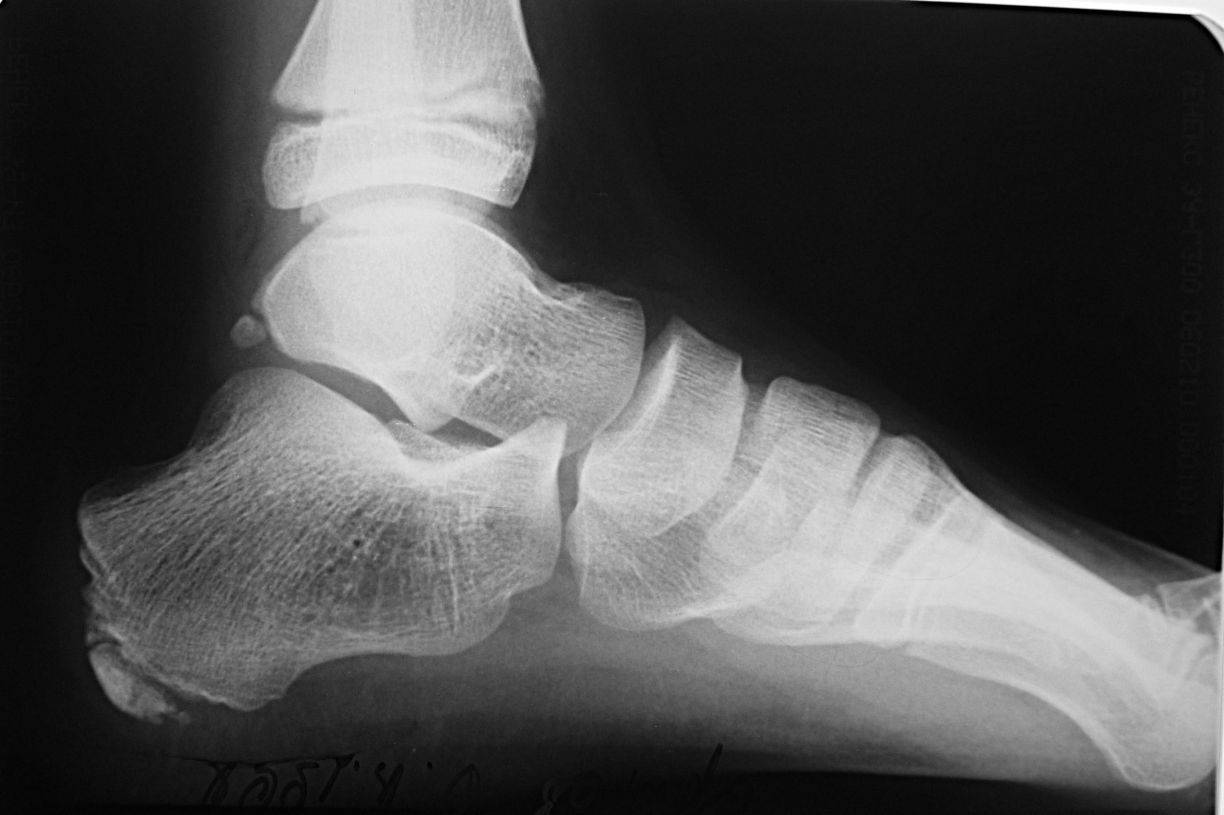
Рентгенологические симптомы в себя включают:
- пятнистую структуру, которая имеет уплотненное пятно окостенения;
- уплотнение апофиза;
- расширена щель между пяточной костью и апофизом.
Методы диагностики
Выявить данное заболевание можно несколькими способами:
- Врач-ортопед. Необходимо записаться на прием к врачу-ортопеду, и на основании опроса больного и осмотра его стопы врач сделает заключение.
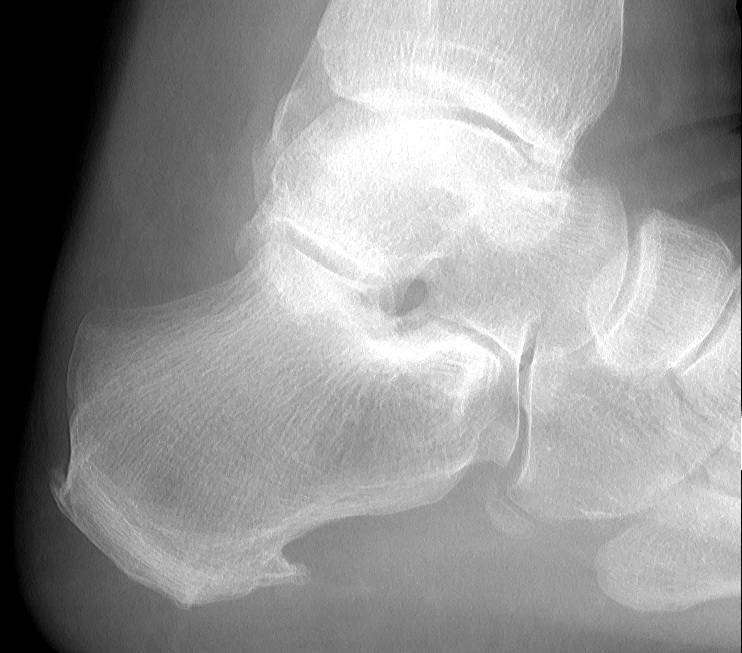
- Рентгеновская диагностика. Если нижние конечности поражены данным заболеванием, то на снимке будет видна пятнистость в области поражения и, наоборот, отсутствие гомогенности тени ее бугра. Также иногда можно заметить небольшие островочки, что свидетельствует о наличии солей. Если заболевание протекает тяжело, то отчетливо прослеживаются такие рентгенологические признаки, как большое расстояние между костью пятки и апофизом и отделение краевой кости.
- Дифференциальная диагностика. Проводят для исключения других заболеваний (например, пяточный бурсит или туберкулезное поражение костей).
Употребление ферментных препаратов
Поскольку панкреатит связан с поражением поджелудочной железы, это значит, что полноценно выполнять свою функцию этот орган уже не может. Функция подежелудочной железы заключается в том, чтобы обеспечивать организм пищеварительными ферментами:
- амилазой для расщепления белков;
- протеазой дляр асщепления углеводов;
- липазой для расщепления жиров.
Качественная “работа” ферментов влияет на развитие ребенка, поскольку именно с помощью них он получает из пищи необходимые питательные вещества.
Если у ребенка диагностирован хронический панкреатит, то важно осознать, что восстановиться полностью поджелудочная железа не сможет. Для поддержания пищеварительного процесса может потребоваться прием ферментных препаратов
Такую терапию называют заместительной, поскольку с помощью этих средств возможно компенсировать возникшую нехватку пищеварительных ферментов, т. е. заместить. Признанным препаратом для приема детьми является препарат Креон. Он содержит комплекс ферментов, идентичных тем, что вырабатываются организмом. Ключевым отличием Креон является наличие сотен мелких частиц внутри капсулы. Эти частицы были разработаны для лучшего пищеварения и получили название минимикросфер. Именно маленький размер помогает препарату встроиться в физиологический процесс для максимально точного его повторения2.
Узнать больше
Если капсулу сложно проглотить, то ее можно вскрыть и добавить частицы к мягкой пище, пюре или соку с кислым вкусом. Кроме того, Креон удобен для подбора индивидуальной дозы, поскольку детям, особенно маленьким, доза подбирается по массе тела4.
Самое важное, что интересует маму при выборе лекарства для ребенка – безопасность. При приеме Креон
организм не перестает сам переваривать пищу2, Креон лишь
дополняет собственное пищеварение4.
Более того, Креон разрешен детям с рождения4 и имеет более 300
научных публикаций
Подробнее о правилах приема можно узнать
Лечение
Обычно болезнь Осгуда-Шлаттера излечивается самостоятельно, и симптомы исчезают после завершения роста костей. Если же симптоматика выраженная, то лечение включает медикаментозное лечение, физиотерапию, ЛФК.
Медикаментозное лечение заключается в назначении болеутоляющих, таких как ацетаминофен (тайленол и др.) или ибупрофен. Физиотерапия позволяет уменьшить воспаление снять отечность и боли.
ЛФК необходимо для подбора упражнений, растягивающих четырехглавую мышцу и подколенные сухожилия, что позволяет снизить нагрузку на область прикрепления сухожилия надколенника к большеберцовой кости. Упражнения на усиление мышц бедра помогают также стабилизировать коленный сустав.
Изменение образа жизни
- Предоставить разгрузку суставу и ограничить виды деятельности, усиливающие симптоматику (например, стояние на коленях прыжки бег).
- Прикладывание холода в область повреждения.
- Использование надколенника при занятиях спортом.
- Замена видов спорта связанных с прыжками и бегом на такие виды как езда на велосипеде или плавание на период, необходимый для стихания симптоматики.
Диагностика муковисцидоза
Для диагностики муковисцидоза могут понадобиться как лабораторные, так и генетические обследования. Генетические исследования обладают высокой информативностью и позволяют заподозрить развитие болезни почти сразу после рождения. На данный момент обнаружить заболевание можно еще до рождения ребенка при неонатальном скрининге.
Для того, чтобы с уверенностью говорить о наличии у человека муковисцидоза, врач должен диагностировать следующие показатели1:
- наличие пороков бронхов или присутствие в бронхах густой и вязкой мокроты;
- положительные результаты потового теста;
- наличие ферментной недостаточности поджелудочной железы;
- случаи муковисцидоза в семье.
Способы хирургического лечения
Хирургическое вмешательство применяется в крайнем случае, когда все другие методы оказываются неэффективными.
Операция обычно заключается в удалении лишней кости с пятки. Практикуют в лечении недуга Шинца следующие операции:
- Удаление наростов. При этом виде инвазивной терапии делают разрез на задней части пятки и лишнюю часть кости удаляют. Чтобы не возникало неудобств, кость зашлифовывают и закругляют. Надрез зашивают стежками, а ногу помещают в специальную шину. Это помогает защитить ее и способствует скорейшему заживлению.
- Клиновидная остеотомия. Выполняется в том случае, если, помимо наростов, повреждено ахиллово сухожилие. В остальном ничем не отличается от операции по удалению наростов.
После проведения операции маленькому пациенту понадобится около двух месяцев для полного восстановления. Не исключено, что придется носить специальную обувь и использовать при ходьбе костыли.
Лечение болезни Шинца у детей
Терапия осуществляется амбулаторно. Болезнь Шинца у детей лечат такими же способами, как и остеохондропатию пятки у взрослых:
- консервативными методами;
- народными средствами;
- хирургическим вмешательством (по необходимости).
Консервативные методы
Лечить синдром Шинца начинают консервативно. Терапия включает:
- Ограничение нагрузки на стопу.
- Ношение ортопедических стелек.
- При острой боли на стопу накладывают гипсовую лонгету.
- Отказ от ношения обуви на сплошной подошве и высоком каблуке.
- При резкой боли назначают физиопроцедуры: электрофорез, микроволновую терапию.
- Дополнительно прописывают противовоспалительные препараты (Ибупрофен, Парацетамол), обезболивающие мази (Диклофенак, Кетонал), комплексы витаминов (Витрум, Компливит).
Оперативное вмешательство
При отсутствии положительного результата от основной терапии или сильном болевом синдроме пациенту рекомендуется хирургическая операция. Применяется методика поперечной резекции подкожного и большеберцового нерва. Результат вмешательства – это потеря чувствительности с внутренней части стопы. Такой эффект освобождает от болей и не мешает нормальной жизни.
Симптоматика
Симптомов очень много, и частные проявления зависят от того, яйца каких именно гельминтов попали в организм. Далее мы расскажем про общие симптомы для всех паразитических заражений, а потом про энтеробиоз, аскаридоз и еще 5 видов заражений.
Общие симптомы:
- повышенная раздражительность, беспокойный сон, снижение усидчивости и внимательности, частые истерики и злоба;
- повышенный аппетит, сопряженный с активным сбросом веса;
- симптоматика со стороны пищеварительной системы – поносы, запоры, тошнота, боль в правом подреберье;
- головокружение и боль в голове;
- аллергия на пищевые продукты;
- течение из носа;
- болезни и инфекции органов половой системы;
- ломкость ногтей/волос;
Энтеробиоз – это гельминтоз, при котором организм заражают острицы. Личинки появляются из яиц уже через 4-6 часов, за 2-4 недели они становятся взрослыми особями – круглыми червями сероватого или белого цвета длиной 5-10мм. Они селятся в слепой кишке и аппендиксе, а откладывают яйца снаружи ануса – по ночам самки остриц выходят на воздух с этой целью. Такой механизм размножения приводит к сильному зуду в ночное время – отсюда беспокойный сон, ворочание, вскрикивания.
Дополнительные особые симптомы:
- ночное мочеиспускание;
- скрип зубами;
Аскаридоз – это гельминтоз, при котором организм заселяется аскаридами. Эти черви уже значительнее – средняя длина взрослой особи составляет 25-30 см. В организм личинки и яйца попадают с недостаточно обеззараженными свежими фруктами и овощами. Период развития проходят в кишечнике, после чего переходят в лимфатические и кровеносные сосуды, и с током крови и лимфы расселяются по всему организму – в печени, сердце, легких. Затем они попадают в полость рта и повторно заглатываются. С этого момента начинают развитие взрослые аскариды. Это занимает примерно 3 месяца.
Как заподозрить наличие глистов у детей:
- увеличиваются печень, селезенка, лимфоузлы;
- поднимается температура, иногда до 38 градусов;
- появляется недомогание и слабость;
- развиваются дыхательные патологии – пневмония, бронхит и бронхиальная астма;
- падает давление;
- появляется симптоматика со стороны ЖКТ – запоры, поносы, тошнота и рвота, боли в виде схваток;
- боязнь света;
- кошмары по ночам;
- сухой кашель – мокрота с оранжевым оттенком и кровавыми вкраплениями.
Вывести аскариды сложнее, чем остриц, поскольку самка откладывает почти 250 тысяч яиц каждый день. Ни в коем случае не стоит надеяться на народные методы или покупать первое попавшееся средство в аптеке – обязательно обращайтесь к специалисту.
Это не все глисты у детей, которые заселяются в организм. Всего в мире более 300 видов гельминтов, и только в России встречается 70 из них. Помимо двух перечисленных типов большое распространение получает еще 5 видов:
- трихоцефалез – характеризуется отставанием как в физическом, так и в интеллектуальном развитии, но в целом протекает почти бессимптомно;
- описторхоз – повышается температура, увеличиваются узлы лимфатической системы, появляются кожные высыпания;
- гименолепидоз – основным последствием является ринит;
- токсокароз – имеет много симптомов, отличающий его от других гельминтозов: кератит, кашель с удушьем, офтальмит, хориоретинит, лицевая отечность;
- широкий лентец – характеризуется анемией, расстройствами в кишечнике, болью в области живота.
У грудных детей могут наблюдаться симптомы уже через несколько недель жизни, если они получили яйца и личинки глистов от матери, например, во время родов. Как правило симптоматика проявляется в виде отсутствия набора веса, обильного слюнотечения, сыпи, бледности, синевы под глазами, запоров. Ребенок постоянно беспокоится, кричит, плохо спит и ест. Крик может быть невыносимым, а ребенок будет синеть в процессе него.
Глисты нередко являются причиной развития легочных патологий и диагностируются при помощи УЗИ или рентгена. Паразиты, в частности, цепень эхинококка, могут повредить не только органы дыхания, но и переместиться дальше в мозг и сердце. На участках развития гельминтов в легких появляются рубцы, спайки, форма легких начинает видоизменяться. Такие изменения провоцируют широкий спектр заболеваний – астма, фиброз, бронхит, плеврит, эмфиземы и прочее. При попадании в легкие цепня образуется эхинококкоз, когда паразит развивается в виде кисты.
Симптоматика будет в большей степени зависеть от того, какой гельминт заселился в организм, но беспокойство ребенка и наличие вышеуказанных общих симптомов должно насторожить родителей. При появлении признаков глистов запишитесь на прием к педиатру или гастроэнтерологу, чтобы своевременно пройти анализы.
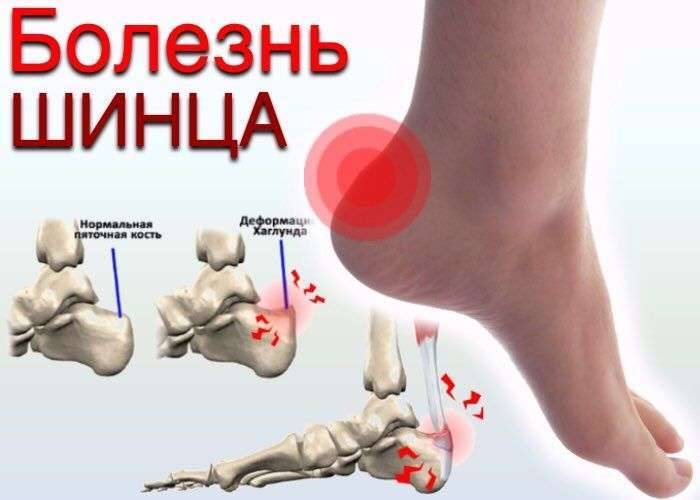
Стадии болезни Шинца-Хаглунда
При бесконтрольном течении болезнь прогрессирует. Поражение пяточной кости происходит в несколько стадий:
- Асептический некроз. Из-за нарушения питания в пораженной области возникает очаг омертвения.
- Импрессионный перелом. Под воздействием физических нагрузок омертвевшие ткани продавливаются и вклиниваются между другими участками кости.
- Фрагментация. Целые костные элементы делятся на отдельные фрагменты – обломки.
- Рассасывание. Омертвевшие ткани рассасываются и прорастают соединительными волокнами.
- Репарация. На месте некротического поражения происходит постепенное формирования здоровой кости.
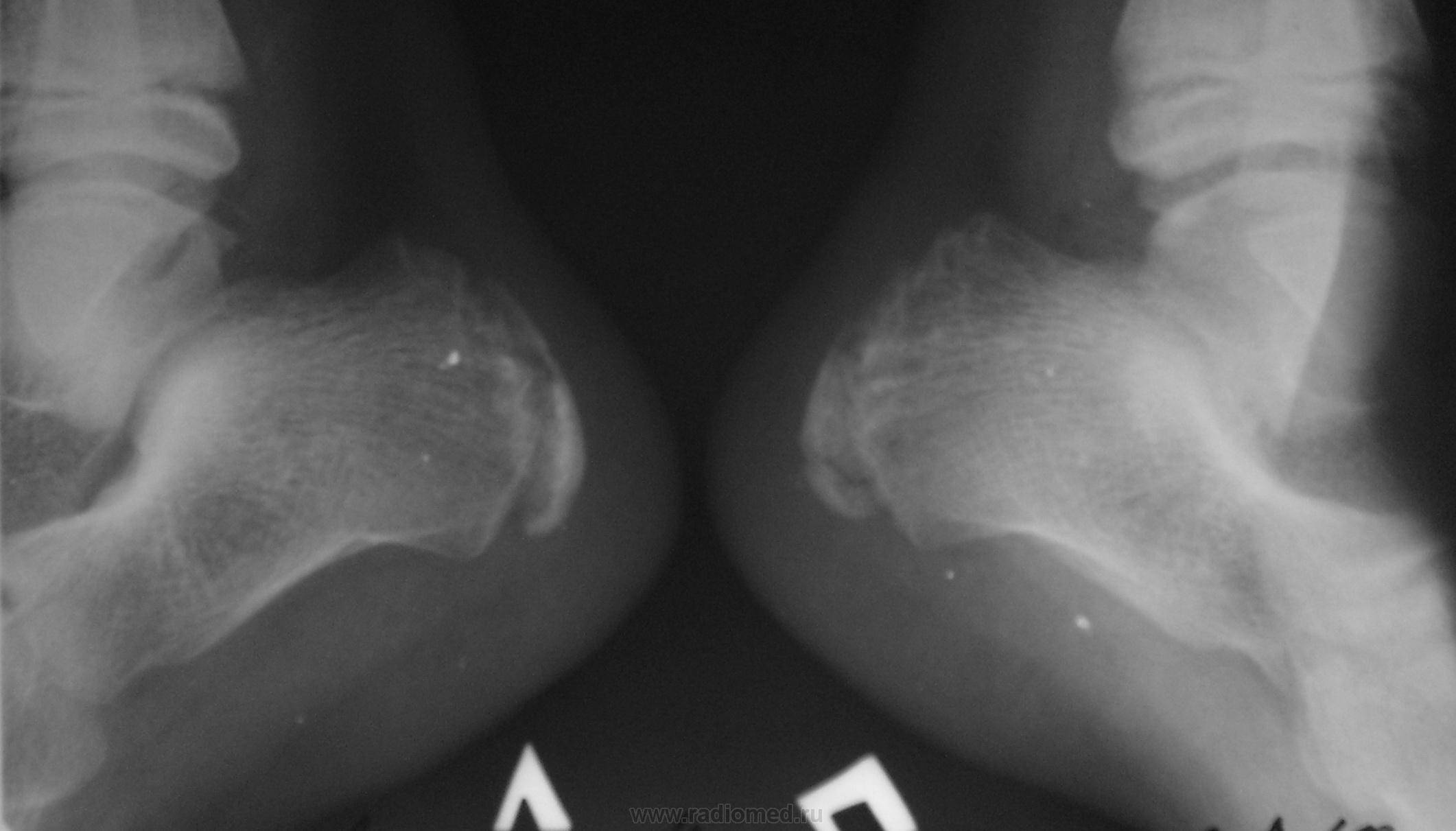
У большинства детей остеохондропатия развивается поэтапно, а стадии последовательно меняются. Этот признак помогает правильно диагностировать болезнь Шинца и отличить ее от схожих патологий стопы.
Причины и факторы, способствующие развитию болезни
Врачи не могут указать точные причины развития болезни Шинца, но выделяют несколько факторов, которые провоцируют патологические изменения:
- интенсивные нагрузки на мышцы и связки нижних конечностей;
- наследственная предрасположенность к остеохондропатии;
- нарушения эндокринной системы и метаболических процессов;
- патологии сосудов ног;
- нервно-трофические изменения на фоне сахарного диабета.
Под влиянием этих факторов кровь не может нормально перемещаться по сосудам и доставлять необходимые питательные вещества клеткам. В результате ткани губчатой кости постепенно отмирают, а окостенение происходит неправильно.
Симптомы
Основные симптомы болезни Осгуда-Шляттера заболевания включают в себя:
- Боль, отек, и болезненность в области бугристости большеберцовой кости, чуть ниже коленной чашечки
- боли в коленях, которые усиливаются после физической активности особенно при такой как бег, прыжки и подъем по лестнице – и уменьшаются в покое
- напряженность окружающих мышц, особенно мышц бедра (четырехглавой мышцы)
Боли варьируют в зависимости от каждого индивида. У некоторых может быть только легкая боль при выполнении определенных видов деятельности, особенно при выполнение бега или прыжков. У других же боль может быть постоянной и изнурительной. Как правило, болезнь Осгуда-Шлаттера развивается только в одном колене, но иногда может иметь место в обоих коленях. Дискомфорт может быть длительностью от нескольких недель до нескольких месяцев и может повторяться, пока ребенок не перестает расти.
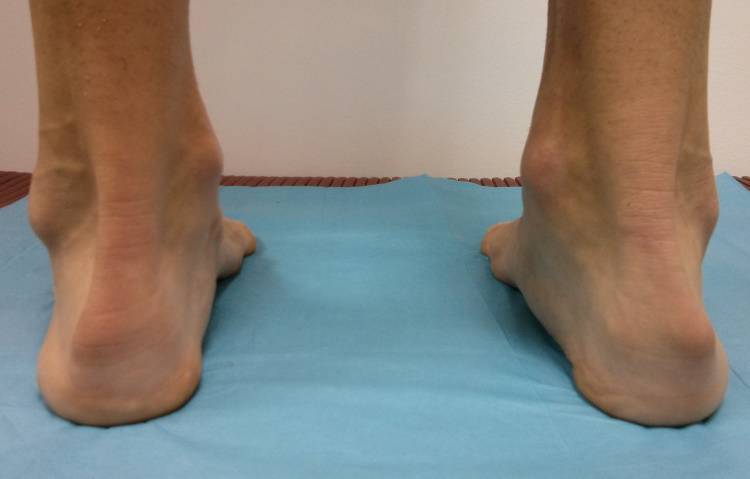
Симптомы болезни Хаглунда-Шинца
Заболевание Хаглунда-Шинца обычно появляется у подростков, во время переходного возраста, хотя изредка встречаются случаи поражения детей 7-8 лет и у взрослых. Недуг может проходить в острой или вялотекущей форме.
Болевой синдром появляется после физической нагрузки, даже непродолжительный отдых помогает уменьшить боль. Может появиться небольшая, едва заметная припухлость в месте крепления сухожилия к пяточной кости, остальных симптомов воспаления (краснота, отечность, пульсирующее неприятное ощущение) чаще всего нет.
Отличительной особенностью недуга является дискомфорт при опоре на пятку в вертикальном положении. Неприятные ощущения не появляются ночью и при отдыхе.
Основные симптомы заболевания:
- Боль в пятке с тыльной стороны стопы при движении;
- Появление дискомфорта при сгибании и разгибании ступни;
- Возникновение хромоты из-за боли при опоре на ногу;
- Легкая припухлость в месте крепления сухожилия к кости;
- Краснота в области пятки;
- Атрофия кожи на пятке;
- Ослабление мышц голени;
- Общее или локальное повышение температуры тела;
- Уменьшение неприятных ощущений во время отдыха в лежачем положении.
 Симптоматика развития болезни Шинца
Симптоматика развития болезни Шинца
Лечение
При выборе методики лечения врачи отталкиваются в первую очередь от общего состояния здоровья больного и степени развития заболевания.
В случае обострения болезни рекомендуют полный покой пораженной стопы, которую обязательно фиксируют с помощью фиксирующей конструкции из гипса.
Как правило, лечение начинается с консервативных методов.
2
Также отдельное внимание нужно уделить обуви:
- запрещена обувь на сплошной подошве, которая увеличит нагрузку на травмированную часть;
- женщинам и девушкам придется на время лечения забыть о высоких каблуках;
- ортопедическая стелька с внутренним и наружным сводом поможет смягчить ударную нагрузку на пяточную кость и разгрузить задний отдел стопы – такой вид стелек изготавливается на заказ с учетом индивидуальных особенностей стопы.
3. Физиопроцедуры – одно из самых эффективных методов лечения данной болезни. Врач может назначить следующие процедуры: электрофорез, диатермия, ЛФК, массаж, ультразвук с гидрокортизоном. Электрофорез выполняется вкупе с применением лекарственных средств, которые снимут воспаление и облегчат боль (анальгин, новокаин и др.).
4. Домашнее лечение болезни Шинца. В домашних условиях пациент также может облегчить свое состояние и избавиться от болевых ощущений. Для этого следует наложить на стопу согревающие компрессы. Также можно смазывать очаг воспаления обезболивающими противовоспалительными мазями (ибупрофеновая мазь, «Троксевазин», «Фастум гель» и т.д.). Чтобы восстановить кровообращение, врач может прописать специализированные средства, такие как: «Дибазол», «Берлитион», «Эуфиллин».
Хирургический метод
Если консервативное лечение не дало результатов, врач может назначить проведение операции – невротомия подкожного и большеберцового нерва. Суть операции заключается в полном поперечном отсекании нервного ствола.
Если до операции пациент передвигался без сторонней помощи, ему полагается носить простую ортопедическую обувь, в случае необходимости он может использовать костыли. Если же до хирургического вмешательства больной самостоятельно не ходил, ему предлагается восстанавливать навыки стояния с помощью специальных аппаратов с захватами коленного сустава.
Лечение
Чаще всего необходимо лечение болезни Шинца у детей, но иногда заболеванием страдают и взрослые. Как лечить болезнь Шинца пяточной кости? Существует несколько методов лечения:
Консервативное лечение
Самый первый метод. Больному рекомендуют ограничить нагрузку на пораженный участок путем применения ортопедических тапочек/стелек. Если боли резкие, то применяют гипсовую лангету. Запрещено ходить на плоской подошве, а женщинам — на высоких каблуках.
Физиопроцедуры
Врач может отправить больного на электрофорез, ультразвук с гидрокортизоном, озокерит, микроволновую терапию. Также рекомендуется делать теплые ванны с эфирными маслами и травами (например, скипидарные ванны).
Домашнее лечение
Чтобы облегчить состояние больного, необходимо делать согревающий компресс на ногу. В пропорции 1:1 смешивают Димексид с водой, далее в растворе смачивают марлевую салфетку и накладывают ее на пораженный участок. Поверх марли нужно наложить пищевую пленку и укутать ногу теплой тканью. Держать компресс 30—60 минут.
Также можно смазывать участок обезболивающими мазями. Например, «Троксевазин», «Долобене», «Фастум» и т.д.
Хороший эффект дают теплые ванны с морской солью. 200 грамм морской соли добавить в теплую воду и держать в ней ноги 15—20 минут.
Озокеритные аппликации
Данные аппликации улучшают кровоток. В пропорции 1:1 озокерит и парафин растворить на водяной бане. Остудить и приложить вещество на поврежденное место. Лучше дополнительно утеплить одеялом и держать 15—20 минут.
Массаж
Массаж также является эффективным средством. Выполняется путем растирания пяточной зоны для улучшения кровообращения. Нужно делать каждый день в течение 2 недель. Далее сделать перерыв 1—1,5 месяца и возобновить массаж.
Лечебная физкультура
Лечебная физкультура заключается в выполнении упражнений для лучшего оттока крови, снижения боли и для укрепления мышечной ткани. Нельзя выполнять при возникновении острой боли. Ниже приведены примеры упражнений:
- Сидя, положить пораженную ногу одной конечности на колено другой. Умеренно вращать пораженной ногой несколько секунд. Далее темп можно увеличить, считая до 15—20 вращений. Если поражены обе ноги, то то же самое выполнить другой ногой.
Необходимо встать на твердую поверхность. Постепенно поднять пальцы ног вверх и раздвинуть их. При этом нужно, чтобы часть стопы от пятки до подъема арки оставалась на полу. Задержать такое положение на 10 секунд. Расслабиться и повторить.
- Сесть на стул и зафиксировать колени в прямом состоянии. Соединить подошвы стоп на несколько секунд. Расслабиться и повторить.
- Сесть на стул и по очереди приподнимать и опускать пальцы ног, при этом пятка должна быть неподвижна.
- Лечь на пол боком (на тот, где пораженный участок). Руку положить под голову, согнув в локте. Верхнюю ногу вытянуть в сторону. Стопу пораженной ноги приподнять и совершать вращательные движения, при этом не отрываясь от пола. Продолжительность упражнения — 1 минута.
Хирургическое вмешательство
Данный вид лечения заключается в удалении лишней части кости. Применяется крайне редко, когда остальные методы бессильны. Подробнее:
- Удаление наростов. Делается небольшой надрез на задней части пятки, отодвигается ахиллово сухожилие, и удаляется небольшая часть кости. Далее надрез закрывают стежками и помещают ногу в повязку либо шину.
- Клиновидная остеотомия. Делается точно так же, но еще исправляют ахиллово сухожилие.
После проведения операции пациенту нужно около двух месяцев для полного восстановления. Возможно, назначат носить специальный ботинок и использовать костыли.
Диагностика
Выявлением заболевания пяточной кости занимается ортопед. При постановке диагноза специалист учитывает анамнез, выявляет причины болезни. По результатам осмотра доктор определяет время начала патологического процесса, фиксирует имеющуюся симптоматику. Для подтверждения диагноза доктор направляет пациента на рентгенологическое исследование.
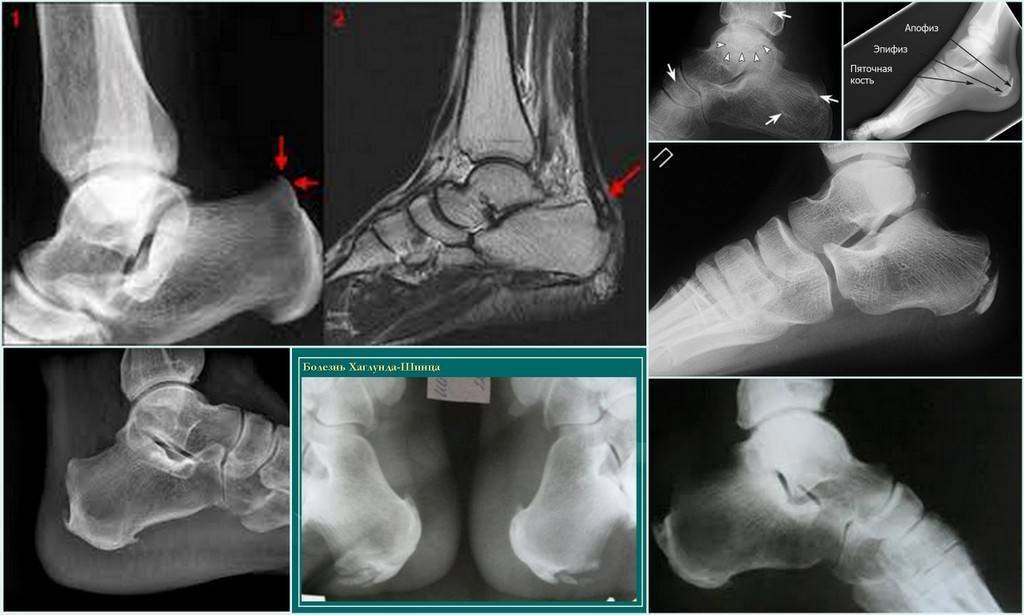
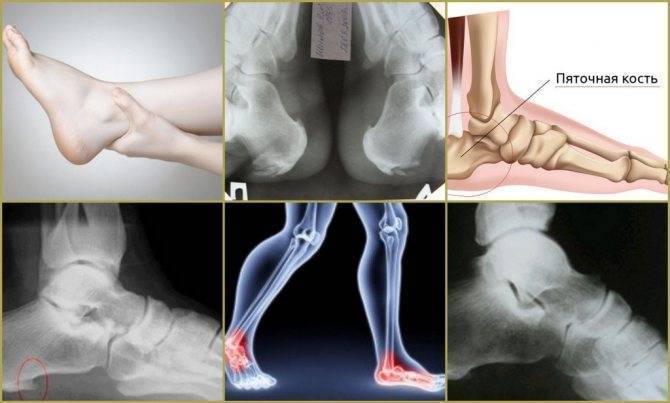
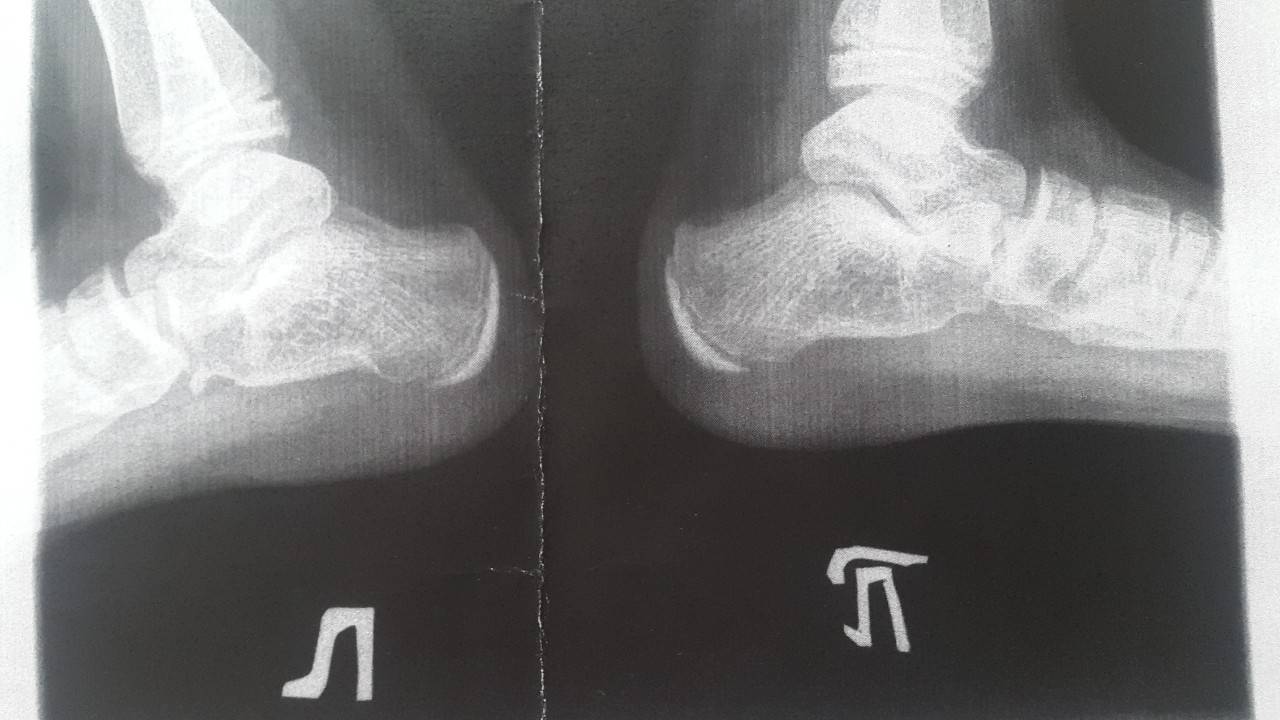
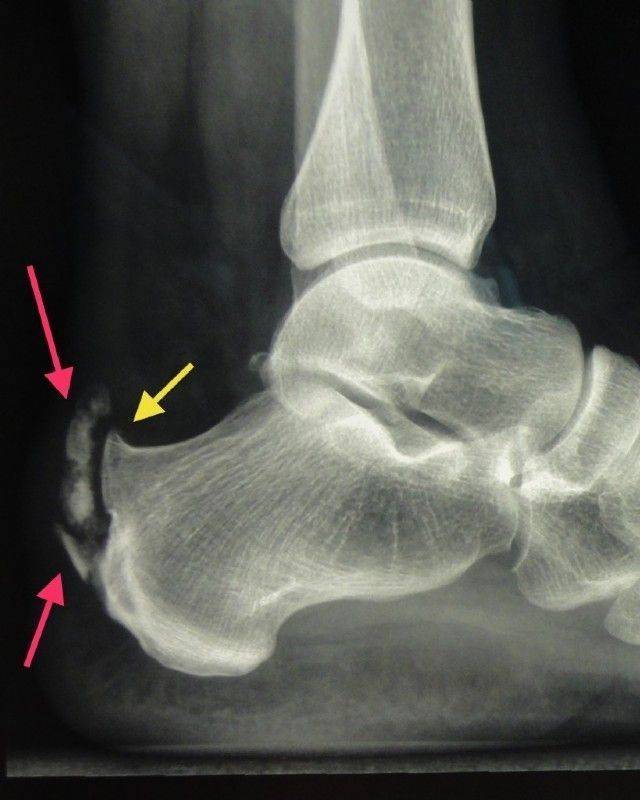
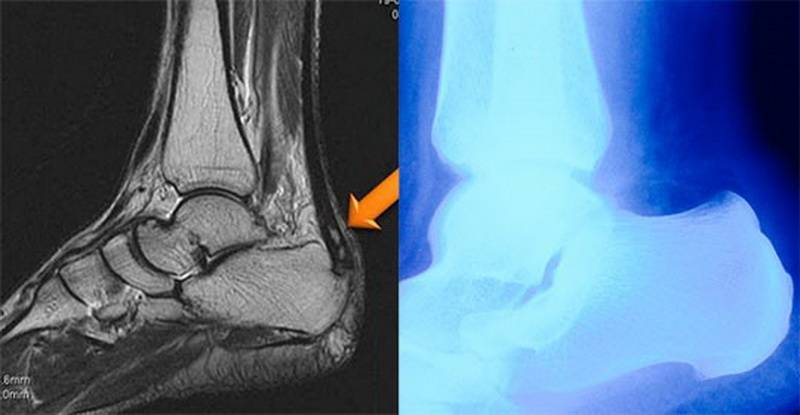
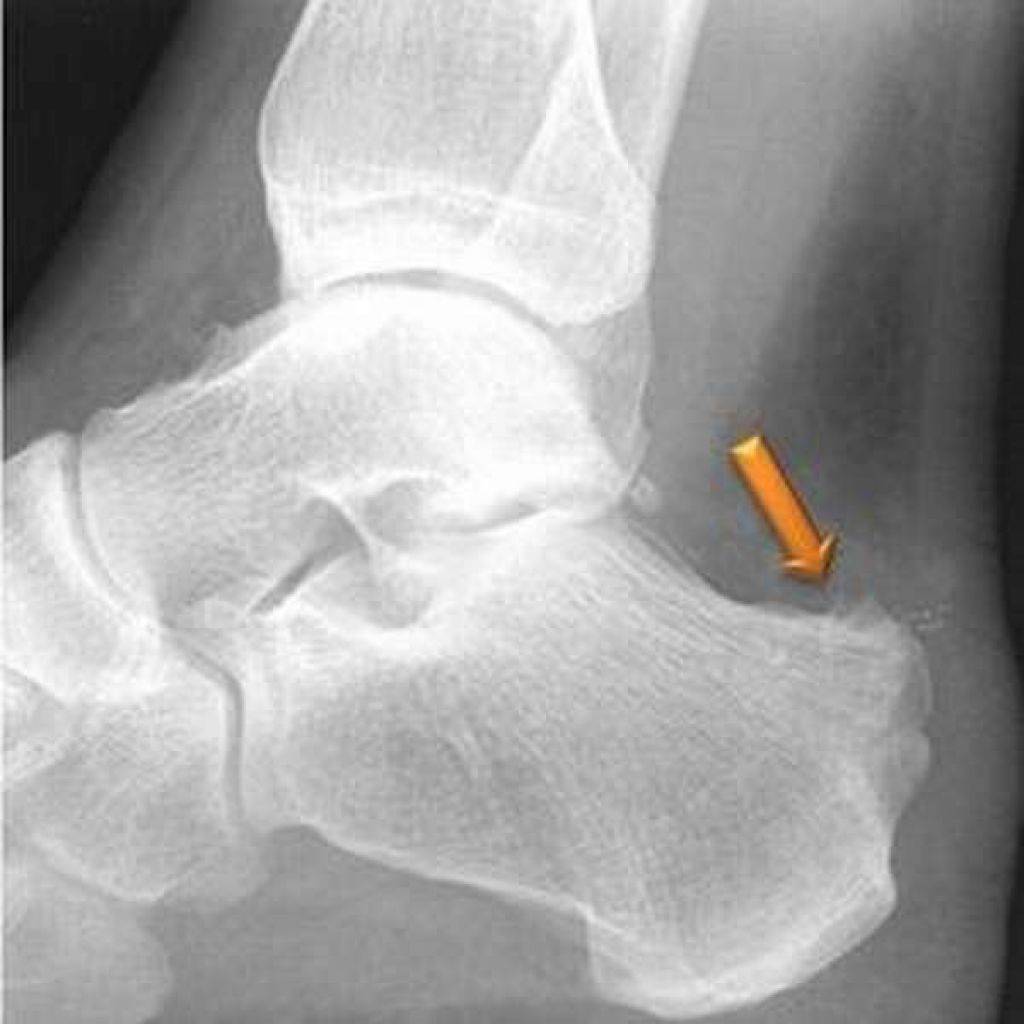
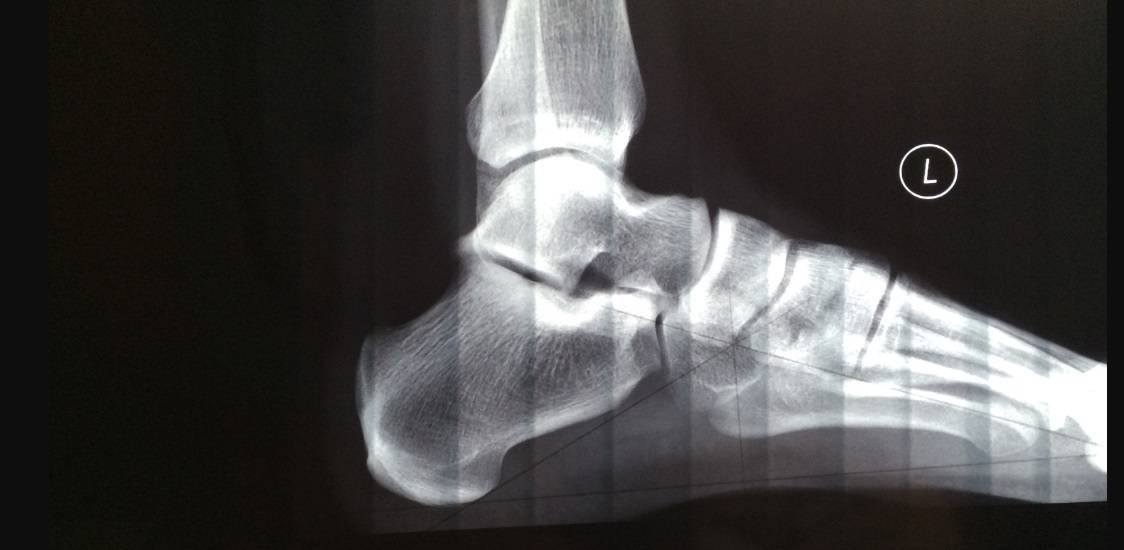
Рентгенологические признаки болезни Шинца
Самое информативное изображение – боковая проекция пятки. Признаки синдрома Шинца на рентгене:
- неоднородность ядра окостенения;
- пятна в области поражения;
- смещение в сторону секвестроподобных теней;
- отделение осколков;
- на некоторых участках кости сформировано новое вещество;
- щель между апофизом и пяточной костью;
- места костного разрыхления.
Профилактика
Чтобы не допустить развития заболевания, следует носить обувь с широким задником, небольшим каблуком и супинатором для свода стопы. Также не следует переусердствовать в занятиях спортом и нагрузках на ноги. Умеренная физическая активность и подходящая комфортная обувь – залог здоровых ступней ног.
Болезнь Шинца имеет благоприятный прогноз – при правильно выбранном лечении симптомы исчезнут в течение полутора-двух лет. В некоторых случаях боль может сохраняться и более длительное время – до полного завершения роста стопы, однако и в таких ситуациях также ожидается полное выздоровление.
Симптомы заболевания
Псориаз протекает у детей в четыре стадии: начальная, прогрессирующая, стационарная, регрессирующая. В зависимости от этого, различаются и симптомы.
| Стадия | Проявления |
|---|---|
| Начальная | Мелкие высыпания розоватого оттенка, поверхность – гладкая, блестящая, форма полушара. На них через некоторое время появляются чешуйки белесого или серебристого цвета. |
| Прогрессирующая | Высыпания растут и сливаются в конгломераты, чешуйки располагаются только в центре папул, по окантовке которых остается розовая кайма. Если пораженная кожа травмируется, то примерно через неделю на этом месте появляется папула, точно повторяющая форму травмы (симптом Кебнера). |
| Стационарная | Новые папулы не появляются, старые перестают расти, шелушение усиливается и распространяется по всей поверхности бугорка. |
| Регрессирующая | Шелушение снижается, папулы становятся более плоскими в центре, постепенно проходят, а на их месте появляются пигментные пятна или участки кожи, лишенные пигментации. |
Важно! Псориатические бляшки крайне негативно сказываются на психологическом состоянии детей
Их сверстники акцентируют на этом внимание, сторонятся из-за боязни заразиться и др. Поэтому при первых признаках нужно немедленно начать лечение
Что касается малышей, то до двух лет первые папулы образуются в складках кожи, в области ношения подгузника. От пеленочного дерматита они отличаются ярким окрасом и четким контуром, периодическим несильным зудом.
После 10 лет у детей может появляться псориаз и на волосистой части головы, требующий лечения, что редко бывает в более раннем возрасте.
Часто возникает псориатический артрит, поражающий суставы ног и рук. Начинается он с возникновения симптоматики на коже и развивается примерно через 10 лет после первых высыпаний.
Примерно в 15% случаев болезнь поражает ногти на ногах и руках. Очень часто ногтевые пластины страдают в первую очередь, а кожные высыпания появляются лишь спустя годы.
Важно! Заболевание имеет несколько форм и различающуюся по ним симптоматику. Тревожным сигналом для родителей должны стать любые покраснения, шелушения, небольшие припухлости на коже, не проходящие за неделю
Если начать лечить ребенка своевременно, то процесс не распространится по организму.
Диагностика Паротита у детей:
Если случаи болезни типичные, диагностика довольно проста. При атипичных вариантах болезни паротитную инфекцию диагностировать сложнее. Также диагностика усложняется, если в процесс не вовлечены околоушные слюнные железы, или если поражения какого-либо органа изолированы. При этих формах болезни большое влияние при диагностике уделяется анамнезу – были бы случаи заболевания в детсаду, школе, в семье.
Для диагностики паротитной инфекции иногда не используют клинический анализ крови. В ней обычно отмечается лейкопения.
Для подтверждения диагноза методом ИФА в крови выявляют специфические антитела класса TgM, которые говорят о том, что действие инфекции активно. При паротитной инфекции антитела класса IgM обнаруживают при всех формах, даже при атипичных или изолированной локализации инфекции (проявлениях орхита, менингита или панкреатита)
Это имеет исключительно важное значение в диагностически трудных случаях
Позже появляются специфические антитела класса IgG, которые сохраняются годами.
Дифференциальная диагностика. Поражение слюнных желез при паротите отличают от острых паротитов при сепсисе, брюшном грифе.
Симптомы
Развитие данной болезни у одних может протекать в острой форме, а у других боль может лишь постепенно увеличиваться. Обычно развитие выпадает на период полового созревания, но бывает и в более раннем возрасте. Иногда затрагивается только одна нога.
Выделяют несколько основных симптомов:
Боль нижних конечностей в области пятки, в основном во время или после выполнения движений. Возможно даже постепенное образование хромоты.
- Появление опухоли и покраснения в области сустава. Если припухлость трогать руками, то возможны болевые ощущения.
- Процесс сгибания/разгибания голеностопа становится трудным.
- Во время сна или в состоянии покоя боль утихает или совсем проходит.
- Из-за болезненных ощущений ребенок может начать ходить на носках.
Диагностика
Диагностика глистов у детей проводится разными способами – в зависимости от того, какими глистами заражен ребенок, будет отличаться место обитания, местонахождение яиц, токсины, обнаруживаемые в организме.
Для постановки диагноза могут быть назначены:
- анализ крови – показывает анемию, уровень гемоглобина и эозинофилов;
- анализ на паразитов – в 99% случаев помогает обнаружить гельминтоз, и в большинстве – точно определить тип (биоматериал для исследования – кровь из вены);
- исследование кала – яиц в кале может не оказаться, даже если заражение есть, чтобы убедиться в наличии червей, следует провести этот диагноз 3 раза, что занимает время;
- мазок – особо эффективен при заражении острицами, поскольку их яйца обнаруживаются именно снаружи ануса;
- анализ кала на дисбактериоз;
- при подозрении на заражение внутренних органов, а не только ЖКТ – КТ, рентген, УЗИ.
Диагностика позволяет точно выявить тип паразита и назначить конкретное лечение. Врач выписывает препараты, диету, дополнительные поддерживающие процедуры, дает рекомендации по уходу и соблюдению гигиены.
В некоторых случаях родители уделяют повышенное внимание гельминтозу и перманентно находятся в беспокойстве на предмет заражения своего ребенка. Это приводит к регулярным «профилактическим» курсам серьезных антигельминтных препаратов, которые не приносят организму малыша никаких преимуществ
Если ребенок не худеет, чувствует себя хорошо, хорошо ест, имеет здоровый цвет лица, и не имеет зуда в области ануса, скорее всего, он здоров. Хотите в этом убедиться – лучше сдать анализы, чем проходить ненужный курс.
Причины возникновения недуга
Однозначного мнения о причинах, вызывающих болезнь, нет.
У девочек эта патология может появиться в возрасте 7-8 лет, у мальчиков, как правило, позже – в 9-11 лет, причем болезнь может распространяться как на одну стопу, так и на обе.
Односторонняя остеохондропатия встречается с большей регулярностью, чем двусторонняя.
Многие доктора склоняются к мнению, что недуг вызывают повышенные нагрузки на стопы. Из этого можно сделать вывод, что у детей, активно занимающихся спортом, вероятность заболевания Шинца больше, чем у тех, кто к спорту отношения не имеет.
Среди возможных причин развития болезни выделяют следующие факторы:
- генетическая предрасположенность;
- ношение неудобной обуви, которая мешает нормальному кровоснабжению в области стоп;
- нарушение в работе эндокринной системы;
- перенесенная инфекция;
- частые травмы стопы.
ЧИТАЕМ ТАКЖЕ: как в домашних условиях лечить вальгусную деформацию стопы у детей?
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Биохимический анализ крови
Целью биохимического анализа крови является выявление изменений в органов и тканях, которые могут сопутствовать заболеванию щитовидной железы. Оцениваются такие показатели, как общий белок, мочевина, холестерин, билирубин, ферменты печени, креатинин.
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы. Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон). Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Анализ на маркеры аутоиммунных заболеваний
Анализ крови на маркеры аутоиммунных заболеваний щитовидной железы, прежде всего, включает такие показатели, как антитела к тиреоглобулину (anti-Tg) и антитела к тиреопероксидазе (anti-TPO).
УЗИ щитовидной железы
УЗИ щитовидной железы позволяет определить размер железы, а также наличие в ней узлов.
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Симптомы
Симптоматика при болезни Пертеса зависит от степени некротизации и величины очага некроза. При начальной стадии болезни Пертеса симптомы могут отсутствовать или быть незначительными. Дети могут жаловаться на умеренные болевые ощущения в области бедра тазобедренного сустава или коленного сустава.
Кроме того, может отмечаться нарушение походки (приволакивание ноги). Такое латентное лечение при начальной стадии болезни Пертеса (стадия остеонекроза) приводит к тому, что диагностировать и соответственно лечить это заболевание на ранней стадии удается редко. По мере развития некроза развивается деформация головки бедра, что приводит к изменению биомеханики сустава и появлению таких симптомов, как хромота, боли в ноге, в суставе. Последствиями импрессионных переломов в зоне некроза может быть укорочение конечности, что возможно будет обнаружено при визуальном осмотре.
Причины
На данный момент не обнаружена точная причина возникновения болезни пяток Шинца. Но медики выявили ряд факторов, которые способствуют ее возникновению:
- Травмирование нижних конечностей ребенка в области голени или пяток.
- Сбой эндокринной системы.
- Генетика.
- Частые нагрузки на нижние конечности (мышцы и связки).
- Занятие спортом, который предполагает повышенную нагрузку на стопы (например, бег).
- Разрушение костного хряща из-за нарушения процесса всасывания кальция.
- Недостаточная развитость кровеносных сосудов.
- Нервно-трофические расстройства (например, при сахарном диабете).