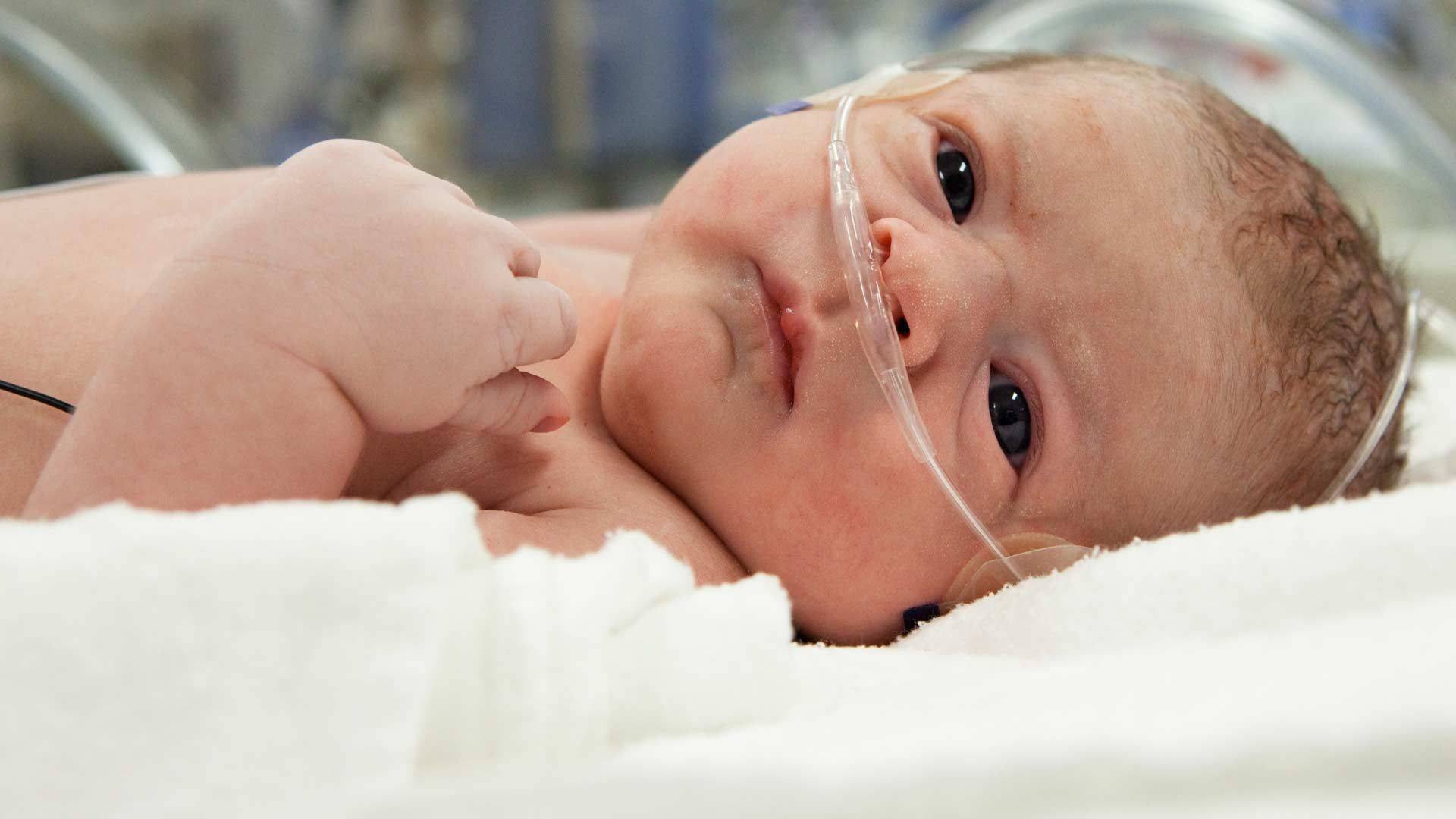
Лечение
На сегодня специфическая терапия, «оживляющая» умершие клетки головного мозга, не разработана. Существуют медицинские методы, которые останавливают процесс гипоксии и отмирания, чтобы ребенок не умер.
Лечение острого ишемического периода
Как уже было отмечено, церебральная ишемия тяжелая и средняя дают о себе знать сразу, симптомы специфичны. При отсутствии самостоятельного дыхания в первые 2 минуты жизни (а также при отсутствии дыхания с кислородной маской) нужно проводить реанимацию. делают интубацию и ИВЛ. Если повреждены небольшие участки мозга, то через 2-3 минуты после начала реанимации малыш уже дышит сам. Тогда ребенка дают маме. Такого маленького пациента наблюдают.
Если же реанимация занимает больше времени, то малыша относят в отделение интенсивной терапии. Там нужно постоянно следить за показаниями состояния организма, в том числе, за количеством глюкозы и гемоглобина в крови, за уровнем газов, за процессами кровообращения и биения сердца новорожденного. Для этого существует специальная аппаратура.
Противосудорожная терапия заключается в назначении специальных препаратов, например, фенитоина. Доза подбирается врачом индивидуально. Это помогает остановить судороги, и мозг не повреждается в дальнейшем. Поскольку ишемия оказывает негативное влияние не только на мозг, а страдает и сердце, то нужна специальная терапия и для этого органа. Чтобы сердечко маленького пациента не остановилось, ему вводятся добутамин и допамин.
На сегодня актуальны данные исследований о том, что температура, которая на 3-4 градуса меньше нормальной, может спасти участки мозга от отмирания, что предупреждает инвалидизацию и летальный исход. Этот метод получил название гипотермической терапии. Она практикуется не так давно, всего лишь с 2010-го года. Нужно, чтобы процесс контролировали опытные врачи. Пациента согревают постепенно.
Лечение последствий
Как уже было сказано выше, для ребенка всегда есть последствия при церебральной ишемии тяжелой и даже средней степени. Это может быть только синдром дефицита внимания. Но в других случая отмечают умственную отсталость и ДЦП. Если есть судороги, применяются специальные препараты, купирующие их. Назначаются врачом в индивидуальной дозировке, самолечение категорически запрещено.
Если у малыша появился тяжелый церебральный паралич со спастичностью конечностей, то для облегчения ситуации принимают миорелаксанты. Какие бы последствия ни были, лекарствами лечение не ограничится. Важна ежедневная реабилитация. Детям с ДЦП проводят специальные курсы массажа. Это должен делать специалист. В домашних условиях можно делать лишь часть упражнений, которые покажут родителям специалисты. Детям более старшего возраста, которые имеют диагноз ДЦП вследствие церебральной ишемии, нужна ЛФК.
Коррекция неправильные поз проводится с помощью специальных приспособлений: колясок, валиков, лонгет, специальных стульев. Если есть спастичность, ручки и ножки больного малыша могут стать не физиологично. Этого лучше избежать.
В нашей стране мало специалистов, которые могут адекватно вылечить последствия церебральной ишемии у новорожденных. Имеет место гипердиагностика. У детей в возрасте до 6 мес могут быть симптом Грефе, повышение тонуса мышц и вздрагивания. И доктора могут подумать, что это проявления энцефалопатии. Соответственно, назначат ненужное на самом деле лечение.
Новорожденных нельзя осматривать, когда они находятся в сонном состоянии или чем-то испуганы. Тогда также можно диагностировать неврологические патологии, которых нет. К ненужным препаратам, которые могут назначаться по ошибке, относятся:
- сосудистые
- ноотропы
- гомеопатия
Лечение заболевания
Как лечить тахикардию, будет понятно после того, как у ребенка выявят ее причину. Лечением такой патологии занимается кардиолог и другие узкопрофильные специалисты, в зависимости от результатов обследования. Например, при проблемах со щитовидной железой это будет эндокринолог.
Важно! Если вы обнаружили у ребенка тахикардию, то до консультации с врачом исключите из его рациона любые стимуляторы – чай, кофе, шоколад, максимально оградите от стрессов. Терапия подбирается индивидуально с учетом основного заболевания, вызывавшего тахикардию
Если у ребенка нарушения функции ЦНС, то врач-невролог назначит успокоительные препараты. При патологиях сердца терапию проводит кардиолог. При этом заболеваний сердца очень много, поэтому и подходы к лечению различаются. Так, если инфекция спровоцировала миокардит, то нужно будет принимать антибиотик. При аутоиммунных заболеваниях, приведших к аритмии, назначают цитостатики и глюкокортикостероиды. Также при любом заболевании, вызвавшем тахикардию, кардиолог может в любом случае назначить препарат, который сделает сердечный ритм реже, чтобы снять нагрузку с сердца
Терапия подбирается индивидуально с учетом основного заболевания, вызывавшего тахикардию. Если у ребенка нарушения функции ЦНС, то врач-невролог назначит успокоительные препараты. При патологиях сердца терапию проводит кардиолог. При этом заболеваний сердца очень много, поэтому и подходы к лечению различаются. Так, если инфекция спровоцировала миокардит, то нужно будет принимать антибиотик. При аутоиммунных заболеваниях, приведших к аритмии, назначают цитостатики и глюкокортикостероиды. Также при любом заболевании, вызвавшем тахикардию, кардиолог может в любом случае назначить препарат, который сделает сердечный ритм реже, чтобы снять нагрузку с сердца.
Можно ли вылечить последствия гипоксии
Да. При условии правильно подобранного лечения. У вновь родившегося малыша оно может включать использование кислородной маски для восстановления дыхания либо применение препаратов для стимуляции кровообращения и опять же, восстановления дыхания. Кроме того, ребенка могут дополнительно согревать грелками или при необходимости помещать в барокамеру.
- регулярное посещение невролога;
- правильное питание;
- полноценный уход;
- массажи и лечебная гимнастика;
- прием медикаментов при условии назначения;
- успокоительные ванны с седативными травами;
- плавание и закаливание;
- регулярные прогулки на свежем воздухе;
- длительное кормление грудью.
При гипоксическом поражении ЦНС рекомендуется дополнительно ограничить воздействие всяческих раздражителей, включая излишний шум, визиты гостей.
Разумеется, гипоксия – это не приговор. Это патология, которая в большинстве случаев успешно лечится, но ее тяжелые степени могут стать причиной серьезных нарушений в работе ЦНС.
- кривошеи из-за постоянных головных болей;
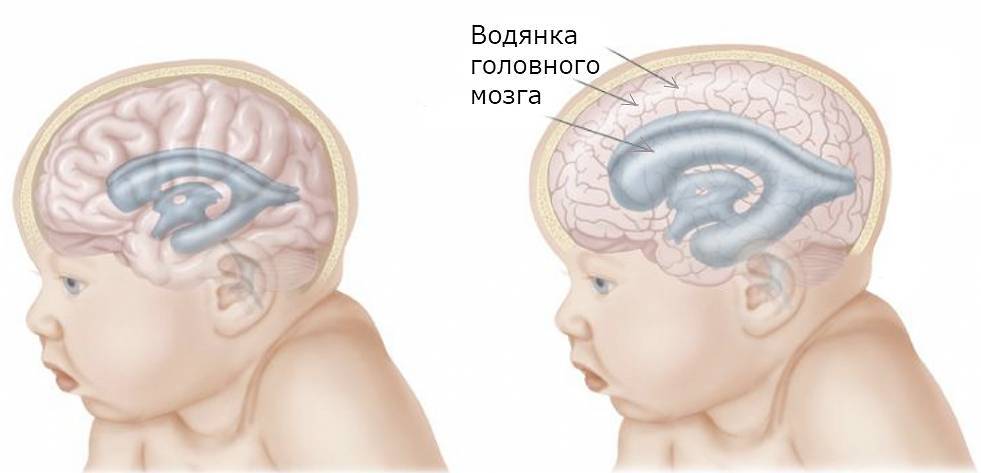
- водянки мозга;
- кист мозга;
- вегетососудистой дистонии;
- эпилепсии;
- повышенном внутричерепном давлении;
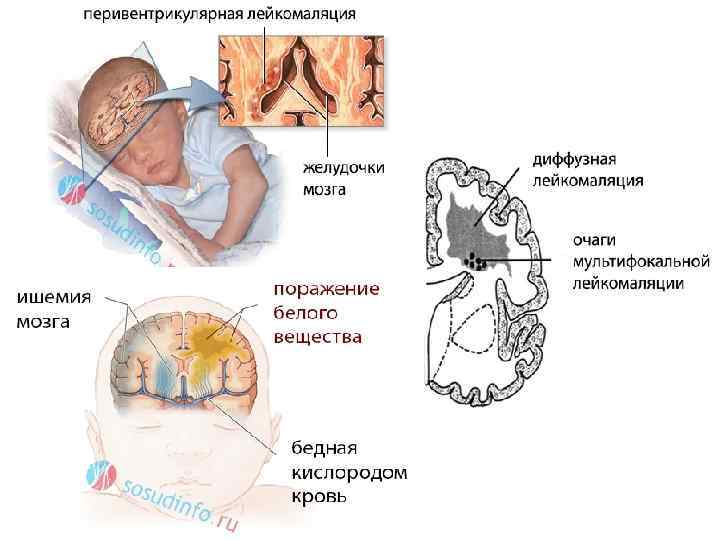
- энцефалопатии – поражении головного мозга вследствие гибели нервных клеток.
Самое страшное, что все эти факторы могут влиять на дальнейшее развитие малыша. Но самое интересное, что они предотвращаемы. Что нужно делать для профилактики гипоксии? Прислушиваться к советам врача, чаще гулять на свежем воздухе, вести правильный образ жизни и искренне радоваться ей.
А еще, не забывать улыбаться и делиться информацией. Расскажите об этой статье друзьям! Позвольте им тоже узнать о причинах и последствиях гипоксии. Подпишитесь на наши обновления! Нам есть чем с вами поделиться! И обязательно приходите к нам еще! Мы ждем вас!
А в этом видео вы можете посмотреть подробнее про гипоксию малыша, находящегося в утробе матери:
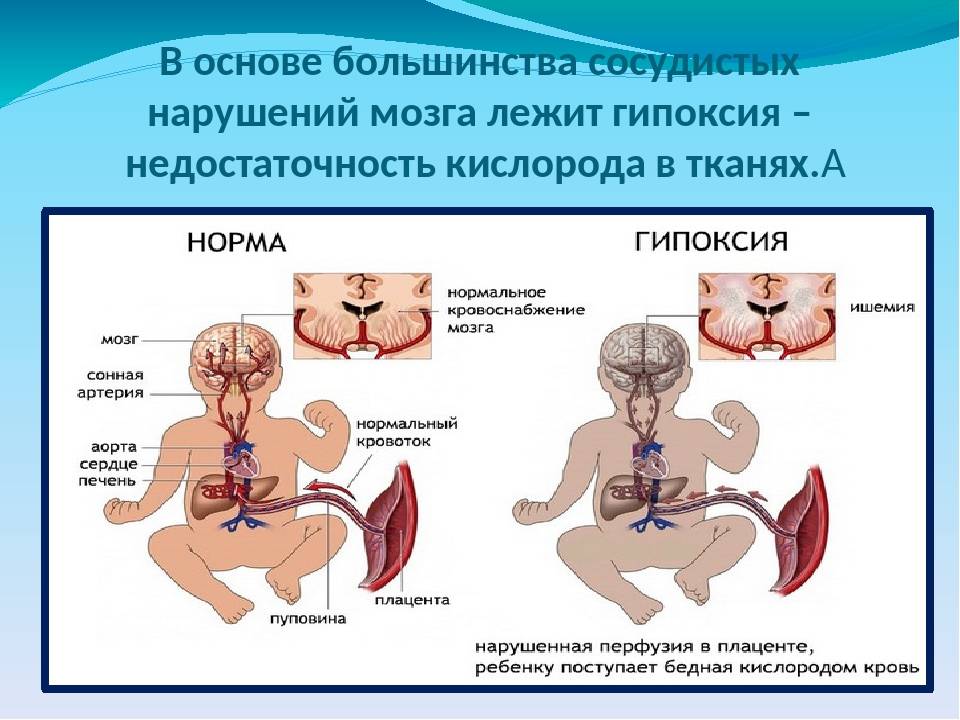
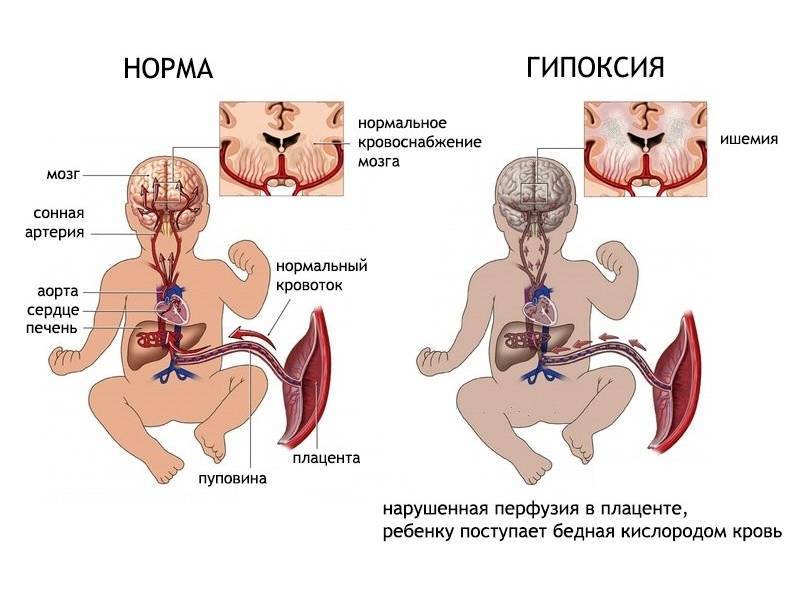
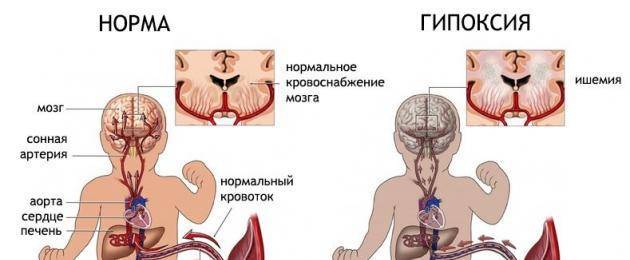
Что же означает термин «гипоксия у новорожденных»? Гипоксия — это не что иное, как обычное удушье, возникающее от недостаточного количества в составе крови кислорода, в результате чего начинается интенсивное накопление углекислого газа во всех тканях организма.
Можно ли предотвратить гипоксию при родах
Женщинам не стоит забывать, что их поведение и образ жизни на протяжении всех девяти месяцев беременности в первую очередь сказывается на здоровье маленького человечка.
К сожалению, предотвратить острую форму гипоксии достаточно трудно, однако существуют методы, которые позволяют провести профилактику хронической гипоксии.
Во-первых, будущие мамы обязаны вести здоровый образ жизни и полностью отказаться от вредных привычек, особенно это касается курения, в том числе и пассивного. Не секрет, что табачный дым отрицательно сказывается на здоровье, как женщины в положении, так и ее малыша.
Во-вторых, беременные должны проводить много времени на свежем воздухе. Если местом жительства является индустриальная зона либо загрязненный район, тогда лучше переехать в более чистую местность. Также независимо от погоды следует ежедневно проветривать помещение, в котором находится женщина.
В-третьих, рацион будущих мам должен быть сбалансированным и полезным. В ежедневное меню беременной должны обязательно входить продукты, содержащие железо. Это позволит предупредить железодефицитную анемию, последствием которой часто является гипоксия плода.
В-четвертых, женщина на протяжении всей беременности должна регулярно посещать врача и своевременно сдавать все анализы.
К сожалению, все вышеописанные профилактические мероприятия не дают 100% гарантию предотвращения патологии, однако они значительно увеличивают шанс родить здорового малыша.
Будьте здоровы!
Что такое Гипоксия плода –
Гипоксия плода – состояние плода, которое возникает по причине нехватки кислорода, который поступает через плаценту матери. Согласно статистики, гипоксия в странах СНГ встречается в 10,5 случаев из 100 родов.
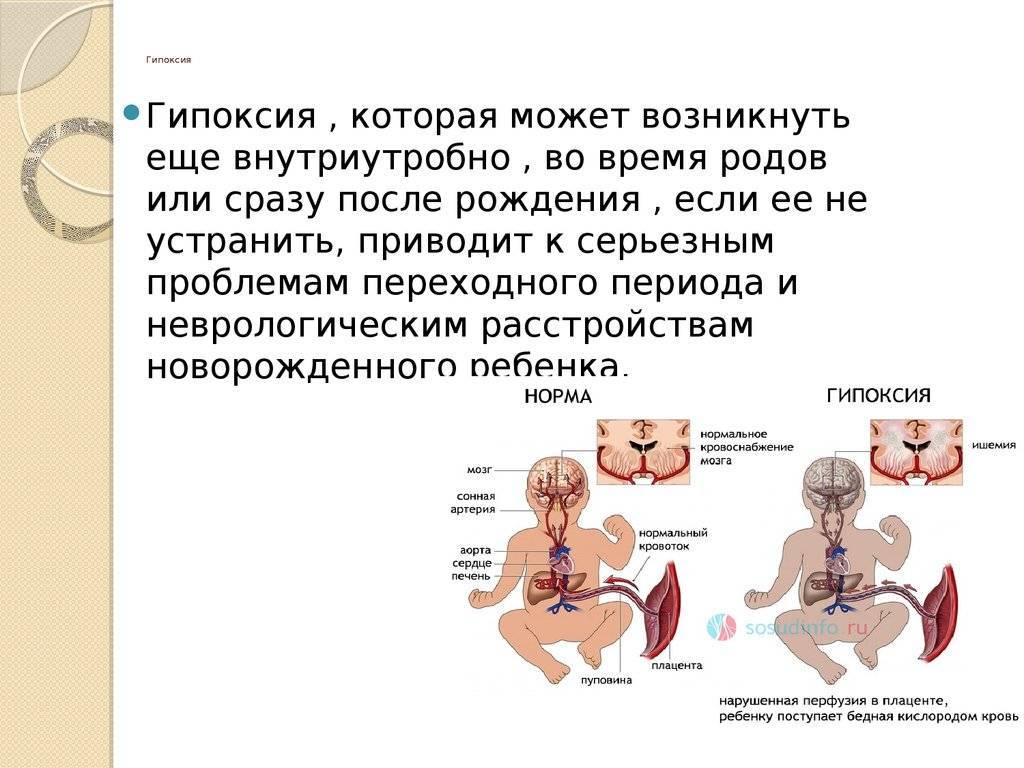
В утробе матери, как известно, ребенок не может получать кислород из воздуха самостоятельно. Как и другое питание, воздух он получает через плаценту. На детском месте (где плацента крепится к плоду) сосуды матки и плаценты соединяются. Через них и поступают питательные вещества из крови матери непосредственно в организм ее будущего ребенка. Если у матери нехватка любых элементов (в рассматриваемом случае – кислорода), ребенок также будет ощущать их дефицит.
Небольшая гипоксия может никак не отразиться на состоянии малыша. А вот при тяжелой и средней тяжести гипоксии плода могут быть некрозы и ишемии в любых органах ребенка, последствия могут быть самыми страшными, есть вероятность летального исхода.
В разные сроки беременности кислородная недостаточность имеет разные последствия для плода. Если она возникла в первые месяцы беременности, развитие ребенка в утробе происходит более медленными темпами, развиваются аномалии развития. Есть высокий шанс, что ребенок уже не станет «нормальным», не сможет вести нормальный образ жизни. Если гипоксия плода случилась на более поздних сроках, то происходят поражения ЦНС, задержка развития ребенка, значительно снижаются адаптационные (приспособленческие) возможности новорожденного.
Гипоксию плода врачи не рассматривают как отдельную болезнь. Это нарушение, которое может говорить о патологических процессах и состояниях в организме матери, в плоде или же в плаценте.
Гипоксию в зависимости от длительности течения делят на 2 формы:
- острая
- хроническая
Острая развивается внезапно, а хроническая – на протяжении определенного отрезка времени. Острую гипоксию плода фиксируют в основном в процессе родов, в очень редких случаях она бывает при беременности. А хроническая может развиваться несколько месяцев, пока длится беременность. Статистика гласит, что только в 4% случаев на свет появляются здоровые дети, если у них было состояние гипоксии. Крайней формой рассматриваемого отклонения является асфиксия – удушье.
Причины гипоксии плода
Причины гипоксии плода при беременности могут быть очень разными, так как спровоцировать такое состояние способны многие факторы
Очень важно, чтобы причины внутриутробной гипоксии плода были своевременно определены и, по возможности, устранены
Кислородная недостаточность может проявиться на фоне следующих болезней и состояний:
- Болезни будущей мамы, связанные с нарушением функций кроветворной, дыхательной, сердечно-сосудистой системы.
- Неправильное расположение пуповины, вследствие чего нарушается кровообращение. Пуповина может пережиматься, завязаться в узел, выпасть.
- Патологии развития плода – несовместимость плода и мамы по резусу крови, инфекции.
- Переношенная беременность.
- Вынашивание двух и больше малышей.
- Продолжительный токсикоз в тяжелой форме.
- Слишком большой объем околоплодных вод.
- Продолжительный сильный стресс.
- Депрессивное состояние будущей мамы – в таком состоянии женщина дышит реже, вследствие чего развивается внутриутробная гипоксия плода.
- Очень тугое обвитие пуповиной.
- Отслойка плаценты.
- Вредные привычки матери – курение, употребление спиртного.
- Слишком длительные или стремительные роды.
- Неправильно подобранная анестезия во время родов.
Диагностика Асфиксии новорожденных:
Асфиксию определить не тяжело. Ее распознают по нарушениям дыхания в первые же минуты после рождения, по частоте сердечных сокращений, рефлексам, мышечному тонусу, оттенку кожных покровов младенца. О тяжести болезни говорят и показатели кислотно-основного состояния. В норме рН крови из вены пуповины находится в пределах 7,22—7,36 BE, дефицит оснований от — 9 до — 12 ммоль/л. Данные показатели при асфиксии легкой и средней достигают 7,19—7,11 и от — 13 до — 18 ммоль/л. При тяжелой асфиксии новорожденного рН менее 7,1 BE от — 19 ммоль/л и более.
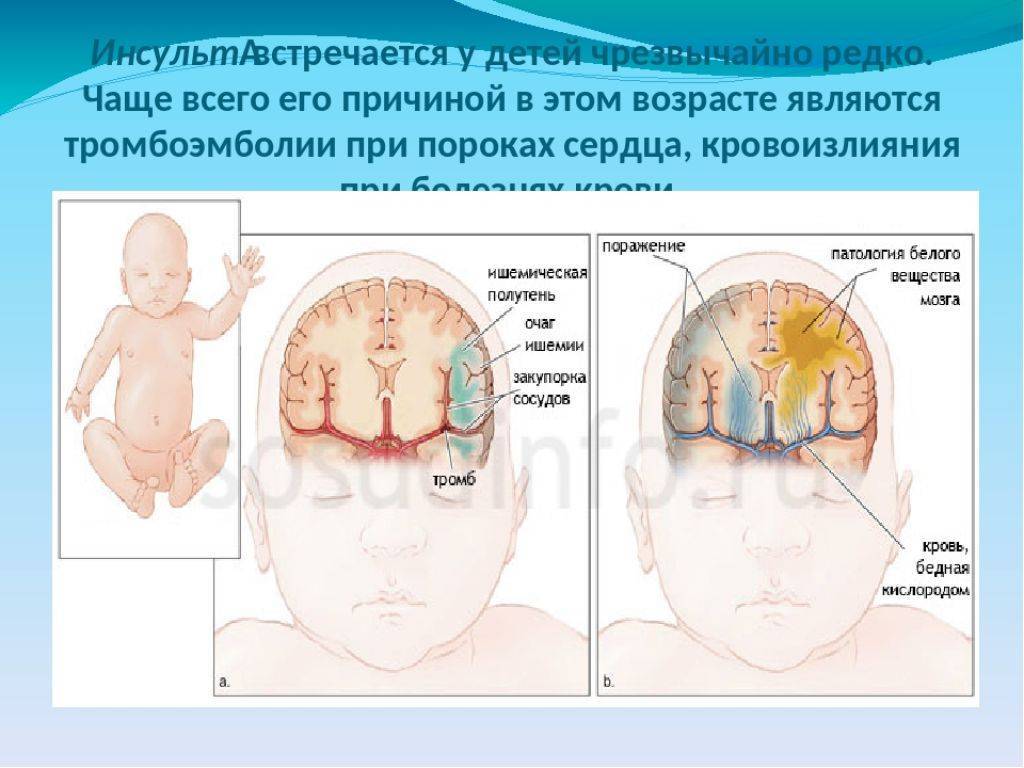
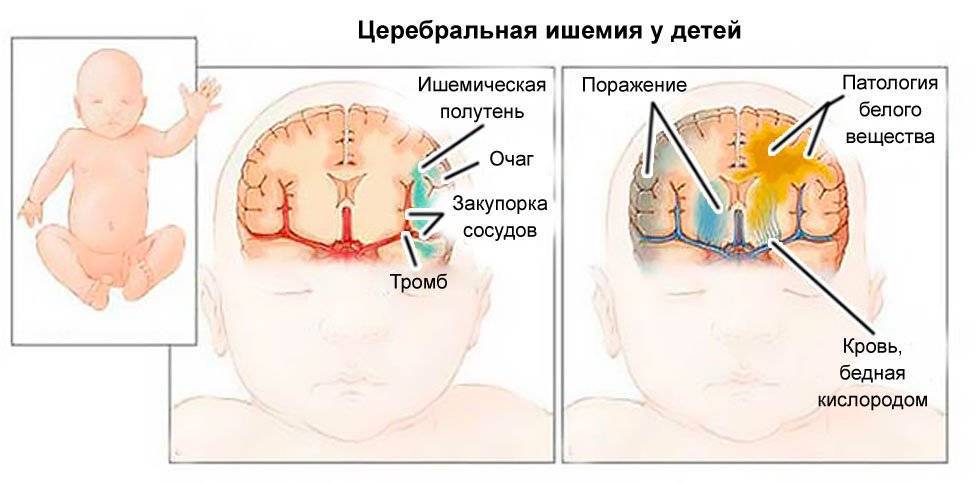
Гипоксическое от травматического поражения нервной системы можно отличить при помощи неврологического обследования недавно рожденного ребенка и УЗИ головного мозга. Если поражение в основном гипоксическое, то очаговая неврологическая симптоматика не проявляется, есть развитие синдрома повышенной нервно-рефлекторной возбудимости. При тяжелой форме наблюдается синдром угнетения центральной нервной системы.
При травматической природе поражения с обширными нутрижелудочковыми и пр. кровоизлияниями после рождения выявляется гипоксемический сосудистый шок со спазмом периферических сосудов. Диагноз ставят, исходя из таких проявлений как гипервозбудимость, бледность кожных покровов, судорожный синдром через 2-4 часа после родов, очаговая неврологическая симптоматика и пр.
Дифференциальный диагноз следует проводить с острыми кровопотерями, состояниями, вызывающими кардиореспи-раторную депрессию, синдромом дыхательных расстройств и внутричерепными кровоизлияниями.
Причины
У новорожденных рассматриваемая патология может быть спровоцирована такими факторами:
- при схватках и потугах пережалась пуповина, что влияет на кровоснабжение мозга и других органов
- длительные роды
- отслойка плаценты
- острая плацентарная недостаточность
- асфиксия (удушье) в процессе родов
- внутриутробная гипоксия
- недоношенность, что провоцирует дыхательную недостаточность младенца
- открытый артериальный проток
- нарушение поступления крови к сердечку
- врожденные пороки сердца
- сепсис, вследствие которого снижается артериальное давление ребенка
- обильные кровотечения, спровоцированные различными причинами
Профилактика асфиксии новорожденных
Для того чтобы избежать всех тех проблем, которые влечет за собой асфиксия новорожденных, необходимо принять необходимые меры профилактики. Конечно же, к сожалению, не всегда профилактические меры могут предотвратить асфиксию, однако пренебрегать ими не стоит. Примерно в 40% случаев профилактические меры дают положительный результат. Итак:
Для того чтобы избежать развития внутриутробной гипоксии плода, необходимо постоянное наблюдение за течением беременности. Во время беременности должны быть своевременно выявлены все факторы риска, такие как:
- Соматические и инфекционные заболевания, например простуда, грипп, острые респираторные заболевания.
- Нарушения работы эндокринной системы и гормонального фона беременной женщины.
- Наличие сильных стрессовых ситуаций в жизни беременной женщины.
- Возраст беременной женщины – чем она старше, тем выше риск.
- Наличие таких вредных привычек, как курение и употребление содержащих алкоголь напитков.
Помимо этого очень важно проводить внутриутробный мониторинг состояния плода и плаценты. Так, например, состояние плаценты может явно указывать на возможное кислородное голодание плода, а наличие мекония в околоплодных водах является сигналом опасности
Как только будут замечены первые тревожные сигналы, необходимо немедленно начинать необходимую терапию.
Все вышесказанное в очередной раз подтверждает необходимость постоянного медицинского наблюдения за будущей мамой. Ни в коем случае недопустимо игнорировать посещения врача – гинеколога во время беременности – ведь тем самым вы подвергаете угрозе здоровье вашего малыша, а возможно даже и его жизнь.
Кроме того, в профилактике гипоксии далеко не последнюю роль играет правильный образ жизни беременной женщины. Для этого будущая мама должна соблюдать несколько несложных правил:
1. Прогулки. Для нормального течения беременности будущая мама должна проводить достаточное количество времени на свежем воздухе. Кровь женщины насыщается кислородом, который попадает малышу. Кислород необходим ему для правильного развития внутренних органов и роста. Многие женщины считают, что прогулки полезны только в том случае, если они проходят за городом. Однако для прогулки идеально подойдет и обыкновенный ближайший к дому сквер.2
Режим дня. Для беременной женщины очень важно соблюдать режим дня. Ночные посиделки за компьютером, раннее пробуждение утром, сумасшедший ритм дня – все это будущая мама должна оставить в прошлой, «добеременной» жизни
Женщина должна спать не менее 9 часов в ночное время, и хотя бы пару часов в дневное. Обязательно постарайтесь выкроить время для отдыха.3. Прием витаминно – минеральных комплексов. Каким бы разнообразным не было питание беременной женщины, особенности качества современных продуктов таковы, что получить все необходимые для развития ребенка витамины, микроэлементы и минералы просто невозможно. Именно поэтому любая беременная женщина должна принимать витаминно – минеральный комплекс, который удовлетворит все потребности, как матери, так и ребенка. Однако не стоит самостоятельно выбирать тот или иной препарат – это должен сделать ваш врач – гинеколог, который знает все особенности вашего организма и течения беременности.
И обязательно сохраняйте душевное спокойствие и положительный настрой. Ведь не зря говорится, что вера в успех – это примерно половина успеха!
Иллюстрации с сайта: .
Общие сведения
Внутриутробная гипоксия – это состояние плода, при котором происходит его кислородное голодание. Если в период беременности устанавливается такой диагноз, это свидетельствует о том, что плод очень остро нуждается в кислороде. Такое состояние может проявляться в острой и хронической формах. Внутриутробная гипоксия – это тяжелая патология, которая может проявляться в любой из периодов беременности. К тому же недостаточное поступление кислорода может негативно повлиять на течение родов. Как вовремя распознать проявление такой патологии и что делать, чтобы быстро и эффективно улучшить состояние, речь пойдет в этой статье.
Лечение Кислородного голодания:
Особое значение имеет поддержание деятельности сердечно-сосудистой системы, дыхания, водно-солевого баланса и кислотно-основного состояния. В лечении последствий циркуляторной гипоксии определенное значение имеют наркотические средства, нейролептики. общая и церебральная гипотермия, экстракорпоральное кровообращение, гипербарическая оксигенация. Для предупреждения нарушений микроциркуляции целесообразно применение антикоагулянтов, реополиглюкина. При отеке мозга, часто являющемся следствием гипоксии, применяются противоотечные средства. Однако следует учитывать, что отек мозга возникает иногда спустя многие часы после развития нарушений кровообращения и поэтому может совпасть во времени с феноменом «отдачи» (повышение осмотического давления вследствие ранее примененных дегидратирующих средств).
Противогипоксические средства весьма перспективны, но пока применяются главным образом в эксперименте. Большого внимания заслуживают попытки создания новых хинонов (на основе ортобензохинона). Защитными свойствами обладают препараты типа гутимина, оксибутирата натрия, а также средства из группы ноотропов.
Особенности заболевания у детей
Симптомы гипоксии у детей диагностируют при родах. Состояние оценивается по шкале Апгар от 0 до 10 баллов.
Выделяют 3 степени патологии:
- 8-10 баллов – отличное состояние;
- 6-7 баллов – легкая форма, 1-я степень;
- 4-5 баллов – средняя форма, 2-я степень;
- 0-3 баллов – тяжелая форма, 3-я степень.
Заболевание 1-й степени, как правило, не сказывается на состоянии ребенка, проходит самостоятельно при надлежащем уходе.
Гипоксия 2-й степени, при своевременной терапии, редко становится причиной нарушения функции организма. В первые месяцы лечения наблюдаются нарушения сна, тревожность, дрожь подбородка.
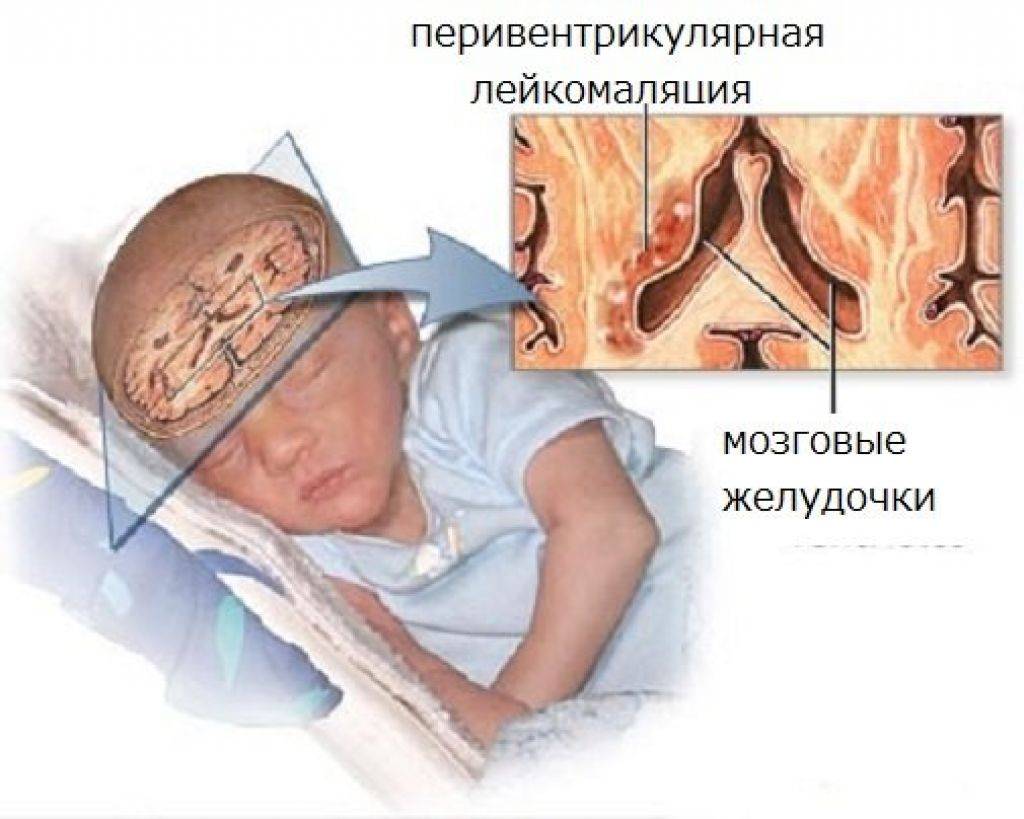
В тяжелой форме могут появиться серьезные нарушения в организме ребенка – судороги, задержка развития, нарушения работы ЦНС.
Лечение асфиксии новорожденных
Помощь при асфиксии новорожденных оказывается в родильном зале, за реанимацию и дальнейшие процедуры отвечает детский реаниматолог и неонатолог.
Реанимация новорожденного при асфиксии включает в себя удаление слизи из дыхательных путей и рта ребенка, если после этих мероприятий ребенок не начинает дышать, то малышу осуществляется легкий хлопок по пяткам. Если дыхание у ребенка отсутствует либо она остается нерегулярным, то неонатолог подключает новорожденного к аппарату искусственной вентиляции легких, ему одевается на лицо кислородная маска, через которую осуществляется подача кислорода.
Категорически запрещено, чтобы струя кислорода была направлена прямо в лицо новорожденного, так же нельзя поливать малыша холодной или горячей водой, шлепать по ягодицам и нажимать на область сердца. В том случае если ребенок на аппарате искусственного дыхания находится более двух минут, в желудок ему вводится зонд для удаления желудочного содержимого.
Когда частота сердцебиения критически падает, то есть составляет восемьдесят ударов в минуту и меньше, ребенку показан непрямой массаж сердца. Для поддержания жизнедеятельности ребенка в пупочную вену вводятся необходимые препараты.
В том случае если у ребенка была диагностирована клиническая смерть, незамедлительно проводится интубация и начинается медикаментозная терапия, реанимацию прекращается в том случае двадцатиминутные реанимационные мероприятия, не восстановили сердечную деятельность.
Для предупреждения отека головного мозга малышу через пупочный катетер вводится плазма и криоплазма, маннитол, так же для восстановления кровоснабжения мозга назначаются специальные препараты, например кавинтон, винпоцетин, еще в обязательном порядке ребенку вводятся антигопоксанты.
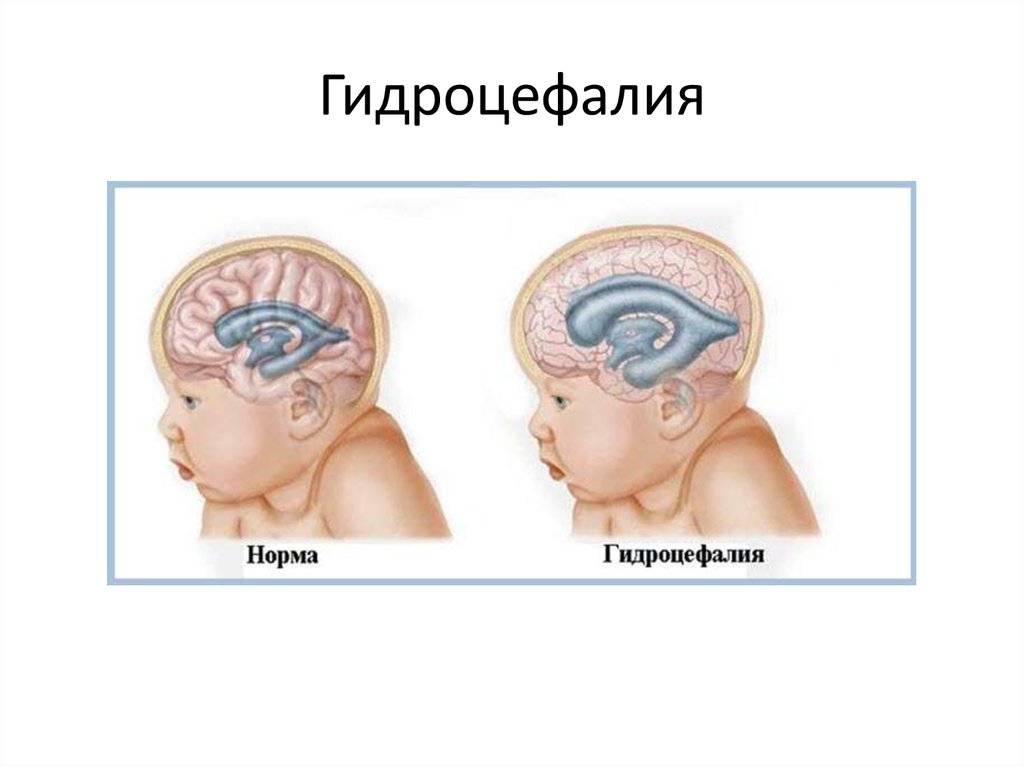
В комплексной терапии ребенку назначаются мочегонные и гемостатические медикаменты. В палате интенсивной терапии ребенку проводится симптоматическое лечение, проводится терапия для предупреждения судорог и гидроцефального синдрома, для этого новорожденному вводятся противосудорожные препараты.
При необходимости малышу проводится коррекция нарушений метаболизма, проводятся внутривенные вливания солевых растворов и раствора глюкозы.
Для контроля за состоянием ребенка его дважды в день взвешивают, оценивают соматический и неврологический статус. Малышу постоянно проводятся лабораторно-клинические исследования:
- клинический анализ крови, обязательно определяется уровень гематокрита и тромбоцитов;
- биохимический анализ крови,
- анализ крови на сахар,
- кислотно-основное состояние и электролиты,
- сворачиваемость крови,
- бактериальный посев из носоглотки и прямой кишки.
- в обязательном порядке новорожденному проводится исследование органов брюшной полости,
- при асфиксии средней и высокой тяжести проводится рентгенография грудной клетки и живота.
Профилактика Гипоксии плода:
Острую гипоксию плода предотвратить практически невозможно. Но есть методы, позволяющие провести профилактику хронической. Прежде всего, у роженицы не должно быть вредных привычек (курение, алкоголизм, наркомания и т.д.). Также не должно быть такой привычки как курение у ближайшего окружения беременной, поскольку пассивное курение также негативно сказывается на состоянии плода, какой бы срок вынашивания не был.
Беременная должна достаточное количество времени проводить на свежем воздухе. Если она проживает в большом городе или мегаполисе, лучше всего гулять в парках, чаще выезжать на природу, где гораздо меньше загазованность. Если беременная проживает в индустриальной зоне или городе с загрязненным любыми веществами воздухе, лучше переехать в более чистую зону.
Следует регулярно посещать врача, сдавать анализы в те сроки, которые были приписаны наблюдающим врачом. Назначенные обследования игнорировать не стоит
Важно следить, чтобы в рационе женщины были продукты с большим содержанием железа. Это позволяет избежать железодефицитной анемии, которая часто вызывает хроническую гипоксию плода
При посещении врача не забудьте рассказать ему о болезнях органов дыхания и других хронических заболеваниях, если таковые есть у беременной. Следует каждый день проветривать жилье. При всех беспокоящих симптомах (ненормальные толкания плода, боли в животе, выделения и т.п.) следует срочно обращаться к врачу.
Выше перечисленные методы не могут на 100% гарантировать отсутствие гипоксии и асфиксии плода. Всё же они значительно повышают шансы на нормальное развитие и рождение плода.
Классификация патологии
Специалисты выделяют различные виды асфиксии в зависимости от характера ее проявления, степени тяжести и особенностей возникновения. Классификация помогает эффективнее лечить патологию у новорожденных детей за счет правильной постановки диагноза. Причина в том, что в зависимости от вида асфиксии изменяются методы терапии, повышая результативность лечения.
Первичная (врожденная) и вторичная (постнатальная) асфиксия
Асфиксия в зависимости от особенностей возникновения бывает первичной или вторичной. Первичная появляется до или во время родов, однако патология иногда появляется и спустя несколько суток после рождения ребенка – такое состояние уже будет считаться вторичной асфиксией.
В первом случае асфиксия возникает в результате недостатка кислорода в животе матери. Причиной может быть родовая травма, перенесенные в период беременности инфекционные заболевания или резус-конфликт (различный резус крови матери и новорожденного).
Также состояние развивается, если околоплодные воды попадают в дыхательные пути, но это наблюдается крайне редко. Наличие у матери сахарного диабета, болезней сердечно-сосудистой или дыхательной системы, тиреотоксикоза повышает риск.
Вторичная асфиксия появляется вследствие нарушения кровоснабжения головного мозга. Она развивается из-за пневмонии, болезни гиалиновых мембран (белковых образований, выстилающих альвеолы), спадения доли легкого, внутричерепной травмы при родах, органических поражений головного мозга или пороков сердца. Отдельно выделяют недоношенность как фактор, наиболее способствующий патологии, а также неправильное кормление, переохлаждение, вздутие живота.
Острая и хроническая
Острая разновидность патологии развивается очень быстро во время или сразу после родов. Недостаток кислорода заставляет сердечную мышцу сокращаться быстрее, сосуды сужаются, повышается артериальное давление. Новорожденный активно двигается и пытается дышать. Данная патология требует немедленных реанимационных мер. Требуется обеспечить проходимость дыхательных путей, стимулировать процесс дыхания. В случае отсутствия результата требуется подключение к аппарату искусственной вентиляции легких.
Хроническая развивается, если неблагоприятные факторы воздействуют на плод длительное время, вызывая кислородное голодание продолжительностью более четырех недель. Однако недостаток кислорода во время беременности не всегда приводит к патологии.
Умеренная (средней тяжести) и тяжелая
Для определения тяжести патологии принято пользоваться таблицей Апгар, по которой состояние ребенка оценивается в баллах по ряду признаков. Различают следующие степени тяжести асфиксии:
- Легкой степени (6–7 баллов по шкале Апгар). В течение первой минуты новорожденный может сделать первый вдох. Дыхательные движения слабые, тонус мышц сниженный, носогубный треугольник синюшный. Рефлексы в норме – наличие кашля и чихания.
- Средняя (4–5 баллов). Ребенок делает первый вдох на первой минуте, но дыхание слабое и сбивчивое. Крик слабый – новорожденный скорее пищит, частота сердечных сокращений снижена. Мышцы слабые, наблюдается гримаса на лице, синюшность конечностей, лица. Пуповина пульсирует.
- Тяжелая (1–3 балла). Дыхание отсутствует или редкое. При тяжелой асфиксии малыш не кричит, сердце сокращается редко, рефлекторная возбудимость не наблюдается. Тяжелая патология характеризуется слабым мышечным тонусом или его отсутствием, бледностью кожных покровов. Характерная особенность тяжелой асфиксии новорожденных– пуповина не пульсирует.
- Клиническая смерть (0 баллов). Отсутствуют признаки жизни.
Мероприятия для восстановления здоровья ребенка
В дальнейшем перенесший внутриутробную гипоксию малыш должен постоянно состоять на учете у невролога, чтобы врач имел возможность вовремя замечать патологии в физическом и психическом развитии и назначать необходимую терапию, поскольку состояние длительного кислородного голодания способно вызвать различные отклонения и отставания в развитии малыша. Чтобы этого избежать, потребуется регулярно оценивать его здоровье и проводить при необходимости соответствующее лечение. Чтобы помочь новорожденному малышу справиться с последствиями гипоксии, родители должны обеспечить спокойную атмосферу дома, комфортный температурный режим, защитить от перегрева и переохлаждений. Не стоит туго пеленать ребенка, нужно дать ему возможность больше двигаться. Большим плюсом является грудное вскармливание, теплые ванночки с успокаивающими травами, специальный массаж и гимнастика, применять которую детский врач должен научить маму. Это нужно делать ежедневно в течение 2-3 лет.

По показаниям желательно проконсультироваться с врачом-остеопатомСамолечение абсолютно недопустимо!
Симптомы гипоксии плода
На ранних сроках симптомы кислородного голодания плода при беременности невозможно определить без проведения УЗИ, поскольку плод на этом этапе еще очень маленький.
Но, несмотря на то, что в такой ситуации самостоятельно определить признаки этого патологического состояния нельзя, женщина должна внимательно относиться к своему здоровью и проходить все регулярные, а иногда и внеплановые обследования. Поводом для последних являются хронические заболевания, а также плохое самочувствие.
Позже будущая мама должна самостоятельно контролировать шевеления плода. Чтобы убедиться в том, что с ребенком все нормально, можно пользоваться так называемым правилом десяти шевелений. Его суть в том, что на протяжении суток будущая мать должна в норме насчитать не меньше 10 серий шевелений малыша. Одна серия – это период, когда ребенок активно шевелится в течение нескольких минут. Если таких шевелений меньше, можно заподозрить гипоксию. Такой самостоятельный контроль целесообразно вести с 28 недель.
Признаки гипоксии плода на поздних сроках могут выражаться тем, что ребенок, который шевелился достаточно активно, прекратил это делать.
Признаком острой гипоксии может являться мутность околоплодных вод, которую определяют путем лабораторного анализа.