Показания к исследованию
Ультразвуковое исследование селезенки врач рекомендует, если пациент предъявляет жалобы, характерные для заболевания этого органа, есть отклонения в общеклинических анализах. Ситуации, в которых нужно сделать УЗИ у взрослых и детей:
- увеличение селезенки, обнаруженное при осмотре;
- изменения в анализе крови — анемия, снижение уровня лейкоцитов и тромбоцитов;
- инфекционные заболевания — вирусный гепатит, брюшной тиф, мононуклеоз;
- признаки печеночной гипертензии;
- жалобы человека на кровоточивость из носа и десен;
- травма живота с подозрением на внутреннее кровотечение;
- подозрение на цирроз печени, злокачественную опухоль.
Обследование селезенки нужно проводить не только при непосредственных ее заболеваниях, но и при других болезнях, косвенно ее поражающих.
Показания к УЗ-диагностике
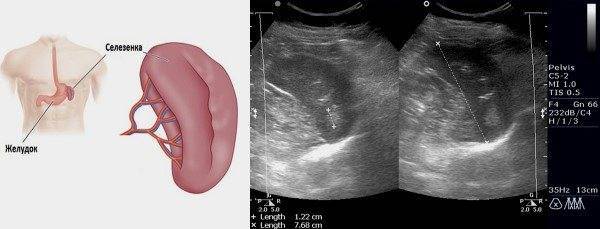
Селезёнка (splen) — самый крупный лимфоидный паренхиматозный орган. Имеет своеобразную форму плоской полусферы. Селезенка расположена в левой верхней части брюшной полости, за желудком.

Несмотря на то, что орган не считается жизненно важным, он выполняет важнейшие функции, которые, кстати, до сих пор ещё не до конца изучены:
- Лимфопоэз — производство антител и циркулирующих лимфоцитов крови — своеобразный фильтр для бактерий, инородных частиц и простейших.
- Разрушение поврежденных эритроцитов и тромбоцитов. Селезенка через разрушение элементов крови участвует в образовании желчи и в обмене железа.
- Накопление тромбоцитов. В органе храниться треть всех тромбоцитов.
- Производство лимфоцитов и моноцитов.
- Гормональная регуляция функции костного мозга.
УЗИ селезенки назначается при следующих нарушениях:
- Все группы заболеваний крови.
- Увеличенный размер селезёнки.
- Онкологические заболевания или подозрение на их наличие. Определение места и степени локализации метастаз.
- Неправильное развитие органа. Врождённые аномалии (отсутствие органа, «блуждающая» селезёнка, несколько селезёнок и т.д.).
- Травмы брюшной области.
- Многочисленные инфекционные заболевания, включая половые инфекции (сифилис, малярия, сепсис, тиф и т.д.).
- Заболевания печени (цирроз, гепатит и т.д.). Определение очагов гнойных процессов.
- Контроль результатов назначенного лечения.
Какие генетические заболевания плода можно увидеть на УЗИ, когда проходить
В 1 семестре на сроке от 10 до 14 недель (до 10 недели УЗИ неинформативно) беременная проходит исследование, именуемое скринингом. Он состоит из биохимического анализа крови и УЗИ исследования эмбриона. Результатом скрининга является выявление следующих патологий:
- синдром Дауна
- синдром Патау
- синдром Эдвардса
- синдром Шерешевского-Тернера
- синдром Карнелии де Ланге
- синдром Смита-Лемли-Опитца
- синдром Прадера-Вилли
- синдром Энжельмена
- синдром Лангера-Гидеона
- синдром Миллера-Диккера
- аномалия ДиДжорджи
- синдром Уильямса
- опухоль Вильмса
- триплоидия (когда хромосом не 46 по2 в каждой паре, а 69, т.е. по три, а не по две)
- дефект нервной трубки
На 20-24 неделе делается ещё одно УЗИ. Среди генетических заболеваний плода, видимых на ультразвуковом исследовании во 2 семестре, можно отметить:
- анэнцефалия (отсутствие головного мозга, точность диагностики 100%)
- патология брюшной стенки (86%)
- патология развития конечностей (90%)
- грыжа спинного мозга (87%)
- патология развития или отсутствие почек (85%)
- наличие отверстия в диафрагме, которая разделяет брюшную полость и грудную клетку (85%)
- гидроцефалия или водянка головного мозга (100%)
- аномалии сердца (48%)
На 3 семестре проводится допплерометрия — УЗИ исследование с определением сосудистой системы плода, плаценты и матери. Начиная с 23 недели беременности проверяются артерия пуповины, маточная артерия и средняя мозговая артерия. Исследуется систолический (при сокращении сердечной мышцы) и диастолический (при расслаблении сердечной мышцы) кровоток. У малыша с хромосомными нарушениями кровоток атипичен.
Причины увеличения селезенки

Селезенка — небольшой орган
Во время увеличения размеров селезенки увеличивается ее способность по захвату клеток крови. Негативная сторона этого процесса в том, что извлекая еще больше ненужных частиц из крови, ухудшается очистительная функция селезенки и ее размеры увеличиваются еще больше.
Получается замкнутый круг, в результате которого из крови извлекается все больше и больше клеток. Может развиться гиперспленизм — усиленное разрушение клеток крови под воздействием селезенки. В результате этого процесса происходит снижение количества полезных клеток крови — тромбоцитов, лейкоцитов и эритроцитов. Бедная на эритроциты кровь вызывает анемию.
Снижение защитной функции организма связано со снижением количества лейкоцитов в крови. Уменьшение количества тромбоцитов приводит к тому, что кровь хуже сворачивается, тем самым, ее сложнее остановить в случае кровотечения.
Если не определить причину увеличения органа и не провести соответствующую терапию, селезенка начнет бороться не только с патологическими клетками крови, но и со здоровыми. К увеличению органа приводят болезни различной природы — от инфекционных заболеваний, до онкологических. Наиболее часто встречаемые причины увеличения селезенки следующие:
- цирроз и другие болезни печени
- инфекции хронической и острой форм
- плохое кровообращение
- различные заболевания крови
- лейкемические и гранулематозные патологии
Селезенка, размещение в организме: схематически
При диагностировании заболевания органа, могут быть определены такие степени его увеличения:
- первая — орган на палец выступает из-под ребер, можно пальпировать ее нижнюю часть
- вторая — орган занимает половину расстояния между пупком и подреберьем
- третья — селезенка доходит до пупка
- четвертая — орган заходит в таз или в правую часть брюшной полости
В связи с тем, что орган располагается вблизи желудка, в случае его увеличения, одним из симптомов этого, могут быть жалобы на ощущение переполненного желудка даже после небольшого приема пищи. В некоторых случая возможно ощущения болит в левом боку — как со стороны живота, так и сзади.
Увеличение селезенки может быть вызвано целым рядом причин. В зависимости от того, на какой стадии увеличения находится орган, он в разной степени выступает из-под левого ребра
В случае обнаружения увеличенной селезенки, важно своевременно сообщить об этом специалисту для предотвращения различных негативных последствий
Селезенка — небольшой внутренний орган, выполняющий функции регулирования кроветворения, очистки крови и принимающей участие в процессе иммунной защиты организма. Этот орган имеет определенные показатели нормы, которые в случае патологии увеличиваются. Увеличение селезенки называется спленомегалией. В случае увеличения органа нельзя откладывать визит к специалисту.
Что может показать УЗИ селезенки?
При норме размеров селезенки у взрослых и детей этот орган «прячется» за ребрами. Однако при отклонениях или патологиях селезенка не имеет нормальных размеров по УЗИ и виднеется из-под реберной дуги, смещаясь в брюшной полости. Существуют и другие симптомы, указывающие на повреждения и патологии селезенки.
Разрыв
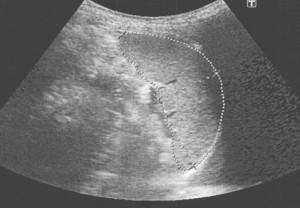
 Признак разрыва при УЗИ селезенки – жидкость под диафрагмой или в брюшной полости, а также неровные очертания органа. Разрыв селезенки случается при агрессивном механическом воздействии на нее в результате удара или как следствие заболевания, а сохранить орган удается лишь в 1% случаях.
Признак разрыва при УЗИ селезенки – жидкость под диафрагмой или в брюшной полости, а также неровные очертания органа. Разрыв селезенки случается при агрессивном механическом воздействии на нее в результате удара или как следствие заболевания, а сохранить орган удается лишь в 1% случаях.
Гематома
Гематома или ушиб селезенки при несвоевременном лечении может привести к разрыву. Распознают гематому по неравномерно увеличенным размерам, неровным очертаниям и кровоподтекам. Только УЗИ и другие неинвазивные методы исследования позволяют увидеть это повреждение.
Лейкозная инфильтрация
Лейкозная инфильтрация – распространенное повреждение селезенки и печени при остром лейкозе. Лейкозная инфильтрация селезенки характеризуется не только изменением ее размеров, но и усилением эхоструктуры, а также остроконечным краем и выпуклыми формами. В районе ворот органа увеличиваются лимфоузлы.
Абсцесс
Абсцесс поражает селезенку на фоне других заболеваний и представляет собой гнойное образование, в будущем грозящее разрывом. Абсцесс селезенки характеризуется гипоэхогенной или смешанной эхоструктурой, а также наличием кисты. Требуется немедленное лечение.
Диагностика
При подозрении на увеличение селезенки у новорожденных необходима консультация педиатра, детского гастроэнтеролога. Обследование начинается с физикального осмотра, аускультации, сбора клинического и жизненного анамнеза.
Чтобы исключить или выявить основные патологии, назначают ряд обследований:
- Ультразвуковое исследование. Простой и доступный способ оценить размеры, тканевую структуру органа новорожденного, выявить наличие новообразований, аномалий развития селезенки.
- Рентген – обзорная рентгенография. На снимке отображается увеличение селезенки, сдавливание соседних органов, анатомических структур.
- Сцинтиграфия с контрастным веществом. Выполняется для уточнения функциональности органа и выявления очаговых преобразований в паренхиматозной ткани. Нередко обследование сочетают со сцинтиграфией печени для исключения гепатобилиарных патологий.
Назначают лабораторные исследования кала, мочи, крови. При неясном диагнозе или сложностях с дифференциальной диагностикой проводят компьютерную или магнитно-резонансную томографию.
Спленомегалию дифференцируют с кистами или абсцессом селезенки, злокачественными или доброкачественными новообразованиями.
Причины нарушений формирования органов ЖКТ у плода, статистика
Аномалии строения органов ЖКТ связаны с нарушением эмбриогенеза на стадии 4-8 недель беременности, когда идёт образование отверстия пищеварительной трубки. Изначально она заканчивается с обоих концов, однако к концу 8 недели происходит образование каналов, а слизистый эпителий закрывает просвет кишечной трубки. Среди наиболее часто встречающихся патологий можно выделить стенозы (сужения или растяжки стенок) или атрезии (сращивания).
Больше всего страдает 12-перстная кишка, что связано с особенностями её эмбриогенеза. 1/2 случаев сопровождается пороками других внутренних органов — сердца, сосудов, прямой кишки, печени, желудка. Некоторые случаи настолько тяжёлые, что малышу при жизни придётся сделать множество операций, и они не будут являться гарантом его нормального существования.
Аномалии органов ЖКТ на УЗИ видны на сроке 11 недель. Ультразвуковая диагностика не является 100% гарантией того, что у малыша будут серьёзные отклонения, поэтому её результаты являются основанием для более детального обследования женщины.
Беременной делают кариотипирование на выявление хромосомных нарушений. Также она проходит анализ амниотической жидкости, и по результатам обследования (если они плохие и диагноз подтвердится) ей рекомендуют прервать беременность
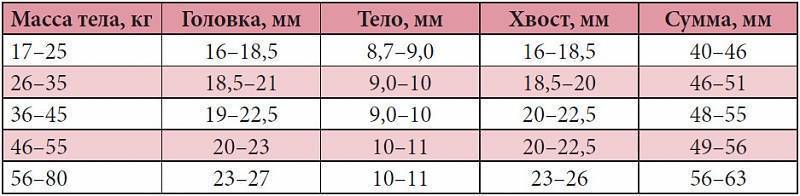
Показатели УЗ-диагностики: норма и патология
При УЗИ селезенки определяют: размеры, форму, положение органа, плотность его тканей, эхогенность паренхиматозной ткани. Кроме указанных параметров в расшифровке данных УЗИ селезенки включают определение диаметра сосудов. Сосуды и артерии при УЗ-обследовании достаточно хорошо просматриваются. Кроме этого, в области ворот селезенки иногда обнаруживаются увеличенные лимфоузлы.
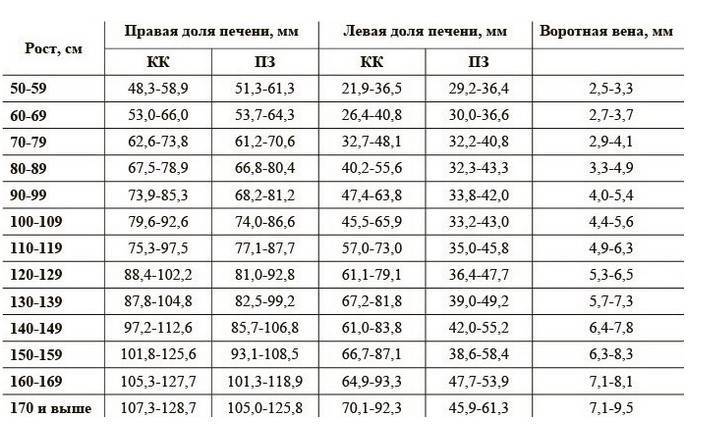
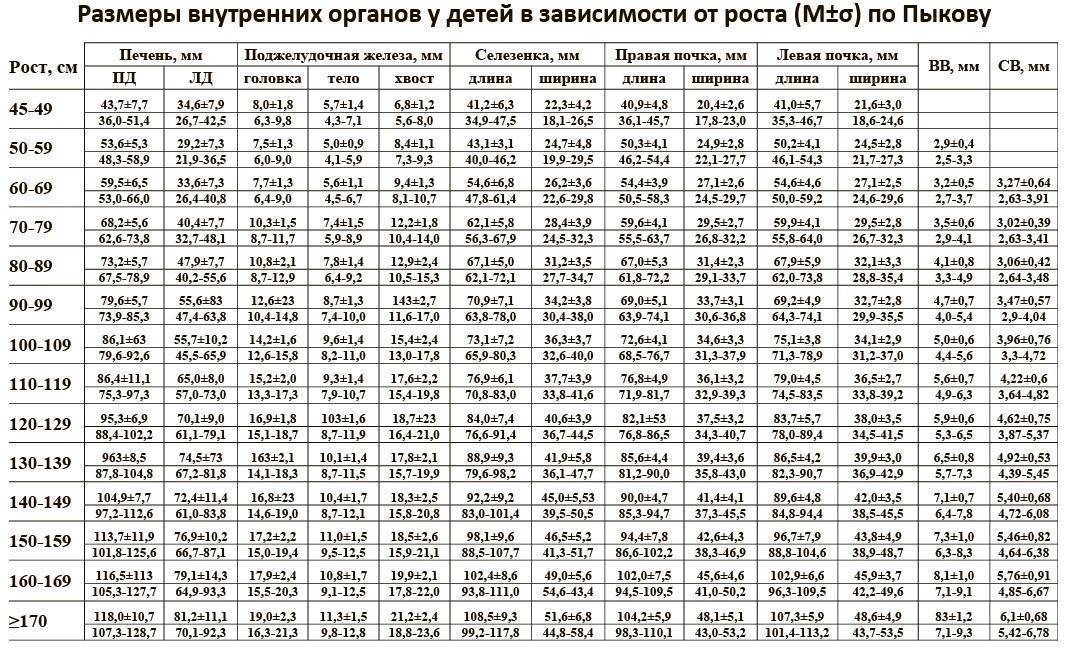
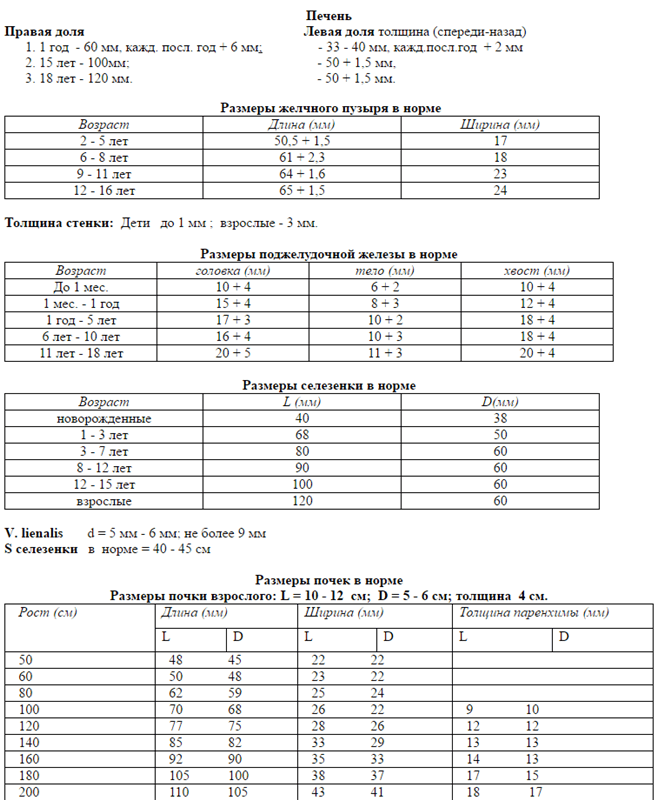
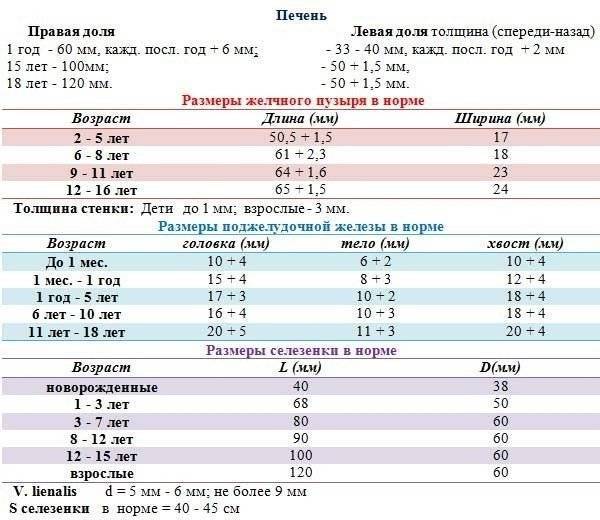
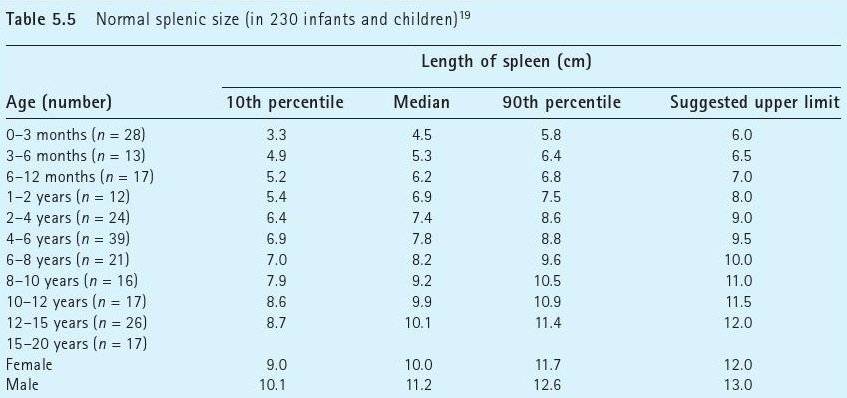
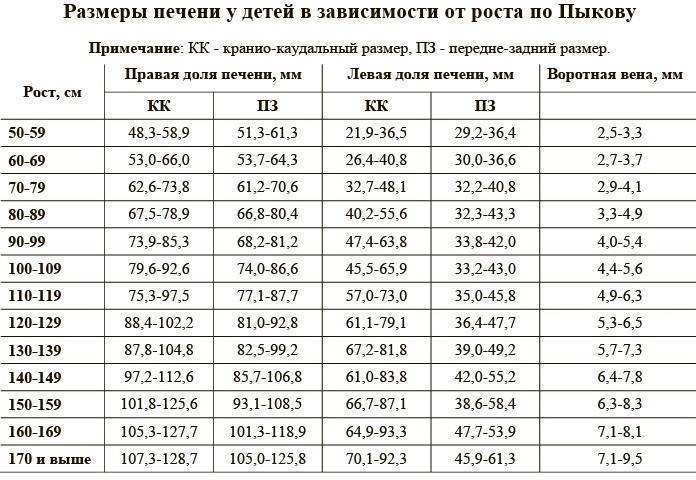
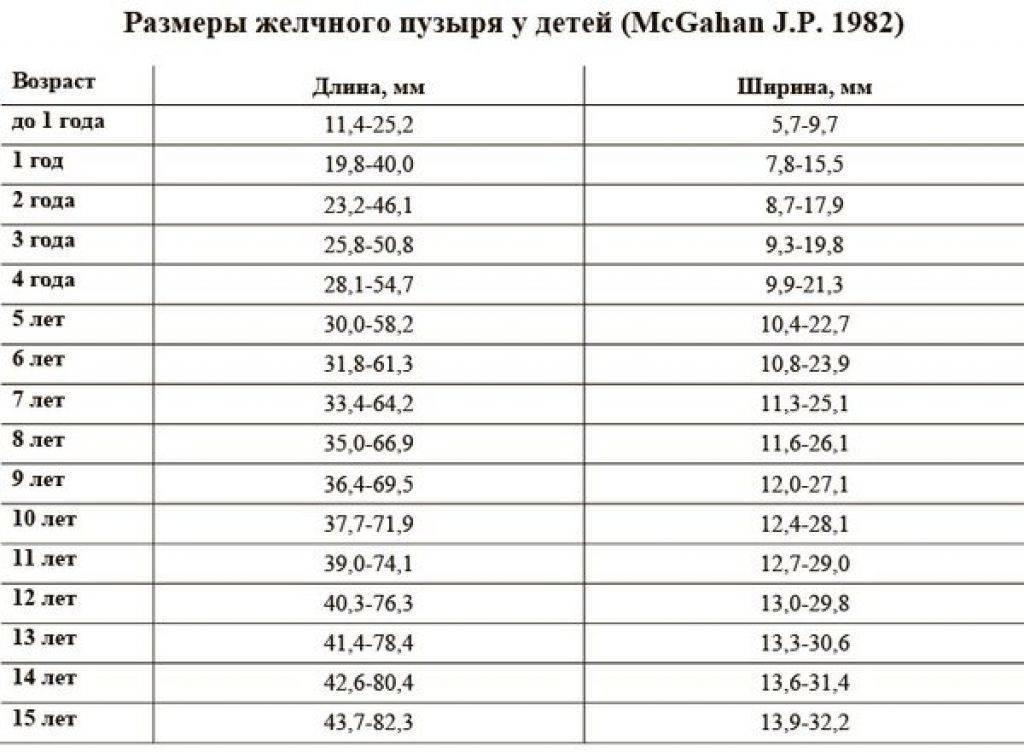
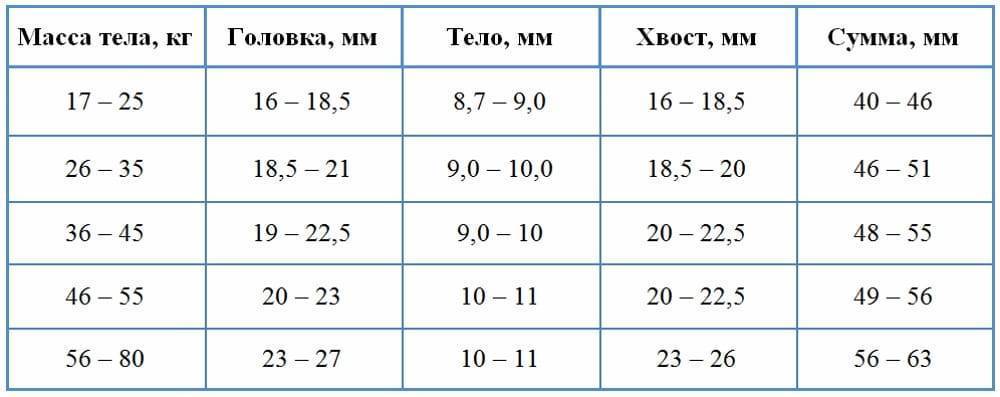
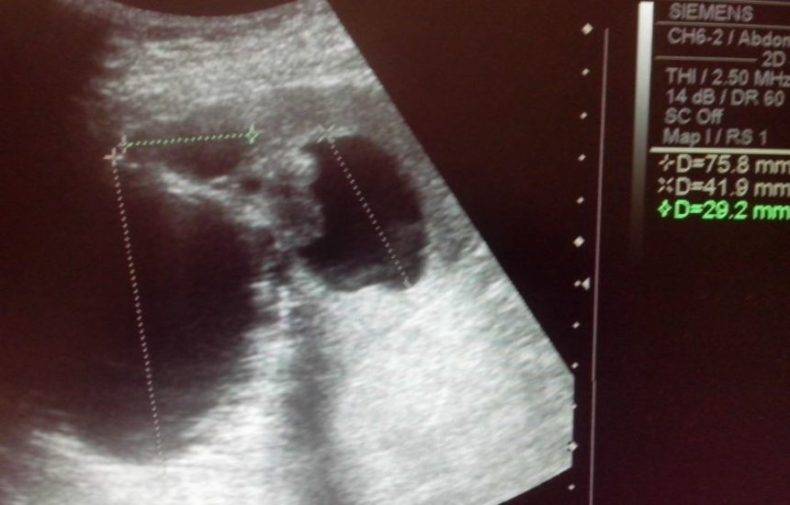
Размер: обычно определяются три показателя (длина х ширина х высота). Для взрослых людей нормальными считаются следующие показатели: 11(12) х 6(8) х 4(5) сантиметров. Если наблюдается отступление размера по одному из показателей, это может быть вариантом нормы.
Форма и положение органа: селезенка имеет форму полумесяца наружной выпуклой стороной, и внутренней – вогнутой. Нормальное расположение органа — в брюшной полости, в левом верхнем квадранте (между диафрагмой и желудком). Это примерно в области 9-11 ребра. У центра селезенки располагается хвост поджелудочной железы.
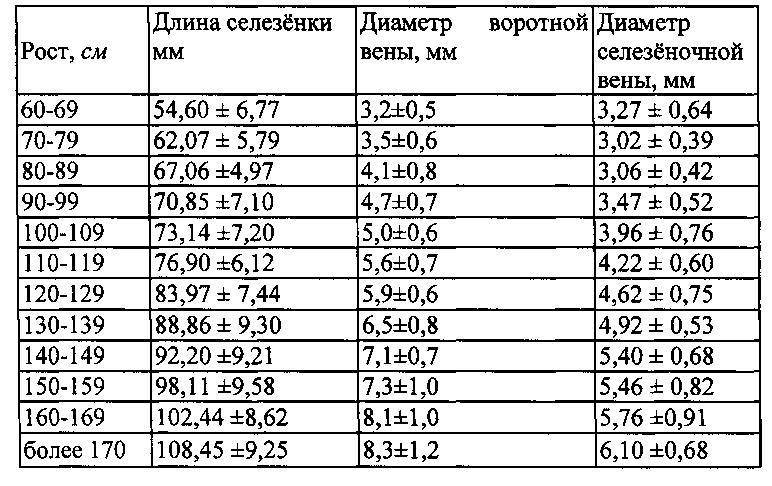
В обязательном порядке изучается и оценивается паренхиматозная ткань органа. В норме его эхогенность средняя, может определяться сосудистая сетка в зоне ворот селезёночной вены, диаметр вены до полусантиметра.
УЗИ помогает установить не только легко визуализируемые патологии. Иногда, если патология не была установлена непосредственно, дополнительно вычисляется площадь максимального продольного среза органа. В некоторых ситуациях это единственный наглядный способ определить увеличение селезенки. Площадь среза может колебаться в следующих пределах — 40-50 кв. см. В норме при УЗИ селезенки размеры и форма органа неизменны.
Желудок
На 16-20 неделе визуализируется желудок плода как анэхогенное образование круглой или овальной формы в верхних отделах брюшной полости. Если желудок не наполнен амниотическими водами, то можно говорить об атрезии пищевода (полном отсутствии просвета).
При диафрагмальной грыже желудок смещён и также не может быть определён на УЗИ. Также амниотическая жидкость отсутствует при поражении ЦНС у плода. Если плод заглатывает вместе с жидкостью кровь, в желудке визуализируются гиперэхогенные включения. Они также видны при опухолях желудка, но они обычно сопровождаются другими пороками развития. Размеры органа увеличиваются при кишечной непроходимости, многоводии, утолщении стенок, отсутствии малой кривизны. Уменьшение размеров желудка типично для микрогастрии, которая возникает на фоне отсутствия мочевого пузыря или неправильного положения печени. В 52% случаев плод погибает до 24-й недели беременности, ребёнок рождается нежизнеспособным. Щелевидный желудок характерен для недоразвитии на ранних стадиях беременности. Данная патология исправляется после рождения малыша: ребёнку конструируют желудок из части тонкого кишечника. Операция крайне сложная, но аномалия не является показанием для выполнения аборта. Атрезия желудка характеризуется отсутствием эхотени и предполагает образование плёнки с отверстием или без него, расположенной поперёк стенок желудка. Если это изолированная патология, то в 90% случаев она устраняется хирургически. Но обычно атрезия желудка сочетается со сращиванием пищевода, асцитом (излишним скоплением жидкости), недоразвитостью лёгких. Агенезия желудка предполагает полное отсутствие органа. Это типично для тяжёлых хромосомных аномалий, от которых плод погибает в пренатальный период. Большое значение в диагностике имеет УЗИ на 22 неделе. некоторые отклонения исчезают сами собой, а некоторые требуют немедленного вмешательства.
Показания к исследованию селезенки
Главным показанием к УЗИ селезенки является боль, которой дают о себе знать многие заболевания. Если после первичного осмотра врача ситуация не проясняется, а анализы не дали результата, в большинстве случаев назначают УЗИ селезенки.
УЗИ селезенки назначают при предположительном увеличении органа, чтобы подтвердить или опровергнуть это, а также выяснить причину при положительном ответе. Кроме того, абсолютным показанием к УЗИ селезенки являются такие заболевания, как цирроз печени, лейкоз, инфекционные заболевания. УЗИ селезенки могут назначить для определения расположения метастазов злокачественной опухоли и при травматических повреждениях брюшной полости.
Щелочная фосфатаза у детей – норма, причины отклонения от нормы
Контрольные значения для теста на щелочную фосфатазу меняются в зависимости от возраста из-за роста.
Нормальный уровень щелочной фосфатазы в плазме зависит от возраста и пола. Норма для детей и подростков:
Возраст | Норма фосфатазы |
Новорожденные | до 250 ед / д |
1 – 9 лет | до 350 ед / д |
10 – 15 лет | до 280 ед / л |
16 – 19 лет | до 150 ед / л |
Уровень этого фермента в сыворотке крови может незначительно отличаться в зависимости от используемых методов тестирования и реагентов.
В педиатрической практике исследование активности щелочной фосфатазы играет важную роль в диагностике заболеваний печени, что дополняется снижением оттока желчи в двенадцатиперстной кишке. Кроме того, уровень щелочной фосфатазы в крови ребенка часто повышен. Высокий уровень фосфатазы нарушает отток желчи из-за камней в желчных протоках или опухолей желчных протоков.
Ребенку с повышенной щелочной фосфатазой врач может поставить следующие диагнозы:
- заболевания костей, включая опухоли, саркомы, метастазы рака костей;
- гиперпаратиреоз;
- поражение костей при лимфогранулематозе;
- рахит;
- педиатрические заболевания – болезни скелета;
- инфекционный мононуклеоз;
- миелома;
- детская цитомегалия;
- кишечные инфекции.
Большое значение у детей имеет показатель щелочной фосфатазы в ранней диагностике рахита. В этом случае активность фермента увеличивается задолго до появления клинических симптомов заболевания.
Иногда происходит физиологическое, то есть естественное, повышение уровня щелочной фосфатазы в сыворотке крови: у недоношенных детей или подростков в период полового созревания и интенсивного роста костей.
Лекарственные препараты с побочными гепатотоксическими эффектами могут также повышать уровень фермента щелочной фосфатазы у ребенка. К таким препаратам относятся парацетамол, пенициллины, сульфаниламиды, эритромицин и многие другие. Повышенный метаболизм в костной ткани во время заживления переломов костей часто увеличивает уровень этого фермента.
Снижение уровня фермента щелочной фосфатазы не имеет клинического значения. Снижение уровня ферментов может происходить при различных нарушениях роста костей, дефиците цинка, магния, витаминов C и B12 в пище, анемии и гипотиреозе, а также в редких случаях врожденной гипофосфатазии.
Показатели УЗ-диагностики: норма и патология
При УЗИ селезенки определяют: размеры, форму, положение органа, плотность его тканей, эхогенность паренхиматозной ткани. Кроме указанных параметров в расшифровке данных УЗИ селезенки включают определение диаметра сосудов. достаточно хорошо просматриваются. Кроме этого, в области ворот селезенки иногда обнаруживаются увеличенные лимфоузлы.
Определение параметров селезенки
Размер:
обычно определяются три показателя (длина х ширина х высота). Для взрослых людей нормальными считаются следующие показатели: 11(12) х 6(8) х 4(5) сантиметров. Если наблюдается отступление размера по одному из показателей, это может быть вариантом нормы.
Форма и положение органа:
селезенка имеет форму полумесяца наружной выпуклой стороной, и внутренней – вогнутой. Нормальное расположение органа — в брюшной полости, в левом верхнем квадранте (между диафрагмой и желудком). Это примерно в области 9-11 ребра. У центра селезенки располагается хвост поджелудочной железы.
В обязательном порядке изучается и оценивается паренхиматозная ткань органа.
В норме его эхогенность средняя, может определяться сосудистая сетка в зоне ворот селезёночной вены, диаметр вены до полусантиметра.
УЗИ помогает установить не только легко визуализируемые патологии. Иногда, если патология не была установлена непосредственно, дополнительно вычисляется площадь максимального продольного среза
органа. В некоторых ситуациях это единственный наглядный способ определить увеличение селезенки. Площадь среза может колебаться в следующих пределах — 40-50 кв. см. В норме при УЗИ селезенки размеры и форма органа неизменны.
Патологии печени у плода
Печень визуализируется на ультразвуковом обследовании уже на 1-м скрининге. На сроке 11-14 недель можно увидеть в верхней части брюшной полости гипоэхогенное образование в виде месяца. К 25 неделе эхогенность повышается и становится такой же, как у кишечника, а перед родами превышает по плотности кишечник.
Очень важна оценка состояния кровотока печени. Вена пуповины плода входит в печень, во 2 триместре визуализируется воротная вена. Её диаметр в норме равен 2-3 мм, а к родам увеличивается до 10-11 мм. Желчные протоки в норме визуализироваться у плода не должны. Одна из часто встречающихся патологий плода — гепатомегалия печени — увеличение размеров органа. Для выявления аномалии применяется 3D датчик, способный визуализировать срез в продольном, поперечном и вертикальном срезах. Также можно увидеть увеличение размеров печени и на обычном УЗИ аппарате по выступающему животику, охват которого значительно превышает норму.
Одновременно с этим на экране видны различные гиперэхогенные включения. Как правило, аномалия дополняется увеличением селезёнки.
Среди причин, приводящих к увеличению размеров органов пищеварения, выделяют скрытые инфекции (токсоплазмоз, сифилис, ветрянка), а также хромосомные мутации (синдромы Дауна, Зельвегера, Беквета-Видемана).
- При синдроме Зельвегера видны аномалии конечностей, искажение грудной клетки, кисты почек. Анализ амниотических вод выявляет нехватку дигидрокси-ацетон-фосфат-ацил-трансферазы.
- Ветряная оспа, герпес, цитомегаловирус вызывают кальцинирование тромбов печёночной вены, что отражается на экране УЗИ монитора гиперэхогенными кальцинатами круглой формы. Также они образуются при мекониевом перитоните — отравлении содержимым кишечника плода, которое попадает в результате повреждения стенок.
В 87,5% случаев причиной увеличения печени и образования кальцификатов являются внутриутробные инфекции. Также у большинства беременных диагностируется гиперэхогенный кишечник, изменение структуры плаценты, а также большие размеры селезёнки. Патология на 3 триместре возникает в случае резус-конфликта между матерью и ребёнком. Также не исключены и метаболические нарушения. Увеличение печени встречается при галактоземии (генетическое нарушением углеводного обмена, из-за которого галактоза не преобразуется в глюкозу), трипсинемии (отсутствия выработки пищеварительного гормона трипсина), метилмалоновой ацидемии (отсутствии превращения D-метилмалоновой кислоты в янтарную кислоту), нарушениях выделения мочевины. Одиночные гиперэхогенные включения большого размера гораздо лучше, чем множественные разрозненные образования в сочетании с другими патологиями. Практически в 100% случаев гиперэхогенные включения большого размера устраняются до рождения малыша или в первый год жизни. В некоторых случаях порок органов брюшной полости ставится ошибочно. Такое бывает, если брюшная полость малыша сдавливается стенками матки, патологиях миометрия или других факторах.
На экране монитора видна псевдоомфалоцеле — ошибочная визуализация выхода органов брюшной полости за пределы брюшной стенки. Иногда УЗИ «не видит» значительных пороков. Так, грыжа по форме и эхоструктуре напоминает петли кишечника, в этом плане большую помощь оказывает допплерометрия, позволяющая увидеть кровоток.
Наша клиника имеет прекрасный 4D аппарат, оснащённый всеми современными возможностями, исключающими ошибки диагностики.
Как делают УЗИ селезенки?
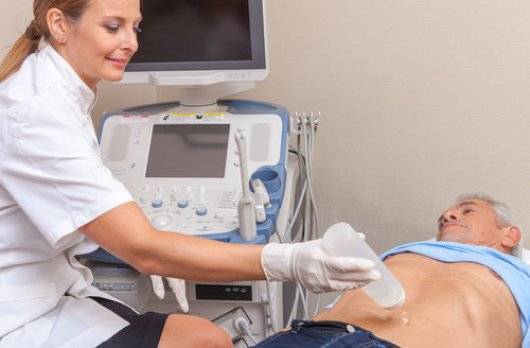 Как следует подготовиться к УЗИ селезенки прямо в кабинете? Для прохождения УЗИ у взрослых потребуется лечь на спину. Датчик сканирования двигают от реберной дуги до конечной точки органа. После исследования в лежачем положении пациент поворачивается на правый бок, и датчиком водят между ребер до получения изображения поперечных срезов селезенки. При необходимости пациенту могут сказать лечь на живот, чтобы продолжить сканирование в реберной части. Так как УЗИ селезенки – это неинвазивный метод исследования, неприятных ощущений пациент не испытывает, кроме разве что прикосновения холодного датчика.
Как следует подготовиться к УЗИ селезенки прямо в кабинете? Для прохождения УЗИ у взрослых потребуется лечь на спину. Датчик сканирования двигают от реберной дуги до конечной точки органа. После исследования в лежачем положении пациент поворачивается на правый бок, и датчиком водят между ребер до получения изображения поперечных срезов селезенки. При необходимости пациенту могут сказать лечь на живот, чтобы продолжить сканирование в реберной части. Так как УЗИ селезенки – это неинвазивный метод исследования, неприятных ощущений пациент не испытывает, кроме разве что прикосновения холодного датчика.
УЗИ селезенки у взрослых и детей
Ультразвуковое исследование основано на действии ультразвуковых волн, совершенно безвредных. Эффективность несколько ниже, по сравнению с МРТ, КТ и другими, зато ограничений не имеется. Противопоказаний к УЗИ нет ни для детей, ни для взрослых. УЗИ селезенки можно делать на всех сроках беременности, младенцам с первых дней жизни и любым пациентам в течение всего заболевания несколько раз, поскольку никаких лучевых технологий УЗИ не использует. Как часто надо делать УЗИ селезенки, решает врач. Если речь идет об УЗИ селезенки, подготовка к процедуре лишена особых требований.
УЗИ селезенки – это эффективный и, с финансовой точки зрения, доступный метод исследования, поэтому, если болит селезенка, норму размеров у взрослых УЗИ сможет распознать. На основании отклонений врач назначит эффективное лечение.
Расшифровка УЗИ селезенки: норма показателей
Нормальные результаты ультразвукового исследования селезёнки выглядят следующим образом:
- Эхогенность: средняя.
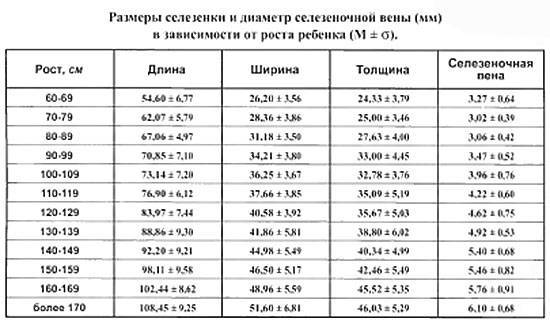
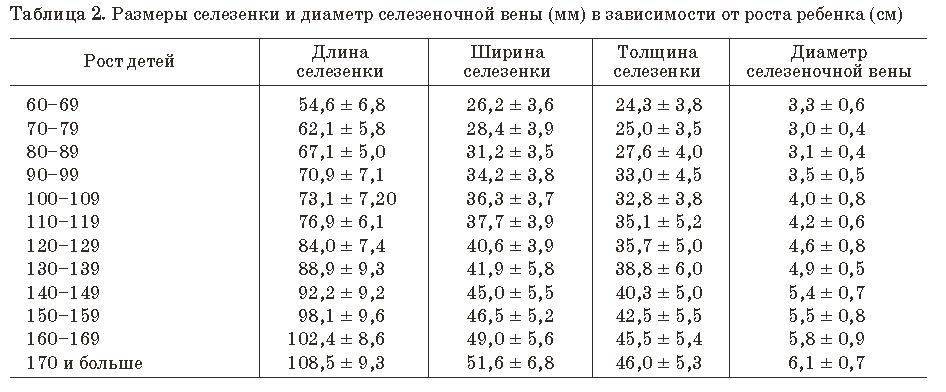
- Размер селезёночной вены – не более 0,5 см (в диаметре).
- Возможное присутствие сосудистой сетки в зоне ворот органа.
- Форма: в виде серпа.
- Расположение: в брюшной полости, в левом верхнем квадранте (между диафрагмой и желудком).
- Локализация желудка: у центра селезёнки (или немного ниже).
- Расположение хвоста поджелудочной железы: у середины ворот органа.
- Локализация левой почки: чуть ниже селезёнки у середины.
- Размер: при косом срезе – в пределах 12 см, поперечном – до 8 см, толщина – около 4 см.
- Масса: 150-250 г.
- Структура паренхимы однородная, контур непрерывный.
Диагностический процесс
Диагностика спленомегалии начинается со стандартного общения доктора и пациента. В ходе беседы врач узнает и анализирует жалобы больного и анамнестические данные
Важно выяснить, когда впервые появились неприятные ощущения в левом подреберье, с чем сам пациент связывает их возникновение, какой образ жизни он ведет, что ест, сколько пьет и курит
Особое внимание следует обратить на поездки больного в экзотические страны и перенесенные ранее заболевания. Пальпаторно специалисты обнаруживают увеличенный и болезненный орган, перкуторно – изменение селезеночной тупости
Эти данные позволяют врачам сделать предварительное заключение.
Для подтверждения или опровержения предполагаемого диагноза пациентов направляют на лабораторно-аппаратные исследования.
- УЗИ селезенки — определение размеров и формы органа, его структурных особенностей и патологических изменений. В ходе исследования выявляют воспаление, травматическое повреждение, опухоли, кисты, врожденные пороки развития. По результатам УЗИ расположенных рядом органов специалисты оценивают состояние желчного пузыря, желчевыводящих путей, печени, поджелудочной железы, почек, кишечника.
- Рентгенографическое исследование — селезенка увеличена, желудок и кишечник смещены.
- Компьютерная томография – детальное изображение органа с точным обнаружением локализации патологического процесса: опухоли, кисты, абсцесса.
- Сцинтиграфия — определение функционального состояния селезенки и очаговых изменений ее паренхимы.
- Стернальная пункция проводится при подозрении на опухоли кроветворной ткани.
- Генетическое консультирование показано лицам с наследственными заболеваниями.
Результаты лабораторных испытаний неспецифичны: в гемограмме — воспаление и анемия, в БАК — нарушение функционирования внутренних органов, в ОАМ — признаки интоксикации. Эти основные исследования показаны всем без исключения больным. Нередко их дополняют бакпосевом крови на стерильность, копрограммой, коагулограммой, анализом на аутоиммунные биохимические маркеры, энтеробиоз.
Проведением лечебно-диагностических мероприятий занимаются врачи разного профиля в зависимости от причины болезни. Пациенты чаще всего обращаются к специалистам в области гематологии, эндокринологии, ревматологии, общей терапии.