Стимуляция яичников для планирования беременности народными средствами
Организм каждого человека на земле уникален. Перед стимуляцией яичников женщину не зря подвергают множеству обследований прежде, чем назначить терапию. Так и народные средства нужно подбирать индивидуально для каждой, мечтающей стать мамой. Ни в коем случае нельзя лечиться самостоятельно, иначе последствия могут быть настолько плачевными, что о материнстве можно будет забыть навсегда. Чтобы избежать негативных последствий, обязательно проконсультируйтесь с опытным специалистом.

Одними из самых действенных и популярных на сегодняшний день травами для повышения фертильности считаются:
- отвар из шалфея. Его пьют, начиная с 5 по 11 дни от начала менструации;
- отвар боровой матки, применяемый только после 14 дня цикла;
- отвар красной щетки – достаточно мощное средство для нормализации гормонального фона. Его пьют от пары недель до месяца.
Также, на сегодняшний день существует способ простимулировать яичники без таблеток и лекарственных трав – гормональная йога. Категорически нельзя ею заниматься дома, включив обучающий урок через интернет. Оказать помощь в выборе правильных поз и их исполнении может только профессионал. Йога для стимуляции яичников предполагает:
- снятие стресса;
- избавление от лишнего веса;
- повышение фертильности. Правильные позы в йоге позволяют сбалансировать количество гормонов в женском организме и повышают шанс зачать малыша.
- улучшение деятельности кишечника и желудка.
Но, как бы хороши и полезны не были гормональная йога и травяные отвары, они не смогут справиться с серьезными поломками в организме самостоятельно. А потому, такое лечение может пригодиться, как вспомогательное тому, какое назначит опытный врач репродуктолог.
Вопрос эксперту
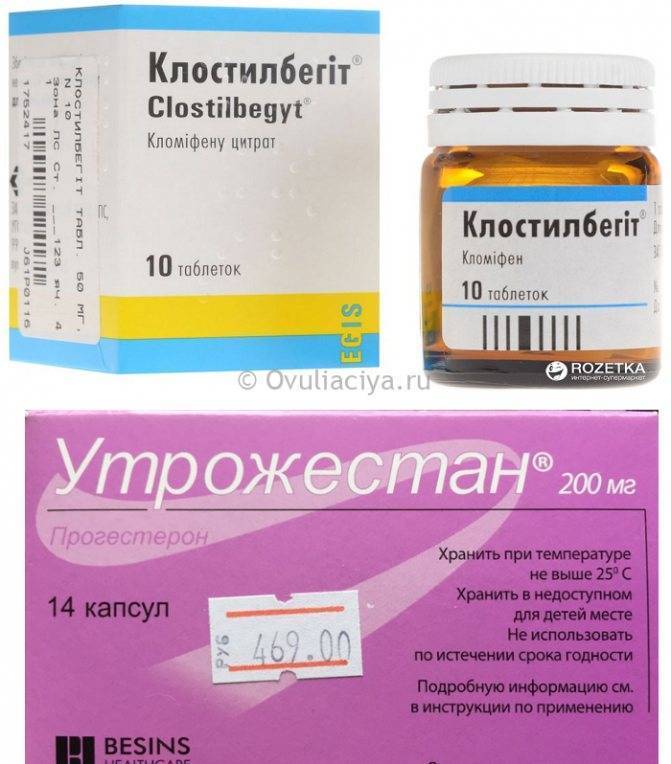
У меня запланировано ЭКО. Сейчас начали стимуляцию яичников при помощи длинного протокола с использованием Клостилбегита. Чувствую себя отлично! Я всегда занималась спортом, и бросать очень не хочу. Скажите, разрешены ли физические нагрузки в моем положении?
После Клостилбегита крайнее редко бывают побочные явления, поэтому ваше хорошее самочувствие вполне ожидаемо. При подготовке к процедуре желательно избежать лишних физических нагрузок, особенно связанных с сотрясением тела, поднятием тяжестей, риском получения удара в живот или падения. Какой-то минимум занятий спортом вам разрешен. Проконсультируйтесь с репродуктологом, чтобы установить ограничения.
Профилактика раннего истощения яичников
СИЯ вызывается вполне конкретными медицинскими причинами, поэтому женщина может вообще не столкнуться с этой проблемой, если будет следовать несложным рекомендациям:
- избегать воздействия токсичных веществ и ионизирующего излучения;
- не заниматься самолечением медицинскими препаратами;
- исключать или минимизировать стрессовые ситуации на работе или в личной жизни;
- своевременно посещать гинеколога и регулярно проходить обследования своей репродуктивной системы;
- следить за своим рационом, а также исключить употребление спиртного и психоактивных веществ, курение.
Еще одним способом предупредить и побороть этот недуг является криоконсервация яйцеклеток. Как правило, СИЯ возникает в период после 30 лет, поэтому у женщины есть немало времени, чтобы сохранить свой генетический материал в криобанке, пока фолликулярный аппарат яичников еще функционирует. Замораживание не снижает фертильность половых клеток, и они могут быть использованы для искусственного оплодотворения через много лет.
Как принимать витамин Е при планировании беременности
Учтите, что организм не умеет различать, для чего женщина принимает витамин Е. Если в организме была его нехватка, то поступающий токоферол в первую очередь будет использован для выполнения жизненно важных функций – клеточного дыхания, работы мышц и сердца, производства нужных веществ, обеспечения эластичности тканей, защиты сосудов и кожи от свободных радикалов. И только когда витамина Е будет достаточно, чтобы обеспечивать жизненно важные функции, организм его «направит» в репродуктивную систему. Это значит, что прием витамина E при планировании беременности нужно начать за 3–4 месяца до зачатия. Это позволит не только устранить дефицит токоферола, но и сформировать его запас.
Для профилактики нехватки принимают 10–15 МЕ витамина E до беременности и 15–20 МЕ после зачатия. Более высокие дозы могут быть назначены только врачом на основе результатов анализов.
Витамин E можно получить из продуктов, однако самый удобный способ обеспечения организма нужным количеством токоферола – прием отдельного препарата или витаминно-минерального комплекса. Второй вариант оптимален, так как на этапе подготовки к зачатию и вынашиванию ребенка организму женщины нужны и другие полезные вещества. Так, в необходимой дозировке 15 МЕ витамин E содержится в антиоксидантном комплексе Синергин (подробнее о продукте можно узнать здесь), который можно принимать и до зачатия, и на протяжении беременности.
Такая же дозировка витамина E входит в состав комплекса Прегнотон (подробная информация о продукте представлена здесь), в котором также содержатся фолиевая кислота, экстракт витекса, йод.
Обратите внимание, что витамин E жирорастворимый. Для его лучшего усвоения желательно принимать его вместе с блюдами, в которых много полезных жиров
Их содержат яйца, печень, сливки, оливковое масло.
- Тутельян В. А. и др. Микронутриенты в питании здорового и больного человека. – М.: Колос. – 2002. – 424 с.
- Ших Е. В., Махова А. А. Витаминно-минеральный комплекс при беременности. – М.: Издательская группа ГЭОТАР-Медиа. – 2016. – 352 с.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Подготовка к стимуляции
Прежде чем назначить женщине стимуляцию, репродуктолог обязан внимательно изучить её общее состояние и репродуктивное здоровье. Обязательные исследования для планирования беременности включают в себя:
- общий и биохимический анализы крови;
- исследование крови на TORCH-инфекции;
- УЗИ молочных желез;
- проведение нескольких УЗИ в разные периоды менструального цикла;
- изучение проходимости маточных труб. Для этого делают УЗИ, сальпингографию (рентген-исследование с использованием контрастного вещества, безвредного для организма), либо лапароскопию (диагностическую операцию, при которой через небольшие разрезы на передней брюшной полости вводятся специальные инструменты, оснащённые камерой, и врач видит состояние маточных труб на мониторе);
- анализы крови на гормоны в разные периоды МЦ;
- исследование крови на уровень АМГ (низкий АМГ может послужить плохому ответу яичников на проведенные манипуляции) и гормон пролактин;
- электрокардиограмму;
- анализ крови на ВИЧ, сифилис, гепатиты В и С;
- гистероскопическое исследование эндометрия (через влагалище в полость матки вводят гистероскоп, позволяющий исключить эндометриоз и другие патологические процессы в полости матки и её слизистых оболочках);
- исследование мазков из влагалища.

После того, как пациентка прошла все необходимые обследования, и врач подтвердил отсутствии других заболеваний, препятствующих зачатию малыша, ей проводят оценку овариального резерва. Для этого, пациентка сдает кровь натощак после гормональной нагрузки. Основываясь на результатах, репродуктолог сможет сделать вывод о целесообразности выбранного метода.
Способы преодоления бесплодия
Успехи медицины в XX и XXI веках, понимание процессов оогенеза и эмбриогенеза, достижения генетики обусловили появление вспомогательных репродуктивных технологий. Современное лечение бесплодия помогает даже в тех случаях, когда классические методики оказывались бессильны. Особенностью ВРТ (вспомогательной репродуктивной технологии) является осуществление отдельных или всех этапов зачатия вне организма женщины.

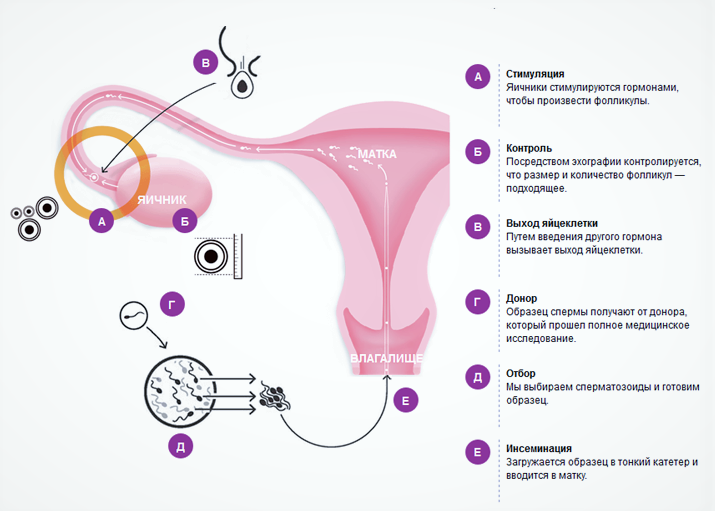
Искусственная инсеминация. Эта технология, по сути, заменяет собой традиционный половой акт и заключается во введении предварительно подготовленной спермы в маточную полость через катетер. Само оплодотворение и дальнейшее развитие ребенка происходят естественным образом. Искусственная инсеминация используется в тех случаях, когда невозможен естественный доступ спермы в матку – например, при мужской эректильной дисфункции или импотенции, аномальном строении влагалища или цервикального канала.
Экстракорпоральное оплодотворение (ЭКО). Это более сложная методика, заключающаяся в зачатии эмбриона вне организма женщины. Она проводится в несколько этапов:
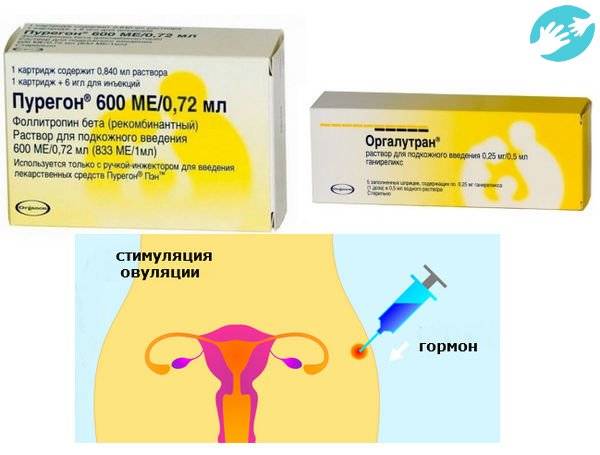
- Стимуляция яичников – с помощью гормональных инъекций увеличивается количество продуцируемых женским организмом яйцеклеток за 1 менструальный период;
- Пункция фолликулов – созревшие яйцеклетки извлекаются из яичных мешков с помощью иглы, вводимой через влагалище;
- Оплодотворение – извлеченные и отобранные жизнеспособные яйцеклетки помещаются в инкубатор и смешиваются со спермой полового партнера или донора, где и происходит зачатие;
- Культивация и перенос эмбрионов – оплодотворенные яйцеклетки (зиготы) в течение 5-6 дней развиваются до стадии начального дробления или бластоцисты, после чего переносятся в матку пациентки для имплантации.
Экстракорпоральное оплодотворение проводится по различным протоколам лечения бесплодия, в зависимости от репродуктивной способности пациентки, ее возраста, наличия различных заболеваний и противопоказаний. Например, при ЭКО в естественном цикле полностью или почти полностью отсутствует стимуляция яичников – такую программу используют в тех случаях, когда женщине противопоказан прием гормонов. Существуют протоколы, предусматривающие усиленный или продолжительный гормональный курс.
Неоценимую помощь в лечении бесплодия оказывают дополнительные технологии, направленные на повышение вероятности зачатия:
- ИКСИ. Представляет собой принудительную имплантацию сперматозоида в яйцеклетку с помощью микроиглы. ИКСИ применяется в тех случаях, когда затруднен процесс слияния половых клеток – например, из-за недостаточной подвижности мужских гамет или слишком толстой оболочки ооцита.
- Использование донорского биоматериала. Эта вспомогательная репродуктивная технология заключается в использовании при ЭКО чужих ооцитов, сперматозоидов или эмбрионов. Донорство применяется в тех случаях, когда один из потенциальных родителей или они оба не способны сами синтезировать жизнеспособные половые клетки. Также донорский биоматериал применяется для оплодотворения одиноких пациенток или женщин, находящихся в гомосексуальных отношениях.
- Суррогатное материнство. В этом случае эмбрион, зачатый с помощью генетического материала пациентки, подсаживается другой женщине. Суррогатное материнство используется тогда, когда генетическая мать не может по медицинским или немедицинским причинам самостоятельно выносить и родить ребенка.
- Криоконсервация. Эта репродуктивная технология направлена на сохранение биоматериала для использования в последующих попытках ЭКО или в программе отложенного материнства. Ооциты, сперма или эмбрионы подвергаются сверхбыстрой заморозке до температуры в 196°С с использованием криопротекторов и хранятся в криобанке неограниченное время.

Важно понимать, что ВРТ (вспомогательные репродуктивные технологии) не лечат бесплодие как таковое – они позволяют обойти патологию, заменить нарушенные репродуктивные функции. Например, искусственная инсеминация не устраняет мужскую импотенцию или аномальное строение влагалища
Однако, она заменяет собой естественный половой акт, тем самым преодолевая эти ограничения. Выбор той или иной ВРТ зависит от конкретной причины патологии, возраста пациентки и ее партнера, результатов их обследования и других факторов. В каждом случае врач индивидуально подбирает подходящий курс лечения бесплодия.
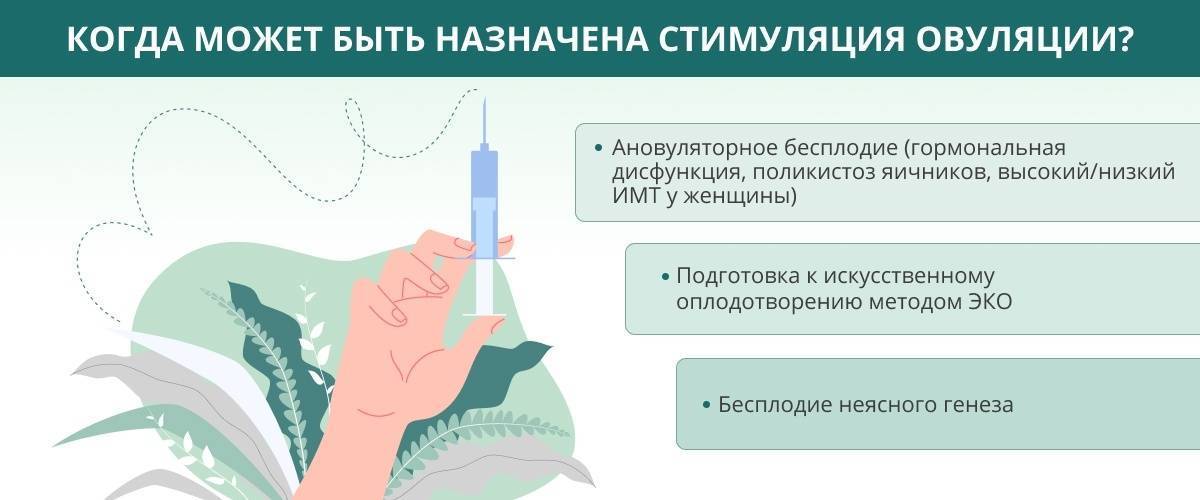
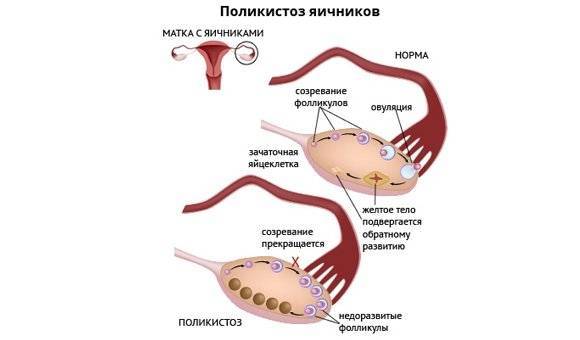
Как забеременеть при СПКЯ
Рассматривая вопрос о том, как забеременеть при поликистозе яичников, необходимо сказать о том, что это должно происходить под наблюдением врача. Если женщина знает свой диагноз и собирается зачать ребенка, ей в первую очередь необходимо обратиться к врачу, который объяснит все риски, схему лечения и методы, с помощью которых можно успешно зачать и родить малыша, и насколько высоки шансы благоприятного исхода именно в ее случае. Можно, конечно, самостоятельно пытаться забеременеть, но процент успеха будет значительно ниже.
В целях ознакомления, рассмотрим основные способы зачатия и беременности естественным путем при СПКЯ:
необходимо следить за циклом, чтобы отследить наступление овуляции. Главная причина, по которой женщина не может забеременеть при синдроме поликистозных яичников – это отсутствие или редкое наступление овуляции
Чаще всего овуляция наступает, просто, это происходит не при каждом цикле, поэтому важно «словить» этот период и яйцеклетку можно будет оплодотворить. Отслеживание происходит довольно просто: по измерению базальной температуры в период всего цикла, с помощью специальных тестов на овуляцию (можно приобрести в аптеке), метод УЗИ;
применение негормональной медикаментозной терапии
Такой вариант лечения при диагнозе СПКЯ может быть, если заболевание стало следствием эндокринных нарушений, например, инсулинорезистентность. В таком случае необходим прием препаратом, которые будут уменьшать концентрацию инсулина в крови, чтобы вернуть чувствительность рецепторов тканей к данному гормону;
стимулирование наступления овуляции с помощью гормональной терапии. При болезни назначаются препараты, которые запускают процесс созревания фолликулов, после созревания врач делает специальную инъекцию ХГЧ, вследствие которой должен произойти разрыв созревших фолликулов и выход яйцеклетки.
Кроме выше перечисленных процедур, существуют еще две, которые применяются в целях наступления беременности:
- хирургическое вмешательство – лапароскопия. С помощью данной операции можно быстро удалить существующие кисты в одном или в обоих яичниках. Эффективность такого метода очень высока и обычно беременность наступает в течение полугода после операции;
- ЭКО. Данный способ подразумевает искусственное оплодотворение и является наиболее дорогостоящим. Заключается в том, что яйцеклетка оплодотворяется вне организма женщины, а после подсаживается в матку для дальнейшего развития.
Основные женские гормоны и их влияние на наступление беременности
Вырабатываются яичниками. Нужны для подготовки эндометрия (слизистой оболочки матки) к прикреплению эмбриона. Участвуют в процессе овуляции.
Если выработка эстрогенов нарушена, овуляция не происходит, то есть наступление беременности невозможно. Кроме того, нарушается менструальный цикл, что также приводит к проблемам с зачатием.
Прогестерон
Нужен для наступления беременности и ее поддержания.
Повышенный уровень прогестерона может привести к аменорее (отсутствию месячных), а если женщина уже беременна, то к нарушениям развития плаценты. Результат пониженной концентрации прогестерона – отсутствие овуляции, задержка внутриутробного развития плода.
Фолликулостимулирующий гормон (ФСГ)
Стимулирует созревание фолликула.
Повышение концентрации ФСГ свидетельствует об истощении яичников, приводит к нарушениям менструального цикла и даже к полному отсутствию менструаций. Еще одно последствие высокого уровня ФСГ – разрастание внутреннего слоя слизистой матки.
Лютеинизирующий гормон (ЛГ)
Контролирует овуляцию, способствует формированию желтого тела.
Отклонение уровня ЛГ от нормы приводит к поликистозу яичников, то есть к появлению на них многочисленных кист. Также нарушаются функции яичников, из-за чего фолликул не созревает, а овуляция не происходит.
Пролактин
Отвечает за будущую лактацию, участвует в регуляции менструального цикла.
Повышение уровня пролактина (гиперпролактинемия) приводит к подавлению выработки ФСГ и ЛГ, отсутствию овуляции и даже бесплодию. При гиперпролактинемии нарушается менструальный цикл. Кроме того, при избытке пролактина не нарастает достаточный слой эндометрия, из-за чего даже оплодотворенная яйцеклетка (эмбрион) не может имплантироваться в стенку матки. С гиперпролактинемией связано около 40% случаев ненаступления беременности.
Стоит помнить, что на работу репродуктивной системы влияют все гормоны. Например, недостаток гормонов щитовидной железы может привести к снижению либидо, замершей беременности или к врожденным порокам развития плода. Поэтому не стоит удивляться, если при ненаступлении беременности или подготовке к зачатию врач назначит анализы на уровень различных гормонов в организме, а не только перечисленных выше.
Подготовка к стимуляции
- Коррекция и лечение всех обнаруженных причин отсутствия овуляции. Устранение гормональных сбоев и воспалений заболеваний органов малого таза. Довольно часто на этом этапе у пациентки женщин начинают расти фолликулы, восстанавливается цикл и дальнейшая стимуляция овуляции, цена на которую указана на сайте клиники «Центр ЭКО», не требуется.
- Нормализация (или коррекция) веса. Для женщин с наличием синдрома поликистозных яичников характерен избыточный вес. Иногда потеря пациентками 5 – 10% массы тела стимулирует появление самостоятельной овуляции, в остальных случаях она облегчает последующее воздействие на организм лекарственными препаратами. Дефицит веса может тоже стать причиной ановуляции, ведь созревание фолликулов возможно лишь у женщин, которые весят более 45 кг (рост – 160-170 см).
- Подготовка эндометрия – завершающий этап, который проводится под контролем УЗИ, а иногда и биопсии эндометрия. Пациентке назначаются в разных комбинациях препараты с женскими половыми гормонами (эстрогенами и гестагенами), которые стимулируют рост эндометрия в первой фазе менструального цикла и его секреторным трансформациям во втором периоде.
О того, насколько вы хорошо подготовитесь к процедуре, будет зависеть не только то, сколько будет стоить стимуляция овуляции в вашем случае, но и то, какой эффект она даст.
Обследования
До того как начинать процедуру стимуляции овуляции, врач обязательно назначит пациентке прохождение детального обследования организма. В ходе диагностики нужно будет сделать следующее:
- Сдать кровь для определения ВИЧ, сифилиса, половых гормонов и гормонов щитовидной железы;
- Супругу придется выполнить спермограмму;
- Потребуется мазок на микрофлору и посев из влагалища для выявления специфических инфекций;
- Обязательным является ультразвуковое исследование органов малого таза и молочных желез;
- Электрокардиография;
- Осмотр и заключение терапевта относительно состояния репродуктивной системы и способности женщины к беременности.
Стимуляция яичников при непроходимости одной маточной трубы, в большинстве случаев, не проводится. Это обусловлено тем, что повышается риск внематочной беременности, ведь яйцеклетка оплодотворяется именно в трубах.
Как отслеживают состояние женщины?
В течение стимуляции с помощью УЗИ врач будет наблюдать за ростом фолликулов и толщиной эндометрия (как правило, контрольное УЗИ проводится каждые 2-3 дня).
Сроки созревания фолликулов индивидуальны, но в среднем это 10-15 дней.
Кроме УЗИ, могут быть назначены анализы крови (с такой же периодичностью) для наблюдения за уровнем эстрадиола в крови.
Когда уровень эстрадиола достигнет нужного уровня, а фолликулы — определенного размера (между 16-18 мм), будет назначен внутримышечный укол ХГЧ — гормона, вызывающего овуляцию. Через 37 — 40 часов должна произойти овуляция. С этим расчетом планируется сексуальная связь, то есть через 24 часа после укола и в течение двух-трех последующих дней. В этот период вам могут быть прописаны прогестативные препараты — препараты для поддержки благоприятных для зачатия условий.
Как это работает?
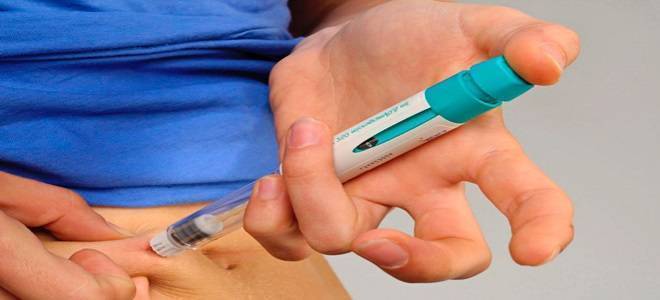
Менструальный цикл женщины, а также овуляция регулируются двумя эндокринными органами: гипоталамусом и гипофизом. Иногда из-за плохого функционирования этих желез овуляция может не происходить совсем или происходить нерегулярно и с нарушениями. В этих случаях врач может предложить провести стимуляцию яичников. Смысл процедуры заключается в регуляции гормональной деятельности вашего организма и восстановлении овуляции. Обычно стимуляция проводится гормональными препаратами — гонадотропинами (в виде таблеток, уколов или свечей).
Стимуляция начинается на 3 или 5 день менструального цикла (1-й день цикла — 1-й день месячных) с назначения ежедневного приема гормональных гонадотропных препаратов. Обычно это внутримышечные или подкожные уколы.
Эфирные масла
Уравновесить гормональный фон можно и при помощи ароматерапии. Среди эфирных масел для стимулирования функции яичников предпочтение отдается шалфею, базилику, кипарису, лаванде, герани. Несколько капель одного из указанных масел добавляют в аромалампу или при приеме ванны, сразу в теплую воду. Также с эфирными маслами можно делать массаж живота, добавив 2-3 капли средства в любое базовое масло (оливковое, персиковое, виноградных косточек и др.).
Стимуляция яичников для планирования беременности народными средствами – распространенный способ лечения бесплодия и восстановления функции репродукции. Однако такое лечение имеет ряд противопоказаний, а также не всегда оказывается эффективным. Поэтому проводить его нужно только под контролем лечащего врача.
Методы лечения бесплодия
Современная медицина располагает обширным арсеналом способов лечения бесплодия. Они обладают разной эффективностью и применяются в зависимости от конкретных причин патологии.
Медикаментозное лечение. Направлено на восстановление нормального гормонального фона, а также на устранение различных инфекционных, воспалительных, аутоиммунных и других патологий, препятствующих зачатию. Медикаментозная терапия может использоваться как основной или вспомогательный метод. В настоящее время в гормональном лечении бесплодия используются следующие препараты:
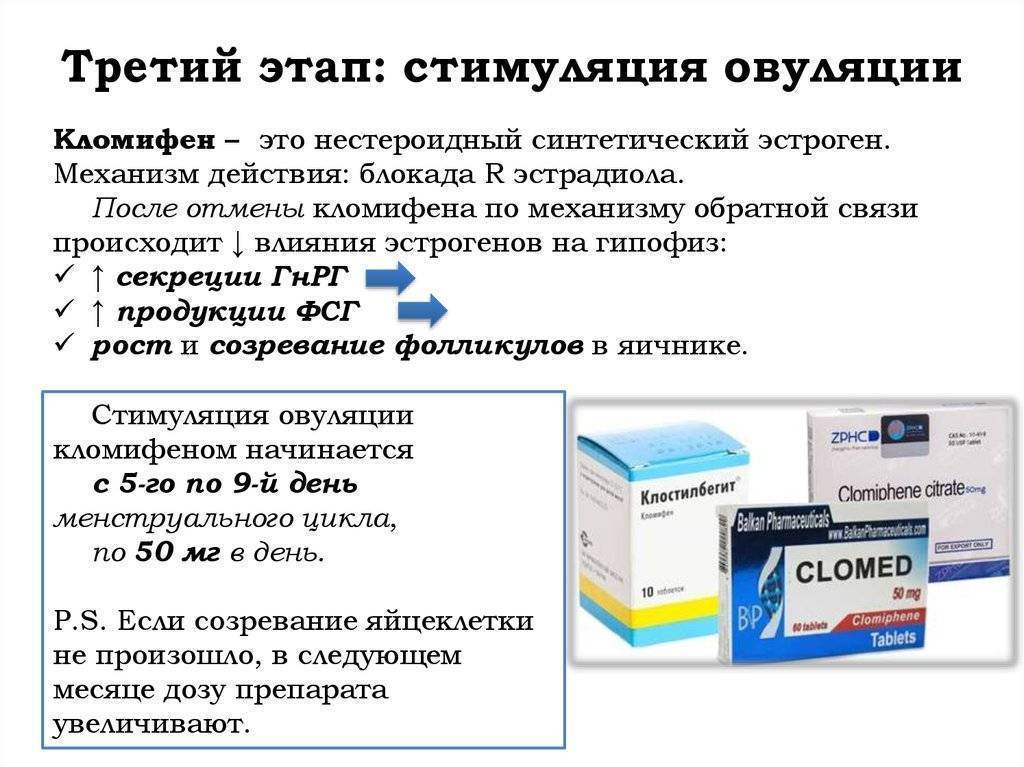
- Цитрат кломифена (кломид) – увеличивает выработку в организме фолликулостимулирующих гормонов (ФСГ), тем самым вызывая естественную овуляцию;
- Мочевые гонадотропины (ЛТ и ФСГ) – экстрагируются из очищенной женской мочи, используются для контроля над процессом овуляции и развитием эндометрия, а также для ускорения роста и повышения количества фолликулов при ЭКО;
- Рекомбинантные гонадотропины – аналоги естественных половых гормонов, получаемые с помощью генной инженерии и используемые для ускорения роста фолликулов.
Для лечения половых инфекций применяются антибиотики, противовирусные и противогрибковые препараты. Воспалительные процессы в половых органах устраняются с помощью кортикостероидов (гормональных) или нестероидных противовоспалительных средств. Для лечения иммунологического бесплодия используются антигистаминные препараты.
Хирургическое вмешательство. Применяется, главным образом, для устранения анатомических нарушений и новообразований в половых органах. Хирургическим способом удаляются спайки и рубцы во влагалище или фаллопиевых трубах, полипы в цервикальном канале, доброкачественные опухоли (миомы), аномально разросшийся эндометрий (слизистая оболочка матки). Хирургическое лечение бесплодия в Москве в нашей клинике бывает:
- Инвазивным – осуществляется через разрезы брюшной стенки, отличается повышенным риском осложнений;
- Малоинвазивным – выполняется через небольшие проколы (лапароскопия) или естественные отверстия, характеризуется сниженным риском развития осложнений.
Хирургические методы также используется для диагностики бесплодия. Например, с помощью биопсии тканей цервикального канала проводится гистологическое и цитологическое исследование, позволяющее выявить доброкачественные и злокачественные изменения в слизистой оболочке. Используя лапароскопию, врач может исследовать строение маточных труб и придатков, рассмотреть состояние тканей яичников и т. д.
Генная терапия. Наиболее современное лечение бесплодия заключается в исправлении генетических мутаций, вызывающих репродуктивную дисфункцию. Для этого используются лекарственные препараты на основе нуклеиновых кислот, технологии генной инженерии (редактирования генома). В связи с тем, что эта область медицины только начала развиваться, генная терапия бесплодия пока находится на стадии экспериментов.
Психотерапия. Если неспособность зачать ребенка обусловлена психоэмоциональными нарушениями, пациентка проходит курс психотерапии. В рамках него выявляются причины и события, вызывающие страх перед сексуальным контактом, беременностью и родами, используются различные методики принятия и преодоления травмирующих ситуаций. Для лечения бесплодия врач может комбинировать психотерапию с медикаментозной .
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Как вернуть овуляцию при поликистозе яичников?
Для восстановления овуляции при синдроме поликистозных яичников действуют по двум направлениям одновременно: смягчение метаболического синдрома (нормализация выработки инсулина) и снижение веса. В сумме это поможет выровнять гормональный фон и вернуть яичники к нормальной работе.
Стимуляция овуляции гормональными средствами при поликистозе яичников проводится в исключительных случаях. Так как гормональные препараты, вызывающие овуляцию, в виде побочного эффекта как раз могут спровоцировать образование кист. При поликистозе это может стать причиной крайне серьезных осложнений, угрожающих жизни.
Кроме того, если женщина планирует естественную беременность, то вызывать овуляцию разово не очень целесообразно. Ведь далеко не всегда беременность наступает с первой попытки даже у полностью здоровых пар. Нормой считается наступление беременности в течение года.
Поэтому лучше подумать о том, как вернуть овуляцию и цикл без вреда для здоровья.