Диагностика гидронефроза
В беседе с пациентом, собрав анамнез, врач определяет алгоритм диагностического поиска. При осмотре почти ничего специфического обнаружить не удается, разве что в запущенных случаях прощупывается увеличенная почка.
В обязательном порядке в лаборатории изучаются моча и кровь. Диагностика включает обязательное инструментальное обследование – УЗИ почек и рентгенографию. УЗИ с большой достоверностью выявляет признаки гидронефроза, при необходимости назначается сосудов почек.
Рентгенографию выполняют с внутривенным контрастированием. Во время исследования оценивается функция почек, видно, как контрастное вещество проходит чашечки и лоханки, где накапливается, сколько времени нужно для полной фильтрации крови (экскреторная урография). В некоторых случаях контраст вводят снизу через мочеточник, что позволяет визуализировать уровень сужения (ретроградная уретеропиелография). В качестве диагностики применяется также , , радиоизотопное исследование. Уточнить все детали, увидеть воочию сужение перед операцией позволяет эндоскопическая уретероскопия (исследование при помощи эндоскопа, который вводится через мочеиспускательный канал и мочевой пузырь в мочеточник).
Наши врачи
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 41 год
Записаться на прием
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Лечение гидронефроза
При бессимптомном течении и незначительной степени гидронефроза выбирается выжидательная тактика, пациент наблюдается в динамике. Консервативное лечение гидронефроза применяется в случаях воспаления в процессе подготовки к операции.
Основной метод лечения данной патологии – хирургический. Удаляются опухоли, метастазы, камни, устраняются врожденные пороки развития.
Практика показывает, что максимальное количество сужений приходится на мочеточник. Достаточно устранить сужение в этом месте, и восстанавливается нормальный отток мочи, человек выздоравливает.
ЦЭЛТ выполняют пластику мочеточника, используя лапароскопический доступ, в течение более 15 лет. Это максимально щадящая реконструктивная операция, которая приводит к полному выздоровлению. Накоплен огромный практический опыт, позволяющий помочь огромному числу пациентов.
Операция выполняется через проколы, без больших разрезов. Изображение проецируется на большой монитор, на котором видны все подробности. Суженный, измененный рубцами мочеточник рассекается. Из ткани лоханки выкраивается лоскут, который вшивается в месте сужения, производится пластика.
Эндоскопическая пластика мочеточника причиняет минимум повреждений пациенту. При операции рассекается небольшое количество тканей, следовательно, и возможных послеоперационных осложнений намного меньше, чем при открытом доступе. Практически к нулю сведен риск инфицирования. Реабилитационный период длится не более месяца, большую часть которого пациент проводит дома. В стационаре нужно провести только 2-4 дня.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ почек и надпочечников | 2 700 |
| Урография внутривенная | 6 000 |
- Стриктура мочеточника
- Короткая уздечка полового члена
Лечение заболевания
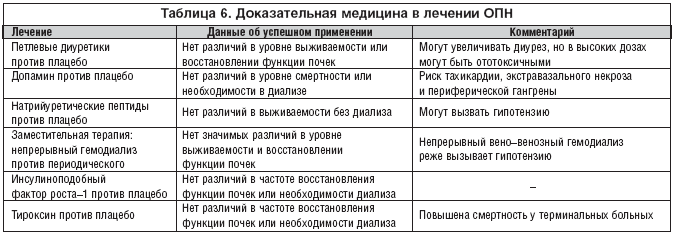
При острой форме, когда сильная интоксикация организма, необходима неотложная медицинская помощь. Требуется вызывать «скорую» для госпитализации и проведения мероприятий по дезинтоксикации. Врачи промывают желудок, очищают пищевод энтеросорбентами. В случае угрозы жизни делают гемосорбцию или гемодиализ. Лечение хронической почечной недостаточности у детей проводится для восстановления работы почек и замедления патологических процессов. Курс составляется индивидуально с учетом причины и состояния пациента. В зависимости от формы болезни и клинической картины назначают медикаментозное или активное лечение. На вопрос, перерастет ли ребенок ХПН, никто не сможет ответить, необходимо соблюдать предписания и контролировать состояние клубочковой фильтрации.
Консервативные методы
Терапия включает:
- низкобелковую, бессолевую диету;
- мочегонные препараты для усиления мочеиспускания;
- гормоны;
- стимуляторы для снятия анемии;
- препараты для регулировки давления, чтобы не допустить развитие заболеваний сердца; лекарства для понижения кислотности желудка;
- витамин D и кальций для недопущения почечной дистрофии.
Активные методы
Если лекарства не помогают, показана терапия с помощью специальных аппаратов с целью предотвращения рецидивов и поддержания жизнедеятельности.
- Гемодиализ – аппаратная очистка крови с помощью прибора «искусственная почка». Во время процедуры удаляются токсины, восстанавливается водно-солевой баланс. Необходимо посещение диализного центра.
- Перитонеальный диализ – проведение очистки крови и восстановления баланса путем фильтрации через область живота. Процедура проводится в домашних условиях.
- Пересадка почки. Операция увеличивает продолжительность и повышает качество жизни.
Методы исследования
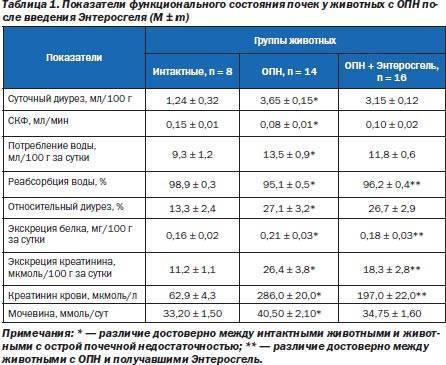
Основными методами диагностики гидронефроза у детей являются: ультразвуковое исследование, экскреторная урография, нефросцинтиграфия (динамическая, статическая), цистография.
Ультразвуковое исследование почек прекрасный метод как для скринингового, так и диагностического обследования пациентов. Данным методом можно выявить расширение чашечно-лоханочной системы почки у детей любого возраста. Главным преимуществом метода является его безопасность.
У младенцев первых месяцев жизни необходимо проводить дифференциальный диагноз гидронефроза с пиелоэктазией или функциональным расширением ЧЛС, которое исчезает самостоятельно в течении 3-6 мес.
С целью дифференциальной диагностики функциональных нарушений и механической обструкции большое значение имеет ультрасонография с лазиксом при достаточной водной нагрузке.
Признаками органической обструкции считают:
1. Расширение чашечно-лоханочной системы более 30 % от исходного размера в течение более 60 мин.
2. Появление болевого синдрома, тошноты и рвоты.
3. Уменьшение скорости почечного кровотока и повышение на 15% индекса сопротивления на фоне лазиксной нагрузки.
4. Признаки гипертрофии контрлатеральной почки.
Причины возникновения и формы ангиомиолипомы почки
УЗИ почек
Стоимость: 2 700 руб.
Подробнее
Достоверные причины возникновения ангиолипомы неизвестны. Продолжаются дискуссии о том, является ли изолированная ангиомиолипома врожденной или приобретается в течение жизни. Доказан аутосомно-доминантный тип наследования таких опухолей, когда мутантный ген передается по мужской линии.
Приобретенная опухоль может быть связана с гормональной перестройкой во время беременности, развитием других типов опухолей (особенно сосудистых и соединительнотканных). Ангиомиолипома также может развиваться при различных поражениях почек — от травм до хронических воспалений.
Известны две формы заболевания:
- Спорадическая или изолированная, которая развивается самостоятельно, вне связи с другими патологиями. Это единичная опухоль, заключенная в капсулу, развивающаяся в одной почке в мозговом или корковом слое. Часто встречаемая форма, обнаруживается в 9 случаях из 10.
- Синдром Бурневиля–Прингла или врожденная форма, развивающаяся на фоне туберозного склероза. При этой форме обнаруживаются множественные ангиомиолипомы в обеих почках.
Строение ангиомиолипомы может быть типичным и атипичным: при типичном присутствуют все типы тканей (жировая, мышечная ткань, эпителий, сосуды), а при атипичном отсутствует жировая. Выясняется это только при гистологическом исследовании пунктата или удаленного при операции препарата.
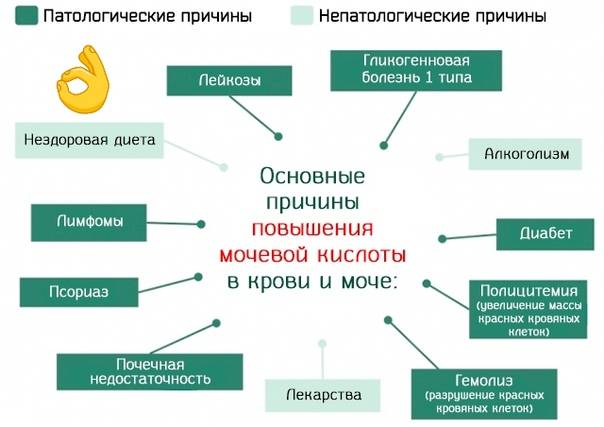
Причины солей в почках
Если у родителей имеется мочекаменная болезнь, то вероятность ее развития у ребенка повышается на 50%. Однако основная причина повышенного содержания солей – это нарушение в обмене веществ. Среди вероятных причин образования солей в почках выделяют:
- наследственность;
- несбалансированное питание;
- недостаток витаминов;
- употребление некачественной воды;
- малый объем потребления жидкости;
- воспалительный процесс в почках.
Из-за недостатка воды в организме задерживаются токсичные вещества, нарушается работа легких, сердца, почек. Наблюдается расстройство пищеварительной системы, высока вероятность запоров и гастрита. Ребенок испытывает слабость, становится уязвимым для вирусов и бактерий. У него снижаются умственные процессы.
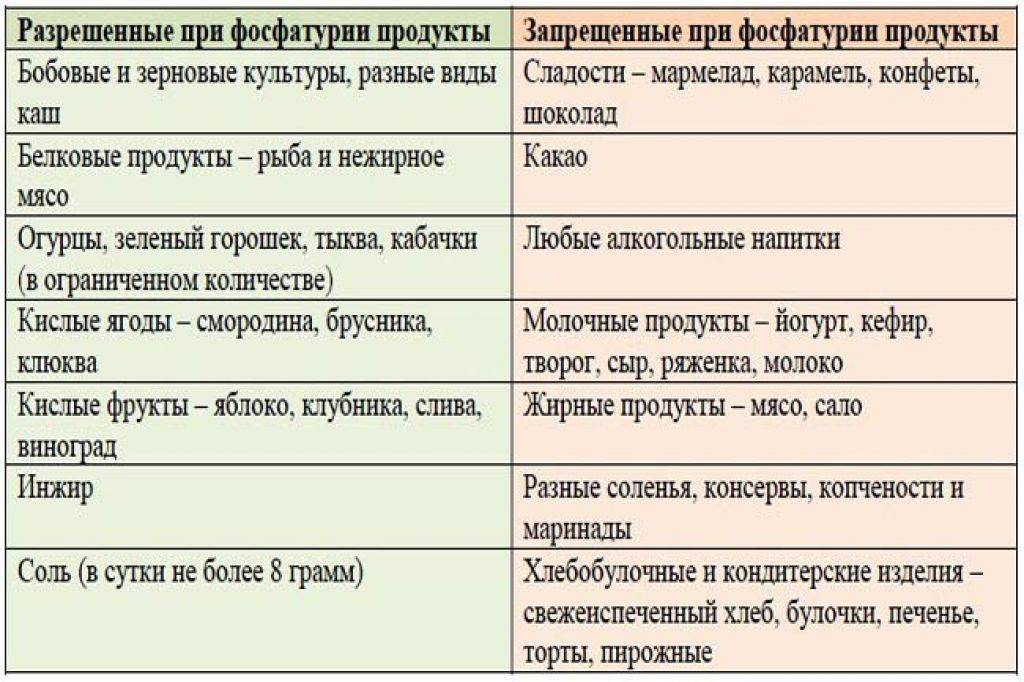
Основные виды солей: оксалаты, фосфаты, ураты. Увеличение оксалатов может спровоцировать употребление большого количества томатов, цитрусовых, какао, свеклы, аскорбиновой кислоты и витамина Д. Развивающиеся мочекаменная болезнь и пиелонефрит повышают показатели оксалатов.

Повышенная норма фосфатов указывает на преобладание в рационе растительной пищи и недостаток белковой. Кроме того, превышение фосфатов может свидетельствовать о развитии рахита или сахарного диабета. Обилие жирной, мясной пищи, консервов, копченостей, шоколада влияет на показатели уратов в анализе мочи.
Симптомы патологии
На начальных стадиях заболевание может протекать бессимптомно. Через некоторое время малыш испытывает неприятные ощущения. В основном это боли в пояснице. Появляются они оттого, что организм пытается вывести соли через мочевыводящие пути.
Однако боль в пояснице характерна для разных болезней
Важно обратить внимание и на другие признаки, например:
- частые позывы в туалет при том, что мочи выделяется совсем небольшое количество;
- боль в процессе мочеиспускания, в том числе резкая;
- тошнота и рвота, повышенная температура тела;
- быстрая утомляемость, ухудшение памяти и концентрации, снижение успеваемости;
- снижение аппетита и потеря веса.
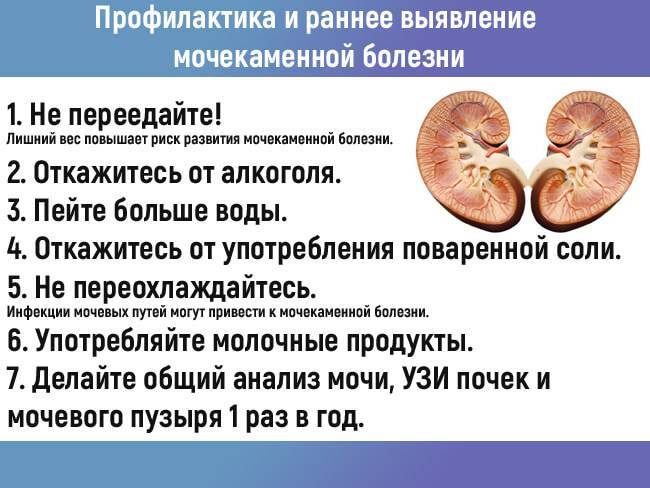
Профилактические меры
Многие проблемы в организме вызывает малоподвижный образ жизни и отсутствие физических нагрузок. Гиподинамия провоцирует застойные процессы в тканях и замедляет вывод из организма вредных продуктов метаболизма. Методы профилактики:
- отсутствие чрезмерных нагрузок, активный образ жизни с прогулками на свежем воздухе и занятиями на улице по сезону;
- употребление качественной воды – 1,5-2 литра в день;
- отказ от курения и алкоголя;
- нормализация веса при ожирении;
- соблюдение рекомендаций по рациону питания – запреты разные в зависимости от типа песка в почках.
Песок часто обнаруживают во время серьезных заболеваний мочеполовой системы.
Причины заболевания
Из почки моча переходит в ЧЛС, проходит по мочеточнику в мочевой пузырь, после чего выводится при опорожнении. Проблемы с оттоком мочи могут возникнуть по разным причинам:
- сужение (стриктура) мочеточника, «закупорка» опухолью или камнем;
- хроническая задержка мочи при аденоме простаты;
- продолжительное стояние камня в мочеточнике;
- сдавливание мочеточника добавочным сосудом нижнего полюса почки.
Существует врожденный тип гидронефроза, который диагностируют у новорожденных. Патология связана с врожденными аномалиями органов мочевыделительной системы.
Не всякая дилатация (расширение) ЧЛС является гидронефрозом.
Например, патология может появляться у здоровых людей при переполнении мочевого пузыря вследствие употребления большого количества жидкости. В данном случае не говорится о гидронефрозе.
Заболевание имеет хронический характер, поэтому изменения при отсутствии своевременного лечения становятся необратимыми. Это связано с тем, что при механическом сдавливании ткань почки замещается соединительной, вследствие чего теряет свою функцию. Если на фоне длительного гидронефроза возникают частые воспалительные процессы или пиелонефриты, следует рассматривать удаление почки как очага хронической инфекции.
Существует одно- и двухсторонний гидронефроз.
Односторонняя патология ЧЛС возникает при проблемах с опухолевом сдавлением мочеточника, передавливании добавочного сосуда лоханочно-мочеточникового сегмента, длительном нарушении оттока мочи, при наличии камня в мочеточнике и т.д..
Двухстороннее заболевание появляется при одновременном поражении мочеточников или затруднениях оттока мочи на уровне мочевого пузыря. Патология также возникает у женщин при раке матки (когда происходит сдавливание мочеточника) или органов брюшной полости, у пациентов после лучевой терапии на органы малого таза при стриктуре мочеточника и т.д.
Симптомы гидронефроза
Обычно симптоматика у детей на первой стадии недуга выражена слабо, непостоянна и схожа с рядом других болезней. Иногда как родители, так и врачи не придают ей значения, списывая на ранний возраст или особенности темперамента.
Какие могут быть жалобы у детей на второй-третьей стадии болезни:
- боли в области поясницы и живота (они локализуются справа или слева, в зависимости от пораженной почки, либо с двух сторон);
- снижение общего тонуса, ухудшение состояния;
- если развивается непроходимость, дети чувствуют сильную боль в области пораженной почки, гипертонус (сильное мышечное напряжение) передней брюшной стенки, проявляется рвота на фоне интоксикации организма (поражения токсичными веществами мочи).
Также следует обращать пристальное внимание на такие факторы, как:
- повышенная температура тела, свидетельствующая о присоединенной инфекции (особенно при очень больших цифрах);
- измененные показатели по результатам лабораторного анализа мочи;
- ненормальный цвет мочи, наличие в ней крови;
- возможность прощупать почку через переднюю брюшную стенку (это значит, что орган сильно увеличен).
В некоторых случаях возможна почечная колика, которая появляется при внезапном затруднении оттока мочи.
Диагностические мероприятия
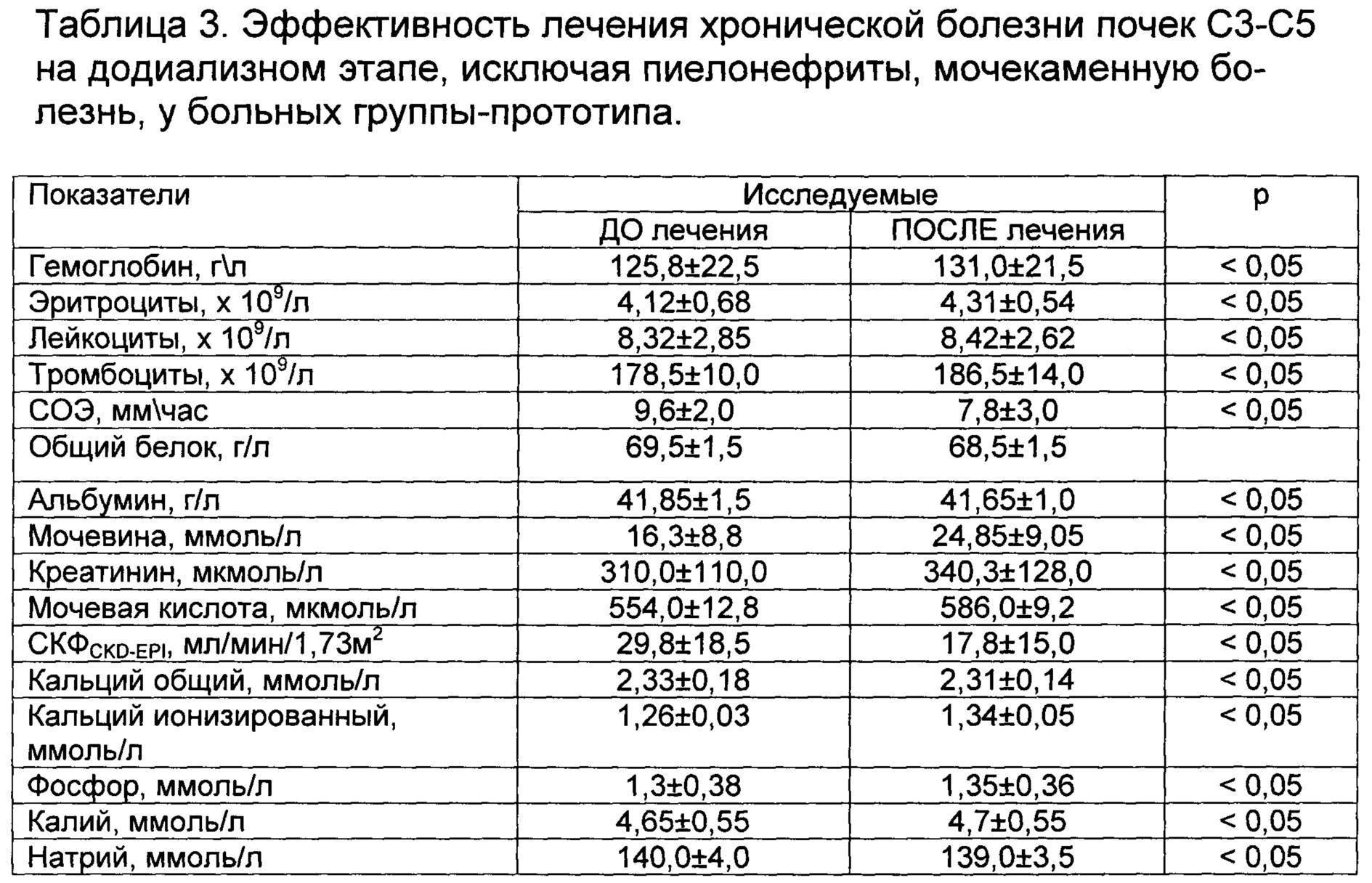
Своевременная постановка диагноза затрудняется из-за практического отсутствия симптоматики. Для выявления солей в мочевой системе прибегают к аппаратному и лабораторному исследованию. План диагностики включает такие методы:
- Клинический анализ мочи. В жидкости обнаруживается взвесь, состоящая из кристаллов солей. Они выпадают в осадок при изменении уровня pH. Поэтому нарушение кислотно-щелочного баланса урины является косвенным подтверждением солевого диатеза.
- Биохимический анализ мочи. На наличие в почках кристаллов солей указывает увеличение уровня кальция, неорганического фосфора, оксалатов, магния и т.д.
- УЗИ почек. Маленькие размеры солей не позволяют точно увидеть их. В 90% случаев при отложении микроконкрементов эхогенность почек увеличивается.
- Экскреторная урография. В вену вводят контрастный раствор, который спустя 4-5 минут достигает почек. Во время его циркуляции по мочевой системе нефролог проводит рентгенологическое исследование. По сделанным снимкам удается определить количество солей в ЧЛС и других органах.
При обследовании врач отличает солевой диатез от нефропатий, пиелонефрита, туберкулеза и недоброкачественных образований почек.
Соли в почках у ребенка на УЗИ проявляются теми же эхопризнаками, что и у взрослых. Поэтому исследование детей выполняется с применением аналогичных диагностических методик. Чтобы оценить работоспособность мочевыделительной системы, педиатр может назначить обзорную урографию, МКТ или КТ почек с мочеточниками и мочевым пузырем.
Патогенез (что происходит?) во время Дисметаболической нефропатии у детей:
Защитные факторы заключаются в действии веществ, которые удерживают соли растворенными. Часто их называют защитными коллоидами. Такие вещества находятся в плазме крови, фильтруются в первичную и окончательную мочу, секретируются канальциевым эпителием. Если ферменты защиты недостаточны и есть предрасполагающие факторы, описанные выше, соли образую кристаллы.
При обменной нефропатии у детей кристаллы откладываются в собирательных трубочках, канальцах и интерстиции почек. Сначала развивается неспецифический воспалительный процесс, далее может развиться иммунокомплексный воспалительный процесс, который поражает разные отделы нефрона. В зависимости от того, насколько поражен нефрон, заболевание протекает в таких вариантах (которые проявляются разными симптомами):
- тубуло-интерстициальный нефрит
- острая почечная недостаточность
- мочекислый диатез
- бессимптомное течение
- уролитиаз
Дисметаболические нарушения, которые длятся долго, вызывают фиброн интерстиция, снижение канальциевых функций, что, в свою очередь, вызывает нарушение концентрационной функции почек.
Первичная оксалурия – довольно редкий вариант заболевания. У детей чаще встречается вторичная оксалурия. Большинство оксалатов, выводимых с мочой, образуются в процессе обмена веществ из аминокислот. Оксалаты могут локально формироваться в почках по причине разрушения фосфолипидов клеточных мембран. Как результат – образуются предшественники оксалатов, с которыми кальций формирует нерастворимые соли.
Мембраны распадаются по причине воздействия мембранотоксических соединений, бактериальных фосфолипаз при воспалительных процессах в почках. Морфологически выявляется выраженная деструкция щеточных каемок проксимальных и дистальных канальцев.
Преимущества «СМ-Клиника»
В нашем медицинском центре работают одни из лучших специалистов Северной столицы: детские нефрологи, урологи, педиатры.
«СМ-Клиника» имеет современное оснащение, благодаря чему болезни диагностируются быстро и точно. Это дает возможность возвращать детей к нормальной жизни в короткие сроки. У нас нет очередей, подход к каждому ребенку всегда индивидуальный и деликатный. Если требуется стационарное наблюдение, предоставляются комфортабельные палаты.
- Н.И. Хлебовец. Тубулоинтерстициальный нефрит у детей // Журнал Гродненского государственного университета, 2014, №1, с.94-97.
- Lechon FC, Espi MT, Abal RP, Peiro JLE. Acute glomerulonephritis associated with pneumonia: review of three cases. Ped. Nephrol. 2010; 25: 161-164.
- Г.А. Маковецкая, Л.И. Мазур, В.Н. Баринов, Е.А. Баранникова, Е.М. Ромаданова, П.В. Моринец. Волчаночный нефрит у детей: манифестация, диагностика, лечение // Российский вестник перинатологии и педиатрии, 2017, №62(4), с.185-186.
Автор статьи
Лаврищева Юлия Владимировна
Врач первой квалификационной категории
Специальность: нефролог
Стаж: 14 лет
Формы и степени ПМР у детей
Заболевание может быть первичным и вторичным. Причина ПМР первичного типа – врожденный дефект устья мочеточника либо стенки мочевого пузыря. Вторичное заболевание – это продолжение болезней мочевыводящей системы, например рецидивирующего цистита.
Также болезнь может быть постоянной или транзиторной. Постоянный ПМР присутствует всегда, а транзиторный появляется при других заболеваниях – остром простатите, цистите.
Степени ПМР
| Степень | Описание |
|---|---|
I | Рефлюкс малого объема мочи ограничен тазовым отделом мочеточника, который не расширен. Симптомов нет, риск осложнений минимален. |
II | Заброс мочи по всей протяженности мочеточника, но без его расширения. Моча не доходит до почек и чашечно-лоханочной системы. Ярко выраженных симптомов нет, появляется небольшой риск получения инфекции, рефлюкс быстро прогрессирует. |
III | Моча попадает в почки, но лоханки не расширяются. Почечная функция может быть снижена на 20 %. Мочеточник расширяется, моча застаивается в выделительной системе, что повышает риск инфекционного осложнения. Появляются средне выраженные симптомы. |
IV | Мочеточник существенно расширен, чашечно-лоханочная область деформирована, функция почек снижена на 50 %, вырабатывается меньше мочи. Выражена симптоматика, повышается температура тела, появляются отеки. Если ПМР двухсторонний, могут развиваться угрожающие жизни ребенка состояния. |
V | Сохраняются все признаки предыдущих степеней, почки сильно поражены, их паренхима истончена. Мочеточник приобретает коленообразные изгибы. Нарастают симптомы почечной недостаточности – тошнота, рвота, снижение мочевыделения, кожный зуд. |
Симптомы и диагностика мочекаменной болезни у детей
Заболевание может долго не проявлять никаких признаков. Часто обнаруживается на случайном обследовании и становится неожиданностью. Если все же симптомы возникают, то проявляются в форме:
- почечной колики, которая сопровождается сильными болями в животе, пояснице, половых органах;
- повышенной температуры;
- уменьшения отхождения мочи;
- примесей крови в моче;
- рвоты, тошноты.
Вовремя начать лечение мочекаменной болезни у детей помогают именно сильновыраженные симптомы. Если патологию своевременно не выявить, могут развиться опасные осложнения: воспаление или нагноение почки, почечная недостаточность, уросепсис (распространение инфекции из почки через кровь в другие органы) и др.
- ультразвуковое исследование почек, мочевыводящих путей;
- рентген почек и почечной лоханки с контрастированием (урография и пиелография);
- компьютерная и магнитно-резонансная томография – для исключения наличия злокачественных образований;
- анализ мочи с бактериологическим исследованием;
- биохимический и клинический анализы крови, а также исследование на гормоны щитовидной и паращитовидной желез;
- кристаллография – анализ камня, если он уже начал отходить.
Диагностические мероприятия
Своевременная постановка диагноза затрудняется из-за практического отсутствия симптоматики. Для выявления солей в мочевой системе прибегают к аппаратному и лабораторному исследованию. План диагностики включает такие методы:
- Клинический анализ мочи. В жидкости обнаруживается взвесь, состоящая из кристаллов солей. Они выпадают в осадок при изменении уровня pH. Поэтому нарушение кислотно-щелочного баланса урины является косвенным подтверждением солевого диатеза.
- Биохимический анализ мочи. На наличие в почках кристаллов солей указывает увеличение уровня кальция, неорганического фосфора, оксалатов, магния и т.д.
- УЗИ почек. Маленькие размеры солей не позволяют точно увидеть их. В 90% случаев при отложении микроконкрементов эхогенность почек увеличивается.
- Экскреторная урография. В вену вводят контрастный раствор, который спустя 4-5 минут достигает почек. Во время его циркуляции по мочевой системе нефролог проводит рентгенологическое исследование. По сделанным снимкам удается определить количество солей в ЧЛС и других органах.
При обследовании врач отличает солевой диатез от нефропатий, пиелонефрита, туберкулеза и недоброкачественных образований почек. Соли в почках у ребенка на УЗИ проявляются теми же эхопризнаками, что и у взрослых. Поэтому исследование детей выполняется с применением аналогичных диагностических методик. Чтобы оценить работоспособность мочевыделительной системы, педиатр может назначить обзорную урографию, МКТ или КТ почек с мочеточниками и мочевым пузырем.
Диагностика опухолей почек
Для диагностики применяются УЗИ почек и надпочечников — самый безопасный, дешевый и безболезненный способ, МРТ и нефросцинтиграфия. Эти исследования позволяют выявить новообразования на ранних стадиях. С помощью ангиографии или УЗ-допплерографии определяется злокачественность опухоли и ее размер.
Не всегда опухоль на УЗИ выглядит типично. Чтобы не пропустить онкологический процесс, больным назначают:
- Анализ мочи. Обнаружение крови — гематурия – частый симптом рака почек. Нарушение работы органа и присоединение инфекции вызывает появление в моче лейкоцитов и белка;
- Кровь на биохимический анализ. Увеличение паратгормона, вырабатываемого паращитовидными железами — своеобразный маркер злокачественных опухолей почки. В крови повышается уровень креатинина, мочевины, альфа-2-глобулинов, ЛДГ4, щелочной фосфатазы, кальция. Увеличение печёночных ферментов указывает на метастазирование опухоли в печень. Анализ на онкомаркеры — обязательное обследование и при других опухолях в организме.
- Анализ периферической крови (из пальца) меняется при возникновении опухоли, вырабатывающей гормоны, стимулирующие выработку эритроцитов. В крови обнаруживается большое количество красных кровяных телец. При злокачественных опухолях увеличивается СОЭ.
В спорных случаях берется фрагмент тканей на биопсию. Подтверждение злокачественности или доброкачественности новообразования помогает врачам определиться с тактикой операции.
Расширение лоханки у плода
Считается достаточно серьезным заболеванием. Вероятность его возникновения составляет не более 2%. Из-за особенностей строения мочевыделительной системы заболевание чаще возникает у мальчиков. Причинами патологии зачастую называют генетическую предрасположенность, аномальное развитие структуры почек, нарушения оттока мочи, которая возвращается обратно в почки, создавая при этом высокое давление.
Такой диагноз ставится, если определяются следующий передне-задний размер лоханки:
| Срок | Размер |
| 16-20 недель | Более 8 мм |
| После 20 недели | Более 10 мм |
Норма составляет 4 мм. На 16-20 неделе при выявлении лоханки размером 5-8 мм и после 20 недели – 7-9 мм женщине проводят несколько прицельных ультразвуковых исследований.
Прогноз рождения ребёнка со здоровыми почками зависит от размера лоханки после 20 недели: если не превышает 10 мм – малыш появится на свет абсолютно здоровым, если же 10-15 мм без расширения чашечек – 50-60%.
Расширение лоханки плода может спровоцировать пролапс мочеточников с выпадением этих структур во влагалище, уретру. Осложнениями заболевания являются развитие уретроцеле, пиелонефрита и цистита в тяжелой форме, атрофические изменения в органе мочевыделения.