Что делать, если результаты скрининга показали наличие заболевания?
1. Обратиться к врачу
Если результаты скрининга показали наличие заболевания, важно обратиться к врачу для уточнения диагноза и начала лечения. Врач проведет дополнительное обследование и определит, какие меры нужно принимать, чтобы избежать развития болезни
2. Следовать рекомендациям врача
После уточнения диагноза и начала лечения, важно точно следовать рекомендациям врача. Обычно это включает в себя принятие лекарств, изменение образа жизни и питания, а также контрольные обследования
3. Изменить образ жизни и питания
Изменения в образе жизни и питании могут существенно повлиять на здоровье
Если результаты скрининга показали наличие заболевания, важно пересмотреть свой образ жизни и питание совместно с врачом. Возможно, необходимо будет сократить потребление жиров, сахара, алкоголя, прекратить курить и увеличить физическую активность
4. Не откладывать визит к врачу
Если результаты скрининга показали наличие заболевания, необходимо регулярно посещать врача, чтобы контролировать состояние здоровья и принимать необходимые меры в случае необходимости. Не откладывайте визит к врачу и следуйте его рекомендациям для достижения наилучшего результата.
Скрининг на поздних сроках беременности
Последние скрининговые исследования делают на 30-34 неделе.
Они включают анализ рисков преэклампсии: измерение артериального давления и выявление наличия в моче будущей мамы белка.
Также всем беременным, начиная с 33 недели, назначается кардиотокография – определение изменений деятельности сердца плода в ответ на сокращения матки. Его нужно проводить 1 раз в 14 дней вплоть до конца беременности.
Ультразвуковой скрининг
Оценивают состояние внутренних органов ребенка: анатомию и функцию; размеры различных частей тела: конечностей, обхват груди и живота, объем головы. Оценивается активность плода, недостаточность которой может говорить о гипоксии – недостатке кислорода.
Можно предположить вес плода, чтобы спрогнозировать его массу при рождении и подобрать, беря во внимание новые данные, вид родовспоможения (оперативный или трансвагинальный). УЗИ в третьем триместре также нужно для диагностики патологий, которые потребуют вмешательства отдельных специалистов сразу же после рождения
УЗИ в третьем триместре также нужно для диагностики патологий, которые потребуют вмешательства отдельных специалистов сразу же после рождения.
Также одним из важных параметров, который оценивается специалистом, является состояние и расположение плаценты, готовность организма матери к родам. Определяют:
- срок беременности;
- предлежание плода;
- толщину плаценты, где она находится, ее зрелость, кровоток;
- нет ли обвития пуповиной плода;
- длина шейки матки, какова степень ее открытия – показатели говорят о необходимости коррекции ее состояния в случае отклонения от нормы (открытая или короткая шейка);
- количество вод, их прозрачность;
Прогнозируется, каким путем будет происходить рождение, выставляется примерный срок родов, определяется необходимость какой-либо подготовки перед родами.
Как проходит скрининг первого триместра
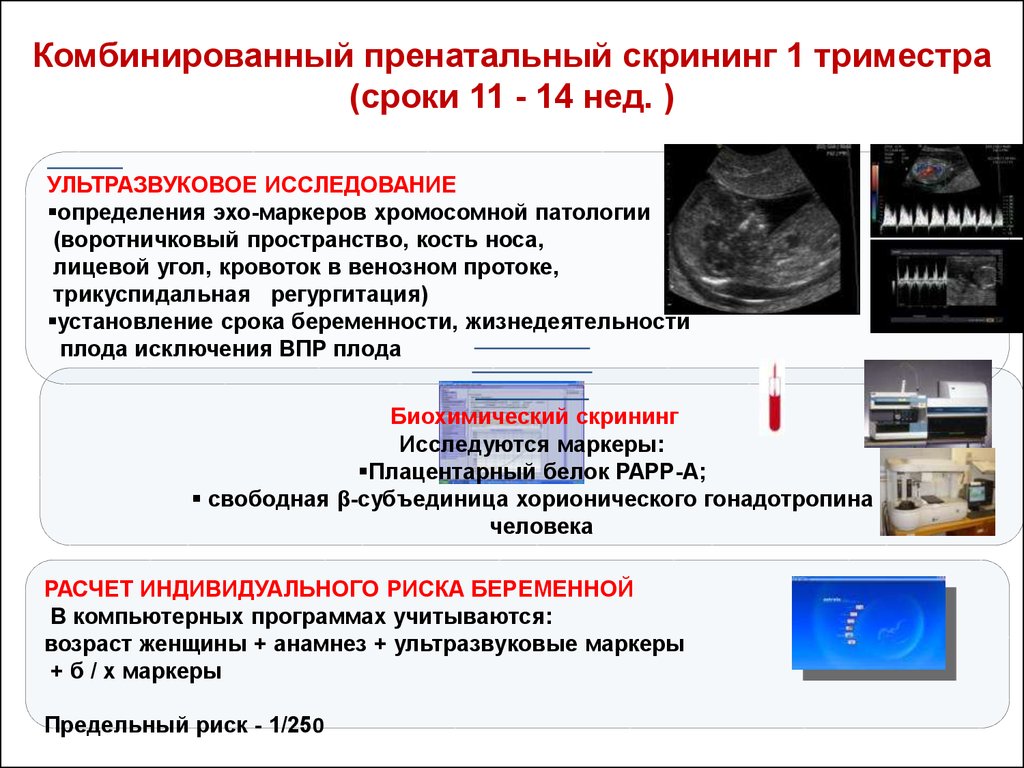
Первое скрининговое обследование выполняется с 11 по 14 неделю. Особое значение имеет правильно установленный срок гестации, поскольку с каждой последующей неделей границы нормы скрининга варьируются. В первый скрининг входит плановая УЗ-диагностика плода и биохимическое обследование венозной крови матери. Интервал между исследованиями должен быть не более 3-х дней. Комплексный подход позволит с максимальной точностью определить наличие возможных аномалий.
Первый УЗИ скрининг
В ходе ультразвукового обследования врач изучает расположение хориона (оболочки зародыша), тонус матки и состояние яичников. Определяется степень развития позвоночника и головного мозга у ребенка, наличие конечностей. При многоплодной беременности врач установит разнояйцевые или однояйцевые близнецы в утробе. Кроме того, УЗИ позволяет выявить некоторые аномалии развития, несовместимые с жизнью. К примеру, анэнцефалию, которая характеризуется частичным или полным отсутствием полушарий головного мозга либо черепных костей, недостатком мягких тканей.
Биохимический скрининг анализ
Для проведения исследования используется венозная кровь, которая берется натощак утром. Двойной тест направлен на определение количества РАРР-А и бета ХГЧ в крови.
Гормон ХГЧ включает две части: (α) альфа и (β) бета. Для пренатального скрининга наибольшее значение имеет β-ХГЧ, показатели которого используются для обнаружения серьезных отклонений развития плода. Если вынашивание протекает без патологий, маркер β-ХГЧ находится в рамках допустимых норм. Каждая неделя вынашивания имеет свои нормативные значения. Снижение или повышение концентрации гормона может свидетельствовать о неблагоприятном течении беременности.
Повышение уровня ХГЧ объясняется следующими факторами:
- Неправильно поставленный срок гестации;
- Многоплодная беременность;
- Ранний токсикоз;
- Синдром Дауна или другие хромосомные аномалии у ребенка;
- Сахарный диабет у матери.
Снижение показателей гормона может указывать на наличие таких патологий:
- Угроза выкидыша;
- Развитие внематочной беременности;
- Плацентарная недостаточность;
- Наличие синдрома Эдвардса.
Следует учитывать, что показатели ХГЧ при экстракорпоральном оплодотворении будут выше, нежели у женщин, беременность у которых наступила путем естественного зачатия.
Еще одна неотъемлемая часть скрининг анализа первого триместра — измерение показателей белка PAPP-A. Он необходим для обеспечения развития и деятельности плаценты. Уменьшение данного белка может свидетельствовать о регрессе беременности, вероятности самопроизвольного аборта, наличии хромосомных мутаций и некоторых моногенных синдромов. Превышение показателей PAPP-А может быть причиной неправильно установленного срока вынашивания и повышенного маточного тонуса.
Результаты, полученные в ходе первого скрининга, не могут использоваться как показания к прерыванию беременности. Вероятность развития патологии не дает гарантии рождения ребенка с нарушениями. Отклонения от нормативов — повод для проведения дополнительных исследований. Пациентка направляется к врачу-генетику, который изучив анамнез, а также результаты ультразвуковой и биохимической диагностики принимает решение о целесообразности проведения лабораторных исследований, требующих хирургического вмешательства (биопсия или амниоцентез плаценты, хориона).
Методы скринигов
Существует несколько методов скрининга, которые могут использоваться для выявления различных заболеваний и проблем здоровья. Вот некоторые из наиболее распространенных методов скрининга:
- Анализы крови: Использование лабораторных анализов крови позволяет оценить различные параметры, такие как уровень холестерина, глюкозы, гормонов или определенных маркеров заболеваний. Например, анализ крови на уровень сахара может быть использован для скрининга диабета.
- Рентгенография: Рентгеновские исследования, такие как рентген грудной клетки или маммография, используются для выявления аномалий или изменений внутри тела, таких как опухоли, костные деформации или патологии легких.
- УЗИ (ультразвуковое исследование): УЗИ может быть использовано для скрининга различных органов и систем внутри тела. Например, УЗИ брюшной полости может выявить наличие опухолей, кист, камней в желчном пузыре и других аномалий. УЗИ груди может использоваться для скрининга рака молочной железы.
- Маммография: Это рентгеновское исследование молочных желез, которое используется для скрининга рака молочной железы у женщин. Маммография позволяет обнаружить наличие опухолей или других изменений в тканях груди, которые могут быть ранними признаками рака.
- Колоноскопия: Это процедура, при которой с помощью гибкой трубки с видеокамерой (колоноскопа) осуществляется визуальный осмотр внутренней поверхности толстого кишечника. Колоноскопия позволяет выявить полипы, опухоли или другие аномалии, которые могут быть связаны с риском развития рака толстого кишечника.
- Пап-тест: Это цитологическое исследование, также известное как цитология шейки матки. Пап-тест используется для скрининга рака шейки матки и предраковых состояний. Во время процедуры врач берет образец клеток с поверхности шейки матки, который затем анализируется на наличие аномалий и клеточных изменений, которые могут быть связаны с раком.
- Генетический скрининг: Генетический скрининг включает анализ генетической информации, чтобы выявить наличие генетических изменений или мутаций, связанных с определенными наследственными заболеваниями или риском их развития. Генетический скрининг может проводиться как у новорожденных для выявления нарушений, связанных с наследственностью, так и у взрослых для определения риска развития таких заболеваний.

Это лишь некоторые из методов скрининга, которые используются для выявления заболеваний и проблем здоровья. Каждый метод имеет свои особенности, преимущества и ограничения, и выбор конкретного метода зависит от конкретного состояния или заболевания, которое подлежит скринингу.
Что такое инвазивные генетические тесты для беременных
Пренатальные генетические исследования бывают неинвазивными и инвазивными. При инвазивном методе генетики работают с ДНК плода, которую получили при пункции полости матки под контролем УЗИ. Генетический материал собирают с помощью одной из трех процедур. Точность этих тестов приближается к 99,9%. Первый из них — биопсия ворсинок хориона (ткани, из которой в будущем образуется плацента). Этот тест проводят на 10–14 неделе беременности. Та же процедура, выполняемая на более позднем сроке, называется плацентоцентезом. Другой способ — амниоцентез — используется во II триместре беременности, с 15 по 20 недели. Специалист прокалывает околоплодный пузырь плода и забирает немного амниотической жидкости. Последний в этом списке инвазивный метод называется кордоцентез, его проводят с 18 недели беременности. С его помощью исследуют ДНК, взятую из пуповинной крови плода.
Эти тесты обычно предлагаются при высоких рисках после интерпретации результатов скрининга первого триместра, неинвазивного пренатального теста (НИПТ) и беременным женщинам старше 35 лет. В этом возрасте статистически чаще выявляется хромосомная патология у плода, включая синдромом Дауна (трисомия 21 хромосомы), Патау (трисомия 13 хромосомы), Эдвардса (трисомия 18 хромосомы).
Относительные противопоказания для этих процедур — это гипертонус, кровотечения или инфекционные заболевания в острой стадии у матери.
Осложнения
Скрининг крови, как правило, является безопасной процедурой, однако в редких случаях могут возникнуть некоторые осложнения. Одним из наиболее распространенных осложнений является боль или дискомфорт в месте взятия образца крови, которое обычно проходит в течение короткого времени. Возможно также появление синяков или отека на месте укола иглы.
В некоторых случаях у пациентов с повышенной склонностью к кровотечениям или нарушениями свертываемости крови может возникнуть кровотечение. Однако такие осложнения являются редкими и могут возникнуть только при неправильном выполнении процедуры или при наличии специфических медицинских противопоказаний.
Кому обязательно прохождение скрининга?
Любая женщина при желании может отказаться от скрининга. Для этого доктор потребует от таких беременных оформление отказа в письменной форме.
Но не всем женщинам можно отказаться от процедуры.
Обязательно нужно проходить такое исследование тем, кто попадают в одну из перечисленных категорий:
- женщине, ожидающей ребенка, более 35 лет;
- ранее у женщины случались выкидыши, преждевременные роды;
- мама и папа будущего малыша — родственники;
- на протяжении беременности у мамы были инфекционные заболевания: краснуха, ветрянка, герпес, прочие;
- у родственников родителей были наследственные заболевания, патологии у новорожденных.
Чаще всего от такого сканирования будущие мамочки не отказываются. Основная причина согласия на проведение процедуры — убедиться, что ребеночек не страдает какими-либо патологиями.
Как вариант, можно пройти 3D-ультразвуковое исследование. Изображение, полученное во время процедуры, выводится на монитор.
Фото:

Малыша на экране можно хорошо рассмотреть, так как изображение объемное. С помощью такого сканирования внимательно изучают все органы малыша, делают замеры, обнаруживают патологии.
Стоит помнить, что подобное исследование можно проводить только во втором и третьем триместрах.
Как подготовиться к скринингу?
Скрининг — это исследование на предмет наличия определенных заболеваний и отклонений от нормы. Для того чтобы результат скрининга был максимально точным и полезным, необходимо правильно подготовиться к его проведению. Вот несколько рекомендаций о том, как это сделать:
- Соблюдайте правила диеты. В некоторых случаях для определенных типов скринингов необходима специальная диета. Например, перед маммографией необходимо воздержаться от употребления кофе, шоколада и сильно пряной пищи. При скрининге на главный эндокринный дисбаланс также может потребоваться особенная диета. Обязательно уточняйте эту информацию у своего лечащего врача.
- Питье и курение. Некоторые типы скрининга требуют воздержания от питья алкоголя либо курения в период до его проведения. Сообщите вашему лечащему врачу о своих привычках, чтобы получить необходимые рекомендации по поводу их прекращения.
- Уведомление о принимаемых лекарствах и добавках. Говорите своему врачу о всех принимаемых лекарствах и добавках. Некоторые из них могут повлиять на результаты скрининга, поэтому врач может порекомендовать прекратить их принимать на некоторое время до исследования.
- Стиль одежды. Перед скринингом необходимо узнать, требуется ли изменить стиль одежды. Например, перед маммографией нужно прекратить использовать дезодорант и прийти в одежде, которую можно легко снять до талии. Поэтому, если вы хотите избежать ненужного беспокойства и коммуникации, обязательно уточните эту информацию заранее.
Скрининг 2 триместра: нормы, расшифровка
Определяют то, как лежит плод, тазовое или головное расположение. Затем смотрят на то как развивается носовая кость, как и в первом триместре это влияет на состояние здоровья малыша. Также во время обследования врачом осматривается пуповина, плацента и количество околоплодных вод у матери. Затем осматривают шейку и стенки матки, длинна шейки матки, должна быть около сорока пяти миллиметров. Также при втором осмотре смотрят на то, чтобы у ребенка было правильное расположение, не было лишнего веса и отеков у матери.

Также определяют значение трех показателей это ХГЧ, эстриол и АФП.
ХГЧ определяют при помощи специальной таблицы, для разных сроков беременности значение хорионического гонадотропина человека будет различным. Вырабатывается этот гормон хорионом, который в самом начале беременности заменяет плаценту
Гормон имеет важное значение и отвечает за «сохранение» беременности. Если значение ХГЧ сильно отличатся от нормы, то возникает угроза прерывания беременности
Эстриол определяют также при помощи таблицы. Эстриол — это гормон, который указывает на то, как развивается плацента и печень будущего малыша. Уровень этого гормона оказывает воздействие на состояние кровотока в матке и плаценте, участвует в формировании молочных протоков женщины, чтобы после рождения ребенка она могла его вскармливать грудью.
Для того чтобы узнать вырабатывается ли белок у ребенка, поверяют АФП (альфа-фетопротеин – это белок сыворотки крови у самого эмбриона).
Ингибин А представляет собой сцепицифический гормон, уровень которого значительно повышается в организме женщины при наступлении беременности. В течение всего периода вынашивания его уровень в крови изменяется
Во время второго скрининга его практически не учитывают, однако если при первом исследовании были выявлены какие-либо нарушения, то могут взять во внимание и этот показатель, для определения более точной картины текущей ситуации
Неонатальный скрининг
Роды позади. Ваш малыш появился на свет. В это время наша самая большая забота – его здоровье. Поэтому Всемирная Организация Здравоохранения рекомендует проводить неонатальный скрининг или скрининг новорожденных для всех детей, которые только появились на свет. Это позволяет диагностировать врожденные генетические заболевания задолго до того, как они дадут о себе знать.
У ребенка берут кровь из пяточки примерно на 4 сутки его жизни. Результаты получают через 2 недели. Если есть отклонения от нормы, назначается подробное исследование состояния здоровья ребенка.
Неонатальный скрининг рекомендуется проводить независимо от генетической предрасположенности родителей к заболеваниям, так как и у здоровых людей могут быть дефектные гены.
Сама процедура скрининга не доставляет неприятных ощущений. УЗИ – одна из немногих приятных медицинских процедур, когда по пациенту водят специальным зондом по исследуемой зоне, а на мониторе можно видеть, что у тебя внутри. Особенно трогательно будущей маме видеть малыша.
Как подготовиться к скринингу
Подготовки требует только абдоминальное УЗИ в первом триместре. Вагинальный метод диагностики и УЗИ во втором и последнем триместрах проводят без подготовительных мероприятий.
При проведении скрининга первого триместра, располагая датчик в нижней области живота, требуют соблюдения следующих правил:
- Мочевой пузырь должен быть наполнен: для этого нужно за 40 минут до исследования выпить 500-700 мл воды или не мочиться 3-4 часа до УЗИ;
- За 2 дня до скрининга рекомендуют придерживаться диеты, которая направлена на уменьшение газообразования в кишечнике; для этого нужно исключить газообразующие продукты: свежие фрукты, овощи, бобовые, кисломолочную продукцию и т. д.
Не стоит отказываться от проведения УЗИ, если на этом настаивает врач. Ультразвуковое исследование можно проходить столько раз, сколько это потребуется для адекватной оценки состояния плода и динамического наблюдения за его развитием. В некоторых случаях беременные посещают кабинет УЗ-диагностики каждые 2 недели.
В этом нет ничего опасного, так как УЗИ представляет собой лишь звуковые волны, которые отражаются от тканей плода и органов женщины, поэтому не способны отразиться на состоянии ребенка и матери. Куда важнее вовремя выявить грубые пороки развития или состояния, которые можно скорректировать, если начать лечение своевременно.
Особенности скрининга беременных в разных триместрах
Обследование беременных на разных сроках имеет свои особенности. Ультразвуковое исследование является обязательным в каждом из триместров. Необходимость в проведении анализов плазмы на гормоны и белки определяет врач, ведущий беременность, на основании результатов предыдущего скрининга и наличия рисков патологий в каждом конкретном случае.
Первый триместр беременности
Скрининг первого триместра назначается на 11, 12 или 13 акушерской неделе. Такие сроки для первого скрининга выбраны не случайно – в это время заканчивается зародышевый период и начинается фетальный (плодный). Биохимическое исследование в рамках первого скрининга называют двойным тестом. Оно предполагает определение концентрации хорионического гонадотропина человека (ХГЧ) и ассоциированного с беременностью плазменного белка А (РАРР-А).
Для диагностики наследственных заболеваний, передающихся по отцовской или материнской линиям, важное значение имеет пол ребенка. Однако достоверно определить пол в ходе первого УЗИ в 11–13 недель невозможно, вероятность ошибки очень высока
Говорить о точном результате можно лишь после 14–15 недель беременности. В этом случае более информативным является 3D-УЗИ.
На УЗИ в рамках скрининга первого триместра определяются следующие показатели:
- копчико-теменной размер (КТР);
- параметры головного мозга и сердца;
- толщина воротникового пространства (подкожного скопления жидкости в затылочной части) (ТВП);
- размеры и особенности строения носовой кости;
- частота сердечных сокращений (ЧСС);
- окружность и размер головы: бипариентальный, от виска к виску (БПР) и от лобно-затылочный (ЛЗР);
- количество амниотической жидкости;
- длина костей конечностей;
- размеры хориона и желточного мешка;
- параметры шейки матки.
2 триместр
На скрининговом УЗИ измеряют размеры костей плода, окружность головы, бипариентальный размер. Определяют место прикрепления пуповины, количество сосудов, расположение и состояние плаценты, оценивают объем околоплодных вод и длину шейки матки. На этом сроке можно достоверно узнать пол ребенка. По результатам анализа крови определяется концентрация гормонов ХГЧ, свободного эстриола и альфа-фетопротеина (АФП).
Скрининговое УЗИ проводят с 16 по 24 неделю беременности. Сдать кровь необходимо тем женщинам, у которых при первом скрининге были обнаружены отклонения. Исследование показано при наличии пороков развития у будущей матери, ее близких родственников, супруга или старших детей. Оптимальное время для проведения биохимического исследования – 16–18 недель.
Диагностика в полном объеме показана также женщинам, входящим в группу риска:
- имеющим выкидыши, замершие беременности в прошлом;
- вынужденным употреблять медикаменты, запрещенные при беременности;
- проживающим в опасных экологических районах или подвергавшимся воздействию вредных веществ;
- недавно перенесшим тяжелую инфекцию;
- старше 35 лет;
- с онкологическими заболеваниями.
3 триместр
Скрининг последнего триместра проводится в 31–34 недель. На УЗИ измеряются размеры костей, окружность головы и живота плода, его масса и рост, оцениваются строение мозга, позвоночника и внутренних органов ребенка. Результаты скрининга позволяют выявить наличие воспалительных процессов и угрозу преждевременных родов.
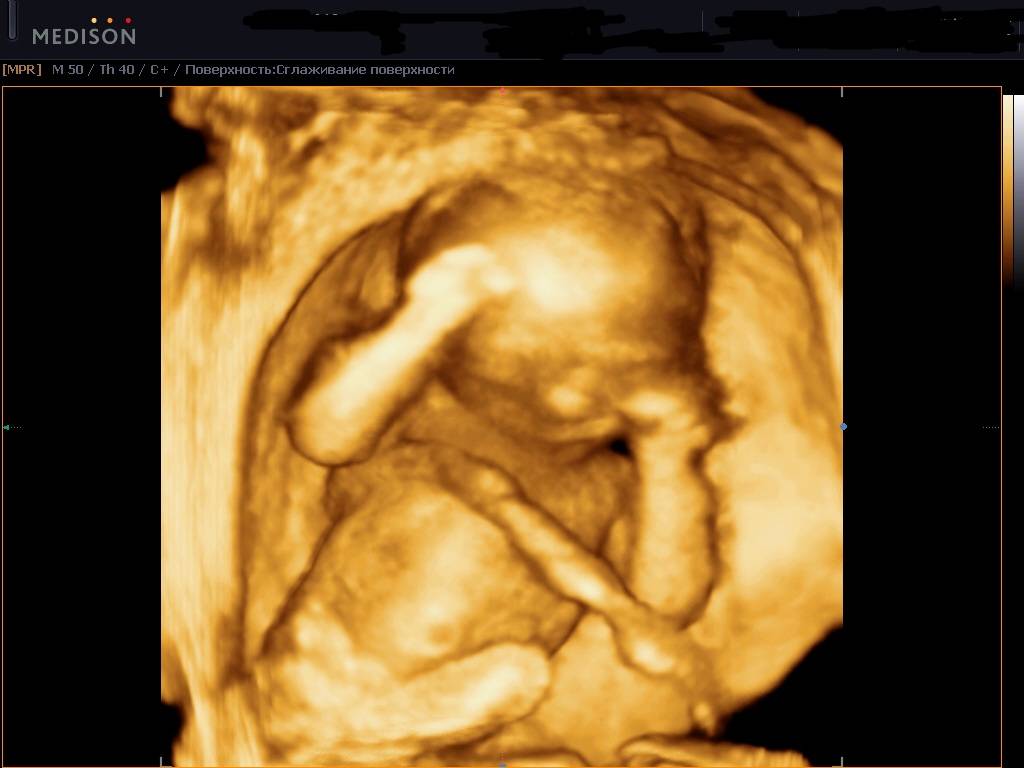
Определяются положение, толщина и степень зрелости плаценты, объем амниотической жидкости, длина шейки матки. Подсчитывается количество сердечных сокращений в минуту и частота дыхательных движений. 3D-УЗИ дает возможность с высокой степенью визуализации увидеть почти полностью сформировавшегося малыша и сделать его снимки (на фото).
В обследование в рамках скрининга в 3 триместре дополнительно входит кардиотокография. Этот метод диагностики позволяет фиксировать маточные сокращения, дает возможность оценить амплитуду сердцебиений, снижение или увеличение сердечного ритма. Беременным на последнем этапе гестации также показана допплерография. Она помогает определить наличие нарушений в кровообращении в пуповине, плаценте, матке и органах малыша. Это дает возможность оценить, достаточно ли кислорода он получает. При биохимическом скрининге исследуют уровни свободного эстриола, ХГЧ и лактогена.
Скрининг во втором триместре
Срок второго скрининга – 19-21 неделя.
Ультразвуковой скрининг
Исследуются органы и ткани матери с целью диагностирования проблем, которые могут вести к заболеваниям беременной, помешать здоровому вынашиванию.
Оценивается состояние пуповины, шейки, она должна быть закрыта, в противном случае это может привести к выкидышу. Обследуется плацента – ее зрелость, толщина, кровоток, расположение
Также акушер-гинеколог обращает внимание на объем околоплодных вод
Измерение плода (фетометрия) – важный этап ультразвукового скрининга второго семестра. Измеряют размеры органов, длину бедра и плеча, окружность головы и живота и др. На основе этих данных определяют нормально ли проходит развитие плода или есть задержка.
С помощью УЗИ происходит опровержение или подтверждение развития генетических болезней, даже тех, которые не были найдены на предыдущем скрининге.
Также проводится детальный осмотр всех анатомических структур, органов и систем.
Как происходит неинвазивный генетический скрининг
Как объясняет Ирина Жегулина, в 2008 году произошла технологическая революция, когда появилась возможность по-новому секвенировать (исследовать) ДНК. Прорывную технологию назвали секвенированием нового поколения — next generation sequencing. Секвенирование нового поколения дает возможность прочитать одновременно множество участков генома (всей генетической информации человека). Это главное отличие NGS от предыдущих методов секвенирования.
«Эта технология сильно удешевила стоимость исследования генома, —- утверждает генетик. — Раньше было только секвенирование по Сенгеру, это тоже точная, но дорогая технология, когда устанавливают последовательность нуклеотидов отдельного гена. Если проверять ген выборочно на отдельные мутации, то обычно специалисты используют сочетание методик. Допустим, применяют метод ПЦР (полимеразную цепную реакцию) для точечных мутаций и метод MLPA для поиска более крупных перестроек. А технология секвенирования нового поколения позволяет нам исследовать все гены, считывать все буквы, и проверять почти все возможные мутации. Конечно, здесь есть свои исключения, например, с помощью NGS нельзя выявить носительство СМА. Ее надо проверять отдельно методом MLPA».
Важнейшим на сегодня событием в развитии пренатальных тестов считается разработка НИПТ — неинвазивного пренатального теста. В основе этого исследования часто лежит NGS-секвенирование. У будущей матери берется кровь из вены, затем в ней исследуют фрагменты ДНК клеток плаценты. Этот тест более надежен и точен для определения риска хромосомной аномалии, чем комбинированный скрининг I триместра.
Несколько лет назад Американская коллегия медицинской генетики вместе с Американским обществом репродукции человека заявили, что НИПТ должен стать массовым скринингом и войти в рекомендации для всех беременных женщин.
По словам Жегулиной, это революция скрининга первого триместра, которая не требует серьезных медицинских манипуляций. Тест на 5–10% точнее, чем обычный комбинированный скрининг первого триместра, который состоит из УЗИ и биохимического анализа крови. Оба типа теста покрывают свои задачи: НИПТ проводится максимально рано по срокам беременности, а затем следует обычный скрининг. В комбинированном скрининге I триместра есть УЗИ, по которому можно проследить патологии, не попадающие в возможности НИПТ. Поэтому лучше не игнорировать оба скрининга: они отлично дополняют друг друга.
Неинвазивные тесты предоставляют информацию о рисках хромосомной патологии даже при многоплодной беременности (но не более двух плодов). В случае, если у каждого из плодов есть своя плацента, информацию можно получить сразу из двух тканей. Когда же речь идет о беременности однояйцевыми близнецами, картина складывается еще проще: генетическая информация однояйцевых близнецов совпадает на 99%, а потому либо у обоих будет хромосомная патология, либо ни у кого. Показанием к проведению этого исследования у беременной женщины может быть и возраст ее партнера. Если возраст отца выше 45 лет, повышаются риски de novo мутаций (мутаций, произошедших впервые у одного из членов семьи в зародышевой клетке одного из родителей — РБК Тренды) у плода. Эти мутации могут возникать в сперматозоидах возрастного отца и часто приводят к карликовости или преждевременному сращению костей черепа у плода.

Индустрия 4.0
В России появится цифровой генетический паспорт
Жегулина отмечает, что НИПТ можно проводить на все хромосомы, но насколько это имеет смысл — непонятно. «Чаще всего исследуется пять пар хромосом (13, 18, 21 и половые хромосомы X и Y), — уточняет генетик. — Это связано с тем, что из-за мутаций этих пар хромосом у плода развиваются генетические синдромы, при которых может родиться живой ребенок с патологией различной степени тяжести. При этом большая часть других хромосомных патологий уже дала бы о себе знать в виде потери беременности на маленьких сроках».
НИПТ практически «не пропускает» синдром Дауна. Исключение возможно при ограниченном мозаицизме, когда есть добавочная 21 хромосома у плода, но ее нет в ДНК плаценты и даже у части клеток плода. А та ДНК, которая проникает в кровь беременной женщины, образовалась именно из ДНК здоровой плаценты
Важно понимать, что ДНК самого плода в кровь матери не попадает, поэтому крайне редко, но возможны случаи мозаичной формы хромосомных синдромов при нормальном результате НИПТ
Общие программы диагностики (check-up) для взрослых
|
|
Как рассчитать риск рождения детей с наследственным заболеванием
Специалисты предлагают несколько сценариев действий. Первый — это узнать про все риски до беременности, пройдя этноспецифический или расширенный генетический тест. Второй — пройти НИПТ или инвазивную пренатальную диагностику во время беременности. Третий путь подразумевает ЭКО, когда у женщины получают яйцеклетки, оплодотворяют их в лабораторных условиях, а потом проводят преимплантационное генетическое тестирование (ПГТ) — смотрят, какие из эмбрионов не переняли оба гена с мутацией. Оценив риски по каждому эмбриону, наиболее здоровые рекомендуют к переносу женщине. ЭКО также позволяет использовать донорские половые клетки, проверенные на носительство конкретных наследственных заболеваний. Наконец, на первых днях жизни ребенка специалисты могут провести неонатальный скрининг на некоторые наследственные болезни
Важно, что в любом случае у семьи есть право на незнание, даже если у будущих родителей есть подозрение на рождение нездорового ребенка. Выбор действий всегда остается за семьей, а не врачом
Для чего проводятся исследования при потере беременности
Генетическое обследование женщины или пары обычно не проводится после первого выкидыша на ранних сроках (до 20 недель). «Если же потерь беременности две и более — это повод пройти кариотипирование (исследование хромосом) абортивного материала, — объясняет генетик. — После выкидыша женщины очень часто винят себя за то, что что-то не то съели, куда-то полетели на самолете, перенервничали, поругались с мужем. Чтобы помочь женщине разобраться в настоящих причинах выкидыша, специалист назначает генетическую экспертизу. Сперва пациентка собирает в специальный контейнер кровянистые выделения. Затем этот абортивный материал исследуется на молекулярный кариотип, проверяется даже на небольшие хромосомные перестройки и мутации. Генетики анализируют, была ли эта беременность изначально обречена. И, действительно, большинство беременностей с хромосомными патологиями заканчиваются выкидышем. Самая частая находка в абортированном материле — это трисомия 16 хромосомы, когда есть третья хромосома в этой паре. Если мы такое находим, то объясняем, что ни пара, ни специалисты ничего не могли сделать, чтобы спасти беременность».
Полное / комплексное обследование организма
Вообще говоря, время от времени пройти полное (комплексное) медицинское обследование
стоит любому взрослому человеку, проживающему в Москве или в другом крупном или промышленном городе, поскольку, как правило, экологическая обстановка в таких местах сама по себе является фактором риска различных заболеваний. Такова цена, которую платят люди за возможность быть ближе «к цивилизации».
Не следует думать, что речь идет исключительно о пожилых людях. К сожалению, тенденция к «омоложению» очень многих грозных заболеваний, возникшая в период развития промышленности и техники, не ослабевает, а наоборот – усиливается. Все чаще у молодых по общепринятым меркам людей обнаруживаются онкологические заболевания, которые являются результатом не только неблагополучной экологической обстановки, но и неправильного образа жизни, нарушения режима работы и отдыха, гиподинамии, несбалансированного и насыщенного вредными продуктами рациона питания и тому подобных вещей. Но не только онкологические заболевания «помолодели»! Стали «моложе» заболевания сердечно-сосудистой системы, легких, печени, других органов.
Никто из нас не может находиться в полной уверенности, что эти грозные болезни еще не пустили корни в наших организмах, именно поэтому периодическое комплексное медицинское обследование всех органов и систем организма является необходимостью, а не роскошью (кстати, цена на скрининговые исследования в Москве сравнительно невысока, как Вы можете убедиться, просмотрев таблицу внизу) для любого человека, начиная с возраста 30 – 35 лет!