Профилактика короткой пуповины
Так как эффективного лечения этой патологии на данный момент нет, врачи рекомендуют снизить риск ее развития еще при планировании беременности. Если с наследственными физиологическими особенностями собственного организма женщина поделать ничего не может, то ей вполне под силу следующие действия:
- Исключить курение, употребление алкоголя и наркотических веществ, которые могут вызвать нарушение развитие плацентарного аппарата;
- Предотвратить гиперактивность плода, уменьшив потребление таких стимулирующих продуктов, как кофе, какао, шоколад и т. д.;
- Чаще бывать на свежем воздухе, чтобы максимально насыщать собственную кровь свежим кислородом, что позволит хотя бы частично компенсировать возможную гипоксию плода;
- Не контактировать с токсичными химическими веществами (лаками, красками, промышленными газами и т. д.) в период подготовки к беременности и вынашивания плода;
- Исключить или максимально сократить стрессовые ситуации – например, сменить работу, уехать на время из опасного городского района и т. д.;
- Сделать свой рацион более разнообразным, богатым на витамины и другие полезные вещества – особенно на соединения железа и магния, которые улучшат насыщаемость крови кислородом;
- Исключить большие физические нагрузки и травмы, так как они могут привести к гипердинамии плода и обвитию вокруг него пуповины.
Регулярное прохождение плановых медицинских осмотров во время беременности позволяет на ранних сроках диагностировать возможную патологию. Если у будущей мамы есть родственники, родившиеся с короткой пуповиной, или у нее самой была эта аномалия, рекомендуется пройти обследование у генетика.
При подозрении на короткую пуповину у плода важно воспользоваться качественной медицинской помощью. Предоставить ее могут только в лицензированных клиниках, где работают квалифицированные врачи
Также от самой матери требуется полностью довериться лечащему доктору и тщательно исполнять его рекомендации. Не стоит бояться таких радикальных шагов как кесарево сечение – это давно отработанная и простая операция, которая существенно снижает вероятность осложнений.
Что и как делать в случае домашних родов?
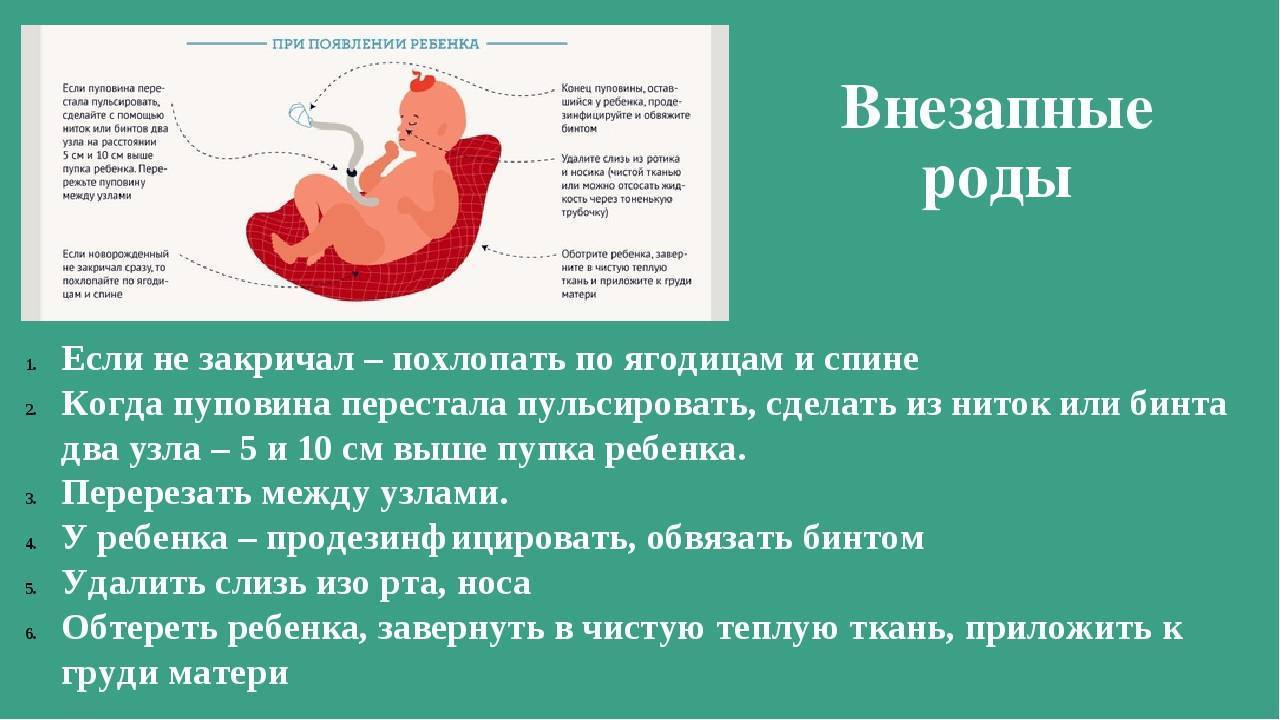
Роды, проходящие в домашних условиях, могут быть разрешены только здоровым женщинам, вынашивающим младенца без патологий и осложнений. При этом процесс должен обязательно сопровождать опытный акушер. Если роды планировались в условиях стационара и начались стремительно, то человеку, находящемуся рядом, необходимо знать, как правильно обработать пуповину, чтобы сохранить жизнь и здоровье матери и ребенка.
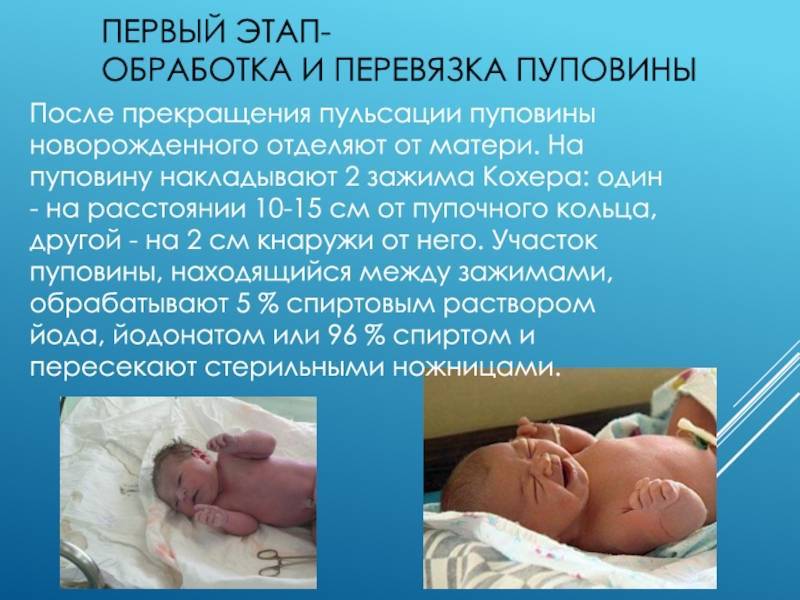
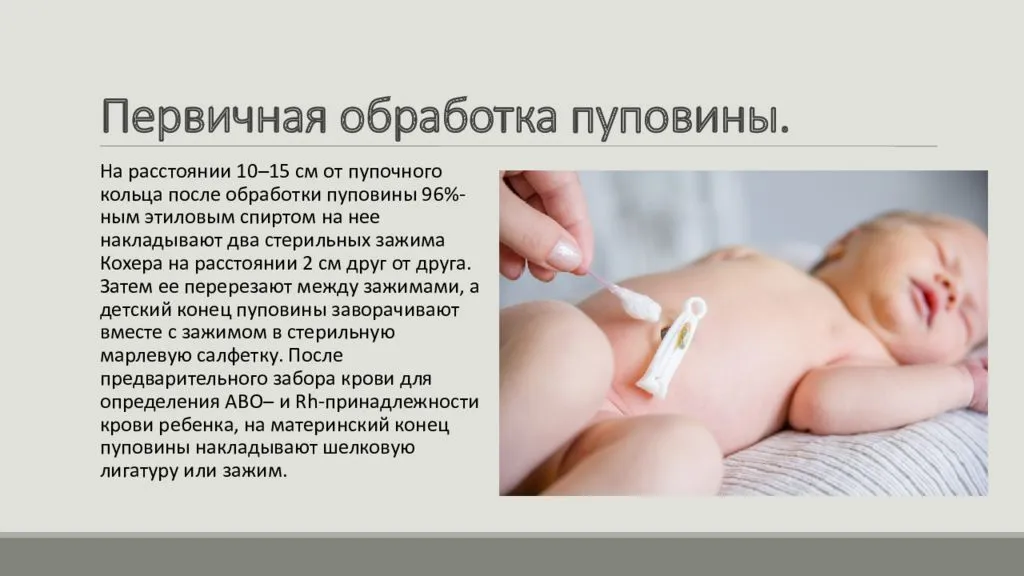
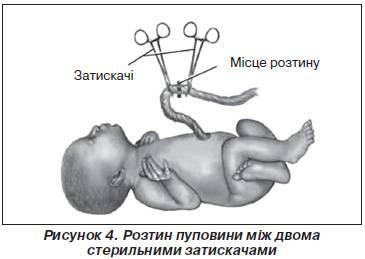
Прежде всего, все инструменты – нож или ножницы, нитки (льняные или шелковые) – нужно обработать – прокипятить, подержать в дезинфицирующем растворе или спирте. После окончания пульсации крепко завязать две нитки в 5 и 15 сантиметрах от животика малыша. Затем ножницами перерезать пуповину на промежутке между нитками. Срез обрабатывается перекисью водорода для очистки от сгустков крови и йодом (марганцовкой или спиртовым раствором прополиса) для обеззараживания.
Некоторые специалисты считают, что завязывать пуповинный канатик можно на любом расстоянии от пупка малыша. Место перевязывания не повлияет на длину, форму и вид пупка во взрослой жизни человека, потому что отвалится канатик в любом случае в области пупочного колечка.
…Не перевязывать пуповину
Многие будущие родители думают, что, когда малыш рождается, акушерка завязывает пуповину на узел. Такая практика была ранее, но современные акушеры не делают этого из-за ненадежности способа. Канатик пережимается прищепкой и естественным образом отсыхает, а затем отваливается через несколько дней.
…Перевязать пуповину сразу после рождения
До 99 % современных взрослых людей родились в то время, когда пуповина обрезалась в первые секунды после рождения, и не имеют никаких проблем и заболеваний, связанных с этой процедурой. Однако сейчас все чаще стали задумываться о том, чтобы создать малышу как можно более комфортные условия для вхождения в мир.
Если перевязать пуповину сразу же после рождения, то новорожденный кроха должен резко расправить легкие и начать дышать носиком. Проникновение воздушного потока доставляет сильнейшую боль маленькому человеку и провоцирует стресс и неприятие мира, в который он вошел. Некоторые психологи связывают с экстренным перерезанием пуповины множество болезней и психологических зажимов, сопровождающих людей во взрослой жизни.
Новорожденный малыш и плацента – это единое целое до тех пор, пока не перестала пульсировать пуповина, передающая кровь. Обрезав эту связь, акушер лишает малыша части его крови и полезных веществ, из-за чего затем возникают проблемы с уровнем гемоглобина и анемическое состояние, требующее медикаментозной коррекции.
…Перерезать пуповину намного позже прекращения пульсации
Оптимальным временем для перерезания канатика составляет период в 30 минут. За это время из плаценты переливается до 100 мл крови. Акушеры считают, что после прекращения пульсации и налаживания легочного дыхания пуповина будет бесполезной. В случае если мама и малыш имеют конфликт резусов, перерезать пуповину нужно, не дожидаясь прекращения пульсации.
Отсроченное отсечение пуповины может иметь следующие последствия:
- увеличение риска повышения в крови билирубина и развития желтушного состояния;
- учащение осложнений у роженицы;
- занесение инфекции (при недостаточном уровне асептики).
Популярность среди будущих родителей, интересующихся различными оккультными и древними верованиями, набирают «лотосовые роды». Суть их состоит в том, что пуповина не перерезается вовсе, плацента помещается в специальную емкость и на протяжении нескольких дней мама ждет, когда канатик засохнет и отпадет самостоятельно. Однако если учесть, что отпульсировавшая плацента – это, по сути, мертвая материя, сохранение связи с ней в течение долгого времени не только бессмысленно, но и опасно для малыша.
Почему важно, чтобы пуповина перестала пульсировать?
Современные акушеры-гинекологи и другие специалисты считают, что отложенное обрезание пуповинного канатика благоприятно влияет на дальнейшее состояние здоровья ребенка по следующим причинам:
- пульсирующая пуповина отдает малышу 30–50% всего объема его крови из плаценты;
- предупреждается стрессовая ситуация, когда резко прекращается подача кислорода через канатик и ребенку в связи с этим нужно резко раскрыть легкие и начать дышать самостоятельно;
- в крови, которая перетекает во время пульсации, содержатся питательные вещества, стволовые клетки, гемоглобин, железо и иммуноглобулины.
Как правильно выбрать одежду для новорожденного
Тонкая и нежная кожа младенца уязвима. Это следует учитывать при выборе одежды:
- она должна быть выполнена из натуральных материалов без добавления синтетики, позволять коже дышать и не содержать вредных красителей, способных вызвать аллергию;
- через пупок не должно проходить никаких швов или элементов, которые могут его натирать или царапать, сама одежда не должна быть тесной;
- по возможности контакт с одеждой в период заживления пупочной ранки должен быть минимальным, но так как одежда прикасается к ранке, ее обязательно понадобится проглаживать перед надеванием на ребенка, чтобы не занести инфекцию ;
- при надевании подгузника его край не должен доходить до пупка.
Чтобы ранка заживала быстрее, она должна постоянно оставаться чистой и хорошо вентилироваться. Помните это при выборе одежды и при одевании ребенка.
Обвитие пуповиной
Да, действительно, обвитие пуповиной считается осложнением беременности, но при правильной тактике ее ведения, при рациональном подходе к решению возникшего вопроса, обвитие оказывается не таким уж и устрашающим фактором. Современная медицина уже умеет чуть ли не чудеса творить: врачи обеспечивают и оптимальное ведение беременности при наличии обвития, и удачно завершают процесс родоразрешения без ущерба для мамы и для малыша. Что еще раз подтверждает народную мудрость про то, что не так страшен черт, как его рисуют.
Обвитие пуповиной, каким оно бывает?
Наиболее распространенными мифами относительно беременности являются запрет на вязание, которое воспринимают как причину, способствующую возникновению обвития у малыша пуповиной, а также запрет поднимать беременной высоко руки. Эти утверждения не имеют ничего общего с действительностью. Разберемся по порядку.
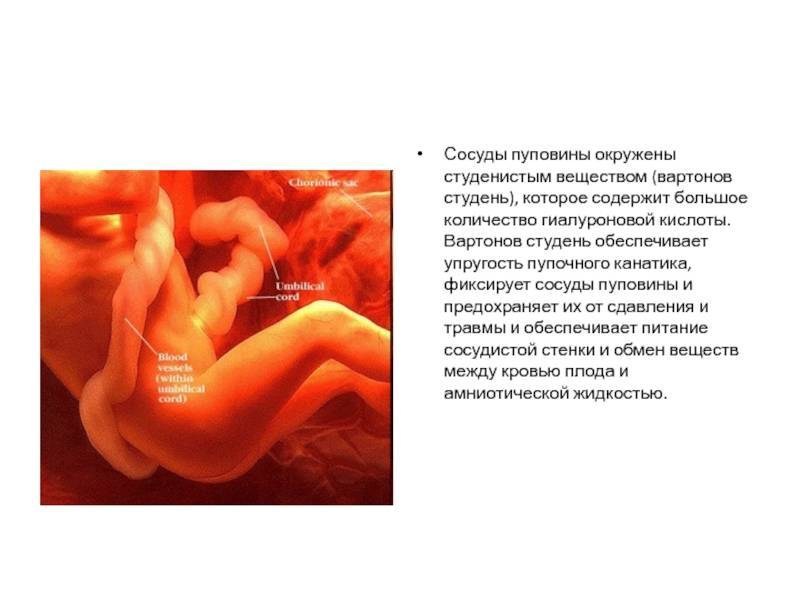
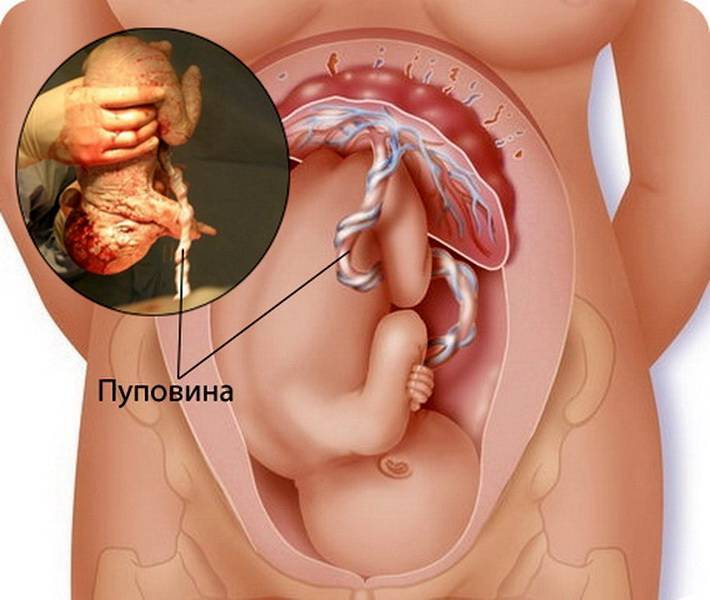
Прежде всего, необходимо понять, что же собой представляет пуповина.
В норме длина пуповины составляет от 40 до 60 см, толщина 2 см. Однако, иногда длина пуповины может быть 70 и более сантиметров, одним из осложнений в связи с наличием такой длинной пуповины и является обвитие плода. Кроме того, фактором, предрасполагающим к обвитию пуповиной, может служить многоводие, так как при его наличии у ребенка есть возможность активно маневрировать у мамы в животе.
Обвитие пуповиной как патология встречается довольно часто. Оно может быть различным по своему характеру. Выделяют следующие виды обвития пуповиной:
однократное (один виток) — многократное (два и более витков);
нетугое — тугое;
изолированное (вокруг одной части тела) — комбинированное (вокруг нескольких частей тела, например, вокруг шеи и ножек).
Уровень риска
После УЗИ, которое показало, что вокруг шеи плода однократно обвита пуповина, женщина начинает переживать, а это отрицательно сказывается не только на ее состоянии, но и на состоянии плода.
Прежде чем паниковать, стоит запомнить три вещи:
До своего появления на свет плод не дышит, как мы привыкли это понимать. Его организм потребляет кислород и отдает углекислый газ через пуповину. Поэтому, если нет сильного обвития вокруг шеи, ребенку ничего не грозит. Только сильное обвитие может вызвать нарушение питания. Но, как правило, во время УЗИ, если выявилось такое положение пуповины, дополнительно делают допплерометрию, проверяя работу всех сосудов. Если не предлагают ложиться на сохранение, то поводов для беспокойства нет.
- Несильное обвитие пупочной петли может быть временным из-за активности плода внутри матки. Когда широкая петля лишь слегка охватывает шею, во время следующей смены положения ребенок может легко выскользнуть из нее. Кроме того, может быть ложное обвитие: пупочный канат просто плотно прилегает к шее, не обвивая ее. На УЗИ такие подробности определить очень сложно, поэтому за беременной наблюдают более тщательно.
- Даже если диагноз точен и подтверждается перед родами, то и в этом случае не стоит нервничать: бригада врачей оценит состояние матери и ребенка, и если однократное обвитие не является препятствием к нормальному родоразрешению, то новорожденный появится на свет естественным путем. Если же есть опасение, что пупочный канатик короткий или обвивает шею слишком плотно, то родить здорового малыша возможно и с помощью кесарева сечения.
Поэтому не стоит напрасно нервничать
Важно помнить, что состояние ребенка в последние дни внутриутробного развития во многом зависит от настроения матери
Причины появления диастаза мышц живота
Главная причина расхождения — это чрезмерно высокое давление, которое возникает в брюшной полости. При этом предпосылки повышенного внутрибрюшного имеют разную природу. К ним относят:
- Потерю эластичности мышц в результате быстрого похудения.
- Чрезмерные физические нагрузки.
- Дисплазию — неправильное развитие тканей и органов. Помимо диастаза сопровождается многими дополнительными проявлениями: грыжей, варикозом, геморроем и др.
- Беременность. В результате смены гормонального фона сокращается выработка коллагена, ткани теряют упругость, становятся рыхлыми. Одновременно с этим увеличенная в размерах матка существенно повышает давление на ослабленные мышечные структуры и белую линию.
В 60 % случаев диастаз у женщин связан с беременностью. Патология начинает развиваться в середине второго триместра. Именно в этом время мышцы растягиваются под действием нарастающего брюшного давления. В норме после родов матка восстанавливает прежний размер, а ширина белой линии возвращается в нормальное значение до 2 см.
Однако во многих случаях процесс восстановления осложняется сопутствующими факторами, которые мешают тканям вернуться в прежнее положение. К таким факторам относят:
- зрелый возраст роженицы;
- лишний вес до и во время беременности;
- слишком крупный плод;
- количество предыдущих беременностей и родов;
- тип беременности (один плод или несколько);
- осложнения во время вынашивания плода;
- слишком быстрый возврат к активным физическим нагрузкам после родов.
Диастаз может возникать и у детей, особенно у недоношенных. Ключевая предпосылка к развитию патологии — несостоятельность мускулатуры, сухожилий ребенка. При этом чаще всего дефект устраняется самостоятельно в течение первого года жизни малыша. В этот период времени мышцы обретают тонус, связки становятся крепкими. Риск сохранения расхождения есть только у детей с синдромом Дауна.
Всего лишь в 1,5 % случаев диастаз диагностируют у мужчин. Основные предпосылки такие же, как у женщин: ожирение, дисплазия, резкая потеря веса. Также мужчины чаще чрезмерно увлекаются силовыми нагрузками, которые вызывают не только грыжи и варикоз, но и провоцируют формирование диастаза.
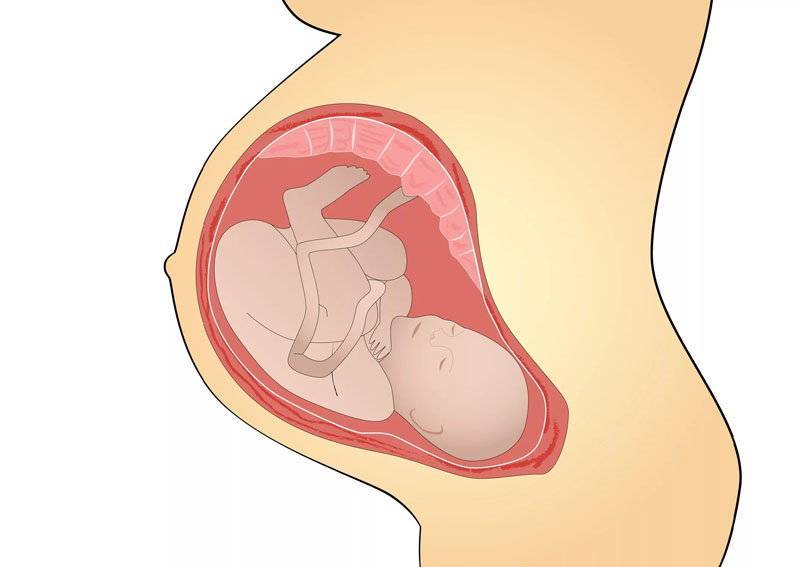
Короткая пуповина при беременности: причины и симптомы
В норме длина пуповины у человека составляет 50-70 см. Такой размер снижает вероятность ее перекручивания, из-за которого у плода может случиться гипоксия и питательная недостаточность. Однако, достаточно часто у беременных женщин наблюдаются нарушения длины пуповинного канатика – в частности, его укорочение. Если длина органа составляет менее 50-40 см, он считается аномально коротким. В зависимости от причин патологии и размеров пуповины выделяют два вида аномалии:
- Относительно короткая пуповина. Она изначально имеет нормальный размер, но в процессе вынашивания укорачивается из-за перекручивания или обвития вокруг плода, формирования на органе варикозных узлов. Чаще всего это происходит, если будущая мама плохо питается, употребляет алкоголь и наркотики, курит, испытывает постоянный стресс, страдает хроническими общесистемными и гинекологическими заболеваниями. Такая патология представляет опасность для здоровья и жизни ребенка из-за нарушения его кровообращения и сопутствующей этому гипоксии. Однако, укороченный пуповинный канатик может самостоятельно распутаться, поэтому имеет более благоприятный прогноз.
- Абсолютно короткая пуповина. Это генетическая патология, связанная с нарушением механизма формирования плаценты. Факторами, способствующими данному состоянию, являются наследственные заболевания, хромосомные мутации. Она встречается в большинстве случаев, также несет большую угрозу плоду. Однако, в отличие от патологии предыдущего типа, абсолютно короткую пуповину невозможно лечить.
Опасность этого патологического состояния в том, что внешне оно себя ничем не выдает. Будущая мама не испытывает никаких неудобств и болезненных ощущений, ее жизни ничего не угрожает. Очень часто о том, что у нее аномально короткая пуповина, женщина узнает уже во время родов. Типичные признаки данной патологии:
- Увеличенное время родов. У впервые рожающих пациенток они могут продолжаться до 20 часов, у тех, кто до этого уже рожал повторно – до 15 часов.
- Ранний выход плаценты. В норме она рождается в течение 20-50 минут после выхода плода из родовых путей женщины. Если пуповина слишком короткая, ребенок «тянет» ее за собой, что часто сопровождается ее отрывом и кровотечением.
- Гипоксия плода. Этот симптом не является прям доказательством аномально короткой длины пуповины, так как такое состояние наблюдается и при некоторых других внутриутробных патологиях. Однако, в сочетании с приведенными выше симптомами гипоксия плода может свидетельствовать о нарушении развития или строения пуповинного канатика.
- Гиперактивность плода. При обостренной гипоксии ребенок начинает совершать энергичные движения. Его сердцебиение сначала увеличивается до 160 ударов в минуту, затем становится медленным (не более 120 сердечных сокращений). Кроме того, в околоплодных водах в результате повышенной активности кишечника плода может появиться меконий – первичный кал, состоящий из переваренных им желчи, слизи, пренатальных волос, амниотической жидкости.
Таким образом, судить о наличии у плода короткой пуповины можно либо по факту рождения, либо используя современные средства диагностики, позволяющие отследить состояние малыша во внутриутробный период.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
- спазмолитики – они снижают тонус матки и сокращают вероятность выкидыша (на ранних сроках) и преждевременных родов (на позднем этапе);
- препараты железа – с их помощью компенсируется малокровие, возникающее из-за кровотечений, и кислородное голодание плода;
- антиагреганты и вазодилататоры – препараты этого типа препятствуют образованию тромбов и расслабляют мускулатуру кровеносных сосудов, тем самым улучшая циркуляцию крови в плаценте и пуповине;
- гормональные препараты – используются при недостаточной функции эндокринных желез женщины и дефиците ее собственных половых гормонов (прогестеронов), обеспечивающих нормальное развитие плаценты.
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
- плод должен иметь небольшие размеры и располагаться в правильной позе (головой к родовому каналу);
- нормальные размеры таза и родовых путей у пациентки, отсутствие анатомических нарушений репродуктивных органов;
- отсутствие кровотечений, свидетельствующих о наличии отслоений плаценты от маточного эндометрия;
- нормальном положении, размере и состоянии шейки матки, играющей большую роль в процессе родов.
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
- отказ от вредных привычек – курения, употребления алкоголя и наркотических веществ;
- исключение или ограничение стрессовых ситуаций на работе и в повседневной жизни;
- ограничение физической (в том числе сексуальной) активности, создающей дополнительную нагрузку на репродуктивную систему.
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Профилактика диастаза
Чтобы снизить риск развития патологии, крайне важно систематически выполнять профилактические рекомендации. Для этого необходимо:
- придерживаться правильного сбалансированного питания;
- вести активный образ жизни, больше ходить пешком;
- укреплять все группы мышц, особенно мышечные структуры живота и поясничного отдела;
- исключить чрезмерные физические нагрузки;
- не поднимать тяжести, особенно женщинам;
- укреплять диафрагму;
- следить за весом, не допускать ожирения.
Во время беременности нужно пользоваться специальными маслами, кремами, мазями, которые повышают эластичность и упругость тканей. После родов необходимо особо внимательно контролировать состояние пресса, чтобы своевременно обнаружить патологию и при необходимости обратиться за помощью к врачу до начала развития осложнений. Лечение начальных стадий расхождения проходит успешно и не требует чрезмерных усилий от пациента.
Почему она должна отпульсировать?
Баз договоренностей с матерью перерезание канатика выполняют сразу после рождения младенца. Аргументами выступает отсутствие времени у доктора, риск желтухи и повышенной вязкости крови у новорожденного. Неподтвержденным остается предположение, что быстрое пересечение пуповины снижает вероятность проникновения антител (провокаторов гемолиза) при резус-конфликте мамы и плода.
Аргумент в пользу пересечения пуповины после того, как она отпульсировала – в организм ребенка через нее поступает около 300 мл его крови, необходимой для заполнения легочного круга кровообращения
Позднее пересечение предотвращает риск инфицирования организма ребенка, что особенно важно при родах вне клиники. Нет сомнений, что в древности роженицы выжидали, пока кровь отпульсирует

Возможные последствия
- Затяжные и осложнённые роды. Связаны с длительным продвижением предлежащей части плода по родовому каналу, что вызывает удлинение 2-го периода родовой деятельности. Это может приводить к травмам (разрывам) матки и родовых путей женщины с развитием кровотечений.
- Анемия (от лёгкой до тяжёлой степени) и гиповолемический шок, как итог массивного кровотечения.
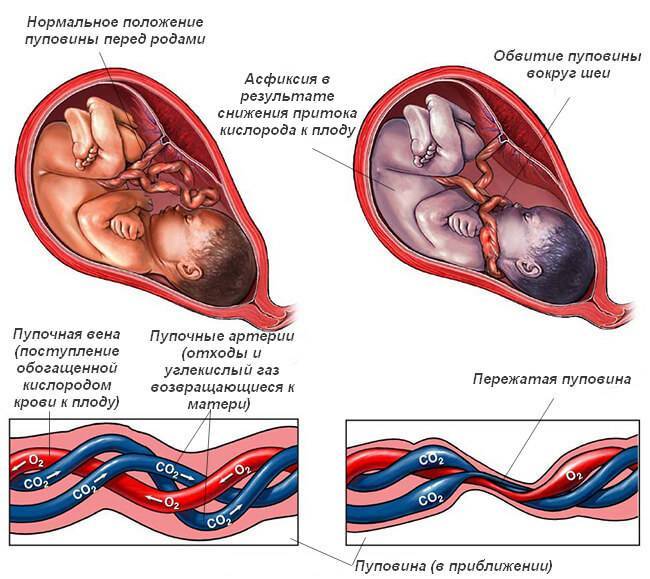
- Острая или хроническая гипоксия плода. Кислородное голодание вызвано снижением частоты сердечных сокращений и нарушением кровотока. Часто происходит в процессе родовой деятельности при натяжении пуповинного канатика либо его пережатии. Симптомы: ребёнок беспокойный, постоянно толкается и переворачивается, изменяется его сердечная деятельность (тахикардия постепенно сменяется брадикардией), динамику которой удаётся увидеть на кардиотокографе.
- Тромботические образования в артериях пуповины.
- Преждевременное старение плацентарной ткани.
- Геморрагический и ишемический инсульт головного мозга ребёнка. Довольно часто возникает в процессе родов.
- Фетоплацентарная недостаточность.
- Задержка роста и развития плода, как итог его недостаточного питания.
- Преждевременная отслойка плаценты во время родов с последующим развитием массивного кровотечения и возможным летальным исходом.
- Раннее начало родовой деятельности.
- Рождение ребёнка с повышенным мышечным тонусом.
- Травматические повреждения позвоночного столба.
- Тремор подбородка.
- Чрезмерная нервная возбудимость, быстрая утомляемость.
- Детский церебральный паралич (двигательные нарушения, связанные с поражением головного мозга).
- В подростковом периоде возможно развитие психических расстройств: депрессии, тревоги, страха, истерии, плаксивости. В стрессовых и конфликтных ситуациях могут беспокоить приступы удушья.
- Асфиксия в родах. Клинические проявления: расстройство сердцебиения, цианоз кожных покровов, нарушение дыхания, петехии в области шеи и лица.
- Рождение ослабленного ребёнка с низкой массой тела.
- Нередко применение оперативных родов (кесарева сечения).
- Пожизненная инвалидность после рождения.
- Возможно развитие слабоумия, задержка речевого развития, логики и мыслительной деятельности, расстройство координационных способностей при поражении мозжечка.
- В будущем такие дети подвержены частым головным болям, гипотонии или гипертонии.
- Снижение адаптационных возможностей.
- Расстройство умственного и физического развития.
- Внутриутробная гибель плода.
- Рождение мёртвого ребёнка.

По каким признакам выявляется неправильно расположенная пуповина?
Если плод запутался в пуповине во время беременности, то это может никак не проявляться, закрученная петля вокруг какой-либо части плода просто висит, не причиняя ему особого беспокойства (как шарф или ожерелье). Врачи выявляют либо косвенные признаки, указывающие на гипоксию плода, либо наблюдают само явление, не нарушающее общее состояние плода.
Обвитие может быть выявлено либо во время беременности, либо во время родов. Очень часто обвитие выявляется лишь после рождения головки, особенно если женщине не проводилось УЗИ до родов или же в момент проведения обвития не было.
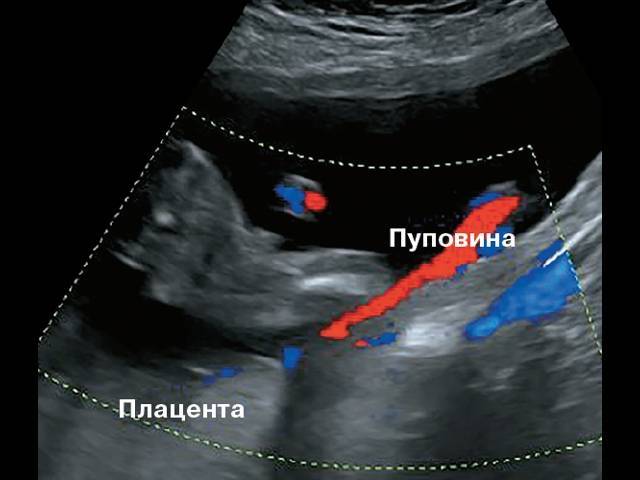
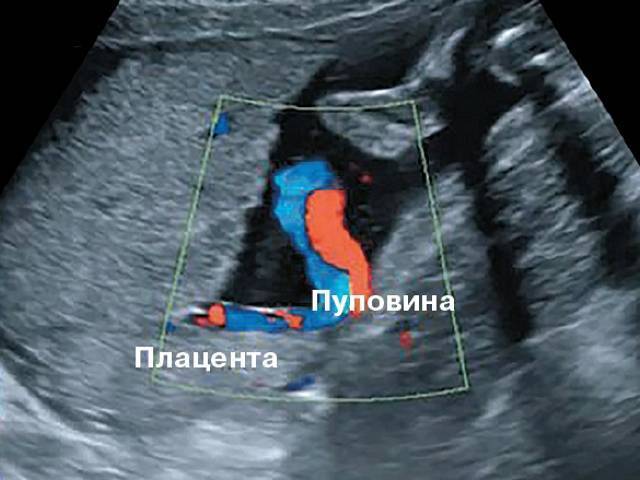
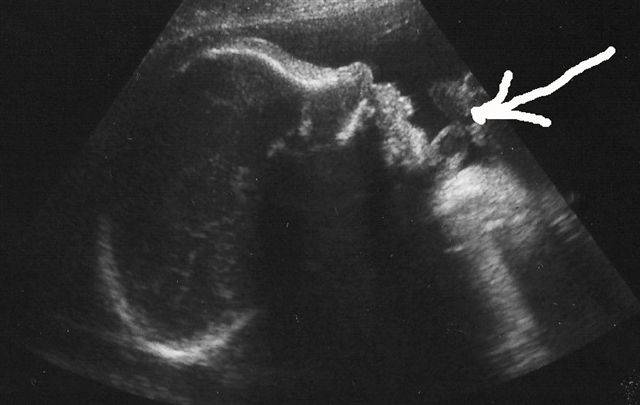
Во время беременности для диагностики патологии пуповины есть лишь один способ – ультразвуковое исследование плода в двух режимах – обычном и доплер-режиме. Обычный режим УЗИ плода позволяет увидеть на шее или другой части его тела петлю пуповины. Доплер-режим (доплеровское исследование) позволяет выявить ток крови по сосудам пуповины и точно поставить диагноз обвития, в том числе и посчитать количество петель пуповины (сколько раз она обмотана). Если пуповина обвилась вокруг шеи плода, то, устанавливая датчик над этой областью, врач заметит кровоток в пупочных сосудах (красный и синий цвет на экране), что и будет считаться диагностическим признаком обвития.
УЗИ и доплеровское исследование при патологии пуповины также нужны для определения биофизического профиля плода (БПП) – это бальная оценка основных показателей состояния плода. БПП позволяет выявить гипоксию при уже обвитой пуповине, то есть оценить степень ее натяжения.
Оценка биофизического профиля плода с помощью УЗИ включает измерение следующих показателей:
- частота дыхательных движений плода;
- активные движения плода;
- количество околоплодных вод;
- мышечный тонус.
Особый режим ультразвукового аппарата позволяет также выслушать сердцебиение плода и определить его частоту.
Каждый параметр оценивается от 0 до 2 баллов, где 0 – это признак патологии, а 2 – признак нормального состояния плода (1 балл – если показатель имеет минимальные значения нормы). Если общая сумма баллов составляет 8 – 10, то значит обвитие пуповиной не вызывает гипоксии, плод чувствует себя хорошо, а менее 4 баллов – указывает на состояние тяжелой гипоксии.
Остальные методы, такие как подсчет шевеления плода и кардиотокография (регистрация сокращений матки, сердцебиения плода и количество шевелений в виде графика) позволяют выявить осложнение обвития – гипоксию, и предположить наличие обвития пуповиной, но не само обвитие.
Об обвитии пуповиной в ходе родов могут свидетельствовать следующие симптомы:
- медленное продвижение головки после начала родовой деятельности;
- выраженное изменение сердцебиения плода во время схваток (норма 120 – 160 ударов в минуту);
- нормализация частоты сердцебиения плода при изменении положения тела роженицы.
На какой неделе беременности чаще обнаруживается данная аномалия?
Пуповина формируется после недели, то есть вместе с плацентой. Плод на этом сроке очень мал и технически никак не может запутаться в пуповине. Пока размер плода невелик, а пуповина длинная, то все тело крохи легко проходит через колечки жгутика. По мере роста плода и увеличения его активности шансы на обвитие увеличиваются. На неделе врач уже может увидеть на УЗИ петлю пуповины вокруг тела малыша, которая, однако, на следующем обследовании может уже не обнаружиться (произошло распутывание).
В целом, срок беременности для обвития пуповиной значения не имеет, однако, учитывая, что плод проявляет больше активности ближе к неделе, то чаще всего обвитие выявляется именно на этом сроке или позднее.
Чаще всего обвитие происходит в третьем триместре, то есть после недели беременности, а выявляется на 30 – , когда вес человечка достигает уже 2,5 – 3 килограмм. Кроме того, именно на этих неделях женщине назначают плановое УЗИ. Иногда перед родами проводится дополнительное УЗИ, обычно на неделе, и именно тогда обнаруживается запутывание плода в пуповине.
В любом случае, на любом сроке беременности, если выявляется патология пуповины, то врач решает вопрос о способе родоразрешения заранее.
Помощь в родах на дому: как помочь рожающей женщине
Как помочь роженице в ожидании начала потуг? Нужно оценить состояние ребенка, подсчитывая число ударов его сердца. Сердцебиение плода легко определяется в перерыве между схватками, если положить руку плашмя чуть ниже и левее пупка роженицы. В норме оно составляет 120-140 ударов в минуту, бывает ясным и ритмичным.
Также надо определить положение плода. Если при ощупывании над лобком определяется твердое образование — предлежание ребенка головное, если мягкое — ягодичное. Случается, что нащупать ничего невозможно. Если при этом живот будущей матери похож на вытянутый поперек овал, ребенок самостоятельно родиться не сможет. Женщина без помощи медиков (как, впрочем, и ее малыш) погибнет от разрыва матки.
При появлении в половой щели головки ребенка (начало потуг) помогающему нужно тщательно вымыть по локоть руки с мылом, а затем продезинфицировать их спиртом (водкой), кисти и запястья полностью смазать йодом. Дальнейшие его действия будут направлены на защиту промежности матери от разрыва. Для этого, стоя сбоку от женщины, одну руку кладут на лобок, а второй придерживают промежность под половой щелью.
Во время потуг, когда голова ребенка то появляется, то исчезает из половой щели, рукой, лежащей на лобке ее пытаются направить несколько книзу, а другой совершают движения, помогающие голове младенца освободиться от мягких тканей промежности матери.
Как помочь родить женщине, как только голова ребенка перестанет исчезать во влагалище? Нужно дать команду перестать тужиться
В это время помогающий осторожно разгибает голову малыша и высвобождает ее из половых органов матери
После рождения головки ее аккуратно берут руками за боковые поверхности и просят роженицу еще потужиться. После этого на свет появляется одно плечико малыша. Головку немного приподнимают кверху, что помогает высвободиться второму плечику. Дальнейшая помощь младенцу практически не требуется — рождается он быстро. Здоровый малыш сразу же начинает дышать и кричать.
Непосредственно после рождения из носа и рта ребенка клизмой отсасывают скопившуюся там слизь и околоплодные воды, которые он заглотнул, проходя через половые пути матери.
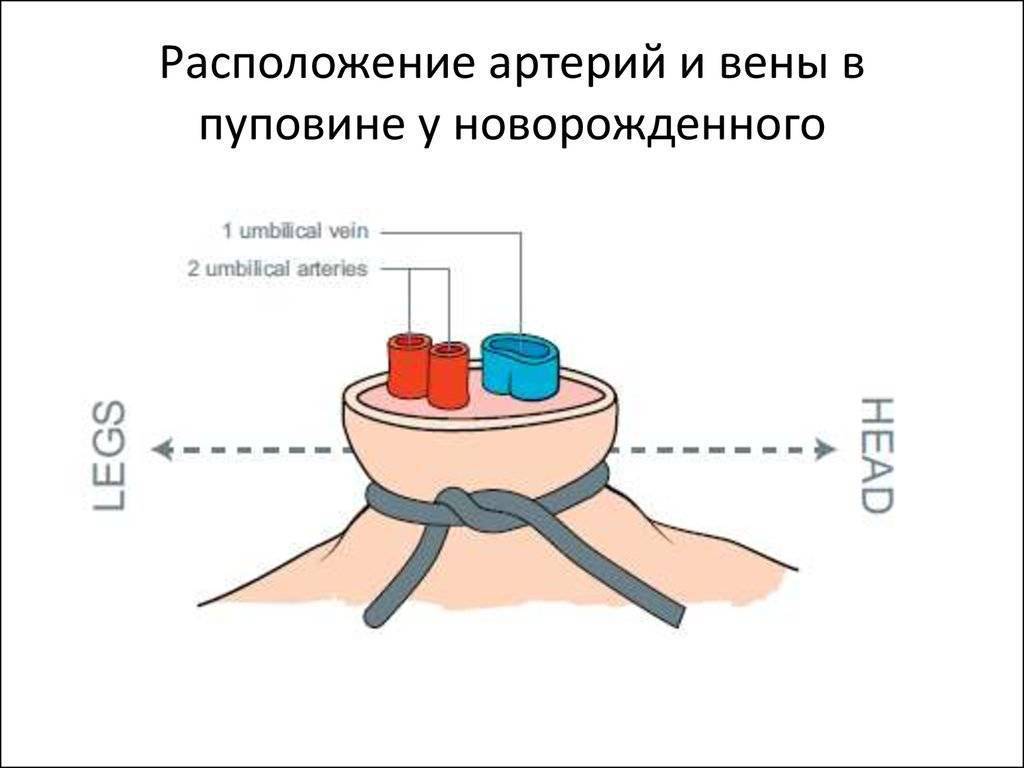
Затем приступают к перевязыванию пуповины. Для этого пуповину протирают спиртом, а затем, отступая на 2-3 см от пупочного кольца, ее перевязывают приготовленной бечевкой, вторую перевязку делают на расстоянии 2 см от первой. Ножницами пуповину перерезают между наложенными перевязками. Образовавшуюся культю обильно смазывают 5% -ной настойкой йода.
Кожу новорожденного очищают от первородной смазки, слизи и крови стерильным растительным маслом, после чего малыша пеленают и прикладывают к груди матери.
Все манипуляции, начиная с перевязки пуповины, нужно делать быстро, чтобы младенец не замерз.
Роды после рождения ребенка не заканчиваются. Еще должен отойти послед. Обычно это происходит через несколько минут: из влагалища матери появляются кровянистые выделения, пуповина удлиняется, а затем выходит послед — плацента, которая питала и защищала плод. Послед нужно осмотреть, полностью он отслоился или какая-то его часть осталась в матке. Если хотя бы одна долька плаценты задержится в организме матери, у нее возникнет маточное кровотечение, поскольку это «инородное тело» не даст матке сократиться.
Даже если все прошло благополучно, женщину вместе с малышом нужно как можно быстрее доставить в больницу.
Посмотрите видео «Как принять роды в домашних условиях» — кто знает, может быть оно поможет спасти чью-то жизнь:
Какую функцию выполняет плацента
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона – зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки – равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
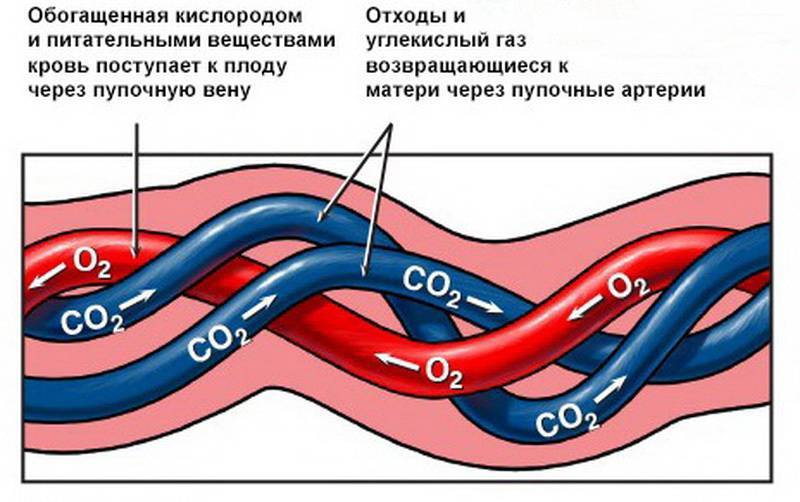
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.
Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.