Дыхательная система младенцев
В первые месяцы жизни ребенка его дыхательная система адаптируется к окружающим условиям. Она считается анатомически недостаточно зрелой, по сравнению с органами взрослого человека. Поэтому груднички не умеют контролировать работу дыхательной системы. Норма частоты пульса грудного ребенка достигает 140 ударов в минуту, что почти в два раза больше показателей взрослого человека. Ребра и мышцы грудной клетки недостаточно развиты, они не способны помогать полноценным вдохам и выдохам. Дыхание малыша поверхностное и недостаточно ровное. К отличительным особенностям дыхания грудничков относят:
- небольшой объем грудной клетки;
- короткая носоглотка и носовые проходы;
- узкие воздушные пути;
- слабые мышцы дыхательной системы.
Для достаточного обеспечения организма кислородом младенец часто и поверхностно дышит во сне.
Это считается абсолютно нормальным. Но при малейшей простуде организм новорожденного активизирует защитные силы, что проявляется в отеке слизистой носа. В этом случае дыхание затрудняется. Появляется одышка и хрипы. Такая ситуация требует проведения лечебной терапии.
Цены на услуги
- Стандартные консультации
- Прием (осмотр, консультация) врача-кардиолога первичный
3 900 руб. - Прием (осмотр, консультация) врача-кардиолога повторный
3 500 руб. - Расширенный прием (осмотр, консультация) врача-кардиолога
5 500 руб. - Консультации экспертов
- Прием (осмотр, консультация) ведущего врача-кардиолога первичный
5 900 руб. - Прием (осмотр, консультация) ведущего врача-кардиолога повторный
5 500 руб. - Телеконсультации
- Удаленная консультация врача-кардиолога первичная
2 500 руб. - Удаленная консультация врача-кардиолога повторная
2 200 руб. - Манипуляции
- Введение сперматозоида в ооцит, ПИКСИ (дополнительно к ИКСИ)
12 000 руб. - Раскрыть
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:
КондахчанКаринэ Олеговна
Заместитель главного врача по клинико-экспертной работе
Врач-терапевт
Стоимость приема: 5900 ₽
БородинОлег Олегович
Врач-ревматолог
Прием пациентов с 16 лет
Стоимость приема: 7000 ₽
КурбатоваИрина Владимировна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория
Стоимость приема: 3900 ₽
ЮрченкоЕлена Евгеньевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория
Стоимость приема: 3900 ₽
Источники
1
С.Ю. Чикина С.Ю., Трушенко Н.В. Как понять “язык одышки”? // Астма и аллергия. 2013.
2
Верткин А.Л., Тополянский А.В., Кнорринг Г.Ю., Шамуилова М.М. Ведение пациента с одышкой на амбулаторном приеме //Consilium Medicum. 2019.
3
Илькович М.М., Кокосов А.Н. Интерстициальные заболевания легких. Руководство для врачей // Нордмедиздат, 2005.
4
Игнатьева В.А., Кокосова А.Н. Дыхательная недостаточность и хроническая обструктивная болезнь легких // Мед Масс Медиа. 2006г.
Другие болезни которые мы лечим
Заболевания Раскрыть
Артериальная гипертензия (гипертония)
Атеросклеротическое поражение сосудов
Вегетососудистая дистония
Врожденные пороки сердца
Ишемическая болезнь сердца (ИБС)
Кардиомиопатии
Мерцательная аритмия
Нарушения внутрисердечной проводимости, сердечные блокады
Нарушения липидного обмена
Нарушения ритма сердца — аритмии
Пароксизмальная тахикардия
Приобретенные пороки сердца
Сердечная недостаточность
Синдром Вольфа – Паркинсона – Уайта (синдром ВПВ)
Стенокардия напряжения
Экстрасистолия
Атеросклероз брахиоцефальных артерий
Стентирование после инсульта
Симптомы Раскрыть
Брадикардия
Головная боль
Головокружение
Одышка
Отеки
Учащенное сердцебиение — тахикардия
Услуги Раскрыть
Велоэргометрия
Детский кардиолог
КТ — кальциевый индекс сосудов сердца
Консультация кардиолога
Определение жесткости и возраста сосудов
Радиочастотная абляция сердца
Стресс-эхокардиография
Суточное мониторирование АД
Суточное мониторирование ЭКГ
УЗИ сердца
ЭКГ
Акции госпиталя
Акции
Скидки на приемы до 70%
09.02.2022
Акции
Бесплатное тестирование на Covid-19
02.11.2021
Акции
Скидка на каждое пятое посещение
11.06.2021
ВСЕ АКЦИИ
Наши программы
Чек-апы возрастные
Ознакомится >
Чек-апы по направлениям
Ознакомится >
Детокс после праздников
Ознакомится >
ВСЕ ПРОГРАММЫ
Преимущества клиники
200 человек специалистов
Более 35 000
довольных клиентов
Имеется стационар
на 15 койко-мест
Площадь клиники
4500 м2
Симптомы апноэ сна у детей
Как понять, что у ребёнка АС? Прислушайтесь – храпит ли он во время сна. Практически всегда это указывает на наличие какой-либо патологии. Иногда причиной храпа становится банальная простуда, но если в остальном кроха здоров, и ни температуры, ни заложенности носа не наблюдается – насторожитесь. Другие признаки:
- малыш спит беспокойно, покрывается испариной;
- мучается от приступов кашля или одышки во сне;
- страдает ночным недержанием или (в редких случаях) лунатизмом;
- днем постоянно вялый и сонный;
- жалуется на головную боль;
- дышит преимущественно ртом;
- рассеянный, испытывает проблемы с концентрацией внимания;
- демонстрирует отклонения в поведении, например, капризность, раздражительность, неожиданную агрессию;
- разговаривает характерно «в нос».
Всё это – повод обратиться к врачу. Главное, не паниковать. После излечения заболевания, ставшего причиной ночных остановок дыхания, уйдет и само апноэ. Возможно, понадобится операция. При отсутствии показаний к хирургическому вмешательству иногда назначают курс СИПАП-терапии – искусственной вентиляции лёгких. Производители медицинского оборудования, в частности, американская компания ResMed предлагает качественные аппараты для лечения апноэ во сне, обструктивной болезни лёгких, и др. Терапия, которую назначает исключительно врач, обычно продолжается несколько месяцев, после чего наступает улучшение.
Как проявляется одышка у ребенка
Одышка проявляется различными симптомами, которые говорят о том, что в организме на данный момент недостаточно кислорода. Помимо проблем с вдохами и выдохами, ребенок также может страдать от боли в груди и заложенности в носу. Стоит отметить, что для разных типов одышки есть разные симптомы, которые приводят к учащенному дыханию.
При одышке симптомами может быть кашель, мокрота, хрип, высокая температура тела, интоксикация. Как правило, ребенок кажется напуганным, встревоженным, его лицо очень краснеет, а другие участки тела наоборот бледнеют. Ориентироваться также можно на ледяные руки и ноги.
Когда следует обратиться к врачу
Чтобы не усугубить состояние ребенка, необходимо срочно обратиться к специалисту, если как минимум два или три симптома заболевания дали о себе знать. Если ребенку тяжело дышать, то не нужно заниматься самодеятельностью.
Одышка – это та патология, которая может быть с ребенком на протяжении долгого времени и особо не подавать виду о своем существовании, но рано или поздно заболевание усугубит ситуацию и потребует сложнейшего лечения. Восстановлением ребенка занимается педиатр или терапевт, который знает все самые лучшие методики лечения и поможет мамочке спать спокойно.
В нашем медицинском центре работают только лучшие специалисты, которые используют современное оборудование и инновационные методики лечения заболеваний, при этом, предлагая приемлемые расценки. Это поможет каждой мамочке обратиться за помощью. Своевременное лечение патологии решит все проблемы.
Диагностика и лечение одышки
Диагностировать конкретный тип одышки родители не могут самостоятельно. Даже в кабинете у лечащего врача специалисту недостаточно просто визуально осмотреть ребенка и послушать его дыхание, чтобы сделать заключение. Как правило, сначала врач оценивает клинические симптомы одышки, после чего он проверяет показатели анализов и направляет ребенка на рентген. Именно рентгеновский снимок дает возможность сделать выводы о состоянии малыша и понять, насколько поражены легкие, какая тяжесть одышки, есть ли патологический процесс.
Основываясь на результатах, специалист подбирает лучший способ лечения и профилактики. Заниматься домашним лечением одышки строго запрещено, поскольку это может привести к усугублению состояния. Лучший вариант лечения – это нахождение в клинике под присмотром у врача, медикаментозный курс, прохождение терапии и процедур.
Особенности у новорожденных и грудничков
Понять, что у только что родившегося ребенка одышка, может абсолютно любой человек. Все, что нужно сделать, – это посчитать, сколько вдохов за минуту делает малыш. Если цифра значительно превышает 60 вдохов в минуту, то можно смело утверждать, что новорожденный или грудничок страдает от одышки. Как правило, идеальный показатель для грудничков – это 30-35 вдохов за минуту.
Врачи говорят, что одышка у новорожденных может быть врожденной патологией, которая после своего полного развития приводит к проблемам со здоровьем и нарушению работы иммунной системы ребенка.
Довольно часто одышка начинает тревожить новорожденного даже после обычного насморка, поскольку он приводит к тому, что малышу очень тяжело дышать, ему постоянно не хватает кислорода и для того, чтобы как-то нормализовать состояние, ребенку приходится дышать в два раза чаще. Для того чтобы исправить ситуацию, необходимо просто вылечить ребенка от насморка.
Если у грудничка или новорожденного обнаружены признаки одышки, то необходимо обязательно в кратчайшие сроки посетить консультацию лечащего врача, который расскажет обо всех опасностях, стереотипах, способах лечения, восстановления и профилактики. Довольно часто одышка у ребенка – это первый звоночек заболеваний, связанных с проблемами легких или болезнями сердца
Если не обращать внимание на одышку малыша, то она может привести к удушью
Как проводится спирометрия
По сути, спирография и спирометрия – одно и то же. Единственная разница между этими понятиями заключается в том, что спирометрией можно назвать сам процесс выполнения исследования, а при спирографии его результат выдается в виде графика, точно описывающего функцию легких. Сегодня эти понятия идентичны и взаимозаменяемы.
Сейчас практически везде для оценки дыхательной функции используется компьютерная спирометрия, хотя ранее для этих целей применялись механические приборы, как правило, водного типа. Современные цифровые устройства, называемые спирографами, позволяют снять нужные показания в разных режимах и автоматически рассчитать необходимые соотношения, что существенно ускоряет и упрощает проведение диагностики. Система дополнительно учитывает вес, рост, пол, возраст пациента.
Спирография может выполняться при спокойном дыхании с целью определения жизненной емкости легких, при форсированном (резком, сильном) выдохе и с проведением функциональных проб:
- проба с бронхолитиком позволяет обнаружить скрытый бронхоспазм, что делает диагностику более точной и позволяет лучше оценить эффективность проводимой терапии;
- экспертно-провокационный тест с метахолином – используется для окончательного подтверждения или снятия диагноза бронхиальной астмы, так как позволяет точно обнаружить склонность бронхов к спазмированию и развитию синдрома гиперреактивности.
Аппарат для выполнения спирографии может быть закрытым и открытым. В первом случае он имеет вид герметично закрывающейся прозрачной камеры, соединенной с регистрирующей частью. Открытые аппараты обеспечивают вдыхание атмосферного воздуха и представляют собой компьютер того или иного размера и присоединенный к нему мундштук с датчиками.
Непосредственно проведение спирографии заключается в следующем:
- пациент занимает удобное положение сидя;
- ему надевают на нос особую мягкую прищепку и дают в руки специальный мундштук, подключенный к аппарату, который необходимо плотно прижать к губам;
- изначально следует спокойно дышать на протяжении 10 секунд ртом, вдыхая и выдыхая через мундштук, но так чтобы не приходилось наклонять голову или вытягивать шею;
- по команде врача, проводящего процедуру, следует сделать максимально глубокий вдох, а затем резкий, сильный выдох;
- по команде врача выполняют частые и глубокие вдохи на протяжении 12 секунд.
Исследование длится 15—45 минут. После окончания процедуры компьютер составляет график по результатам исследования, который называют спирограммой. При обнаружении отклонений в ней процедуру обычно повторяют, порой неоднократно. Если же изменения стойкие и сохраняются от исследования к исследованию, больному рекомендуется пройти дополнительные диагностические процедуры или выполнить спирометрию с бронхолитиком.
Например, в спорных случаях может выполняться исследование особенностей диффузии легких, т. е. качество поступления кислорода из легких в кровь и выведения углекислого газа. Изменение этого параметра указывает о тяжелых нарушениях дыхательной функции. Также пациентам может рекомендоваться проведение бронхоспирометрии, т. е. введение бронхоскопа под анестезией с оценкой функциональности каждого легкого в отдельности с вычислением его минутного, жизненного объема и ряда других показателей.
Лечение заболевания
Как лечить тахикардию, будет понятно после того, как у ребенка выявят ее причину. Лечением такой патологии занимается кардиолог и другие узкопрофильные специалисты, в зависимости от результатов обследования. Например, при проблемах со щитовидной железой это будет эндокринолог.
Важно! Если вы обнаружили у ребенка тахикардию, то до консультации с врачом исключите из его рациона любые стимуляторы – чай, кофе, шоколад, максимально оградите от стрессов. Терапия подбирается индивидуально с учетом основного заболевания, вызывавшего тахикардию
Если у ребенка нарушения функции ЦНС, то врач-невролог назначит успокоительные препараты. При патологиях сердца терапию проводит кардиолог. При этом заболеваний сердца очень много, поэтому и подходы к лечению различаются. Так, если инфекция спровоцировала миокардит, то нужно будет принимать антибиотик. При аутоиммунных заболеваниях, приведших к аритмии, назначают цитостатики и глюкокортикостероиды. Также при любом заболевании, вызвавшем тахикардию, кардиолог может в любом случае назначить препарат, который сделает сердечный ритм реже, чтобы снять нагрузку с сердца
Терапия подбирается индивидуально с учетом основного заболевания, вызывавшего тахикардию. Если у ребенка нарушения функции ЦНС, то врач-невролог назначит успокоительные препараты. При патологиях сердца терапию проводит кардиолог. При этом заболеваний сердца очень много, поэтому и подходы к лечению различаются. Так, если инфекция спровоцировала миокардит, то нужно будет принимать антибиотик. При аутоиммунных заболеваниях, приведших к аритмии, назначают цитостатики и глюкокортикостероиды. Также при любом заболевании, вызвавшем тахикардию, кардиолог может в любом случае назначить препарат, который сделает сердечный ритм реже, чтобы снять нагрузку с сердца.
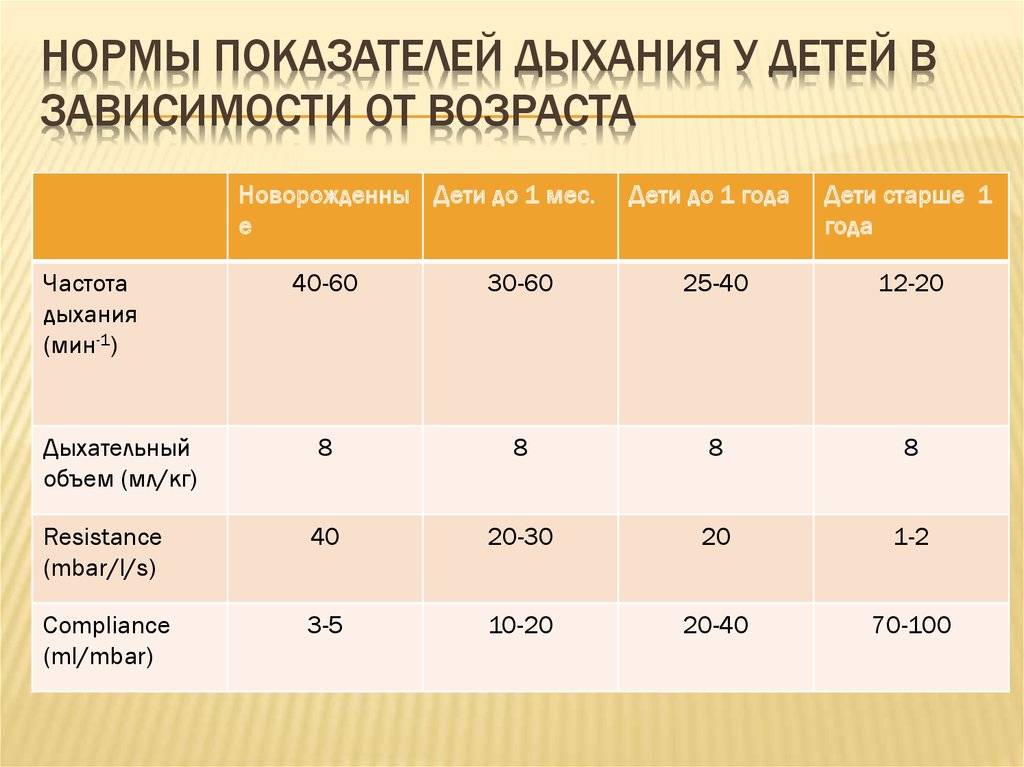
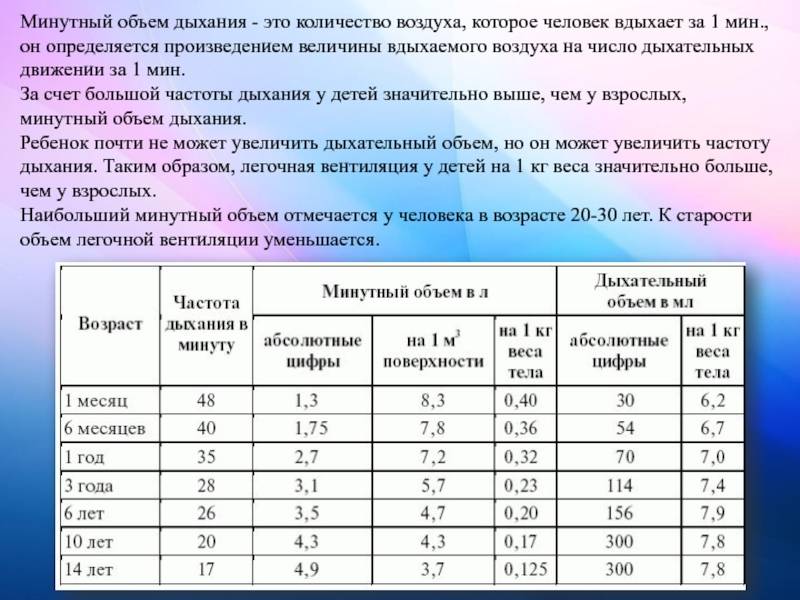
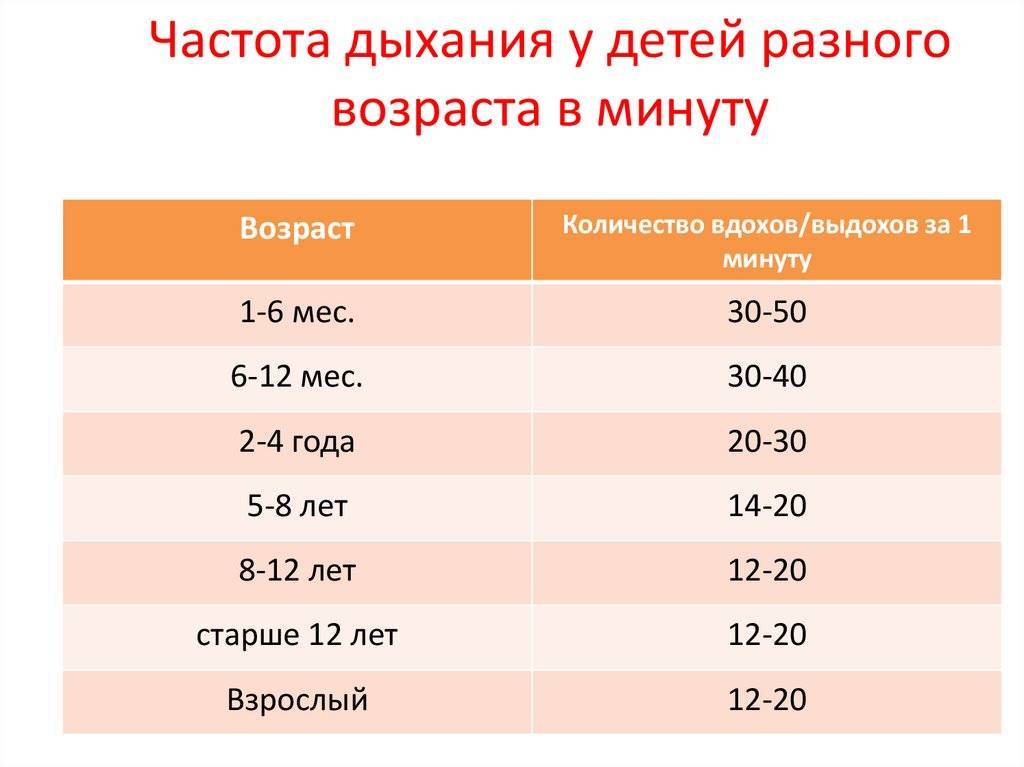
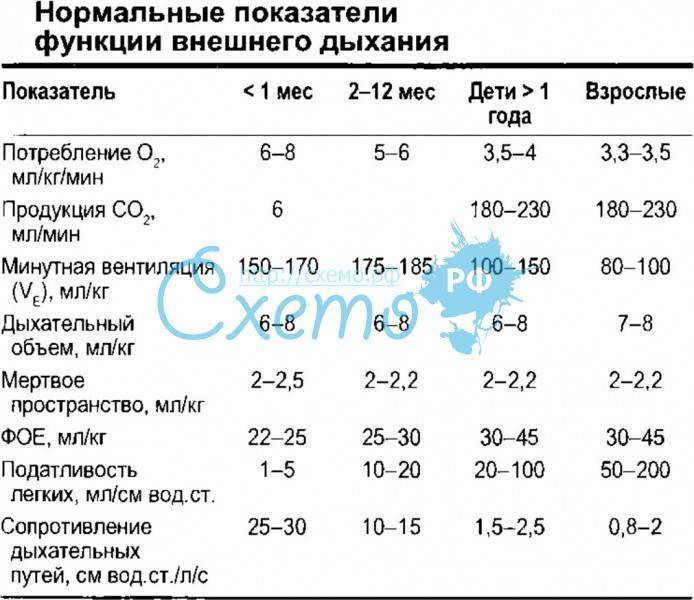
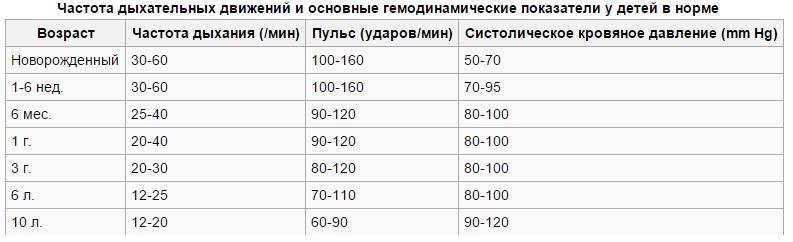
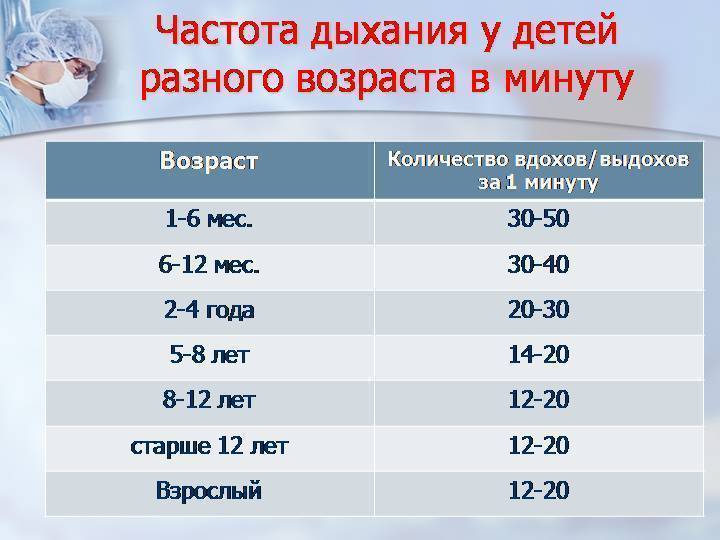
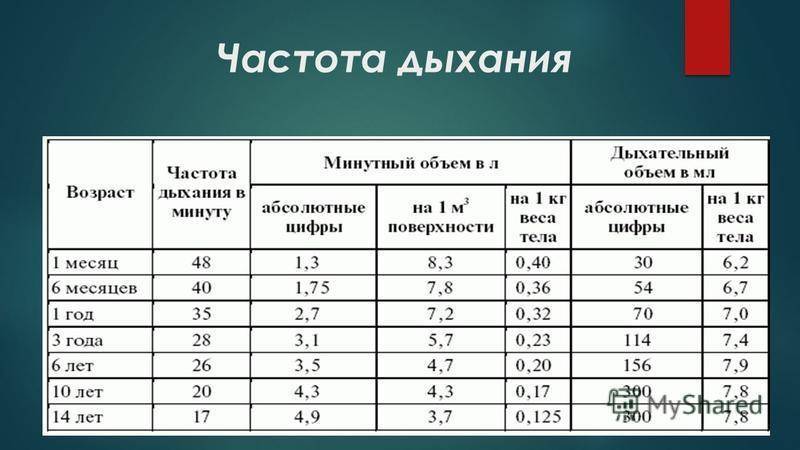
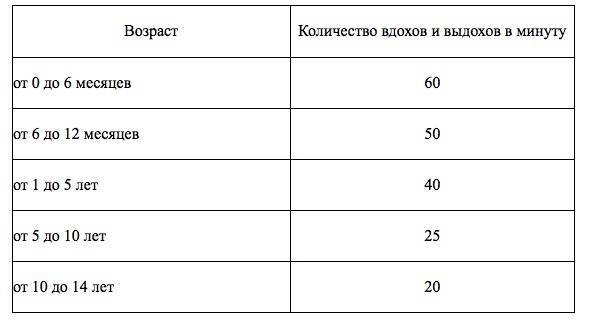
Частота дыхания здорового новорожденного
У новорожденного может быть инфекция, если он дышит очень часто или медленно. Новорожденный должен делать 40-60 вдохов в минуту. Исследование 953 здоровых доношенных новорожденных детей показало, что частота дыхания новорожденных значительно различается. Средняя частота дыхания составила 46 вдохов в минуту через 2 часа после рождения. Тем не менее, около 5% детей делали больше 65 вдохов в минуту. Это говорит о том, что быстрый ритм дыхания может быть обычным и здоровым в некоторых случаях.
Частота дыхания замедляется по мере взросления ребенка. Типичная частота дыхания для малыша в возрасте от 1 до 3 лет составляет 24-40 дыхательных движений в минуту. Частое дыхание, или тахипноэ, встречается чаще, чем медленная частота — брадипноэ. Тахипноэ обычно означает, что ребенок не получает достаточно кислорода и компенсирует его частым дыханием. Многие состояния могут привести к затрудненному дыханию у новорожденных. Некоторые общие факторы риска респираторного дистресса включают в себя:
- преждевременные роды
- рождение ребенка с помощью кесарева сечения
- заглатывание мекония во время родов
- низкий уровень околоплодных вод, который является состоянием, называемым олигохидрамниозом
- инфекция в плодных оболочках или околоплодных водах, которая называется хориоамнионит
- гестационный диабет у матери
Методы диагностики
- Электрокардиография (ЭКГ) . Изучив распечатку, врач уже сможет определить тип тахикардии и увидеть, например, сердечную недостаточность.
- Суточное мониторирование по Холтеру – предназначено для выявления пароксизмальной тахикардии. К коже ребенка прикрепляют электроды, соединенные с компактным аппаратом, который круглосуточно снимает показания. Бывает, что нужно более суток.
- УЗИ сердца (Эхо-КГ) – позволяет увидеть строение сердца, нарушение структуры, визуализировать крупные сосуды и сердечные клапаны и камеры, толщину стенок органа, оценить его сократительную функцию. УЗИ позволяет увидеть пороки сердца.
- Клинический анализ крови, направленный на выявление анемии. При ней происходит компенсаторное ускорение ЧСС.
- Биохимический анализ крови на уровень глюкозы и электролитный состав.
- Анализ крови на гормоны щитовидки.
- Электроэнцефалография (ЭЭГ).
- МРТ сердца – в редких случаях.
- Электрофизиологическое исследование (ЭФИ) сердца – нужно, чтобы оценить электрическую активность и найти источник импульсов при пароксизмальном типе тахикардии.
Профилактика болезни
Чтобы не только сердце, но и весь организм был крепким и здоровым, нужно в первую очередь нормализовать рацион. Необходимо исключить все кофеинсодержащие напитки, а также шоколад, жареную пищу и уменьшить количество сахара. Самая лучшая диета – растительно-молочная. Полезны фруктовые соки, свежие овощи. Подкрепить эффект от диеты помогут витаминные комплексы. Ребенку обязательно нужно принимать магний и калий, которые нормализуют сердечный ритм. Предварительно проконсультируйтесь с врачом. И обязательно включите в дневной распорядок ребенка умеренные физические нагрузки, например утреннюю гимнастику. Она стимулирует работу сердца и повышает его стойкость к выбросу избыточного количества адреналина. В итоге снижается раздражительность, нормализуется эмоциональный фон. При этом нельзя перенапрягаться, любые занятия должны быть умеренными. Очень полезно, например, плавание.
- Е.Л. Бокерия. Эктопическая предсердная тахикардия у детей: клиника, диагностика и лечение // Анналы аритмологии, 2006, №3, с.16-19.
- А.И. Сафина, И.Я. Лутфуллин, З.А. Гайнуллина. Нарушения ритма сердца у новорожденных // Практическая медицина, ноябрь 2010, №6(45), с.75-79.
- Л.А. Балыкова, И.С. Назарова, А.Н. Тишина. Лечение аритмий сердца у детей // Практическая медицина, сентябрь 2011, №(53), с.30-37.
Особенности подготовки
Для получения максимально точных данных выполнение спирографии требует несложной подготовки. Так, следует воздержаться от употребления пищи за 6—8 часов до ее проведения, поэтому обычно исследование назначают на утро. Также перед процедурой не рекомендуется пить крепкий чай или кофе, курить. Накануне следует поужинать легким блюдами, отказаться от алкоголя и энергетиков. Допускается за час до исследования выпить стакан теплой воды. Кроме того, лучше отказаться от утренней зарядки, если таковая практикуется.
На спирографию стоит приходить в свободной, удобной одежде, которая не стесняет дыхания. Поэтому лучше не надевать галстук, тесное белье и т. д. Непосредственно процедура проводится примерно через 20 минут после того, как пациент пришел в клинику. Это время требуется для того, чтобы полностью нормализовалась работа дыхательной и сердечно-сосудистой системы после физической нагрузки.
По рекомендации лечащего врача перед спирографией стоит сделать перерыв в использовании бронхолитиков, часто назначающихся при бронхиальной астме, ХОБЛ и других обструктивных заболеваниях органов дыхания. Так, использование β2-антагонистов короткого действия, в частности Сальбутамола, Вентолина, Беродуала следует отменить минимум за 6 часов до проведения спирографии. Ингаляции β2-антагонистов длительного действия, т. е. Серетида, Фостера, Форадила, Симбикорта, Сереванта и применение Оксиса необходимо проводить не позднее, чем за 12 часов до исследования. Что же касается пролонгированных теофиллинов, например, Спирива, то отмену препарата производят за сутки до спирографии. Но прекращать прием данных лекарственных средств следует только по согласованию с лечащим врачом.
Как определить частоту дыхания
При анализе дыхания новорожденного следует обращать внимание на темп и частоту дыхательных движений. Они проявляются в сокращениях грудной клетки
В норме младенец делает до трех коротких вдохов, а затем следует более глубокий. В возрасте более 9 месяцев дыхательный процесс становится равномерным. Хрипов и стонов быть не должно. Движения грудной клетки при правильном дыхании плавные и спокойные.
Если ребенок часто дышит, следует обратить внимание на глубину дыхания. Необходимо определить, задействована ли брюшная стенка, и зафиксировать поведение ребенка во время сна, отметив все странные симптомы
Неравномерное дыхание
Нарушение функции дыхания бывает бессимптомным или сопровождающимся характерными признаками. В некоторых случаях патология возникает еще в роддоме. Первую помощь оказывают акушеры. Если ребенок тяжело и часто дышит в домашней обстановке, необходимо сообщить об этом педиатру.
Важно обратить внимание на то, присутствуют ли следующие симптомы:
- хрипы;
- остановка дыхания;
- синдром апноэ;
- стоны;
- кашель;
- свисты.
Тип дыхания определяется самостоятельно. При грудном дыхании двигается только верхняя часть корпуса. Брюшная разновидность дыхательного процесса характеризуется движение мышц брюшины и диафрагмы. Здоровый месячный малыш дышит беззвучно и без дополнительных усилий.
Норма частоты дыхания
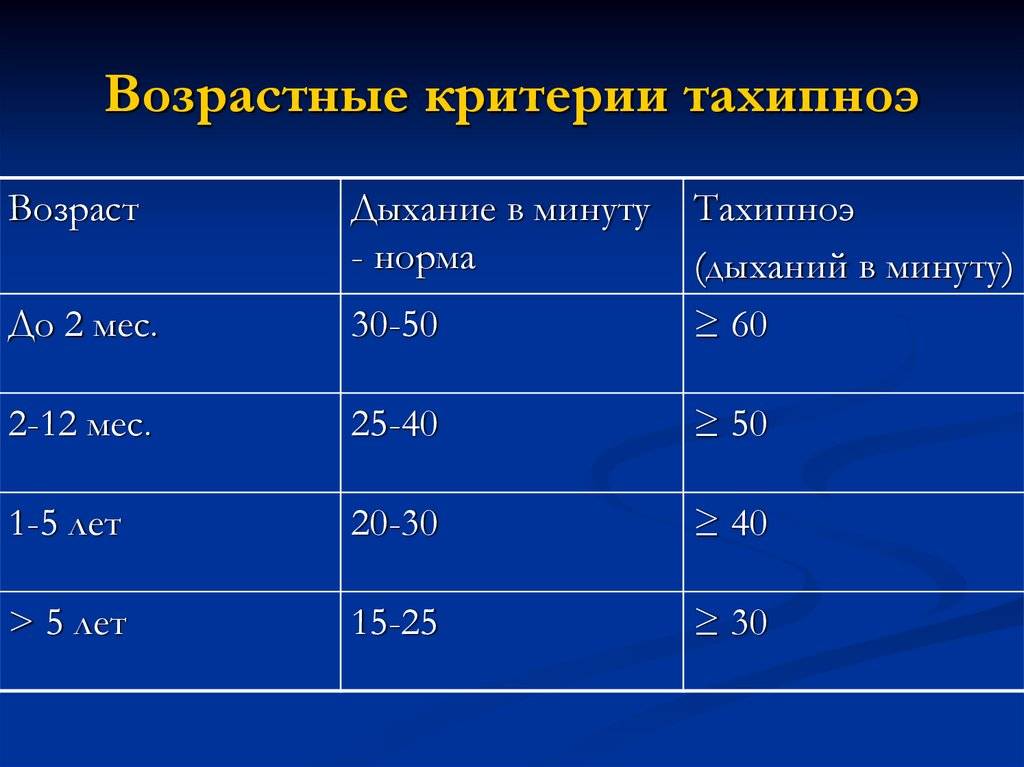
Нормой считается, когда ребенок вдыхает и выдыхает воздух через нос без посторонних звуков. Учащение дыхания в медицине называют тахипноэ. Если малыш страдает этой патологий, следует пройти обследование.
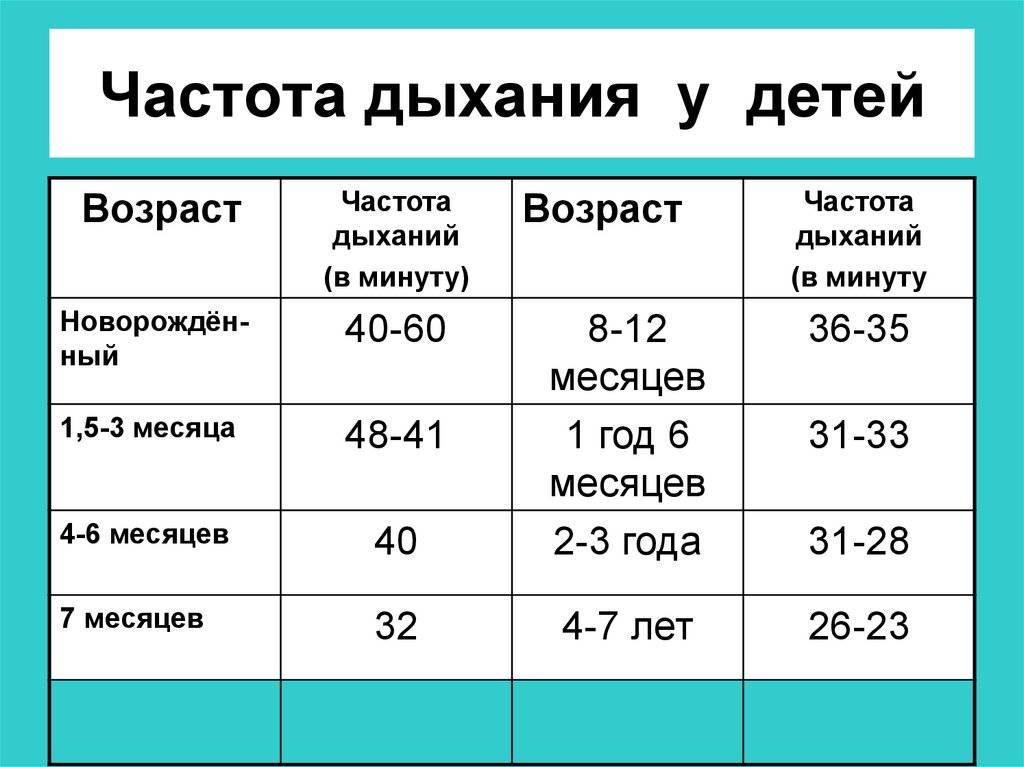
Для каждого возрастного периода предусмотрены определенные нормы частоты дыхания:
- в возрасте 1-2 недели – 60 вдохов в минуту;
- от 2 до 12 недель – не более 45 раз;
- от 3 месяцев до полугода – 40 вдохов;
- от 6 месяцев до года – 30-36 вдохов.
Частое и затрудненное дыхание
Затруднение вдоха и/или выдоха может сочетаться с тахипноэ и носит название одышки. Этот симптом сопровождает множество бронхо-легочных и сердечных заболеваний.
Причины нарушений:
Отек гортани при инфекциях (истинный и ложный круп), заглоточный абсцесс или инородное тело верхних дыхательных путей. Пациент не может сделать спокойный вдох. На фоне учащенного дыхания отмечается втяжение податливых мест в области грудной клетки. Раздуваются крылья носа. Кожа бледнеет
Обращает на себя внимание неестественного цвета носогубный треугольник. Все укладывается в картину инспираторной одышки.
Бронхиальная астма, обструктивный бронхит, бронхиолит
Затрудняется выдох. Грудная клетка «раздута», дыхательные движения мало или практически незаметны. Больному не хватает воздуха. Принимается вынужденное положение сидя или полусидя с опорой на руки. В зависимости от тяжести, проявления варьируют от минимальных до выраженных (ребенок задыхается). Меняется окраска кожных покровов (бледная, бледно-цианотичная). Одышка квалифицируется как экспираторная.
Пневмонии, простые бронхиты, плевриты. Сердечная недостаточность. Сочетает разные признаки. Проявляется смешанной одышкой.
У маленьких детей затруднение состоит в невозможности малыша оценить свое состояние и пожаловаться. Внимательное отношение позволяет своевременно заподозрить ухудшение и начать оказание помощи.
Появление учащенного дыхания должно рассматриваться в совокупности всей картины. При хорошем самочувствии, активности ребенка, отсутствии отклонений со стороны других органов нет причин для беспокойства. Возникновение раздражительности, плохой сон, ухудшение в познавательной и учебной деятельности становятся поводом для углубленного внимания. Подозрительным станет изменение цвета кожи и слизистых вместе с увеличением частоты дыхания. Приобретение синюшного оттенка с одышкой указывает на болезни сердца или легких.
Тахипноэ при простудных заболеваниях проходит совместно с нормализацией температуры. Поэтому при ОРВИ использование ибупрофена или парацетамола вместе с обильным питьем улучшает состояние и нормализует жизненные показатели пациента
В состоянии психоэмоционального возбуждения важно переключить внимание ребенка, напоить чаем или дать что-то рассосать или погрызть
Многие родители переживают из-за того, что новорожденный часто дышит во сне
Очень важно контролировать этот процесс, ведь во сне ребенок может принять неудобную позу или случайно накрыть себя простынкой, закрыв при этом доступ для кислорода. Многих родителей беспокоит частое дыхание во сне их новорожденного малыша
Что это такое, каковы причины подобного состояния?
Какие симптомы требуют особого внимания
Мы перечислили физиологические проблемы дыхания. Но иногда дело обстоит намного серьезней, чем обычный насморк. Перечислим признаки, которые должны стать для родителей веским аргументом для срочного посещения детского кардиолога.
Цианоз
Если задержка дыхания при кормлении сопровождается еще посинением носогубного треугольника, этот признак свидетельствует о недостатке кислорода. При тяжелых формах сердечных патологий синеет подбородок и пальчики малыша. Этот симптом характерен для врожденных пороков и сердца, и аномалий сосудов.
Одышка
Этот признак тоже говорит о недостатке кислорода. Поскольку при сосании ребенку приходиться тратить больше сил, этот симптом выражен сильнее, чем в состоянии покоя. Поводом для беспокойства можно считать частые перерывы на отдых во время сосания. В норме таких пауз не больше двух, а ребенок с патологией сердца делает перерывы после 2-3 глотков.
Быстрая утомляемость
Активность младенцев с врожденными пороками сердца намного ниже, чем у здоровых детей. Они не способны высасывать норму во время кормления, поэтому недобирают в весе. Усугубляет проблему частое дыхание. Ребенок просто задыхается при напряжении.
Боли в области груди
Грудные малыши не могут пожаловаться на такой симптом, но наблюдательная мама заметит, при каких обстоятельства и, как часто ребенок начинает беспокоиться.
Если все описанные признаки повторяются с малютки во время кормления регулярно, необходимо срочно проконсультироваться с детским кардиологом. Полномасштабное обследование позволит установить причину проблемы, а опытный детский кардиолог назначит ребенку адекватную терапию.
Противопоказания
Несмотря на простоту и безопасность процедуры, существуют ситуации, когда проведение спирографии может нанести пациенту вред. Выполнение спирографии противопоказано при:
- перенесении в течение последнего полугодия инсульта или инфаркта;
- наличии аневризмы аорты, тяжелой артериальной гипертензии;
- пневмотораксе, дыхательной недостаточности III степени;
- проведении в недалеком прошлом операции с вмешательством в брюшную полость или загрудинное пространство;
- выполнении хирургических вмешательств на глазах в течение недавнего времени;
- острой сердечной недостаточности;
- эпилепсии;
- тяжелых психических заболеваниях;
- патологиях беременности.
Одними из факторов, оказывающих влияние на функцию легких, могут быть:
сутулость, сколиоз, сидячий образ жизни изменяют положение внутренних органов и не позволяют легким в полной мере раскрываться;
наличие отечности внутренних органов из-за нарушения оттока венозной крови, в результате нарушения оттока нарушается и приток артериальной крови;
из-за нарушения кровоснабжения нарушаются метаболические процессы в органах дыхания, тело получает недостаточно кислорода, что еще больше усугубляет общее состояние организма, происходит снижение защитных сил организма;
после воспалительных процессов, особенно после перенесенной коронавирусной инфекции, в органах дыхания могут формироваться фиброзные спайки, которые также не позволяют выполнять функцию легких в полном объеме;
помимо легких, в грудной полости находится и сердце, деятельность которого также может нарушаться (блокады, аритмии и т.д.), поэтому также необходима консультация кардиолога;
заболевания позвоночника также влияют на состояние легких, потому что ребра, образующие грудную полость, крепятся к позвоночнику, и нарушение подвижности в позвоночнике нарушает движение грудной клетки, что не позволяет полностью раскрыться легким;
нарушение подвижности в позвоночнике также вызывает нарушение питания нервных корешков, они могут сдавливаться, что может проявляться болями и дискомфортом, вызывать нарушение функции легких;
возле позвоночника находится ряд образований автономной нервной системы, которые регулируют работу всех внутренних органов в теле человека, поэтому необходимо уделять большое внимание диагностике позвоночника;
системные проблемы крови, такие, как анемия, также вызывают недостаточное питание всех тканей организма, в том числе нервных корешков, отчего необходимо проводить комплекс лабораторных исследований крови.
Всех пациентов обследуют, учитывая множество факторов, оказывающих влияние на функцию легких, а терапия подбирается индивидуально в зависимости от состояния организма и его резервных возможностей. Комплексный подход в сочетании с другими методами лечения дает возможность сократить период реабилитации и усилить эффективность проводимых мероприятий, минимизировать медикаментозное лечение, уменьшить риск возникновения осложнений в будущем.
Таким образом, спирография является весьма информативным диагностическим методом, позволяющим получить много информации о работе органов дыхания, проследить эффективность назначенной терапии и дифференцировать ряд патологий бронхов и легких от заболеваний сердечно-сосудистой и других систем. При этом он отличается простотой выполнения, безопасностью и доступностью, что позволяет использовать спирографию практически без ограничений, в том числе в рамках профилактических осмотров.
Автор статьи
Гриценко Константин Анатольевич
Врач-невролог, мануальный терапевт, вертеброневролог
Стаж: 29 лет
Член медицинского сообщества города Москвы
Генеральный директор ООО” Институт восстановления человека”
Как поднять сатурацию после вирусной пневмонии?
Если и после перенесенного коронавируса сатурация немного снижена, то это нормально — легочной ткани требуется время на восстановление прежней жизненной емкости дыхательного органа. Крайне полезны дыхательная гимнастика (см. комплекс дыхательных упражнений Стрельниковой) и прогулки на свежем воздухе с умеренными физическими нагрузками.
Для предотвращения агрессивного спаечного процесса в легких пациентам с выраженными на КТ фиброзными изменениями; обычно при КТ-4, КТ-3, реже при КТ-2 и очень редко при КТ-1 назначается антиоксидантная терапия пневмофиброза, которая включает диету, обогащенную антиоксидантами, ацетилцистеин, витамины группы Е (если нет аллергии).
Для уточнения диагноза и причин сниженной сатурации, после коронавируса важен КТ-контроль.
Как измерить частоту дыхания у новорожденных
Самый надежный способ измерить частоту дыхания новорожденного — подсчитать количество вдохов за 60 секунд. Следующие методы могут помочь с измерением дыхания новорожденного:
Осторожно положите руку на живот или грудь ребенка. Каждый подъем груди или живота считается за один вдох
Поместите руку в нескольких сантиметрах от ноздрей ребенка. Каждый выдох из носа считается за один вдох.
Спящие дети дышат медленнее, со скоростью 30 вдохов в минуту. Во время сна ребенок может дышать нерегулярно или дыхание может останавливаться на несколько секунд. Если у ребенка нет других признаков дыхательного расстройства, то слегка замедленное или нерегулярное дыхание во время сна обычно не вызывает беспокойства.
Почему при коронавирусе снижается сатурация?
Не у всех пациентов при COVID-19 снижается сатурация, а только при развитии осложнения — вирусной пневмонии. Снижение сатурации говорит о вероятной дыхательной недостаточности. Если коронавирусная инфекция проникла к легочной ткани, а иммунитет человека не может справиться с ней, в легких начинается деструктивный процесс — альвеолярные перегородки (и интерстиций) повреждаются и воспаляются, а сами альвеолы заполняются жидким экссудатом — в норме они заполнены воздухом и являются начальным пунктом транспортировки кислорода к органа, в том числе к сердцу и головному мозгу. Поскольку при коронавирусе повреждение бронхиального дерева не наблюдается, снижение сатурации у пациента может говорить о сокращении функциональных участков легочной ткани.
Если при коронавирусе сатурация ниже 95%, больного могут госпитализировать.