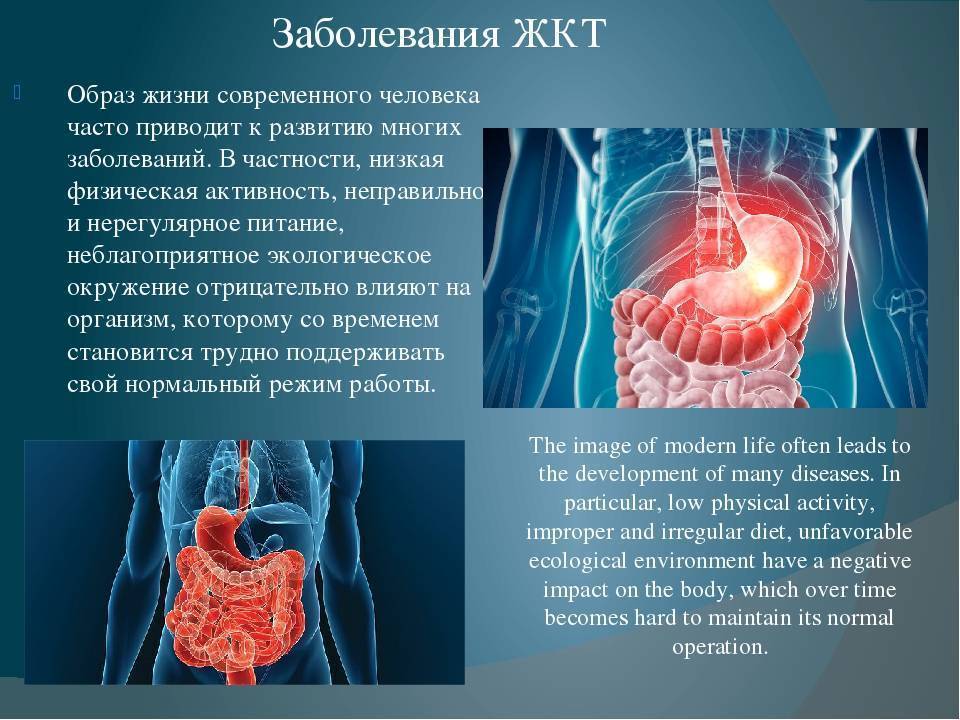
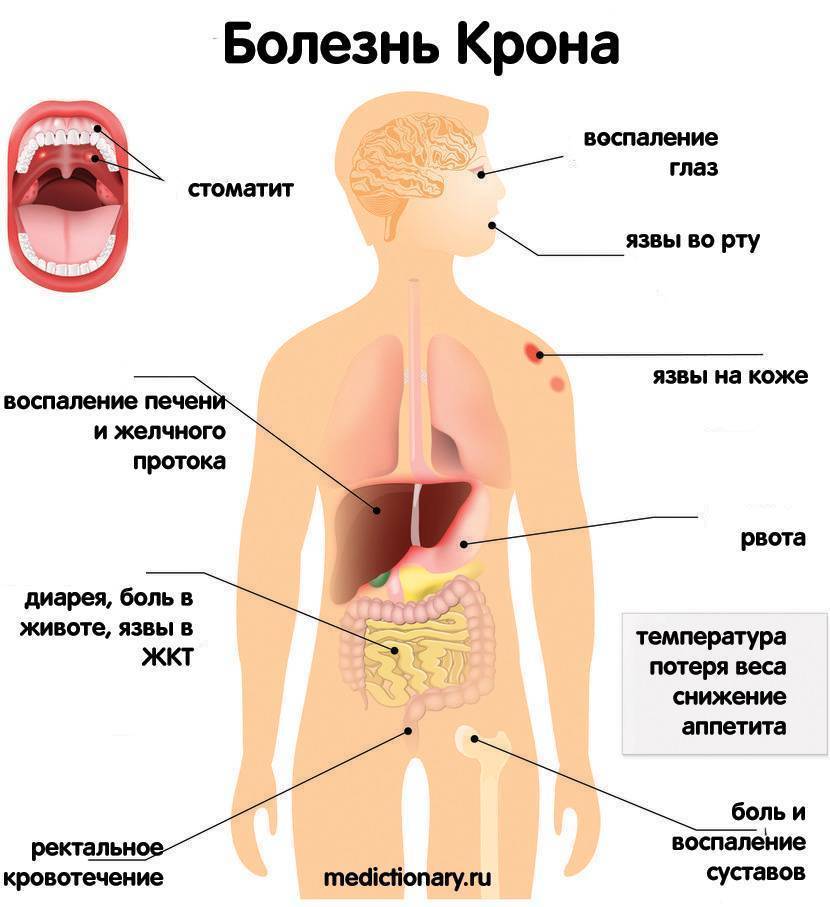
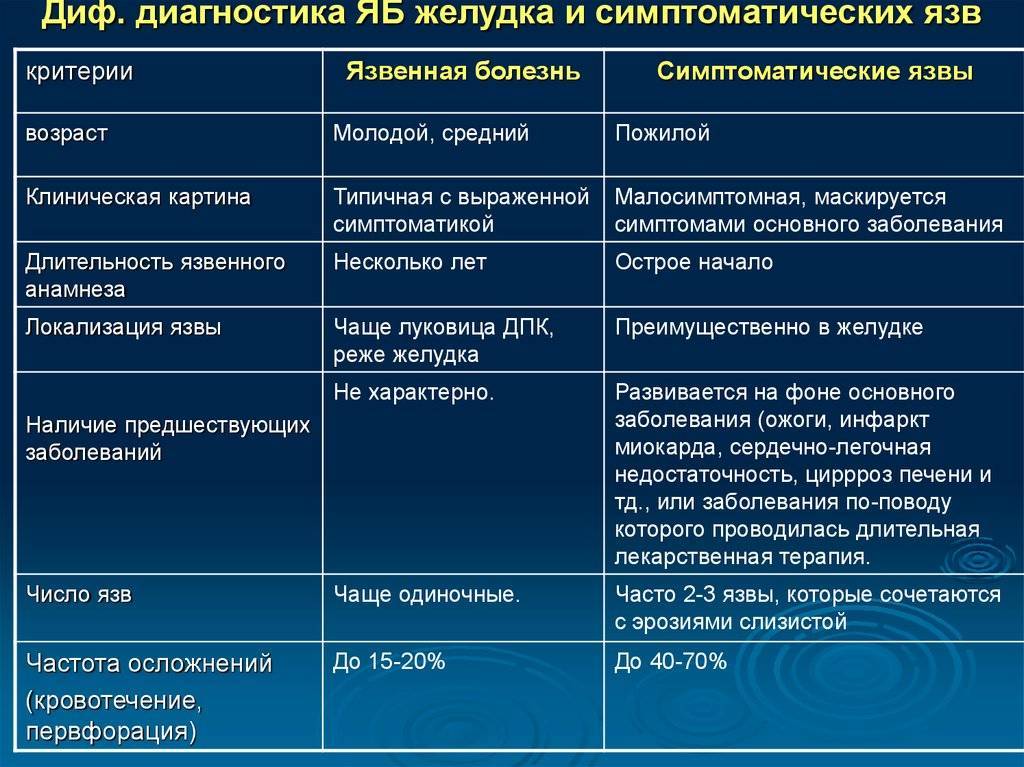
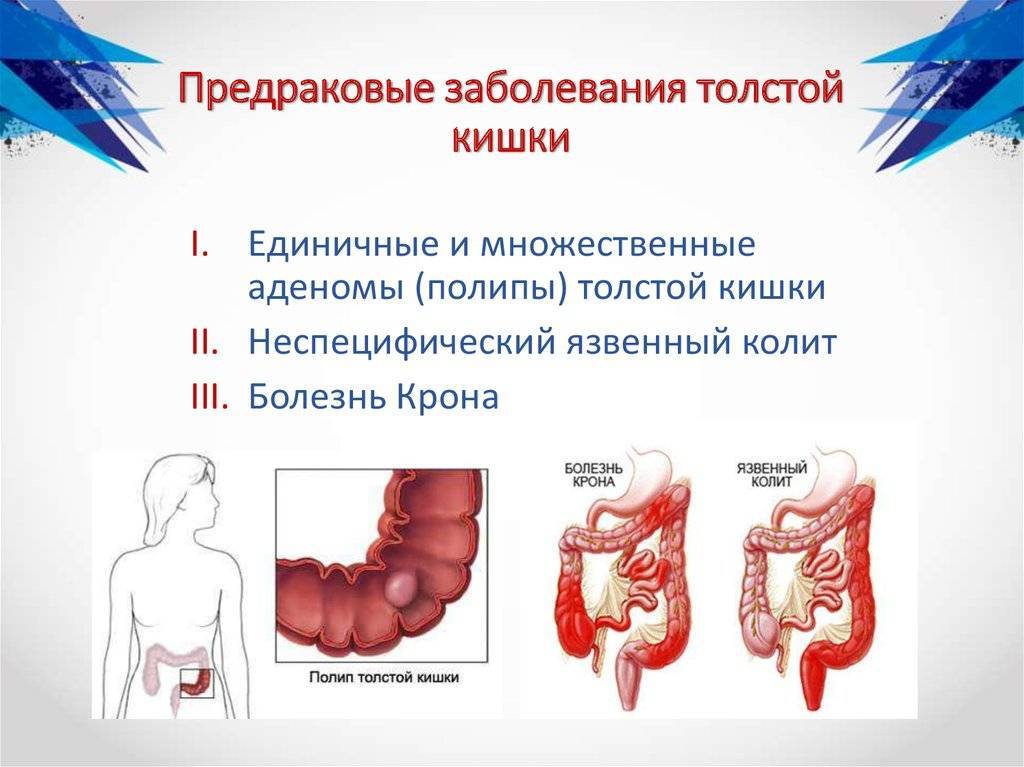
Чем опасно заболевание? Осложнения
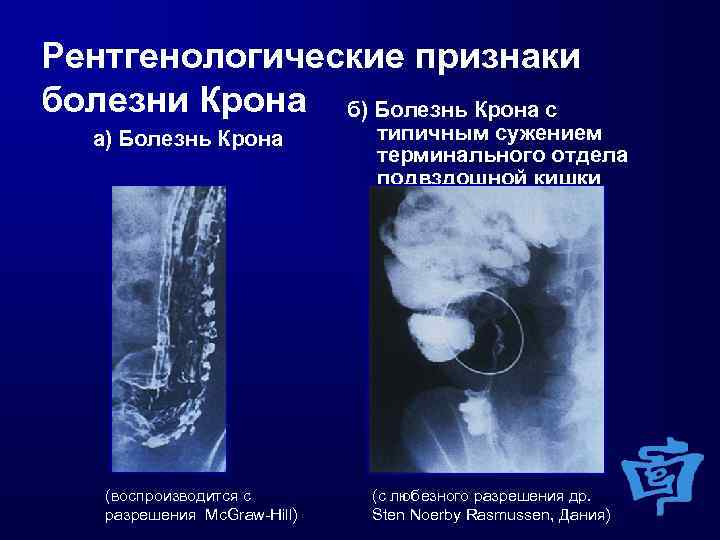
Болезнь Крона опасна своими осложнениями (рис. 1), среди которых:
- Утолщение стенки кишки, и как следствие, сужение кишечника (сужение части кишечника вследствие воспаления и формирования рубцовой ткани). Часто затрудняет прохождение каловых масс. В тяжелых случаях может возникнуть кишечная непроходимость, которая проявляется болями и вздутием живота, тошнотой и рвотой. В дальнейшем стриктура может перейти в стеноз — полное закрытие просвета кишки.
- Трещина анального канала — трещина слизистой оболочки кишки, которая может вызывать боль и кровотечение.
- Перфорация кишки — сквозной дефект, который образуется в стенке кишки вследствие воспаления, трещины, язвы. Через данное отверстие в брюшную полость просачивается кишечное содержимое, что приводит к развитию перитонита — состояния, требующего немедленной операции.
- Свищ — образуется, когда в результате воспаления формируется сквозной канал между кишкой и рядом расположенным органом или кожей, через который выделяется кишечное содержимое в другой орган или наружу.
- Абсцесс — ограниченное гнойное воспаление, который может располагаться около стенки кишки, в брюшной полости, в тканях в области прямой кишки.
- Рак — риск развития колоректального рака у лиц с воспалительными заболеваниями кишечника зависит от длительности болезни и от ее распространения в толстой кишке. Для диагностики рака толстой кишки выполняют колоноскопию с биопсией.
Болезнь Крона при беременности
По данным исследований, влияние болезни Крона на течение и исход беременности определяется активностью заболевания в момент зачатия и в период беременности.
Среди осложнений встречаются преждевременные роды, выкидыши, нарушения развития плода. Считается, что при высокой активности болезни Крона процент неосложненных беременностей составляет лишь 54%, в то время как при неактивном заболевании — 80%. Так, в активной фазе заболевания риск преждевременных родов увеличивается в 3,5 раза, самопроизвольных выкидышей — в 2 раза. При этом заболевании чаще производится искусственное прерывание беременности и кесарево сечение.
Что касается влияния самой беременности на течение болезни Крона, стоит отметить, что когда на момент наступления беременности заболевание находится в стадии ремиссии, то в 2/3 случаев ремиссия сохраняется и во время беременности. Частота развития обострений не отличается от небеременных пациенток. Обострения чаще развиваются в I триместре беременности, после абортов и после родов. Также рецидивы часто возникают в результате отказа женщин от приема лекарств при наступлении беременности.
Определение
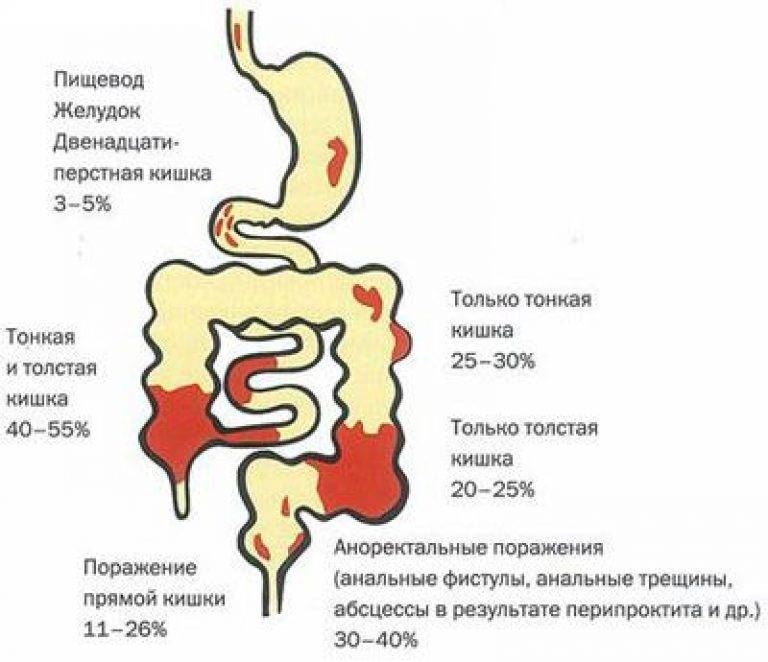
Болезнь Крона – это хроническое воспалительное заболевание, поражающее главным образом желудочно-кишечный тракт (ЖКТ). Хотя вовлекаться в процесс может любой отдел ЖКТ от ротовой полости до анального канала (заднего прохода), чаще всего поражается конечный отдел тонкой кишки (подвздошная кишка) и/или толстая кишка (ободочная и прямая кишка).
Болезнь Крона – это хроническое заболевание и может обостряться много раз в течение жизни. Некоторые больные имеют длительные ремиссии, иногда по несколько лет, не имея никаких симптомов заболевания. Предсказать, когда начнется ремиссия или когда симптомы заболевания возобновятся невозможно.
Также в разделе
| Смешанное вскармливание. Питание детей старше года. Режим питания детей старше года. При недостаточности молока у матери вводят докорм теми же молочными смесями, что и при искусственном вскармливании. Сначала ребёнку дают грудь и только после… | |
| Хронический гастрит у детей. Симптомы. Диагностика. Лечение. Хронический гастрит – длительно существующее воспаление слизистой оболочки желудка диффузного или очагового характера с постепенным развитием её атрофии и… | |
| Лимфогранулематоз Лимфогранулематоз (болезнь Ходжкена) – заболевание, характеризующееся злокачественной гиперплазией лимфоидной ткани с образованием в лимфатических узлах и… | |
| Особенности выхаживания и вскармливания недоношенных детей. Отдаленные последствия недоношенности. Профилактика преждевременного рождения детей. Особенности выхаживания недоношенных Выхаживание недоношенных детей осуществляют в два этапа: в родильном доме и специализированном отделении. Затем… | |
| Лямблиоз. Клинические проявления лямблиоза у детей. Диагностика. Лечение лямблиоза. Лямблиоз – широко распространенное заболевание человека, которое вызывается микроорганизмами из семейства простейших – Protozoe Giardia Lamblia (жиардии лямблии)…. | |
| Наследственный нефрит (синдром Олпорта). Симптомы. Диагностика. Лечение. Наследственный нефрит (синдром Олпорта) – наследственная неиммунная гломерулопатия, обусловленная патологией коллагена базальных мембран клубочков,… | |
| Острые респираторные вирусные инфекции (ОРВИ) Острые респираторные вирусные инфекции (ОРВИ) – группа острых инфекционных заболеваний, вызываемых РНК- и ДНК-содержащими вирусами и характеризующихся… | |
| Неправильный прикус у ребенка Неправильный прикус у ребенка — патология, при которой один зубной ряд отклоняется относительно другого, что нарушает анатомическую норму, и нарушается… | |
| Дистрофии. Гипотрофия. Паратрофия. Гипостатура. Симптомы. Диагностика. Лечение. Профилактика. Дистрофия – хроническое расстройство питания и трофики тканей, нарушающее правильное гармоничное развитие ребёнка. В годы социальных потрясений дистрофия… | |
| Ювенильный ревматоидный артрит. Симптомы. Диагностика. Принципы лечения. Ювенильный ревматоидный артрит – хроническое воспалительное заболевание суставов у детей до 16 лет с неизвестной этиологией и сложным патогенезом,… |
Методы диагностики
Чтобы обнаружить патологические изменения в кишечнике при болезни Крона, применяют следующие методы диагностики:
- Колоноскопия – эндоскопическое исследование толстой кишки с помощью специального инструмента в виде тонкого гибкого шланга, колоноскопа. Во время этой процедуры врач-эндоскопист осматривает слизистую кишки на всем протяжении и, обнаружив патологически измененные ткани, может сразу удалить их образец и отправить на гистологическое исследование в лабораторию (провести биопсию). Обнаружение воспалительных элементов – гранулем – во время изучения ткани под микроскопом помогает подтвердить диагноз болезни Крона.
- Видеокапсульная эндоскопия в некоторых случаях может быть применена как альтернатива колоноскопии. Пациента просят проглотить небольшую капсулу, в которую встроена миниатюрная видеокамера. Она проходит через весь пищеварительный тракт и записывает изображение.
- Компьютерная томография помогает оценить состояние не только кишечника, но и других органов. Зачастую проводят КТ-энтерографию – КТ в сочетании с применением контрастного раствора. Это исследование в настоящее время практически полностью заменило рентгенографию с контрастом, которая широко применялась ранее.
- Магнитно-резонансная томография особенно полезна для оценки свищей.
- Баллонно-ассистированная энтероскопия – эндоскопическое исследование тонкой кишки с помощью специального эндоскопа и трубки с раздуваемым баллоном. Во время этой процедуры, так же, как и во время колоноскопии, можно провести биопсию.
Лабораторные исследования при болезни Крона включают общий анализ крови, тесты на инфекции, копрограмму, анализ стула на скрытую кровь, на наличие паразитарных инфекций.
Среди продуктов, которые есть запрещено:
- Фрукты и овощи в сыром виде. В такой еде много клетчатки, а она может негативно сказаться на течении заболевания.
- Мясо и рыба жирных сортов. Кушать можно лишь постные сорта мяса (курятина), которые были тщательно измельчены. Есть такие блюда рекомендуется на обед или ужин.
- Кисломолочная продукция. Из этого типа пищи разрешены лишь обработанные нежирные сорта творога и сыра.
- Алкогольные напитки и курение. Кроме общего вреда здоровью, вредные привычки при болезни Крона могут значительно сократить ремиссию и привести к частым рецидивам.
- Крепкий чай и кофе, газированные напитки, шоколад. Их необходимо заменить морсами, компотами (но только не «покупными», а приготовленными дома). Также разрешено пить чистую питьевую воду (не проточную).
- Консервы, колбасы, полуфабрикаты — от них нужно полностью отказаться.
- Свежие хлебобулочные изделие, мучное и сдобное, торты и пирожные также запрещены.
- Нельзя употреблять в пищу также и перловые, пшеничные каши, макароны из любого теста.

Осложнения болезни Крона
Если медикаментозная терапия болезни Крона не дает положительных результатов, пациенту может быть назначено хирургическое вмешательство. Но если прогноз благоприятный, то обычно врачи выписывают пациентам такие лекарства:
- Лоперамид;
- Сульфасалазин;
- Азатиоприн;
- Метотрексат;
- Метронидазол;
- Имодиум и др.
Какие санатории рекомендованы для людей, страдающих болезнью Крона?
| Название санатория | Где находится? | Описание |
| «Краинка» | Тульская область | Лечебные факторы:
|
| «Краснозерский» | Новосибирская область | Лечебные факторы:
|
| «Красная Глинка» | Самарская область | Лечебные факторы:
|
| «Кристалл» | Кемеровская область | Лечебные факторы:
|
| «Красноярское Загорье» | Красноярский край | Лечебные факторы:
|
| «Машук» | Ставропольский край | Лечебные факторы:
|
| «Марциальные Воды» | Карелия | Лечебные факторы:
|
Online-консультации врачей
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация дерматолога |
| Консультация анестезиолога |
| Консультация нарколога |
| Консультация сексолога |
| Консультация андролога-уролога |
| Консультация офтальмолога (окулиста) |
| Консультация инфекциониста |
| Консультация специалиста по лечению за рубежом |
| Консультация психиатра |
| Консультация онколога-маммолога |
| Консультация гинеколога |
| Консультация невролога |
| Консультация неонатолога |
| Консультация нейрохирурга |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Причины развития заболевания и факторы риска
Точные причины развития болезни Крона неизвестны. Ранее считалось, что к заболеванию приводят некоторые особенности питания и хронический стресс. В настоящее время установлено, что эти факторы могут способствовать прогрессированию патологических изменений в кишечнике, но не приводят к ним напрямую. Согласно современным представлениям, болезнь Крона развивается в результате влияния разных факторов:
- Нарушение работы иммунной системы. Иммунитет начинает неправильно реагировать на патогены и атаковать собственные ткани организма, в том числе стенку кишки. Считается, что к этому расстройству приводят определенные бактериальные или вирусные инфекции. Однако, пока установить, какие возбудители обладают этим эффектом, не удалось.
- Наследственность. У 20% пациентов есть близкие родственники, у которых ранее уже была диагностирована болезнь Крона. Возможно, за предрасположенность к заболеванию отвечают некоторые гены. Но у многих больных семейный анамнез совершенно не отягощен.
- Особенности микрофлоры кишечника и влияние внешних факторов. Их роль в настоящее время обсуждается.
Также известны некоторые факторы риска:
- Возраст. Болезнь Крона может развиваться в любых возрастных группах, но чаще всего ее диагностируют у 30-летних людей.
- Этническое происхождение. Чаще всего болезнь Крона диагностируют у белых, особенно евреев-ашкенази. Но в настоящее время распространенность заболевания растет и среди чернокожего населения США, Великобритании.
- Курение. Это самый значимый фактор риска, на который можно повлиять. Вредная привычка не только способствует развитию заболевания, но и делает его течение более тяжелым. Курильщики с болезнью Крона чаще, чем некурящие, нуждаются в хирургическом лечении.
- Прием нестероидных противовоспалительных препаратов (НПВС). Например, к этой группе относится ибупрофен. Эти лекарственные препараты не повышают риск развития болезни Крона, но могут вызывать воспаление в кишечнике, которое усугубляет ее течение.
Медикаментозная терапия
Так как болезнь Крона является воспалительным заболеванием кишечника, то нередко ее лечение начинают с противовоспалительных препаратов:
- Глюкокортикостероиды – препараты гормонов коры надпочечников. Они обладают мощным противовоспалительным действием, но эффективны не у всех пациентов с болезнью Крона. Кортикостероиды можно применять кратковременно (в течение 3–4 месяцев) для уменьшения симптомов или для достижения ремиссии. В некоторых случаях их сочетают с иммуносупрессорами – препаратами, подавляющими иммунные реакции. В настоящее время к глюкокортикостероидам обычно прибегают, когда больному не помогают другие методы лечения.
- Пероральные 5-аминосалицилаты широко применялись в прошлом, но в настоящее время показания к их назначению существенно ограничены.
Иммуносупрессоры тоже подавляют воспаление путем угнетения работы иммунной системы. Их нередко применяют в комбинациях, чтобы повысить эффективность лечения:
- Азатиоприн и меркаптопурин – два иммуносупрессора, которые наиболее часто применяют для лечения воспалительных заболеваний кишечника. Во время курса лечения врач должен тщательно наблюдать за состоянием пациента, контролировать показатели крови. Иммуносупрессоры могут настолько ослабить иммунную систему, что повысится риск развития опасных инфекций. Кроме того, они могут привести к воспалению печени. Если начали развиваться эти осложнения – врач должен своевременно их выявить и изменить схему лечения.
- Метотрексат применяется у некоторых пациентов, которым не помогают другие методы лечения. Этот препарат также может вызывать серьезные побочные эффекты и требует контроля состояния пациента, лабораторных показателей во время курса терапии.
Препараты для биологической терапии (биопрепараты) прицельно воздействуют на определенные белки, которые вырабатываются иммунной системой. Это современная группа лекарственных средств, к ней относятся:
- Натализумаб (Тисабри) и ведолизумаб (Энтивио) не позволяют определенным белкам иммунной системы – интегринам – взаимодействовать с клетками слизистой оболочки кишечника. Натализумаб может вызывать очень опасное осложнение – прогрессирующую мультифокальную лейкоэнцефалопатию – поэтому показания к его применению сильно ограничены. Для ведолизумаба таких рисков выявлено не было.
- Инфликсимаб (Ремикейд), адалимумаб (Хумира) и цертолизумаб пегол (Цимзия) входят в группу ингибиторов TNF. Они блокируют белок иммунной системы, который называется фактором некроза опухолей.
- Устекинумаб (Стелара) – наиболее современный препарат, который начал применяться совсем недавно. Он влияет на эффект интерлейкина, белка, принимающего участие в воспалении.
Также при болезни Крона применяют некоторые антибиотики, например, ципрофлоксацин, метронидазол. Считается, что антибактериальные препараты помогают уничтожить болезнетворные микроорганизмы, которые привели к сбою в работе иммунной системы. Кроме того, антибиотики помогают уменьшить отток содержимого свищей и абсцессов, а иногда и полностью их устранить.
Все препараты, описанные выше, относятся к лекарственным средствам, которые помогают контролировать течение болезни Крона. Параллельно проводят симптоматическую терапию. Назначают препараты, которые помогают справиться с проявлениями заболевания:
- Противодиарейные препараты. Такие лекарственные средства, как метамуцил и метилцеллюлоза помогают справиться с легкой и умеренной диареей. При тяжелой диарее помогает лоперамид.
- Анальгетики. В ряде случаев при болезни Крона применяются такие обезболивающие препараты, как ацетаминофен (парацетамол), ибупрофен, напроксен. Однако, в некоторых случаях они могут усугубить течение заболевания и ухудшить симптомы.
- Витамины и минералы. Они могут быть назначены, если из-за нарушения питания в организм пациента не поступают необходимые вещества.
Хирургическое лечение
Выделяют 4 группы показаний к хирургическому лечению при болезни Крона:
- Неэффективность медикаментозной терапии, когда лекарственные препараты не могут уменьшить симптомы.
- Острые осложнения: кишечное кровотечение, перфорация (образование отверстия) стенки кишки, токсическая дилятация ободочной кишки (редкое осложнение, при котором кишка расширяется более 6 см и возникают признаки интоксикации – отравления организма веществами, которые поступают в кровь через стенку кишки).
- Хронические осложнения: стриктуры (рубцовые сужения) кишки, инфильтрат в брюшной полости, кишечные свищи, неоплазия (изменение клеток слизистой оболочки, которое может привести к развитию злокачественной опухоли).
- Задержка физического развития – обычно отмечается при поражении верхних отделов кишечника.
По статистике, в хирургическом лечении в тот или иной момент времени нуждается более 70% пациентов с болезнью Крона. Решение о том, что нужно проводить операцию – всегда очень сложное, врачи стараются его принимать только в крайних случаях. Специалисты в международной клинике Медика24 всегда тщательно оценивают все потенциальные преимущества и риски, при необходимости мы собираем консилиумы с участием экспертов.
В большинстве случаев при болезни Крона выполняют резекцию кишки – удаление ее части. Это помогает уменьшить симптомы, но не приводит к полному излечению. Может произойти рецидив в другой части кишечника:
Частота рецидивов симптомов заболевания | Частота рецидивов по результатам эндоскопического исследования |
|
|
Риск рецидива можно снизить с помощью медикаментозных препаратов
Важной мерой профилактики является отказ от курения. Тем не менее, у 50% пациентов в дальнейшем требуется повторное хирургическое вмешательство
Чем больший участок кишки приходится удалять, в том числе во время последующих резекций, тем выше риск развития осложнения – синдрома короткой кишки. Из-за потери большой части кишечника нарушается всасывание питательных веществ, развивается недостаточность кишечного пищеварения. Это состояние проявляется в виде диареи, потери веса, общей слабости, анемии, отеков, судорог в мышцах, признаков гиповитаминозов.
В случаях, когда это возможно, врачи стараются прибегать к органосохраняющим операциям. Например, при стриктурах кишки выполняют вмешательства, направленные на восстановление нормальной ширины ее просвета: стриктуропластику, дилатацию стриктур.
Симптомы
Болезнь Крона может протекать по-разному. Иногда ее симптомы нарастают постепенно, а иногда возникают внезапно. В патологический процесс могут быть вовлечены разные отделы кишечника, в зависимости от этого, в соответствии с Монреальской классификацией, выделяют несколько форм заболевания:
- Терминальный илеит – с поражением конечного отдела подвздошной кишки.
- Колит – с поражением толстой кишки.
- Илеоколит – с поражением подвздошной и толстой кишки.
Все три формы могут сочетаться с поражением верхних отделов желудочно-кишечного тракта, прямой кишки, ануса. В редких случаях верхние отделы кишечника и аноректальная зона поражаются отдельно.
Если с момента появления первых симптомов прошло менее 6 месяцев, то говорят об остром течении болезни Крона. Хроническое течение бывает непрерывным и рецидивирующим – когда на фоне лечения у больного отмечаются ремиссии более 6 месяцев, а затем снова происходит рецидив. В зависимости от того, насколько длинный участок кишки в совокупности поражен, болезнь Крона бывает локализованной (менее 30 см) и распространенной (более 100 см).
Симптоматика зависит от всех этих особенностей. В активной стадии болезнь Крона может проявляться такими симптомами, как диарея, повышение температуры тела более 38 градусов, боль и спазмы в животе, постоянное чувство усталости, язвы на слизистой оболочке рта, примеси крови в стуле, снижение аппетита, потеря веса. У некоторых пациентов образуются свищи в области ануса – отверстия, которые соединяют кишку с поверхностью кожи. При этом беспокоят боли, из свища выделяется содержимое кишки.
При тяжелом течении болезни Крона может возникать ряд внекишечных проявлений: воспалительные изменения со стороны кожи, глаз, суставов, воспаление печени, желчных протоков, железодефицитная анемия, камни в почках.
Возможные осложнения болезни Крона:
- Кишечная непроходимость. В процессе заживления язв в стенке кишки образуются рубцы, которые блокируют ее просвет и нарушают прохождение стула. В таких случаях показано хирургическое лечение.
- Язвы. Они могут появляться не только в кишке, но и на слизистой оболочке ротовой полости, в области ануса.
- Свищи. Это патологические отверстия, которые могут соединять петли кишки между собой, с другими органами (например, мочевым пузырем, влагалищем), поверхностью кожи в области ануса.
- Абсцесс. Этим термином называется полость с гноем. При болезни Крона она формируется в результате гнойного воспаления в свище.
- Трещина заднего прохода представляет собой небольшой разрыв тканей. Она может инфицироваться или приводить к возникновению свища.
- Истощение. Диарея, боль и спазмы в животе могут затруднить прием пищи и усвоение важных веществ. Из-за этого больной сильно теряет в весе. У некоторых пациентов развивается B12-дефицитная анемия, из-за того что не усваивается витамин B12.
- Рак. Болезнь Крона относится к предраковым состояниям и повышает риск развития рака толстой кишки. Кроме того, пациенты получают терапию иммуносупрессорами. Эти препараты подавляют иммунитет и повышают риск развития лимфомы, рака кожи, ряда других злокачественных новообразований.
- Тромбоз. При болезни Крона повышается риск образования тромбов в сосудах нижних конечностей.
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абдоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.