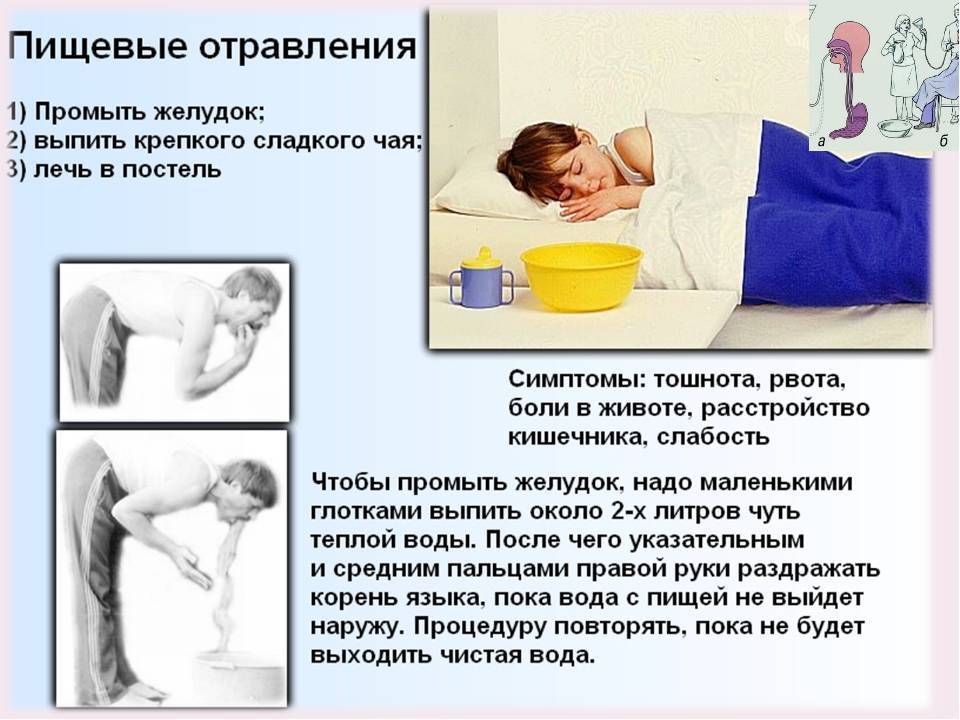
Первая помощь при отравлении
Первое, что необходимо сделать, если вы подозреваете у ребенка пищевое отравление – вызвать скорую или врача на дом. Пока ждете прихода врача, давайте ребенку больше питья, это необходимо для предупреждения обезвоживания. Детям до года можно давать по чайной ложке воды каждые 5-7 минут.
Нельзя заниматься самолечением и давать ребенку какие-либо лекарственные препараты без консультации с врачом. Если состояние малыша тяжелое, то, вызывая скорую помощь, спросите, что вам делать и строго следуйте полученной инструкции.
Если ребенка знобит, укройте его теплым одеялом, обеспечьте полный покой. При отравлении едой может потребоваться промывание желудка. Но если вы не уверены, что заболевание вызвано именно этим, не предпринимайте никаких действий самостоятельно. Помните, что рвота, лихорадка и сильная боль в животе не всегда указывают на отравление. Подобными симптомами сопровождаются и другие заболевания, например, аппендицит.
Первая помощь
При любой степени отравления лучше посоветоваться с врачом. В случае упорной рвоты, диареи или попадания рвотных масс в дыхательные пути нужно немедленно вызвать «Скорую помощь». Интоксикация и обезвоживание особенно опасны для детей до 3 лет.
Если после приема опасного продукта прошло не более часа, можно промыть желудок, чтобы предупредить дальнейшее всасывание токсинов. Ребенку дают выпить 1–2 стакана кипяченой воды комнатной температуры, затем вызывают искусственную рвоту, слегка надавливая на корень языка двумя пальцами или черенком ложки. Ребенок должен находиться в вертикальном положении, сидя с небольшим наклоном вперед.
При невозможности вызвать рвоту применяют сорбенты, соблюдая возрастную дозировку:
- активированный уголь (детям старше 3 лет по 4–5 измельченных таблеток в небольшом объеме воды);
- Энтеросгель (детям до 1 года рекомендуется предварительно растворить в воде);
- Смекта (в виде разведенного порошка или суспензии);
- Полисорб (порошок разводят согласно инструкции).
Адсорбирующие вещества применяют для очищения кишечника в виде клизмы. Пакетик Смекты можно развести в нужном объеме прохладной воды (теплую использовать не следует — жидкость быстро всасывается в прямой кишке). Для ребенка 1–2 лет достаточно ввести 50–70 мл, 3 лет — 150 мл, 4 лет — 200 мл раствора.
Для оказания неотложной помощи следует всегда хранить сорбенты и пробиотики в домашней аптечке, дома готовят раствор пищевой соды, соли либо слабо-розовый раствор марганцовки для промывания желудка.
 Отпаивание ребёнка
Отпаивание ребёнка
Необходимо бороться с обезвоживанием — отпаивать ребенка. Не стоит давать жидкость стаканами, что провоцирует рвотный рефлекс. Поить водой следует часто, по 1–2 ч. л. каждые 5 минут. В воду по желанию добавляют немного сока (не более трети). Эффективно применение регидратационных растворов — Регидрона или Оралита. Можно заменить Регидрон раствором собственного приготовления: 1 ч. л. пищевой соды, 1 ч. л. соли и 2 ст. л. сахара на литр охлажденной кипяченой воды.
Не следует давать противорвотные препараты без назначения специалиста. Врач учитывает состояние пациента, противопоказания и вероятность побочных реакций препарата.
Причины возникновения
Основной причиной диареи путешественников во время переезда или при смене климатических условий, чаще всего является кишечная палочка. На втором месте по распространенности является вирусная инфекция (норовирус и ротавирус). Чаще всего вирусное поражение наблюдается у людей в круизных морских путешествиях. Менее распространенными возбудителями диареи путешественников являются циклоспоры, криптоспоридии, лямблии, амёбы.
Проникновение инфекционных возбудителей во внутреннюю среду чаще происходит с пищей, через немытые овощи и фрукты, при употреблении некачественной питьевой воды, не пастеризованного молока. В группу риска по заболеваемости диареей путешественников попадают люди с зашлакованным кишечником, пациенты с диагностированным гастритом, лица с 1 группой крови в возрастном диапазоне от 20 до 40 лет. Также, особой предрасположенностью обладают люди с иммунодефицитными состояниями, включая ВИЧ-инфекцию и СПИД.
Чем помочь, если у ребенка понос и рвота?

При поносе самое страшное — обезвоживание
Самую большую угрозу для жизни малыша, которую вызывают понос и рвота, это сильное обезвоживание организма, а вместе с этим возникает дестабилизация в организме в целом. Органы прекращают правильное функционирование, а спустя несколько суток после начала подобного недуга, для малыша это может обернуться даже летальным исходом. Вот почему нужно как можно скорее предотвратить обезвоживание.
Первым делом нужно обеспечить поступление воды в органы пищеварения, это обеспечит нормальную работу всех органов. Многие родители допускают грубую ошибку, заметив, что у ребенка понос и рвота. Они оставляют это без особого внимания и не предпринимают никаких действий, рассчитывая, что все само собой пройдет, это в корне неверно.
Нужно заняться устранением обезвоживания в первые часы. Восполнять потерянную жидкость нужно посредством специальных растворов, Их можно приобрести в ближайшей аптеке, а тех малышей, которые еще на грудном вскармливании, их нужно почаще прикладывать к груди матери.
Причины поноса у ребенка на море
инфекциякишечникакклиматизацииПричинами поноса у ребенка на море являются:
- нарушение санитарных норм;
- пищевое отравление;
- кишечная инфекция;
- акклиматизация.
Пищевое отравление
Среди продуктов, чаще всего вызывающих понос у ребенка на море, можно выделить:
- кисломолочные продукты – йогурт, ряженка, творог, сыр;
- бахчевые культуры – арбузы, дыни;
- фрукты и ягоды – груши, виноград, персики;
- сладости, продающиеся на пляже – вафельные трубочки, чурчхела, пахлава.
или в любой другой новой обстановкесахаровинтоксикациейферментов
Кишечная инфекция
Среди вирусов и бактерий, встречающихся на море, чаще всего понос вызывают следующие:
- Ротавирус – встречается чаще всего. В основном поражает детей младшего дошкольного возраста (2 – 3 года). Проявляется ротавирусная инфекция рвотой, поносом, незначительным повышением температуры. Для детей характерно сочетание симптомов кишечного расстройства и признаков гриппа.
- Энтеровирус – отмечается гораздо реже. Энтеровирусная инфекция может принимать различные формы – энтерит, ангина, конъюнктивит, менингит. Чаще всего встречается кишечная форма (энтерит), которая сопровождается жидким неоформленным стулом с наличием крови или слизи.
- Сальмонеллез – инфекция, которая встречается не только на море. Проявляется тошнотой, рвотой, многократным водянистым стулом, слабостью.
- Кишечная палочка – передается алиментарным (пищевым) путем, а именно с загрязненной водой и немытыми фруктами. Характеризуется полиморфной (разнообразной) клинической картиной, основным симптомом которой является понос.
- Дизентерия – заболевание, которое характеризуется выраженным интоксикационным синдромом и кишечным расстройством.
Акклиматизация
питания
Проявлениями акклиматизации у детей на море могут быть:
- слабость, вялость;
- снижение артериального давления;
- головная боль;
- тошнота, рвота;
- диарея.
синдроме раздраженного кишечника
Причины рвоты
В большинстве случаев рвота обусловлена раздражением рецепторов желудка или, говоря медицинским языком, имеет висцеральное происхождение. Причиной чаще всего являются острые или хронические заболевания самого желудка (острое пищевое отравление, гастрит, язва желудка, пищевая аллергия). Также рецепторы желудка могут реагировать и на заболевания других органов – желчного пузыря, матки, сердца (рвота входит в комплекс возможных симптомов инфаркта миокарда).
Рвота может также иметь центральное происхождение, то есть вызываться патологиями центральной нервной системы (головного мозга), такими как менингит, энцефалит, травмы и опухоли головного мозга. Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Раздражение рвотного центра может быть вызвана токсическими веществами, переносимыми током крови (гематогенно-токсическая рвота). Токсические вещества могут попасть в организм извне (например, хлор или угарный газ – при вдыхании), а могут вырабатываться в самом организме – в результате нарушенной функции печени или почек.
Диагностика гастроэнтерита у детей
Диагностика гастроэнтерита проводится на основе симптомов вашего ребенка, но иногда может потребоваться образец кала на анализ, чтобы проверить его на наличие вирусов, бактерии или паразитов.
Специальная лабораторная диагностика (взятие анализов) требуется лишь в следующих случаях:
- если ваш ребенок недавно был за границей в регионе, где он мог заразиться более тяжелым паразитным инфекционным заболеванием;
- если понос не проходит больше недели;
- если у ребенка есть симптомы, обычно не связанные с гастроэнтеритом;
- у вашего ребенка кровь или слизь в кале;
- у вашего ребенка ослабленный иммунитет из-за хронического заболевания, например, острой лейкемии, или как побочный эффект лечения, например, химиотерапии.
В некоторых случаях помимо анализа кала, может потребоваться анализ крови или мочи, чтобы исключить другие заболевания.
Начальной диагностикой причин рвоты и поноса у детей занимается педиатр. В случае обнаружения признаков серьезной инфекции или паразитов, педиатр может направить вашего ребенка к врачу-инфекционисту. С помощью нашего сервиса вы можете найти хорошего инфекциониста самостоятельно.
Профилактика отравлений и инфекционных заболеваний на море
Родители должны внимательно следить за состоянием своих чад во избежание негативных последствий. Если малыш страдает хроническим заболеванием, нужно взять в дорогу необходимые лекарства.
При ослабленной защитной системе и недостаточной акклиматизации следует отказаться от купания и посещения достопримечательностей в первый день отдыха.
После приезда лучше провести сутки в отеле, в прохладе. Чтобы избежать рвоты после новой пищи, следует кормить ребенка легкоусвояемой едой. Нужно отказаться от употребления продуктов, продаваемых на пляже и стихийном рынке, пить только бутилированную воду. Ребенка необходимо одевать легко, обязательно использовать головной убор.
ЧИТАЕМ ТАКЖЕ: как правильно кормить ребенка после рвоты?
Рвота после моря является частым осложнением, с которым сталкиваются родители по приезду на курорт. Основными причинами плохого самочувствия являются акклиматизация, тепловой удар, отравление и заражение вирусом. Если после оказания малышу первой помощи неприятные симптомы сохраняются, нужно обратиться к врачу для выявления точной причины недомогания и назначения лечения.
Понос и другие симптомы кишечной инфекции у ребенка на море
проходящейобезвоживанияв народе понос
Рвота и понос у ребенка на море
более трех раз в деньжелудкадо 38 градусовпростудынасморкпеченьахоличный калПризнаками обезвоживания являются:
- сухой и обложенный язык;
- вялость, сонливость, апатия;
- частый пульс (более 90 ударов в минуту);
- сухая мраморная кожа;
- спутанность сознания;
- судороги, мышечные спазмы.
головного мозгагипоксиюсердцапочекрегидрона
Отравление морской водой
К патогенным микроорганизмам, обитающим в морской воде, относятся:
- ротавирусы;
- аденовирусы;
- реовирусы;
- коронавирусы;
- энтеровирусы.
вирусыустойчивостьПервая помощь при отравлении морской водойв народе марганцовкуполисорбэнтеросгельактивированный уголь
Профилактика
Подготовить организм к резкой смене климата – непростая задача. Поэтому планировать путешествие с малышом нужно продуманно и тщательно, чтобы не испортить себе отдых.
Советы:
- выбирайте для поездки страну с тем же часовым поясом, что и у вас (+ – один час);
- планируйте отпуск только летом: резкая смена сезона отрицательно сказывается на самочувствии ребенка;
- лучше ехать на поезде, автобусе или машине, чем лететь на самолете: происходит плавная смена внешней среды;
- планируйте провести отдых с малышом не менее двух недель, чтобы не нагрузить организм резкими сменами климатических условий;
- перед путешествием пропейте курс витаминов, обсудив предварительно с педиатром выбор поливитаминных комплексов и длительность курса.
Чтобы предупредить симптомы акклиматизации у детей, нужно постепенно передвигать время приема пищи и сна, чтобы плавно подготовить организм к новому часовому поясу.
Как избежать акклиматизации
Есть несколько советов, как избежать проблем или сделать их менее выраженными.
При возможности обеспечьте соблюдение примерно того же режима, что был дома (подъем, прием пищи, сон). Если планируется поездка в другой часовой пояс, нужно начать переход на новый режим еще дома, за 1,5-2 месяца до поездки. Каждые 2-3 дня нужно менять график на 15 минут.
Важно обеспечить полноценный питьевой режим. Желательно пить привычную бутилированную воду, чтобы исключить инфекции и изменения метаболизма из-за другого химического состава воды
В первый день после приезда не нужно отправляться на пляж. Дайте малышу время для отдыха, сна и адаптации к климату. На пляж лучше выходить на 3-4 день, при этом купаться в первые разы не более 15 минут. Для лечения возможных простуд или расстройств пищеварения нужно иметь с собой аптечку с необходимыми медикаментами, которые помогают вам дома.>
Серьезные причины
Патологии органов ЖКТ всегда сказываются на аппетите человека. Помимо этого, человек начнет ощущать и другие признаки недомогания:
- Изжога.
- Тяжесть в желудке.
- Рвота.
- Тошнота.
- Боль в животе.
Чаще всего при проблемах ЖКТ признаки дискомфорта, в том числе и тошнота, возникают после употребления тяжелой еды. К такой пище относится и мясо.
Больные органы пищеварительной системы при заболеваниях не в силе справится с поступившей нагрузкой.
Если говорить о жирной пище, то многие патологические проблемы просто не в состоянии справится с ней. Сама по себе такая еда не является здоровой и ее потребление нужно свести к минимуму.
Потребление жирной пищи в больших объемах вызывает нехватку ферментов, которые необходимы для переваривания, расщепления, всасывания и освобождения продуктов.
Почему тошнит после употребления пищи? Происходит застой непереваренных продуктов. Находясь в двенадцатиперстной кишке, они провоцируют застой в кишечнике.
Тем самым начинаются неприятные симптомы: вздутие живота, повышенное газообразование, тошнота. В тяжелых случаях, когда организм не может выполнить свою работу, может начаться рвота.
Таким образом, органы пищеварения скидывают лишний груз и облегчают свою работу.
Если человек изначально вел беспорядочный образ жизни и не соблюдал режим питания, то в организме происходит развитие патологических проблем. Мясные продукты являются лишь первым толчком и являются важным сообщением.
Человек пытается убрать из рациона подобные продукты. Да, диета необходима и не нужно лишний раз раздражать и без того больные органы. Но это невыход.
Без консультации врача здесь не обойтись и изменение рациона не даст желаемых результатов. В этот момент патология только прогрессирует и развивается.
Обязательно потребуется определить причину, вызвавшую такой недуг. Определится с диагнозом может только специалист, руководствуясь наличием других симптомов и результатами обследования.
Проблемы и их симптоматика:
- Гастрит и язва. Имеет такие симптомы, как: кислая отрыжка, изжога, боли, локализующиеся около пупка, увеличение дискомфорта после приема пищи.
- Функциональная диспепсия, наличие бактерии хеликобактер пилори. Дополнительные признаки: вздутие, тяжесть в желудке, боль по всей брюшной полости.
- Хронический холецистит и желчекаменная болезнь. Симптоматика: боль в правом подреберье, привкус во рту, напоминающий металл.
- Хронический панкреатит характеризуется такими признаками, как: боль в районе пупка или левом подреберье, сухость или горечь в ротовой полости, отсутствие аппетита, отвращение к еде, в том числе и к мясу.
- Аппендицит. Симптомы: боли около пупка или справа внизу живота, лихорадка, тошнота, рвота и высокая температура.
- Печеночная или почечная недостаточность. Признаки: недомогание, сбои в сердцебиении, бледность кожных покровов, пожелтение слизистых оболочек.
Профилактика гастроэнтерита у детей
Так как гастроэнтерит очень легко передается от одного человека другому, важно принять меры, чтобы ваш ребенок не заразил других детей. Следуйте данным рекомендациям, чтобы предотвратить распространение инфекции:
Следуйте данным рекомендациям, чтобы предотвратить распространение инфекции:
- следите, чтобы ребенок тщательно мыл руки перед едой и после туалета;
- тщательно мойте горшок или унитаз с дезинфицирующим средством после каждого приступа поноса или рвоты, обязательно мойте сиденье и ручку двери;
- регулярно мойте руки, особенно после того, как вы сменили ребенку подгузник или чистили горшок;
- выделите ребенку отдельные полотенца, белье, столовые приборы и посуду;
- при попадании кала на одежду или постельное белье стирайте их отдельно от других вещей при максимально высокой температуре (например, для постельного белья — 60°С или выше), сначала удалив кал.
Соблюдайте карантин:
- не пускайте ребенка в детский сад или школу в течение по меньшей мере двух суток после последнего эпизода поноса или рвоты;
- не позволяйте вашему ребенку ходить в бассейн, по крайней мере, две недели после приступа поноса — даже если у него больше нет симптомов; исследования доказали, что в течение этого периода ротавирус может передаваться другим детям через воду.
Прочитайте подробнее о профилактике распространения микробов.
Соблюдение правил гигиены питания позволит избежать поноса и рвоты в результате пищевого отравления. Выполняйте следующие действия:
- регулярно мойте руки, поверхности и посуду горячей водой с мылом;
- не храните вместе сырую и готовую пищу;
- храните продукты в холодильнике при надлежащей температуре;
- соблюдайте правила приготовления пищи;
- никогда не ешьте продукты с истекшим сроком годности.
Прочитайте подробнее о кишечной инфекции (пищевом отравлении).
Прививка от ротавирусной инфекции. Сейчас детям можно сделать прививку от ротавирусной инфекции. Вакцина дается в виде капель в рот, в три этапа. Рекомендуется прививать детей в интервале 6-32 недели. Промежуток между приемом последующих доз вакцины — 4-10 недель.
Первые симптомы и признаки
Чаще всего родители сталкиваются с симптомами акклиматизации у детей на море. Первые признаки проявляются со 2-3 суток с момента приезда.
Родители начинают замечать:
- Нарушения сна – дети никак не засыпают, плохо спят ночью, днем сонливы.
- Жалобы на головную боль. Дети, которые хорошо говорят, жалуются, что у них периодически или постоянно болит голова. Малыши, которые не могут выразить свои ощущения словами, плачут и хватаются за голову.
- Тошнота и головокружения – ребенок говорит о них либо показывает жестами, что ему плохо.
- Признаки ОРВИ с заложенностью носа, обильными выделениями, болью в горле, кашлем.
- Температура – от умеренной до высокой, связана с признаками инфекции.
- Расстройство желудка или кишечника с рвотой, поносом, болью в животе, нарушениями аппетита.
- Признаки пищевого отравления или кишечной инфекции. У ребенка начинается тошнота, рвота, диарея.
Кроме того, дети капризничают, у них резко меняется настроение, они могут плакать по любому поводу, родители не могут понять, что их беспокоит.
Лечение пищевых отравлений
В первую очередь, для восстановления организма необходимо диетическое питание, которое поможет восстановить нормальную работу желудочно-кишечного тракта (ЖКТ).
При возобновлении питания после отравления необходимо соблюдать общие рекомендации3:
- Питаться нужно часто и небольшими порциями.
- Жареное, тушеное, острое, соленое и жирное строго запрещено.
- Про алкоголь и газированные сладкие напитки следует забыть на время лечения и дальнейшего восстановления.
Важно соблюдать температуру подачи блюд – она должна оставаться нейтральной – ни холодно, ни жарко.
Преимущественный способ готовки – варка и пар.
Блюда должны быть легкими, преимущественно постными и привычными организму.
Домашняя аптечка или аптечка путешественника всегда должна включать в себя лекарственные препараты от отравления.
Самые востребованные средства3,4:
- Адсорбирующие препараты или сорбенты. Без подобного средства не должна обходиться ни одна аптечка. В задачу сорбента входит всасывание токсина и его дальнейшее выведение из организма.
- Препараты для улучшения пищеварения. Помогают организму полноценно усваивать пищу и будут особенно актуальны после победы над отравлением.
Столкнувшись с пищевым отравлением, в первую очередь важно справиться с острым периодом проблемы, но не менее важно задуматься о периоде реабилитации пищеварительной системы, ведь воспалительный процесс нарушает ее привычную работу. Одним из следствий такого нарушения может стать нехватка пищеварительных ферментов, которые отвечают в организме за расщепление и усвоение пищи
В результате организм испытывает дефицит питательных веществ, а человек даже после выздоровления еще некоторое время может ощущать неприятные симптомы – дискомфорт в животе, тяжесть после еды, периодические нарушения стула и прочее.
Для поддержания пищеварения после отравления могут пригодиться ферментные препараты панкреатина5. Они называются ферментными, потому что содержат пищеварительные ферменты, идентичные тем, что вырабатываются организмом и входят в стандарты лечения пищевых инфекций6.
Пищеварительные ферменты – это особый тип соединений, предназначенных для расщепления углеводов, белков и жиров для их последующего усвоения в организме.
Что делать если у ребенка понос на море?
лихорадкаС целью оказания первой помощи при поносе и рвоте до приезда скорой помощи можно произвести следующие действия:
- пополнение жидкости должно проходить небольшими объемами – по 15 – 30 миллилитров, в противном случае большие объемы воды могут заново спровоцировать рвоту;
- при наличии сопутствующих болей у ребенка нельзя давать ему какие-либо обезболивающие средства;
- также запрещается давать ему препараты наподобие лоперамида (особенно это касается грудных детей);
- во время заболевания ребенок не должен находиться на солнце.
Медикамент
Как приготовить?
Как принимать?
Регидрон
Регидрон био
Один пакетик разводят в одном литре кипяченой воды, после чего раствору дают остыть.
Детям младшего дошкольного возраста по 10 – 20 миллилитров приготовленного раствора каждые 10 минут впервые 2 – 3 часа заболевания.
При появлении первых признаков обезвоживания доза увеличивается до 30 – 50 миллилитров каждые 10 минут.
Оралит
Выпускается уже в готовом виде, однако детям до 3 лет раствор лучше разводить с кипяченой водой в пропорции 1:1.
По 10 – 15 миллилитров внутрь через каждые 10 минут.
Гидровит
Содержимое пакетика необходимо растворить в стакане (250 миллилитров) кипяченой или дистиллированной воды.
Важно готовить раствор перед применением, не рекомендуется оставлять приготовленный раствор. Дозировка зависит от возраста
Так, детям до 3 лет в сутки необходимо 3 – 4 пакетика гидровита, детям старшего возраста – по одному пакетику (200 миллилитров готового раствора) после каждого испражнения.
Компонентами раствора для регидратации в домашних условиях являются:
- кипяченая остуженная вода – 1 литр;
- поваренная соль – половина чайной ложки;
- сахар – 4 чайные ложки;
- пищевая сода – половина чайной ложки.
Энтеросгель, смекта и другие медикаменты при поносе у ребенка на море
сорбентамантибиотикоммикрофлоруПри поносе у ребенка на море назначаются следующие группы препаратов:
- Сорбенты – активированный уголь, энтеросгель. Назначаются в целях детоксикации.
- Антимикробные препараты – энтерофурил. Прекращают рост и развитие болезнетворных микробов и таким образом препятствуют дальнейшему развитию инфекционного процесса.
- Жаропонижающие препараты – парацетамол. Назначаются как симптоматическое лечение, то есть для устранения симптомов лихорадки.
- Препараты с комбинированным механизмом действия, например, смекта.
Энтеросгель | Сорбирует (закрепляет на своей поверхности) и выводит из организма токсины. Таким образом, уменьшает симптомы интоксикации – рвоту, понос, вздутие живота. | Детям до 5 лет половину столовой ложки препарата размешать в стакане воды. Прием повторить три раза в сутки. Детям от 5 до 15 лет рекомендуемая доза составляет одну столовую ложку, три раза в день. Препарат также размешивается в одном стакане (200 миллилитров) воды. |
Смекта | Совмещает в себе свойства и адсорбента, и противодиарейного средства. Впитывает токсины, стабилизирует слизистый слой в желудочно-кишечном тракте, останавливает понос. | Содержимое пакетика растворяют в 100 – 150 миллилитрах воды. Дозировка зависит от возраста. Так, детям до года необходимо 1 пакетик в сутки; детям до 2 – 3 лет – 2 пакетика в сутки; детям старше 3 лет – 3 пакетика в день. |
Полисорб | Связывает и выводит из организма токсины. Не имеет возрастных ограничений. Препарат принимается в виде водной суспензии. | Порошок смешивается с 100 – 150 миллилитров (половина стакана) воды и принимается в виде водной суспензии. Дозировка зависит от веса и возраста ребенка. Детям до 10 килограмм (грудной возраст) необходима одна чайная ложка в день; детям до 20 килограмм по одной чайной ложке три раза в день; детям более 30 килограмм по 2 чайной ложки три раза в день. |
Энтерофурил | Подавляет размножение болезнетворных бактерий в кишечнике, тем самым, устраняя причину поноса. Не нарушает естественную микрофлору кишечника, препятствует развитию осложнений. | Выпускается в виде суспензии и капсул. Детям дошкольного возраста рекомендуется суспензия, детям постарше капсулы. Дозировка зависит от возраста. Грудничкам по 2,5 миллилитра суспензии три раза в день Малышам до 2 лет такой же объем суспензии, но четыре раза в день. Детям от 3 до 6 лет по 5 миллилитров трижды в день. Детям старше 7 лет по 5 миллилитров 4 раза в день. |
Парацетамол | Оказывает противовоспалительное и жаропонижающее действие – понижает температуру и устраняет ломоту в теле. | Детям до года по 120 миллиграмм 4 раза в сутки с интервалом 4 – 5 часов. Детям до 5 лет по 250 миллиграмм 4 раза в день с аналогичным интервалом. Детям от 6 лет и старше по 500 миллиграмм через каждые 5 часов 4 раза в день. |
Характеристики состояния
С момента проникновения вируса в организм и до момента появления клинических симптомов кишечного коронавируса проходит от 2 до 5 суток. Данное состояние не протекает в бессимптомной форме. В отличие от респираторной формы, после того как человек переболел кишечной формой коронавируса, в его организме вырабатывается неустойчивый иммунитет. Клиническая картина данного состояния во многом напоминает гастроэнтерит.
У пациентов, имеющих хронические заболевания желудочно-кишечного тракта, клиническая симптоматика кишечного коронавируса выражена в большей степени.
Причины
Диарея при коронавирусной инфекции может быть как первичной, так и вторичной, Первичный вариант заболевания развивается от непосредственного влияния вируса на организм. При передаче вируса фекально-оральным способом, в просвете кишечника патогенный микроорганизм прикрепляется к клеткам эпителия слизистой оболочки органа и провоцирует развитие воспалительного процесса.
Вторичный вариант кишечной формы коронавируса является осложнением, возникающим после комплексного лечения Covid-19. В 90% случаев, комплексная терапия данного инфекционного заболевания включает прием антибиотиков, так как это позволяет предотвратить присоединение вторичной бактериальной инфекции. Антибиотики, в свою очередь, оказывают губительное влияние не только на болезнетворные микроорганизмы, но и на полезную кишечную микрофлору. Человек сталкивается с таким явлением, как дисбактериоз.
Возможные причины отравления детей

Ядовитые продукты могут стать причиной отравления ребенка.
Пищевое отравления условно разделяют на 2 вида. Однако, от этого условного деления опасность для здоровья ребенка не уменьшается. Итак, различают 2 вида пищевых отравлений:
- Отравление ребенка ядовитыми продуктами. Такое отравление может произойти из-за употребления ребенком ядовитых ягод, грибов или семян растений.
- Отравление токсичными веществами. Под таким отравлением понимается отравление, в результате приема еды, содержащей болезнетворные микроорганизмы и токсичные вещества.
Даже не знаю, можно ли сказать, что отравление токсичными веществами еще хуже, чем ядовитыми продуктами, но то, что из-за такого отравления может случиться интоксикация или какая-то патология – это факт.
Не стоит путать отравление токсинами с пищевой токсоинфекцией. Она отличается от отравления коротким инкубационным периодом. Данная инфекция не заразна, так что контактировать с ребенком при токсоинфекции безопасно. Чаще всего пищевое отравление наступает после приема таких продуктов питания:
- Яйца (особенно, если они имеют треснувшую скорлупу, а также сырые яйца)
- Морепродукты
- Сладости с кремом
- Зелень и корнеплоды
- Молоко и молочные продукты
Думаю, что говорить о салатах и другой готовой продукции, находящейся на прилавках супермаркетов вообще нет смысла, т.к. данная пища является кладом для кишечной палочки, сальмонеллы и стафилококка.
Если после употребления готовой продукции из супермаркета ваш ребенок себя чувствует нормально, то можете считать это чудом.
Определенно, сложно запретить своему чаду скушать фрукты или одну порцию мороженого в летнюю жару. Да и делать этого, собственно говоря, не нужно. Достаточно попросту быть более внимательным при выборе товара.
Покупая что-то ребенку в магазине, убедитесь в том, что вы покупаете качественную продукцию, а также обратите внимание на срок ее годности. Вы можете быть спокойными только зная, что ваш ребенок ест качественные продукты, которые изготавливались надежным предприятием в соблюдении санитарно-гигиенических норм
Лечение рвоты у детей
Общая тактика лечения рвоты зависит от ее происхождения. Например, при пищевом отравлении основную роль в первой помощи играет промывание желудка в кратчайшие сроки и использование энтеросорбентов (активированный уголь).
Лечение рвоты, помимо устранения основной причины ее появления, включает в себя восстановление водно-электролитного баланса
Особенно это важно при сильной, продолжительной и часто повторяющейся рвоте, из-за которой организм теряет большое количество жидкости. . Для компенсации утраты жидкости применяются обычные минеральные воды, слегка подслащенный чай или специальные растворы, порошки для приготовления которых можно приобрести в аптеке
В тяжелых случаях также используется внутривенная капельная терапия
Для компенсации утраты жидкости применяются обычные минеральные воды, слегка подслащенный чай или специальные растворы, порошки для приготовления которых можно приобрести в аптеке. В тяжелых случаях также используется внутривенная капельная терапия.
При невозможности установить причину рвоты или устранить ее показано использование противорвотных средств. В зависимости от ситуации могут использоваться:
- Антихолинергические средства (скополамин).
- Нейролептики (хлорпромазин, галоперидол).
- Н1-блокаторы (клемастин, прометазин).
- Блокаторы дофаминовых рецепторов (метоклопрамид и домперидон).
Как работают ферментные препараты?
Ключевая задача ферментного препарата – в точности повторить физиологический процесс пищеварения, заложенный природой. Для этого препарат должен тщательно и равномерно перемешиваться с пищей в желудке, а затем одновременно с ней попадать в кишечник. Чтобы выполнить это условие, ферментный препарат должен состоять из множества маленьких гранул, и чем мельче эти гранулы, тем эффективнее препарат7.
На сегодняшний день Креон – единственный ферментный препарат панкреатина, содержащий действующее вещество в наиболее эффективной форме выпуска – капсулы с минимикросферами8,9. Минимикросферы – это маленькие частицы, созданные для лучшего усвоения пищи и производятся по запатентованной технологии10. Это значит, что другие препараты, доступные на рынке, не имеют возможности ее воспроизвести.
Узнать больше
Препарат Креон 10000 действует уже через 15 минут после попадания в кишечник, помогая устранять тяжесть в животе, дискомфорт после еды, вздутие, метеоризм, боль и жидкий стул после отравления5,7,11.
Для нормализации пищеварения после отравления Креон следует принимать на 5-6 день и далее на весь период восстановления12. Креон удобен не только для взрослых, но и для детей с рождения, а также пожилых людей. При сложностях с проглатываем капсулы ее можно раскрыть и смешать минимикросферы Креон с пищей11.
Более подробно о препарате Креон можно узнать в специальном разделе.
При усугублении состояния или изначально тяжелом отравлении могут потребоваться помощь врача и дополнительные лекарственные препараты4:
- Антибиотики против бактериальной инфекции.
- Противорвотные препараты. Во время сильной рвоты могут оказаться необходимы, во избежание сильной потери жидкости в организме.
- Регидранты. При сильном отравлении свойственно терять много жидкости, а вместе с ней минералов и солей. Регидранты восполняют потери и предотвращают обезвоживание.
В зависимости от степени тяжести отравления может потребоваться промывание желудка для выведения токсинов или внутривенное введение физиологического раствора и раствора глюкозы3.