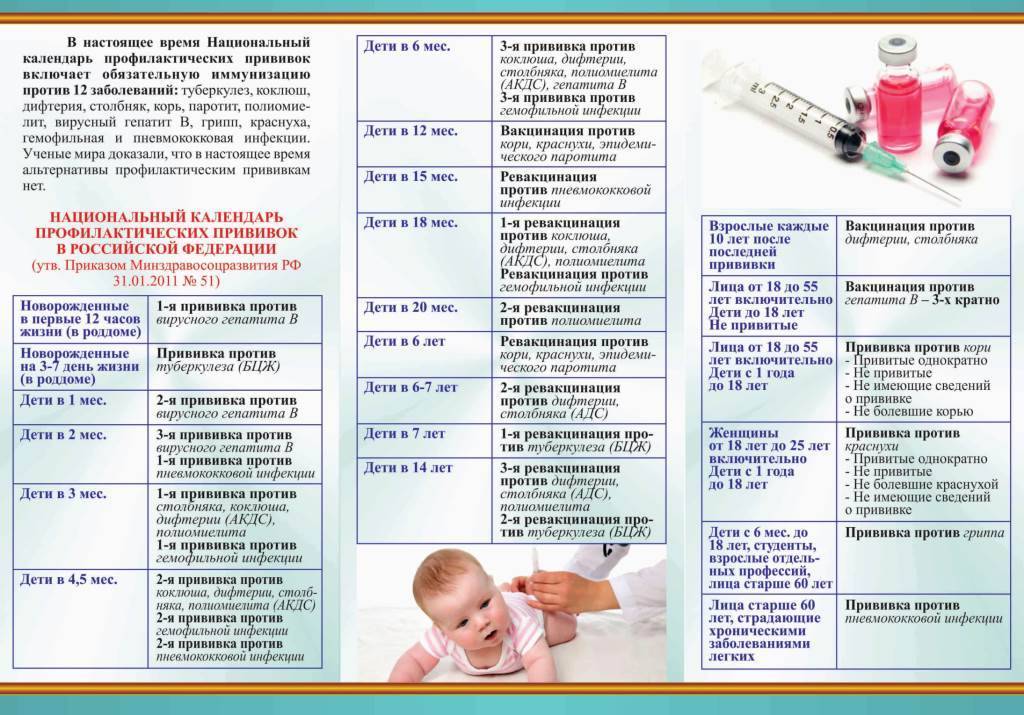
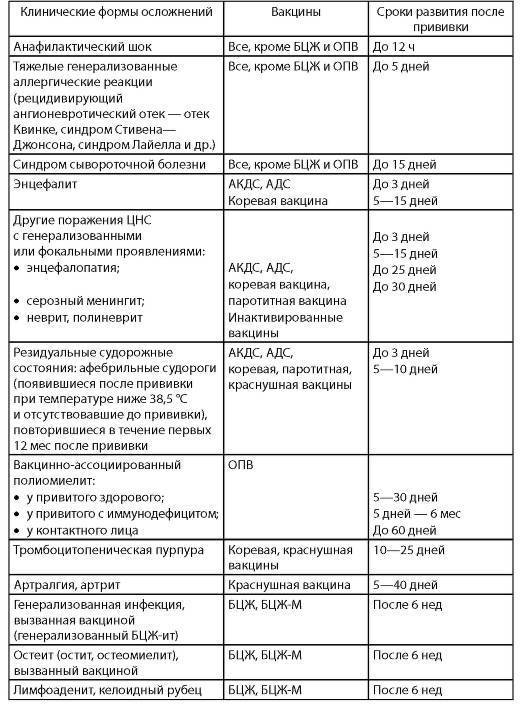
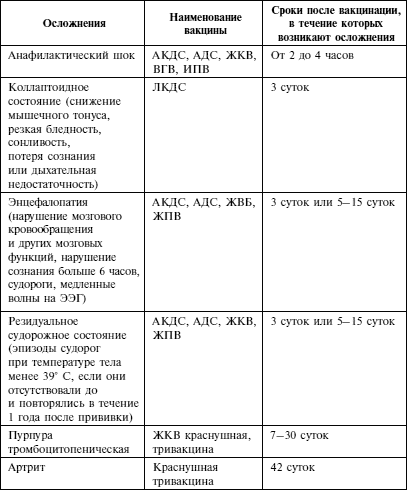
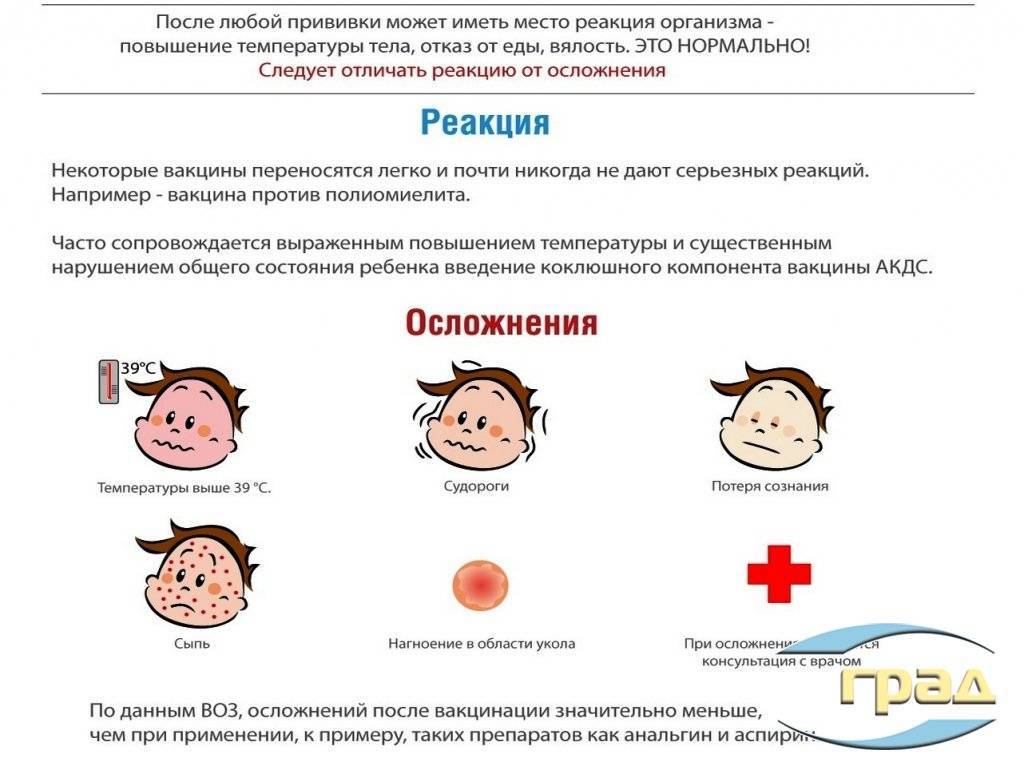
Какая может быть реакция на прививку от полиомиелита у детей?
Также у некоторых детей возникают побочные эффекты на прививку. В первом случае реакция на препарат считается нормальной, во втором требует вмешательства медиков.
Для профилактики заражения полиомиелитным вирусом, на территории России применяют инактивированные (ИПВ) и живые вакцины (ОПВ). Реакция ребенка на разные виды прививок отличается
Важно знать все возможные поствакцинальные последствия и причины их развития
На живую вакцину (ОПВ)
ОПВ расшифровывается как оральная полиомиелитная вакцина. Препарат содержит живой вирус, ослабленный химическим путем. Выпускается прививка в виде раствора, который закапывают в ротовую полость. Жидкость имеет розоватый цвет и солоновато-горький вкус. Поскольку на язык ее не капают, никаких неприятных ощущений ребенок не испытывает.
Как правило, ОПВ дети переносят легко. Иногда наблюдаются слабовыраженные реакции в виде подташнивания, однократной рвоты, расстройства стула. Допускается появление легкой сыпи по телу. Такие состояния возникают на третий день после иммунопрофилактики и носят кратковременный характер. Температура обычно сохраняется в пределах нормы.
У чувствительных лиц может быть незначительная гипертермия в течение первых трех суток после вакцинации. Сбивать ее нет необходимости, если ребенок чувствует себя нормально. Если малыш стал капризным, плаксивым, у него нарушился сон, то лучше дать жаропонижающий препарат.

- воспалительный процесс в полости глотки и носа;
- апатия;
- беспокойство;
- снижение аппетита;
- слабость.
Такие состояния не требуют вмешательства медиков. Редко наблюдаются аллергические реакции в виде крапивницы и отека Квинке. В этом случае показан прием антигистаминных препаратов.
На инактивированную вакцину (ИПВ)
Аббревиатурой ИПВ обозначается инактивированная полиомиелитная вакцина. Такой препарат содержит убитых возбудителей болезни. Он выпускается в форме инъекционной жидкости, которую вводят внутримышечно в область бедра либо плеча.
ИПВ отечественные фармацевтические компании не выпускают. Поэтому применяются импортные прививки. Подобные средства имеют меньший перечень вероятных побочных эффектов и осложнений, поэтому им отдают предпочтение многие родители.
Производители ИПВ отмечают, что после иммунизации таким препаратом у детей могут возникать следующие реакции:

- покраснение, болезненность, пастозность в месте прокола;
- рост температуры до уровня субфебрилитета;
- расстройство стула;
- капризность;
- беспокойство;
- пассивность;
- плаксивость;
- ухудшение аппетита;
- нарушение сна.
Эти состояния проходят спустя несколько суток самостоятельно и не требуют приема каких-либо медикаментов. Такие реакции говорят о том, что у ребенка начал формироваться иммунитет и процесс этот протекает нормально. Бывает, что у малыша развивается аллергия на неживую прививку. Она проявляется в виде отека Квинке, сыпи или кожного зуда.
Поскольку ИПВ вводятся инъекционным способом, то при невыполнении медиками правил антисептики и нарушении техники введения препарата, могут возникать такие побочные эффекты:
- сильное воспаление места инъекции;
- отек ноги;
- формирование абсцесса.
В большинстве случаев инактивированные полиомиелитные вакцины при грамотном введении и соблюдении правил подготовки, не вызывают никаких изменений в самочувствии.
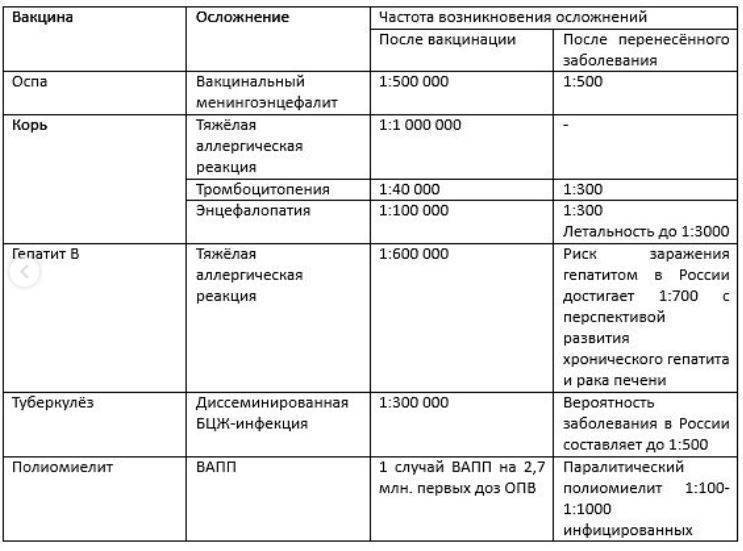
Гипертермия наблюдается нечасто – у 4% от общего числа иммунизированных. Местные реакции возникают у 7% привитых малышей.
По мнению известного педиатра Комаровского, прививаться можно ОПВ и ИПВ, не опасаясь негативных последствий.
Любая вакцина будет переноситься нормально, если соблюдать ряд рекомендаций:
- использовать качественную вакцину;
- не проводить иммунизацию при наличии противопоказаний;
- не нарушать график и дозу;
- выполнять все рекомендации медиков в поствакцинальный период.
Комаровский считает, что у непривитых детей вероятность развития тяжелых последствий на фоне вирусной болезни гораздо выше, чем риск возникновения побочных реакций после вакцинации.
Отличия ОПВ и ИПВ
Каждая из видов вакцин от полиомиелита имеет свои положительные стороны и побочные эффекты, хотя неприятных симптомов после введения меньше у ИПВ. В странах с высоким эпидемиологическим уровнем широко применяется ОПВ. Причина – дешевизна капель и выработка сильного иммунитета. Отличительные особенности вакцин представлены в таблице ниже.
Таблица характеристик вакцин от полиомиелита:
| Параметр/вид вакцины | ОПВ | ИПВ |
| Тип вируса | Ослабленный живой. | Мертвый. |
| Способ ввода | В рот. | Внутримышечно под кожу в бедро, плечо или под лопатку. |
| Характер выработки иммунитета | В кишечнике. Схож с тем, который появляется у человека, перенесшего болезнь. | В крови. |
| Преимущества | Простота использования. Формирование более длительного иммунитета. Низкие затраты на создание вакцины. Повышение стойкости коллективного иммунитета. | Безопасность для организма ребенка. Нет расстройства пищеварения, отсутствует влияние на микрофлору кишечника, снижения иммунитета не наблюдается. Отсутствие вероятности проявления вакциноассоциированного полиомиелита (ВАП). Используется в составе комплексной вакцины. Годна для вакцинации детей с иммунодефицитом и больных малышей. В составе нет консервантов на основе мертиолятов. Удобство использования из-за точности дозировка в шприце. |
| Недостатки | После вакцинации человек становится носителем вируса, способен заразить окружающих ВАП. | Высокая стоимость изготовления вакцины. Вакцинация не защищает от заражения диким полиомиелитом. Отсутствует кишечный иммунитет, обеспечивающий прекращение передачи вируса. Болезненная инъекция. |
| Побочные эффекты | Отек Квинке, аллергические реакции. | Покраснение места укола (до 1% случаев). Мышечное уплотнение (до 11% случаев). Болезненность ощущают до 29% вакцинированных. |
| Осложнения | Развитие вакциноассоциативныго полиомиелита с вероятностью до 0,000005%. | Не обнаружены. |
ЧИТАЕМ ТАКЖЕ: по какой схеме проводится вакцинация против полиомиелита?

Последствия
Одним из тяжелых осложнений полиомиелита является паралич. Мышечные ткани, лишенные возможности полноценно двигаться, постепенно атрофируются. Даже при проведении своевременной терапии и частичном восстановлении подвижности у ребенка сохраняется риск патологических видоизменений, например, укорачивания конечностей.
Чтобы свести к минимуму риск заражения полиомиелитом после вакцинации, важно исключить контакт привитого ребенка с детьми, не прошедшими процедуру. Согласно данным статистики, основной причиной инфицирования является халатное отношение специалистов и непосредственно родителей к прививанию. Соблюдение правил вакцинации позволит исключить возможные риски
Соблюдение правил вакцинации позволит исключить возможные риски.
Противопоказания к прививке
Противопоказаниями для вакцинации против полиомиелита будут такие состояния:
- инфекционная болезнь у ребенка;
- период обострения хронического заболевания.
Полный отказ от прививки от полиомиелита из-за осложнений имеют дети со следующими заболеваниями и патологиями. Для оральной вакцины:
- ВИЧ, врожденный иммунодефицит, наличие последнего у родственников ребенка;
- планирование беременности, уже беременная мама малыша, для которого планируется вакцинация;
- последствия неврологического характера после прошлых прививок – судороги, нарушения работы нервной системы;
- тяжелые последствия после предыдущей прививки – высокая температура (39 и выше), аллергическая реакция;
- аллергия на компоненты прививки (антибиотики) – стрептомицин, канамицин, полимиксин Б, неомицин;
- новообразования.
ЧИТАЕМ ТАКЖЕ: что делать, если после прививки у ребенка на ноге шишка?

Для вакцинации неживым вирусом:
- аллергия на неомицин, стрептомицин;
- осложнения после прошлой прививки – сильный отек в месте прокола кожи до 7 см в диаметре;
- злокачественные новообразования.
Диагностика и лечение ВАПП у детей, привитых живой вакциной
ВАПП очень похож на синдром Гийена-Барре, миелит поперечного типа. Поэтому первостепенной задачей медика является дифференциация патологии.
С этой целью применяются методы лабораторной диагностики. Для этого берется мазок из носоглотки, порция крови или образец каловых масс и проводится исследование. Это позволяет подтвердить диагноз.
При вирусном носительстве в каловых массах и мазке человека обнаруживаются патогены. При ВАПП в крови выявляется повышенная скорость оседания эритроцитов, лейкоцитоз. В спинномозговой жидкости определяется избыточное количество белка и мононуклеаров.
Доктор также обращает внимание на визуальные проявления болезни:
- нисходящие параличи;
- высокую температуру;
- сниженные сухожильные рефлексы.
При подозрении на вакциноассоциированный полиомиелит, пострадавшего госпитализируют в инфекционный стационар. Лечение проводится только в условиях больницы. Терапии, направленной на устранение причины ВАПП, не существует. Поэтому все действия врачей направлены на купирование негативной симптоматики.

Назначаются такие препараты:
- Прозерин;
- Секуринин;
- Гамма-глобулин;
- Галантамин.
Для реабилитации людей с параличами используют физиотерапевтические методики. Хорошо помогает восстановить активность движений ЛФК. С целью улучшения кровообращения показано выполнение пассивных упражнений.
Противопоказания к иммунизации
Состояния и патологии, при которых введение пероральной вакцины против полиомиелита (ОПВ) запрещено:
- неврологические реакции на прививки в анамнезе;
- контакт с беременной женщиной;
- иммунодефицит в анамнезе;
- кашель, насморк;
- инфекционная патология, протекающая в острой форме;
- иммунодефицит у кого-то из членов семьи;
- обострение хронического заболевания;
- аллергия на неомицин, стрептомицин, полимиксин B.
Противопоказания к применению инактивированной полиомиелитной вакцины (ИПВ):
- повышенная чувствительность к неомицину и стрептомицину;
- аллергия на вакцину, проявившаяся после предыдущей прививки;
- обострение хронического заболевания;
- наличие злокачественной опухоли;
- инфекционное или неинфекционное заболевание в острой форме.
Характеристика заболевания
Инфекционное заболевание передаётся фекально-оральным и контактно-бытовым путём. Заразиться можно при контакте с больным или инфицированным, через использование одних и тех же предметов. Попадая на руки, полиовирус не погибает и остаётся жизнеспособным. Проникнув в организм, возбудитель начинает активно размножаться. На поверхности предметов вирус сохраняет жизнеспособность до 4 месяцев, так что избежать инфицирования можно только с помощью своевременной вакцинации.
Заражаются и взрослые, и дети. Группу риска составляют дошкольники без прививок — на их долю приходится больше всего случаев инфицирования. Благоприятная среда для размножения полиовируса — слизистые оболочки. Из ротовой полости микроорганизмы перемещаются в кишечник, а затем всасываются в кровь и внедряются в спинной мозг. Самое тяжёлое осложнение — паралич. Иногда болезнь заканчивается летальным исходом.
В первые дни после заражения клиническая картина смазана, из-за чего медикам бывает сложно диагностировать болезнь. Начальные симптомы — такие же, как при ОРВИ или гриппе. Типичные явления:
- высокая температура;
- насморк;
- кашель;
- боль в животе;
- расстройство пищеварения;
- головная боль;
- боль в мышцах и ломота в суставах.
К тому моменту, когда удаётся распознать заболевание, бывает уже поздно: полиовирус проникает в спинной мозг и вызывает необратимые изменения. Для защиты детей и взрослых учёные разработали два вида вакцины. Разница между ними в том, что в одной содержатся убитые вирусы, в другой — жизнеспособные. Какие прививки используются, зависит от возраста пациента.
Можно ли купать ребенка после прививки полиомиелит
Многих интересует вопрос, можно ли купать ребенка сразу после применения вакцины от полиомиелита. Да, можно, но только в том случае, если вакцина вводилась пероральным путем. При этом можно в полной мере исключить возможность контакта воды с местом укола, потому что он отсутствует. Кроме отсутствия зуда, вакцина в таком исполнении лучше переносится, а самочувствие малыша практически всегда остается нормальным.
Если прививка делалась подкожным методом или внутримышечно, то поступать в данном случае нужно немного по-другому. Если была проведена прививка от полиомиелита – побочные действия чаще всего проявляются именно после укола. Правила купания после прививки от полиомиелита будут такими же, как и при любых других прививках – главное всегда контролировать самочувствие малыша и в непредвиденных ситуациях действовать по инструкции.

При купании стоит придерживаться таких правил:
- Если ваш ребенок любит подолгу находиться в воде, перед тем как заснуть, он может начать нервничать из-за того, что вы лишаете его такого удовольствия. В этом случае полностью исключать такие процедуры не стоит, однако старайтесь не держать его слишком долго в ванной.
- Если вы как родитель сильно сомневаетесь в том, нужны ли после прививки каждодневные водные процедуры, можно упростить процедуру путем купания малыша на протяжении нескольких минут под теплым душем.
- Следите за разностью температур в комнате и воды. Если температура воздуха значительно ниже 20 оС, то вода должна быть слегка подогретой, но не горячей, а купание – быстрым.
- В процессе купания не рекомендуется растирать место укола мочалкой, чтобы кожные покровы не покраснели, и не появилась аллергия.
- Чтобы ребенок не начал нервничать, дополните ванну отваром ромашки и коры дуба, а также несколькими каплями лаванды или валерианы. У этих растений отличные антисептические и успокаивающие свойства.
- Если на улице жарко, то без водных процедур будет крайне сложно заставить ребенка заснуть. В таком случае его можно покупать под душем, но если в результате прививки у него немного увеличилась температура, можно просто вытереть его влажным мягким полотенцем без значительных растираний.
Иными словами, купать детей после вакцинации можно практически всегда. Сами по себе водные процедуры не вредят ребенку, опасны лишь условия их проведения. Стоит избегать любого переохлаждения после процедуры, запрещается чесать место укола, а также долго находиться в воде. Правильно проведенные вечерние процедуры – залог здоровья ребенка.
Принципы действия вакцин
Принцип действия ОПВ следующий. Попадая на корень языка или миндалины, вакцина всасывается в кровь и поступает в кишечник. Инкубационный период вируса – месяц, организм активно начинает вырабатывать антитела (защитные белки) и защитные клетки, способные уничтожать возбудителя полиомиелита при контакте с ним в будущем. Первые составляют секреторный иммунитет на слизистых оболочках кишечника и в крови. Их задача – распознать вирус и предотвратить его проникновение в организм.
Дополнительными бонусами от ОПВ являются:
- Блокировка проникновения дикой формы вируса, пока в кишечнике действует ослабленная.
- Активация синтеза интерферона. Ребенок может реже болеть респираторными заболеваниями вирусного характера, гриппом.
Принцип действия ИПВ: попадая в мышечную ткань, быстро впитывается и остается в месте укола до выработки антител, которые распространяются по кровеносной системе. Раз на слизистых оболочках кишечника их нет, контакт с вирусом в будущем приведет к инфицированию ребенка.
Какая прививка делается от полиомиелита?
Родители часто спрашивают, в каком возрасте делается прививка от полиомиелита? На этот вопрос может ответить врач, поскольку многое зависит от плана прививок и от того, какой препарат используется для вакцинации. До 2010 года в России не было зафиксировано ни одного случая заболевания полиомиелитом, поэтому детей прививали при помощи инактивированной вакцины, в составе которой не было живых вирусов. Инъекции препарата делали ребёнку в первые два года жизни, а затем проводили ревакцинацию в 14 лет. К сожалению, инактивированная, т.е. “мёртвая” вакцина, не способна обеспечить ребёнку защиту от “дикого штамма” полиомиелита, поэтому инактивированную вакцину решили заменить “живой”.
В составе “живой” вакцины содержатся живые, но ослабленные вирусы, считается, что живая вакцина помогает организму выработать необходимый иммунный ответ на “дикий штамм” поливируса. Однако живую вакцину не применяют на протяжении всего курса вакцинации, первые две прививки малышам по-прежнему делают с использованием инактивированной вакцины.
Противопоказания
Помимо общих противопоказаний к вакцинации против дифтерии, таких как острое заболевание, аллергия к компонентам прививок и тяжелый иммунодефицит (при котором формирование иммунитета невозможно), АКДС-вакцины временно или абсолютно противопоказаны в случае, если у ребенка имеется прогрессирующая патология нервной системы, либо отмечались судороги без повышения температуры (афебрильные). В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).