Преимущества лечения в «Лор-клинике доктора Зайцева».
Лечение заболеваний глотки – профиль нашей лор-клиники. Мы принимаем детей с трёхлетнего возраста. С маленькими пациентами работают высококвалифицированные лор-врачи с большим опытом работы. Применение авторских методик, самое современное оборудование и большие возможности для проведения лечебных и физиопроцедур – всё это по достоинству оценили тысячи пациентов. Если ваш малыш боится врачей, мы давно решили эту проблему в рамках нашей лор-клиники. Для вас мы предлагаем услугу «Адаптация ребёнка к лор-кабинету», когда доктор в игровой форме проводит приём и помогает малышу привыкнуть к врачу и процедурам.
Чтобы записаться на консультацию, звоните, пожалуйста, по телефону +7 (495) 642-45-25. Приходите сами и приводите своих деток.
Мы вам обязательно поможем!
Всегда ваш, .
Об авторе: ЛОР врач высшей категории, кандидат мед. наук.
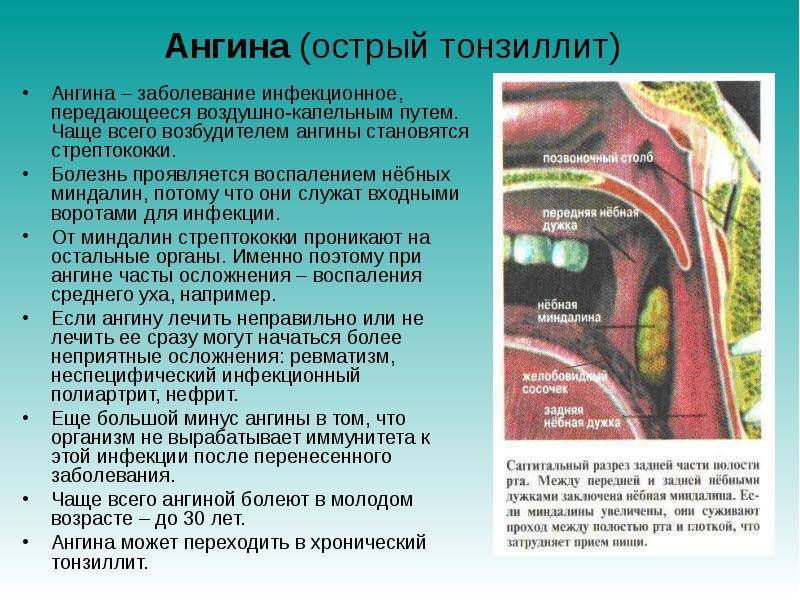
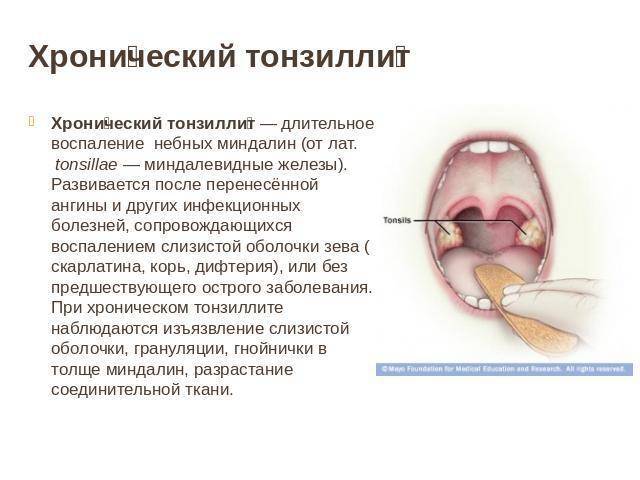
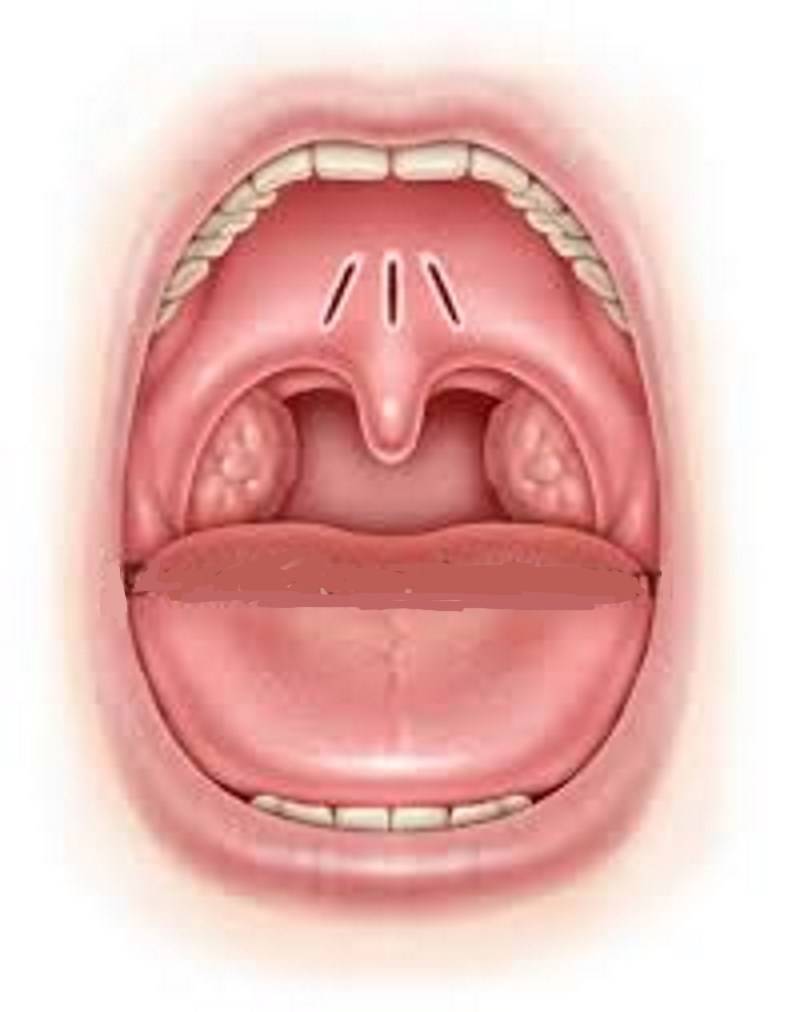
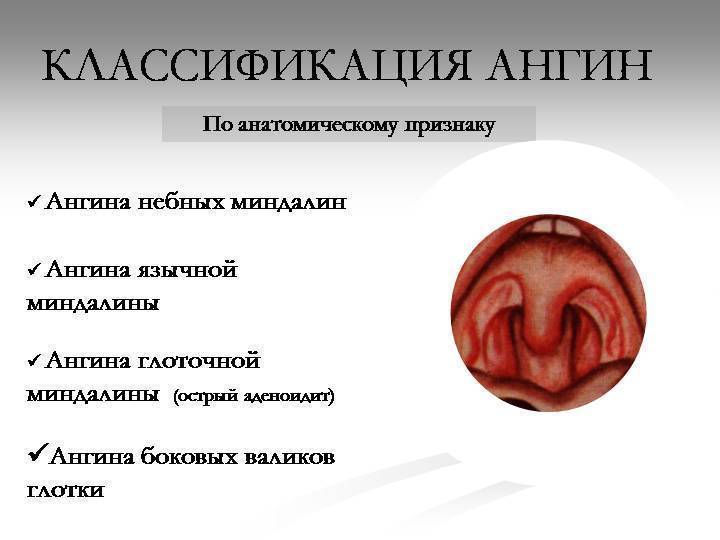
Причины тонзиллита
Следует выделить самых распространенных возбудителей:
| ВОЗБУДИТЕЛЬ | КОММЕНТАРИЙ | ||
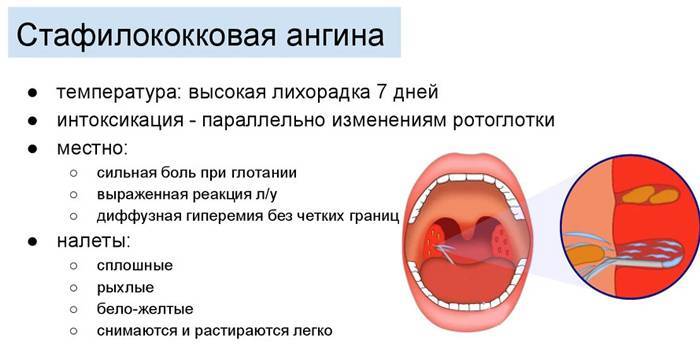
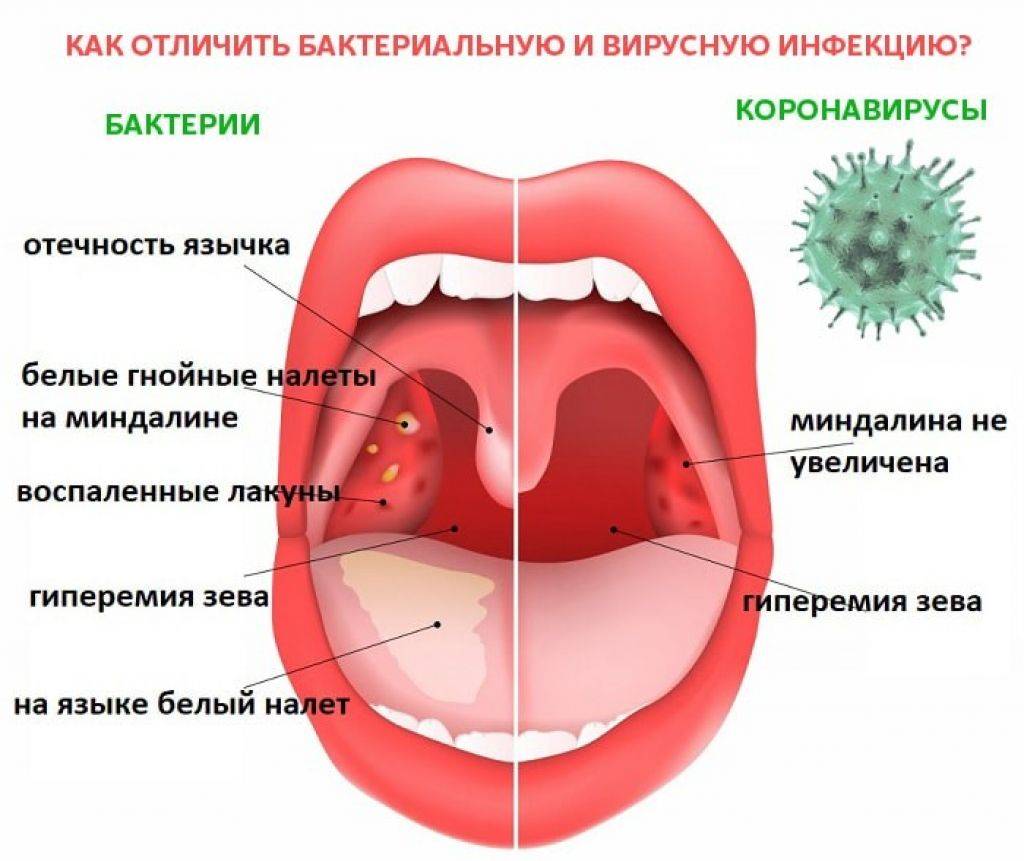
| возбудитель: | Бактерии: бета-гемолитический стрептококк группы А и других групп, пневмококк, золотистый стафилококк, нейсерии, энтеробактерии | комментарий: | Особо стоит выделить стрептококковый тонзиллит, при котором происходит инфицирование именно бета-гемолитическим стрептококком группы А, встречающимся практически в 30% случаев, виновным в дальнейшем развитии острого тонзиллита и в обострении хронического тонзиллита. |
| возбудитель: | Вирусы: аденовирусы, энтеровирусы, вирус Эпштейн-Барр, вирусы гриппа, вирус герпеса | ||
| возбудитель: | Грибы: дрожжеподобные грибы рода Кандида |
Инфекция передается воздушно-капельным путем при прямом контакте, проникая в слизистую оболочку миндалин. Но также она может находиться в организме, никак не проявляя себя. Периоды вспышек сезонных ОРВИ, переохлаждение, наличие хронических заболеваний глотки, неправильное питание, вредные привычки, травмы – все эти факторы могут привести к снижению иммунитета, что в свою очередь провоцирует рост бактериальной, реже грибковой флоры, активизирует некоторые вирусы.
Все эти факторы приводят к воспалению миндалин и окружающих структур.
В зависимости от возбудителя выделяют:
- Гнойный тонзиллит (вызванный бактериями)
- Вирусный тонзиллит
- Грибковый тонзиллит
Симптомы тонзиллита.
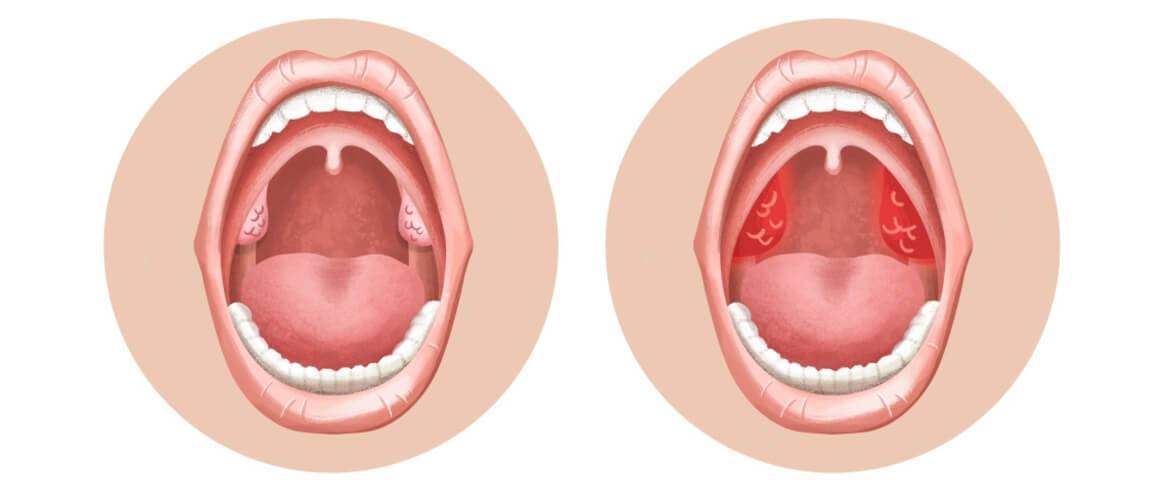
Признак, объединяющий оба типа – это болевые ощущения в горле. Боль бывает как сильно выраженной, так и терпимой. Больной испытывает сильный дискомфорт во время еды при глотании.
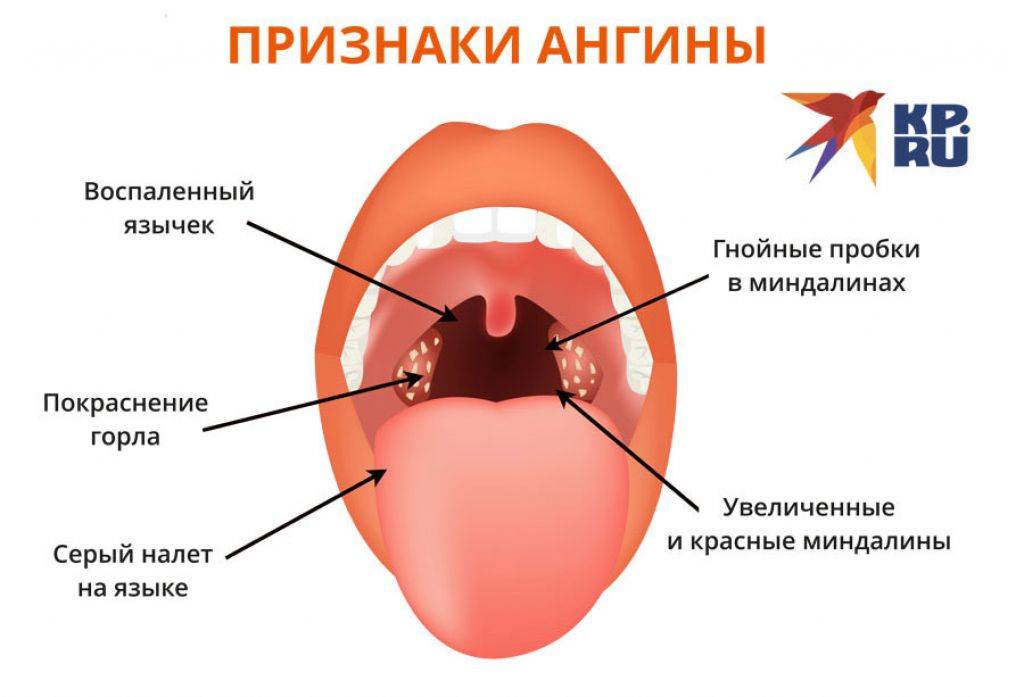
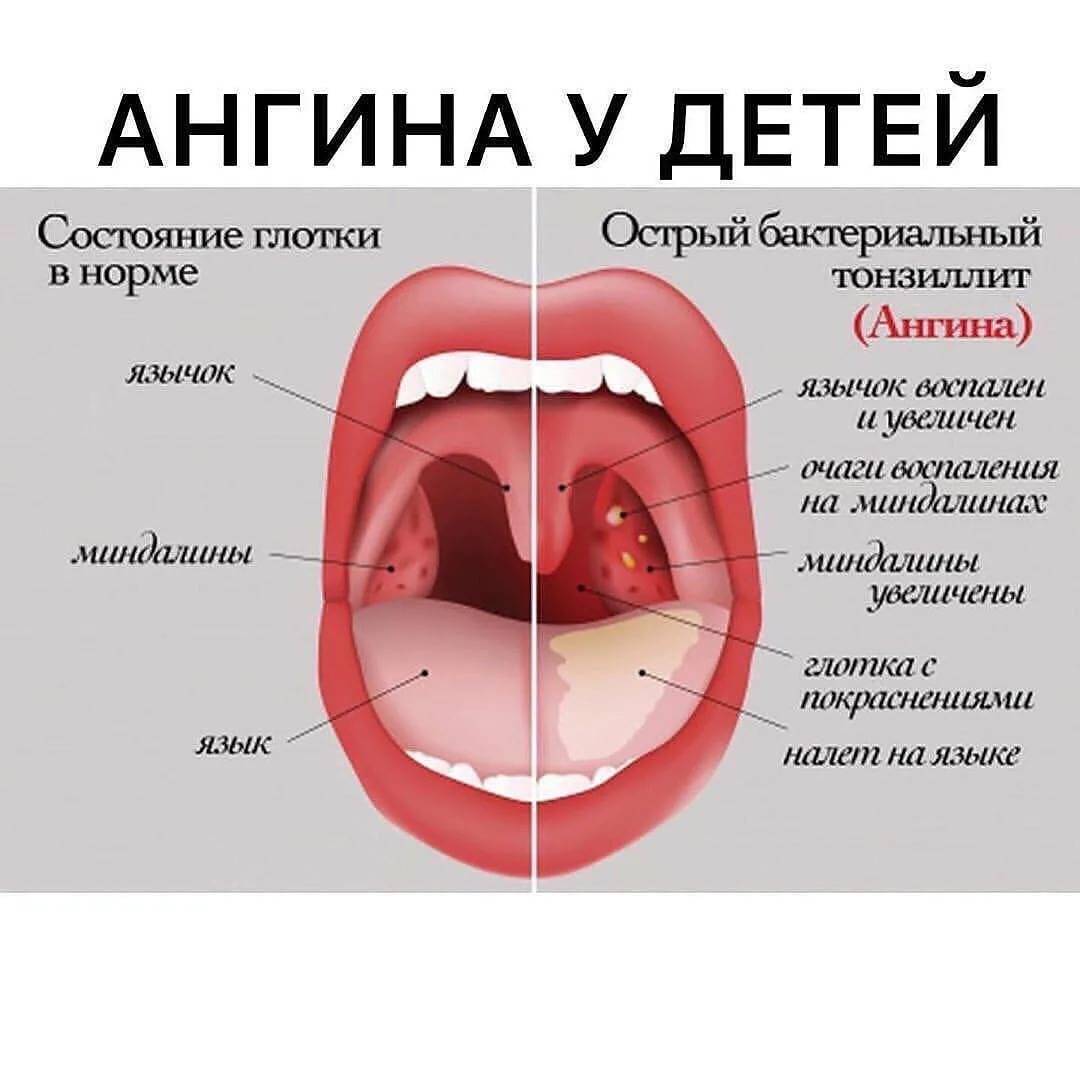
Ангина протекает гораздо тяжелее, нежели хроническое заболевание, и сопровождается следующими симптомами:
- повышение температуры тела (до 40°С);
- очень сильная боль в горле;
- увеличенные лимфоузлы;
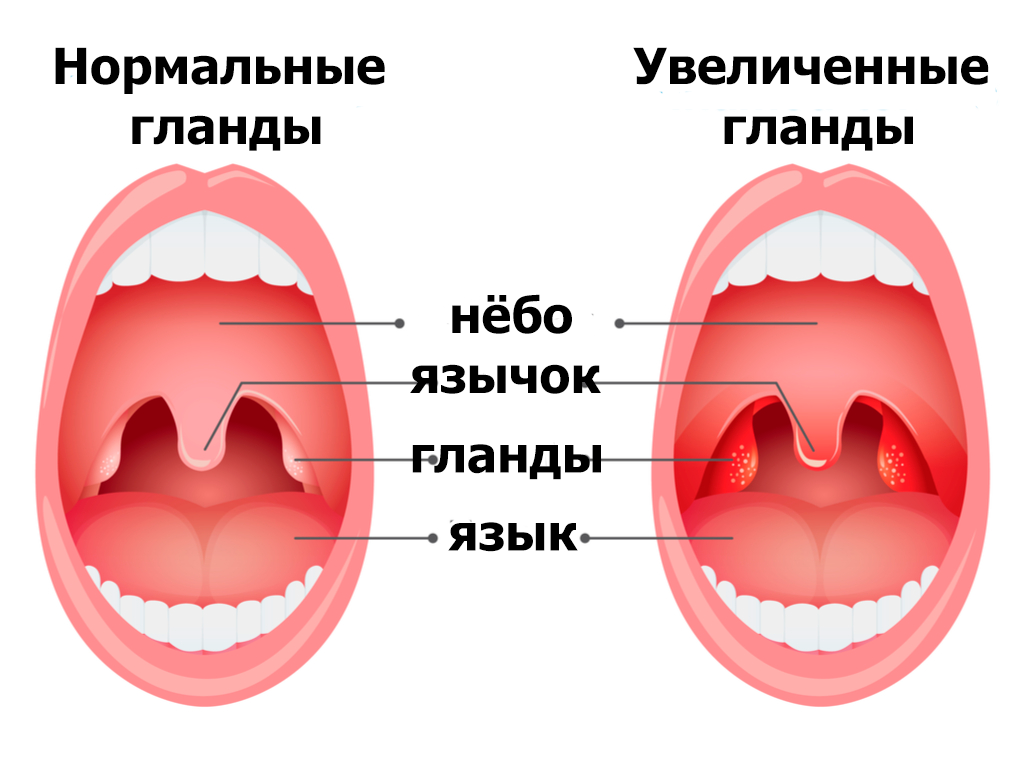
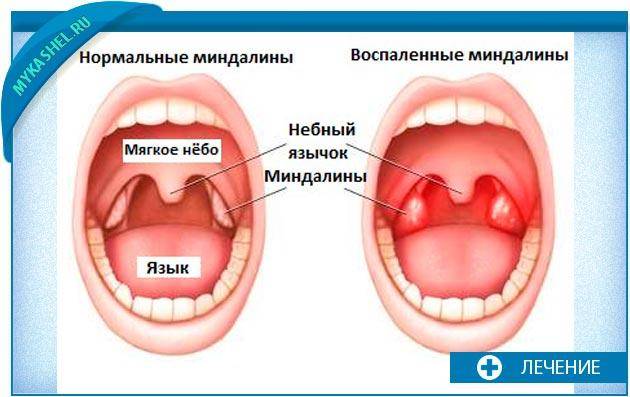
- скопления гноя на гландах (налёт, гнойнички);
- увеличенные гланды;
- головные боли;
- слабость.
Симптомы и лечение хронического тонзиллита несколько отличаются от проявлений ангины. При хроническом заболевании температура держится на уровне 37°С. Добавляются першение в горле, кашель, неприятный запах изо рта. На гландах присутствует белый налёт. Симптомы менее выражены, так как само течение болезни характеризуется ремиссиями и обострениями. Больной, страдающий хронической формой недуга, теряет работоспособность, быстро устаёт, теряет аппетит. Часто человека мучают бессонницы.
Симптоматика
Развитие симптомов заболевания происходит от двух до четырнадцати суток. Главное отличие вирусной формы от болезни, вызванной бактериями— характерного гнойного налёта на нёбных миндалинах нет. Первые признаки, которые проявляются у больного, во многом схожи с развитием катаральной ангины:
- высокая температура тела (до 40°С);
- головные боли;
- вялость;
- «ломит» суставы;
- резкая боль в горле;
- увеличенные лимфатические узлы в подчелюстной области.
Уже через пару дней добавляются симптомы, присущие ОРВИ: кашель, насморк, першение в горле, тошнота, диарея, появление на гландах маленьких папул (округлых выпячиваний).
Каждая из разновидностей вирусной ангины имеет свои особенности. Так при аденовирусной форме может проявляться конъюнктивит и боли в животе. Болезнь обычно проходит за две недели.
Гриппозная форма начинается остро с резкого повышения температуры и сопровождается сухим кашлем, сильной головной болью, болью в горле и насморком. Болезнь, как правило, проходит через семь-десять дней.
При герпетической форме на гландах образуются пузырьки с серой жидкостью. Через три-четыре дня они начинают лопаться.
До возраста 6 месяцев заболевание у грудничков встречается крайне редко, поскольку получаемые с молоком матери антитела защищают от инфекций. После до достижения ребёнком трёх лет количество этих антител снижается, заражение вирусами происходит всё чаще и чаще. Как только у малыша увеличивается количество собственных антител, он становится менее восприимчивым к вирусам, вспышки болезни случаются гораздо реже. После трёх лет частая заболеваемость вирусным тонзиллитом связана с переохлаждениями в холодное время года, слабой иммунной системой и постоянным заражением в дошкольных, школьных детских учреждениях и спортивных секциях.
Пик болезни приходится на первые пять дней, затем температура тела спадает. Именно в этот период больной наиболее заразен. Как только температура нормализовалась — значит с вирусом удалось справиться и опасности заражения для окружающих нет. Кашель и выделения из носа могут присутствовать до самого выздоровления, но наличие их — не показатель заразности.
Причины тонзиллита
Заболевание вызывают несколько разновидностей инфекционных агентов. Ими заражаются преимущественно воздушно-капельным путем от больных людей. Возможно проникновение в слизистую инфекций через зараженную пищу, контактным путем при поцелуе или при совместном использовании предметов обихода. Бактерии попадают внутрь ткани миндалин с током крови из других очагов хронической инфекции и становятся причиной хронического тонзиллита.
Ангину вызывают следующие возбудители:
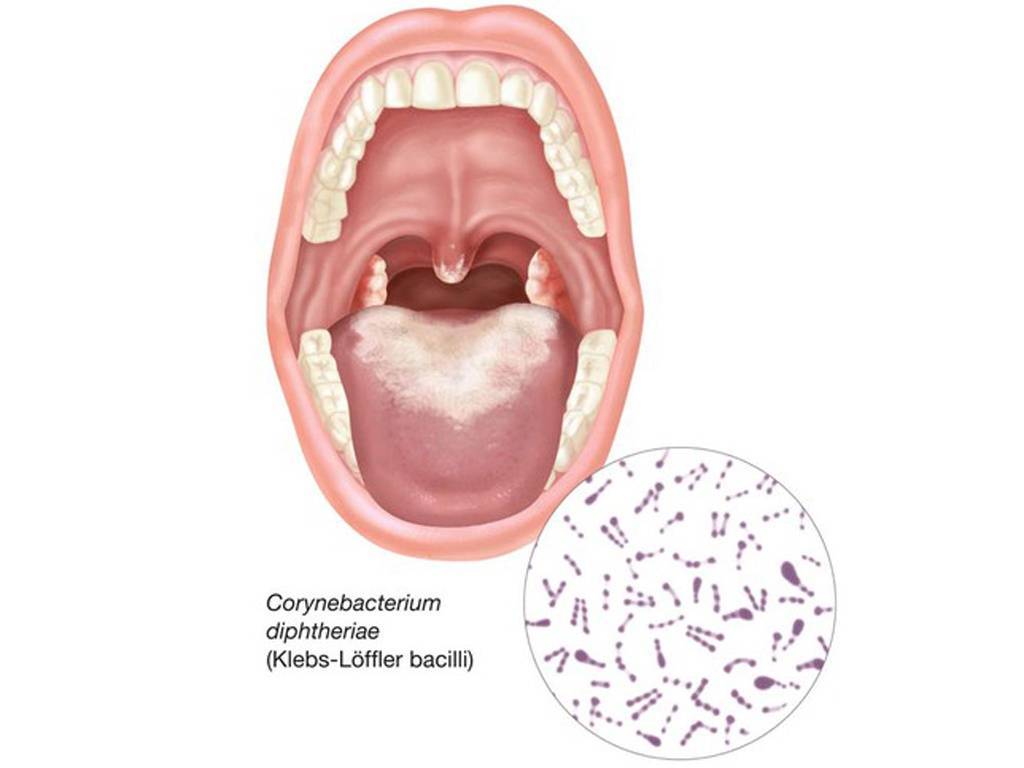
- Бактерии. Воспалительный процесс вызывают многие микроорганизмы. Чаще происходит заражение стафилококками, стрептококками, гемофильной палочкой, моракселлой. Реже возбудители заболевания – специфические микроорганизмы. Это бактерии туберкулеза, дифтерии, гонококки, спирохета Венсана.
- Вирусы. Наиболее часто возбудитель тонзиллита – это аденовирус, вирус простого герпеса. Реже встречаются вирус мононуклеоза и Коксаки.
- Грибки. Возбудителями воспалительного процесса в ткани миндалин – это плесневые грибы Кандида. Это поражения встречается у маленьких детей или у взрослых с иммунодефицитом.
- Внутриклеточные патогены. К ним относят микоплазмы и хламидии.
Нередко причиной острого и хронического тонзиллита считают смешанные инфекции. Наиболее часто формируются микс инфекции стрептококков и грибов Кандида.
В развитии тонзиллита значительную роль играют факторы, вызывающие ослабление местного иммунитета:
- общее и местное переохлаждение;
- стрессовые реакции;
- повышенная запыленность и загазованность;
- дефицит в организме витаминов С и В;
- нерациональное питание;
- травмирование тканей грубыми пищевыми волокнами;
- лимфатический диатез;
- увеличенные аденоиды;
- искривленная носовая перегородка;
- расстройство функции вегетативной и центральной нервной системы;
- хроническое воспаление в носоглотке и ротовой полости.
Большую роль в развитии ангины и хронического тонзиллита играет наследственно обусловленное снижение адаптации к изменениям условий окружающей среды.
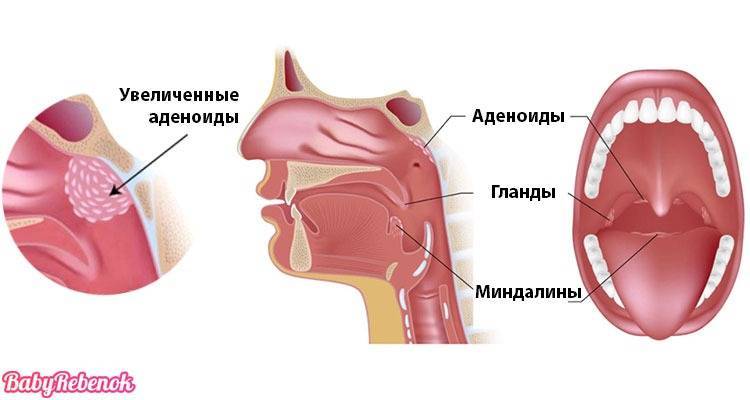
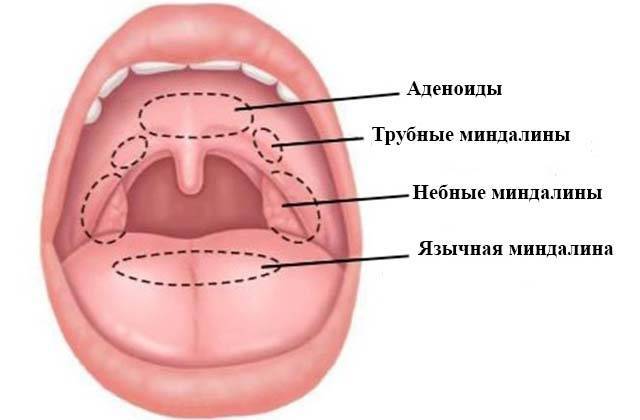
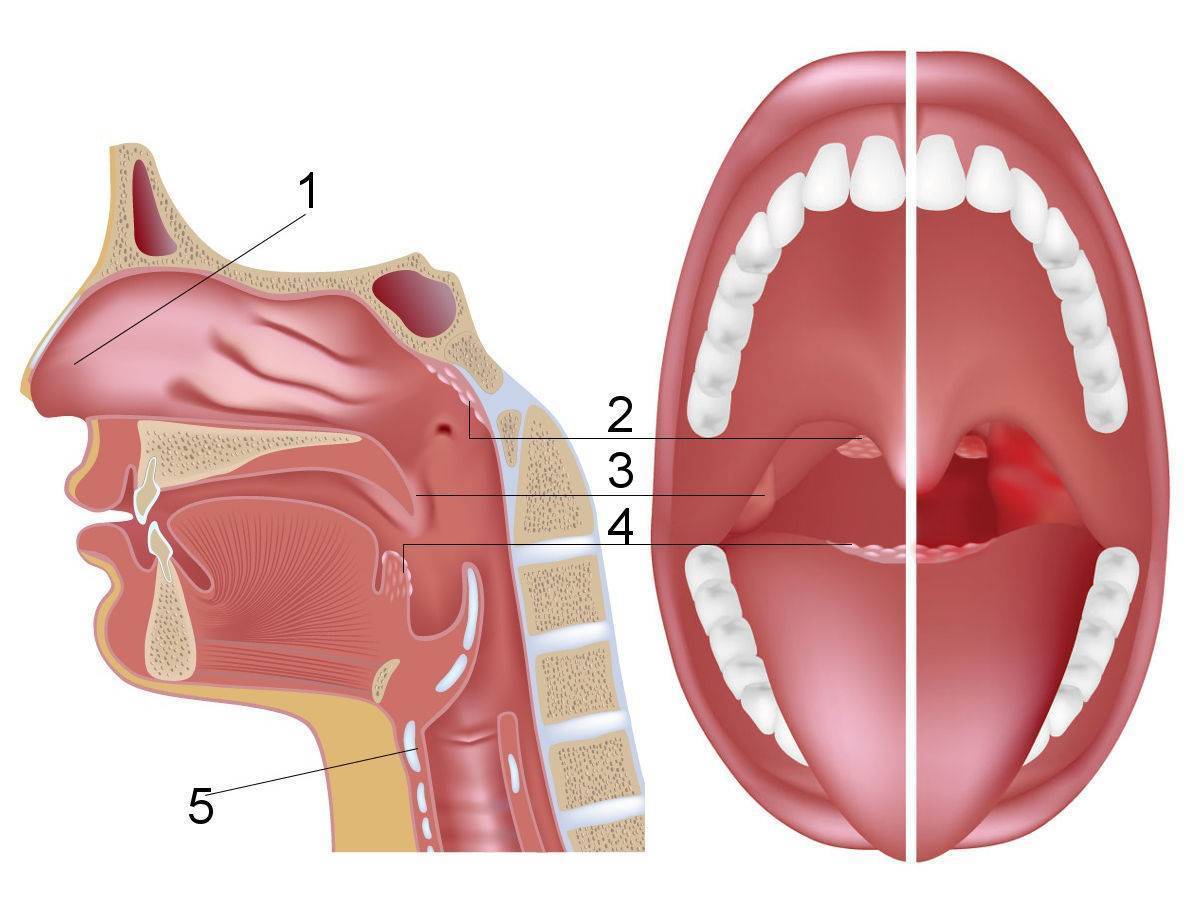
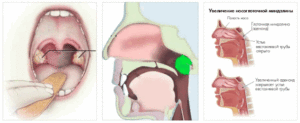
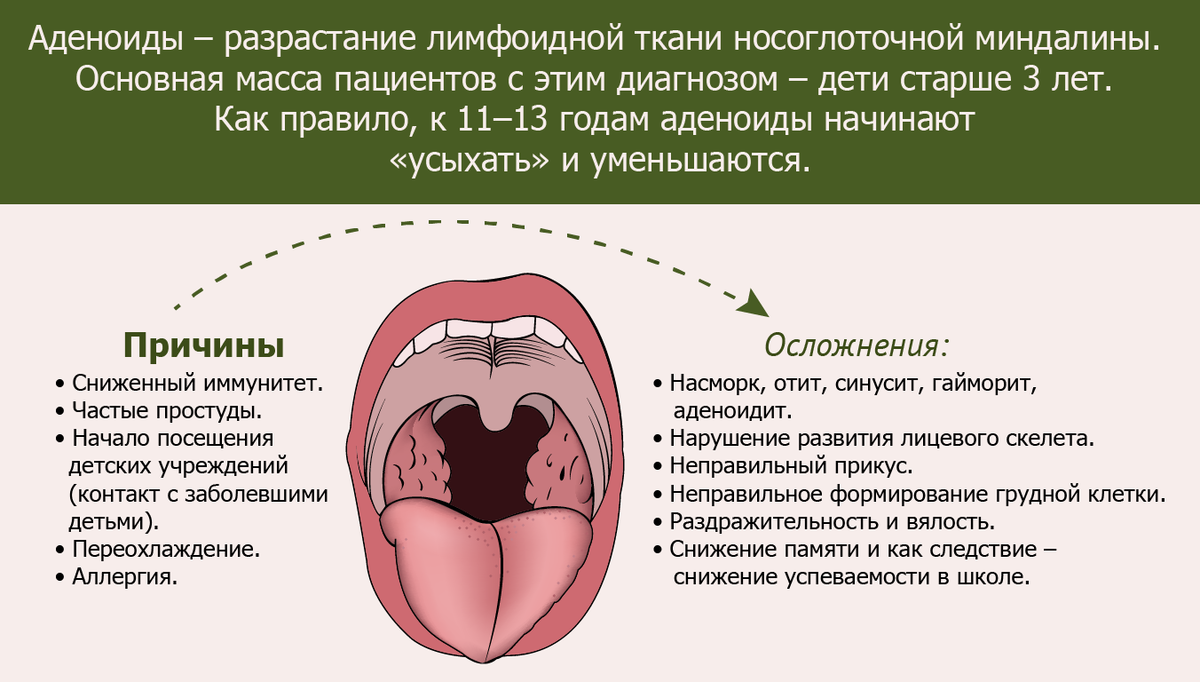
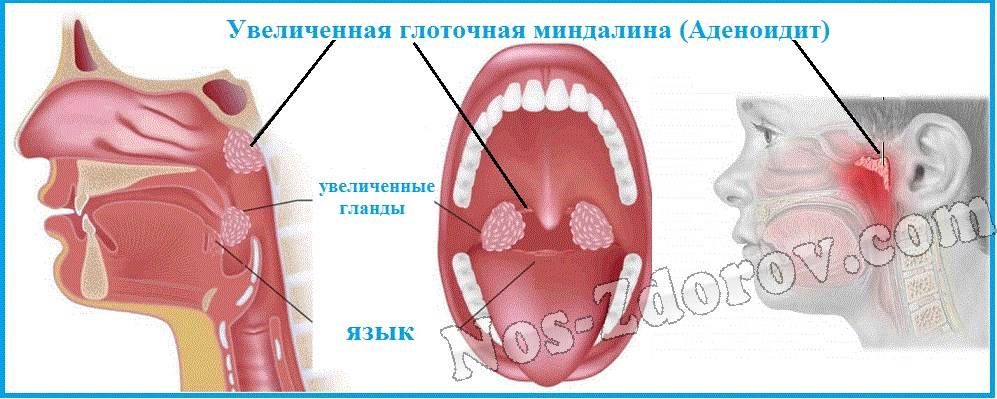
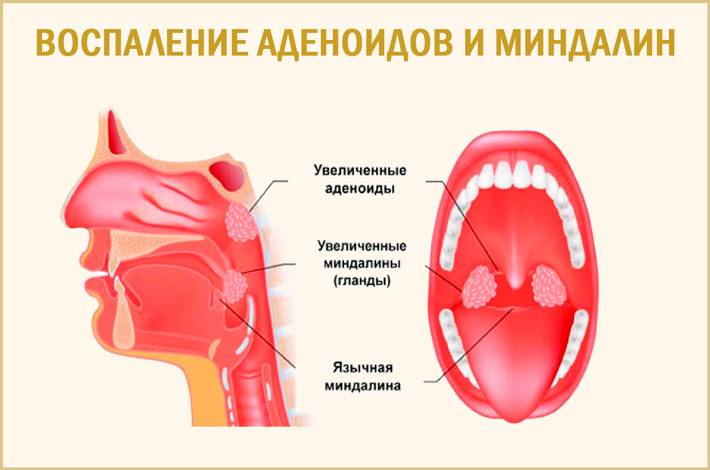
Что такое аденоиды и какие причины их увеличения?
Глоточная миндалина (аденоиды), также ошибочно называемые полипами, присутствуют у каждого ребенка. При семейной предрасположенности, которая усиливается частыми инфекциями, миндалина может быть значительно увеличена. Это приводит к заложенности носа, к почти исключительному дыханию через рот и часто ночному апноэ.
Постоянное дыхание через рот может привести к длительной неправильной окклюзии и деформации неба. Кроме того, исключение носового дыхательного цикла, который согревает и увлажняет воздух, повышает восприимчивость к инфекции.
Поскольку аортальный проток (евстахиева труба) также заканчивается в носоглотке, увеличенные аденоиды часто приводят к воспалению в среднем ухе. Что вызывает нарушение слуха у детей детсадовского и младшего школьного возраста.
Аденоиды или глоточная миндалина – это часть “лимфоидного кольца”, которое включает еще небные, трубные и язычную миндалины. Расположена в заднеглоточной области и выполняет, прежде всего, защитную функцию. То есть формирует первичный барьер (иммунитет) против инфекции в верхних дыхательных путях.
Сразу хочу отметить аденоиды – это норма у детей. И если нет гипертрофии (патологического разрастания), то ни о какой патологии речи не идет. Как правило, после подросткового возраста эта миндалина “исчезает” или атрофируется.
Но если наблюдается разрастание аденоидной ткани, то это приводит как закупорке носового дыхания, так и к воспалительным процессам в самой миндалине (аденоидит) – что несомненно необходимо лечить.
Основные причины патологического увеличения глоточной миндалины:
- Наследственная предрасположенность.
- Хронические формы аллергического (вазомоторного) ринита.
- Частые простудные заболевания.
- Хронические воспалительные состояния в околоносовых пазухах: гайморит, фронтит и др.
- Инфекционные заболевания: корь, эпидемический паротит, скарлатина.
Другие заболевания из группы Болезни уха и сосцевидного отростка:
| Абсцесс мозга |
| Абсцесс мозжечка |
| Адгезивный средний отит |
| Адгезивный средний отит |
| Ангина Людвига |
| Ангина при кори |
| Ангина при скарлатине |
| Ангина язычной миндалины |
| Аномалии развития носа |
| Аномалии развития околоносовых пазух |
| Атрезия полости носа |
| Болезнь Меньера |
| Воспалительные заболевания среднего уха |
| Врожденная преаурикулярная фистула (околоушной свищ) |
| Врожденные аномалии развития глотки |
| Гематома и абсцесс носовой перегородки |
| Гипервитаминоз К |
| Гортанная ангина |
| Дифтерия глотки |
| Дифтерия полости носа |
| Зигоматицит |
| Злокачественные опухоли наружного уха |
| Злокачественные опухоли среднего уха |
| Изъязвление носовой перегородки |
| Инородные тела носа |
| Инородные тела уха |
| Искривление носовой перегородки |
| Кисты околоносовых пазух |
| Лабиринтит |
| Латентный средний отит у детей |
| Мастоидит |
| Мастоидит |
| Мирингит |
| Мукоцеле |
| Наружный отит |
| Наружный отит |
| Невринома преддверно-улиткового нерва |
| Нейросенсорная тугоухость |
| Носовое кровотечение |
| Ожоги и отморожения носа |
| Опухоли носа и околоносовых пазух |
| Орбитальные осложнения заболеваний носа и околоносовых пазух |
| Остеомиелит верхней челюсти |
| Острый гайморит |
| Острый гнойный средний отит |
| Острый первичный тонзиллит |
| Острый ринит |
| Острый синусит |
| Острый средний отит у детей |
| Острый средний серозный отит |
| Острый сфеноидит |
| Острый фарингит |
| Острый фронтит |
| Острый этмоидит |
| Отоантрит |
| Отогенный абсцесс мозга |
| Отогенный менингит |
| Отогенный сепсис |
| Отомикоз |
| Отосклероз |
| Парез лицевого нерва |
| Перихондрит наружного уха |
| Перфорация барабанной перепонки |
| Петрозит |
| Поражение полости носа при гриппе |
| Поражение полости носа при коклюше |
| Поражение полости носа при кори |
| Поражение полости носа при цереброспинальном менингите |
| Пороки развития уха |
| Профессиональные болезни уха |
| Ретроназальная ангина (острый аденоидит) |
| Рецидивирующий средний отит у детей |
| Ринит аллергический |
| Ринит атрофический |
| Ринит вазомоторный |
| Ринит простой хронический катаральный |
| Ринит хронический гипертрофический |
| Риногенный арахноидит |
| Риногенный менингит |
| Риносинусогенные внутричерепные осложнения |
| Рожа носа |
| Серная пробка |
| Серная пробка |
| Синдром Гольденара |
| Синдром Конигсмарка |
| Синдром Тричер-Коллинза (Франческетти) |
| Синехии носа |
| Синусит хронический |
| Скарлатинозное поражение полости носа |
| Субдуральный (внутриоболочечный) абсцесс |
| Субдуральный абсцесс |
| Тимпаносклероз |
| Тимпаносклероз |
| Травмы внутреннего уха |
| Травмы глотки |
| Травмы наружного уха |
| Травмы околоносовых пазух |
| Травмы среднего уха |
| Травмы уха |
| Тромбоз пещеристого синуса |
| Туберкулез уха |
| Тубоотит (евстахиит) |
| Фурункул преддверия носа |
| Холестеатома наружного уха |
| Хронические воспалительные заболевания полости носа |
| Хронический гнойный средний отит |
| Хронический гнойный средний отит |
| Экзема наружного уха |
| Экзема преддверия носа |
| Экссудативный средний отит |
| Экстрадуральный абсцесс |
| Экстрадуральный абсцесс |
| Язвенно-пленчатая ангина Симановского-Плаута-Венсана |
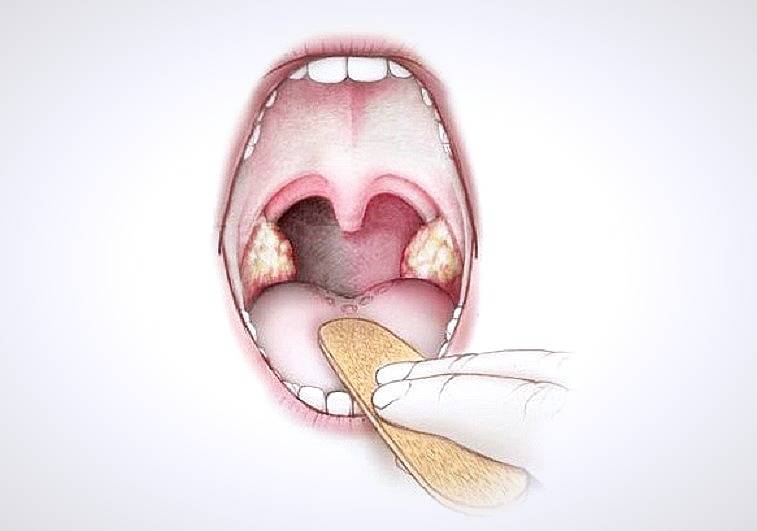
Лечение тонзиллита у ребенка
Лечение тонзиллита у детей сопровождается постельным режимом и диетой, щадящей раздраженное горло. Обязательно проводится промывание и обработка нёба антисептиками (хлоргексидином, йодинолом или люголем) и отварами из ромашки, можжевельника, шалфея или календулы. С учетом характера обнаруженной микрофлоры назначается курс антибиотиков. Хорошо помогают в восстановлении сил организма физиотерапевтические процедуры — ультрафонофорез, облучение ультрафиолетом, УВЧ, терапия пучком лазерного света.
При острых воспалениях гланд, абсцессе, проводят вскрытие гнойников, а при хронической форме заболевания назначают тонзилоэктомию — операцию по удалению гланд.
Для улучшения защитных функций детского организма назначают прием витаминов, иммуномодуляторов и санаторное лечение на море. К профилактическим мерам по предотвращению повторов болезни относят закаливание, антибактериальную обработку полости рта и исключение контактов с инфицированными больными.
При консервативном лечении тонзиллита врач может рекомендовать:
- Санацию очагов с гноем с помощью различных антисептиков (полоскание, вакуумную аспирацию, промывание, орошение);
- Общеукрепляющую терапию, включая приём поливитаминных комплексов. Укрепление иммунитета необходимо, чтобы противостоять бактериальному воздействию;
- Физиотерапевтические процедуры и фитотерапию;
- Ультразвуковую терапию;
- Гомеопатическое лечение;
- Медикаментозную терапию дважды в год (курсами).
Курсы консервативного лечения обычно рекомендуется чередовать, чтобы подобрать наиболее эффективные методы, которые дают длительную стадию ремиссии. Лечение хронического тонзиллита подразумевает перевод обострения в ремиссию, однако следует помнить, что признаки болезни сохранятся. Применение антибиотиков для полоскания в лечении хронического тонзиллита нецелесообразно, поскольку их локальное использование приводит к росту флоры, которая будет антибиотикорезистентной.
Применение антибиотиков для полоскания в лечении хронического тонзиллита нецелесообразно, поскольку их локальное использование приводит к росту флоры, которая будет антибиотикорезистентной.
Оперативное лечение необходимо при декомпенсированной форме болезни, если консервативные его формы оказались неэффективными. Удаление миндалин проводят при обнаружении симптомов ревматизма, ревмокардита, которые могут стать причиной возникновения пороков сердечных клапанов, паратонзиллярных абсцессов, частых ангин.
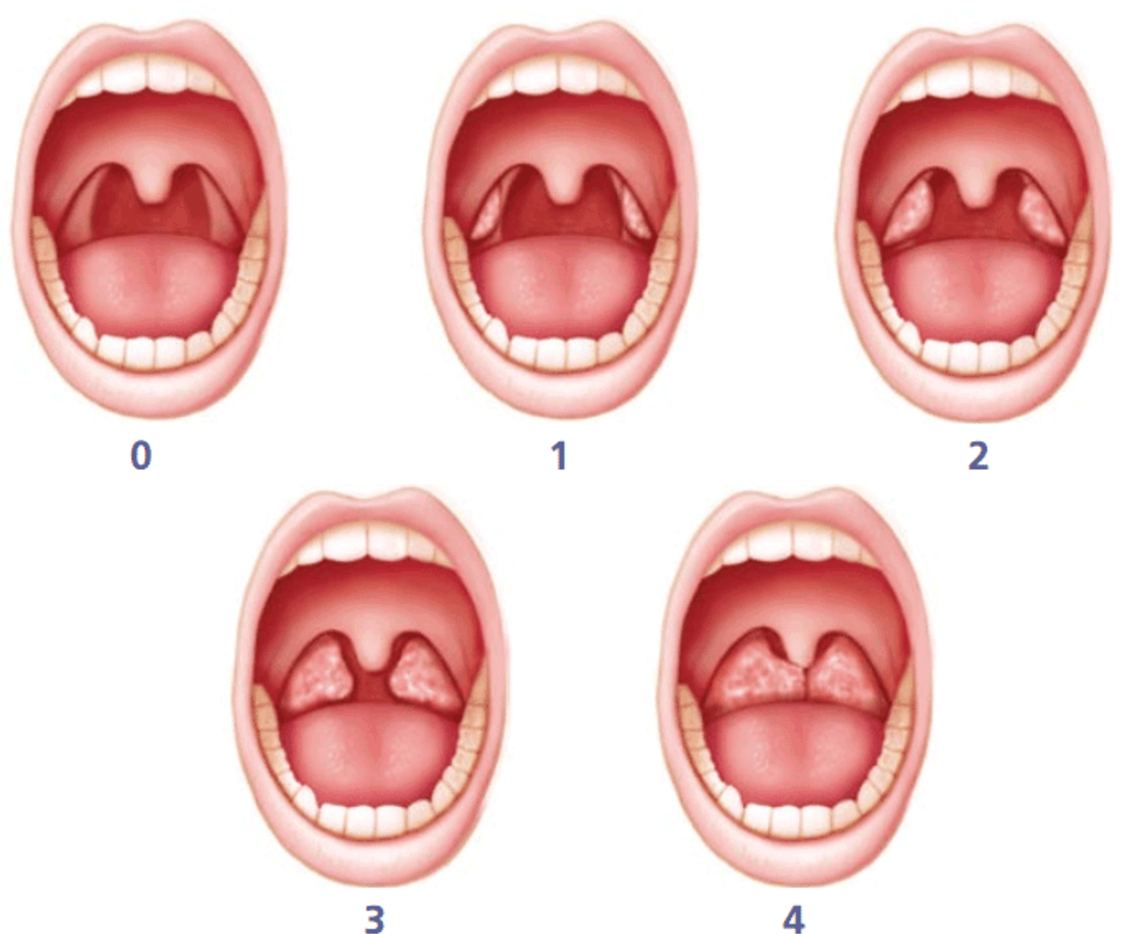
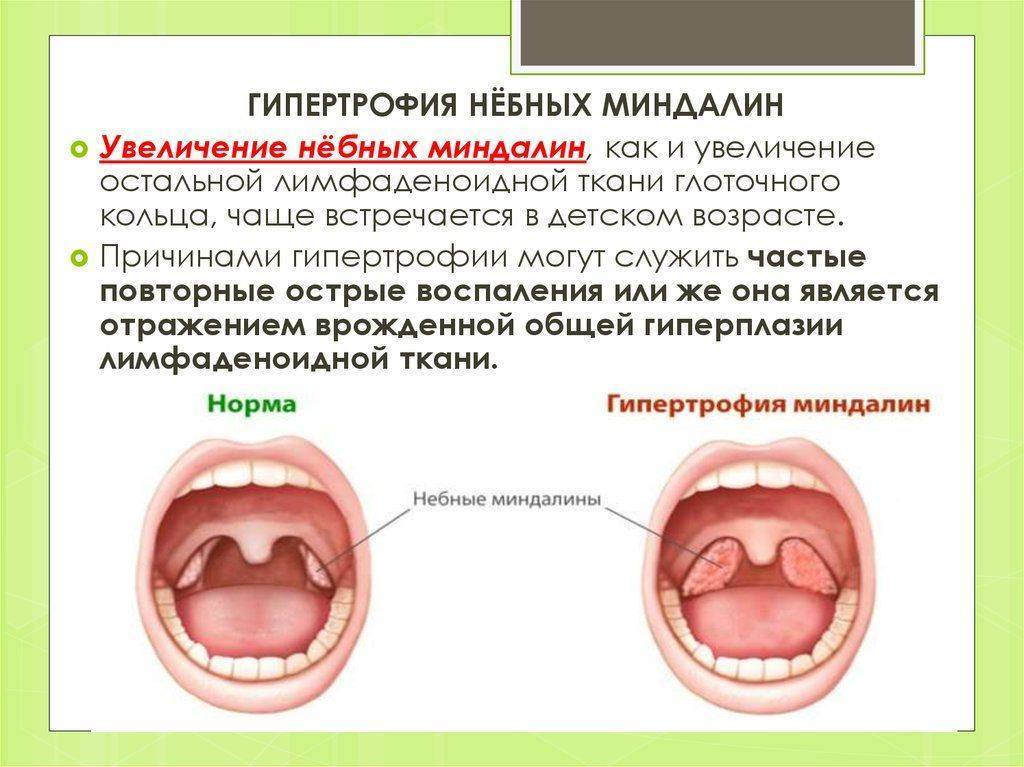
Если обнаруживается гипертрофия нёбных миндалин (2-3-ая степень), а их функция не нарушена, ткань миндалин удаляют лишь частично.
Методы удаления миндалин
В современной оториноларингологии существует широкий выбор методик тонзиллэктомии.
Классический метод удаления небных миндалин
Удаление миндалин происходит методом отделения ткани миндалины вместе с капсулой от окружающих тканей «тупым» путем при помощи распатора. Заканчивается отделение миндалины с помощью проволочной петли. Кровотечение останавливают, сосуды прижигают электрохиругпческим способом (электрокоагуляция). Данная операция занимает от 15 до 40 минут.
На сегодняшний день такая операция применяется в ЛОР-практике чаще других. Операцию можно выполнять под общей и местной анестезией.
Единственный минус такого метода в отличие от других – это наиболее высокий риск развития кровотечения. Тем не менее, операция является довольно рутинной, и в соотношении количества выполненных операций риски развития осложнений невелики.
Лазерный метод удаления миндалин
При удалении миндалин применяется воздействие лазерного луча, который разрушает и коагулирует ткани. Лазерный луч сворачивает кровь в месте разреза и запаивает сосуды, что предотвращает кровотечение. Лазерный метод менее травматичен, при нем меньше риск развития осложнений. Также таким способом возможно как и полное удаление небных миндалин, так и их частичное иссечение.
Радиоволновой метод удаления миндалин (аппаратом Сургитрон)
Иссечение тканей происходит с помощью радиосигнала, который передается электродом и вызывает выпаривание внутриклеточной жидкости и рассечение ткани.
Преимущество данного метода заключается в том, что термическое повреждение ткани в несколько раз ниже, чем при применении лазерного или электрохирургического способов. Меньше травмируются ткани, вследствие этого пациент испытывает меньший болевой синдром в послеоперационном периоде; сохраняется уровень регенерации тканей. Полное заживление тканей происходит без образования грубого рубца.
Криодеструкция
Данный способ удаления миндалин заключается в локальном воздействии на них жидкого азота с помощью специальной насадки. Насадка подбирается индивидуально с учетом особенностей анатомии, так как ее контакт с небной миндалиной должен быть особенно четким и плотным для более эффективного воздействия.
Криовоздействие вызывает нарушения микроциркуляции, что обеспечивает отсутствие кровотечения во время и после операции. Такой метод является безболезненным и бескровным, при нем не образуется грубого рубца. Метод рекомендуется пациентам с повышенным риском кровотечений, тяжелой сердечной недостаточностью и патологией эндокринной системы.
Последствия или что будет если не лечить аденоиды у детей?
Аденоиды у детей субъективно никак не ощущаются, и как правило, со временем ребенок привыкает к постоянному дыханию через рот и не чувствует никакой боли. В долгосрочной перспективе, это может привести к постоянно открытому рту и к порокам развития в верхней челюсти и прикуса.
Если увеличенная глоточная миндалина закрывает евстахиеву трубу, в среднем ухе развивается постоянное отрицательное давление. Со временем жидкость накапливается и образует так называемый “выпот”, который может влиять на вибрацию барабанной перепонки и, следовательно, серьезно ограничивать способность слышать. Более длительное нарушение слуха приводит к нарушениям развития речи, особенно в младенческом возрасте, когда развивается языковая способность.
Другим эффектом такого отрицательного давления являются частые, иногда достаточно болезненные инфекции среднего уха (отит).
Как уже было указано выше, среди частых последствий аденоидных вегетаций являются хронические заболевания верхних дыхательных путей. Они в свою очередь создают определенные риски развития как острых, так и отдаленных осложнений, среди которых можно выделить:
- Бронхиальная астма.
- Синуситы и полисинуситные воспаления – этмоидогайморит, гайморит, фронтит и др.
- Хронический ринит – в том числе атрофические формы.
- Ревматические поражения – в том числе и сердца.
- Заболевания внутреннего уха.

Профилактика тонзиллита
Любую болезнь всегда легче предупредить, чем лечить. Поэтому перед каждым ответственным родителем стоит задача профилактики хронического воспаления гланд. Профилактика включает следующие мероприятия:
- чаще гуляйте на свежем воздухе;
- ведите подвижный образ жизни;
- не допускайте переохлаждений;
- регулярно проветривайте комнату ребёнка и делайте влажную уборку;
- следите за питанием, режимом сна и отдыха;
- по возможности, выезжайте на морское побережье;
- укрепляйте иммунитет;
- вовремя обращайтесь к врачу.
Все эти меры станут хорошей профилактикой неприятных симптомов заболевания.
Если вы и ваши близкие столкнулись с хроническим воспалением миндалин, обращайтесь в «Лор Клинику Доктора Зайцева».
Чтобы записаться на консультацию по вопросам лечения или профилактики, звоните, пожалуйста, по телефонам: +7 (495) 642-45-25 и +7 (926) 384-40-04.
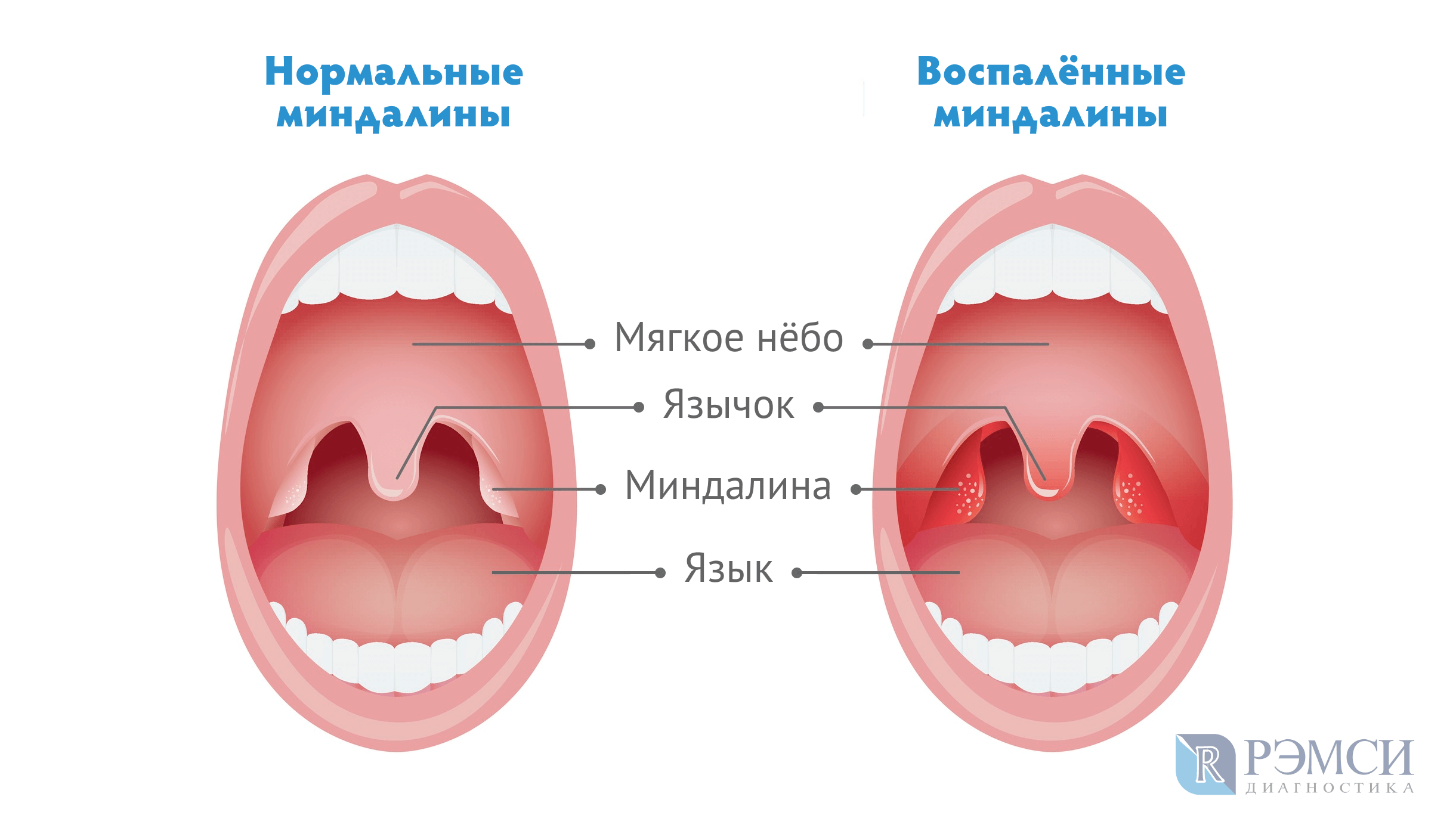
Что делать, если болеет ребёнок
Если диагностированы воспалённые миндалины у ребёнка, врач порекомендует, что принимать в таком случае
Важно контролировать процесс и не дать ему перейти в хронический. Отдельно доктор остановится на рекомендациях по профилактике
Если соблюдать все советы, воспалённые гланды у ребёнка можно вылечить быстро и без рецидивов.
Что принимать
Медикаментозное лечения для детей наиболее предпочтительно, нежели оперативное удаление миндалин. Гланды, воспалённые у ребёнка, лечат антибактериальными препаратами, но если они не приносят результатов, то врач сменяет их на противогрибковые средства.
При вызове врача он посоветует, что принимать при воспалении гланд у ребёнка и назначит список препаратов, безопасных антибактериальных средств. Снять болезненность в горле помогут пастилки Стрепсилса или Фарингосепта. У детей с трехлетнего возраста можно применять спреи для орошения горла.
Нужны ли антибиотики
Лечение антибиотиками необходимо при гнойном воспалении миндалин. Врач назначит пациенту курс препаратов широкого спектра действия. Обычно рекомендованы следующие группы:
- пенициллины – Амоксициллин, Флемоксин солютаб, Амоксиклав;
- макролиды – Азитромицин, Вильпрафен;
- цефалоспорины – Цефтриаксон, Цефалотин.
Назначения могут корректироваться, но обычно курс составляет не менее десяти дней. При неэффективности терапии схема лечения меняется.
Лечение хронического аденоидита и/или гипертрофии аденоидов
Консервативные методы:
Медикаментозное лечение
(включает в себя назначение сосудосуживающих капель коротким курсом, местного противовоспалительного лечения, общее противовоспалительное или противоаллергическое лечение, отхаркивающие препараты, при бактериальной инфекции антибактериальные препараты, а также лечение осложнений, если они имеют место) ВАЖНО: Методы лечения, как и медикаментозную терапию назначает только врач специалист. В идеале ЛОР врач под контролем эндоскопического осмотра аденоидов и лабораторных показателей
Аппаратное, манипуляционное и физиолечение
(включает в себя как механическую санацию аденоидных вегетаций, например промыванием аденоидов с помощью электроотсоса, так и многочисленные варианты физиолечения как в виде монотерапии так и комбинируя разные методы: УЗОЛ-терапия носоглотки; лазеротерапия красным, фиолетовым, инфракрасным лазером; магнитотерапия; лечение на аппарате Интралор; фотохромотерапия оранжевым цветом и т.д.) Метод воздействия выбирается ЛОР врачом в зависимости от клинической картины и индивидуальных особенностей пациента
Данные методы позволяют в большинстве случаев обойтись без необоснованного назначения антибиотикотерапии, сократить значительно улучшить прогноз течения заболевания, избежать развития осложнений, ускорить выздоровление или значительно продлить ремиссию заболевания, избежать длительных остаточных явлений.
Хирургическое лечение хронического аденоидита и гипертрофии аденоидов:
Данный метод лечения применяется только при наличии абсолютных показаний к удалению аденоидов (в том числе угрозе развития стойкой тугоухости), и при отсутствии эффекта от консервативной терапии (включая аппаратное и физиолечение). Как показывает практика, консервативное лечение эффективно более чем у 99% детей имеющих Хронический аденоидит и гипертрофию аденоидов. Любое оперативное вмешательство является «актом отчаяния», когда было сделано все возможное, но эффект не получен и угроза серьезных осложнений сохраняется.
При отсутствии эффекта от консервативной терапии и наличии абсолютных показаний для аденотомии, рекомендуем выбрать современный эндоскопический метод аденотомии, который производится эндоскопически под контролем зрения, а значит менее травматичен и более эффективен. Традиционный метод удаления аденотомом является слепым методом, не всегда достигает полного эффекта и более травматичен.
«Минусы» аденотомии:
- Операция проводится под общим инъекционным наркозом, поэтому несет на себе риски применения наркотических препаратов как любое оперативное вмешательство;
- При наличии непредвиденных анатомических особенностей скелета свода носоглотки (отсутствие, недоразвитие или истончение кости в своде носоглотки) возможен риск повреждения ствола головного мозга;
- не исключен процесс рубцово-спаечных изменений в носоглотке, что при наличии данных изменений в области устьев слуховых труб может нарушить анатомию и явиться причиной ухудшения проходимости слуховых труб;
- Но наверное самое главное это удаление иммунного органа (трех лимфатических узлов: двух тубарных и одной носоглоточной), выполняющего защитную роль как самостоятельного органа, так и нарушение работы всей иммунной системы в очень ответственный период ее формирования. Например доказано формирование самой стойкой простагландиновой формы бронхиальной астмы при аденотомии у детей с определенным аллергическим фоном. Все последствия такого вмешательства в иммунитет даже предсказать невозможно.
Конечно все эти осложнения встречаются очень редко, но отношение к аденотомии должно быть, как к операции, несущей на себе все возможные операционные риски.