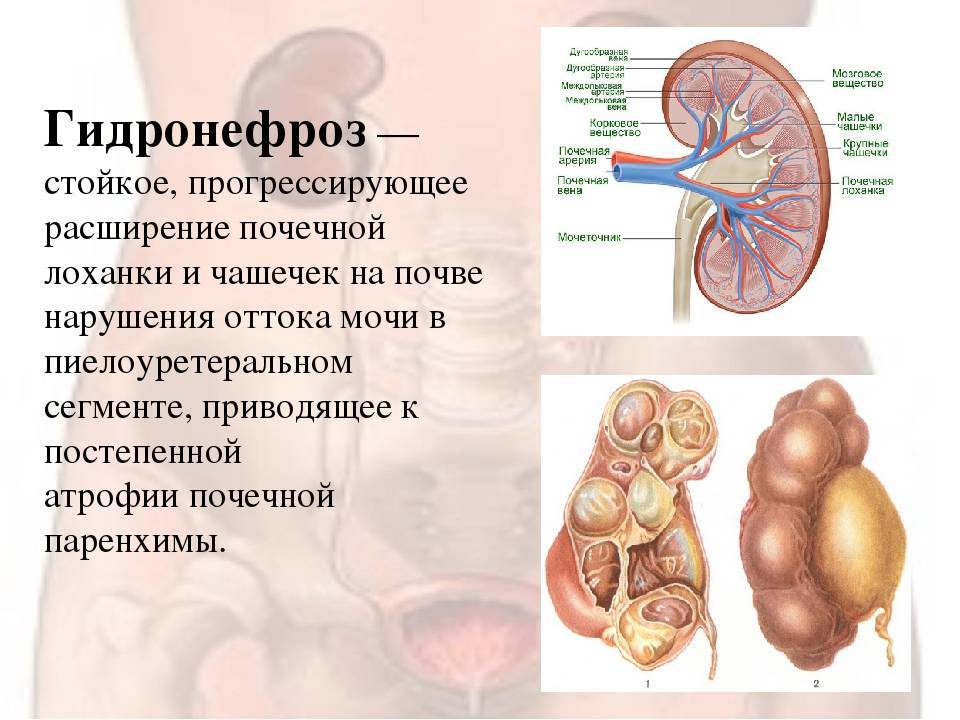
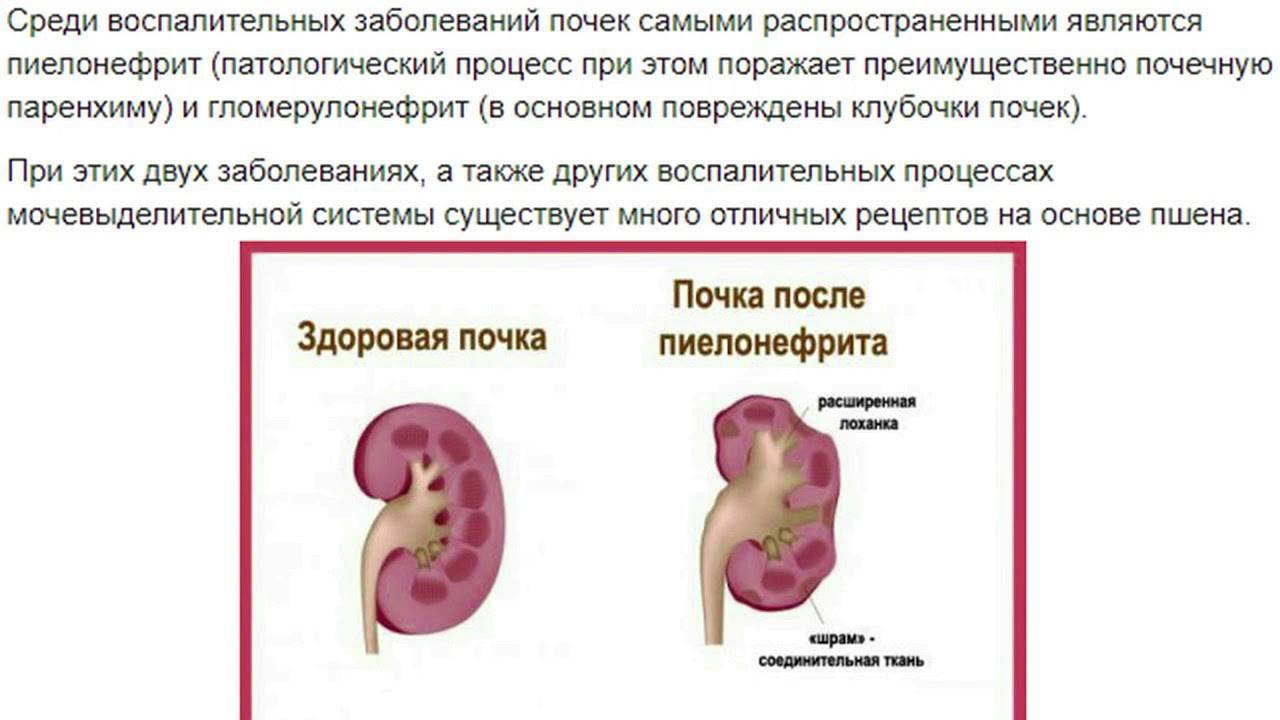
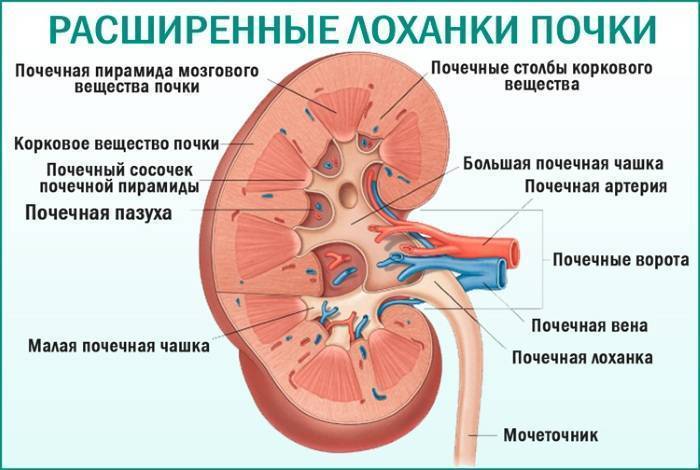
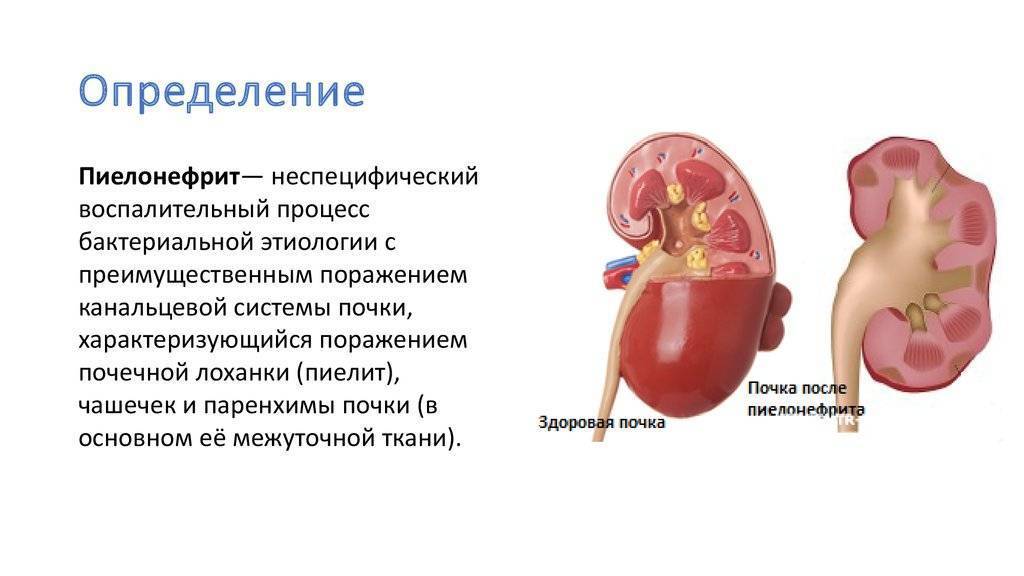
Пиелоэктазия у плода
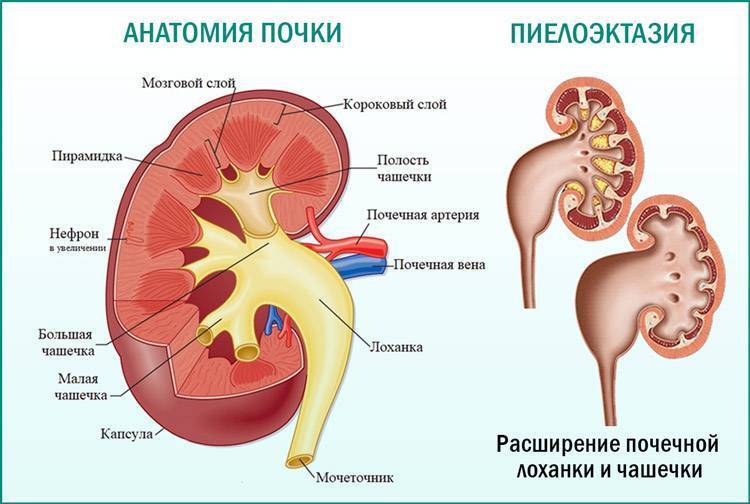
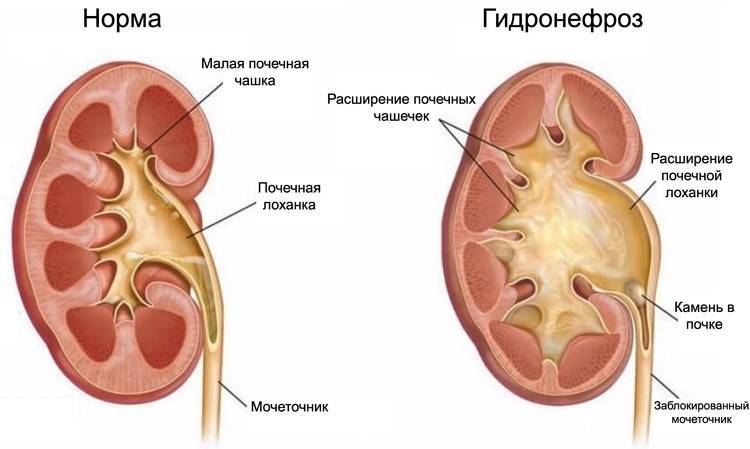
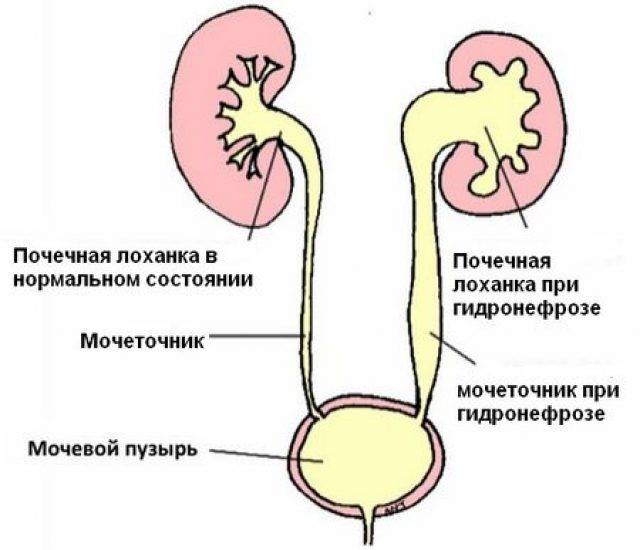
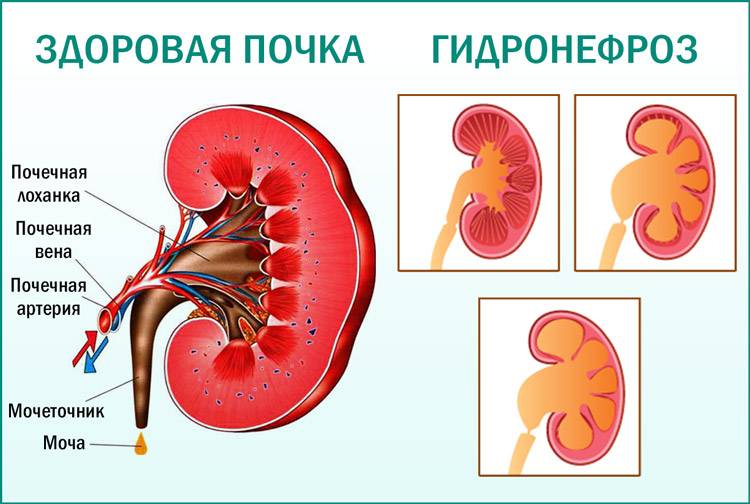
Случается, что на УЗИ у плода обнаруживается пиелоэктазия – расширение почечных лоханок. Такой диагноз могут поставить во второй половине беременности, преимущественно у плодов мужского пола. В норме размер почечных лоханок во втором триместре не должен превышать 5 мм, а в третьем триместре – 7 мм. Расширение лоханки более 10 мм называют гидронефрозом – скоплением жидкости в почках.
Столкнувшись с диагнозом «пиелоэктазия», будущая мама задается множеством вопросов: что это за явление, каковы его причины, чем оно грозит плоду и останется ли у ребенка после рождения? Эта статья поможет во всем разобраться.
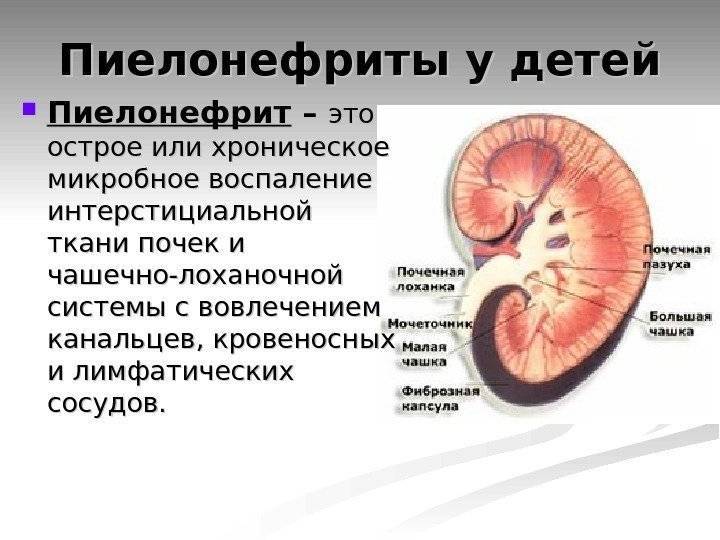
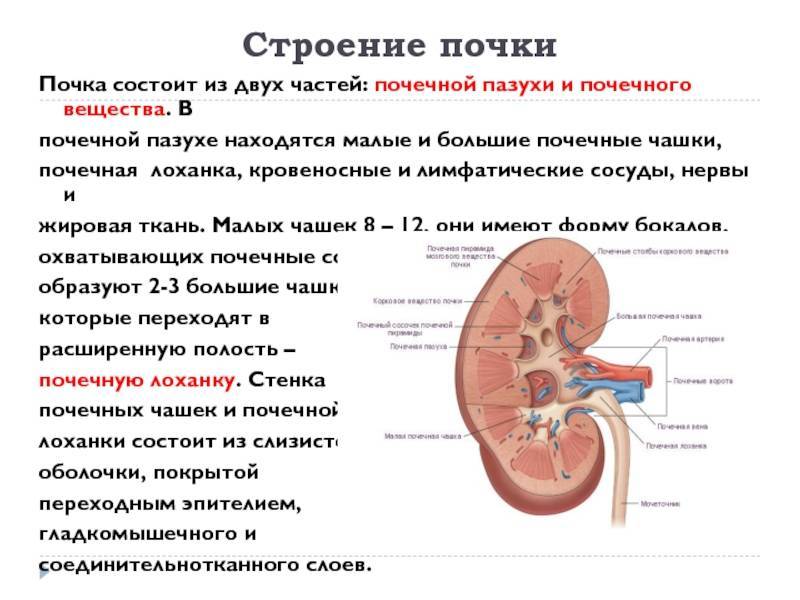
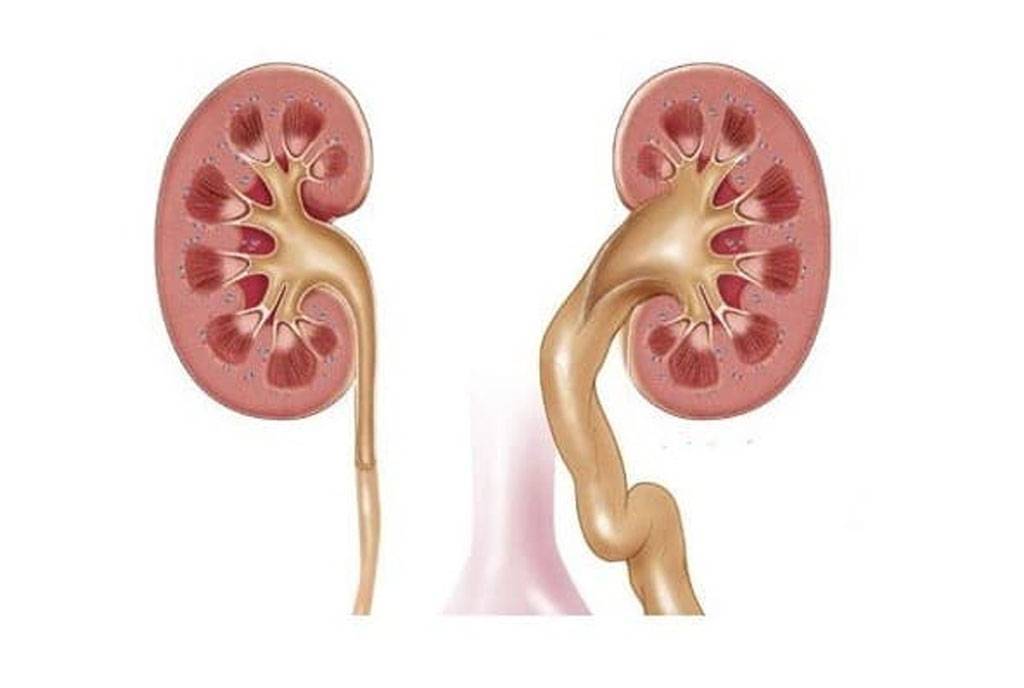
Почечные лоханки – это полости, в которых скапливается моча перед тем, как переместиться в мочеточники, а из них – в мочевой пузырь. Иногда мочи в лоханке скапливается больше, чем обычно, вследствие чего повышается давление на ее стенки и она расширяется. Объяснить это можно тем, что отток мочи из почек затруднен, например из-за сужения мочеточников. Это явление может быть однократным и через некоторое время пройдет само по себе, а может быть связано с патологией строения мочевыводящих путей.
Пиелоэктазия в три раза чаще встречается у плодов мужского пола, однако в большинстве случаев она вызвана отличием строения мужских мочевыводящих путей от женских. То есть расширение почечных лоханок у мальчиков чаще носит физиологический характер, нежели патологический. У девочек более высока вероятность сохранения этого изменения при последующих обследованиях. Кроме того, двухсторонняя пиелоэктазия гораздо чаще является физиологической, чем односторонняя
Важно исключить наличие других отклонений в строении выделительной системы – они повышают вероятность какой-либо патологии. Единичное обнаружение у плода расширенных почечных лоханок, даже более 10 мм, не имеет большого значения – важно наблюдать картину в динамике
Если пиелоэктазия сохраняется до родов, нужно продолжить наблюдение за ребенком в неонатальном периоде. У большинства детей слабо выраженная пиелоэктазия исчезает сама без лечения в результате дозревания мочевыводящих путей.
Изолированная пиелоэктазия не считается маркером хромосомных аномалий. хотя встречается при генетических нарушениях вкупе с эхографическими изменениями в других органах.
Таким образом, обнаружение умеренно выраженной изолированной пиелоэктазии не является поводом для тревог — оно лишь требует контроля на следующем ультразвуковом исследовании.
Опасные периоды беременности Очевидно, что на протяжении всей беременности будущая мама должна быть осторожной, но врачи выделяют несколько наиболее опасных периодов беременности, характеризующихся повышенным риском прерывания или других нарушений. Резус-конфликтная беременность При беременности у резус-отрицательной матери может возникнуть такое неприятное и опасное явление, как резус-конфликт
Это случается только в тех случаях, когда плод резус-положителен
Резус-конфликтная беременность При беременности у резус-отрицательной матери может возникнуть такое неприятное и опасное явление, как резус-конфликт. Это случается только в тех случаях, когда плод резус-положителен.
Длина шейки матки Далеко не последнюю роль в сохранении и продолжении беременности играет длина шейки матки. Этот параметр обязательно измеряют на УЗИ на протяжении всей беременности.
Симптомы гидронефроза
Обычно симптоматика у детей на первой стадии недуга выражена слабо, непостоянна и схожа с рядом других болезней. Иногда как родители, так и врачи не придают ей значения, списывая на ранний возраст или особенности темперамента.
Какие могут быть жалобы у детей на второй-третьей стадии болезни:
- боли в области поясницы и живота (они локализуются справа или слева, в зависимости от пораженной почки, либо с двух сторон);
- снижение общего тонуса, ухудшение состояния;
- если развивается непроходимость, дети чувствуют сильную боль в области пораженной почки, гипертонус (сильное мышечное напряжение) передней брюшной стенки, проявляется рвота на фоне интоксикации организма (поражения токсичными веществами мочи).
Также следует обращать пристальное внимание на такие факторы, как:
- повышенная температура тела, свидетельствующая о присоединенной инфекции (особенно при очень больших цифрах);
- измененные показатели по результатам лабораторного анализа мочи;
- ненормальный цвет мочи, наличие в ней крови;
- возможность прощупать почку через переднюю брюшную стенку (это значит, что орган сильно увеличен).
В некоторых случаях возможна почечная колика, которая появляется при внезапном затруднении оттока мочи.
Профилактика
Профилактика врождённого расширения почечной лоханки заключается в правильном поведении будущей матери в период беременности:
- своевременной постановке на учёт с прохождением всех необходимых обследований;
- правильном лечении инфекционных заболеваний (в сотрудничестве с гинекологом);
- здоровом образе жизни с отказом от вредных привычек;
- правильном питании.
Если же у ребёнка была диагностирована пиелоэктазия ещё внутриутробно, то чтобы избежать неблагоприятного развития событий, родители должны не оставить без внимания:
- УЗИ почек каждые 3 месяца до 1 года, далее каждые 6 месяцев;
- сдачу анализов мочи каждые 3 месяца и при присоединении ОРВИ и других воспалительных заболеваний;
- своевременное лечение любой соматической патологии для предупреждения риска вторичного инфицирования почек у ребёнка;
- закаливание малыша, избегание переохлаждений;
- профилактику вирусных инфекций;
- проведение массажа тела ребёнка с акцентом на переднюю брюшную стенку и поясничную область.
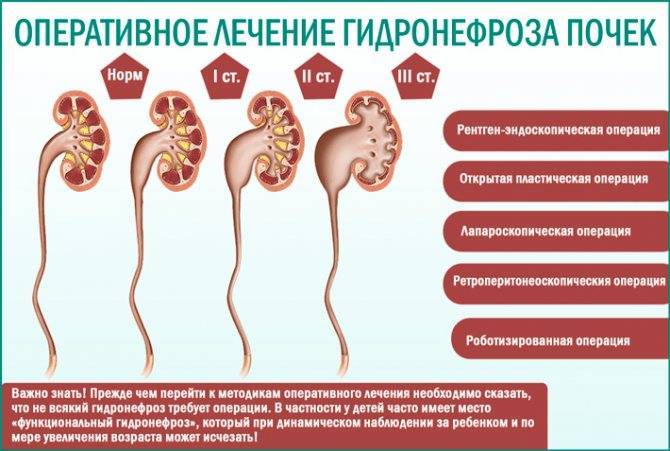
Способы лечения
Если выяснилось, что почечные лоханки расширены, надо, не откладывая, начинать лечение. Своевременное устранение застоя мочи даст возможность органу восстановить свою структуру
Такое лечение важно начать как можно раньше, поскольку запущенные случаи потребуют хирургического вмешательства
Консервативная терапия
При диаметре лоханки до 6 мм у грудничков терапия не требуется. В 90% случаев орган полностью восстанавливается к 6 месяцам. При увеличении до 10 мм делают обследование и контролируют состояние анализами и ультразвуковым обследованием.
Пиелоэктазию у детей лечат консервативным путем. Для снятия воспаления и уничтожения болезнетворных организмов применяют антибиотики и уроантисептики. Бороться с воспалением помогают и растительные препараты, способствующие выведению мелких камней и песка. Назначение иммуномодуляторов направлено на повышение общей сопротивляемости организма, снижение вероятности рецидивов.
Оперативное вмешательство
Если поражены обе стороны или процесс в больной почке зашел далеко, потребуется хирургическое вмешательство. Решаясь на операцию, врачи стараются восстановить функции почек при помощи пластики лоханочно-мочеточникового отдела. Увеличенные области иссекаются, восстанавливается нормальный отток урины.
Целью операции может быть также устранение причин расширения и сопутствующей патологии: пластика мочевого пузыря, мочеточников. Полная утрата органом возможности выполнять свои функции требует нефрэктомии – его удаления. В этом случае оставшаяся почка начинает работать за двоих.
Пересадка необходима при тяжелом поражении обеих почек. Новорожденным хирургическое вмешательство приходится делать, если обнаруживается прогрессирующее увеличение размеров лоханки.
Формы и степени ПМР у детей
Заболевание может быть первичным и вторичным. Причина ПМР первичного типа – врожденный дефект устья мочеточника либо стенки мочевого пузыря. Вторичное заболевание – это продолжение болезней мочевыводящей системы, например рецидивирующего цистита.
Также болезнь может быть постоянной или транзиторной. Постоянный ПМР присутствует всегда, а транзиторный появляется при других заболеваниях – остром простатите, цистите.
Степени ПМР
| Степень | Описание |
|---|---|
I | Рефлюкс малого объема мочи ограничен тазовым отделом мочеточника, который не расширен. Симптомов нет, риск осложнений минимален. |
II | Заброс мочи по всей протяженности мочеточника, но без его расширения. Моча не доходит до почек и чашечно-лоханочной системы. Ярко выраженных симптомов нет, появляется небольшой риск получения инфекции, рефлюкс быстро прогрессирует. |
III | Моча попадает в почки, но лоханки не расширяются. Почечная функция может быть снижена на 20 %. Мочеточник расширяется, моча застаивается в выделительной системе, что повышает риск инфекционного осложнения. Появляются средне выраженные симптомы. |
IV | Мочеточник существенно расширен, чашечно-лоханочная область деформирована, функция почек снижена на 50 %, вырабатывается меньше мочи. Выражена симптоматика, повышается температура тела, появляются отеки. Если ПМР двухсторонний, могут развиваться угрожающие жизни ребенка состояния. |
V | Сохраняются все признаки предыдущих степеней, почки сильно поражены, их паренхима истончена. Мочеточник приобретает коленообразные изгибы. Нарастают симптомы почечной недостаточности – тошнота, рвота, снижение мочевыделения, кожный зуд. |
Какие патологии почек у плода можно выявить на 2 скрининге
2-й скрининг проводится на сроке 20-24 недели беременности. На нём выявляют различные пороки почки у плода:
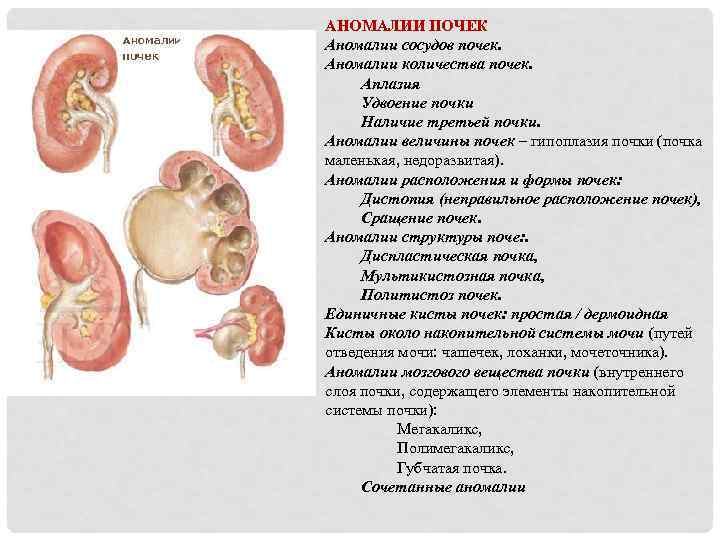
- Агенезию (отсутствие одной или обеих почек). При односторонней агенезии на УЗИ с одной стороны почка не визуализируется вовсе, а с другой стороны она увеличена по сравнению с нормой. При двусторонней агенезии органа нет вообще, поэтому плод обычно погибает на определённом сроке беременности. Односторонняя агенезия не является показанием для аборта, потому что человек может жить и с одной почкой.
- Дистопию (нетипичное положение органа). Место расположения почки — это почечная ямка. Иногда почка не поднимается в ямку, а располагается в любой области таза. На УЗИ в этом случае дистопированная почка не будет видна, поэтому неопытный врач может принять дистопию за агенезию.
- Увеличенный или уменьшенный в размерах орган;
- Расширение почечной лоханки свыше 2 мм от нормы;
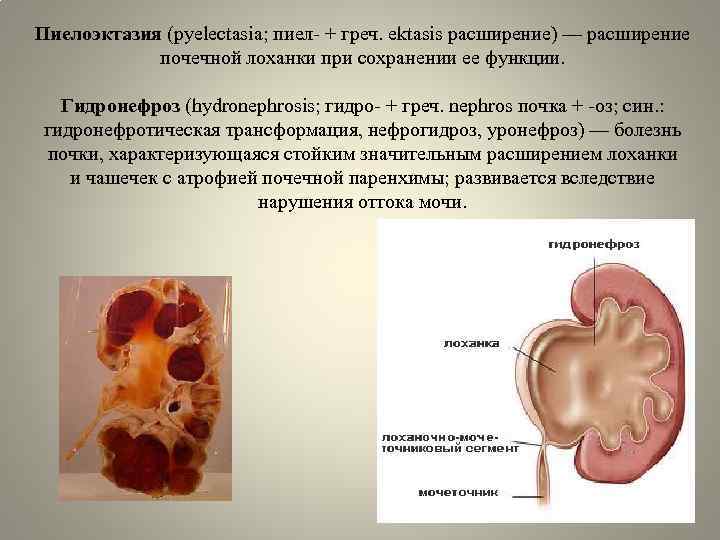
- Пиелоэктазия — расширение почечной лоханки без сопутствующих патологий органа;
- Пиелоуретероэктазия — расширение почечной лоханки с расширением мочеточника;
- Пиелокаликоэктазия — одновременное расширение и почечной лоханки, и чашки.
- Гидронефроз — скопление мочи в лоханке, приводящее к увеличение чашек и лоханок в размерах. Моча скапливается у основания мочеточника, за счёт чего он расширяется. Патология не является заболеванием, но свидетельствует о патологии лоханки и чашки почки. Диагностируется в 80% беременностей. Если к моменту рождения почечная лоханка будет увеличена более чем на 10 мм, малышу понадобится срочная операция.
- Кисты почек. Мультикистозная дисплазия является одним из самых опасных заболеваний почек. Выражается в перерождении нефронов в кисты, которые закупоривают протоки и затрудняют отток мочи. Они содержат жидкость внутри и достигают размера 3-4 см. При двустороннем мультикистозе почки врачи рекомендуют прервать беременность, а при односторонней патологии — удалить поражённую почку сразу после рождения малыша.
- Поликистоз почки в наличии на органе нескольких кист размером 1-2 мм. На УЗИ аппарате они не видны, но об их наличии свидетельствуют маловодие у беременной и двустороннее увеличение почек в размерах. Эхогенность почек будет повышена, а контур — иметь белый цвет. В этом случае женщину отправляют на аборт, потому что плод погибает ещё в утробе.
- Обструкция лоханочно-мочеточникового соустья. На УЗИ визуализируется расширение почечной лоханки при сохранении нормальной ширины мочеточника и почечной чашки. Количество околоплодных вод остаётся в норме, недоразвитости почки также не наблюдается. На фоне обструкции лоханочно-мочеточникового соустья возникает гидронефроз (застой мочи в почке).
Патология опасна тем, что на её фоне развивается почечная дисплазия — поражение почечной ткани кистами с нарушением функциональности органа. На УЗИ почка становится гиперэхогенной, в ней появляются кисты.
Показания
Как правило, врачи назначают ультразвуковое исследование почек при беременности, если:
- пациентку беспокоит боль в пояснице, болезненное мочеиспускание и жжение в области половых органов;
- Женщина жалуется на отёк и высокое кровяное давление;
- Появилась лихорадка и рвота;
- При общем анализе мочи беременной обнаруживаются следы белка, бактерий, эпителия, эритроцитов или лейкоцитов;
- В моче визуально определяется песок, мелкие камни и другие образования;
- Изменился запах и\или цвет мочи (размытый, тёмный, розовый, красный цвет);
- Наличие в анамнезе беременной заболеваний мочевыводящей системы (уролитиаз, пиелонефрит, гломерулонефрит, опухоли и т.д.);
- Имеются эндокринные заболевания;
- Женщина травмировала спину (удар, падение);
- Наблюдается уменьшение количества мочи при нормальной температуре тела и отсутствие поноса и рвоты при обычном питьевом режиме.
Лечение пиелоэктазии
При лёгкой степени расширения лоханок (до 10 мм) лечения не требуется. Под наблюдением уролога ребёнок находится до 3 лет, именно к этому возрасту заканчивается формирование мочевыделительной системы. Чаще всего пиелоэктазия уменьшается до полной нормализации размеров лоханки.
При прогрессивном расширении и нарушении функции почек решается вопрос об операции. Хирургические вмешательства зависят от причины, с которой связано расширение лоханки.
- При пузырно-мочеточниковом рефлюксе показаны вмешательства, направленные на восстановлении клапана мочеточника. Выполняют полостные операции на мочевом пузыре или эндоскопические операции с применением детских цистоскопов.
- При анатомическом сужении мочеточника в месте его соединения с лоханкой выполняют иссечение узкого участка мочеточника с формированием нового соустья.
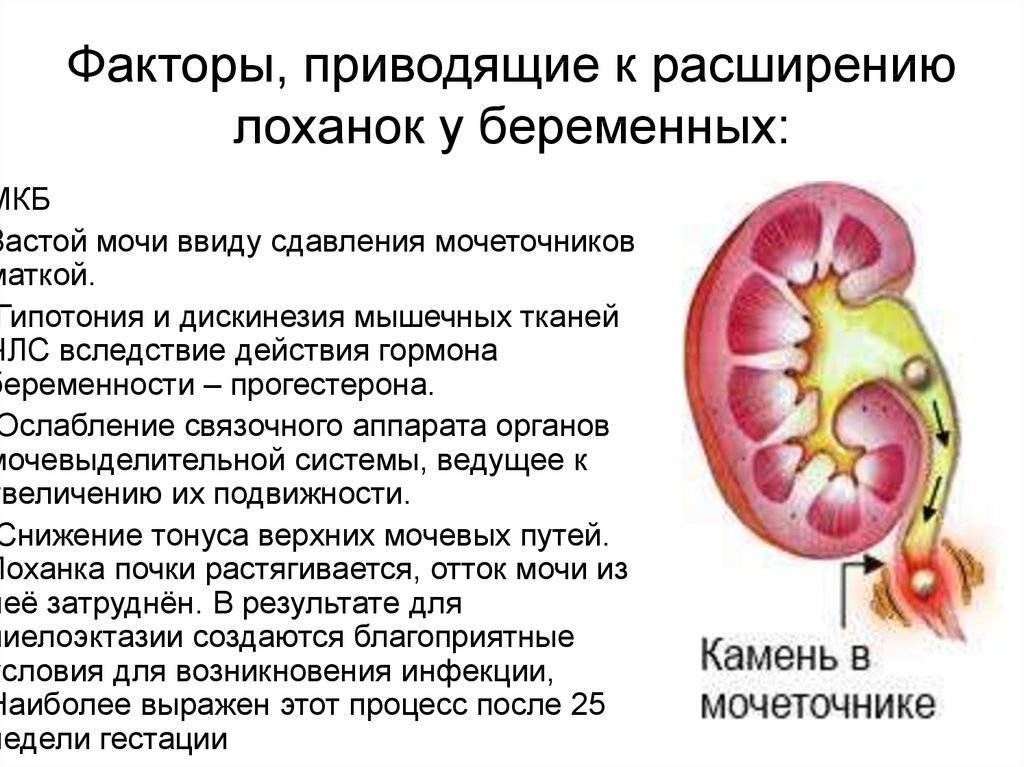
Причины и факторы развития
В большинстве случаев пиелоэктазия у детей формируется на стадии внутриутробного развития, потому и расценивается как врождённая аномалия. Отмечено, что мальчики имеют большую склонность к этому недугу. Основными причинами врождённого увеличения почечной лоханки являются:
- патологии строения почек, мочеиспускательного канала, уретры;
- нарушения функционирования нервной системы;
- нарушения работы кровеносной системы;
- гипотонус мышц брюшной стенки.
Приобретённая пиелоэктазия может быть вызвана следующими причинами:
- инфекционно-воспалительными заболеваниями мочевыделительной системы;
- травмированием органов малого таза;
- опухолями;
- нарушениями работы эндокринной системы;
- гормональными проблемами;
- наличием в почке конкрементов.
Все вышерассмотренные состояния приводят к тому, что моча не имеет своевременного выхода и задерживается в мочевыделительной системе. Большой объём урины создаёт повышенное давление внутри почки, что и приводит к расширению лоханок.

В результате нарушения оттока мочи повышается давление внутри почки, вследствие чего лоханка расширяется
Опасна ли пиелоэктазия?
Умеренное расширение почечных лоханок, как правило, не влияет на здоровье будущего ребенка. В большинстве случаев при беременности наблюдается самопроизвольное исчезновение умеренной пиелоэктазии. Выраженная пиелоэктазия (более 10мм) свидетельствует о значительном затруднении оттока мочи из почки. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки. Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита – воспаления почки, ухудшающего ее состояние.
Несколько чаще расширение лоханок почек выявляется у плодов с синдромом Дауна. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только расширения почечных лоханок не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур.
Для оценки здоровья плода при пиелоэктазии важно выполнить УЗИ при беременности при сроке в 32 недели и еще раз точно оценить размеры почечных лоханок
Существует ли лечение внутриутробной пиелоэктазии и возможна ли профилактика патологии?
Аномалия, обнаруженная во внутриутробном периоде, нуждается в наблюдении. Доктор оценивает увеличение лоханок плода в динамике, присваивает патологии одну из трех степеней. При легкой и средней форме патологии прогноз благоприятный: лоханки приходят в норму в течение первого года жизни по мере роста младенца. При тяжелой форме, двухсторонней прогрессирующей пиелоэктазии показана операция. Ее делают в 30% случаев.
Вмешательство проводят под наркозом с помощью лапароскопии, которая исключает большие разрезы. Через мочеиспускательный канал вводят миниатюрные хирургические инструменты и проводят манипуляции под контролем ультразвука. Цель врача – восстановить нормальный отток мочи и ликвидировать ее обратный заброс в лоханки. После операции младенцу назначают противовоспалительные препараты.
Операция не гарантирует стопроцентного выздоровления, и маленького пациента обязательно наблюдает уролог до школы, а затем – до момента полового созревания. В периоды, когда ребенок активно растет, возможен рецидив патологии.
Специальных мер, способных предотвратить пиелоэктазию, не существует. Специалисты рекомендуют женщинам планировать беременность, лечить мочеполовые инфекции и болезни почек до зачатия, предупреждать рецидивы хронических патологий. С этой целью до и после беременности нужно соблюдать диету, питьевой режим и личную гигиену.
Во время беременности важно избегать воздействия токсинов, пребывания в экологически загрязненных местах. По рекомендации доктора следует принимать мочегонные средства, необходимые для улучшения оттока мочи и предотвращения отеков
Если патологию у плода все же обнаружили, важно скорректировать диету и питьевой режим, тщательно соблюдать рекомендации доктора. Умеренная физическая активность мамы в этой ситуации положительно повлияет на состояние плода.
Острая почечная недостаточность
Почему возникает и как протекает заболевание у детей разного возраста
В период новорожденности проблемы могут возникнуть по следующим причинам:
- малый вес тела при рождении;
- аномалии развития, пороки сердца;
- врожденные сосудистые заболевания почечных артерий;
- отсутствие почек;
- нарушение мочевыводящих путей;
- инфицирование крови;
- обезвоживание вследствие внутриутробной инфекции;
- родовая травма с кровопотерей;
- острый недостаток кислорода при родовой деятельности;
- закупорка почечной вены.
У детей от 1 месяца до 3 лет проблемы возникают на фоне острых кишечных патологий, инфекции почек, гемолиза, нарушения обменных процессов.
Причинами острой почечной недостаточности у детей 3-14 лет являются: тяжелые травмы, отравление лекарственными средствами, инфекционные заболевания, наличие камней или опухолей, которые закупоривают желчевыводящие пути.
Стадии развития и симптомы
- Преданурическая – ухудшается мочевыводящая функция. Появляется слабость, бледность, вялость, заторможенность, видна отечность (нефротический синдром), наблюдается диарея, одышка, учащенное сердцебиение.
- Анурическая – продолжается 10-14 дней, из организма не выводятся шлаки и продукты обмена, задерживаются соли и вода. Нарушается кислотно-щелочной баланс, развивается острая интоксикация продуктами обмена. Появляется сильная жажда, неприятный привкус во рту, потеря аппетита. Снижается тонус мышц, видны шелушения на коже.
- Полиурическая – резко увеличивается выделение мочи. Ребенок находится в тяжелом состоянии, наблюдается сонливость, отеки, головная боль, тошнота. Развивается дистрофия сердечной мышцы. Необходима срочная пересадка почки.
- Восстановительная – сосуды возвращают функции, нормализуется объем мочи и проницаемость капилляров.
Как проводится диагностика?
Главным симптомом острой почечной недостаточности у детей, по которому можно заподозрить патологию, является резкое сокращение объема мочи. Чтобы подтвердить диагноз, необходимо исследование мочи и крови.
При ОПН наблюдается:
- снижение удельного веса мочи;
- увеличение мочевины, креатинина;
- повышение уровня солей натрия.
Дополнительно проводят УЗИ почек, цистоскопию, рентгенографию.
Основные причины
Прежде чем назначить лечение при почечной недостаточности у детей, следует диагностировать заболевание и выявить основную причину появления. Чаще всего это врожденные аномалии, генетическая предрасположенность или приобретенные заболевания почек.
Следует выделить следующие факторы развития:
- интоксикация организма. Часто причиной почечной недостаточности у детей являются последствия после отравления химическими и иными вредными веществами.
- осложнения после перенесенных инфекционных заболеваний;
- большая кровопотеря, которая обуславливается серьезными травмами;
- шоковое состояние (стрессы также являются серьезной причиной почечной недостаточности у детей);
- пороки развития внутренних органов, которые происходят еще внутри утробы матери;
- блокирование мочевыделительной системы.
Аномальное формирование органов, которое происходит при внутриутробном развитии, к сожалению, вылечить невозможно.
Ряд заболеваний также провоцирует развитие острой почечной недостаточности у детей:
- гломерулонефрит;
- синдром Фанкони
- стеноз почечных артерий;
- пиелонефрит;
- склеродермия;
- системная красная волчанка;
- амилоидоз почек.
Тип и степень почечной недостаточности у детей во многом зависит от возраста.
Причины патологии у новорожденных
- В результате внутриутробной гипоксии.
- При врожденном пороке сердца.
- Из-за гипотермии.
- По причине гиперкапнии.
- В результате тромбоза артерий почки.
У детей до года
Если имеются все при почечной недостаточности симптомы у детей в раннем возрасте, то причинами могут быть как врожденные патологии, так и приобретенные:
- кишечные инфекции;
- нарушение обмена веществ;
- гемолитико-уремический синдром;
- тканевый почечный дизэмбриогенез;
- тубулопатия.
У детей старшего возраста
Причинами почечной недостаточности у детей старшего возраста являются:
- попавшие инфекции в почечную ткань, сопровождающиеся патогенной микрофлорой;
- отравления средствами, которые относятся к нефротоксической группе;
- травмы психологического и физического характера.
Первые признаки почечной недостаточности у детей может быть и следствием неконтролируемого врачом приема медикаментозных средств.
Клинические проявления
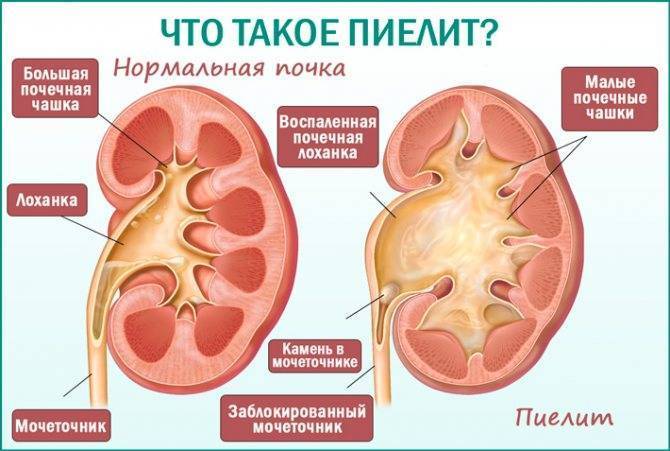
Проявления могут быть разнообразными, зависеть от стадии заболевания и причины, вызывающей нарушение оттока из лоханки. Больные предъявляют жалобы на дискомфорт или тупую ноющую боль в поясничной области на стороне поражения, хроническую усталость. При обследовании общего анализа мочи у этих пациентов можно выявить увеличение лейкоцитов, наличие повышенного количества белка. Так же наличие эритроцитов в моче больше нормы может говорить о наличие гидронефроза, но не являться патогмоничным. У больных с выраженным расширением лоханки и нарастание размеров почки может пальпировать объемное образование в соответствующей половине живота. Биохимические изменения в крови и моче выявляются при выраженных изменениях функционального слоя почки. Присоединение воспалительного процесса характерно при двустороннем поражении или наличия сопутствующей патологии такой как пузырно-мочеточниковый рефлюкс.
Профилактика у детей
Внимательное отношение родителей к появлению первых признаков позволяет полностью вылечить заболевание без последствий. Клинические рекомендации по профилактике хронической почечной недостаточности у детей:
- лечить и долечивать почечные болезни (пиелонефрит);
- правильно питаться;
- не принимать необоснованно медпрепараты;
- не злоупотреблять народными средствами.
При подозрении на патологию нужно немедленно обратиться к врачу. Чтобы не допустить врожденных заболеваний, будущей маме следует придерживаться здорового питания и образа жизни.
- О.И. Андриянова, Ф.К. Манеров, Ю.А. Чурляев, И.Г. Хамин. Причины и лечение острой почечной недостаточности у детей // Общая реаниматология, 2007, III, 4, с.70-75.
- Т.И. Раздолькина. Особенности хронической почечной недостаточности у детей // Трудный пациент, 2013, №2-3, т.11, с.16-20.
- Iseki K., Ikemiya Y, Iseki C., Takishita S. Proteinuria and the risk of developing end-stade renal disease // Kidney Int. 2003; 63:1468-1473
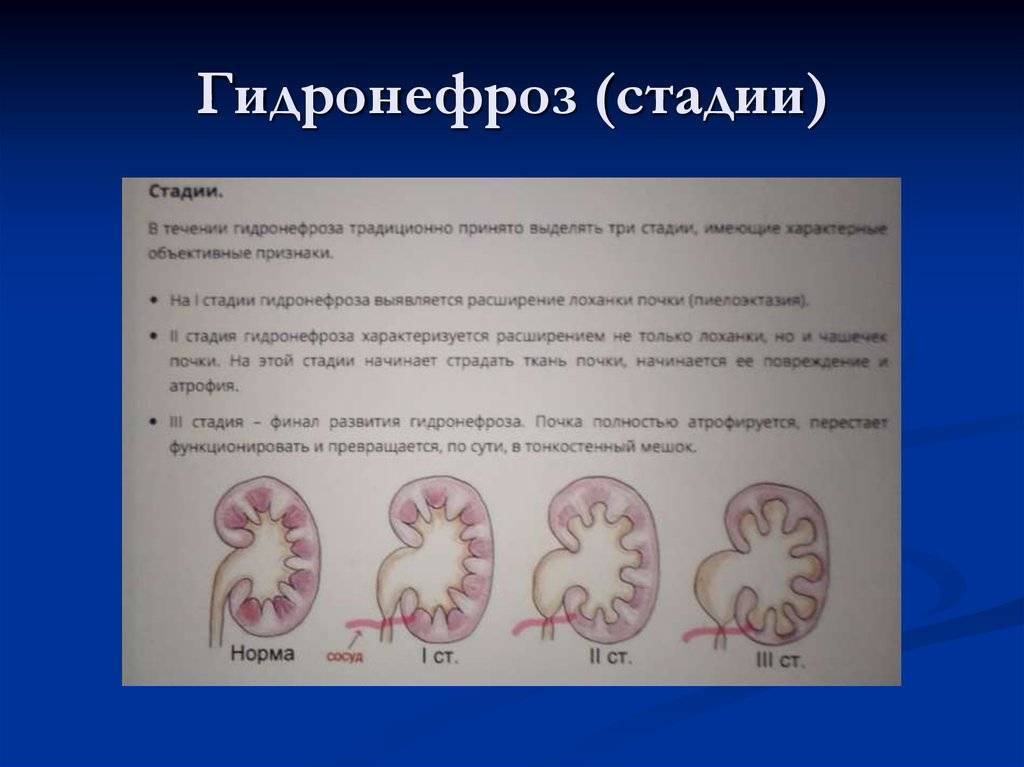
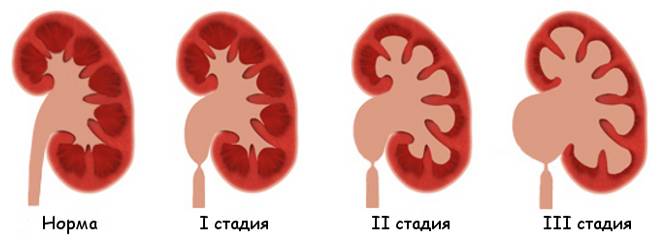
Классификация
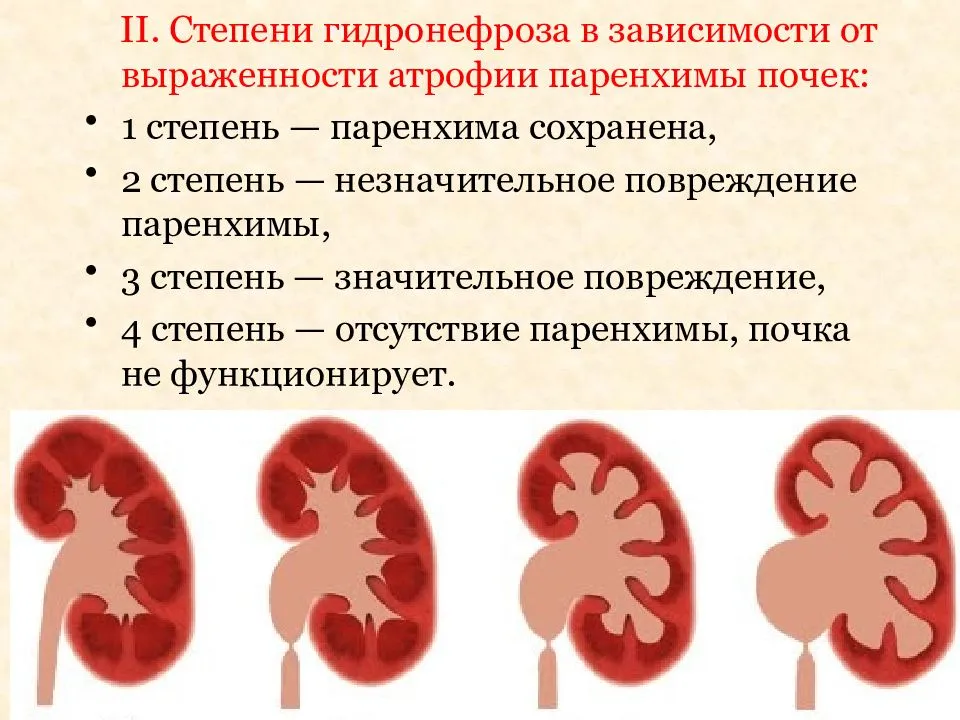
Классификация предложенная Лопаткиным Н.А. является наиболее распространенной у взрослых пациентов. При этом гидронефроз подразделяется на три стадии:
- Начальная;
- Ранняя;
- Терминальная А и В
Так же гидронефроз подразделяют на открытый, закрытый и интермиттирующий. При присоединении инфекции становится инфицированным
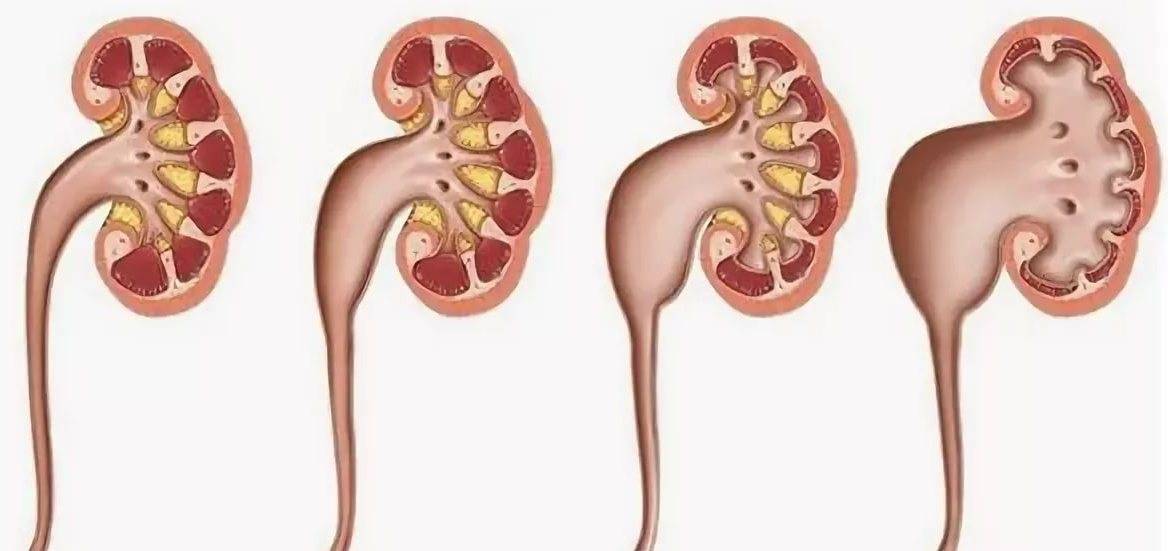
Стоит отметить, что у детей используется другая классификация, которая была предложена A. Onen в 2007 году (Society of Fetal Urology), основанная на ультразвуковой оценке состояние паренхимы и коллекторной системы почки.
Система оценки выраженности гидронефроза была разработана, чтобы определить степень расширения коллекторной системы почки. Наиболее распространенная классификация используется (SFU Общество фетального УЗИ, Society of Fetal Ultrasound), которая изначально была разработана для оценки гидронефроза у новорожденных и грудных детей.
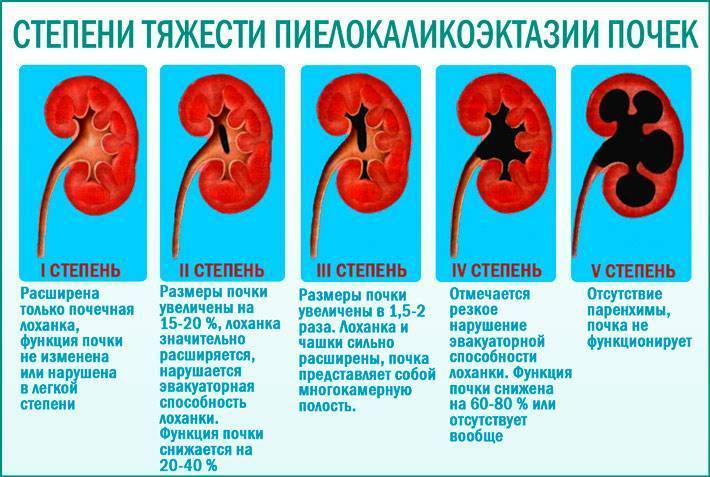
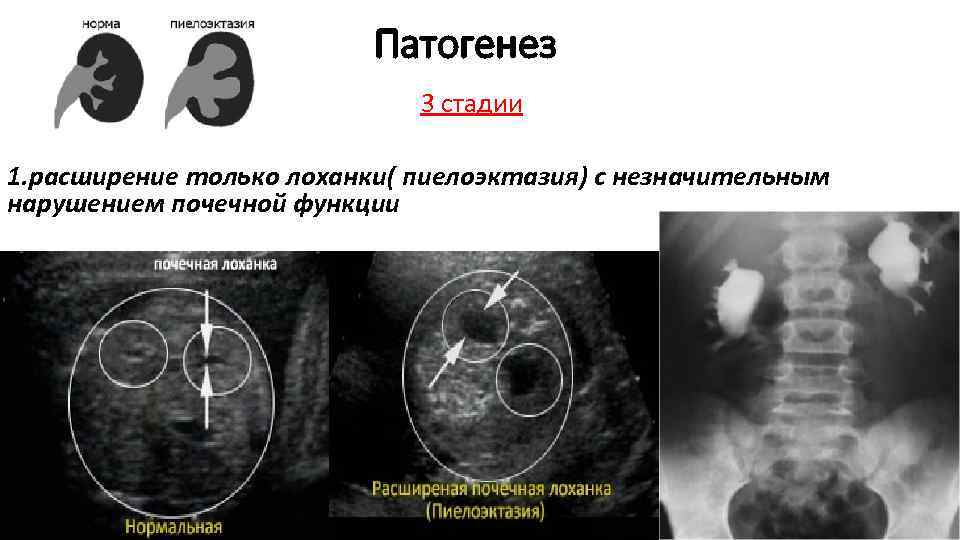
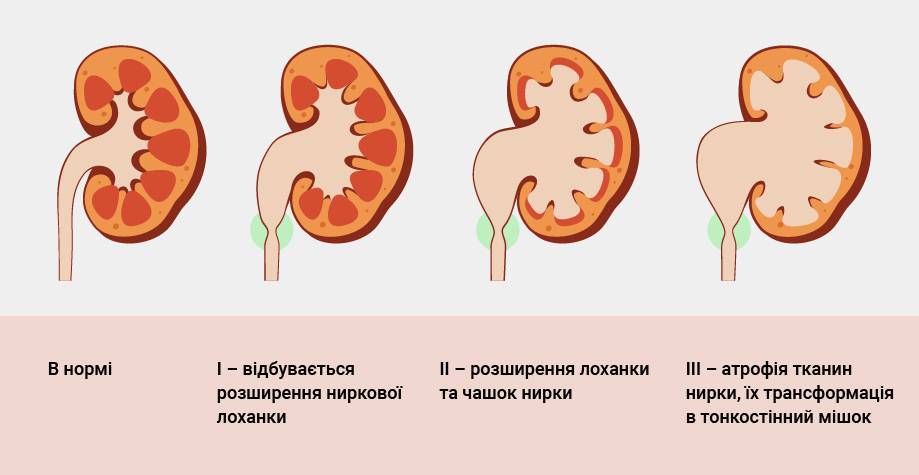
0 степень – нет дилятации, чашечки не сливаются друг с другом. Пиелоэктазия (гидронефроз 0) характеризуется расширение лоханки до 10 мм.
1 степень (легкая) – расширение лоханки без расширения чашечек (пиелоэктазия) (может так же встречаться при внепочечных лоханках), нет атрофии паренхимы. Увеличение размеров лоханки > 10 мм.
2 степень (легкая) – расширение лоханки почки и чашечек без атрофии паренхимы. Расширение лоханки и чашечек < 10 мм.
3 степень (умеренная) – умеренное расширение лоханки и чашечек, сглаженность форниксов и уплощение сосочков с незначительным истончением паренхимы. Нарастание расширения лоханки и чашечек, уменьшение паренхимы < 50%.
4 степень (тяжелая) – выраженное расширение лоханки и чашечек, которые выглядят шарообразно расширенными, потеря границ между лоханкой и чашками, атрофия почки с резким истончением паренхимы. Выраженное расширение ЧЛС, истончение паренхимы >50%.
Симптомы патологии у детей
Лечение при симптомах почечной недостаточности у детей должно начаться незамедлительно. Но как они проявляются?
- Суточный объем выделяемой урины уменьшается.
- Заметны отеки на лице и конечностях ребенка.
- Имеются все признаки интоксикации.
- Кожный покров приобретает желтушность.
Но и это не все признаки почечной недостаточности у детей. Если повышается температура тела, ослабляется тонус мышц, наблюдается постоянная усталость, то это тоже свидетельствует о заболевании.
Обязательно следует соблюдать при почечной недостаточности у детей клинические рекомендации специалиста
Но очень важно отличить эту патологию от других урологических заболеваний