Online-консультации врачей
| Консультация ортопеда-травматолога |
| Консультация уролога |
| Консультация вертебролога |
| Консультация офтальмолога (окулиста) |
| Консультация проктолога |
| Консультация массажиста |
| Консультация эндокринолога |
| Консультация аллерголога |
| Консультация специалиста банка пуповинной крови |
| Консультация инфекциониста |
| Консультация сурдолога (аудиолога) |
| Консультация сосудистого хирурга |
| Консультация педиатра-аллерголога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация специалиста в области лечения стволовыми клетками |
Новости медицины
Футбольные фанаты находятся в смертельной опасности, 31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов, 28.01.2020
Назван легкий способ укрепить здоровье, 20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон, 15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19, 12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек, 11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек, 04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет, 27.02.2020
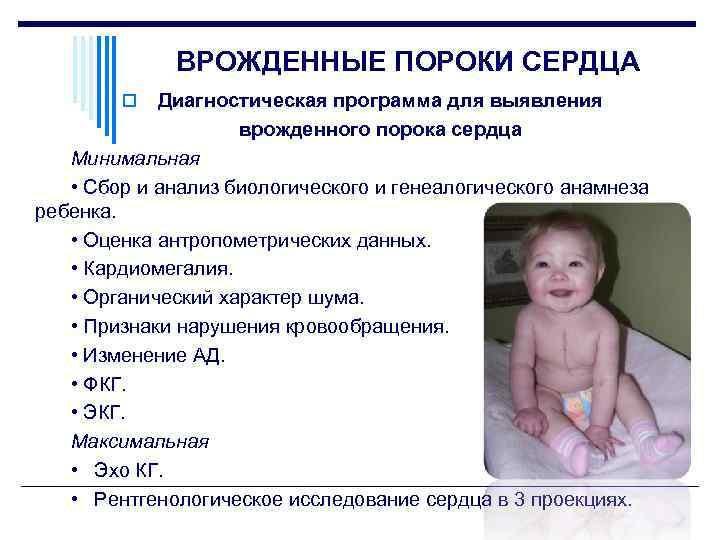
Симптомы ВПС
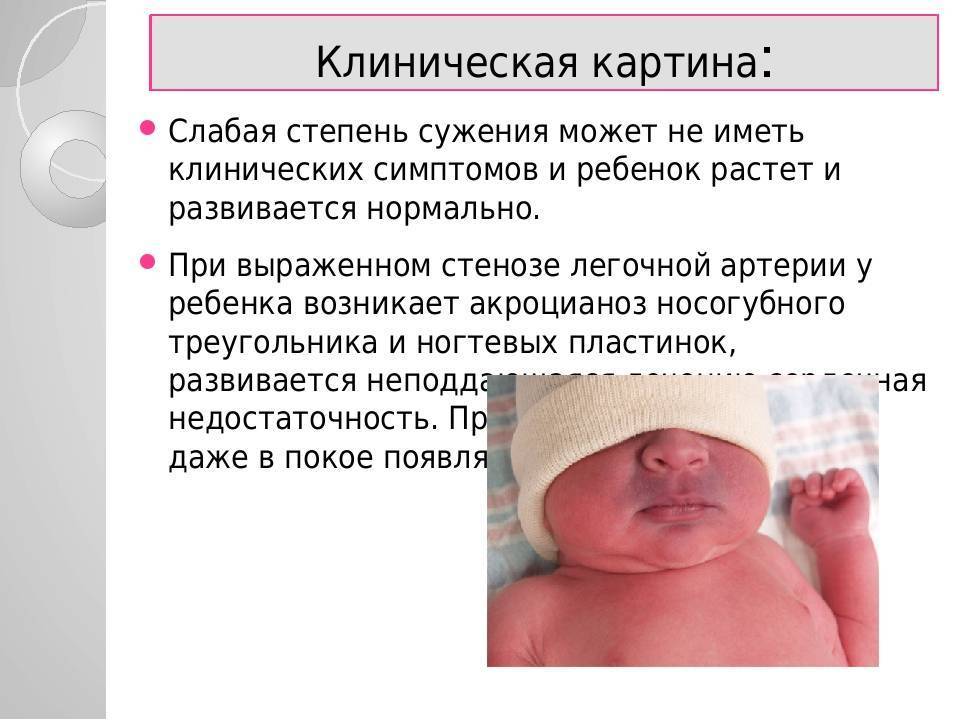
Уже в первые часы жизни детский организм может сигнализировать об аномалиях развития сердечно-сосудистой системы. Аритмия, учащенное сердцебиение, затруднение дыхания, потеря сознания, слабость, синюшные или бледные кожные покровы свидетельствуют о возможных патологиях сердца.
Но симптомы ВПС могут проявиться и значительно позже. Беспокойство родителей и немедленное обращение за медицинской помощью должны вызвать такие изменения в состоянии здоровья ребенка:
- посинение или нездоровая бледность кожи в области носогубного треугольника, стоп, пальцев, ушей и лица;
- трудности с кормлением ребенка, плохой аппетит;
- отставание в увеличении веса и роста у малыша;
- отеки конечностей;
- повышенная утомляемость и сонливость;
- обмороки;
- повышенное потоотделение;
- одышка (постоянно затрудненное дыхание или временные приступы);
- независимое от эмоциональных и физических нагрузок изменение сердечного ритма;
- шумы в сердце (определяются при прослушивании врачом);
- боли в области сердца, грудной клетки.
 Предотвратить усугубление болезни и развитие осложнений поможет регулярное посещение педиатра. Врач при каждом плановом осмотре обязательно выслушивает звучание тонов сердца ребенка, проверяя наличие или отсутствие шумов – неспецифических изменений, которые зачастую носят функциональный характер и не несут опасности для жизни. До 50% выявленных при педиатрическом осмотре шумов могут сопровождать «малые» пороки, не требующие хирургического вмешательства. В этом случае рекомендуют регулярное посещение, наблюдение и консультации детского кардиолога.
Предотвратить усугубление болезни и развитие осложнений поможет регулярное посещение педиатра. Врач при каждом плановом осмотре обязательно выслушивает звучание тонов сердца ребенка, проверяя наличие или отсутствие шумов – неспецифических изменений, которые зачастую носят функциональный характер и не несут опасности для жизни. До 50% выявленных при педиатрическом осмотре шумов могут сопровождать «малые» пороки, не требующие хирургического вмешательства. В этом случае рекомендуют регулярное посещение, наблюдение и консультации детского кардиолога.
Если врач сомневается в происхождении таких шумов или наблюдает патологические изменения звука, ребенка обязательно направляют на кардиологическое обследование. Детский кардиолог повторно выслушивает сердце и назначает дополнительные диагностические исследования для того, чтобы подтвердить или опровергнуть предварительный диагноз.
Проявления недуга в разной степени сложности встречаются не только у новорожденных детей. Пороки могут впервые дать о себе знать уже в подростковом возрасте. Если у ребенка, внешне выглядящего абсолютно здоровым и активным, появляются признаки отставания в развитии, наблюдается посинение или болезненная бледность кожи, одышка и усталость даже от небольших нагрузок, то необходим осмотр педиатра и консультация кардиолога.
Способы диагностики
Чтобы изучить состояние сердечной мышцы и клапанов, а также выявить аномалии кровообращения, врачи используют такие способы диагностики врожденных пороков сердца:
- Эхокардиография – ультразвуковое исследование, позволяющее получить данные о патологиях сердца и его внутренней гемодинамике.
- Электрокардиограмма – диагностика нарушений сердечного ритма.
- Фонокардиография – отображение тонов сердца в виде графиков, позволяющих изучить все нюансы, недоступные при выслушивании ухом.
- УЗИ сердца с допплером – методика, позволяющая врачу визуально оценить процессы кровотока, состояние сердечных клапанов и коронарных сосудов с помощью прикрепления специальных датчиков в области грудной клетки пациента.
- Кардиоритмография – исследование характеристик структуры и функций сердечно-сосудистой системы, её вегетативной регуляции.
- Катетеризация сердца – ввод катетера в правый или левый отделы сердца для определения давления в полостях. Во время этого обследования проводится и вентрикулография – рентгенологическое исследование камер сердца с введением контрастных веществ.
 На основе полученных данных кардиолог определяет анатомический вариант аномалии, уточняет фазу течения, и прогнозируется вероятные осложнения порока сердца у ребенка.
На основе полученных данных кардиолог определяет анатомический вариант аномалии, уточняет фазу течения, и прогнозируется вероятные осложнения порока сердца у ребенка.
Если в роду кого-либо из будущих родителей имели место пороки сердца, организм женщины в период вынашивания ребенка подвергался, хотя бы одному из опасных факторов или будущий ребенок находиться в группе риска возможного развития ВПС, то беременная должна предупредить об этом наблюдающего её акушера-гинеколога.
Врач, учитывая такую информацию, должен особое внимание обратить на наличие признаков сердечных аномалий у плода, применить все возможные меры диагностики недуга в дородовом периоде. Задача будущей мамы – своевременно проходить УЗИ и другие назначенные доктором обследования
Лучшие результаты с точными данными о состоянии сердечно-сосудистой системы дает новейшее оборудование для диагностики детских пороков сердца.
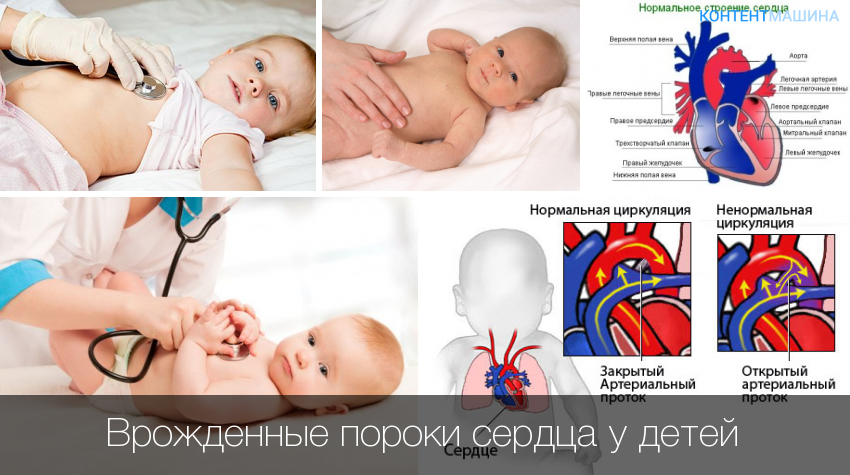
Врожденный порок сердца
Примерно 1 ребенок из 100 рождается с врожденным пороком сердца. Врожденный порок сердца – результат нарушений эмбриогенеза.
Вот причины врожденных пороков сердца:
- генетические факторы: плохая наследственность, локальные генные изменения и хромосомные мутации;
- синдром Марфана;
- экологические факторы, или мутагены: ионизирующее излучение, нитраты, фенолы, избыточное употребление алкоголя, бензпирен у курильщиков, антибиотики, нестероидные противовоспалительные средства, пр.;
- болезни матери: краснуха, сахарный диабет, системная красная волчанка, катаракта, пр.
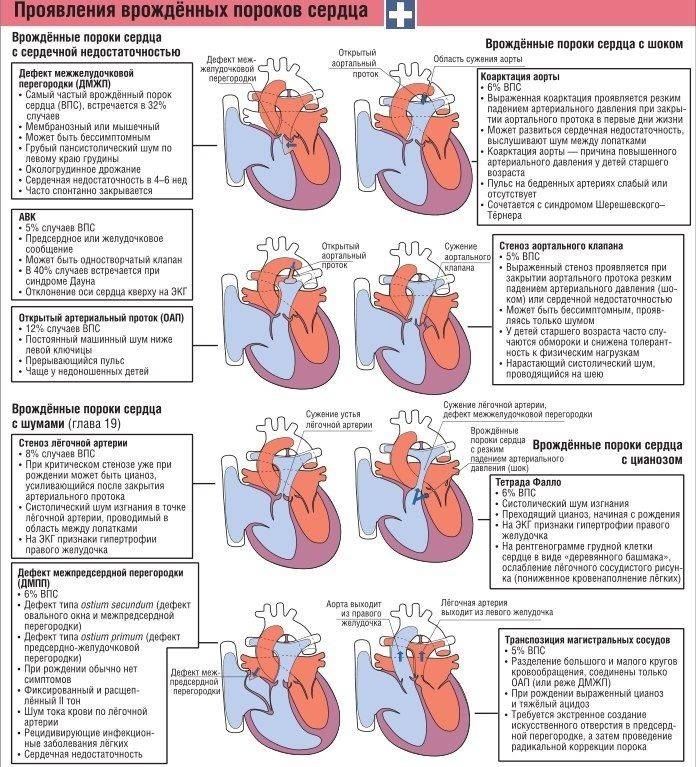
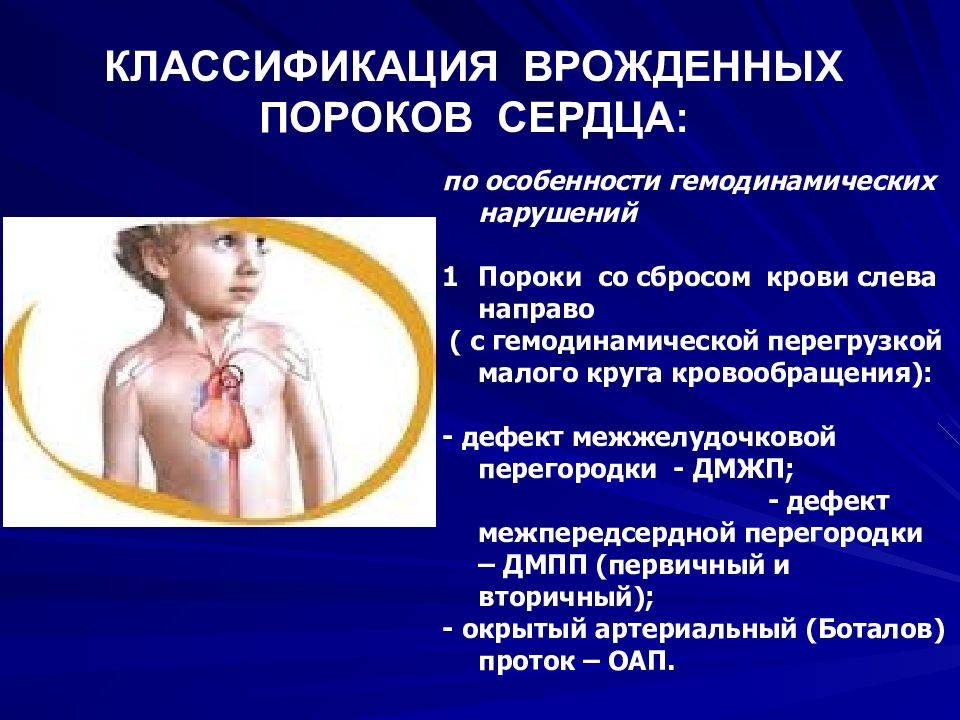
Врожденные пороки сердца делят на 2 группы: белые и синие.
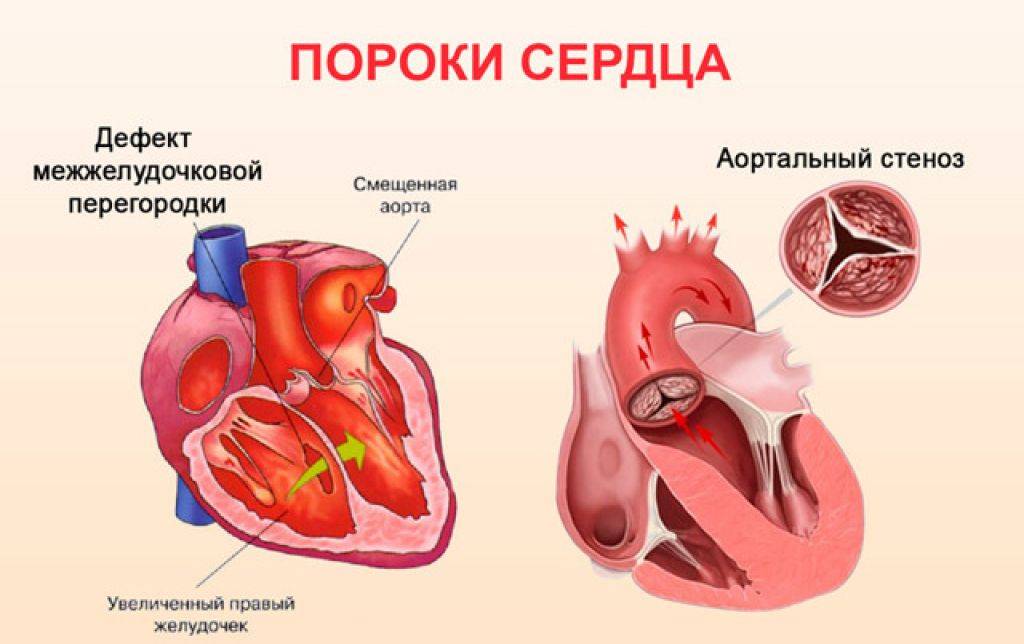
При белых, или бледных, порока сердца, не происходит смешивание артериальной и венозной крови. К белым порокам относят: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, АВ-коммуникацию, сужение (стеноз) легочной артерии, аортальный стеноз, коарктацию аорты, пр.
Белый порок сердца у новорожденных, как правило, ничем себя не проявляет. По мере взросления у детей с белыми пороками сердца появляются клинические симптомы: бледность кожи, повышенная утомляемость, одышка, отставание в физическом развитии.
Испытывая постоянные перегрузки сердечная мышца с годами изнашивается – сердечная недостаточность прогрессирует: появляются отеки ног, увеличивается печень, пр. Без операции продолжительность жизни у людей с белым пороком сокращается на 20-25 лет.
Следует подчеркнуть, что наличие белого врожденного пороки не всегда провоцирует хроническую сердечную недостаточность. Чтобы порок проявил себя, он должен быть гемодинамически значимым – дефект сердечной структуры должен быть весьма значительным. Например, дефект межпредсердной перегородки менее 1 см (гемодинамически незначимый) в большинстве случаев не проявляет себя в течение всей жизни.
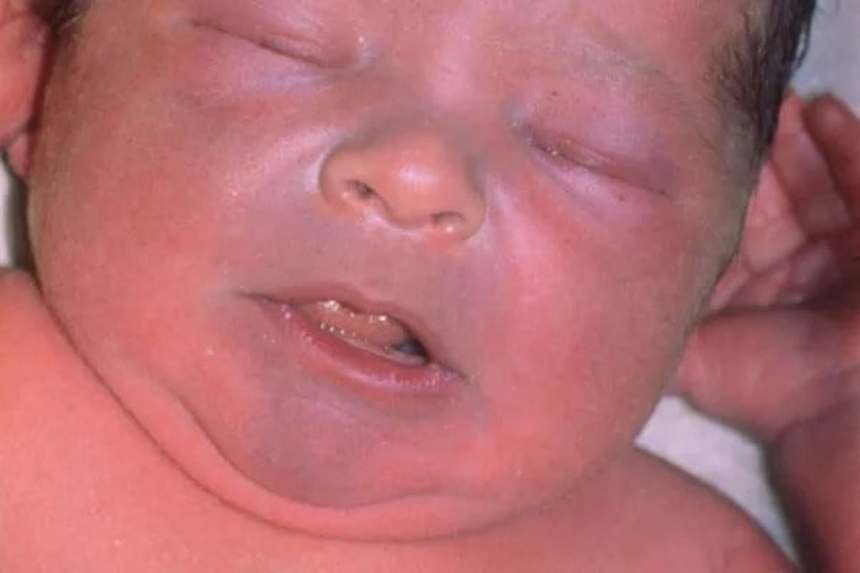
При синих пороках сердца происходит смешивание артериальной и венозной крови. Примеры синих врожденных пороков сердца: комплекс Эйзенменгера, полная транспозиция магистральных сосудов, тетрада Фалло, аномалия Эбштейна, пр.
Типичный симптом синего порока сердца – голубовато-серый, или синюшный, цвет кожи (цианоз кожи)из-за дефицита кислорода в крови. Все синие пороки сердца гемодинамически значимые; цианоз кожи хорошо виден сразу после рождения ребенка.
Из-за выраженной гипоксии органов и тканей синие врожденные пороки сердца значительно опаснее белых пороков – без хирургической коррекции ребенок может умереть в первые дни и месяцы после рождения. Пациенты с синими пороками без операции живут на 30-50 лет меньше, чем здоровые люди.
Важнейшее условие сохранения здоровья и жизни ребенка с врожденным пороком сердца – своевременная диагностика и хирургическое устранение дефекта.
Врожденные пороки сердца диагностирует неонатолог (порок сердца у новорожденных), семейный врач, педиатр (порок сердца у детей), терапевт (врожденный порок сердца у взрослых), детский кардиолог, кардиолог, специалист по ультразвуковой диагностике, эндоваскулярный хирург, кардиохирург. Самый доступный, безопасный и при этом очень информативный инструментальный метод диагностики – ЭхоКГ с допплерографией. Для диагностики сложных врожденных пороков сердца применяют рентген контрастное исследование (вентрикулографию, ангиографию), КТ и МРТ, в том числе с контрастированием.
Врожденный порок сердца диагностируют не только после рождения, но и внутриутробно с помощью ЭхоКГ с допплерографией
Это важно при сложных и несовместимых с жизнью дефектах. В первом случае беременность и роды ведут с учетом наличия порока; планируют кардиохирургическое вмешательство в первые дни и месяцы жизни
При несовместимых с жизнью пороках предлагают искусственное прерывание беременности.
В последние десятилетия почти все врожденные пороки сердца успешно устраняют хирургическим путем. Применяют малоинвазивное вмешательство (эндоваскулярную процедуру) или большое открытое вмешательство, в том числе с использованием искусственного кровообращения. В последнем случае сердце останавливают и разрезают, обнажая дефект. При этом организм обеспечивают кровью и кислородом с помощью механического насоса.
Послеоперационная смертность при большинстве белых и синих пороков не превышает 1%. При сложных синих пороках, в частности, при полной транспозиции магистральных сосудов, послеоперационная смертность колеблется от 5% до 50% в зависимости от уровня кардиохирургического центра, в котором проводят оперативное вмешательство.
1.Что такое врожденный порок сердца, его причины и разновидности
Врожденный порок сердца – это сердечно-сосудистое заболевание, которое возникает еще до рождения, во время развития плода. При этом врожденный порок сердца может проявиться и сразу после рождения, и в старшем возрасте. А некоторые врожденные патологии сердца могут вообще не вызывать никаких симптомов.
Причины порока сердца
В большинстве случаев установить точную причину того, почему появился порок сердца, невозможно. Однако есть некоторые факторы, которые увеличивают шанс на рождение ребенка с пороком сердца. К их числу можно отнести:
- Генетические или хромосомные аномалии у ребенка, например, синдром Дауна;
- Прием наркотиков, алкоголя и некоторых лекарственных препаратов матерью во время беременности;
- Вирусная инфекция (например, краснуха, грипп), перенесенная матерью в первом триместре беременности;
Кроме того, риск рождения ребенка с пороком сердца увеличивается, если у родителей ребенка или у братьев и сестер есть это заболевание.
Стоит отметить, что помимо врожденного порока сердца существуют и приобретенные пороки сердца. Приобретенный порок сердца может развиться из-за некоторых заболеваний, например ревматизма, инфекционного эндокардита, атеросклероза, сифилиса, а также после травмы.
Виды врожденных патологий сердца
Наиболее распространены следующие врожденные проблемы с сердцем:
- Дефекты клапанов сердца. Дефекты клапанов сердца могут стать причиной сужения (или стеноза) клапанов, а также их полного закрытия, что препятствует нормальному кровотоку. Другие проблемы могут быть связаны с тем, что клапаны не закрываются так, как это необходимо, тем самым не позволяя крови течь в обратном направлении.
- Дефекты перегородок между предсердиями и желудочками. Отверстия между камерами сердца могут привести к смешиванию обогащенной и не обогащенной кислородом крови между правой и левой сторонами сердца, чего в норме быть не должно.
- Патологии сердечной мышцы, которые могут привести к сердечной недостаточности.
Как определить порок сердца?
Диагностировать порок сердца опытный врач ультразвуковой диагностики может еще внутриутробно. Поэтому гинекологи настоятельно рекомендуют всем будущим мамам проходить плановые УЗИ. Внутриутробное выявление серьезных ВПС у плода дает женщине право выбора: рожать или не рожать тяжело больного ребенка. Если же женщина захочет вынашивать беременность до конца – организовать роды таким образом, чтобы новорожденному сразу же была оказана необходимая медицинская помощь (как правило, это реанимационные мероприятия) и в кратчайшие сроки была проведена операция.
Нередко случается так, что внутриутробно пороки сердца не выявляются, ребенок рождается, на первый взгляд, совершенно здоровым, а проблемы возникают уже позже. Поэтому для того чтобы не пропустить ВПС, не допустить прогрессирование патологии и развитие осложнений, каждого новорожденного тщательно обследуют в роддоме. Первое, что указывает на возможный порок – это шум, определяемый при выслушивании сердца. Если подобное обнаруживается, ребенка сразу же направляют в специализированную клинику для дальнейшего обследования (проведения ЭхоКГ, ЭКГ и других исследований).
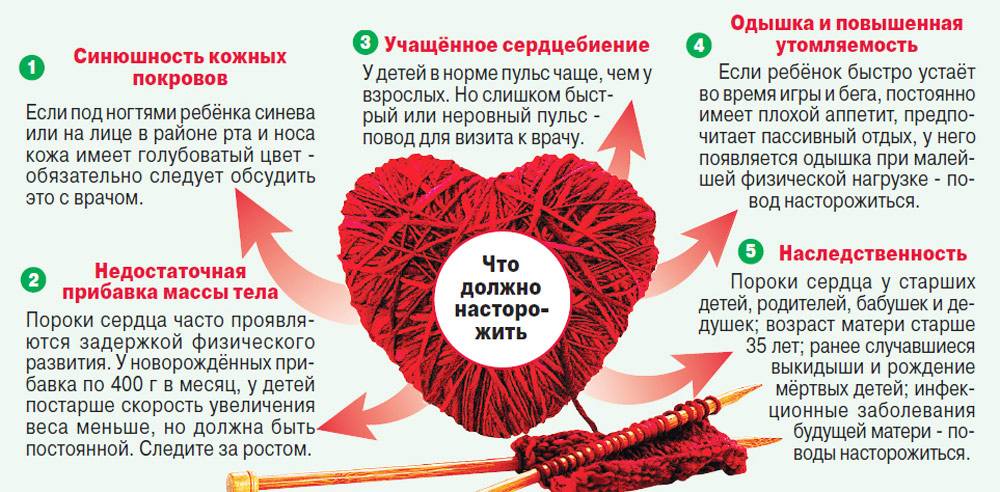
Однако обнаружить у новорожденного порок сердца в первые дни жизни удается не всегда (шумы могут попросту не выслушиваться), поэтому родителям важно знать, какие симптомы указывают на то, что с сердцем ребенка что-то не в порядке, чтобы своевременно обратиться к врачу. К таким признакам относят следующие:
- Бледность или синюшность кожи (особенно вокруг губ, на ручках, на пяточках).
- Плохую прибавку массы.
- Вялое сосание, частые передышки во время кормления.
- Учащенное сердцебиение (норма у новорожденных – 150 – 160 удпров в минуту).
При некоторых ВПС выраженные симптомы патологии появляются не на первом году жизни, а позже. В таких случаях заподозрить наличие патологии сердца можно по следующим признакам:
- Отставанию от сверстников в физическом развитии.
Одышке при физических нагрузках.
Жалобам ребенка на головные боли, головокружение.
Периодическим обморокам.
Частым простудным заболеваниям, осложняющимся затяжными бронхитами и воспалениями легких.
Помимо этого, родители должны регулярно водить ребенка к педиатру или семейному доктору (в первый год жизни – каждый месяц, в последующем – ежегодно), поскольку только врач может услышать шумы в сердце и заметить то, на что не обращают внимания папы и мамы.
Если же в семье кто-то имеет ВПС или же беременность протекала на фоне отягощающих факторов (эндокринных и аутоиммунных болезней женщины, сильного токсикоза, угрозы прерывания беременности, инфекционных заболеваний, приема лекарственных средств, курения и злоупотребления спиртным и т.д.), ребенку желательно обследовать сердце с помощью ЭхоКГ даже при отсутствии каких-либо патологических симптомов.
Аневризма межпредсердной перегородки (АМПП)
Аневризма межпредсердной перегородки – еще один врожденный порок развития. Достаточно часто это состояние наблюдается у вполне здоровых детей: с возрастом образование самостоятельно исчезает. Однако, аневризма межпредсердной перегородки представляет существенную опасность в тех ситуациях, когда она сочетается с другими врожденными пороками сердца, а также не исчезает самостоятельно.
Аневризма межпредсердной перегородки по своей сути представляет выпячивание стенки предсердия в одну из сторон. Наиболее часто аневризма выпячивается в сторону открытого овального окна (или того места, где оно располагалось). Это связано с тем, что сердечная мышца в этом месте еще недостаточно прочная и легко деформируется под воздействием внешних факторов. Овальное окно – это необходимость для ребенка в период внутриутробного развития, так как кровеносная система функционирует особым образом. Легочное дыхание у ребенка в утробе матери отсутствует, поэтому овальное окно способствует равномерному распределению крови в правом и левом предсердии, большом и малом круге кровообращения. Так органы ребенка получают достаточное питание и кислород. Однако, после рождения большой и малый круг должны быть изолированы друг от друга. Это необходимо для того, чтобы венозная и артериальная кровь не смешивались.
Однако, во врачебной практике нередки случаи, когда овальное окно остается открытым длительное время (более 12 месяцев). Давление тока крови приводит к тому, что стенка миокарда деформируется и выпячивается. Аневризма образуется в «слабом» месте, именно по этой причине она чаще всего образуется в сочетании с другими сердечными пороками.
Аневризма межпредсердной перегородки классифицируется в зависимости от направления выпячивания:
- аневризма межпредсердной перегородки с выпячиванием в правое предсердие;
- аневризма межпредсердной перегородки с выпячиванием в левое предсердие;
- аневризма межпредсердной перегородки с S-образным выпячиванием (разные части перегородки выбухают в разные предсердия).
Прогноз считается благоприятным в том случае, если не происходит перераспределения тока крови в предсердиях. Если же в легочном стволе нарастает кровяное давление, то развивается легочная гипертензия.
Наиболее частыми причинами развития патологии являются:
- инфекционные заражения матери во время беременности;
- плохая экологическая обстановка;
- стрессы матери во время беременности;
- авитаминоз во время беременности;
- гипоксия плода.
Возможно ли развитие аневризмы межпредсердной перегородки у взрослых? Да, это одно из главных отличий этой патологии от других врожденных пороков сердца. Однако, это состояние все же крайне редко развивается у взрослых: только после перенесенного обширного инфаркта миокарда.
При отсутствии сочетания АМПП с другими пороками сердца существенные нарушения умственного и физического развития отсутствуют, а клинические симптомы выражены слабо. А вот при сочетании этой патологии с другими пороками могут наблюдаться такие проявления, как:
- тахикардия (повышение частоты сердечных сокращений);
- акроцианоз (синюшность кожи в носогубном треугольнике);
- одышка (у младенцев может наблюдаться при кормлении грудью);
- плаксивость, беспокойство младенца;
- нарушения сна.
В более старшем возрасте могут наблюдаться такие проявления, как:
- увеличение частоты сердечных сокращений;
- боль в груди в области сердца;
- повышенная утомляемость;
- ощущение слабости;
- головокружение;
- потеря аппетита;
- сонливость и др.
Основным способом выявления патологии у ребенка является УЗИ сердца. Альтернативное название манипуляции – ЭХО-кардиография. Данная процедура абсолютно безболезненна и безопасна, поэтому является методикой выбора при диагностике многих врожденных патологий сердца. Для того чтобы увеличить информативность исследования, необходимо использовать современные аппараты УЗИ, а прием должны вести опытные специалисты, которые способны заметить даже небольшие нарушения гемодинамики. Такой подход позволяет обеспечить достоверную диагностику патологий даже у самых маленьких пациентов.
Нетяжелые формы аневризмы межпредсердной перегородки чаще всего не требуют специального лечения. Однако, ребенок все же нуждается в регулярном наблюдении специалиста: следует посещать кардиолога не реже 1 раза в 12 месяцев, а также регулярно проходить УЗИ сердца.
Кроме того, детям рекомендуются легкие, незначительные физические нагрузки, а также психоэмоциональный покой. Ребенку необходимо обеспечить полноценное, рациональное питание, а также необходимый (по возрасту) сон. Кроме того, для детей с АМПП очень полезны сеансы психотерапии и аутотренинги.
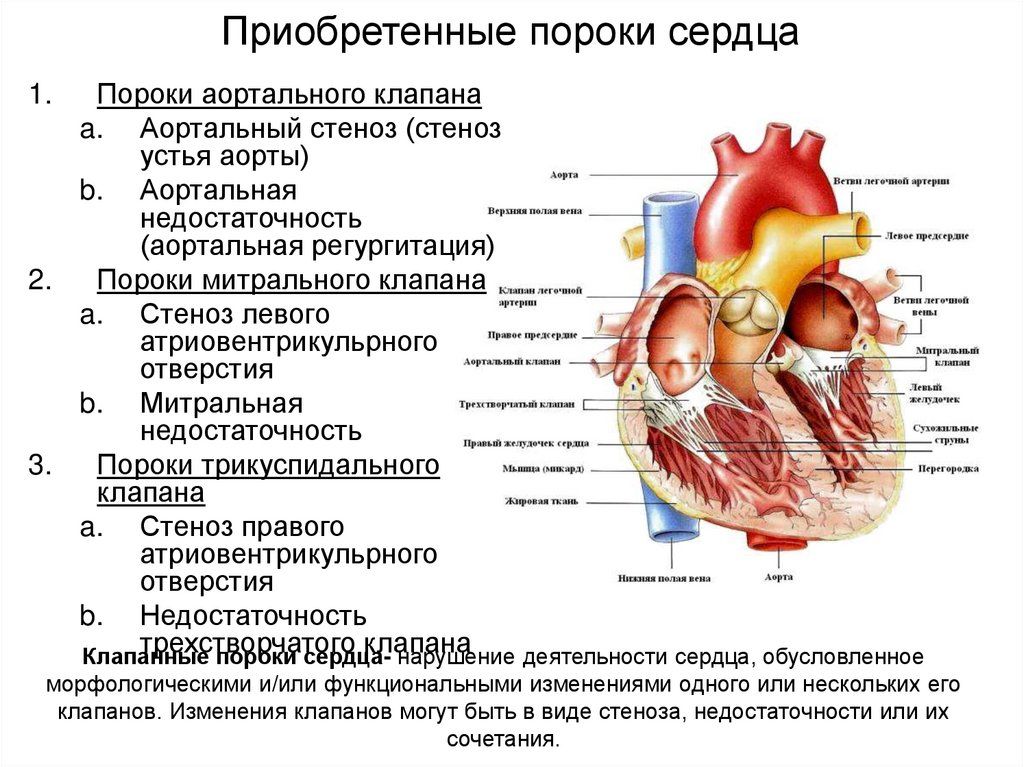
Пороки приобретенные
Приобретенные пороки сердца могут развиваться у взрослых и детей. Это дефекты одного или нескольких клапанов, поэтому их называют клапанными. Это может быть стеноз (сужение) или недостаточность клапанов, а также их сочетания. Имеющиеся дефекты препятствуют нормальному току крови. Развиваются приобретенные аномалии сердца в результате болезней, перегрузки или расширения сердечных камер. Этот порок может быть вызван воспалительными процессами, инфекционными заболеваниями и аутоиммунными реакциями.
Симптомы
Клинические проявления зависят от вида порока и его тяжести. Симптомы определяются локализацией (митральный, аортальный или трикуспидальный клапан) и количеством пораженных клапанов. Кроме этого, признаки зависят и от функциональной формы: стеноз, недостаточность, наличие стеноза или недостаточности на нескольких клапанах сердца, наличие и стеноза, и недостаточности на одном клапане.
Митральный стеноз
Характеризуется одышкой, возникающей в первое время только при нагрузках, а затем и в спокойном состоянии. Наблюдается сухой или влажный кашель, охриплость голоса, кровохарканье. Учащается сердцебиение, в работе сердца происходят перебои, отекают конечности. Пациенты жалуются на боли в груди и под ребрами справа. Больной испытывает слабость и усталость. В тяжелых случаях возможен отек легких и приступы астмы.
Митральная недостаточность
Сначала одышка присутствует только при физической нагрузке, через некоторое время появляется и в состоянии покоя. Больной жалуется на боли в сердце, слабость и сердцебиение. Возникает сухой или слегка влажный кашель. При обследовании обнаруживают шум в верхней части сердца, увеличение миокарда вверх и влево.
Аортальная недостаточность
Субъективные признаки такого порока могут долго не проявляться в связи с компенсацией за счет работы левого желудочка. Боль в сердце при аортальной недостаточности обычно плохо снимается или совсем не проходит после принятия нитроглицерина. Больные жалуются на головные боли, головокружение, одышку и боль в груди при нагрузках, а потом и в покое, сердцебиение, чувство тяжести и боль в подреберье справа. Наблюдается бледность кожных покровов, пульсация артерий шеи и головы, отеки ног, возможны обмороки.

Аортальный стеноз
Признаки такого порока могут не появляться длительное время. Типичные симптомы – это головная боль, головокружение, обмороки, одышка при нагрузках, боли в груди, обычно сжимающие. В дальнейшем появляются боли в подреберье справа, высокая утомляемость, отеки конечностей, одышка в покое, приступы астмы. Наблюдается бледность кожи, редкий пульс, повышенное или нормальное диастолическое давление и сниженное систолическое. Признаки аортального стеноза более выражены при физических и эмоциональных нагрузках.
Трикуспидальная недостаточность
Данный вид порока сердца в чистом виде развивается редко, обычно он сочетается с другими пороками клапана. При развитии трикуспидальной недостаточности возникают отеки, тяжесть в правом подреберье, возможен асцит. Кожа становится синюшной, может присутствовать желтоватый оттенок, наблюдается набухание и пульсация вен печени и шеи. Артериальное давление повышено, пульс учащенный. Может нарушаться работа печени, почек, желудочно-кишечного тракта.
Комбинированные пороки
Комбинированные пороки сердца более распространены, чем изолированные. При этом может быть поражен один клапан, два или три.
Возможны сочетанные пороки, при которых в одном клапане обнаруживается два дефекта: и стеноз, и недостаточность. Симптомы комбинированного порока сердца зависят от преобладания одного поражения над другим. В некоторых случаях признаки обоих дефектов выражены одинаково.
Наиболее часто наблюдается одновременный стеноз и недостаточность митрального клапана. Обычно преобладают симптомы какого-либо одного. Признаками такого порока в первую очередь являются одышка и синюшность кожных покровов. Если преобладает стеноз митрального клапана сердца, то отмечается малый пульс, повышенное диастолическое и пониженное систолическое давление. Если более выражена недостаточность, а не стеноз, то АД и пульс могут оставаться в норме.
Также в случае митрального порока, где преобладает стеноз, будут присутствовать признаки стеноза левого предсердно-желудочкового отверстия. Это одышка, кровохарканье, сердцебиение, сбои в работе сердца. Если более выражена митральная недостаточность, то среди симптомов будет наблюдаться боль в сердце, кашель сухой или с выделением небольшого количества мокроты.
Что такое врожденные пороки сердца?
Это анатомические дефекты мышцы сердца, его клапанов или сосудов. Формируются они в период внутриутробного развития и встречаются у 5-10 новорожденных из тысячи. Точная причина их развития не известна, но считается, что связаны они с генетическим и экологическим факторами. Врожденные пороки сердца могут быть последствиями инфекций, перенесенных матерью в первом триместре беременности. Среди всех врожденных аномалий это вид занимает второе место, уступая лишь порокам нервной системы. Существует около 100 врожденных заболеваний сердца, и классификация их достаточно сложна. Пороки у новорожденных характеризуются в основном поражением стенок миокарда и крупных сосудов, к ним прилежащих.
Какие признаки?
Совокупность признаков врожденных аномалий сердца зависит от вида и тяжести порока. В некоторых случаях симптомы прока сердца наблюдаются сразу. Иногда болезнь не обнаруживается у новорожденных и в дальнейшем протекает без видимых проявлений на протяжении длительного времени. Симптомы аномалий сердца нередко появляются уже у взрослых. Основные признаки врожденного порока сердца, которые могут присутствовать у детей:
- одышка;
- шумы в сердце;
- обмороки;
- частые ОРВИ,
- плохой аппетит;
- отставание в развитии, низкий рост;
- недоразвитие мышц и конечностей;
- посинение области вокруг рта, а также носа, ушей, конечностей;
- у детей более старшего возраста наблюдается вялость, нежелание двигаться и играть.
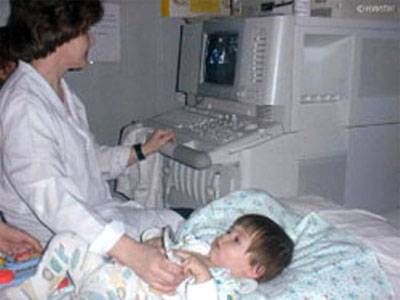
Обследование сердца у ребенка
Все симптомы ВПС условно делят на четыре группы:
- Кардиальный синдром проявляется одышкой, болью в области груди, сбоем в работе сердца, частым сердцебиением, бледностью кожных покровов, цианозом или синюшностью кожи и слизистых оболочек.
- Синдром сердечной недостаточности выражается в тахикардии, цианозе, приступах одышки.
- При синдроме хронической гипоксии наблюдается отставание в развитии и росте, утолщение концевых фаланг пальцев, деформация ногтей.
- Дыхательные расстройства: задержка и учащение дыхания, втяжение нижней части грудной клетки, выпячивание живота, цианоз слизистой оболочки и кожных покровов, глухость тонов, замедленный или учащенный пульс.
Существует несколько классификаций врожденного порока сердца. Принято условное деление на две группы: белые и синие. В первом случае происходит лево-правый сброс без смешивания венозной и артериальной крови. Во втором – сброс право-левый, артериальная кровь смешивается с венозной.
Симптомы синего порока обнаруживаются в раннем возрасте. Аномалия сердца может проявиться внезапным приступом, при котором наблюдается одышка, нервное возбуждение, цианоз и даже потеря сознания.
Признаки белого порока те же, но появляются в более позднем возрасте – у детей после 8 лет. Кроме этого, при данной патологии нижняя часть туловища обычно отстает в развитии.