Лечение
Выделяют несколько видов воздействия на боль в копчике – это медикаментозное лечение, мануальная терапия, лечебная физкультура и санаторные процедуры. Способ лечения подбирается индивидуально и зависит от причины, которая вызвала боль в копчике. Изначально невролог обязательно оценит все риски, поскольку если женщина кормит ребенка грудью, то ряд медикаментозных препаратов для нее оказывается под запретом. ЛФК включает в себя комплекс специально разработанных мягких упражнений, которые можно выполнять через несколько недель после родов (срок зависит от способа родоразрешения – естественным путем или с помощью кесарева сечения). В качестве дополнительных методов положительного воздействия на организм специалисты часто рекомендуют посещение бассейна или массаж — эти процедуры укрепят мышечный корсет, позволят снизить болевые ощущения, не прибегая к использованию лекарственных препаратов. В случае если консервативное лечение не приносит должного эффекта, вам может быть показано оперативное вмешательство.
Упражнения
Отдельной графой стоят комплексы упражнений, разработанные специально для поддержания здоровья женщины в послеродовой период. Сюда входят, например, всем известные упражнения Кегеля, целью которых является возвращение былого тонуса внутренним мышцам, предотвращение опущения стенок влагалища и выпадения матки (это становится особенно важным, если роды у женщины не первые или плод имел достаточно крупные размеры). Что из физических упражнений лучше делать, если после родов сильно болит копчик, детально расскажет врач кабинета ЛФК. Заниматься гимнастикой можно и дома, но перед этим обязательно проконсультируйтесь со специалистом – не стоит доверять советчикам в интернете или даже знакомым.
Препараты при вздутии живота
Помочь в борьбе со вздутием живота, вызванным недостатком пищеварительных ферментов, могут препараты, содержащие ферменты, сходные с теми, что вырабатывает наш организм.
Что должен «уметь» препарат для улучшения пищеварения?5
- преодолевать желудочный сок без потери эффективности;
- распределяться по пищевому комку;
- быстро попадать в кишечник и активизироваться;
- переваривать жиры, углеводы, белки.
Попадание таблетированных форм ферментов в кишечник затруднено, в отличие от малюсеньких частиц, в виде которых выпускается Креон. Делить, дробить или разжевывать таблетки нельзя, так как это приводит к снижению эффективности действующего вещества.
Как правило, для устранения тяжести после еды и неприятных других симптомов достаточно 1 капсулы Креон 100006. 10000 – это количество единиц липазы, фермента, который отвечает за расщепление жиров. Бояться этой цифры не стоит. Наш организм вырабатывает до 720 000 таких единиц во время каждого приема пищи7. Таким образом, доза Креон является лишь поддержкой собственного пищеварения. Креон не имеет аналогов в группе ферментов, так как ни один другой препарат не выпускается в виде минимикросфер8.
Преимущества Креон:
- дополняет собственное пищеварение;
- капсула быстро растворяется в желудке6;
- не разрушается в желудке (каждая минимикросфера имеет защитную оболочку);
- уникальные минимикросферы равномерно перемешиваются с пищей для ее лучшего переваривания;
- действует в кишечнике уже через 15 минут после попадания в него5.
Узнать подробнее, чем отличается Креон от других препаратов можно здесь.
Профилактика
Избежать возникновения болезненных ощущений и всех связанных с ними проблем физического и психологического плана можно, если внимательно относиться к собственному здоровью после родов, улавливать малейшие «тревожные звоночки» от своего тела. Не пренебрегайте советами врачей, так вы уменьшите боль и быстрее восстановитесь. Для этого следует:
сократить активность и физические нагрузки, больше отдыхать;
потреблять больше кальция во время беременности и после нее;
нормализовать режим питания, уделяя внимание полезной пище, продуктам с высоким содержанием кальция и достаточному количеству чистой питьевой воды.
В течение недели после родов, а в дальнейшем раз в полгода посещайте гинеколога. Больше двигайтесь – это поможет не только вернуться в «добеременный» вес, но и избавит от множества проблем с костями таза и внутренними органами.
Какую диагностику проводят при болях в промежности?
Нередко при возникновении болевой симптоматики в промежности пациент не знает, к какому именно врачу ему нужно обратиться. В первую очередь, следует записаться на приём к терапевту, который, в зависимости от ситуации, даст направление к , гинекологу, или хирургу. Методы проведения диагностики во всех случаях являются специфическими, основными из них являются следующие:

- опрос пациента с целью определения характера болей и наличия дополнительной симптоматики;
- физикальный осмотр у гинеколога или уролога;
- тщательный сбор анамнеза;
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериоскопия у женщин, мазок на флору из уретры у мужчин;
- рентгенография;
- ;
- кишечника;
- осмотр слизистой прямой кишки;
- компьютерная и магниторезонансная томография;
- рентгенография толстой кишки мочевого пузыря с введением в неё контрастного вещества.
Последствия аденомиоза
Патологическое разрастание эндометрия негативно сказывается на функционировании мочеполовой системы женщины, а в тяжелых стадиях затрагивает и работу других органов брюшной полости – кишечника, желудка, печени и т. д. Эндометриальные клетки, проникая в мышечные слои матки, образуют скопления, которые под воздействием гормонов начинают слущиваться и кровоточить, вызывая воспалительные процессы, образование заполненных кровью кист. Это приводит к следующим негативным последствиям для организма:
- Нарушению сексуальной функции – с развитием заболевания болевые ощущения начинают проявляться во время полового контакта, что затрудняет не только получение удовлетворения, но и само проведение акта;
- Проблемам с зачатием – аномально разрастившаяся эндометриальная ткань может поражать яичники, нарушая цикл овуляции, а также препятствует проникновению спермы в половые пути, снижает вероятность успешной имплантации эмбриона;
- Повышенному риску онкологии – «поселяясь» в чужеродных тканях, эндометриальные клетки могут в некоторых случаях сами перерождаться в злокачественную опухоль или провоцировать гиперплазию шейки матки и других органов;
- Повышенному риску инфекций – образующиеся в тканях маточной стенки полости, заполненные кровью, являются благоприятной средой для развития патогенных микроорганизмов, что может привести к образованию абсцессов.
Даже при отсутствии таких последствий аденомиоз существенно снижает качество жизни пациентки, провоцируя периодические или постоянные боли в нижней части живота, промежности и в пояснице.
Этапы
Если женщина заподозрила первичную форму альгоменореи, необходимо обратиться в клинику, где высококвалифицированный врач гинеколог назначит соответствующую диагностику и лечение. Диагностика в клинике состоит из следующих этапов:
- Осмотр, консультация. Врач проанализирует сопутствующие заболевания, расспросит женщину, когда начались болезненные ощущения во время месячных, присутствует ли слабость, тошнота, диарея, об их продолжительности и т.д. Затем гинеколог клиники узнает, переносила ли пациентка какие-либо гинекологические болезни, оперативные вмешательства и заболевания, которые передаются половым путем. Следующим этапом является проведение гинекологического осмотра.
- Инструментальное и лабораторное обследование, использование медикаментов. Пациентке назначается узи органов малого таза. Проведение микроскопии мазка из выделений, которые присутствуют во влагалище, цервикальном канале и уретре. Назначение ПЦР диагностики болезней, которые способны передаваться половым путем, и наиболее распространенных вирусов и микроорганизмов. Определить уровень гормонов в первую и вторую фазу цикла. Кроме этого, терапия включает проведение электрофореза и рефлексотерапии. Если отсутствует положительный результат от немедикаментозного метода лечения болезненности месячных, врач назначает применение лекарственных препаратов. Для устранения болезненных ощущений женщине показано применение но-шпы, спазгана, пенталгина, кеторола, анальгина и других спазмолитиков. Чтобы избавиться от нервно-психических признаков, врач назначит прием успокоительного препарата (валериана, триоксазин). Во время лечения гинеколог не рекомендует употреблять крепкий чай, кофе, шоколад, спиртные напитки, курить. За сутки до начала критических дней необходимо принять препарат, который способен подавить синтез простагландинов. На протяжении нескольких месяцев женщина принимает оральный низкодозированный контрацептив. Во время приема эстроген-гестагенного препарата происходит блокирование овуляции и подавление роста эндометрия. Также, назначаются седативные средства, транквилизаторы, фитопрепараты, физиопроцедура.
- Лечение. Учитывая множество причин возникновения болезненных ощущений во время менструации, терапию будет проводить не только гинеколог, но и невролог, психотерапевт, фтизиатр. В большинстве случаев, для лечения первичной формы альгоменореи используют немедикаментозный способ. Женщине советуют начать заниматься спортом, отказаться от вредных привычек, обладать и контролировать собственные эмоции, исключить переохлаждение организма. Врач порекомендует при болевом синдроме принимать горизонтальное положение на правом боку с подтянутыми к груди коленями. Врач назначит проведение гистероскопии. Это процедура, в ходе которой осматривают маточную полость и цервикальный канал при помощи гистероскопа. Проведение лечебно-диагностической лапароскопии. Если причиной сильной боли во время менструации стали маточные спайки, рубцы или образования, врач назначает плановое оперативное вмешательство. Перед проведением операции врач учитывает, какой возраст женщины, планирует ли она в дальнейшем рожать детей.
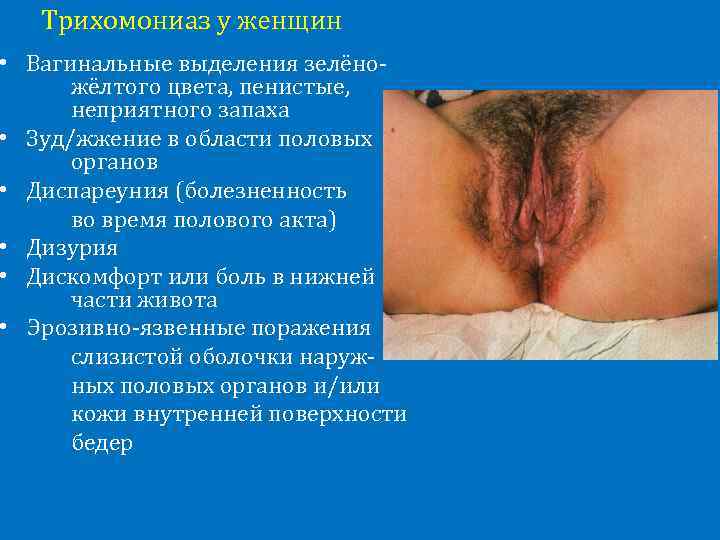
Заболевания, вызывающие болезненные менструации
Вторичная дисменорея в большинстве случаев сопутствует эндометриозу, аденомиозу, фибромиоме, воспалению фаллопиевых труб и спаечному процессу. Эти заболевания вызывают боль, которая может быть незначительной или острой, длительной или возникающей периодически. Во время менструации усиливаются болевые ощущения.
Фибромиома сопровождается обильными и продолжительными менструациями, иногда очень сильной болью во время менструации, характеризуется чувством тяжести в области малого таза, частыми позывами к мочеиспусканию. Фибромиома может вызвать деформацию полости матки, непроходимость фаллопиевых труб, обильные и продолжительные менструации приводят к развитию железодефицитной анемии. Она часто становится причиной самопроизвольного аборта, преждевременных родов.
Воспалительные заболевания, вызывающие болезненные менструации – это группа заболеваний, включающая:
- Воспаление фаллопиевых труб.
- Воспаление яичников.
- Воспалительный процесс слизистой оболочки матки.
- Воспаление околоматочной клетчатки.
- Другие заболевания.
Воспалительные заболевания половой сферы женщины сопровождаются нерегулярными менструациями, болью во время полового акта, обильными, длительными выделениями, очень часто с неприятным запахом. Может быть затруднено и болезненно мочеиспускание, поднимается температура тела. Женщина ощущает слабость, быстро утомляется. Воспалительный процесс в маточных трубах может вызвать появление спаек, развитие спаечного процесса может распространиться на соседние органы, вызывать тянущую боль, дискомфорт. Во время менструации боль усиливается, отдает в соседние органы и ткани.
Естественная физиологическая функция женщины – менструация, не должна протекать в сопровождении сильной боли, недомогания, стресса. Что делать женщинам, если существует такая проблема? Очень сильные боли при менструации оказывают негативное воздействие на нервную систему женщин, являются симптомом неблагополучия в работе систем и органов. Если женщина заботится о своем здоровье, планирует рожать в будущем, она должна не запускать воспалительные процессы половой сферы, не допускать осложнений, своевременно обращаться к врачу. Врач поможет выявить причину нарушения и устранить её, улучшить качество жизни пациентки.
Список литературы:
- Савицкий Г. А., Иванова Р. Д., Свечникова Ф. А. Роль локальной гипергормонемии в патогенезе темпа прироста массы опухолевых узлов при миоме матки //Акушерство и гинекология. – 1983. – Т. 4. – С. 13-16.
- Сидорова И.С. Миома матки (современные аспекты этиологии, патогенеза, классификации и профилактики). В кн.: Миома матки. Под ред. И.С. Сидоровой. М: МИА 2003; 5—66.
- Мериакри А.В. Эпидемиология и патогенез миомы матки. Сиб мед журн 1998; 2: 8—13.
- Бобров Б.Ю. Эмболизация маточных артерий в лечении миомы матки. Современное состояние вопроса // Журнал акушерства и женских болезней. 2010. №2. С. 100-125
- Б. Ю. Бобров, С. А. Капранов, В. Г. Бреусенко и др. Эмболизация маточных артерий: современный взгляд на проблему. «Диагностическая и интервенционная радиология» том 1 № 2 / 2007
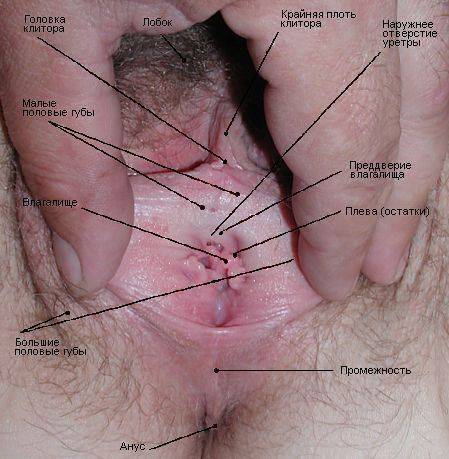
Причины болей в половых органах у женщин
Болезненность в половых органах у женщин может возникать при следующих заболеваниях и состояниях:
- Менструация. Тянущие и ноющие боли различной интенсивности внизу живота и в области половых органов могут не иметь опасной патологической основы, а являться признаком менструального синдрома.
- Воспалительные заболевания женских половых органов. Острой интенсивной болью в этой области, разливающейся на всю нижнюю зону живота, характеризуется воспаление матки и придатков (эндометрит и аднексит). Пациентки при этом особенно жалуются на локализацию боли в надлобковой зоне. Важный признак — болезненность имеет свойство постепенно усиливаться. Развивается боль обычно в менструальный или постменструальный период, а также часто проявляется у женщин после родов. Часто сопровождается повышением температуры тела.
- Внематочная беременность, повреждение маточной трубы. Боль в этом случае развивается резко и отличается особенной интенсивностью, характеризуясь как острая. Состояние очень опасное и требует немедленного врачебного вмешательства.
- Опухоли яичников и перекручивание ножки кисты. Боли опухолевой природы могут длительное время проявляться как тянущие и отдавать в область половых органов. На поздних стадиях болевой синдром обычно усиливается.
- Эндометриоз. Патологическое разрастание слизистой оболочки, выстилающей матку, также сопровождается болью в области влагалища и наружных половых органов.
- Травмы. Механические повреждения гениталий сопровождаются выраженной болью.
- Бартолинит. Заболевание имеет инфекционную природу и вызывает боль в наружных половых органах, которая усиливается при ходьбе.
Причины первичной дисменореи
Причины возникновения первичной дисменореи:
- Физиологические – нарушение синтеза гормонов. Происходит повышенная выработка простагландинов – веществ, отвечающих за сокращение матки во время ПМС. Их избыточное количество приводит к сильному маточному сокращению и, соответственно, к возникновению болевого синдрома. Также дискомфортные ощущения порождает повышенная выработка адреналина, норадреналина, дофамина и серотонина.
- Психологические – страх пациентки перед месячными и неврологические расстройства. Сниженный болевой порог, психоэмоциональная нестабильность и прочие неврологические нарушения обостряют восприятие боли;
- Дефицит магния в крови;
- Врождённые аномалии развития соединительных тканей;
- Сосудистые нарушения;
- Нетипичное положение матки, её недоразвитие и пороки развития.
Первичная дисменорея бывает:
- Адренергической, при которой в организме во время критических дней повышается уровень адреналина, норадреналина и дофамина — особых гормонов, способных влиять на самочувствие женщины. В результате происходит нарушение различных функций организма, вызывающее, наряду с основными признаками болезни, изменение цвета кожи и сердцебиение. Из-за нарушения циркуляции крови кожа лица бледнеет, кисти и стопы становятся холодными и приобретают синеватый оттенок.
- Парасимпатической, характеризующейся гиперсекрецией серотонина — еще одного важнейшего гормона. К общим симптомам, характерным для этой болезни, прибавляются отечность, потливость, прибавка в весе накануне критических дней, связанная с задержкой жидкости в тканях.
Возможные причины болей в промежности
Перечисленные ниже заболевания могут быть причиной ваших жалоб на боль в промежности
- патология тазобедренного сустава;
- патология костей таза;
- патология поясничного отдела позвоночника;
- патология приводящих мышц бедра;
- вертеброгенная или иная патология бедренного нерва;
- вертеброгенная или иная патология срамного нерва;
- нейропатия запирательного нерва;
- синдром конского хвоста;
- миелопатия (переход на «боль в спине»);
- патология грудного отела позвоночника;
- гинекологическая патология;
- урологическая патология;
- прочее.
- Острый или хронический простатит. При остром простатите боли носят резкий, пульсирующий характер, отдают в задний проход, крестец, головку полового члена. Острый процесс может сопровождаться болью внизу живота, которая отдает в промежность. При хроническом простатите боли не интенсивны, длительны. Характерна тянущая боль в промежности.
- Везикулит – воспаление семенных пузырьков. Чаще такое воспаление сопутствует воспалению предстательной железы, уретриту, эпидидимиту, и др.) и обусловлено инфекцией.
- Уретрит – воспаление уретры, вызванное чужеродной инфекцией. Боли сопровождаются ощущением жжения при мочеиспускании, тяжестью внизу живота. Параллельно может быть воспаление семенного бугорка (колликулит) расположенного в заднем отделе уретры. Уретрит и колликулит сопровождаются болью в промежности.
- Куперит — воспаление луковично-уретральной железы. Ощущается небольшая боль в промежности, которая усиливается во время дефекации и в положении сидя.
- Гнойный простатит – гнойное воспаление предстательной железы.
- Посттравматические боли в промежности – например при переломе таза и повреждении нервных стволов, которые иннервируют промежность.
Перечисленные выше виды патологии сопровождаются болью в промежности.
Этиология болей в промежности
Если у Вас болит промежность, спешите записаться на консультацию к врачу. Данное клиническое проявление быть признаком развития опасного патологического состояния, правильное и своевременное лечение которого избавит Вас от более тяжёлых осложнений. Современные медики выделяют ряд общих причин болей, характерных для представителей обоих полов. Помимо этого, существуют и исключительно «женские» или «мужские». Все они представлены в нашей таблице ниже:
| Общие причины | Причины болей у женщин | Причины болей у мужчин |
|---|---|---|
|
|
|
Почему болит копчик после родов?
На вопрос, почему болит копчик после родов, специалисты в области медицины дают массу ответов. Как правило, боль возникает вследствие естественных физиологических изменений, через которые проходит организм женщины во время беременности. Но не стоит также исключать вероятность патологий иного плана, которые не связаны с деформацией скелета, таза и внутренних органов.
Смена положения тазовых костей
Еще во время беременности центр тяжести корпуса смещается, в результате чего страдает практически весь позвоночный столб. А ближе к родам, когда плод постепенно начинает смещаться в нижнюю часть таза, достается и этой части организма. Кости постепенно расходятся, готовясь выпустить малыша на свет, и в этот период беременная женщина может испытывать неприятные или даже болезненные ощущения. После родов тазовые кости не сразу возвращаются в прежнее положение, им требуется определенное время. В этот период после родов молодые матери жалуются на то, что у них болят копчик и поясница.
Давление при родах
Сила схваток, особенно на раскрытии более 4–6 см, у большинства рожениц принимает такую интенсивность, что сравнить ее можно с дверями закрывающегося перед вами лифта. Давление в полости матки возрастает, изгоняя плод наружу. При этом данное воздействие приходится не только на малыша, но и на органы, окружающие матку. Как результат, в течение определенного времени родильница может испытывать болезненные ощущения – исходят они от того органа, который сильнее прочих пострадал при родах.
Нехватка кальция
Начиная со второго триместра беременности гинекологи прописывают женщинам препараты кальция, которые позволят сохранить здоровье зубов и костей. К сожалению, не всегда эти БАДы оказываются эффективными. Никто не может предугадать, сколько кальция станет потреблять плод, а затем и ребенок на грудном вскармливании
Нехватка столь важного минерала провоцирует ухудшение функций позвоночника, делает более ломкими ногти, отрицательно сказывается на здоровье зубов. Дефицит кальция после родов делает опорно-двигательный аппарат достаточно хрупким и восприимчивым к внешним воздействиям — вот почему молодые матери отмечают, что у них очень болит копчик, спина или ноги.
Воспаление женских половых органов
Роды оказывают отрицательное влияние не только на скелет, но также и на внутренние половые органы женщины. После беременности в их полость могут с легкостью проникать различные бактерии и инфекции – матка еще несколько недель представляет собой обширную раневую поверхность, на которой при недостаточной гигиене быстро размножаются возбудители воспалительных процессов. Чтобы нивелировать риски такого исхода, внимательно выполняйте рекомендации своего гинеколога и не пренебрегайте профилактическими осмотрами.
Как проявляется острый тромбоз наружного геморроидального узла?
Пациенты с острым тромбозом наружного геморроидального узла жалуются на появление выпячивания, «шишки» (новообразования) и/или боль различной интенсивности в области заднего прохода. Размер «шишки» может быть от нескольких миллиметров до нескольких сантиметров и зачастую сопровождаться отеком окружающих тканей (вплоть до всей окружности анального канала). У части пациентов заболевание протекает без боли, но большая часть оценивают боль как значительную или непереносимую.
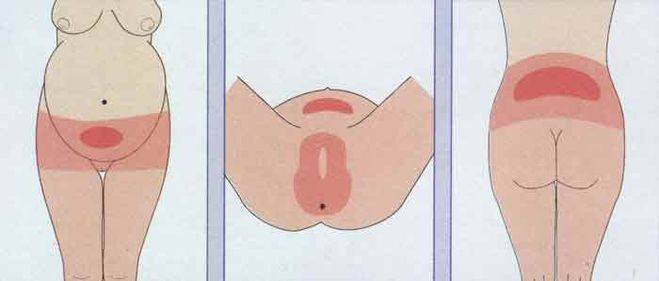
Для оценки степени боли используют специальную визуально-аналоговую шкалу, в которой можно самостоятельно определить выраженность боли. Ведь именно это является ключевым моментом при выборе метода лечения. Хирургическое лечение будет наиболее эффективным при выраженности боли 7 и более баллов, тогда как при боли до 4 баллов – оптимальным можно считать консервативный метод лечения.
Рис. Визуально-аналоговая шкала для оценки боли.
Болевые ощущения обычно усиливаются во время дефекации (опорожнения кишечника) и/или при сидении. Боль и отек могут быть очень выраженными, даже невыносимыми в течение нескольких дней. Интенсивность боли зависит от размеров тромба и его расположения по отношению к мышцам анального сфинктера. В целом, проявления заболевания могут сохраняться несколько недель, в исключительных случаях и дольше. Иногда происходит самостоятельная эвакуация тромба из геморроидального узла. Этому предшествует некроз (разрушение) кожи над тромбом, и тромб как бы «выпадает» из узла. Внешне это сопровождается ощущением «лопнувшего» шарика, выделением небольшого количества крови. Обычно, после эвакуации тромба резко уменьшаются болевые ощущения и чувство дискомфорта в области заднего прохода постепенно уменьшаются. Однако, не всегда некроз слизистой над тромбом заканчивается лишь эвакуацией тромба, некроз может продолжить распространение на сам геморроидальный узел и окружающие ткани, вот почему это состояние требует консультации специалиста. После стихания острого тромбоза у пациента чаще всего остаются так называемые «кожный бахромки» – избыток кожи там, где был тромбоз. Они не требуют медицинского лечения, но могут доставлять косметический дискомфорт.