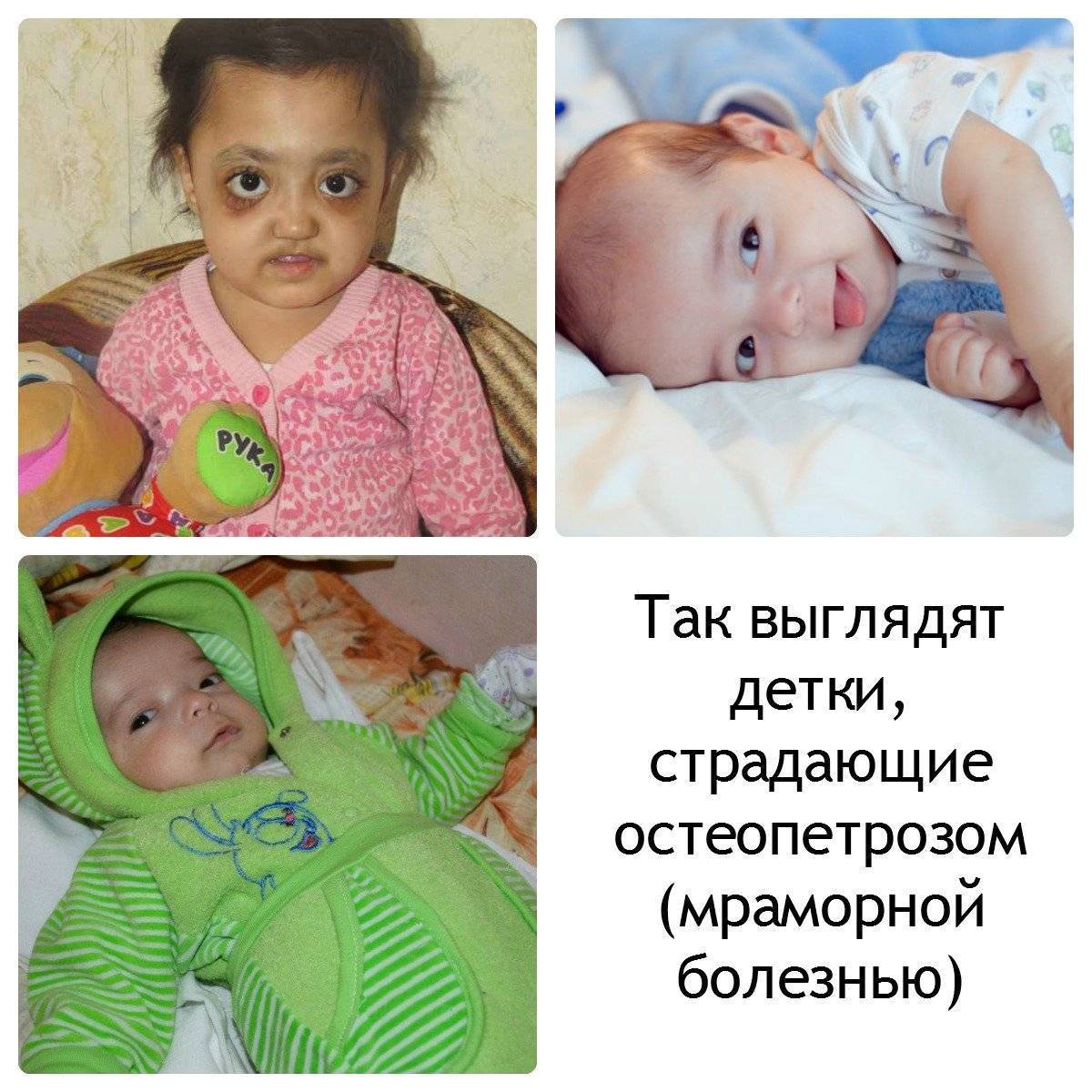
Как проявляется цистит у ребенка: основные симптомы
У ребенка есть способы защититься от проникновения инфекции в мочевыводящие пути. Например, моча выходит из почек вашего ребенка через мочеточники в мочевой пузырь. Бактерии, попадающие в мочевыводящие пути, выводятся наружу во время мочеиспускания. Этот односторонний поток мочи не дает бактериям заразить мочевыводящие пути. Иногда защитные силы организма ослабевают, и бактерии восходящим путем попадают в мочевой пузырь,вызывая его воспаление. Если у ребенка есть симптомы цистита или у него жар без ясной причины, обратитесь к врачу в течение 24 часов.
Циститы часто встречаются у детей, особенно у девочек (что связано с особенностями строения мочевых путей). Немедленное лечение цистита у ребенка может предотвратить поражение почек (пиелонефрит). Он может развиться из-за инфекции, которая распространяется вверх по одному или обоим мочеточникам. Инфекции почек очень болезненны, могут быть опасными и вызывают серьезные проблемы со здоровьем, поэтому лучше начать лечение как можно раньше.
Признаки заболевания у грудных младенцев и детей до года:
- сниженный аппетит либо полный отказ от питания;
- беспокойность, которая усиливается, когда ребенок мочится;
- плач, нервное возбуждение либо, наоборот, вялость и слабость;
- повышенная температура тела, вплоть до лихорадки;
- спазм уретрального сфинктера снаружи, задержка мочи ввиду выработанного рефлекса;
- изменение мочи: мутность, осадок, хлопья, отталкивающий запах.
У детей старшего возраста симптомы достаточно яркие, выраженные. Основные симптомы – это боль в нижней части живота, спины или в боку, а также острая потребность в мочеиспускании или частые походы в туалет. Некоторые малыши, которые уже приучены к горшку или ходят в туалет, теряют контроль над своим мочевым пузырем и могут мочиться в постель. Родители также могут увидеть капли крови в моче и/или мочу розового цвета.
Важно знать, как проявляется цистит у детей младшего возраста. У младенцев могут быть более общие симптомы, такие как суетливость, снижение аппетита, плач, беспокойство на горшке или лихорадка
Другие симптомы цистита включают:
- жжение или боль при опорожнении мочевого пузыря;
- зловонную или мутную мочу;
- резкие позывы к мочеиспусканию, а потом выделение всего нескольких капель мочи;
- высокую температуру;
- тошноту или рвоту;
- диарею.
Как определить острый цистит?
Болезнь проявляется быстро, со стремительным нарастанием симптоматики:
- позывы к опорожнению мочевого пузыря каждые 20 минут или чаще;
- боль над лобком, отдающаяся в промежность и усиливающаяся при прощупывании живота и даже малой наполненности мочевого пузыря;
- затрудненный выход мочи, сопровождающийся резями и болью;
- недержание мочи;
- несколько капель крови после мочеиспускания;
- позывы, не приводящие к мочеиспусканию.
Диагностика муковисцидоза
Для диагностики муковисцидоза могут понадобиться как лабораторные, так и генетические обследования. Генетические исследования обладают высокой информативностью и позволяют заподозрить развитие болезни почти сразу после рождения. На данный момент обнаружить заболевание можно еще до рождения ребенка при неонатальном скрининге.
Для того, чтобы с уверенностью говорить о наличии у человека муковисцидоза, врач должен диагностировать следующие показатели1:
- наличие пороков бронхов или присутствие в бронхах густой и вязкой мокроты;
- положительные результаты потового теста;
- наличие ферментной недостаточности поджелудочной железы;
- случаи муковисцидоза в семье.
Лечение болезни Крона у детей: клинические рекомендации
Главная цель лечения – это достижение и удержание ремиссии. Для этого преимущественно используют консервативную терапию, которая предусматривает:
При особо тяжелом клиническом течении, а также если консервативное лечение не приносит эффекта, назначается хирургическое вмешательство. В ходе щадящей операции пораженный участок кишечника удаляют, а концы здорового – соединяют между собой. Это помогает избавиться от очага патологии, а также убрать абсцессы и гнойниики
Важно учитывать, что удаление фрагмента кишечника не помогает избавиться от болезни: воспаление неизбежно разовьется в другом отделе. Однако это позволяет убрать опасные очаги и удержать ремиссию
Патологические причины мраморности кожи у ребенка
Физиологическую мраморность кожных покровов младенца лечить не требуется. Если в помещении прохладно, то достаточно растереть кожу малютки либо потеплее его одеть, чтобы тон кожного покрова восстановился. В случае, когда причиной появления сосудистого рисунка на теле крохи, стал перекорм, нужно просто уменьшить порции еды или увеличить промежутки между кормлением и все пройдет. Но когда вне зависимости от вышеперечисленных мероприятий симптомы мраморной кожи у новорожденного не исчезают, то стоит повнимательней изучить свое чадо на предмет обнаружения у него признаков сердечно-сосудистой патологии.
Тревожные симптомы патологической мраморности кожных покровов ребенка:
- Увеличение или снижение температуры тела.
- Обильное отделение пота.
- Возбужденное состояние.
- Выраженная вялость.
- Запрокидывания головки.
- Синева в области носогубного треугольника.
- Наряду с бардово-фиолетовым сосудистым рисунком, основной тон кожи бледный.
Эти симптомы могут указывать на следующие патологии:
- Прогрессирование анемии.
- Врожденные патологии.
- Генетические отклонения.
- Эцефалопатию перианатальную.
- Увеличенное внутричерепное давление.
- Пороки сердца либо врожденные сосудистые отклонения.
- Расстройство костеобразования (рахит).
В ситуации, когда мраморность кожных покровов у новорожденного связана с патологиями, понадобится определить конкретный источник проблемы. Лечащим врачом должно быть назначено полное обследование грудничка.
Чаще всего причиной множества патологий является кислородная недостаточность во внутриутробном развитии или асфиксия, возникающая при сложных и затяжных родах. Даже непродолжительная гипоксия во время беременности или нехватка кислорода при длительной родовой деятельности, способны привести к непредсказуемым неврологическим расстройствам у ребенка, в том числе и к сосудистым нарушениям в виде мраморной кожи.
Если причина мраморности кожных покровов в физиологии младенца, то задачей родителей является позаботиться о полноценном формировании сосудистого тонуса у своего ребенка. Это предназначение легко осуществимо, благодаря регулярному проведению массажных манипуляций, частым и продолжительным прогулкам на свежем воздухе, умеренным закаливаниям, плаванию и прочим полезным мероприятиям
Важно помнить, что крепкий иммунитет и здоровые привычки, заложенные с детства, вознаградят усилия родителей в течение всей полноценной жизни их чада
Методики лечения при обнаружении у ребенка остриц
Для лечения энтеробиоза врач назначает противогельминтные препараты. Дозировка определяется согласно возрасту и весу больного. Нужно помнить, что все эти лекарства обладают высокой токсичностью и могут вызвать побочные реакции. Педиатры медицинского центра «СМ-Клиника» не рекомендуют подбирать препараты без консультации со специалистом.
Если у ребёнка обнаружены острицы, то курс лечения нужно пройти всем членам семьи. Если в доме живёт домашнее животное, для него также необходимо приобрести лекарства от глистов.
В ходе лечения также обязателен приём сорбентов, так как противогельминтные препараты не выводят паразитов из организма.
Эффективную схему приёма препаратов и необходимых процедур назначает врач.
Необходим ряд гигиенических процедур для дома:
- после окончания лечения сменить бельё, прогладив горячим утюгом;
- подвергнуть кипячению или промыть в горячей воде с добавлением соли игрушки;
- регулярно проводить дома влажную уборку.
Общие правила
Наиболее часто встречающимся симптомом при заболеваниях кишечника является диарея — учащенное (более 3 раз) опорожнение кишечника с жидкими или кашицеобразными испражнениями. При поносе содержание воды в кале увеличивается до 85%. Данный симптом отмечается при острых кишечных инфекциях, целиакии, синдроме раздраженной толстой кишки, язвенном колите, болезни Крона, гастроэнтеритах, хронических колитах, онкологических заболеваниях кишечника. Острая диарея наблюдается при кишечных инфекциях, и ее продолжительность не более 2–3 недель. Все остальные заболевания протекают хронически с периодами обострений и ремиссий.
При всех заболеваниях кишечника, протекающих с поносом, назначается Стол №4. Целью его назначения при этом состоянии является уменьшение воспаления, бродильных и гнилостных процессов и нормализация пищеварения.
Диета при расстройстве кишечника и желудка в значительной степени ограничивает все возможные раздражители кишечника: механические, химические и термические. Исключены продукты, которые симулируют секрецию органов ЖКТ (желудка, поджелудочной железы, печени), усиливают процессы брожения и гниения. Блюда варятся или готовятся на пару, подаются в жидком, или протертом виде.
Исключаются очень горячие, а также холодные блюда. Ограничений в отношении соли нет (8-10 г), питьевой режим 1,5-2 л в лень. Прием пищи организуется до 5-6 раз в день, дробными порциями и только в теплом виде. За счет уменьшения жиров (до 70 г) и углеводов (250 г) рацион имеет пониженную энергоценность (2000 ккал). При этом сохраняется нормальное содержание белка (90 г).
Питание при расстройстве желудка (кишечника) имеет ряд особенностей:
- шестиразовое питание, основа которого — протертые, пюреобразные, кашицеобразные блюда, слизистые супы, что исключает механическое раздражение кишечника;
- включение продуктов, ослабляющих моторику: богатые танином (черника, черемуха, чай, кагор, какао на воде), вязкие вещества (слизистые супы, кисели, протертые каши) и теплые блюда. Также допустимы индифферентные блюда из нежирных сортов мяса и птицы, отварной нежирной рыбы, черствого пшеничного хлеба, сухарики, свежеприготовленный творог;
- отварной и паровой способы приготовления всех блюд;
- запрещена холодная пища, усиливающая перистальтику кишечника. Температура блюд 20-40°С (теплые);
- исключение продуктов, которые усиливают бродильные и гнилостные процессы, также богатых эфирными маслами (редис, репа, редька, шпинат, щавель, чеснок, лук, грибы).
Лечение
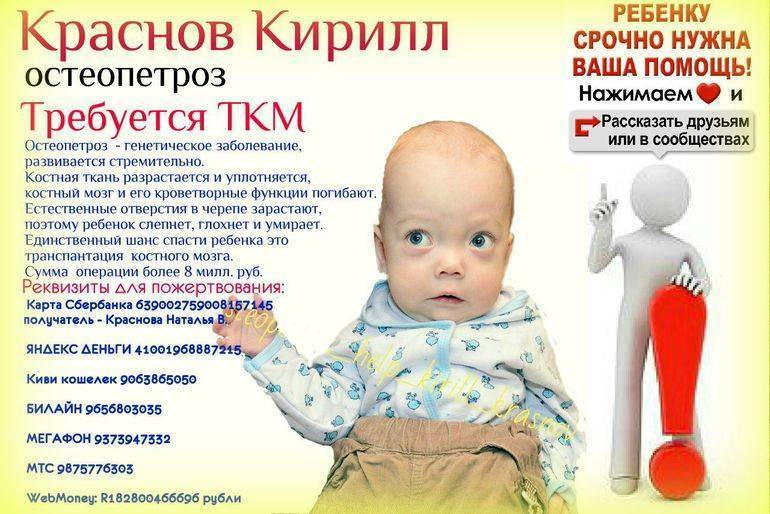
Медикаментозное лечение остеопетроза в первую очередь направлено на профилактику и устранение осложнений, вызванных процессами склерозирования костей. Под динамическим наблюдением ортопеда больному назначается:
- кортикостероидная терапия;
- тиреотропные гормоны;
- γ-интерферон;
- препараты эритропоэтина;
- дополнительный прием витамина D.
Для улучшения состояния в амбулаторных условиях добиваются укрепления нервно-мышечной системы и восстановления формулы крови. Рекомендовано занятия лечебной гимнастикой, плаванием, регулярные сеансы массажа.
Доктора
специализация: Ортопед / Гематолог

Валеев Абрар Зайдуллович
нет отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Ингарон
Эритропоэтин
- γ-интерферон рекомбинантный человеческий (Ингарон) имеет противовирусное и иммуномодулирующее действие. Является отличным способом профилактики инфекционных осложнений. Вводить препарат можно внутримышечно и подкожно в дозах, установленных лечащим врачом. Обычно назначают 500 МЕ в день за один раз и применяют длительно курсами по 5-15 инъекций с интервалами в 2 недели.
- Эритропоэтин – стимулирует гемопоэз (действующее вещество эпоэтин-α, вызывает повышение уровня гемоглобина) скорость поглощения железа, увеличение количества эритроцитов и ретикулоцитов. Для поддерживающей терапии достаточно до 100 МЕ на килограмм веса, вводить 3 раза в неделю.
- Витамин D3 (холекальциферол) – биологически активная добавка, помогающая поддерживать здоровье костей и зубов, принимать рекомендовано по 1 таблетке в день.
- Пересадка костного мозга или аллогенная трансплантация гемопоэтических стволовых клеток.
- Переливание крови для экстренного решения проблемы анемии.
- Остеотомии – хирургические вмешательства, помогающие «исправить» или хотя бы подкорректировать деформации скелета, черепа, улучшить опорно-двигательные функции и возможности.
Лечение хронического аденоидита и/или гипертрофии аденоидов
Консервативные методы:
Медикаментозное лечение
(включает в себя назначение сосудосуживающих капель коротким курсом, местного противовоспалительного лечения, общее противовоспалительное или противоаллергическое лечение, отхаркивающие препараты, при бактериальной инфекции антибактериальные препараты, а также лечение осложнений, если они имеют место) ВАЖНО: Методы лечения, как и медикаментозную терапию назначает только врач специалист. В идеале ЛОР врач под контролем эндоскопического осмотра аденоидов и лабораторных показателей
Аппаратное, манипуляционное и физиолечение
(включает в себя как механическую санацию аденоидных вегетаций, например промыванием аденоидов с помощью электроотсоса, так и многочисленные варианты физиолечения как в виде монотерапии так и комбинируя разные методы: УЗОЛ-терапия носоглотки; лазеротерапия красным, фиолетовым, инфракрасным лазером; магнитотерапия; лечение на аппарате Интралор; фотохромотерапия оранжевым цветом и т.д.) Метод воздействия выбирается ЛОР врачом в зависимости от клинической картины и индивидуальных особенностей пациента
Данные методы позволяют в большинстве случаев обойтись без необоснованного назначения антибиотикотерапии, сократить значительно улучшить прогноз течения заболевания, избежать развития осложнений, ускорить выздоровление или значительно продлить ремиссию заболевания, избежать длительных остаточных явлений.
Хирургическое лечение хронического аденоидита и гипертрофии аденоидов:
Данный метод лечения применяется только при наличии абсолютных показаний к удалению аденоидов (в том числе угрозе развития стойкой тугоухости), и при отсутствии эффекта от консервативной терапии (включая аппаратное и физиолечение). Как показывает практика, консервативное лечение эффективно более чем у 99% детей имеющих Хронический аденоидит и гипертрофию аденоидов. Любое оперативное вмешательство является «актом отчаяния», когда было сделано все возможное, но эффект не получен и угроза серьезных осложнений сохраняется.
При отсутствии эффекта от консервативной терапии и наличии абсолютных показаний для аденотомии, рекомендуем выбрать современный эндоскопический метод аденотомии, который производится эндоскопически под контролем зрения, а значит менее травматичен и более эффективен. Традиционный метод удаления аденотомом является слепым методом, не всегда достигает полного эффекта и более травматичен.
«Минусы» аденотомии:
- Операция проводится под общим инъекционным наркозом, поэтому несет на себе риски применения наркотических препаратов как любое оперативное вмешательство;
- При наличии непредвиденных анатомических особенностей скелета свода носоглотки (отсутствие, недоразвитие или истончение кости в своде носоглотки) возможен риск повреждения ствола головного мозга;
- не исключен процесс рубцово-спаечных изменений в носоглотке, что при наличии данных изменений в области устьев слуховых труб может нарушить анатомию и явиться причиной ухудшения проходимости слуховых труб;
- Но наверное самое главное это удаление иммунного органа (трех лимфатических узлов: двух тубарных и одной носоглоточной), выполняющего защитную роль как самостоятельного органа, так и нарушение работы всей иммунной системы в очень ответственный период ее формирования. Например доказано формирование самой стойкой простагландиновой формы бронхиальной астмы при аденотомии у детей с определенным аллергическим фоном. Все последствия такого вмешательства в иммунитет даже предсказать невозможно.
Конечно все эти осложнения встречаются очень редко, но отношение к аденотомии должно быть, как к операции, несущей на себе все возможные операционные риски.
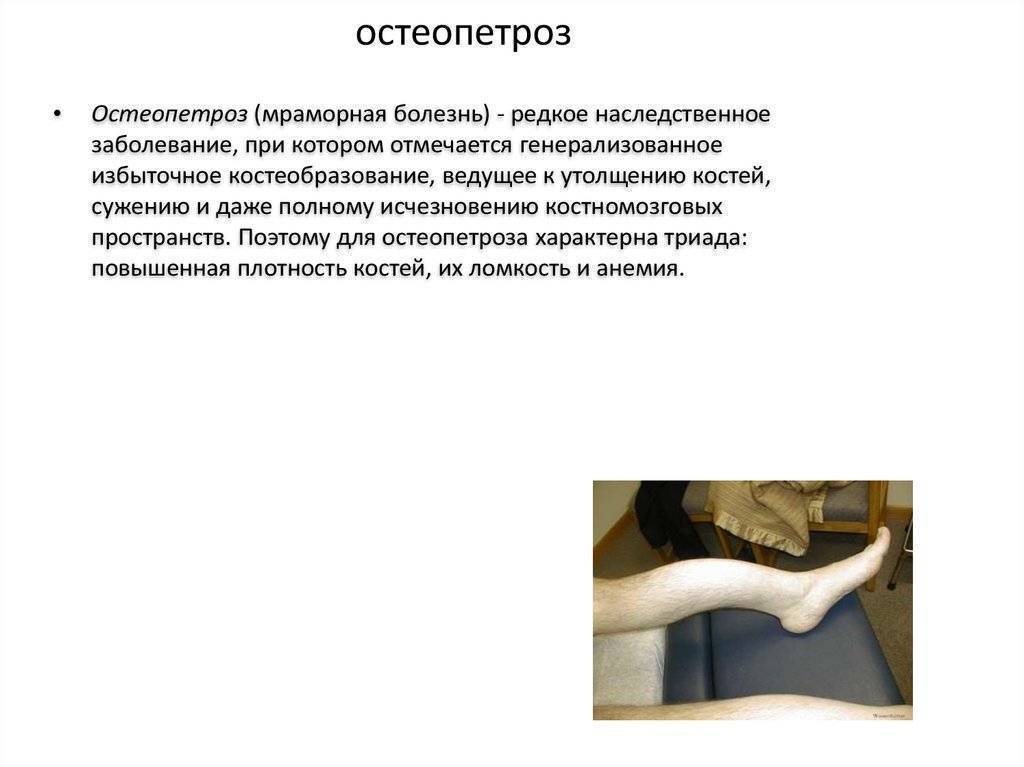
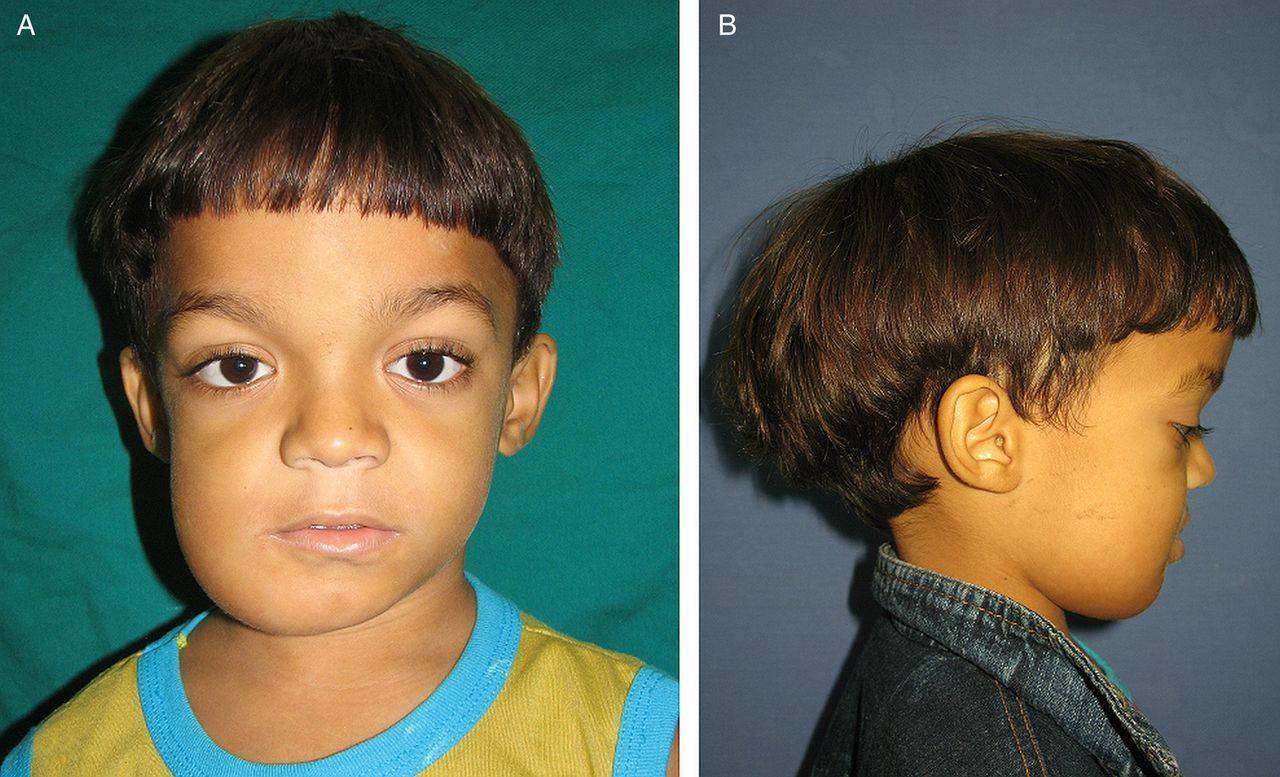
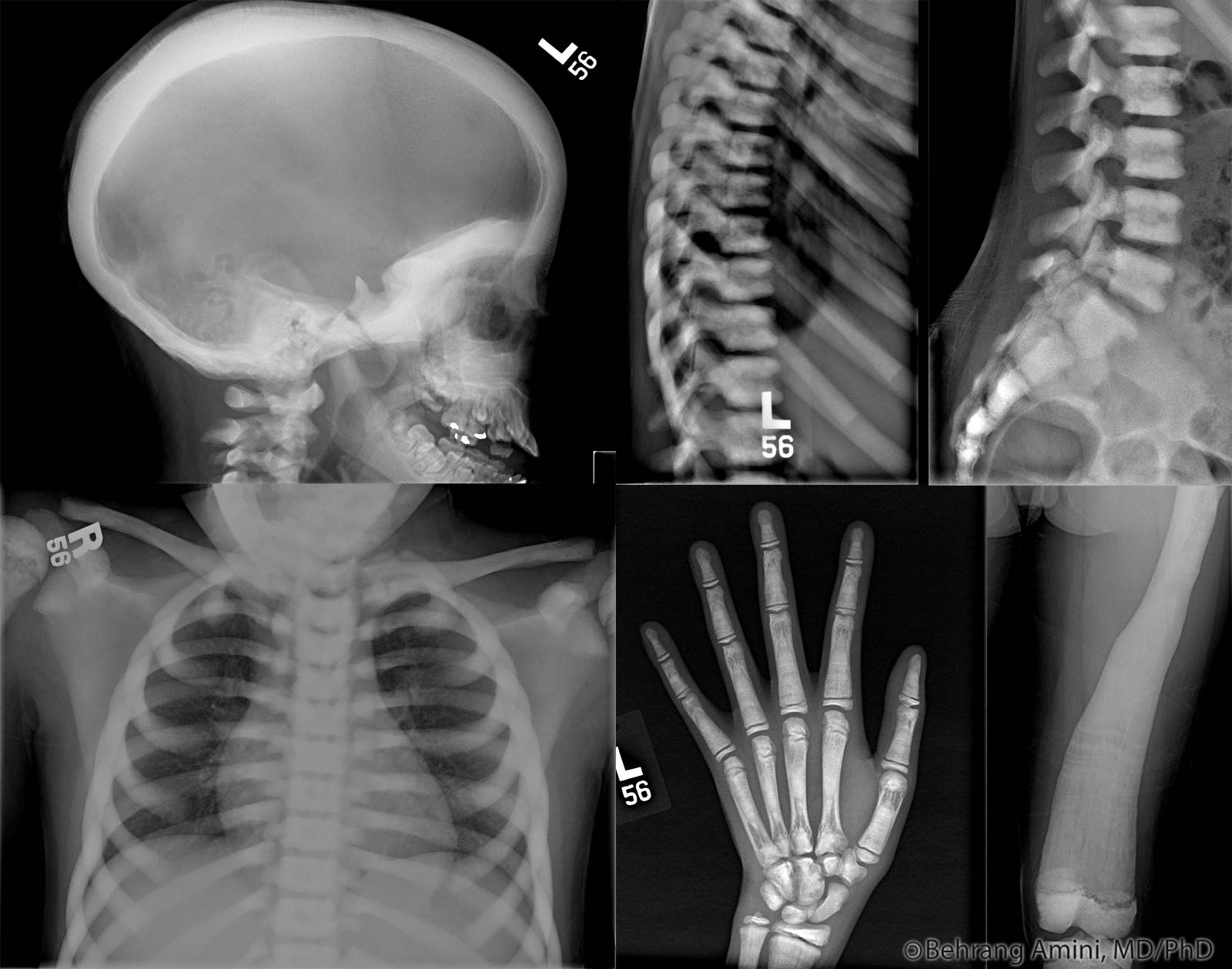
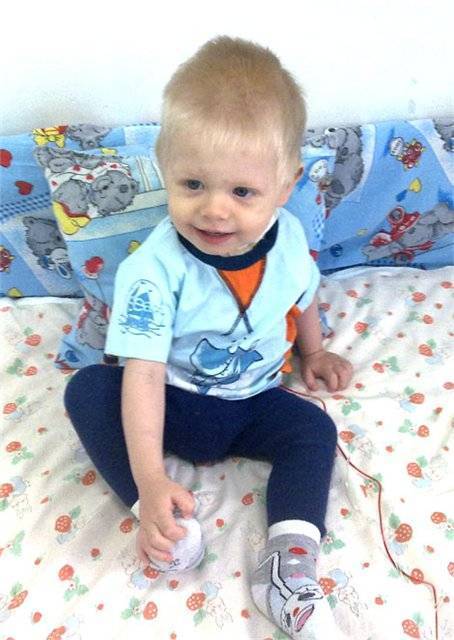
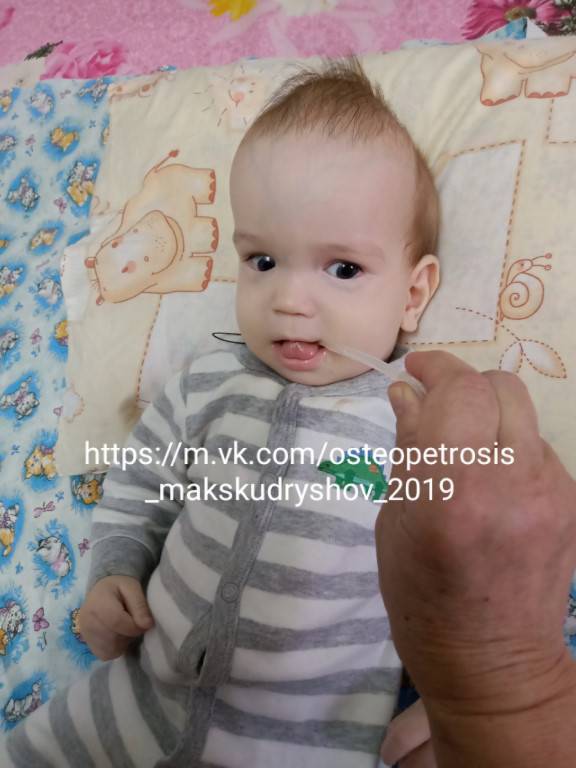
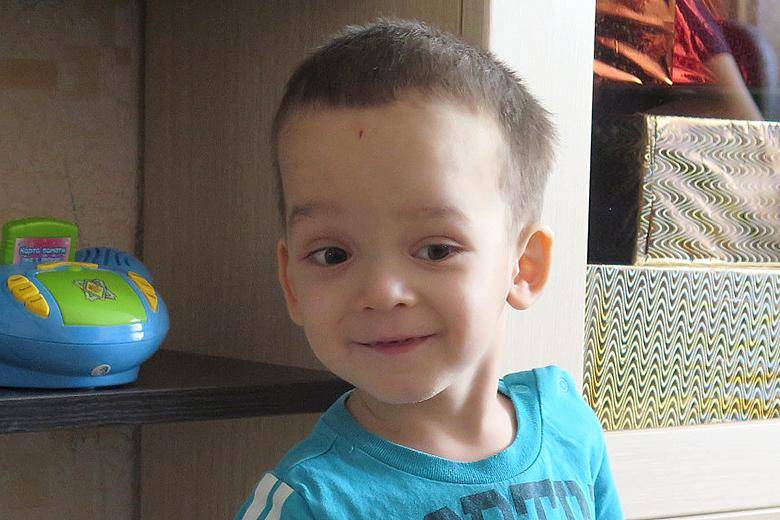
Симптомы Мраморной болезни:
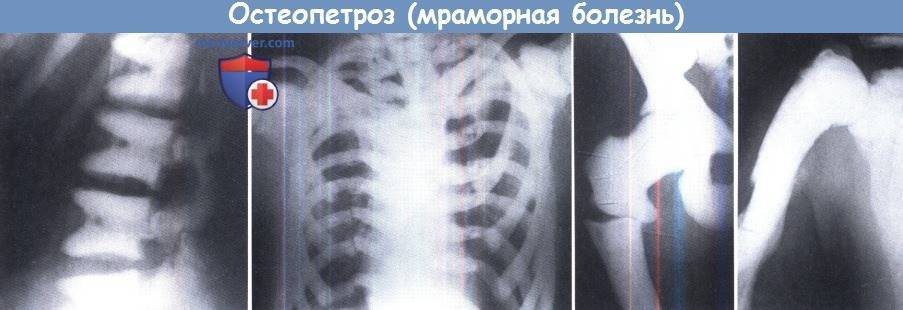
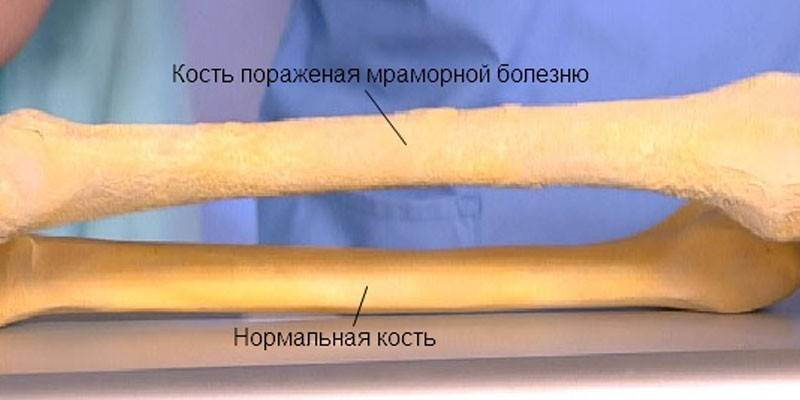
Различают две формы мраморной болезни: проявляющуюся в раннем возрасте с резко выраженными симптомами и протекающую без видимых клинических проявлений и диагностируемую лишь при рентгенологическом исследовании.
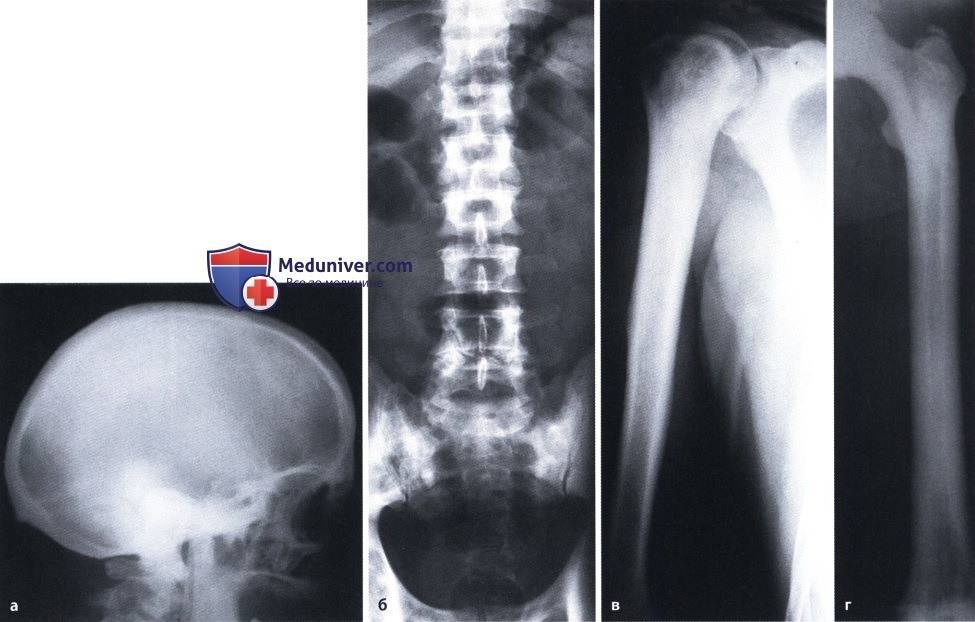
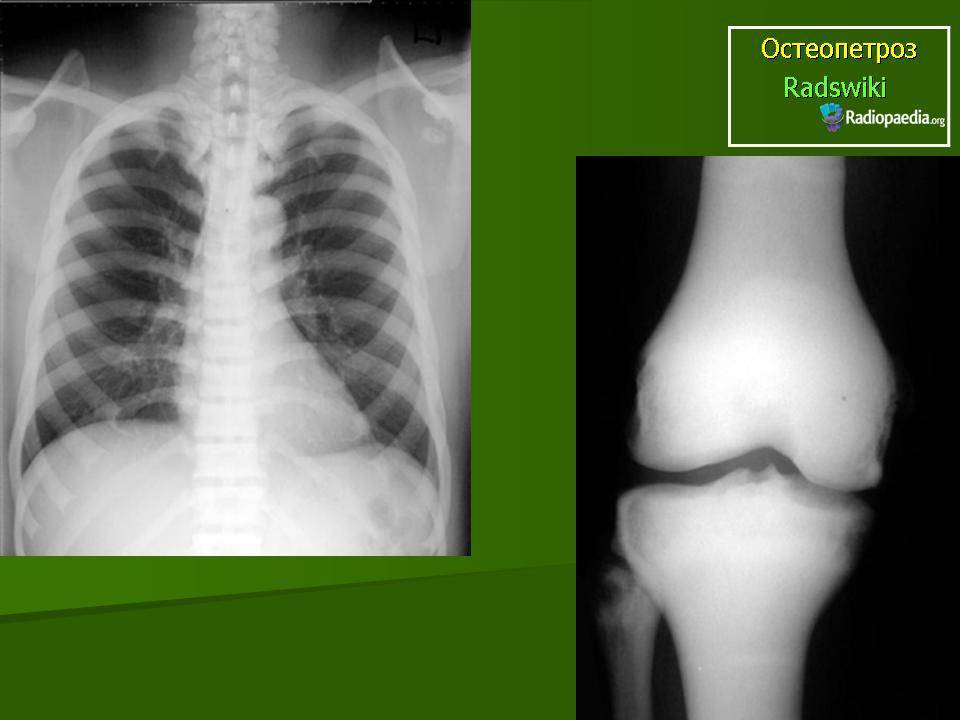
Заболевание характеризуется частичным или полным склерозированием губчатого вещества кости, чаще во всем скелете. В ранней стадии заболевания кости склерозированы лишь в области метафизов трубчатых костей, в периферических участках плоских костей; на остальном протяжении этих костей губчатая структура сохранена. Выявляется неравномерное уплотнение костей черепа. Придаточные полости обычно склерозированы (в большей степени – основная и лобная).
Поражение челюстных костей сопровождается нарушением развития и прорезывания зубов. Влияние болезни на зубы выражается в замедлении развития, позднем прорезывании и изменении их строения. Зубы имеют недоразвитые корни, облитерированные полости зуба и каналы. Характерна высокая поражаемость зубов кариозным процессом.
Мраморная болезнь, как правило, проявляется в детском возрасте. Нередки семейные поражения. Симптомами, заставляющими больного обратиться к врачу, являются боли в конечностях, утомляемость при ходьбе. Возможно развитие деформаций и возникновения патологических переломов костей конечностей. При осмотре больного отклонений в физическом развитии не отмечают. При рентгенологическом исследовании обнаруживается, что все кости скелета (трубчатые, ребра, кости таза, основание черепа, тела позвонков) имеют резко уплотненную структуру. Эпифизарные концы костей несколько утолщены и закруглены, метафизы булавовидно утолщены, внешняя форма и размеры костей не изменены. Все кости плотны и совершенно не прозрачны для рентгеновского излучения, костномозговой канал отсутствует, кортикальный слой кости не выделяется. Особенно склерозированы кости основания черепа, таза, тела позвонков. В отдельных случаях в метафизарных отделах длинных трубчатых костей видны поперечные просветления, что придает им мраморный оттенок. Кости становятся менее упругими, ломкими. Патологические переломы – нередкое осложнение мраморной болезни. Чаще других наблюдаются переломы бедренных костей. Благодаря нормальному состоянию надкостницы их заживление происходит в обычные сроки, но в отдельных случаях консолидация замедляется из-за выключения из процесса остеогенеза эндоста, т.к. ткани костномозгового канала склерозированы. Последнее обстоятельство в детском возрасте является причиной развития вторичной анемии гипохромного типа.
Недостаточность гемопоэтической функции костного мозга ведет к компенсаторному увеличению размеров печени, селезенки и лимфатических узлов. В крови увеличивается число лейкоцитов, появляются незрелые формы – нормобласты.
Содержание фосфора и кальция в крови и моче не изменяется. Возможны изменения по типу гипохромной анемии. Следствием изменения строения костного скелета являются деформации лицевого и мозгового черепа, позвоночника, грудной клетки. Может развиваться варусная деформация в проксимальном отделе бедренной кости, галифеобразные искривления диафизов бедренных костей. При появлении гиперостоза скелета в первые годы жизни развивается гидроцефалия как следствие остеосклероза основания черепа; характерны низкий рост, позднее начало ходьбы, ослабление или потеря зрения вследствие сдавливания в костных каналах зрительных нервов, позднее появление островков окостенения эпифизов, задержка прорезывания зубов, которые нередко поражаются кариесом.
Образ жизни при остеопетрозе
При мраморной болезни рекомендуется регулярно выполнять лечебную гимнастику. Комплекс составляется для каждого пациента индивидуально с учетом степени тяжести недуга, возраста, общего состояния. ЛФК поможет укрепить опорно-двигательный аппарат, снять нагрузку из пораженных участков.
В качестве поддерживающей терапии применяется массаж и плавание.
Больной должен соблюдать диету. Рацион рекомендуется дополнить свежими овощами, фруктами, кисломолочными продуктами (творог, твердый сыр, молоко), источниками белка. Все продукты должны быть натуральными. При гепатоспленомегалии количество жиров в меню нужно уменьшить
Важно контролировать вес, чтобы не спровоцировать патологические переломы
Кроме того, рекомендуется проводить санаторно-курортное лечение, которое поможет улучшить общее состояние.
Пациенты должны чаще отдыхать, чрезмерные физические нагрузки противопоказаны. Рекомендуется совершать пешие прогулки.
Чтобы больной чувствовал себя комфортно, дома должна быть ванна с низкими краями, стулья с высокими спинками, чтобы позвоночник не перенапрягался, в машине рекомендуется установить специальное регулируемое сиденье. Кроме того, стоит покупать ортопедическую обувь.