Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
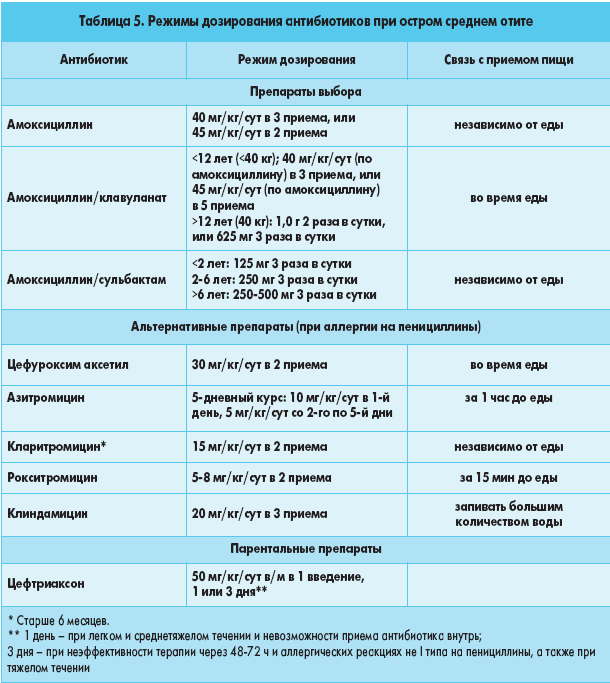
Отит
При остром отите тактика антибактериальной терапии иная, поскольку вероятность бактериальной природы этого заболевания достигает 40-60%. Учитывая это, до недавнего времени антибактериальные препараты назначались всем заболевшим.
Фото: kuprevich / freepik.com
Как показывает практика, для острого отита характерны интенсивные боли в первые 24-48 ч, затем у большинства детей состояние значительно улучшается и заболевание проходит самостоятельно. Спустя 48 часов симптомы сохраняются лишь у трети маленьких пациентов. Существуют интересные расчеты, показывающие, что если антибактериальные препараты назначать всем детям с острым отитом, то некоторую помощь (сокращение лихорадочного периода и длительности болей) они могут оказать только тем пациентам, у которых не должно было произойти самостоятельного быстрого выздоровления. Таким может быть лишь 1 ребенок из 20.
Что же будет с остальными 19-ю детьми? При приеме современных препаратов группы пенициллинов, таких, как амоксициллин или аугментин, ничего особо страшного не произойдет. У 2-3 детей может развиться понос или появятся кожные высыпания, которые быстро исчезнут после отмены препаратов, но выздоровление не ускорится. Как и в случае с бронхитом, назначение антибактериальных препаратов при отите не предотвращает развития гнойных осложнений. Осложненные формы отита с одинаковой частотой развиваются как у детей, получавших, так и у не получавших антибактериальные препараты.
Современный подход к лечению отита
К настоящему времени выработана новая тактика назначения антибактериальных препаратов при остром отите. Антибактериальные препараты целесообразно назначать всем детям в возрасте до 6 месяцев даже при сомнительном диагнозе острого отита (выяснить, что у маленького ребенка болит именно ухо, не так просто).
В возрасте от 6 месяцев до 2-х лет при сомнительном диагнозе (или легком течении) острого среднего отита назначение антибиотиков можно отложить, ограничившись наблюдением за ребенком — так называемая выжидательная тактика. Естественно, во время наблюдения детям необходимо давать обезболивающие препараты и, по необходимости, жаропонижающие. Если в течение 24-48 ч его состояние не улучшится, то необходимо начать антибактериальную терапию.
Конечно, в этом случае к родителям предъявляются повышенные требования
Прежде всего, необходимо обсудить с врачом, когда давать антибиотики, и уточнить, на какие признаки заболевания следует обращать внимание. Главное, уметь объективно оценить динамику боли, ее усиление или уменьшение, и вовремя заметить появление новых признаков болезни — кашля, сыпи и др
У родителей должна быть возможность связаться с врачом по телефону, а также иметься в наличии выписанный рецепт на антибиотик.
У детей старше 2 лет выжидание и наблюдение в течение 48 часов является самой предпочтительной тактикой, за исключением случаев тяжелого течения (температура выше 39^(0)С, интенсивные боли) болезни.
Источники
- Anci E., Braun C., Marinosci A., Rodieux F., Midun E., Torres MJ., Caubet JC. Viral Infections and Cutaneous Drug-Related Eruptions. // Front Pharmacol – 2020 – Vol11 – NNULL – p.586407; PMID:33776753
- Lassi ZS., Padhani ZA., Das JK., Salam RA., Bhutta ZA. Antibiotic therapy versus no antibiotic therapy for children aged 2 to 59 months with WHO-defined non-severe pneumonia and wheeze. // Cochrane Database Syst Rev – 2021 – Vol1 – NNULL – p.CD009576; PMID:33469915
- Marusinec R., Kurowski KM., Amato HK., Saraiva-Garcia C., Loayza F., Salinas L., Trueba G., Graham JP. Caretaker knowledge, attitudes, and practices (KAP) and carriage of extended-spectrum beta-lactamase-producing E. coli (ESBL-EC) in children in Quito, Ecuador. // Antimicrob Resist Infect Control – 2021 – Vol10 – N1 – p.2; PMID:33407927
- Yousif MK. Mothers’ false beliefs and myths associated with teething. // Qatar Med J – 2020 – Vol2020 – N2 – p.32; PMID:33329998
- Willems J., Hermans E., Schelstraete P., Depuydt P., De Cock P. Optimizing the Use of Antibiotic Agents in the Pediatric Intensive Care Unit: A Narrative Review. // Paediatr Drugs – 2021 – Vol23 – N1 – p.39-53; PMID:33174101
- Shahrin L., Chisti MJ., Shahid ASMSB., Rahman ASMMH., Islam MZ., Afroze F., Huq S., Ahmed T. Injectable Amoxicillin Versus Injectable Ampicillin Plus Gentamicin in the Treatment of Severe Pneumonia in Children Aged 2 to 59 Months: Protocol for an Open-Label Randomized Controlled Trial. // JMIR Res Protoc – 2020 – Vol9 – N11 – p.e17735; PMID:33136058
- De Wolf D., Genouw A., Standaert C., Victor A., Vanoverbeke N., De Groote K., Martens L. Endocarditis prophylaxis in daily practice of pediatricians and dentists in Flanders. // Eur J Pediatr – 2021 – Vol180 – N2 – p.397-405; PMID:32780192
- de Sá Almeida JS., de Oliveira Marre AT., Teixeira FL., Boente RF., Domingues RMCP., de Paula GR., Lobo LA. Lactoferrin and lactoferricin B reduce adhesion and biofilm formation in the intestinal symbionts Bacteroides fragilis and Bacteroides thetaiotaomicron. // Anaerobe – 2020 – Vol64 – NNULL – p.102232; PMID:32634470
- Basha GW., Woya AA., Tekile AK. Prevalence and risk factors of active trachoma among primary school children of Amhara Region, Northwest Ethiopia. // Indian J Ophthalmol – 2020 – Vol68 – N5 – p.750-754; PMID:32317440
Когда необходимо обратиться к врачу
Врач-терапевт расскажет, чем лечить отравление, вызванное приемом антибиотиков. В некоторых случаях может потребоваться комплексная диагностика состояния желудочно-кишечного тракта. Для диагностики врач проведет опрос, осмотр и пальпацию, после чего направит на обследование для выявления возможных сопутствующих причин и заболеваний.
Срочный визит к врачу нужен в следующих случаях:
- нестерпимая боль при опорожнении кишечника;
- примеси крови в стуле;
- высокая температура тела;
- тошнота, рвота;
- диарея трое суток подряд и более;
- обильный водянистый, пенистый, слизистый стул чаще 15 раз в сутки;
- нарушения сознания;
- симптомы обезвоживания или невозможность пополнить запас жидкости: сочетание диареи с неукротимой рвотой.
Не ограничивайтесь симптоматической помощью при диарее, полноценное лечение может назначить только врач. Откладывать визит к специалисту не стоит и в том случае, если перечисленные симптомы не связаны с настоящим или недавним курсом антибиотиков
Особенно важно получить срочную помощь людям старше 60 лет и лицам, страдающим хроническими заболеваниями желудочно-кишечного тракта, мочевыводящей системы, органов малого таза, системными и эндокринными заболеваниями.
Важно помнить, что у всех методов есть определенные ограничения, и только специалист может подсказать, как справиться с проблемой.
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Список литературы
- Машарова А. А., Еремина Е. Ю. Пути профилактики кишечного дисбиоза у больных после антихеликобактерной терапии // Экспериментальная и клиническая гастроэнтерология. — 2009. — №8. — С. 108–111.
- Плоскирева А. А., Голден Л. Б. Антибиотикоассоциированный синдром в клинической практике // Гастроэнтерология. — 2018. — №2. — С. 58–61.
- Яковенко Э. П. Дисбактериоз кишечника // Лечебное дело. — 2004. — №3. — С. 3–8.
- Щербаков П. Л. Применение энтеросорбентов в лечении дисбиоза кишечника // Экспериментальная и клиническая гастроэнтерология. — 2009. — №3. — С. 88–92.
- Косюра С. Д., Ильченко Л. Ю., Пожарицкая Е. И., Мерзликина Н. Н. Антибиотик-ассоциированная диарея // Лечебное дело. — 2015. — №1. — С. 131–134.
Как собрать мочу у грудничка-мальчика: способы сбора и ошибки
Каждый человек не раз сталкивается с необходимостью сбора мочи для общего анализа. Первый анализ мочи обычно проводится еще в роддоме. В дальнейшем для регулярных исследований сбор мочи ребенка, как правило, приходится производить родителям самостоятельно. Для детей старшего возраста и взрослых эта процедура не представляет особой сложности, однако сбор мочи у грудничка-мальчика имеет особенности и нередко вызывает затруднение у родителей. Существует несколько методов, при помощи которых собрать мочу у детей данной возрастной категории не составит особого труда.
Перед исследованием нужно расспросить врача, выписывающего направление, как взять анализ, сколько миллилитров мочи нужно собрать, можно ли принести на анализ мочу, собранную с вечера (зависит от вида исследования), за сколько часов до доставки в лабораторию нужно собрать и т. д., поскольку каждый вид исследования имеет свои особенности.
В большинстве случаев для исследования требуется первая утренняя моча, если не указаны другие условия. Для анализа мочи по Нечипоренко требуется только средняя порция мочи, для анализа по Зимницкому следует собрать всю суточную мочу. У детей, находящихся в стационаре, суточную мочу собирают при помощи уретрального катетера. В домашних условиях суточная моча собирается после каждого кормления.
После антибиотиков
В своём втором исследовании учёные рассмотрели, что происходит в кишечнике, когда человек принимает пробиотики после курса антибиотиков. Двадцать один здоровый доброволец прошёл лечение антибиотиками широкого спектра (ципрофлоксацин и метронидазол) в течение одной недели. После чего они либо в течение 4-х недель, дважды в день принимали ту же добавку, что и в первом исследовании, либо аутологичный трансплантат фекальной микробиоты, представляющий образец собственной микрофлоры субъектов до приема антибиотиков, взятый с помощью эндоскопии верхней части ЖКТ, либо ничего и составляли группу контроля.
На этот раз никто из субъектов, принимавших пробиотики не был резистентен к колонизации. Антибиотики убили большую часть естественного микробиома, что позволило экзогенным штаммам распространиться. Однако за это пришлось заплатить: естественные бактерии кишечника восстанавливались в течение более длительного периода в группе, принимавшей пробиотики, по сравнению с группой контроля. Возврат к исходному показателю экспрессии генов клеток кишечника организма-хозяина также подавлялся в группе пробиотиков в течение шестимесячного периода последующего наблюдения.
Александр Хоруц (Alexander Khoruts), врач-гастроэнтеролог и руководитель медицинской программы по кишечной микрофлоре Университета Миннесоты, не принимавший участия в исследовании, заявил, что был удивлен, что пробиотики продемонстрировали вообще сколь-нибудь явный эффект, даже столь незначительный. Он отметил: «Я не ожидал, что эти микробы были активны настолько, чтобы повлиять на восстановление микробиома».
В основном, Хоруц занимается пациентами с инфекцией, вызванной C. difficile и с трудом поддающейся лечению, и едва ли не все его пациенты заявляют, что принимали пробиотики. Хотя он и не спорит с ними, а лишь подталкивает к употреблению большего количества ферментируемых продуктов питания, Хоруц всё же говорит, что доказательства, подтверждающие пользу применения пробиотиков, слабее, чем многие думают. «В своём литературном обзоре (хотя многие могут с ним не согласиться), я не обнаружил никаких убедительных доказательств, по меньшей мере в отношении инфекции C. difficile, о каком-либо положительном влиянии приёма пробиотиков», — заявляет врач.
Одним из значительных недостатков является очевидная нехватка рандомизированных исследований, предоставляющих данные по безопасности пробиотиков — именно эту тему поднимает системный обзор, представленный в журнале Annals of internal medicine.
Несмотря на результаты исследования Института Вейцмана, до сих пор неизвестно действительно ли приём пробиотиков во время или после курса антибиотиков замедляет восстановление естественного микробиома, и могут ли подобные пертурбации вызвать проблемы. Состав пробиотиков различен и, согласно Найту, исследователи вводили чрезвычайно высокую дозу. К тому же, дизайн исследования не включал анализ клинических результатов.
Тем не менее, длительные нарушения после курса антибиотиков связаны с рядом проблем со здоровьем, в т. ч. с инфекциями, ожирением, аллергией и хроническими воспалениями, заявляет Элинав. По его мнению, длительные нарушения, вызванные пробиотиками, исследованием которых занималась его команда, «потенциально могут привести к долгосрочным побочным эффектам у потребляющих их лиц».
Найт отмечает, что исследование проводили на здоровых добровольцах, которым вводили антибиотики только для целей научного исследования. В действительности же люди принимают антибиотики, страдая от какого-либо заболевания. Замедлят ли пробиотики восстановление естественной микрофлоры кишечника в этом случае?
«В этом исследовании абсолютно не рассматривается данный вопрос», — говорит Найт. — «В нём обсуждают введение антибиотиков здоровым субъектам, ситуация с которыми может в корне отличаться от клинической популяции пациентов».
Хоруц полагает, что ущерб от приёма большинства пробиотиков, вероятно, будет минимальным. Однако для него «и этого вполне достаточно, чтобы прекратить их назначение и задуматься над тем, чему верить. Полагаю, лечащий врач должен обладать здоровой степенью скептицизма в отношении заявлений, которые делают касательно подобных продуктов».
Почему возникает диарея после приема антибиотиков
Развитие осложнения на фоне антибактериальной терапии в виде диареи связано с уменьшением полезной микрофлоры, которая участвует в комплексе пищеварительных процессов:
- расщепление и усвоение питательных веществ из пищи;
- эвакуация содержимого желудка и кишечника;
- остаточное переваривание пищи;
- выведение токсинов и продуктов обмена;
- выделение, всасывание воды в кишечнике;
- формирование каловых масс, регуляция их выведения.
Даже при стандартной антибактериальной терапии, приводящей к незначительному дисбалансу, могут возникать побочные явления в виде нарушения работы кишечника.
Кроме того, диарее могут способствовать и сами бактериальные инфекции, которые являются основанием для приема антибиотиков. Продукты жизнедеятельности патогенных бактерий оказывают токсическое действие, а разжижение стула может быть связано с повышением температуры тела. Антибиотики борются с основным агентом и первопричиной недуга, и во многих случаях они действительно необходимы. Однако эта группа лекарств может ухудшить состояние пищеварительной системы.
Принципы назначения антибиотиков
Антибактериальные препараты следует применять только при инфекциях, вызываемых бактериями. В стационаре при тяжелых и угрожающих жизни инфекционных заболеваниях (например, менингите — воспалении оболочек мозга, пневмонии — воспалении легких и др.) ответственность за правильность выбора лекарства целиком лежит на враче, который основывается на данных наблюдения за пациентом (клинической картине) и на результатах специальных исследований.
Фото: ipopba / freepik.com
При легких инфекциях, протекающих в «домашних» (амбулаторных) условиях, ситуация принципиально иная. Врач осматривает ребенка и назначает лекарства, причем иногда это сопровождается объяснениями и ответами на вопросы, иногда — нет. Нередко родители сами просят врача назначить антибиотик. В таких ситуациях педиатру иногда психологически легче выписать рецепт, чем подвергать риску свою репутацию и тратить время на объяснение нецелесообразности такого назначения.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
5 апреля 2020
Классификация заболевания у детей
Причины возникновения воспаления:
- инфекция, попадающая из почек, уретры, тазовых и более отдаленных органов;
- нарушение функционирования мочевого пузыря;
- неправильное строение органа;
- неполное и/или нерегулярное опорожнение;
- кишечная палочка;
- синегнойная палочка, клебсиелла, протей (более редкие возбудители);
- вирусная инфекция (влияние непрямое – приводит к неправильной микроциркуляции мочи, что становится хорошим фоном для болезни);
- уреаплазма, хламидия, микоплазма (обычно причина заражения – хламидиоз у родителей, а также отсутствие гигиены, посещение общественных бань и т. д.);
- фимоз (актуально для мальчиков);
- пузырно-мочеточниковый рефлюкс;
- грибок (при иммунодефиците).
Дополнительные факторы риска появления цистита:
- мочекаменная болезнь;
- попадание в мочевой пузырь инородных предметов;
- терапия токсичными для почек препаратами, включая цитостатики в онкологии;
- инвазивные обследования по урологическому профилю;
- дисбактериоз;
- заражение глистами;
- различные инфекционные заболевания кишечного тракта;
- широкий ряд гинекологических болезней;
- воспалительно-гнойные процессы;
- дисфункция эндокринной системы;
- радиация;
- переохлаждение;
- несоблюдение базовых норм личной гигиены;
- и пр.
Как проявляется цистит у ребенка: основные симптомы
У ребенка есть способы защититься от проникновения инфекции в мочевыводящие пути. Например, моча выходит из почек вашего ребенка через мочеточники в мочевой пузырь. Бактерии, попадающие в мочевыводящие пути, выводятся наружу во время мочеиспускания. Этот односторонний поток мочи не дает бактериям заразить мочевыводящие пути. Иногда защитные силы организма ослабевают, и бактерии восходящим путем попадают в мочевой пузырь,вызывая его воспаление. Если у ребенка есть симптомы цистита или у него жар без ясной причины, обратитесь к врачу в течение 24 часов.
Циститы часто встречаются у детей, особенно у девочек (что связано с особенностями строения мочевых путей). Немедленное лечение цистита у ребенка может предотвратить поражение почек (пиелонефрит). Он может развиться из-за инфекции, которая распространяется вверх по одному или обоим мочеточникам. Инфекции почек очень болезненны, могут быть опасными и вызывают серьезные проблемы со здоровьем, поэтому лучше начать лечение как можно раньше.
Признаки заболевания у грудных младенцев и детей до года:
- сниженный аппетит либо полный отказ от питания;
- беспокойность, которая усиливается, когда ребенок мочится;
- плач, нервное возбуждение либо, наоборот, вялость и слабость;
- повышенная температура тела, вплоть до лихорадки;
- спазм уретрального сфинктера снаружи, задержка мочи ввиду выработанного рефлекса;
- изменение мочи: мутность, осадок, хлопья, отталкивающий запах.
У детей старшего возраста симптомы достаточно яркие, выраженные. Основные симптомы – это боль в нижней части живота, спины или в боку, а также острая потребность в мочеиспускании или частые походы в туалет. Некоторые малыши, которые уже приучены к горшку или ходят в туалет, теряют контроль над своим мочевым пузырем и могут мочиться в постель. Родители также могут увидеть капли крови в моче и/или мочу розового цвета.
Важно знать, как проявляется цистит у детей младшего возраста. У младенцев могут быть более общие симптомы, такие как суетливость, снижение аппетита, плач, беспокойство на горшке или лихорадка
Другие симптомы цистита включают:
- жжение или боль при опорожнении мочевого пузыря;
- зловонную или мутную мочу;
- резкие позывы к мочеиспусканию, а потом выделение всего нескольких капель мочи;
- высокую температуру;
- тошноту или рвоту;
- диарею.
Как определить острый цистит?
Болезнь проявляется быстро, со стремительным нарастанием симптоматики:
- позывы к опорожнению мочевого пузыря каждые 20 минут или чаще;
- боль над лобком, отдающаяся в промежность и усиливающаяся при прощупывании живота и даже малой наполненности мочевого пузыря;
- затрудненный выход мочи, сопровождающийся резями и болью;
- недержание мочи;
- несколько капель крови после мочеиспускания;
- позывы, не приводящие к мочеиспусканию.
Грамотный подход к назначению лекарств
В любом случае врач должен следовать двум основным принципам антибактериальной терапии:
- Быстрое назначение наиболее эффективных препаратов в тех случаях, когда их эффект доказан.
- Максимальное сокращение применения антибактериальных препаратов во всех других случаях.
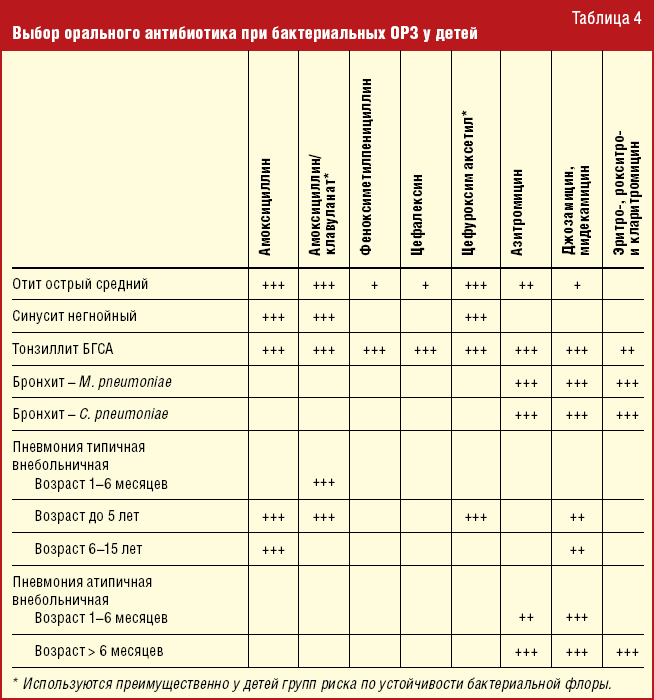
Надежных внешних признаков или простых и дешевых лабораторных методов, позволяющих различать вирусную и бактериальную природу инфекций дыхательных путей, к сожалению, нет. В то же время известно, что острый ринит (насморк) и острый бронхит (воспаление слизистой оболочки бронхов) практически всегда вызываются вирусами, а ангина (воспаление небных миндалин и глотки), острый отит (воспаление уха) и синусит (воспаление слизистой оболочки околоносовых пазух) в значительной части случаев — бактериями.
Естественно предположить, что подходы к антибактериальной терапии отдельных острых инфекций верхних дыхательных путей должны несколько различаться.
Насморк и бронхит
При остром рините (насморке) и бронхите антибактериальные препараты не показаны. На практике все происходит по-другому: один-два дня повышенной температуры и кашля у ребенка родители, как правило, не дают малышу антибактериальные препараты. Но затем они начинают опасаться, что бронхит осложнится пневмонией, и решают использовать антибиотики. Здесь стоит отметить, что такое осложнение возможно, однако оно практически не зависит от предшествовавшего приема антибактериальных препаратов. Основными признаками развития пневмонии служит ухудшение состояния (дальнейшее повышение температуры тела, усиление кашля, появление одышки). В такой ситуации надо немедленно вызвать врача, который решит, надо ли корректировать лечение.
Фото: nadyaskobeleva / freepik.com
Если же состояние не ухудшается, но и существенно не улучшается, то очевидной причины для назначения антибактериальных препаратов нет. Тем не менее, именно в этот период некоторые родители не выдерживают и начинают давать препараты детям «на всякий случай».
Особо следует отметить, что очень популярный критерий назначения антибактериальных препаратов при вирусных инфекциях — сохранение повышенной температуры в течение 3-х дней — ровным счетом ничем не обоснован. Естественная длительность лихорадочного периода при вирусных инфекциях дыхательных путей у детей значительно варьирует, возможны колебания от 3 до 7 дней, а иногда и больше. Более длительное сохранение так называемой субфебрильной температуры (37,0-37,5^(0)С) вовсе не обязательно связано с развитием бактериальных осложнений, а может быть следствием совершенно других причин. В таких ситуациях применение антибиотиков обречено на провал.
Типичным признаком вирусной инфекции является сохраняющийся кашель на фоне улучшения общего состояния и нормализации температуры тела. Необходимо помнить, что антибактериальные препараты не являются противокашлевыми средствами. У родителей в этой ситуации есть широкие возможности по применению народных противокашлевых средств. Кашель является естественным защитным механизмом, и исчезает последним из всех симптомов заболевания. Однако если у ребенка интенсивный кашель сохраняется 3-4 и более недель, надо искать его причину.
Механизм развития диареи после курса антибиотиков
Антибиотик-ассоциированная диарея (ААД) развивается в результате гибели и патогенных бактерий, и полезных микроорганизмов. Дисбаланс микрофлоры называется дисбиозом. Согласно статистическим данным, источником такого расстройства пищеварения может быть до ⅕ используемых в медицинской практике видов антибиотиков. Обычно такое явление возникает в результате приема средств широкого спектра действия.
Как правило, такой вид диареи не имеет других признаков, в отличие от пищевого отравления. К основным симптомам отравления антибиотиками относят водянистый или жидкий стул, реже — схваткообразные боли в животе. Чаще всего состояние кишечника приходит в норму уже спустя 2–3 дня.
В очень редких случаях антибактериальная терапия может стать причиной колонизации слизистых оболочек патогенными микроорганизмами — Clostridium difficile и Salmonella. Они провоцируют тяжелые инфекции с упорно протекающей диареей, что повышает риск обезвоживания и может привести к серьезным последствиям для здоровья.
Антибиотик-ассоциированная диарея может возникать на фоне длительного применения подходящих доз препарата, причем необязательно в форме таблеток — к такому результату могут привести и инъекции. Однако отравление может возникнуть и из-за передозировки. Каждый антибиотик оказывает токсическое действие на разные органы, поэтому учитывается категория лекарственного средства. К общим симптомам передозировки относят следующие:
- высокая температура тела (до 39–40 ˚C);
- диарея;
- рвота;
- боль в мышцах;
- боль в правом подреберье;
- перепады артериального давления;
- тахикардия или брадикардия;
- боль в суставах;
- головокружение и др.
При токсическом поражении печени могут появляться следующие признаки: желтушность кожи и склер, зуд кожи, вздутие живота и др. При поражении почек объем мочи значительно снижается, при этом возникает сильное чувство жажды. Отравление аминогликозидами приводит к появлению признаков токсического отита: острой боли в ушах, снижению остроты слуха, чувству заложенности и др. Все состояния, связанные с передозировкой антибиотиками, требуют немедленного лечения отравления
Важно как можно скорее вызвать скорую помощь
Как часто можно давать антибиотики детям?
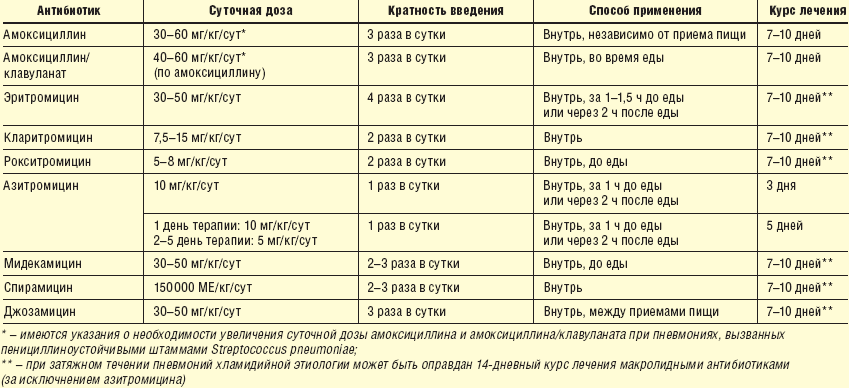
Дети болеют как минимум раз в году. ОРВИ и грипп не являются поводом для назначения антибиотиков. Их применение потребуется в случаях, когда на фоне основного заболевания появляются осложнения. Вопрос, сколько раз в год можно давать антибиотики малышам разных возрастов, не совсем корректный. Их можно пить тогда, когда это требуется по состоянию здоровья.
Какие лекарственные препараты следует принимать, скажет только врач, с учетом возраста и состояния здоровья ребенка. Например, детям в возрасте 3-х месяцев антибактериальные препараты назначают при температуре тела более 38°C, если она не падает 3 дня подряд. При таком же состоянии у ребенка 3-х лет педиатр обычно назначает поливитамины и жаропонижающее.
Прием таких серьезных лекарственных средств требует соблюдения следующих правил:
- Принимать их только по назначению врача. Самостоятельное лечение недопустимо.
- Соблюдать кратность и время приема, что позволит поддерживать нужную концентрацию препарата в крови.
- Для назначения подходящего лекарственного средства рекомендуется предварительно сдать бактериологический посев.
- Курс нельзя прерывать даже после явного улучшения состояния.
- Контролировать эффективность приема препарата. Если улучшение не наступает в течение 3-х дней – заменить его на другое средство.

Для полного уничтожения болезнетворных бактерий при приеме антибиотиков важна системность. В противном случае могут возникнуть устойчивые к их действию штаммы, и последующее лечение будет сложнее и длительнее. Одни и те же антибиотики нельзя давать более 3-х курсов лечения подряд.
Почему частый прием антибиотиков вреден для ребенка?
Частый и бесконтрольный прием антибиотиков детьми несет неблагоприятные последствия для здоровья:
- появляется риск возникновения аллергии на прием медицинских препаратов;
- нарушается микрофлора кишечника;
- появляется устойчивость (резистентность) бактерий к лекарству, и повторный его прием через некоторое время может быть неэффективным;
- могут возникнуть аллергические реакции – тошнота, дерматит, жжение в носу, головокружение, анафилактический шок.
При появлении устойчивости к препарату последующее лечение будет более дорогостоящим и сложным. По этой причине давать антибиотик детям «на всякий случай» категорически нельзя.
Увеличение в организме числа бактерий, устойчивых к действию того или иного антибиотика приводит к серьезным последствиям:
- увеличению периода восстановления после болезни;
- частым рецидивам;
- появлению хронических болезней;
- инвалидности или даже летальному исходу от заболеваний, которые ранее поддавались лечению.
Действие антибиотиков направлено на уничтожение патогенных микроорганизмов и в то же время наносит пациенту вред. Если ребенок часто принимает антибиотики, то одним из неприятных последствий может быть появление дисбактериоза. Такие неприятные симптомы, как нарушение функционирования кишечника, диарею, запор, метеоризм и вздутие, можно свести к минимуму при четком соблюдении рекомендаций врача по приему препарата.

У каких детей чаще развивается инфекция мочевого пузыря
У девочек гораздо больше шансов заболеть инфекциями мочевого пузыря, чем у мальчиков, за исключением первого года жизни. Среди мальчиков младше 1 года, тех, у кого не была удалена крайняя плоть (выполнено обрезание) имеют более высокий риск инфекции мочевого пузыря. Тем не менее, у большинства необрезанных мальчиков инфекция мочевого пузыря не развивается.
Как правило, любое патологическое состояние или привычка задерживать мочу в мочевом пузыре ребенка слишком долго, могут привести к инфекции. Другие факторы, которые могут повысить вероятность развития цистита, включают:
- гиперактивный мочевой пузырь, излечимое заболевание, которое часто проходит по мере взросления ребенка;
- неполное опорожнение мочевого пузыря;
- слишком долгое ожидание, чтобы помочиться;
- запор – менее двух испражнений в неделю или жесткие фекалии, которые болезненны или трудны для прохождения;
- пузырно-мочеточниковый рефлюкс (ПМР) – обратный поток некоторого количества мочи из мочевого пузыря по направлению к почкам во время мочеиспускания;
- сужение уретры – проблему, которая ограничивает нормальный поток мочи, например, камень или слишком узкий канал (стриктура). В некоторых случаях это может быть связано с врожденным дефектом;
- нарушения правил гигиены, дефекты ухода за маленьким ребенком;
- семейный анамнез цистита.
Среди девочек-подростков более склонны к инфекции мочевого пузыря те, кто ведет половую жизнь. Из-за особенностей анатомии у девочек гораздо больше шансов заболеть инфекцией мочевого пузыря, чем у мальчиков.
У девочек уретра короче, чем у мальчиков, таким образом, бактериям нужно проделать небольшой путь, чтобы достичь мочевого пузыря и вызвать инфекцию.
У девочек уретра расположена ближе к анальному отверстию, источнику бактерий, которые могут вызвать инфекцию мочевого пузыря.