Коклюш
Инкубационный период: 6 — 20 дней.
Инфекционный период: примерно в течение 25-30 дней с момента заболевания, особенно заразными больные являются в начале болезни. Если с ранней стадии болезни назначаются антибиотики, это помогает устранить симптомы и ограничить заразный период до 5 дней.
Симптомы как при простуде, а также кашель, который постепенно усиливается. Спустя 2 недели начинаются сильные приступы кашля. Из-за этих приступов ребенок обессиливает, во время приступа ему сложно дышать.
Маленькие дети (до шести месяцев) переносят болезнь гораздо тяжелее, у них может появиться апноэ — временная остановка дыхания. Во время приступов наблюдается цианоз губ и лица. Ваш ребенок может задыхаться, страдать рвотой. Приступы кашля могут длиться несколько недель и вплоть до трех месяцев.
В связи с тяжестью проявлений, очень важна профилактика коклюша, для чего существует вакцина.
Что делать?
Обратитесь к врачу, если у вашего ребенка кашель, и он не проходит, а лишь усиливается, приступы кашля становятся продолжительнее и учащаются
В интересах других детей важно знать, есть ли у вашего ребенка коклюш. Проконсультируйтесь со своим врачом по поводу того, как ухаживать за вашим ребенком
Избегайте контакта с маленькими детьми, так как они наиболее подвержены тяжелым осложнениям.
Лечение дерматита
Независимо от вида дерматита лечение всегда выстраивается по единому алгоритму
На начальном этапе важно прекратить контакт раздражителей с кожей или внутренней средой организма. Для этого проводят курс очищения кожи или общей детоксикации организма
методика этапа зависит от этиологии заболевания:
- при химическом контактном дерматите проводят промывание кожи, затем накладывают повязку с нейтрализующим раздражитель веществом (щелочью при ожоге кислотой, или кислотой при ожоге щелочью);
- при аллергическом, периоральном и медикаментозном дерматите промывают кожу и слизистые, назначают сорбенты (Энтеросгель, активированный уголь), корректируют диету;
- при наличии паразитарных инфекций назначают курс антигельминтных препаратов (Пирантел и его аналоги).
- Для восстановления кожи назначают препараты в зависимости от вида воспаления кожи и характера течения заболевания:
- антигистаминные препараты локального действия (Гидрокортизон, Синафлан);
- системные антигистаминные препараты (Супрастин, Кларитин);
- антибиотики и противогрибковые препараты системного или локального действия при признаках гнойного воспаления и некроза тканей.
Особое внимание уделяется ежедневному уходу за кожей. Он включает очищение мягкими нейтральными средствами, а также использование специальной косметики для пациентов, страдающих дерматитами.
Перечень ООИ
Всемирной Организацией Здравоохранения был составлен целый список из более ста болезней, способных быстро и массово распространяться среди населения. Изначально, по данным на 1969 год, в этот список входило всего 3 заболевания:
- чума;
- холера;
- сибирская язва.
Однако позднее список был значительно расширен и все патологии, которые в него вошли, условно были разделены на 2 группы:
1. Заболевания, которые носят необычный характер и могут повлиять на здоровье населения. К ним относят:
- оспу;
- грипп человека;
- полиомиелит;
- тяжелый острый респираторный синдром.
2. Заболевания, любое проявление которых оценивается как угроза, поскольку эти инфекции способны оказывать серьезное влияние на здоровье населения и быстро распространиться в международных масштабах. Сюда же относят заболевания, которые представляют региональную или национальную проблему. К ним относят:
- холеру;
- легочную форму чумы;
- желтую лихорадку;
- геморрагические лихорадки (Ласса, Марбург, Эбола, лихорадка Западного Нила);
- лихорадку денге;
- лихорадку Рифт-Валли;
- менингококковую инфекцию.
В России к этим болезням добавлены еще две инфекции — сибирская язва и туляремия.
Все эти патологии характеризуются тяжелым протеканием, высоким риском смертности и, как правило, составляют базу для биологического оружия массового поражения.
Другие заболевания кожи и подкожной клетчатки
- Альбинизм;
- другие нарушения пигментации — чрезмерная постинфекционная пигментация, хлоазма, веснушки, темные пятна, чечевичное пятно, ползучая гемангиома;
- себорейная бородавка — темный папулезный дерматит, болезнь Лезер-Трелата;
- темный кератоз — броский и ретикулярный папилляр;
- мозоли и натоптыши;
- другие формы утолщения эпидермиса — приобретенные рыбьи чешуйки, приобретенный кератоз (кератодермия) рук и подошв, кератоз (руки и ноги), сухость кожи, кожный рог;
- нарушения трансэпидермальной элиминации — фолликулярный и париетальный кератоз, проникающий в кожу , реактивный перфоративный коллагеноз;
- гнойный гангренозный дерматит — гангренозный дерматит, гнойный язвенный дерматит;
- пролежень;
- атрофические заболевания кожи — склероз и атрофический лишай, атрофия кожи Швеннингера-Буцци, атрофия кожи Ядассона-Пеллизари, атрофия кожи Пасини и Пьерини, рубцевание и фиброз кожи;
- растяжки кожи;
- гипертрофические заболевания кожи — келоидный рубец (гипертрофический рубец, келоидный);
- гранулематозные заболевания кожи и подкожной клетчатки — в т.ч. кольцевая гранулема, лицевая гранулема (эозинофильная гранулема);
- красная волчанка — дискоидная красная волчанка, подострая кожная красная волчанка;
- другие ограниченные заболевания соединительной ткани — склеродермия, линейная склеродермия, склероз пальцев, папулы Готтрона, атрофия сосудов кожи.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
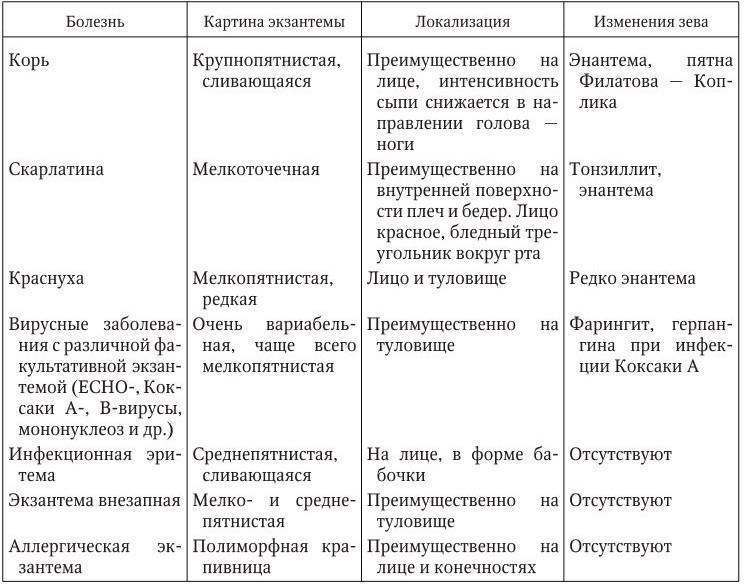
Особенности заболеваний кожи
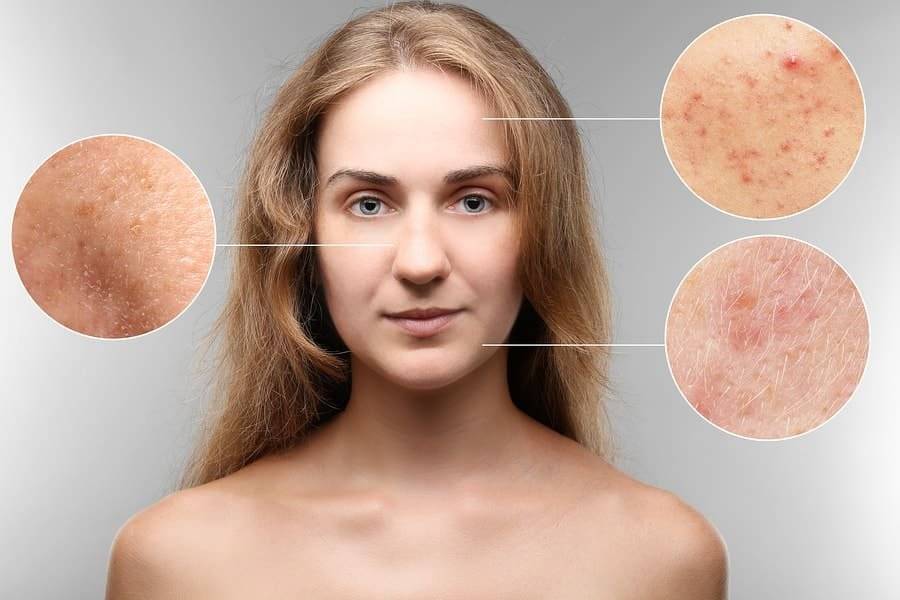 Патологии кожи
Патологии кожи
Кожные болезни имеют разные причины и течение, но у них есть одна общая черта — они часто раздражают пациентов больше, чем любые другие патологии. Женщина быстрее смирится с язвой желудка, чем с прыщами. Наиболее проблемными являются заболевания кожи головы и патологии с симптомами, проявляющимися на лице и на руках.
Кожные заболевания могут протекать в виде пятен, папул, волдырей, кист, гематом, волдырей, эритем или пустул. Они могут сопровождаться зудом, жжением кожи и болезненностью. Наиболее распространенные кожные заболевания включают аллергическую реакцию, микоз (грибок) и прыщи.
В свою очередь, заболевания кожи головы чаще всего проявляются перхотью и чрезмерным выпадением волос, что приводит к алопеции. При заболеваниях ногтей возникают сильные воспаления.
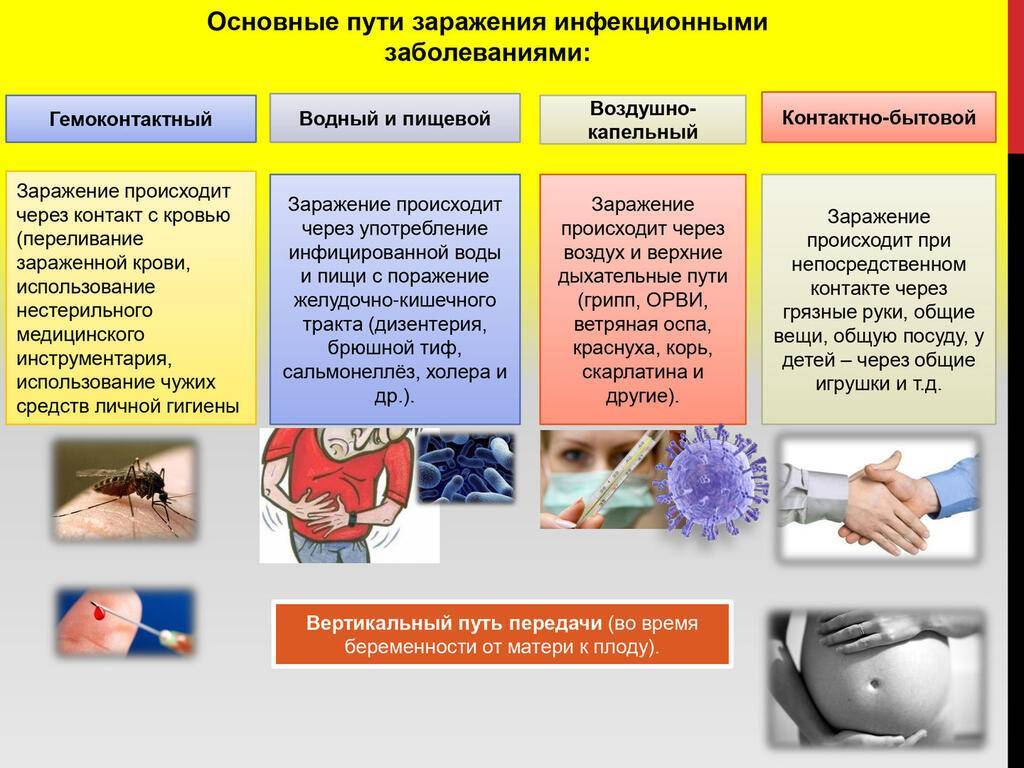
Кожные заболевания могут иметь различные причины. Наиболее распространенные инфекции:
- паразитарные;
- вирусные;
- бактериальные;
- грибковые.
Есть также аллергические и аутоиммунные заболевания кожи — они не передаются другим людям.
Детские дерматиты
Дерматит — воспаление кожи, возникающее в результате
воздействия различных физических
и химических факторов окружающей среды3.
Различают следующие виды дерматитов3:
Дерматиты от физических факторов:
механические (потертости, омозолелости, опрелости);
актинические (солнечные, рентгеновский, радиационный);
электрические (от тока);
от высокой и низкой температуры (ожоги,
обморожения).
Дерматиты от химических факторов
Возникают после прямого контакта различных химических веществ (стиральные порошки, краски
и др.) с кожей, а также после контакта с кожей веществ, входящих в состав
пластических масс, искусственных волокон, лекарств4.
Дерматиты от растений
Чаще всего возникают после соприкосновения с примулой, ядовитым сумахом, лютиковыми,
борщевиком,
ясенцом кавказским, паспалумом, гинго билиба, инжиром4.
Общие сведения о болезни
Среди всех дерматологических заболеваний доля псориаза у взрослых составляет примерно 7-8%, у детей в возрасте до 16 лет – 4%. Ему подвержены даже новорожденные, чаще – женского пола.
Болезнь не заразна, однако теория о ее вирусном происхождении пока не отклонена.
Если хотя бы один из родителей страдает от этого недуга, то шанс его развития у ребенка составляет 50%, если оба – 60%. В случае однояйцевых близнецов при поражении одного из них второй заболеет с вероятностью 75%. Изначально псориаз у ребенка появляется в области паха, поясницы, редко – на лице, а в дальнейшем локализуется на локтях, голове, под коленями, распространяется по всей спине, поражает подмышечные впадины, ногти.
Прогноз при раннем обнаружении хороший. В этом случае высокую эффективность дает местная терапия с последующей длительной ремиссией (до нескольких лет).
Заболевания придатков кожи
- Заболевания ногтей — вросший ноготь, отрыв ногтевой пластины, когтистость, дистрофия ногтей, линии Бо , синдром желтого ногтя;
- очаговая алопеция;
- андрогенная алопеция;
- выпадение волос без рубцов — выпадение волос телогена, выпадение волос анагена, фолликулярный муциноз;
- рубцовая алопеция — очаговая алопеция, плоско-пузатый лишай (плоско-пузатый лишай), алопеция, фолликулит, перифолликулит;
- неровности цвета и структуры волос — ломкость волос, изменение цвета волос;
- гипертрихоз (гирсутизм, приобретенная гипертрофия, ограниченная гипертрофия, гипертрихоз (политрихия);
- прыщи — обычные, сфокусированные, оспоподобные, тропические, детские;
- розовые угри;
- кистевые сильфонные образования кожи и подкожной клетчатки — эпидермальная киста, киста волосяного покрова, множественные сальные кисты;
- другие заболевания волосяного фолликула — келоидные прыщи, псевдодермальный гнойный фолликулит, множественные абсцессы апокринных желез в подмышечной впадине, инжирная лихорадка;
- заболевания потовых желез — повышенная потливость, плохой запах или цвет пота, отсутствие пота;
- болезни апокриновой железы — чрезмерный пот, цветные поты, болезнь Фокса-Фордайса.
Этиология бактериальных кожных инфекций
Самыми распространёнными возбудителями кожных инфекций являются стафилококки и стрептококки:
| Бактерия | Описание, провоцируемых инфекций |
|---|---|
| Стафилококки | |
| Стрептококки |
Наши врачи

Котова Лариса Константиновна
Врач – дерматовенеролог, кандидат медицинских наук
Стаж 26 лет
Записаться на прием

Тараторкин Валентин Валентинович
Врач – дерматовенеролог
Стаж 23 года
Записаться на прием
Виды бактериальных инфекций кожи
| Вид | Инфекция кожи и её особенности |
|---|---|
| Стафилококковые инфекции | Поверхностный фолликулит — характеризуется воспалительными процессами на кожи с белой гнойной серединой. Чаще всего инфекция поражает области волосяных покровов на руках, голенях и бёдрах, как правило, после эпиляции, проведённой без соблюдения гигиенических норм. Может перейти в хроническую форму. |
| Фурункулы — разновидность глубокого фолликулита, характеризуемая острым гнойно-некротическим воспалительными процессом фолликулов, сальных желёз, соединительной ткани вокруг них. Чаще всего инфекция обнаруживается в шейной, затылочной, бедренной области, на спине и даже на лице. В последнем случае может стать причиной серьёзных осложнений и виде сепсиса или менингита. | |
| Сибирская язва — ещё одна разновидность глубокого фолликулита. Является особо опасной инфекцией, характеризующейся очень быстрым развитием и острым течением. Она проявляется интоксикацией, воспалительными процессами кожи и лимфоузлов, внутренних органов. | |
| Панариций — инфекция, характеризующаяся острым гнойным процессом, поражающим пальцы верхних, реже — нижних конечностей. Проявляется болевой симптоматикой, отёками, покраснением, повышением температуры. На поздних стадиях развития требует хирургического вмешательства. | |
| Стрептококковые инфекции | Рожистое воспаление — инфекция, провоцируемая стрептококком группы «A». Она характеризуется развитием воспалительных процессов серозного или серозно-геморрагического характера, проявляющих себя очаговым поражением кожи ярко-красного цвета с отёком, общей интоксикацией организма и повышением температуры. Является одной из самых распространённых бактериальных инфекций. |
| Стрептодермия — инфекция, характеризующаяся развитием серозных воспалительных процессов без нагноений, резким отёком поражённого участка, быстрым формированием пузырьков или пятен, склонных к шелушению. | |
| Абсцесс — характеризуется формированием полости в подкожной жировой клетчатке или мышцах, заполненных гноем. Инфекция проявляет себя отёком, гиперемией, болевой симптоматикой. |
Диагностика и лечение бактериальных инфекций в ЦЭЛТ
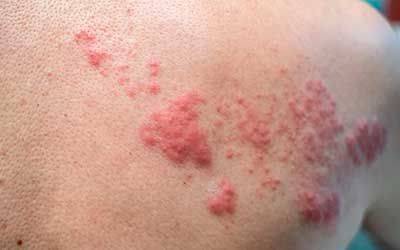
Перед тем, как приступить к лечению, наши специалисты проводят диагностические исследования инфекции, позволяющие установить её вид, точную локализацию гнойника (если он имеется) и причины, вызвавшие появление проблемы. В зависимости от ситуации проводится объективный осмотр и дополнительные исследования в виде ультразвукового сканирования мягких тканей, пункции, лабораторных анализов.
Тактика лечения зависит от результатов исследований и индивидуальных показаний пациента. Как правило, она заключается в антибиотикотерапии, которую подбирают исходя из того, каким возбудителем была вызвана инфекция. Так, заболевания кожи, вызванные стафилококком, хорошо поддаются лечению макролидами. Они считаются наименее токсичными антибиотиками и сравнительно легко переносятся человеческим организмом. Что касается стрептококковых инфекций, то против них возможно использование пенициллина. Курс лечения им предусматривает инъекции в течение восьми дней, после чего пациенту назначают его пероральным приём. Важный момент — проверка индивидуальной переносимости препарата.
Наилучших результатов позволяет добиться комплексное лечение бактериальных инфекций. Помимо приёма антибиотиков оно должно предусматривать:
- изменение рациона и правильное питание;
- физиотерапевтические мероприятия;
- повышение иммунитета организма с целью исключения рецидивов.
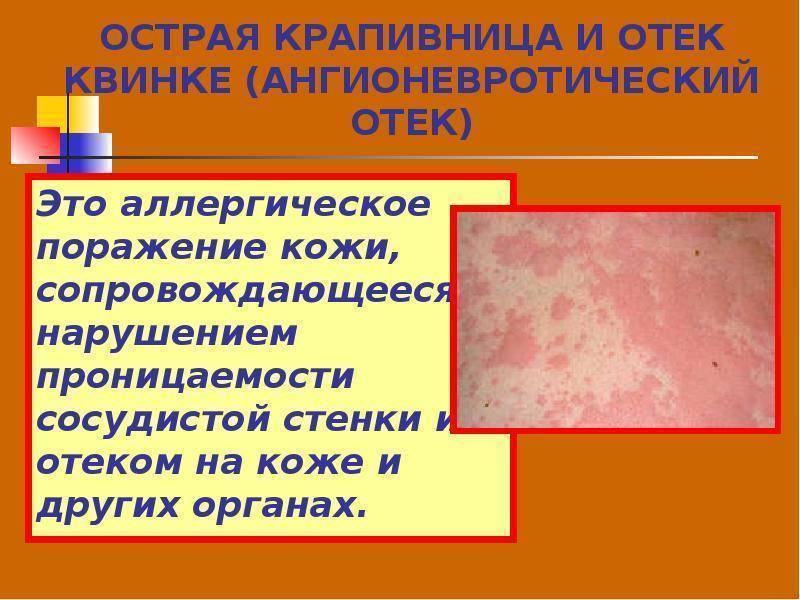
- Лекарственная токсикодермия
- Аутоиммунные заболевания (дискоидная красная волчанка, склеродермия, васкулиты)
Симптомы
Клиническая картина при дерматитах зависит источника раздражения, степени поражения тканей (при контактном воздействии), исходного состояния общего здоровья и иммунитета человека. Общими для всех видов и форм патологии являются следующие симптомы:
- изменение цвета кожи — покраснение, гиперпигментация разной интенсивности, локализации и распространенности;
- инфильтрацией — локальным увеличением объема тканей, их плотности, то есть образование папул, высыпаний, уплотнений, отеков;
- ощущением зуда, покалывания, жжения, боли в месте раздражения тканей.
Интенсивность проявления симптомов дерматита может быть разной. Прежде всего, она зависит от длительности контакта с веществами, вызывающими структурные изменения кожи. Так, продолжительное соприкосновение с ними вместо гиперемии и отека может спровоцировать:
- обильные пузырьковые высыпание;
- изъязвление кожного покрова;
- некротическое поражение эпидермиса и дермы.
Полезно знать: некоторые виды дерматита сопровождаются иным структурным изменением кожи на фоне истончения естественного липидного слоя. Такие формы заболевания сопровождаются стянутостью, растрескиванием, шелушениями, образованием чешуек.
Также симптоматика дерматитов может изменяться по мере прогрессирования заболевания. Для первой эритематозной стадии характерно:
- появление умеренной гиперемии тканей;
- умеренная степень зуда, жжения;
- незначительная отечность.
Следующая буллезная стадия дерматита протекает тяжелее, так как на гиперемированных участках образуются пузырьковые высыпания, зуд усиливается. При расчесывании на месте сыпи образуются сначала мокнущие расчесы, а затем корка.
Третья стадия дерматита называется некротической. Для нее характерно:
- образование на месте расчесов струпьев и язв;
- распространение высыпаний на здоровые участки кожи;
- эпителизация старых повреждений с дальнейшим рубцеванием.
При хроническом воздействии раздражающих факторов реакция проявляется не так бурно. Период гиперемии и легкого зуда затягивается, пациентов может беспокоить гиперкератоз (огрубление кожи, появление на ней плотных чешуек, белесого налета, похожего на сухую мозоль). В тяжелых случаях участки кожи атрофируются, обесцвечиваются. Как правило, в подобных случаях болезнь редко распространяется на здоровые участки кожи.
При аллергических формах дерматита зуд, жжение, гиперемия выражены сильнее, чем при контактных. Патологические очаги могут приобретать генерализованную форму, то есть распространяться по всему телу независимо от того, на какой участок кожи попал раздражитель. Таким же образом проявляются и периоральные формы дерматита, обусловленные приемом некоторых продуктов или препаратов. Однако при нем «стартовые» высыпания всегда располагаются на щеках, губах, переносице, подбородке.
Важно! Отличительная симптоматическая особенность периорального дерматита — наличие ободка здоровой кожи вокруг губ.
Симптомы заболевания
Псориаз протекает у детей в четыре стадии: начальная, прогрессирующая, стационарная, регрессирующая. В зависимости от этого, различаются и симптомы.
| Стадия | Проявления |
|---|---|
| Начальная | Мелкие высыпания розоватого оттенка, поверхность – гладкая, блестящая, форма полушара. На них через некоторое время появляются чешуйки белесого или серебристого цвета. |
| Прогрессирующая | Высыпания растут и сливаются в конгломераты, чешуйки располагаются только в центре папул, по окантовке которых остается розовая кайма. Если пораженная кожа травмируется, то примерно через неделю на этом месте появляется папула, точно повторяющая форму травмы (симптом Кебнера). |
| Стационарная | Новые папулы не появляются, старые перестают расти, шелушение усиливается и распространяется по всей поверхности бугорка. |
| Регрессирующая | Шелушение снижается, папулы становятся более плоскими в центре, постепенно проходят, а на их месте появляются пигментные пятна или участки кожи, лишенные пигментации. |
Важно! Псориатические бляшки крайне негативно сказываются на психологическом состоянии детей
Их сверстники акцентируют на этом внимание, сторонятся из-за боязни заразиться и др. Поэтому при первых признаках нужно немедленно начать лечение
Что касается малышей, то до двух лет первые папулы образуются в складках кожи, в области ношения подгузника. От пеленочного дерматита они отличаются ярким окрасом и четким контуром, периодическим несильным зудом.
После 10 лет у детей может появляться псориаз и на волосистой части головы, требующий лечения, что редко бывает в более раннем возрасте.
Часто возникает псориатический артрит, поражающий суставы ног и рук. Начинается он с возникновения симптоматики на коже и развивается примерно через 10 лет после первых высыпаний.
Примерно в 15% случаев болезнь поражает ногти на ногах и руках. Очень часто ногтевые пластины страдают в первую очередь, а кожные высыпания появляются лишь спустя годы.
Важно! Заболевание имеет несколько форм и различающуюся по ним симптоматику. Тревожным сигналом для родителей должны стать любые покраснения, шелушения, небольшие припухлости на коже, не проходящие за неделю
Если начать лечить ребенка своевременно, то процесс не распространится по организму.
Виды дерматита
Официальной классификации дерматитов не существует. Для удобства диагностики и выбора терапии его условно делят на несколько групп по этиологическим признакам. В этом плане выделяют:
- химические контактные дерматиты, вызванные раздражением мягких тканей кислотами, щелочами, прочими агрессивными веществами;
- механические контактные дерматиты, вызванные натиранием, воздействием влажности, температур;
- актинические или лучевые дерматиты, вызванные воздействием ультрафиолета, радиации;
- периоральные дерматиты, вызванные попаданием определенных веществ в организм;
- аллергические дерматиты, спровоцированные веществами, на которые иммунная система организма реагирует неадекватно.
Однако более известна и другая классификация, которая выделяет виды дерматита по причине возникновения и характеру течения. В нее включены:
- Атопический дерматит. Этот вид патологии отличается хроническим течением. Именно с ним связаны случаи тяжелых форм дерматита у детей. Его основной причиной является генетическая предрасположенность, отягченный аллергический анамнез. Заболевание склонно к обострениям при изменении рациона и образа жизни, а иногда при переживании стрессов. У взрослых обостряется на фоне контакта с аллергенами.
- Контактный аллергический дерматит. Считается распространенной и многообразной формой, так как возникает из-за контакта с веществами, на которую нетипично остро реагирует иммунная система индивида. Может развиваться молниеносно, приводя к опасным для жизни осложнениям, включая анафилактический шок, или медленно, спустя несколько дней или недель после контакта с аллергенами.
- Актинический дерматит, более известный как «аллергия на солнце» или «реакция на ультрафиолет». В последние годы становится более распространенным из-за обилия УФ-источников в быту (лампы для маникюра, солярии).
- Периоральный или медикаментозный дерматит. Возникает как реакция на применение наружных и пероральных лекарств. Для устранения симптомов такая форма воспаления кожи требует детоксикации организма.
- Себорейный дерматит. Инфекционная форма патологии, вызванная повышенной активностью грибков рода Malassezia. Проявляется гиперемией, шелушением, зудом кожи. Очаги располагаются преимущественно в волосистой части головы, за ушами, на носогубном треугольнике. Протекает заболевание в хронической форме. Склонно к рецидивам в жаркую и влажную погоду, когда повышается активность сальных желез.
- Инфекционный дерматит. Возникает на фоне инфицирования кожи патогенными бактериями, палочками, грибками. Сопровождается локализованными высыпаниями, которые нагнаиваются и воспаляются. Помимо зуда могут сопровождаться болью, лихорадкой, повышением температуры тела.
- Сухой дерматит. Возникает у людей с сухой, чувствительной кожей в зимнее время, а также зимой. Сопровождается шелушением, растрескиванием кожи, стянутости.
Понимание особенностей основных видов заболевания помогают понять, что такое дерматит и как его лечить исходя из причин и механизма его развития. Определение вида воспаления чаще всего используется для выбора тактики терапии.
Заболевания кожи и подкожной клетчатки, связанные с облучением
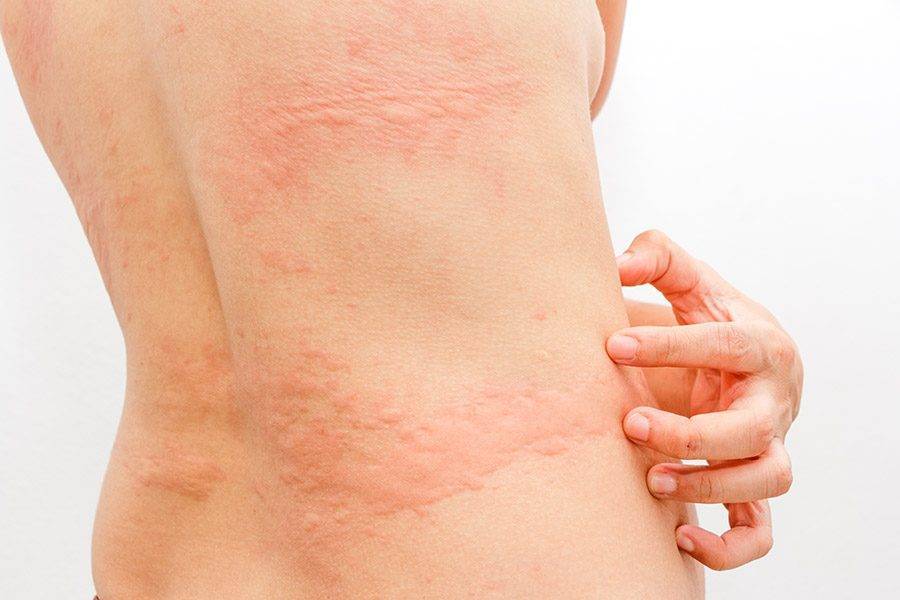 Покраснение кожи
Покраснение кожи
- Солнечный ожог;
- другие острые поражения кожи, вызванные ультрафиолетовым излучением (лекарственная фототоксическая реакция, лекарственная фотосенсибилизирующая реакция, фотоконтактный дерматит, солнечная крапивница, полиморфная сыпь на свету);
- поражения кожи, вызванные хроническим воздействием неионизирующего излучения — актинический кератоз, связанный с солнечным излучением (старческое, солнечное), актинический ретикулоид, бороздчатая кожа шеи, ромбоид, атрофия кожи, упругая релаксация кожи, актиновая гранулема, другие изменения кожи, вызванные хроническим воздействием неионизирующего излучения (кожа фермера, кожа моряка, солнечный дерматит);
- лучевой дерматит.
Диагностика и лечение бактериальных инфекций в ЦЭЛТ

Перед тем, как приступить к лечению, наши специалисты проводят диагностические исследования инфекции, позволяющие установить её вид, точную локализацию гнойника (если он имеется) и причины, вызвавшие появление проблемы. В зависимости от ситуации проводится объективный осмотр и дополнительные исследования в виде ультразвукового сканирования мягких тканей, пункции, лабораторных анализов.
Тактика лечения зависит от результатов исследований и индивидуальных показаний пациента. Как правило, она заключается в антибиотикотерапии, которую подбирают исходя из того, каким возбудителем была вызвана инфекция. Так, заболевания кожи, вызванные стафилококком, хорошо поддаются лечению макролидами. Они считаются наименее токсичными антибиотиками и сравнительно легко переносятся человеческим организмом. Что касается стрептококковых инфекций, то против них возможно использование пенициллина. Курс лечения им предусматривает инъекции в течение восьми дней, после чего пациенту назначают его пероральным приём. Важный момент — проверка индивидуальной переносимости препарата.
Наилучших результатов позволяет добиться комплексное лечение бактериальных инфекций. Помимо приёма антибиотиков оно должно предусматривать:
- изменение рациона и правильное питание;
- физиотерапевтические мероприятия;
- повышение иммунитета организма с целью исключения рецидивов.
- Лекарственная токсикодермия
- Аутоиммунные заболевания (дискоидная красная волчанка, склеродермия, васкулиты)