Причины и симптомы диареи во время беременности
Инфекционные. Причиной нарушения функций кишечника могут быть бактериальные и вирусные инфекции (например, норо- или ротавирус). Они обычно передаются воздушно-капельным или фекально-оральным путем. Патогенные микроорганизмы также нередко попадают в желудочно-кишечный тракт при употреблении некачественных продуктов или загрязненной воды. Инфекционная диарея при беременности во втором и третьем триместре может сопровождаться повышением температуры тела, ознобом, тошнотой и рвотой, болезненными спазмами в животе, общей слабостью. В каловых массах нередко появляется примесь слизи.
Неинфекционные. Такая форма диареи может быть вызвана самыми разными факторами: изменением рациона питания, частыми стрессами, нарушениями процессов пищеварения и всасывания, некоторыми хроническими заболеваниями, приемом определенных лекарственных препаратов. В этом случае беременную могут беспокоить учащенная дефекация (иногда с императивными, т. е. сильно выраженными, непреодолимыми позывами), боли в животе в верхнем или нижнем отделе. При органических поражениях толстой кишки в каловых массах иногда появляется примесь крови. На поздних сроках нарушения частоты дефекации могут быть связаны с давлением плода на органы ЖКТ.
Основные симптомы в зависимости от типа
Главный признак активизировавшейся герпетической инфекции – возникновение на теле специфических высыпаний в виде заполненных прозрачной или мутноватой жидкостью пузырьков (как правило, сгруппированных между собой). Описанный симптом является общим для ВПГ 1 и 2 типов, отличается только локализация высыпаний.
Расположение герпетических везикул – не единственное отличие между существующими формами вируса. Другие симптоматические проявления болезней, вызываемых разными типами возбудителей, также имеют мало общих черт друг с другом.
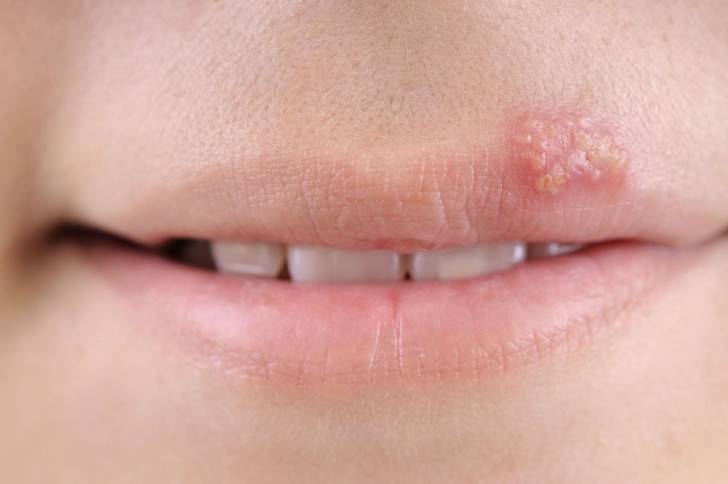
Герпес на губах
Появление высыпаний в зоне носогубного треугольника свидетельствует о заражении вирусом первого (лабильного) типа. Признаки заболевания проявляются постепенно, за 4 стадии:
- Повышение температуры тела, слабость, сопровождающаяся ломотой в теле. Зуд и жжение кожи лица, слизистых рта и носа.
- Появление болезненной припухлости в области губ и ноздрей. Образование отдельных зудящих везикул.
- Разрыв оболочек герпетических пузырьков, сопровождающийся выходом содержавшейся внутри инфицированной жидкости. В результате образуются новые везикулы, а на месте старых остаются болезненные ранки.
- Пораженные участки кожи и слизистых покрываются струпьями.
Обычно с момента появления первых симптомов инфицирования до выздоровления пациента проходит около недели. Примерно столько же времени вирусу 1 типа требуется на период инкубации в человеческом организме.
Генитальный герпес
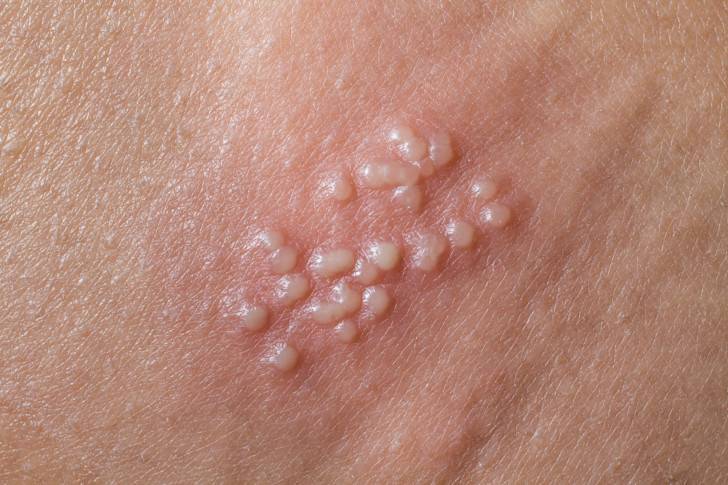
Если появление болезненных высыпаний наблюдается у пациента исключительно в области половых органов, он пострадал от вируса второго типа. Также это заболевание называется генитальным герпесом.
В отличие от вируса первого типа, ВПГ2 передается только половым путем. Такое заболевание менее заразно, но переносится тяжелее:
- Везикулы при генитальном герпесе образуются одновременно и в большом количестве. Зачастую высыпаниями покрывается вся промежность, область ануса и влагалище зараженной женщины.
- Большое количество герпетических отметин на половых органах вызывает отечность и покраснение местных слизистых, сопровождающееся нестерпимым зудом. Однако болезненные ощущения, возникающие на стадии, когда везикулы начинают массово лопаться, выдержать еще сложнее.
- При генитальной форме заболевания ранки, образовавшиеся на месте разорвавшихся герпетических пузырьков, заживают очень долго. На полное выздоровление пациенту может потребоваться до 4 недель.
Период инкубации генитального герпеса у женщин составляет 10-15 дней. После этого срока инфекция начинает проявляться первыми неявными симптомами, напоминающими обострение обычной молочницы:
- женщина страдает от ощущения постоянной тяжести внизу живота;
- мочеиспускание учащается и становится болезненным;
- появляются специфические выделения из влагалища.

Как правило, из-за побочных проявлений, до появления первых высыпаний на гениталиях будущая мама даже не подозревает, что заражена ВПГ2, в то время как этот вирус очень опасен для развивающегося в утробе ребенка. Именно поэтому при первых же подозрениях на любое заболевание, относящееся к мочеполовой системе, беременным требуется немедленно обращаться к врачу.
Опоясывающий тип
Вирус ветряной оспы (ВПГ3) у беременных встречается редко, так как большинство людей сталкивается с ним еще в раннем детском возрасте, приобретая пожизненный иммунитет к заболеванию. Однако исключать вероятность реактивации агентов герпеса в организме нельзя. Подобное может произойти из-за критического ослабления иммунитета при беременности.
Рецидив герпетического вируса 3 типа называют опоясывающим лишаем. Таким названием он обязан специфике расположения высыпаний. При герпесе 3 типа везикулы образуют кольца, опоясывающие туловище, конечности или голову больного.
Не менее специфичны и другие симптомы заболевания. При ВПГ3 зараженный страдает от вирусного поражения нервных волокон, что выражается в виде:
- сильного болевого синдрома;
- отечности мягких тканей и малоподвижности суставов в пораженной высыпаниями области;
- увеличения местных лимфоузлов.
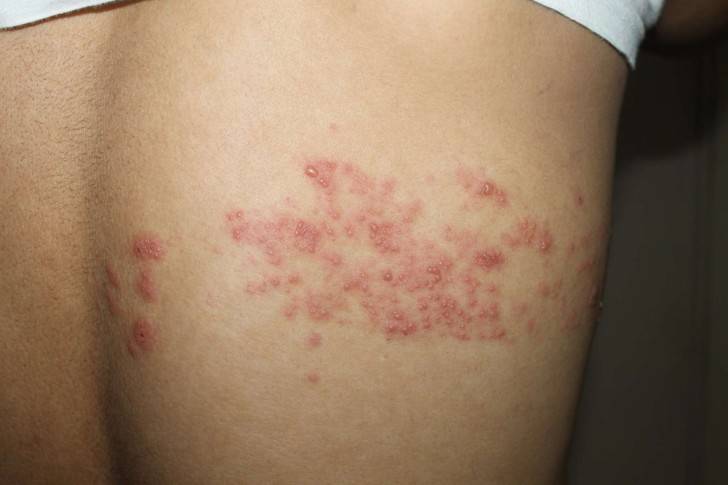
Как и в случае с лабиальным герпесом, на выздоровление пациенту с опоясывающим лишаем требуется 5-7 дней. Кожные высыпания за это время высыхают, оставляя пигментные пятна, а боль проходит.
Особенности протекания генитального герпеса при беременности
Количество положительных (серопозитивных) реакций на вирусы герпеса 1 и 2 у беременных составляет 50-70%. Из-за повышенной нагрузки на организм и снижения иммунной защиты герпес в этот период часто дает рецидивы. Но только у 30% женщин наблюдается классическое развитие болезни. В основном симптомы герпеса во время беременности ограничиваются появлением участков покраснения и трещинок, которые женщины принимают за раздражение.
Проявление герпетической инфекции, вызванное рецидивированием, не опасно для ребенка. Организм женщины уже сформировал иммунитет к инфекции, образовав антитела — вещества, защищающие ее от вируса. Часть антител перейдет от мамы к малышу, защитив его от заражения.
Опасен только рецидив, наступивший непосредственно перед родами. Для предотвращения заражения малыша и разрывов воспаленных тканей, женщинам с герпетической сыпью на половых органах показано родоразрешение с помощью кесарева сечения.
Намного хуже, когда заражение первично. Герпес относится к группе инфекций, заражение которыми впервые за время беременности приводит к рождению детей, страдающими задержкой развития и врожденными пороками.
Анализы на герпес для беременных: расшифровка и прогноз патологий у плода
Чтобы выявить степень риска для малыша, у женщины берется анализ крови на антитела IgM и IgG, по концентрации которых определяют, когда наступило заражение. Анализ проводится методом ИФА (иммунофлюоресцентным), реагирующим на антитела IgM и IgG к вирусу. По наличию или отсутствию антител можно узнать, инфицирована ли женщина и когда произошло заражение:
- Антитела класса IgM появляются через 2-3 нед. после начала болезни, поэтому указывают на «свежее» заражение или рецидив инфекции. Эти антитела исчезают через 1-2 мес. после выздоровления. Присутствие в анализе IgM – плохой признак.
- Антитела класса IgG — появляются, как защита от вируса через 2 нед. поле заражения, быстро увеличивают титр (концентрацию) и сохраняются всю жизнь. Их обнаружение означает, что организм встречался с герпетической инфекцией и сумел с ней справиться.
Плохо, если четырехкратное увеличение IgG сочетается с обнаружением IgM. Значит, антитела формируются именно сейчас, т.е. женщина больна.
Таблица расшифровки результатов на герпес
IgM | IgG | Что означает | Что надо делать | |
— | — | Женщина здорова (серонегативна) — никогда не болела герпесом | До беременности | Во время беременности |
Чтобы не заразиться, нужно не контактировать с людьми, имеющими проявления герпеса, в т.ч. на губах. Рекомендуется периодический мониторинг антител | ||||
— | + | Женщина-носитель (серопозитивна) | Заражение произошло давно и не представляет опасности для ребенка, никакие меры не нужны | |
+ | — | Недавнее заражение | Беременность лучше планировать после стихания острых симптомов и повторного обследования | Проконсультироваться с врачом и пройти дополнительную диагностику, чтобы узнать, все ли в порядке с малышом. |
+ | + | Обострение инфекции | Беременность лучше планировать после стихания острых симптомов | Рецидивирующий герпес менее опасен, чем первичный, поэтому вероятность осложнений и внутриутробного заражения всего 0,02% |
Патологии плода у детей, зараженных герпесом во время беременности
Опаснее всего для ребенка первичное инфицирование матери во время беременности, дающие множество осложнений.
Срок беременности при первичном инфицировании | Возможные осложнения |
I триместр (до 13 нед.) | Замирание беременности, выкидыши, тяжелые пороки развития |
II триместр (14-27 нед) | Инфицирование ребенка, пороки внутренних органов, гибель плода |
III триместр (29-40 нед.) | Внутриутробное инфицирование, гибель ребенка после рождения, преждевременные роды, дефекты слуха, зрения, нервной системы ребенка. Впоследствии – отставание в умственном развитии. |
Как лечить глистную инвазию во время беременности
Даже в эндемичных районах Мира, где зараженность гельминтами очень высока, и сплошь выявляются осложнения, избегают принимать противоглистные препараты в первом триместре беременности. Это связано с их токсичностью и не до конца изученным действием на активно развивающийся эмбрион. При высоком риске инфицирования рекомендуется обследоваться и провести лечение еще при планировании зачатия.
Так как глистная инвазия у будущей матери может принести непоправимый вред плоду, при доказанном заражении во втором и третьем триместре беременности обязательно проводится медикаментозная санация организма от паразита. Обязательнейшее условие безопасного лечения женщины – только по назначению и только под контролем врача.
Схема приема таблеток для медикаментозного аборта у нас и в Европе
Универсальной схемы медикаментозного аборта этими препаратами не существует. Каждый гинеколог выбирает опробованную им методику, которая дает лучший результат без осложнений. Обязательный момент — оценка состояния женщины (возраст, количество родов, масса тела, гормональный фон и т.д.). Поэтому информация о дозировках лекарств для прекращения беременности дается исключительно с целью ознакомления.
Так в инструкции к мифепристону, чтобы прервать беременность до 9 недель, рекомендуемая разовая дозировка 600 мг препарата — это 3 таблетки по 200 мг. Пища снижает эффективность любого лекарства, поэтому пить таблетки нужно до еды либо через 1,5 часа. Через двое суток нужно принять ещё 2 таблетки мизопростола (400 мкг). Как было сказано выше, принимать таблетки для аборта можно только в присутствии гинеколога.
В Европе действует иная схема. Для прерывания беременности сроком до 49 дней, женщине дают 200 мг мифепристона, через 48 часов еще 400 мкг мизопростола. При сроке до 63 дней увеличивают дозу мизопростола до 800 мкг, но препарат вводят во влагалище или предлагают рассосать под языком. Если в течении 4 часов выкидыш не произошел, гинеколог назначает вторую дозу мизопростола — 400 мкг. Естественно, что такие дозировки заметно бьют по гормональному статусу пациентки.
На ранних сроках 9—13 недель европейские врачи назначают разово 200 мкг мифепристона, с влагалищным введением через двое суток 800 мкг мизопростола. Если это не дает эффекта, продолжают воздействие мизопростолом по 400 мкг. Процедуру допускают повторять до 4-х раз, через каждые 3 часа.
Беременность со сроком более 13 недель прерывают по этой же схеме, но, если аборт не произошел, после 4-х попыток с мизопростолом выжидают 3 часа и повторяют дозу мифепристона, дополняя ее мизопристолом через 12 часов. Как вы понимаете, российские врачи на такие эксперименты не идут, беспокоясь о состоянии пациенток.
Схема медикаментозного аборта в США
В США схема, напротив, более щадящая. На ранних сроках беременности рекомендован прием 200 мг мифепристона, с дополнением через 48 часов 800 мкг мизопростола внутрь. При этом при сроке беременности до 60 дней эффективность абортирования составляет 98,3%.
Кроме этих методик возможно делать медикаментозный аборт комбинируя инъекцию метотрексата с приемом мизопростола внутрь или во влагалище. Эта схема требует больше времени и в случае сохранения беременности высок риск аномалий развития плода. При использовании мизопростола без метотрексата требуется огромная доза препарата, а выкидыш происходит в течение длительного времени. При этом вероятность полного аборта снижается. По этим причинам данные схемы во многих медцентрах не применяются.
Как вагинальный микоз влияет на фертильность?
Сами по себе дрожжевые инфекции не вызывают бесплодия. Однако многие женщины не знают, что повторяющиеся инфекции или дисбаланс вагинальной флоры могут повлиять на способность женщины забеременеть.
Грибковая инфекция изменяет структуру цервикальной слизи, затрудняя попадание сперматозоидов в матку.
PH влагалищной флоры женщины должен составлять от 3,8 до 4,5 (более кислый) на протяжении большей части ее менструального цикла с резким скачком до 7-14 (более щелочной) во время овуляции.
Сперма просто не может выжить в слишком кислой среде
Вот почему так важно лечить интимные инфекции
Партнер может быть источником инфекции. Если есть такое подозрение, стоит провести диагностику и, возможно, сделать мазок из полости рта или посев спермы. И если результат положительный, лечиться нужно обоим партнерам.
Возможные побочные эффекты
Если противогельминтные препараты принимались беременной женщиной самостоятельно, без контроля медика, у будущей матери могут возникнуть следующие побочные действия:
- выкидыш при приеме средств на ранних сроках беременности;
- в первом триместре наблюдается усиление токсикоза;
- у плода могут развиться патологии;
- прием лекарства во 2-3 триместре может спровоцировать преждевременные роды.
Также этот список побочных действий могут дополнить эффекты, указанные в инструкции к препарату, интенсивность которых при беременности увеличивается в несколько раз. Если лечение проводилось в позднем периоде беременности, женщине стоит обратиться к медику, так как такое обстоятельство накладывает ограничение на возможность лактации.
Наиболее токсичными лекарственными средствами для женщин во время беременности являются медикаменты, разработанные с Альбендазолом и Мебендазолом.
Как диагностировать и лечить диабет?
При любых тревожных симптомах, которые могут указывать на развитие диабета, нужно обратиться к эндокринологу. Он направит на базовые анализы крови, на основании которых можно будет поставить предварительный диагноз. Самый быстрый тест — это тест на глюкозу натощак или оральный тест на нагрузку глюкозой (тест OGTT).
Важнейший элемент диабетотерапии — изменение привычек питания и образа жизни. У некоторых людей с диагнозом преддиабет, могут снизить уровень глюкозы в крови и предотвратить развитие болезни изменение диеты и занятия спортом. Кроме того, вы можете приобрести диетические добавки и безрецептурные препараты для диабетиков.
Если заболевание уже прогрессирует, необходимо начать медикаментозную терапию. Метформин — это первая линия лечения диабета 2 типа. Этот препарат подавляет выработку глюкозы и снижает резистентность к инсулину. Это особенно полезно для больных диабетом с сопутствующим ожирением.
Если лечение метформином не помогает, его заменяют или сочетают с одним из средств, содержащих сульфонилмочевину. Чаще применяются три препарата из этой группы: гликлазид, глимепирид, глипизид. В некоторых случаях требуется лечение инсулином.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Нормальная микрофлора: зачем она нужна?
Микрофлора кишечника состоит из полезных и вредных микроорганизмов, при нормальном балансе она выполняет следующие функции:
помогает усваиваться витаминам и полезным веществам;
учувствует в усвоении жиров;
расщепляет сложные углеводы;
учувствует в процессе пищеварения;
повышает иммунитет.
Помимо этого полезные бактерии помогают сдерживать рост патогенных микроорганизмов, располагаясь на слизистой поверхности кишечника. При нарушении баланса бактерий и при преобладании пагубных бактерий развивается дисбактериоз, который затрагивает не только кишечник, но влагалище и поверхность кожи.
Кровотечение в начале беременности
Подсчитано, что кровотечение случается у каждой третьей женщины во время беременности. Чаще всего появляется в начале беременности. В первом триместре кровотечения обычно вызваны:
- имплантацией плодного яйца в стенку матки.
- дата менструации. Бывает, что при беременности легкое кровотечение возникает в тот момент, когда должны начаться месячные. Может случиться так, что вы испытываете боль в животе или другие симптомы, сопровождающие менструацию;
- заболевание шейки матки, такое как эрозия или полип. Тогда самое частое кровотечение — после полового акта или гинекологического осмотра;
- гормональный дефицит, обычно это недостаток прогестерона. Чтобы выяснить это, следует сдать анализ крови на определение его уровня. Если результат подтверждает подозрение, беременной необходимо принять дюфастон или лютеин (обычно до 16 недели беременности);
- внематочная беременность, когда эмбрион имплантируется вне полости матки, чаще всего в маточные трубы. Это состояние, угрожающее здоровью и даже жизни женщины. Если возникает боль в животе, обычно с одной стороны, как можно скорее обратитесь к врачу. Симптомы наблюдаются между четвертой и восьмой неделями беременности;
- Молярная беременность, что является редким осложнением. Это означает чрезмерный рост тканей, из которых развивается плацента, что препятствует развитию эмбриона. Для подтверждения диагноза следует провести УЗИ,
- выкидыш, т. е. прерывание беременности до 22 недели. Что может на них указывать? Обильное и продолжительное кровотечение, болезненные спазмы в животе, ощущение давления внизу живота. В такой ситуации необходимо как можно скорее обратиться в больницу. Каждая третья беременность заканчивается выкидышем к 12 неделе.
Природа гельминтозов
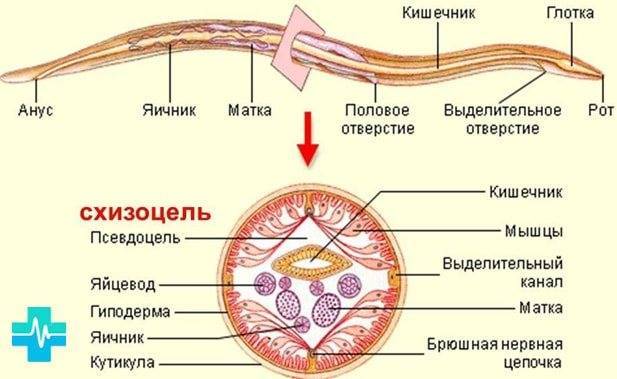
Мнения ученых сводятся к тому, что без паразитов существование человека невозможно. Наряду со множеством других микроорганизмов они являются составной частью человеческой биосистемы. Разница в том, что большинство из них безвредны, и лишь отдельные виды гельминтов, находящиеся в фазе активного размножения, могут отравлять здоровье человека продуктами своей жизнедеятельности, и поэтому требуют ответственного лечения.
Более распространенными червями в человеческом организме являются аскариды и острицы, но бывают и такие, как трихинеллы, власоглавы, бычий и свиной цепни. В основном паразиты концентрируются в кишечнике, но так же могут поражать и любые другие органы, существуя и развиваясь при этом за счет чужого организма.
ХАРАКТЕРНЫЕ СИМПТОМЫ
- В зависимости от вида дерматита симптомы будут разными:
- Для контактного характерно появление сыпи на определенном участке, который контактировал с раздражителем. Также развивается общая слабость, возникают небольшие волдыри.
- При аллергическом возникают покраснения кожных покровов, образуются пузырьки, появляется зуд. Подобные симптомы развиваются в месте контакта с аллергеном.
- При себорейном появляются чешуйчатые пятна там, где локализовано большое количество сальных желез. Кожа шелушится, краснеет, появляется перхоть.
- При атопическом дерматите появляется зуд разной степени интенсивности. В двух третях экзематозные высыпания локализуются на характерных для АтД участках кожного покрова — на шее, лбу, на руках и ногах (сгибательные складки). В остальных случаях папулезные высыпания могут появляться на коже живота или других частях тела.
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
Как восполнить дефицит железа при беременности?
Для того чтобы не столкнуться с анемией во время беременности, необходимо принимать железо дополнительно и правильно питаться.
Прием препаратов железа
При выборе железосодержащих препаратов следует отдавать предпочтение тем, в состав которых входит липосомное железо. Дело в том, что другие формы железа плохо усваиваются (только на 10%) и негативно влияют на работу ЖКТ (рвота, раздражение, запор встречаются в 25% случаев). Из-за этого беременные часто прекращают принимать препараты железа.
В отличие от традиционных форм липосомное железо намного лучше усваивается и при этом не вызывает проблем с ЖКТ. В качестве примера комплекса с липосомным железом можно назвать Прегномаму (подробнее о продукте можно узнать здесь). Комплекс рекомендован женщинам во время и после беременности. 1 капсула содержит 14 мг липосомного железа. Исследования показали, что такого количества достаточно для профилактики анемии у беременных. Также Прегномама содержит активную форму фолиевой кислоты, Омега-3, 13 витаминов и минералов.
Диета
Диета для профилактики железодефицитной анемии требует обогащения рациона продуктами, богатыми животным белком, который содержит железо в гемовой форме. Это красное мясо (говядина, индейка), субпродукты (говяжий язык, печень) и красная рыба.
Продукты растительного происхождения не помогут предупредить анемию во время беременности. Хотя в гречке и пшенке, персиках, чернике, хурме и яблоках содержится много железа, оно находится в таком виде, что практически не усваивается в организме человека.
Однако продукты, которые содержат витамин С (смородина и другие сезонные ягоды, щавель, все виды капусты, цитрусовые) вносят заметный вклад в профилактику анемии, так как витамин С улучшает усвоение железа.
Лечение анемии построено на двух принципах – это прием препаратов железа и диета. Следует учесть, что устранить анемию быстро не получится: значительное увеличение уровня гемоглобина и улучшение самочувствия, как правило, наступает через 4–6 недель. За это время в развитии плода могут произойти необратимые изменения. Поэтому будущей маме следует приложить все усилия, чтобы не допустить развития анемии.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
ЛЕЧЕНИЕ ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Беременную пациентку с дерматитом должны совместно вести дерматолог с акушером-гинекологом. Если у больной наблюдается повышенная тревожность, то подключают психотерапевта.
Некоторые общие принципы:
- Исключают системные антигистаминные препараты во время первого триместра. На более позднем сроке, при необходимости, назначают минимально эффективные дозы.
- Для коррекции состояния ЖКТ применяют желчегонные средства, гепатопротекторы, пробиотики. В случае последних, чем дольше женщина их принимает, тем ниже риск развития АтД у ребенка.
- Назначают растительные препараты для нормализации деятельности желчевыводящих путей. При употреблении их в первом триместре также уменьшаются проявления раннего гестоза.
- При наличии запоров назначают безопасные для беременных слабительные. Дозировку подбирают индивидуально.
- Если состояние больной доходит до критического, то оправдано назначение коротких курсов топических стероидов последнего поколения в виде кремов и мазей.
- При тяжелых обострениях прибегают к инфузионной терапии. Но ее обязательно обсуждают с акушерами-гинекологами и проводят под их мониторингом.
Лечение дерматозов у беременных требует индивидуального подхода с учетом срока гестации, тяжести и распространения патологического процесса.