Лечение
Лечение должно быть направлено на быстрейшее удаление из организма новорожденного токсических продуктов гемолиза (гл. обр. непрямого билирубина), а также антител, способствующих гемолизу, на повышение функциональной способности печени. Наиболее эффективным методом борьбы с гипербилирубинемией при тяжелых и средней тяжести формах Г. б. н. является раннее обменное переливание резус-отрицательной крови одноименной группы. Допустимо переливание и резус-положительной крови. Почасовое нарастание билирубина более 0,25— 0,3 мг% является прямым показанием к немедленному проведению обменного переливания крови. При конфликте по системе AB0: при анти-А-эритробластозе — переливание крови группы А(II) или группы 0(I) с отсутствием или низким содержанием анти-А-антител, а при анти-В- эритробластозе — соответственно группы В(III) или 0 с низким содержанием анти-B-антител. Наиболее целесообразным и легко выполнимым технически является «пуповинный» метод Даймонда: через катетер, введенный в пупочную вену, у ребенка выпускают 20 мл крови, затем ему вводят такое же количество крови донора, повторяя такую процедуру много раз в течение 2—3 час.; в конце трансфузии вводят на 50—60 мл крови больше, чем выпущено. После вливания каждых 100 мл крови необходимо вводить ребенку 1 мл 10% хлорида кальция и 10 мл 20% р-ра глюкозы. Желательно заменить не менее 75% крови ребенка.
Если переливание крови делают через несколько дней после рождения ребенка, когда пупочная вена непроходима, наиболее эффективно ввести кровь в подключичную вену.
Одновременно назначают сердечные средства, витамины К, С, B1, B6, B12, глутаминовую к-ту, гемодез и симптоматическое лечение по показаниям (фенобарбитал и светолечение). В очень легких случаях можно ограничиться повторными трансфузиями небольших количеств R h-отрицательной крови (30—50 мл).
Необходимо обратить особое внимание на тщательный уход и на правильное и достаточное питание ребенка донорским молоком. Молоко матери может содержать антитела, вызывающие гемолиз у ребенка, поэтому начать кормление материнским молоком можно только после того, как они исчезают из молока матери (через 2,5—3 нед
после родов).
При развитии у ребенка анемии проводят антианемическое лечение: назначают витамин В12 внутримышечно по 50 мкг через день, 7— 10 инъекций. При снижении гемоглобина ниже 8,3 г% показано дробное переливание крови — 2—3 раза по 25—30 мл. Детям с остаточными явлениями поражения ц. н. с. назначают витамин B12 по 50 мкг через день, на курс 20 инъекций. В течение года проводят три курса лечения церебролизином и глутаминовой к-той (3 мес. дают ежедневно глутаминовую к-ту по 0,1 г на 1 мес. жизни ребенка, затем в течение 1 мес. внутримышечно по 0,5—1 мл церебролизина ежедневно). После этого курс глутаминовой к-ты повторяется в возрастающих дозах. Показаны массаж и гимнастика.
Что такое гемолитическая болезнь и чем она опасна?
Гемолитическая болезнь – довольно тяжелое состояние новорожденного, при котором в крови малыша отмечается массовый распад эритроцитов под названием гемолиз. Ученые объясняют это явление отличием состава крови матери и ребенка.
Есть несколько разновидностей этого заболевания, но наиболее опасно состояние, вызванное несовместимостью крови по резус-фактору. Эта проблема почти в ста процентах случаев возникает у женщин, имеющих отрицательный резус. Если же недуг развивается вследствие отличия групп крови мамы и малыша (по системе АВ0) – его течение менее сложное.
ЧИТАЕМ ТАКЖЕ: какова совместимость 2 и 2 группы крови для зачатия ребенка?
Чаще гемолитическая болезнь новорожденных проявляется изменением цвета кожи – она приобретает желтый оттенок. Однако это лишь один из симптомов развития заболевания. Наиболее опасные проявления можно определить только по результатам лабораторных исследований, УЗИ, допплерографии, нарушениям рефлексов.
Легкая форма заболевания может пройти без последствий, однако и она требует вмешательства специалиста. Если гемолитическую желтуху новорожденных в средней и тяжелой форме не лечить, ребенок может погибнуть. На сегодняшний день существует полностью отработанный механизм профилактики и лечения этого опасного состояния, в связи с чем сценарий заболевания в большинстве случаев благоприятный.
Описание патологии
Что такое ГБН? Гемолитическая болезнь плода и новорожденного характеризуется массовой гибелью эритроцитов. В результате распада красных клеток в кровеносную систему ребенка поступает большое количество билирубина, который является ядом для организма. Помимо этого у малыша возникает острая анемия.
В норме у любого человека эритроциты погибают и рождаются. Срок жизни этой клетки 120 дней. При их разрушении высвобождается токсичный пигмент, который обезвреживается печенью и выводится из организма. Однако при большом объеме высвободившегося билирубина печень крохи просто не справляется с его переработкой, в результате вещество отравляет все органы и ткани, вплоть до их гибели.
При концентрации 200-340 мкмоль/л. начинается энцефалопатия, которая характеризуется изменением мозговых структур крохи под воздействием билирубина. Данная патология может привести к гибели ребенка или к его инвалидности. Помимо мозга страдают все жизненно важные органы плода, наблюдается уплотнение и увеличение объема печени, селезенки и лимфоузлов.
Профилактические меры
Профилактика патологии заключается в соблюдении женщинами с отрицательным резусом нескольких простых правил. В первую очередь, если вам предстоит переливание крови, нужно проследить, чтобы кровь была отрицательной. Во-вторых, женщине нельзя отказываться от первой беременности. Следует помнить, что первое вынашивание ребенка не может привести к тому, что у малыша разовьется гемолитическая болезнь новорожденных.
После первых родов или прерывания беременности женщина должна настоять на введении специального иммуноглобулина в первые 2 суток. Если в клинике нет данного препарата, нужно позаботиться о его покупке заранее. В этом случае повторная беременность также не принесет осложнений.
Важной мерой профилактики является ранняя постановка беременной женщины на учет. Если у вас отрицательный резус, вы обязаны обратиться к гинекологу с первых дней задержки месячных, чтобы врачи могли непрерывно контролировать состояние плода
Если вам показана госпитализация, ни в коем случае нельзя от нее отказываться.
Если осложнение выявилось во время беременности, необходимо провести ряд профилактических процедур, которые значительно снизят риск опасных осложнений у малыша, а именно:
- Очистка крови посредством пропускания ее через специальные фильтры, которые снижают интоксикацию.
- Внутриутробное переливание крови.
- Гипосенсибилизация. Эта процедура заключается в трансплантации будущей маме лоскута кожи ее мужа. В этом случае антитела будут атаковать инородную кожу и негативное влияние на ребенка ослабнет.
Как проехать в медицинский центр
Кликните нужный район или метро
От метро Щелковская или Первомайская можно добраться пешком всего 10 минут более подробнее можете посмотреть в контактах.
- Телефон для справок:
- +7(495)500-93-90
Из района Измайлово добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7(495)500-93-90
Из Гальяново добраться можно следующим образом: Автобус номер 223, Троллейбус номер 23, Маршрутка 583 До остановки “Кинотеатр София”
- Телефон для справок:
- +7(495)500-93-90
От метро Черкизовская добраться можно следующим образом: автобус номер 230, до остановки “11 Парковая улица”
- Телефон для справок:
- +7(495)500-93-90
От метро Преображенская площадь добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7(495)500-93-90
От Поселка восточный можно добраться следующим образом: автобусы:283, 300,338, 349, 361 до остановки “11 Парковая улица”
маршрутки:1015, 102, 361, 362 до остановки “11 Парковая улица”
- Телефон для справок:
- +7(495)500-93-90
Патогенез
В основе развития гемолитической болезни плода лежит гемолиз, вызванный иммунологическим конфликтом: из-за разницы групп крови либо резус-факторов составляющие крови плода воспринимаются организмом матери как чужеродные агенты – антигены, в ответ на это запускается процесс выработки антител, которые способны уничтожать резус-положительные эритроциты плода и проникать сквозь гемоплацентарный барьер. Повреждения также затрагивают печень, селезенку и органы кроветворения, включая костный мозг. Происходит продуцирование незрелых форм эритроцитов и выброс их в периферический кровоток — эритробластоз.
Такая атака на составляющие крови ребенка в первые часы после его рождения вызывает массированный внутрисосудистый гемолиз красных кровяных телец – эритроцитов, что приводит к накоплению в тканях ребенка билирубина, токсичного для головного мозга.
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
После постановки диагноза фототерапия проводится «нон-стоп». При этом ребенок теряет много жидкости, и восполняют ее как раз за счет внутривенного введения, частого прикладывания к груди и восполнения питьем.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Особенности лечения
Лечение желтушного и иного типа гемолитической болезни основывается на тяжести ее течения
Важно быстрее избавить организм от токсинов – продуктов распада эритроцитов. Также требуется терапия по снижению уровня билирубина, чтобы остановить процесс гемолиза (см
также: таблица с нормой билирубина у новорожденных по дням).
ЧИТАЕМ ТАКЖЕ: как снизить повышенный билирубин у новорожденных?

В сложных случаях показано переливание крови, которое делают плоду внутриутробно или после рождения. Другие способы устранения симптомов – гемосорбция (пропускание крови через специальные фильтры) и плазмоферез (удаление из ограниченного объема крови плазмы, содержащей токсины). Однако заменное переливание крови и иные вмешательства имеют четкие показания:
- если непрямой билирубин в пуповинной крови превышает показатель 60 мкмоль/л либо растет со скоростью более чем на 10 аналогичных единиц в час;
- уровень гемоглобина у малыша критический – менее 100 г/л;
- желтуха появилась сразу после рождения или в первые 12 часов.
ЧИТАЕМ ТАКЖЕ: что такое билирубин в крови у новорожденного и его норма
Следует помнить, что переливания крови часто несут осложнения, большинство из которых связано с нарушением техники процедуры. Используется только свежая кровь, хранившаяся не более 2 дней, и низкая скорость переливания
Помимо этого важно, чтобы эритроцитарная масса была близкой к температуре тела, чтобы избежать остановки сердца
Также новорожденным, находящимся в тяжелом состоянии, вводят глюкокортикоиды. Данная терапия возможна в течение недели после родов.
Малышам, имеющим более легкие симптомы, показано консервативное лечение. Как правило, это:
- в/в введение глюкозы, белка;
- применение активаторов ферментов печени;
- назначение абсорбентов, которые помогают связать и вывести из организма токсины;
- использование витаминов и препаратов, стимулирующих работу печени и ускоряющих обменные процессы в организме малыша.
Всем деткам с признаками пожелтения кожи назначают фототерапию. Эта процедура подразумевает воздействие на кожные покровы крохи флюоресцентного света (белого или синего). Такие мероприятия выводят из организма непрямой билирубин, трансформируя его в водорастворимые вещества.
Также фототерапия проводится в целях профилактики возникновения гипербилирубинемии, если имела место гипоксия плода, и нарушений терморегуляции. Часто процедуру назначают недоношенным малышам.
Начинать лактацию при гемолитической болезни можно лишь после разрешения лечащего врача. Как правило, прикладывание к груди осуществляется только через три недели после рождения. За этот период из молока матери полностью выводятся антитела, а пока малыша кормят смесью или донорским молоком.

Прививки, которые принято делать еще в роддоме, при желтухе могут быть отложены. В частности, БЦЖ делают немного позже.
Подверженность риску АВ0-несовместимости
Родители с большой достоверностью могут вычислить категорию кровотока своего чада при помощи онлайн-калькулятора, путем ведения данных крови будущих отца и матери. А также можно самостоятельно вычислить предполагаемую категорию кровяной субстанции ребенка, воспользовавшись таблицей с данными групп крови по теории наследования, предложенной генетиком Менделем.
В ситуациях, когда велика опасность развития конфликта по системе АВ0, беременной предлагается сделать анализ кровяной составляющей на предмет выявления уровня антител. Высокий титр в кровяном русле иммуноглобулинов является тревожным сигналом. Он свидетельствует о возникновении конфликта крови матери с кровотоком ребенка.
Это значит, что антигены, присутствующие в крови эмбриона, плацентарной кровяной субстанции и в околоплодных водах, вызывают защитную реакцию иммунной системы в теле женщины. Необходимо отметить, что опасность конфликта крови матери и плода, кроется в отсутствии выраженных симптомов. Женщина может себя чувствовать вполне нормально, а тем временем ее ребенок в утробе будет подвергаться атаке со стороны материнского иммунитета.
Вероятность конфликта по группе крови существует у пар, состоящих в браке, которые выступают носителями следующих категорий:
- Мужчина с группой крови II, III, IV, а женщина с I.
- Мужчина с III или IV, а женщина со II.
- Мужчина с II либо IV, а женщина с III.
Наиболее опасным сочетанием АВ0-несовместимости является, когда у будущей матери I, а у плода II либо III группа крови. Как раз подобный конфликт групп кровотока способствует развитию патологии ГБН (гемолитической болезни новорожденного). При этой патологии у плода либо уже родившегося младенца могут отмечаться такие симптомы, как увеличение печени и селезенки, отечность, анемия, желтушный цвет кожного покрова.
- Беременная с группой крови I либо II, а эмбрион с III.
- Беременная с I либо III, а эмбрион с II.
- Беременная с I, II либо III, а эмбрион с IV.
Объективной вероятностью конфликта групп крови обладают также женщины:
- Совершившие аборт либо перенесшие выкидыш.
- Подвергнувшиеся переливанию кровяной жидкости.
- Родившие ребенка с гемолитической патологией.
При выяснении несовместимости крови беременной и плода по системе АВ0, женщину определяют под регулярный контроль врача гинеколога. В подобных обстоятельствах будет рекомендовано плановое проведение анализа кровотока будущей роженицы на групповые показатели иммуноглобулинов. Постоянное отслеживание количества антител позволит вовремя предпринять необходимые меры по нормализации состояния эритроцитов у плода.
Лечение гемолитической болезни новорожденных
Медикаментозное лечение эритробластоза направлено на связывание и выведение из организма новорожденного токсичных продуктов распада эритроцитов и предполагает введение таких препаратов как:
- энтеросорбенты;
- глюкоза;
- белковые препараты;
- индукторы микросомальных ферментов печени;
- глюкортикоиды;
- витаминотерпия группы В, С и Е.
При сгущении желчи лечение может проводиться с использованием желчегонных средств — аллохола, 12,5% раствора сернокислой магнезии внутрь, 2% и 6% для проведения электрофореза в области печени.
Доктора
специализация: Педиатр / Гематолог
Демиденко Наталия Ивановна
нет отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Аллохол
Фенобарбитал
Холестирамин
- Глюкоза 5% — средство для парентерального питания, заменитель плазмы крови, имеет дезинтоксикационное и гидратирующее действие. Вводят внутривенно капельно в дозе, установленной лечащим врачом.
- Фенобарбитал – снотворное средство, обладающее противосудорожным и седативным эффектом. Играет важную роль в активации конъюгационной системы печени.
- Холестирамин – препарат для адсорбции билирубина в кишечнике с гипохолестеринемическим эффектом. Для новорожденных достаточно суточной дозы 1,5 г на 1 кг массы тела.
- Аллохол – желчегонный препарат, способен усиливать секреторную функцию печени и ЖКТ. Имеет побочные эффекты в виде диареи и аллергических реакций.
Процедуры и операции
Первые мероприятия при рождении ребенка с гемолитической болезнью сводятся к заменному переливанию крови. Помимо этого может быть назначено:
- гемосорбция;
- плазмаферез;
- фототерапия для устранения билирубина из подкожного жира.
Что такое Гемолитическая болезнь плода и новорожденного –
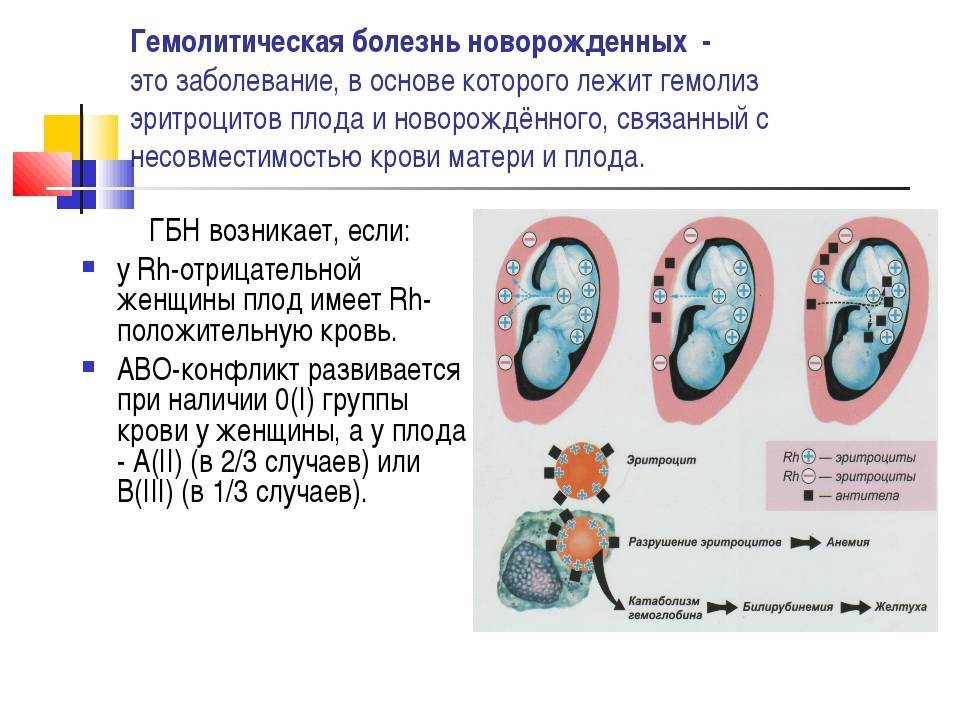
Под гемолитической болезнью плода и новорожденного понимают гемолитическую анемию, возникающую в связи с антигенным различием эритроцитов матери и ребенка, выработкой антител иммунокомпетентной системой матери против этого антигена, проникновением антител через плаценту и разрушением эритроцитов плода или ребенка под влиянием этих антител. Чаще всего антитела направлены против антигенов системы резус. Они вырабатываются иммунной системой резус-отрицательной женщины. Реже антитела направлены против групповых антигенов А или В ребенка и вырабатываются в организме матери группы 0.
Причины
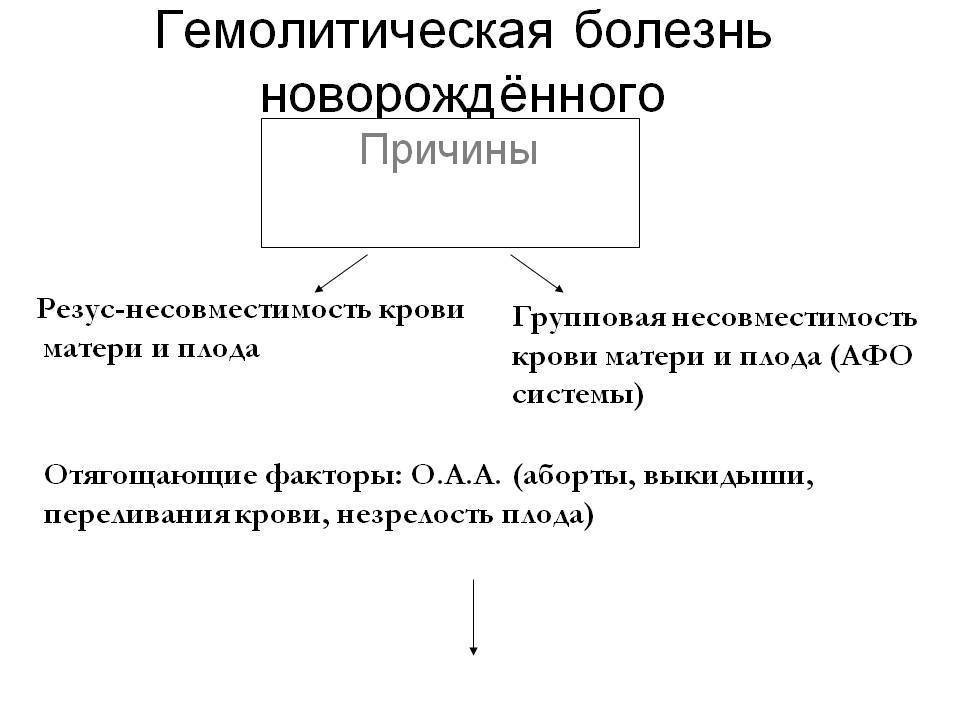
Главным провоцирующим фактором эритробластоза считается резус-конфликт и несовместимость компонентов крови матери и ребенка.
В зависимости от типа конфликта выделяют эритробластоз, спровоцированный:
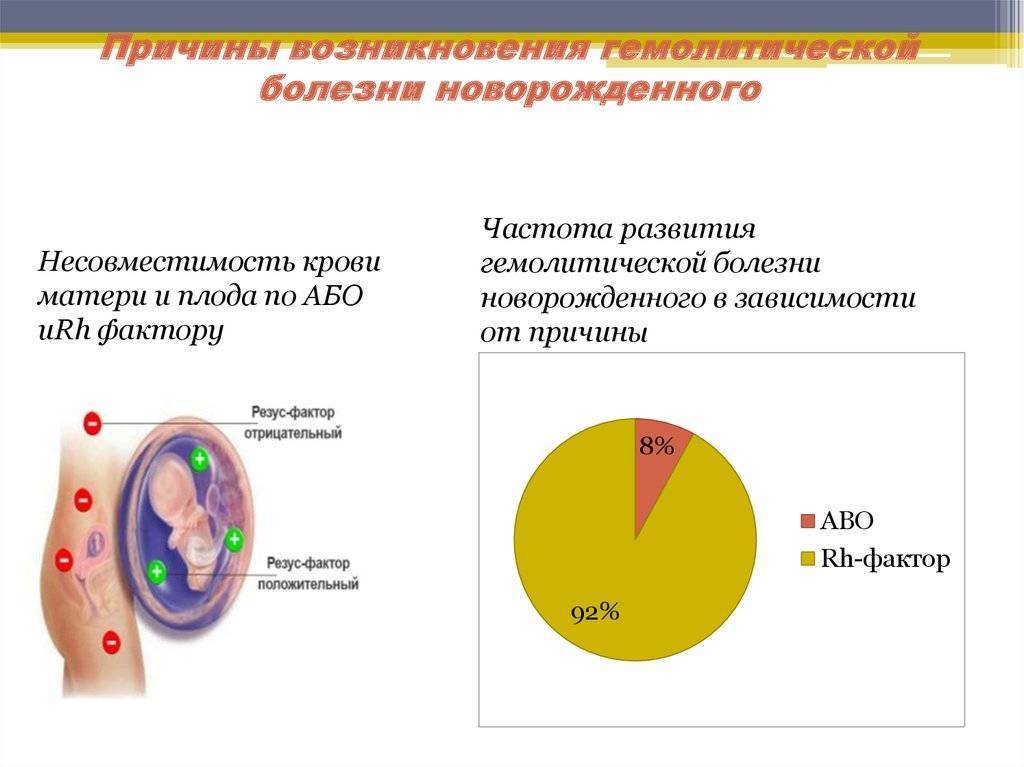
- Резус-фактором – возникает у 99% женщин с резус-отрицательным фактором, он может не сказаться на здоровье ребенка и проявиться только в виде физиологической желтухи, вызванной незрелостью ферментов печени и её «самоликвидации» через 2-3 недели после рождения.
- По группе крови по системе АВО – встречается достаточно часто, вызван наследованием плода от отца антигенов эритроцитов А или В, когда группа крови матери — О (I). Гемолитическая болезнь новорожденных по группе крови не несет угрозы жизни новорожденного, не вызывает анемии, но провоцирует тяжелые симптомы желтухи и требует лечения.
- По другим антигенным системам (Duffy, Kidd, Lutheran, MNS и пр.) – патология встречается крайне редко.
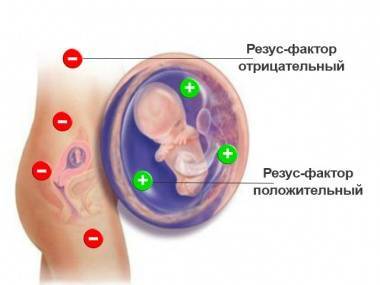
Наиболее частая причина гемолитической болезни новорожденных
Профилактика
Для специфической профилактики резус-конфликта в передродовой и послеродовой периоды вводят анти- Rh0(D) иммуноглобулин в дозе 300 мкг внутримышечно единоразово на 28 неделе беременности и вторую инъекцию обязательно в течение 72 часов после рождения резус-положительного ребенка.
Кроме того необходима инъекция, если женщина во время первой беременности сделала аборт или произошел выкидыш, пережила операцию при внематочной беременности, ведь это может вызвать повышенную концентрацию антител (сенсибилизацию) против антигенов крови в организме женщины с отрицательным резусом.
Неспецифическая профилактика сводится к правильному переливанию крови, которое должно учитывать как резус-фактор, так и группу крови.
Чтобы предупредить развитие тяжелой гемолитической болезни новорожденного беременную женщину с отрицательным резусом госпитализируют за 2-3 неделе до назначенной даты родов и вызывают их искусственно, так как после 36 недель беременности происходит активизация перехода антител от матери к плоду через плацентарный барьер.
Прикладывать ребенка к груди разрешается только 12-21-ый день, когда в молоке матери исчезли антитела к антигенам резус-фактора. До этого рекомендовано использование донорского грудного молока.
Патогенез
Патогенез: эритроциты плода содержат резус-фактор (Rh), унаследованный от «резус-положительного» отца, который может быть гомозиготом (Rh Rh) или гетерозиготом (Rh rh); мать — «резус-отрицательная» (rh), ее эритроциты не содержат резус-фактора, в связи с чем он по отношению к организму матери является антигеном. Через плаценту резус-фактор попадает от плода в кровь матери и вызывает у нее образование анти-Rh-агглютининов. Происходит изоиммунизация «резус-отрицательной матери» «резус-положительным плодом». Образовавшиеся анти-Rh-агглютинины поступают через плаценту от матери к плоду и вызывают у него гемолиз с последующим развитием анемии. В этом случае говорят о «резус-конфликте» между матерью и плодом. Во время родов, когда нарушается целость плацентарного барьера, в кровь рождающегося ребенка поступает особенно много анти-Rh-агглютининов, резко усиливается гемолиз его эритроцитов и нарастают клин, явления Г. б. н. Анти-Rh-агглютинины, получаемые ребенком с молоком матери, еще более усиливают у него гемолиз.
Нарушение билирубинового обмена, обусловленное интенсивным гемолизом, начинающимся еще в период внутриутробного развития, усугубляется несовершенством процессов конъюгации непрямого билирубина вследствие незрелости в печени фермента глюкуронилтрансферазы, в результате чего нарушается детоксикация непрямого билирубина и превращение его в нетоксичный прямой билирубин (диглюкуронидбилирубин).
AHTn-Rh-агглютинины образуются приблизительно у 3—5% женщин с резус-отрицательной кровью при беременности плодом с резус-положительной кровью. Повторные беременности «резус-отрицательной женщины» плодами с резус-положительной кровью, а также сделанные такой женщине раньше, иногда даже в детстве, повторные внутривенные или внутримышечные трансфузии резус-положительной крови способствуют более интенсивному образованию у нее анти-Rh-агглютининов при беременности «резус-положительным плодом». Имеют значение также состояние реактивности организма «резус-отрицательной матери», проявляющееся в повышении чувствительности к иммунизации резус-фактором, состояние эндокринной системы, имеющиеся хрон, или перенесенные в период беременности острые заболевания, повышающие проницаемость сосудистой стенки, особенно сосудов плаценты, частые искусственные прерывания беременности и т. д.
Имеет также значение и так наз. иммунологическая толерантность к резус-фактору: у «резус-отрицательных женщин», родившихся от «резус-положительных матерей», редко бывает изоиммунизация при беременности «резус-положительным плодом» (Р. А. Авдеева, 1965).
По-видимому, с этими факторами связано то, что Г. б. н. развивается не у каждого ребенка, рожденного от «резус-отрицательной матери» и «резус-положительного отца», а только у одного из 25—30.
Резус-фактор не является однородным, имеется несколько наиболее частых типов, обозначаемых Rh0, Rh0′, Rh0″, по А. Винеру, или cDe, CDe, cDE, CDE, по Фишеру— Рейсу. Резус-конфликт возникает чаще всего при несоответствии по Rh0(D), реже по другим, более слабым, антигенам. Г. б. н. возможна при несоответствии крови матери и плода по другим факторам: M, N, Hr, Kell, Kidd, Duffy. Несоответствие эритроцитов по основным группам крови AB0 также может вести к серол, конфликту: чаще всего конфликт наступает, когда ребенок (плод) имеет группу крови А или В, а мать группу 0 (см. Группы крови).
Прогноз для женщин с сочетанием отрицательного резуса и первой группы крови
Узнав о принадлежности своей крови, женщины с подобным сочетанием группы и резуса впадают в панику. Но насколько обоснованы эти страхи?
На первый взгляд может показаться, что сочетание “двух зол” создаст высокий риск развития ГБН. Однако, обычная логика здесь не работает. Все наоборот: сочетание этих факторов, как ни странно, улучшает прогноз. И этому есть объяснение. В крови женщины с первой группой крови уже есть антитела, которые распознают чужеродный белок на эритроцитах другой группы. Так заложено природой, эти антитела называются агглютинины альфа и бета, они есть у всех представителей первой группы. И при попадании небольшого количества эритроцитов плода в кровоток матери, они разрушаются уже имеющимися агглютининами. Таким образом, антитела к системе резус-фактора просто не успевают образоваться, ведь их опережают агглютинины.
У женщин с первой группой и отрицательным резусом небольшой титр антител против системы резус, поэтому и гемолитическая болезнь развивается гораздо реже.
Вероятность конфликта если мать резус-негативная, а отец резус-позитивный
Очень часто женщина, имеющая отрицательный резус беспокоится о своем будущем потомстве, даже еще не будучи беременной. Её пугает возможность развития резус-конфликта. Некоторые даже боятся вступить брак с резус-положительным мужчиной.
Но так ли это обосновано? И какова вероятность развития иммунологического конфликта в такой паре?
К счастью, признак о резус-принадлежности кодируется так называемыми аллельными генами. Что это значит? Дело в том, что информация расположена в одних и тех же участках парных хромосом может быть разная:
- Аллель одного гена содержит доминантный признак, который является ведущим и проявляется у организма (в нашем случае – резус-фактор положительный, обозначим его большой буквой R);
- Рецессивный признак, который не проявляется и подавляется доминантным признаком (в рассматриваемом случае – отсутствие резус-антигена, обозначим его маленькой буквой r).
Что нам дает эта информация?
Суть в том, что человек, который является резус-положительным, может содержать в своих хромосомах либо два доминантных признака (RR), либо одновременно доминантный и рецессивный (Rr).
При этом мать, которая резус-негативна, содержит только два рецессивных признака (rr). Как известно, при наследовании каждый из родителей может отдать своему ребенку только один признак.
Общие сведения
Гемолитическая болезнь новорожденных (сокр. ГБН) проявляется в виде патологического состояния новорожденных детей, причиной которого становится массивный распад красных телец крови – гемолиз эритроцитов с развитием желтухи. Провоцирует нарушения иммунологический конфликт между компонентами крови матери и плода, вызванный несовместимостью групп крови либо резус-фактора.
Впервые это явление было описано во французской литературе еще в 1609 году и только в 1932 Луису Даймонду и Кеннету Блэкфену удалось доказать, что водянка плода, тяжёлая форма анемии и желтуха – проявления одного заболевания, и связано оно с гемолизом эритроцитов. Поэтому они его назвали неонатальный эритробластоз.
Филипп Левин в 1941 году установил причину – резус-несовместимость родителей будущего ребенка. Но на сегодня по международной классификации 10-го пересмотра болезней ей присвоен код P55 и название «Гемолитическая болезнь плода и новорожденного», а также P55.9 при неуточненной гемолитической болезни плода и новорожденного.
Профилактика
Все женщины, находящиеся под наблюдением женских консультаций, особенно в период беременности, должны быть обследованы на резус-фактор и группу крови. Потенциальную возможность сенсибилизации имеют женщины с резус-отрицательной кровью, если у мужа кровь резус-положительная, и женщины с кровью группы 0, если у мужа кровь группы А, В и АВ. В этих случаях беременные должны находиться под особым наблюдением консультации; их кровь необходимо исследовать на наличие антител неоднократно.
Для предупреждения сенсибилизации было предложено много воздействий, себя не оправдавших. Заслуживают внимания, но требуют дальнейшей проверки на практике следующие средства: назначение «резус-отрицательным женщинам» после первой беременности «резус-положительным плодом» анти-Rh-иммуноглобулина; плазмафорез и частично-обменные гемотрансфузии во время беременности; переливание крови плоду, проводимое внутриматочно, назначение кортизона, преднизолона в последние 3 мес. беременности, подсадка кожи мужа.
Беременных, у которых быстро нарастает титр антител, особенно если предыдущие беременности заканчивались у них неблагополучно, за 3—4 нед. до родов следует помещать в дородовое отделение родильного дома.
После выписки из родильного дома дети, перенесшие Гемолитическую болезнь новорождённых, должны находиться под систематическим наблюдением педиатра и невропатолога.
См. также Гемолитическая анемия.
Библиография: Гуревич П. С. Об особенностях изменений сосудов при гемолитической болезни новорожденных, Арх. патол., т. 28, № 8, с. 60, 1966; он же, К иммуноморфологии гемолитической болезни новорожденных, там же, т. 34, № 1, с. 12, 1972; Кассирский И. А. и Алексеев Г. А. Клиническая гематология, с. 260, М., 1970; Поттер Э. Патологическая анатомия плодов новорожденных и детей раннего возраста, пер. с англ., М., 1971; Руководство по применению крови и кровезаменителей, под ред. А. Н. Филатова, с. 196, Л., 1973; Таболин В. А. Билирубиновый обмен и желтухи новорожденных, М., 1967; Тимошенко Л. В. Гемолитическая болезнь плода и новорожденных, М., 1968, библиогр.; Тур А. Ф. Гематология детского возраста, Л., 1963, библиогр.; Фанкони Г. и Вальгрен А. Руководство по детским болезням, пер. с нем., с. 202, М., 1960; Dausset J. Immuno-hematologie biologique et clinique, P., 1956; DayR. a. Johnson L. Kernicterus, в кн.: Progr. Hematol., ed. by L. M. Tocantins, v. 2, p. 133, N. Y.—L., 1959, bibliogr.; Odell G. B. The dissociation of bilirubin from albumin and its clinical implications, J. Pediat., v. 55, p. 268, 1959; Waters W. J. The origin of jaundice in the newborn, Amer. J. Dis. Child., V. 100, p. 785, 1960; Wong Y. K. Shuttlewort h°G. R. a. Wood B. S. Effect of albumin administration on prototherapy for neonatal jaundice, Arch. Dis. Childh., y. 47, p. 241, 1972; Yeung C. Y. Blood sugar changes in neonatal hyperbi-lirubinaemia and phenobarbitone therapy, ibid., p. 246.
А. Ф. Тур, В. А. Таболин; Т. Е. Ивановская (пат.ан.).