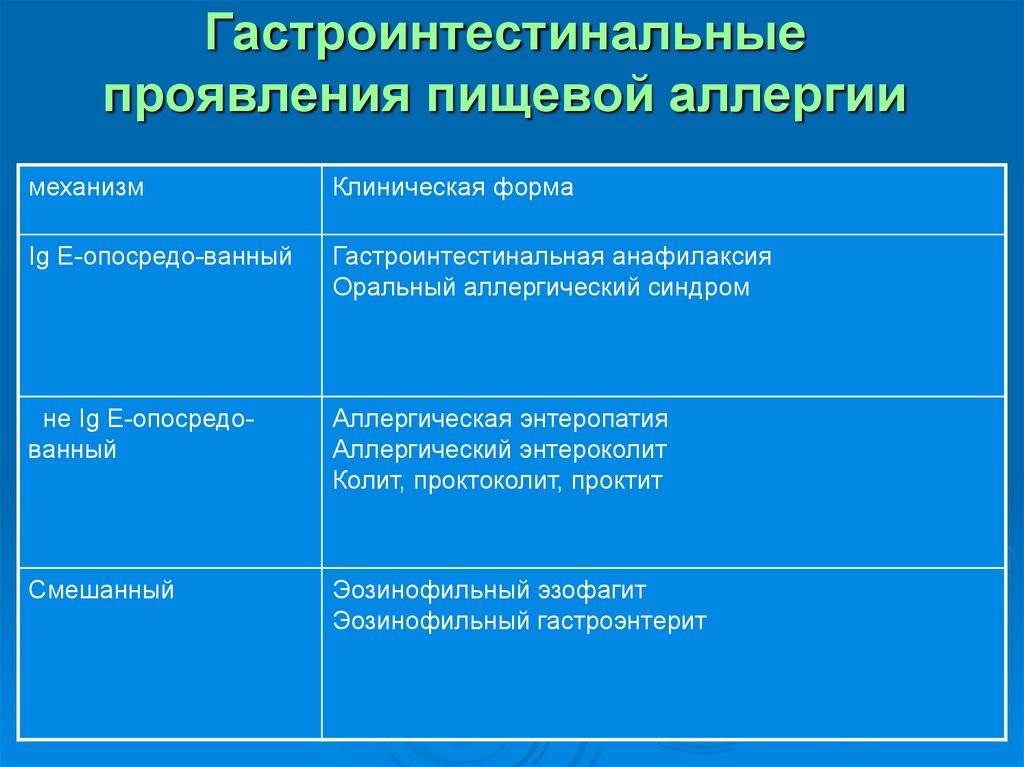
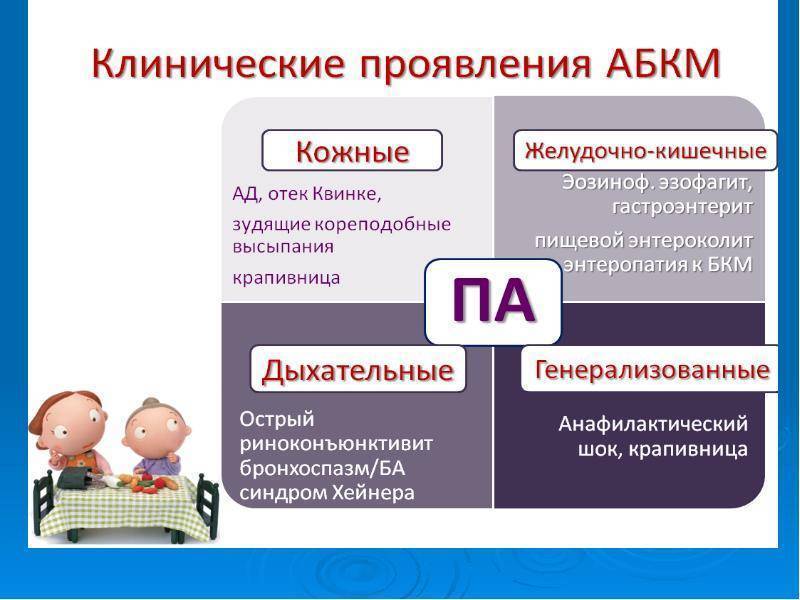
Как часто встречается гастроинтестинальная аллергия?
Самый частый вид — аллергический проктоколит.
В разных исследованиях частота варьируется — от 0.16% до 7-17% (данные из США). Причина таких колебаний — разные принципы отбора.
Кстати, по данным литературы замечена тенденция к снижению частоты проктоколита.
Возможные причины:
- более активная пропаганда грудного вскармливания
- смеси с уменьшенным содержанием белка — это тренд последних десятилетий
Энтероколитический синдром — 0.3-0.7% младенцев, хотя есть и цифры 0.015% (Австралия).
Самые последние данные из США — 0.51% детей, 0.22% взрослых.
Возможно реальные цифры выше, так как часто эти заболевания протекают под чужой маской.
Оральный аллергический синдром
Конкретные желудочно-кишечные симптомы у больного возникают во время приема пищи, спустя несколько минут/1—2 часа после употребления «причинного» продукта в виде тошноты, рвоты, боли в животе, диареи (реже). У некоторых младенцев отмечаются прерывистая рвота и плохая прибавка в весе. Наиболее часто подобную реакцию со стороны желудочно-кишечного тракта наблюдают у детей, страдающих атопическим дерматитом (АтД). Однако поскольку это IgЕ-опосредованное заболевание, гастроинтестинальные симптомы могут сочетаться с кожными, респираторными проявлениями и даже анафилаксией.
Так называемые основные аллергены — коровье молоко, яйцо, пшеница, соя, арахис и морепродукты идентифицированы как наиболее частая причина немедленной гастроинтестинальной гиперчувствительности у детей и взрослых. Обычно с возрастом аллергия на некоторые из них проходит. Однако у большинства детей с такими проявлениями ПА (≥ 95%) обнаруживают положительные результаты специфических IgE антител (sIgE) к пищевым аллергенам, по данным кожных проб или лабораторного анализа.
Оральный аллергический синдром (ОАС) — уникальная аллергическая реакция, которая обусловлена перекрестной реактивностью между протеинами (или паналлергенами) свежих фруктов/овощей и пыльцы. Синдром встречается у 70% больных с сезонным аллергическим ринитом/поллинозом. Если ОАС сопровождает поллиноз, то используют термин синдром «пыльца—пища».
Обычно такие пациенты изначально сенсибилизированы к аэроаллергенам, sIgE антитела которых перекрестно реагируют главным образом с патогенсвязанными белками растительных продуктов. Однако не каждый из них в действительности будет клинически иметь ОАС. Кроме того, такие антитела не всегда являются ответственными за те или иные клинические проявления. Например, у большинства пациентов с ОАС после приема яблок (аллергия «пыльца березы—яблоко») обнаруживают перекрестную реактивность между идентичными по структуре главными аллергенами яблока (Mal d 1) и березы (Bet v 1), тогда как у других те же симптомы будут вызывать sIgE к другим их гомологичным белкам.
 Чаще всего ОАС начинается у детей в дошкольном возрасте, но, как правило, сохраняется в зрелом возрасте тоже. Клинические симптомы ОАС: зуд и жжение слизистых обол…
Чаще всего ОАС начинается у детей в дошкольном возрасте, но, как правило, сохраняется в зрелом возрасте тоже. Клинические симптомы ОАС: зуд и жжение слизистых обол…
Аллергическая энтеропатия.
Типичные жалобы при энтеропатии — хронический понос с большим количеством жира и снижение прибавок после введения в питания ребенка молочных продуктов.
В некоторых случаях присоединяется рвота или частые срыгивания.
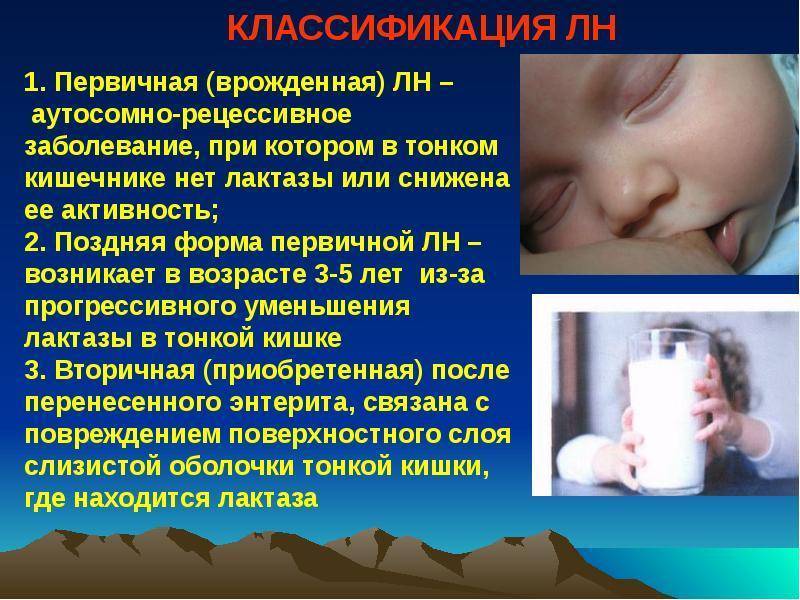
Жидкий стул при энтеропатии связан не только с аллергическим воспаление в тонкой кишке, но и с присоединением вторичной лактазной недостаточности.
Аллергия повреждает ворсинки на слизистой кишки, где и должен образовываться фермент лактаза.
Важная подсказка для гастроэнтеролога!
Если признаки лактазной недостаточности не уменьшаются в первые месяцы жизни, а нарастают — надо задуматься о аллергической энтеропатии (у детей второго полугодия жизни еще и о целиакии).
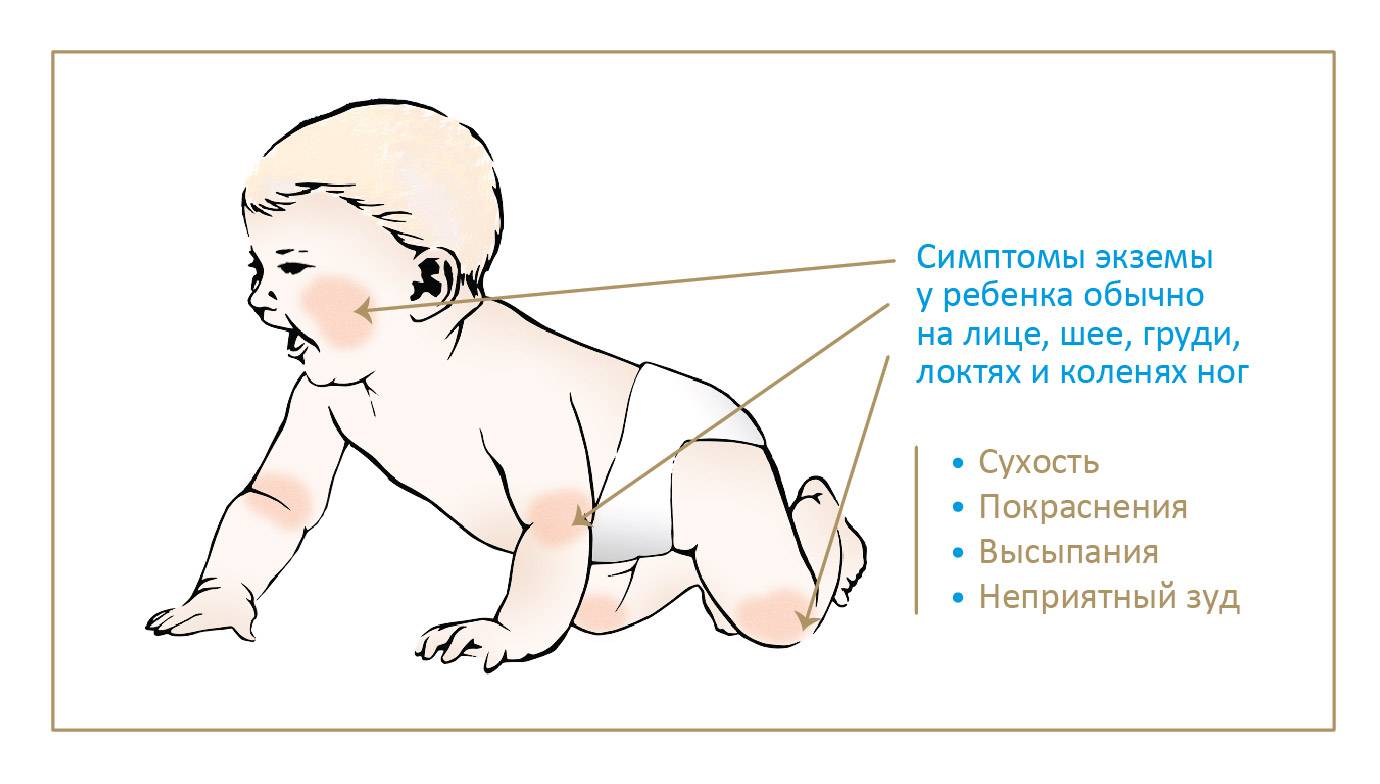
Симптомы пищевой аллергии
Причины непереносимости продуктов питания связаны с тем, что иммунная система «неправильно» распознает их как потенциально опасные, и вырабатывает с избытком защитные антитела. Чрезмерно бурная реакция приводит к тому, что у ребёнка формируется аллергия на некоторые виды пищи.1,3
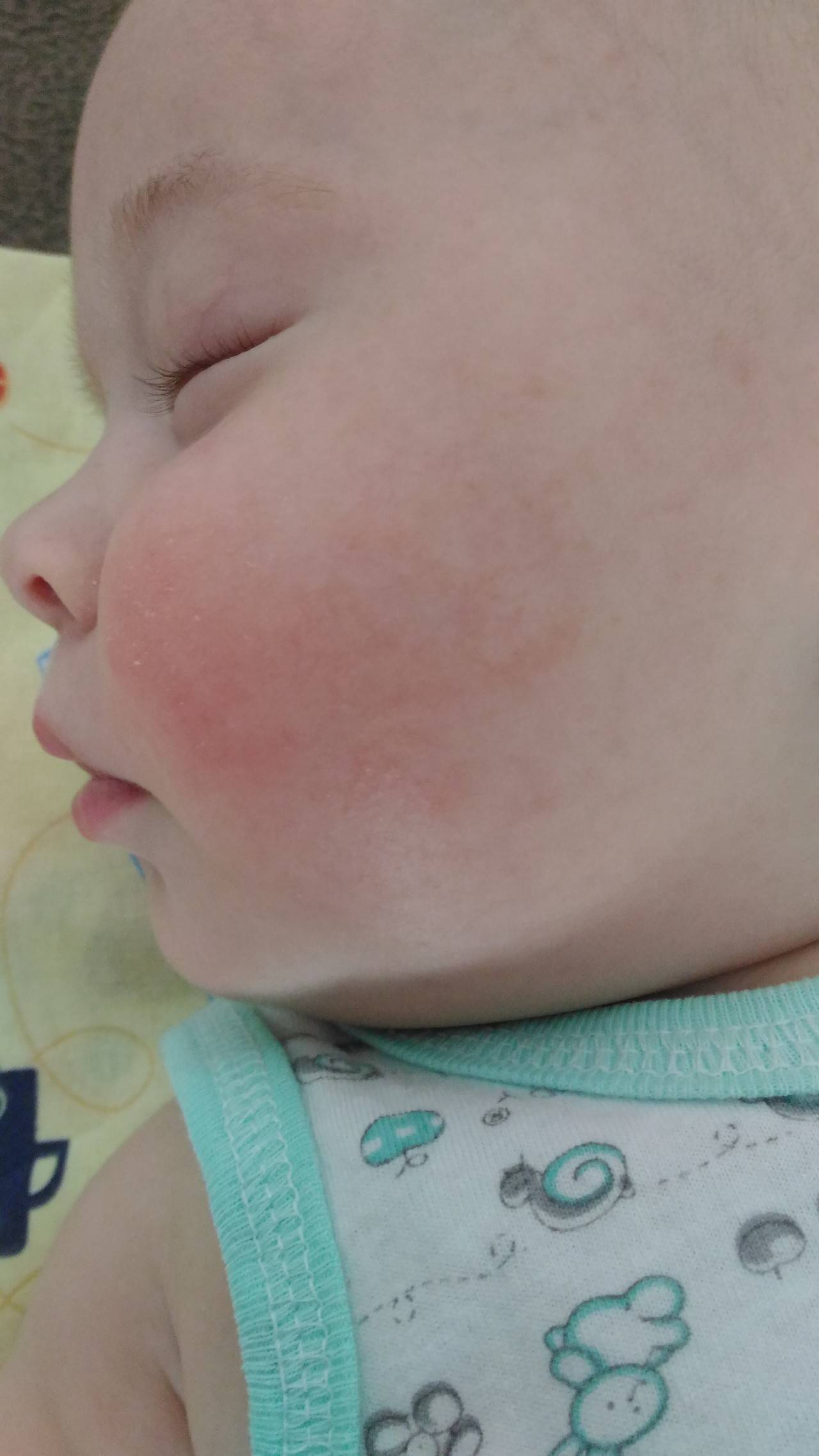
Симптоматика аллергии у детей на продукты питания разная. Но чаще всего пищевая аллергия проявляется со стороны кожи – зуд, чувство стянутости и сухости. На коже может возникнуть локальный отек, появиться сыпь (крапивница), покраснения, волдыри. На втором месте по частоте проявления – реакции со стороны дыхательной системы. Насморк, заложенность носа, чувство першения в горле, кашель разной интенсивности. Также на пищевую аллергию могут указывать реакции со стороны органов желудочно-кишечного тракта. Совсем маленького ребенка начинают беспокоить колики, диспепсия, нарушения стула от поноса до запора. Дети постарше жалуются на тошноту, рвоту боли в животе, ощущение царапанья в горле, за грудиной.
Не стоит забывать и о общих симптомах пищевой аллергии: ребенок становится вялым, капризным, плохо спит, хуже успевает в учебе (или психоэмоциональном развитии), склонен к сонливости в дневное время.2,3
Какие виды аллергии бывают
В список основных аллергенов входят:
пыль — в ней содержится сразу несколько аллергенов, от пыльцы растений и пылевых клещей до чешуек эпителия домашних животных;
пыльца — аллергия может развиться и на пыльцу домашних растений;
шерсть домашних животных и частицы их кожи, а также пух и перья;
споры грибков или плесени;
продукты питания. Пищевая аллергия у детей — нередкое явление
Очень важно позаботиться о ее профилактике еще на этапе беременности матери;
укусы насекомых — как правило, это осы, шершни, пчелы, шмели и муравьи. Такая аллергия возникает у 0,4 – 0,8 % населения
Организмы этих и других насекомых выделяют различные яды, которые могут вызывать реакцию от крапивницы или отека до судорог, диареи, удушья и шока. При возникновении аллергической реакции важно очень быстро попасть в больницу или в течение первого часа дать ребенку необходимые лекарства, о чем нужно заранее проконсультироваться с педиатром;
некоторые лекарственные препараты. Заранее проверить, какие лекарства вызывают аллергическую реакцию, как правило, сложно. Кроме того, аллергия на конкретный препарат может появиться в любой период жизни, даже если ранее у человека ее не было;
латекс — такая аллергия может проявляться очень по-разному и, как правило, развивается у людей, которые вынуждены часто надевать латексные перчатки, например у врачей.
Среди других факторов риска — курение, использование газовой плиты, сухие корма для животных, бытовая химия и промышленные загрязнения. Считается, что вызвать аллергию может проживание ребенка в районе, где воздух загрязнен из-за близости к дороге.
Причины пищевой аллергии
Чаще всего пищевую аллергию вызывают 8 продуктов, это так называемая “Большая Восьмерка”:
- коровье молоко
- яйцо
- арахис
- орехи
- соя
- морепродукты
- рыба
- пшеница
Наиболее распространенными продуктами, употребляемыми отдельно или включенными в качестве ингредиента, даже в следовых количествах (скрытая пища), которые вызывают реакции гиперчувствительности, являются молоко, яйцо, пшеница, рыба и орехи.
Эпидемиологические исследования показывают, что среди детей с пищевой аллергией примерно 80% достигают толерантности к пятому дню рождения, но у 35% из них в конечном итоге может развиться аллергия к другим продуктам питания.
При пищевой аллергии определяются следующие обширные группы иммунных реакций (механизмов): IgE-опосредованные, IgE-неопосредованные (клеточно- опосредованные механизмы) и смешанные (IgE и не-IgE опосредованные механизмы).
Механизмы развития – что мы о них знаем?
Почему и как развиваются не-IgE-опосредованные реакции до конца мы не понимаем.
Главной причиной считается нарушение работы клеточного иммунитета.
Скопление Т-клеток в тканях желудочно-кишечного тракта и вызывает воспалительный ответ.
При энтероколите воспаление преимущественно в тощей кишке — части кишечника, где активнее всего всасываются питательные вещества. Поэтому в клинике и преобладает мальабсорбция в виде поноса, вздутия живота, колик.
Проктоколит — воспалительная аллергическая реакция в прямой и сигмовидной кишке. Появляются даже небольшие ранки — эрозии на слизистых, которые и являются источником крови в стуле.
Кстати, а почему реакция именно в прямой и сигмовидной кишке?
Аллергический проктоколит преимущественно встречается у младенцев на грудном вскармливании, поэтому появилась такая гипотеза:
Организм матери выделяет в грудное молоко иммуноглобулины, которые связывают белки-аллергены. Эта связь разрушается в толстой кишке под действием ферментов местной флоры, вот тогда и запускается иммунная реакция.
Причины пищевой аллергии
Новорождённые и дети раннего возраста при наличии предрасположенности могут страдать от аллергии из-за своих физиологических особенностей. Дело в том, что ребёнок рождается с незрелым желудочно-кишечным трактом, стенки кишечника проницаемы для многих веществ, ферментная система ещё несовершенна. Поэтому организму сложно справиться с перевариванием белков. Организм словно находится в состоянии постоянной «боевой готовности» и попадание даже небольшого количества аллергенов приводит к ответу со стороны иммунной системы и развитию бурной аллергической реакции.1,2
У детей постарше факторами риска становятся множество внутренних и внешних состояний. Например, наследственность – ведь если кто-то из родителей ребенка страдал от аллергического заболевания, то с большой долей вероятности малышу также передастся склонность к ней. Влияют неблагоприятные экологические факторы – загрязнённая атмосфера, автомобильные выхлопы, нехватка зеленых растений в городах. Очень часто нарушение работы иммунной системы в виде аллергической реакции встречается у детей с лабильной, подвижной психикой, с резкими переходами от дружелюбия и спокойствия к плачу и обратно. Наконец, важным фактором становятся вредные привычки, как у детей, так и матерей во время беременности. Это неправильно введённый прикорм и ранний ввод в рацион ребенка потенциально аллергенных продуктов питания: цитрусовых, орехов, шоколада, ягод, мёда, и, конечно же, привычка детей есть только что-то вкусное (как правило, неполезное; шоколад, газированные напитки, фастфуд)2,3,4
Когда вводить аллерген в питание ребенка снова?
Как мы уже говорили, обычно гастроинтестинальная аллергия с возрастом исчезает.
Четких сроков, когда можно попробовать дать продукт, на который ранее была реакция, нет.
При энтероколитическом синдроме обычно вводят не ранее 12-18 месяцев после исчезновения жалоб. Вводить надо по принципам орального провокационного теста по протоколу (смотрите ранее по тексту). Неудачный тест — повторяем его снова через 12-18 месяцев.
При подтвержденном проктоколите у большинства детей вводят молочные продукты к 12 месяцам, а если четкой уверенности в диагнозе не было — то раньше.
При возникновении реакции в виде энтеропатии или проктоколита, повторяем попытку через 6 месяцев.
Атопические заболевания. Как их заподозрить?
Зачастую люди даже и не знают о перечисленных выше диагнозах, потому что не обращаются к врачу.
Насторожить вас должны следующие симптомы:
- сезонная заложенность носа или насморк с обильным выделением слизи
- периодическое слезотечение
- приступы кашля и чихания
- длительный сухой кашель
- приступы затрудненного дыхания
- свистящее дыхание
- высыпания, покраснение и зуд кожи
- кожа, склонная к сухости и шелушению (периодами или после контакта с чем-то)
- покраснение и/или другая реакция кожи на солнечные лучи или воздействие холода
- раздражения на коже после контакта с чем-то
- реакции на укусы насекомых
- реакции на лекарственные препараты
Если перечисленные выше признаки имеют место быть, то высока вероятность наличия атопии. В этом случае лучше обратиться за консультацией к специалисту. Если у вас аллергия – обязательно скажите об этом педиатру и следите за питанием ребенка.
Что такое аллергия у детей
Аллергия — это гиперчувствительность организма к какому-либо инородному веществу (антигену) с последующим иммунным ответом. Согласно научным данным, сама эта особенность не наследуется, а вот предрасположенность к ней — да. У детей, родители которых страдают аллергией (особенно если это касается обоих из них или только матери), она может развиться с большей вероятностью.
Когда мы контактируем с аллергеном, тело реагирует таким образом, чтобы блокировать доступ «опасных», согласно его данным, веществ в кровь. Это выражается в воспалительных явлениях, которые возникают благодаря выделению иммуноглобулина Е и гистамина — гормона, регулирующего различные функции организма.
Гистамин вызывает отек тканей, застой крови в капиллярах, понижение давления, заставляет сердце биться чаще — все эти изменения должны помогать организму быстрее доставить как можно больше лейкоцитов — защитных клеток крови — к тем участкам, где нужно их присутствие.
Излишняя чувствительность организма к тому или иному аллергену приводит к выделению чрезмерного количества гистамина, именно поэтому при аллергии врачи назначают антигистаминные препараты.
Считается, что в России страдают аллергией от 15 до 35 % людей.
Каковы симптомы аллергии у детей? Среди распространенных проявлений этого состояния можно назвать следующие:
- насморк;
- чихание;
- кашель;
- зуд;
- слезящиеся глаза или сухость глаз;
- затрудненное дыхание;
- озноб;
- сыпь или покраснение кожи, экзема;
- воспаление слизистых оболочек;
- проблемы с пищеварением — при пищевой аллергии.
В случае острой аллергии может развиться опасный для жизни анафилактический шок, когда возникает отек легких, нарушается дыхание и снижается давление.
Какой привет, такой и ответ
Аллергический ответ, на какой-либо компонент пищи зависит от нашей иммунной системы и наследственной предрасположенности. Клетки иммунитета вырабатывают антитела в ответ на внедрение аллергена в организм.
Причины развития аллергии могут быть связаны с действием негативных факторов (например, загрязнение атмосферы выхлопными газами или отходами производства). Пищевая аллергия на определённые продукты может быть следствием проблем в раннем детстве. Например, ранний отказ от грудного вскармливания, неправильное введение прикорма, кормление продуктами с избыточным содержанием красителей, консервантов и прочей «химии». Ещё хуже, если кормящая грудью мать не ведёт пищевой дневник — в таком случае разобраться, что именно вызвало аллергию у ребенка, в разы труднее. В итоге у ребёнка появляется диатез — аллергия на лице, коже шеи, конечностей.
Большинство врачей-иммунологов уверены в том, что аллергия — это «ошибочная» реакция организма на безвредные для других людей вещества. Некоторые придерживаются кардинально противоположной теории, утверждая, что именно аллергия защищает организм от чужеродных веществ, например, ксенобиотиков. Согласно данной теории, в процессе эволюции аллергические реакции развивались в ответ на появление большого количества новых веществ в окружающем человека мире. Возможно, таким образом при аллергии на пыльцу растений организм предупреждает своего владельца об их ядовитости?
С этой позиции аллергические реакции даже приносят пользу организму — человек избегает контакта с аллергенами в дальнейшем и уменьшает их вредное влияние на здоровье. Не стоит забывать, что грань между пользой и вредом подчас очень тонка. Употребляя вредные для себя вещества и таким образом провоцируя признаки пищевой аллергии, можно довести организм до анафилактического шока!
Профилактика
Главной задачей пациента является полное исключение опасных продуктов из своего меню! При таком разумном подходе риск алиментарной (пищевой) аллергии сведётся к минимуму.
Врачи рекомендуют вести пищевой дневник, с помощью котрого легче обнаружить «врага». В него родители должны записывать всё, что съедает за день их чадо, или всё, что ела кормящая мама. Одновременно с продуктами в дневнике отмечается состояние малыша.
Большущей ошибкой будет отказ от грудного вскармливания из-за алиментарной аллергии у ребёнка — ведь уникальные свойства материнского молока позволят быстрее справиться с проблемой. А вот кормящей матери надо придерживаться строгой диеты, избегая продуктов из «аллергенного списка».
Кроме того, нелишним будет укрепление иммунитета, предупреждение дисбактериоза, своевременное лечение обострений хронических заболеваний или острых вирусных инфекций.
Не стоит забывать, что аллергия на пищевые продукты часто бывает «родом из детства». Например, пищевая аллергия у ребёнка 2 года, может со временем проявить себя в более взрослом возрасте отёком Квинке.
Спиртные напитки усугубляют симптомы пищевой аллергии у взрослых, поэтому от алкоголя желательно отказаться.
Диагноз установлен
Диагностика этой аллергии, равно как и поиск причин, вызвавших ее, требует внимательного и серьезного подхода со стороны родителей. Чем младше ребенок, тем проще найти продукты, которые вызывают заболевание. Для этого необходимо соблюсти два условия.
Первое – посадить на гипоаллергенную диету ребенка или маму, если она кормит грудью – подробный план питания поможет составить аллерголог вкупе с педиатром. Учтите, что при обострении, диета предстоит крайне строгая, так называемая элиминационная — направленная на выведение аллергена и продуктов реакции на него с полным устранением потенциальных и перекрестных аллергенов. Продолжительность такой диеты определяется врачом. При затухании обострения диета постепенно расширяется за счет безопасных продуктов.3,4
И второе – начать вести специальный пищевой дневник, в котором фиксировать все, что было съедено и выпито ребенком за день, а также что и как готовилось. При первых же признаках аллергической реакции, подозрительные продукты нужно исключать по одному (или из рациона матери, если ребенок на грудном вскармливании). После исключения, в течение нескольких дней, стоит понаблюдать за реакцией, если проявления аллергии уменьшаются, значит, продукт действительно не подходит ребенку – его нужно избегать. Если ребенок совсем маленький, то дневник ведется по обратному принципу: в нем фиксируются все продукты, которые вводятся в качестве прикорма. Записывается название продукта, количество, время принятия в пищу и реакции организма в течение следующих нескольких дней (конкретные сроки наблюдения назначит лечащий врач). Далее врачу нужно будет проверить и подтвердить предварительный диагноз, проведя специальные тесты и анализы.
Пару слов о братьях наших меньших
Оказывается, животные также страдают от пищевых аллергенов. Например, пищевая аллергия у кошек возникает независимо от пола, породы и возраста. Основные признаки — кожный зуд, выпадение клоков шерсти, расчёсы на коже.
Чаще всего пищевая аллергия у кошек возникает на сою, клейковину, морепродукты, говядину, молочные продукты, баранину.
Ничем не отличается по своим проявлениям пищевая аллергия у собак породистых, от пищевой аллергии у собак –дворняг»:
- зуд, прыщи на коже головы, живота, лап;
- выделения из глаз, носа, ушей.
Но вернёмся обратно к представителям вида Homo Sapiens, или, проще говоря, к людям.
Как вводить прикормы при гастроинтестинальной аллергии?
При проктоколите и аллергической энтеропатии схема введения прикормов такая же как у всех детей, только с исключением причинного аллергена.
Например, при аллергии на белок коровьего молока каша вводится в положенные сроки, но разводится на воде, грудном молоке или специальной смеси.
Все сложнее при энтероколитическом синдроме как самом тяжелом состоянии.
Что советует международный гайдлайн.
Лучше вводить первыми продукты с низким аллергическим потенциалом:
- овощи — брокколи, цветная капуста, пастернак, репа, тыква
- фрукты — черника, земляника, слива, арбуз, авокадо
- после 8 месяцев или раньше при анемии — ягненок
Далее постепенно вводить продукты с умеренным аллергенным потенциалом:
- овощи — морковь, картофель, стручковая фасоль
- фрукты — яблоко, груша, апельсин
- говядина
- злаки — кукуруза, ячмень, пшеница
Позднее всего на первом году вводят продукты с высоким аллергенным потенциалом:
- овощи — сладкий картофель, зеленый горошек
- бананы
- рис
Форма, представляющая наибольший интерес
Диагноз ПА не представляет трудностей, когда неблагоприятные реакции развиваются вскоре после приема определенного «причинного» пищевого продукта по немедленному типу (IgE-зависимые механизмы). Однако он становится не столь очевидным, если реакция возникает через несколько часов или дней или подозревается часто потребляемый пищевой продукт, который ранее пациент переносил нормально. Среди полиморфизма клинических проявлений гастроинтестинальная форма ПА представляет наибольший интерес, поскольку стало совершенно ясно, что она довольно часто диагностируется многими врачами ошибочно.
Гастроинтестинальную форму ПА, опосредованную участием IgE и представленную в виде немедленной гастроинтестинальной гиперчувствительности, и оральный аллергический синдром (ОАС) клинически диагностировать менее сложно, чем другие реакции замедленной гиперчувствительности, индуцированные пищевым протеином (клеточно-опосредованные и смешанные заболевания).
 Прежде всего это связано с замедленным началом, которое обычно присуще не IgE- и/или клеточно-опосредованным вариантам гастроинтестинальной аллергии, и отсутствием простых диагностических тестов, необходимых для их подтверждения. Еще одну диагностическую сложность для практикующих врачей представляет свое-временная правильная дифференциальная диагностика гастроинтестинальной ПА с другой патологией желудочно-кишечного тракта. На эту проблему указывает наличие неоднозначных симптомов и отсутствие типичной клинической картины при гастроинтестинальной ПА: тошнота, рвота, абдоминальная боль, диарея, кал с примесью крови и т.п. Как известно, они тоже характерны для очень широкого круга заболеваний.
Прежде всего это связано с замедленным началом, которое обычно присуще не IgE- и/или клеточно-опосредованным вариантам гастроинтестинальной аллергии, и отсутствием простых диагностических тестов, необходимых для их подтверждения. Еще одну диагностическую сложность для практикующих врачей представляет свое-временная правильная дифференциальная диагностика гастроинтестинальной ПА с другой патологией желудочно-кишечного тракта. На эту проблему указывает наличие неоднозначных симптомов и отсутствие типичной клинической картины при гастроинтестинальной ПА: тошнота, рвота, абдоминальная боль, диарея, кал с примесью крови и т.п. Как известно, они тоже характерны для очень широкого круга заболеваний.
Среди первой группы IgE-опосредованной гастроинтестинальной ПА лучше всего описан ОАС, тогда как с учетом клинических симптомов аллергическая реакция немедленного типа со стороны желудочно-кишечного тракта требует тщательного дифференцированного подхода.
Факторы риска пищевой аллергии
Существует целый ряд факторов, которые повышают склонность ребенка к аллергическим реакциям:
- наследственность. Атопический дерматит у детей, родители которых страдают аллергией, встречается гораздо чаще;
- переедание. Чаще всего пищевая аллергия может наблюдаться у ребенка, который переедает — пища не до конца переваривается, ядовитые продукты распада пищи всасываются в кровь. Печень еще незрелая и не может обезвредить эти шлаки. Чужеродный белок – антиген попадает из кишечника в кровь и вызывает аллергическую реакцию. От пищевых аллергенов организм «освобождается» через кожу. Часть вредных веществ выводятся с потом;
- запор. Содержимое кишечника подвергается процессам брожения, создаются прекрасные условия для размножения патогенных бактерий, а слизистая кишечника становится еще более проницаемой для аллергенов, которые попадают в кровь и запускают очередной виток пищевой аллергии;
- период роста и развития костей ребенка. В данный период имеется относительный дефицит кальция, который также считается фактором риска пищевой аллергии;
- передозировка витамина D, что провоцирует дефицит кальция.
Также существует контактный дерматит, при котором основным условием заболевания считается внешнее воздействие — контакт чужеродного вещества с кожей ребенка.
Что увеличивает вероятность развития гастроинтестинальной аллергии?
Сопутствующая атопия — генетическая склонность давать чрезмерную IgE реакцию.
Атопия тоже признак «слома» в иммунной системе.
Находят ее очень часто — у 40-60% пациентов с энтероколитическим синдромом, у 40-50% пациентов с энтеропатией или проктоколитом. Но не обязательно атопия проявится уже на первом году.
У 60-80% есть и семейная история — атопия есть у ближайших родственников.
Также замечено, что у детей с синдромом Дауна энтеропатия и энтероколитический синдром встречаются чаще и имеет более длительное течение.
Возможно, это происходит за счет нарушений в работе врожденного иммунитета — дисрегуляции фактора некроза опухолей TNF alfa и интерлейкина-10.
Возможно ли предупредить развитие АБКМ?
Да.
Во время беременности уже закладывается процесс распознавания «свой/чужой». Питание будущей мамы в этом играет немалую роль. Продукты, содержащие холин, метионин, цинк, фолиевую кислоту, витамины В6 и В12могут регулировать работу генов и способствовать формированию толерантности (устойчивости организма) к БКМ.
В период кормления грудью можно ограничить употребление молочных продуктов и других облигатных аллергенов. Это уменьшит нагрузку на организм ребёнка и также поспособствует формированию адекватного ответа иммунной системы на БКМ.
Облигатные аллергены – продукты, которые часто вызывают аллергические реакции: яйца, рыба, морепродукты, бобовые: горох, бобы, соя, арахис; орехи, мед, клубника, гранат, киви, дыня, черная смородина, грибы.
Пути подбора питания при АБКМ
При смешанном вскармливании
При необходимости докорма специалисты рекомендуют использовать смесь с расщепленным белком-гидролизат.
Из таковых можно рассмотреть смесь Nutrilak Premium Гипоаллергенный. По сравнению с целыми молекулами белков коровьего молока, аллергенность его расщепленного белка снижена в 100 000 раз.
Nutrilak Premium Гипоаллергенный подходит для профилактики аллергии у детей из групп риска и лечения легких кожных проявлений.
Это важно!
В составе Nutrilak Premium Гипоаллергенный есть лактобактерии L.rhamnosus LGG – это самые эффективный и безопасный пробиотик для детей с рождения, применяется для лечения и профилактики атопического дерматита и экземы.
При искусственном вскармливании
Если у грудничка кожные проявления ярко выражены, имеются корочки и участки с мокнутием, или отмечаются упорные обильные срыгивания, прожилки крови в стуле, то из смесей могут использоваться только глубокие гидролизаты (например, Nutrilak ПЕПТИДИ СЦТ) или аминокислотные смеси.
У детей старше 6 месяцев выбор питания шире: больше возможности использования продуктов прикорма и соевых смесей (например, NutrilakPremium Соя).
Можно ли перерасти АБКМ?
Нет!
Если не сформирована толерантность и сохраняется гиперчувствительность к БКМ, то аллергический воспалительный процесс протекает в фоновом режиме. Он может протекать не так выраженно, но продолжается! Постепенно закладывается фундамент для развития хронических патологических заболеваний, превращаясь в мину замедленного действия.
Что ещё полезно знать?
Известно, что такие продукты как шоколад, сыр, цитрусовые, уксус, орехи, маринады и пр. являются источником особых веществ (гистаминолибераторов). Они способствуют поддержанию аллергического воспаления, подбрасывая масло в этот огонь. Ограничение их в приёме или полное исключение уменьшит проявления атопии и поспособствует облегчению состояния ребёнка.
Самые маленькие друзья – микроорганизмы. Большинство из них обитают в толстой кишке. Они наши большие помощники. Их вклад в сдерживание аллергических реакций и формирование правильного ответа на пищу сложно переоценить. Всё больше и больше исследований находят этому подтверждение. И если собственные жители кишечника с этим не справляются, то на помощь могут прийти проверенные друзья – пробиотики. Во всём мире самую большую доказательную базу о противоаллергическом эффекте имеют только два микроорганизма – LGG и ВВ-12 компании Chr. Hansen. У одного из них есть даже свой сайт (https://www.lgg.com/).
Выводы:
- Аллергия – это чрезмерный ответ иммунной системы
- Причинно-значимый фактор – аллерген (БКМ, в частности)
- Проявления АБКМ самые разнообразные
- Лекарств нет
- Лечение только одно – исключение контакта с причинно-значимым фактором (БКМ)
- Срок элиминации – минимум 3 месяца
- Выход есть!
В заключении
Аллергия – это системный воспалительный процесс. Протекает он во всём организме ребёнка, охватывая все его органы и ткани. Те проявления, которые мы видим – это лишь малая часть айсберга.
Страдает весь организм малыша! Если вы думаете, что ограничительная мера в питании – это блажь, прихоть врачей, то вы глубоко ошибаетесь. Единожды возникнув, гиперчувствительность никуда не девается, по волшебству не исчезает. Она может затаиться на годы, набирая силу, и вылиться во взрослом возрасте в хроническую патологию, которую уже ни диетой, ни препаратами не исправишь. Постепенно иммунную систему можно обучить воспринимать БКМ как друга и сформировать толерантность к бывшему аллергену. Такое возможно, но путь этот долгий и только в партнёрстве мамы и врача. Всё, что требуется от вас – это терпение, а от природы – время. Вместе – это величайшая целительная сила для малыша.
(24
оценок; рейтинг статьи 3.9)
Диагностика
Специфическая аллергологическая диагностика базируется на двух основных направлениях, которые призваны определить «виновный» продукт питания. Это диагностическая элиминационная диета с последующим пробным введением продукта и определение причинно-значимых аллергенов посредством кожных аллергопроб или специфических иммуноглобулинов Е в крови.
Диетотерапия и пробное введение продукта
Если есть аллергия на кефир у грудничка, то ребенку назначается диета с исключением всех подозрительных продуктов минимально на 1 месяц. Этот период нужен для того, чтобы разрушились все вещества, которые могут провоцировать возникновение высыпаний, и вывелись из организма ребенка. Затем постепенно начинают вводить продукт, который подозревают в аллергии. В данном случае кефир.
Доза определяется индивидуально, но у маленьких детей лучше начинать с одной чайной ложки. И постепенно в течение недели дозу доводят до 100 мл, если на предыдущие введения не возникало реакций. Реакции могут быть со стороны тех систем, которые описаны выше. Во время пробного введения продукта необходимо вести пищевой дневник, куда записывать дату начала, дозу продукта и возникшие реакции.
Аллерготесты
Кожная диагностика методом прик-теста – проводится у детей начиная с 4-летнего возраста с соблюдением отмывочного периода для некоторых лекарственных препаратов, которые могут влиять на результаты кожной реакции. Оценивают диаметр папулы и покраснения в месте контакта кожи с аллергеном. На основании результатов делают заключение о наличии или отсутствии аллергии на конкретный продукт. В случае аллергии на кефир высока вероятность положительных аллерготестов на молоко (на сам кефир аллергопробы не делают). Но даже при отрицательном результате нельзя исключить реакции на кефир.
Определение общего и специфических иммуноглобулинов Е проводится для выяснения вклада конкретного аллергена в развитие аллергии. Международными протоколами по диагностике аллергических заболеваний этот метод считается по диагностической ценности равносильным прик-тестированию и может проводиться у детей с периода новорожденности. Но, опять же, специфических иммуноглобулинов к кефиру не существует, поэтому может быть назначено исследование аллергии к белкам молока (их существует несколько вариантов).
Как ромашковый чай влияет на организм кормящей мамы
Самый доступный в торговой сети и ценовой категории и разрешенный в период лактации женщины считается ромашковый чай.
Стоит обратить внимание, что его наружное применение (полоскание горла и ротовую полость, применении ванн) не имеет противопоказаний даже при длительном использовании. Ромашковый отвар используется для внутреннего и наружного применения
Ромашковый отвар используется для внутреннего и наружного применения
Что касается употребления внутрь, то его двухнедельное применения по некоторым беспокоящим причинам, способствует приведению организма в исправное состояние. Однако, более длительное потребление чаев и отваров назначает врач.
Ромашка успокаивает и улучшает сон
Здоровая женщина — выспавшаяся женщина. Зачастую с грудничком на руках это правило невозможно выполнить. Даже когда ребенок отдыхает, ослабленный организм матери не всегда может «по команде» отключиться. Самый хороший способ — ромашковый чай.
Напиток нормализует эмоциональное состояние женщины во время ГВ и улучшит качество сна. Рекомендуется выпивать за час до ночного отдыха в виде теплого некрепкого отвара. Предпочтение отдается пакетированному чаю.
Ромашка помогает расслабиться и уснуть
Помогает при простуде
В период кормления грудью практически все лекарственные препараты под запретом. Но в послеродовой период организм женщины часто «цепляет» простудные заболевания. Самое главное — быстро снять симптомы заболевания, не дать простуде распространиться и перейти на ребенка.
Входящие в состав ромашки такие микроэлементы, как аскорбиновая и органические кислоты, антиоксиданты придают травяному отвару противовоспалительные, антибактериальные свойства.
Также при простуде помогает чай с лимоном или калиной.
Помогает при трещинах на сосках
Многим мамам-первородкам знакома проблема трещин на сосках. При длительном заболевании соски кровоточат и раскрываются «розочкой» и каждое прикладывание к груди ребенка вызывает у мамы раздражение и нестерпимую боль, к который привыкаешь до следующего кормления.
Ситуация часто встречающаяся и вредна для обеих сторон. Трещины — это такие же раны на нежном участке коже. Ромашка аптечная наделена главными свойствами — антисептическими и ранозаживляющими. В данном случае большую пользу принесет ее наружное применение: компрессы и ванночки. Рекомендуется заварить ромашку покруче, в виде чефира.
Настой ромашки ускоряет заживление трещин на сосках
Опустить грудь в ромашковый теплый настой и выждать 15 минут. Дать груди самостоятельно высохнуть, после — одеть нижнее белье. Ванночки применять 1-2 раза в день до полного заживления.
Помогает привести в норму менструальный цикл
Отвар цветков ромашки благоприятно действует на гормональный фон женщины. Такой травяной чай назначают при обильных ежемесячных кровотечениях, менструальных болей, а также при нерегулярном цикле.
К слову о последнем, у кормящей женщины в период перехода от лактационного состояния организма к привычному менструальному, выделения имеют хаотичный характер, скудные или обильные отделения, зачастую приносящие женщине дискомфорт и не способны выступать в качестве естественной контрацепции. Однозначное применение в купе с витаминами ромашкового чая до 3 раз в день.
Ромашковый отвар способствует скорейшей нормализации менструального цикла
Помогают устранить болезни желудочно-кишечного тракта
Метеоризм, диарея, спазмы кишечника — это только малая часть заболеваний желудочно-кишечного тракта женщины, недавно ставшей мамой.
Еще будучи в роддоме эти деликатные проблемы начинают одолевать женщину. Особенно часто дискомфорт такого характера встречается у женщин после родоразрешения путем кесарева сечения.