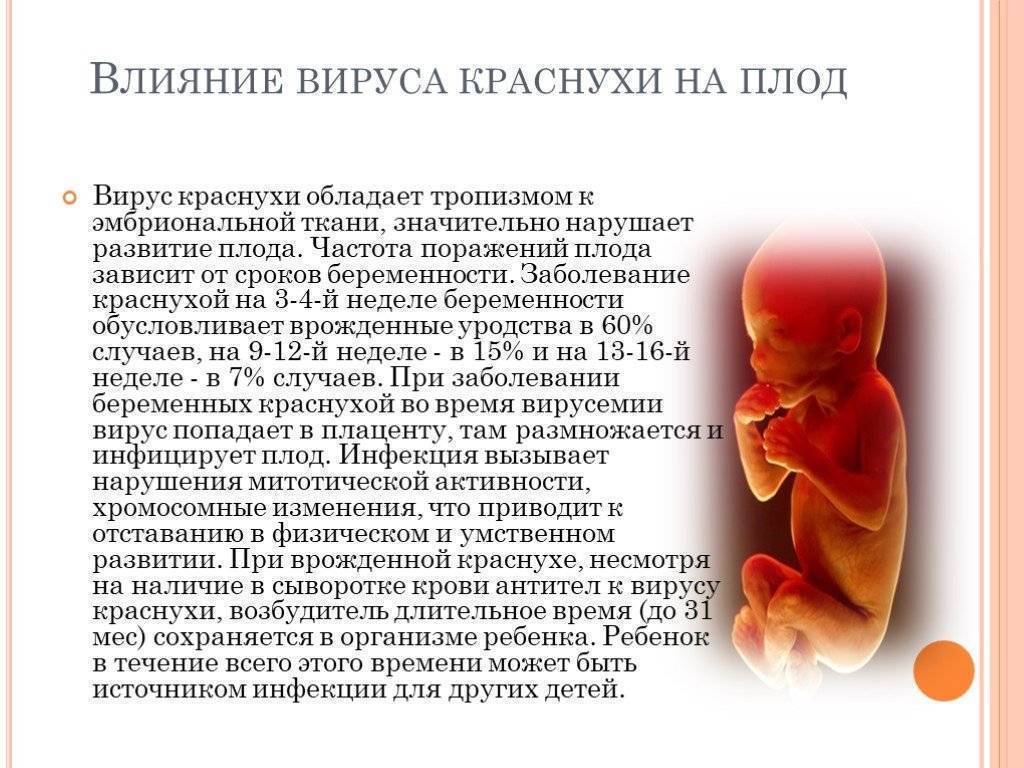
Течение фарингита и его возможные осложнения
Острый фарингит, как правило, не представляет опасности. Однако лечение его должно быть соответствующим и своевременным. Если фарингит не лечить или лечить неправильно, он способен преподнести сюрпризы.
Во-первых, он может принять хроническую форму, при которой истончается слизистая, а боль в горле и кашель то пропадают, то возвращаются снова. Во-вторых, воспалительный процесс может, как говорится, «спуститься ниже», то есть перейти на гортань (в ларингит) и трахею (трахеит). Возможно формирование абсцессов (скоплений гноя) вокруг миндалин, под задней стенкой горла, в жировой ткани. А самое главное – человек, решивший, что у него фарингит, может легко ошибиться и пропустить начальную стадию более тяжелого заболевания, например, ангины.
Поэтому очень важно своевременно обратиться к врачу для установления точного диагноза и назначения курса лечения. Ангина вызывается бактериями, и для её лечения могут быть назначены антибиотики
Фарингит же обычно имеет вирусную природу, и антибиотики при фарингите будут только вредны – полезную микрофлору они уничтожат, а развитие болезни не остановят. С другой стороны, встречаются фарингиты, вызванные, как и ангина, стрептококковой инфекцией. Осложнения, которые они могут вызвать, столь же опасны. Это – аутоиммунные реакции, в числе которых ревматизм суставов и клапанов сердца, а также поражение почек (гломерулонефрит).
Как развивается беременность в первом триместре
Беременность делится на три периода по три месяца каждый, которые называются триместрами. В первом триместре формируются основные системы жизнедеятельности будущего человека, поэтому он считается очень важным. – Чуть больше суток требуется от оплодотворения до образования многоклеточного эмбриона. С каждым днём его форма усложняется. – Через две недели у эмбриона уже есть нервная трубка, которая дает начало головному и спинному мозгу. Скоро в ее центральной части разовьётся и забьется сердце. – На двадцать первый день начинается формирование головного и спинного мозга. К концу первого месяца начинается закладка таких важных органов как печень, почки, пищеварительной и выделительной систем. – На пятой неделе формируется дыхательная система эмбриона, на ручках появляются подобия кистей, начинают формироваться половые железы. – На шестой неделе формируются черты лица, ручки и ножки могут сгибаться. Формируется сетчатка глаз, растет кишечник. – На седьмой неделе появляется плацента, которая в дальнейшем будет производить необходимые для роста и развития плода гормоны. Сердце ребёнка становится четырёхкамерным, формируются крупные кровеносные сосуды, происходит развитие эндокринных желез, развивается мозг. – С восьмой недели зародыш «обретает» половую принадлежность, так Y-хромосома начинает руководить процессом образования яичек у мальчиков. Наружные гениталии у детей обоих полов сформируются к концу 9-й недели. Зарождается зрительный нерв. – К одиннадцатой неделе у зародыша развиваются вкусовые рецепторы, мозг разделен на полушария. Начинается развитие мозжечка, ответственного за координацию движений, определяется группа крови
Для будущего иммунитета важно то, что вилочковая железа ребенка преобразует стволовые клетки в Т-лимфоциты. – К тринадцатой-четырнадцатой неделе закладываются зубки
В это же время костный мозг производит лейкоциты, которые будут справляться с инфекциями после рождения. Внешне зародыш уже напоминает маленького человека. С 14-17-й недели костный мозг производит кровяные клетки, печень секретирует желчь, а поджелудочная железа продуцирует инсулин.
Профилактика ОРВИ
Профилактика вирусной инфекции во время беременности по большей части носит неспецифический характер и направлена на поддержание соматического здоровья женщины, ограничение контактов, особенно с людьми, имеющими признаки ОРВИ, соблюдение гигиенических норм. Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Неспецифическая профилактика
Акушеры-гинекологи не советуют принимать иммуностимулирующие, поливитаминные препараты без крайней необходимости. Среди основных рекомендаций:
- Избегать контактов с лицами, имеющими симптомы ОРВИ, при совместном проживании организовать изоляцию, соблюдать масочный режим, часто проветривать помещение, проводить влажные уборки с антисептиками.
- Дома поддерживать уровень влажности воздуха от 50%, орошать слизистые носа слабыми солевыми растворами.
- Ограничить посещение мест массового скопления людей. Во время визитов в магазин, поликлинику, другие учреждения надевать медицинскую маску, менять ее каждые 2 часа или по мере того, как материал, из которого она сделана, не станет влажным.
- Не прикасаться грязными руками к лицу, после любых контактов ( например, поручни, ручки дверей, купюры или товар в магазине) – предварительно мыть руки или обрабатывать их антисептическими средствами.
- Стараться соблюдать режим сна и бодрствования, сбалансировано питаться. Регулярно совершать прогулки на свежем воздухе.
Специфическая профилактика
Прививка от гриппа при беременности разрешена женщинам во 2 и 3 триместрах. Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Так будущая мама может выбрать прививку из следующего перечня:
- «Ультрикс»;
- «Ваксигрипп»;
- «Инфлювак»;
- «Флю-М».
Вакцинация противопоказана пациенткам с индивидуальной непереносимостью компонентов вакцины, системными заболеваниями, острыми состояниями или декомпенсацией тяжелых хронических патологий. Если женщина во время беременности перенесла ОРВИ без каких-либо осложнений, она может выдержать интервал около 2-3 недель и сделать прививку от гриппа.
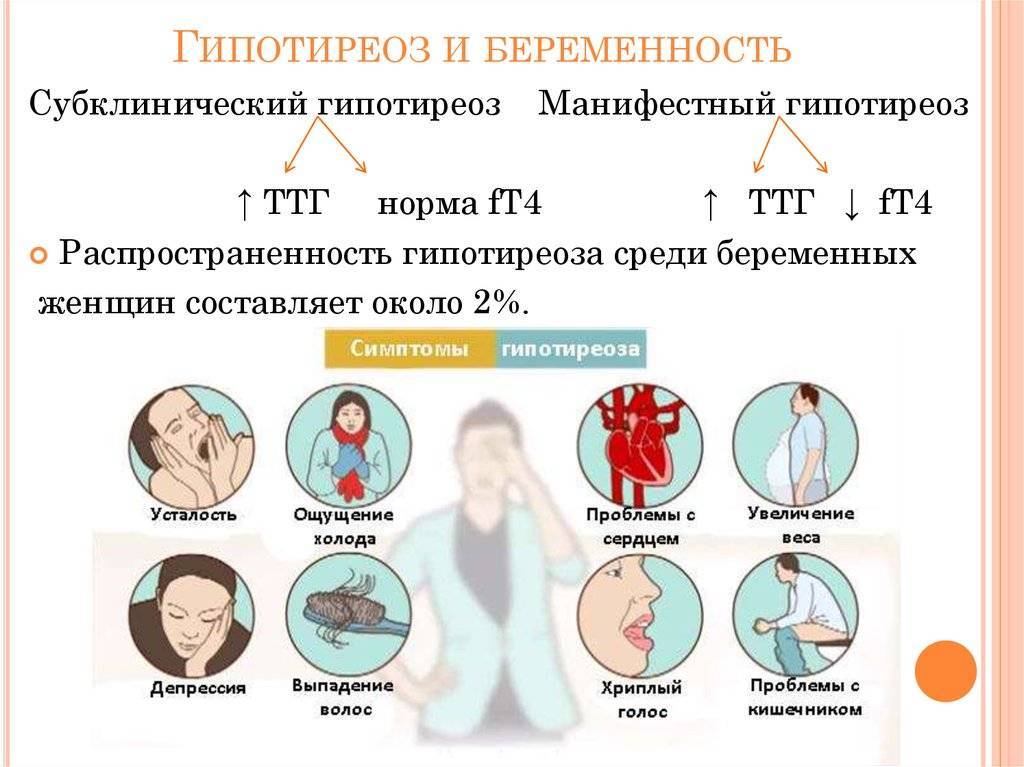
Диффузный токсический зоб (ДТЗ или болезнь Грейвса).
Пациенткам, страдающим данной патологией необходимо тщательно планировать беременность, так как некомпенсированный тиреотоксикоз может серьезно осложнить течение беременности, и представляет опасность, как для здоровья матери, так и плода. Больная должна быть предупреждена обо всех рисках и особенностях лечения ДТЗ при беременности.
В связи с этим, оптимальным, является проведение хирургического лечения или радиойодтерапии еще до зачатия. После выполненной хирургом тиреоидэктомии или предельно субтотальной резекции ЩЖ планирование беременности может быть разрешено уже через 2 месяца. Обязательным условием для этого будет являться полная компенсация послеоперационного гипотиреоза препаратами левотироксина , и достижение целевого уровня ТТГ менее 2,5 мЕд/л. При возникновении беременности доза левотироксина увеличивается на 50 мкг в сутки. Кроме этого к терапии добавляется йодид калия в дозе 200 мкг/сут для предотвращения йодной недостаточности у плода.
При лечении радиоактивным йодом беременность следует отложить на 6-12 мес. Во всем остальном тактика ведения таких пациенток не отличается от послеоперационного гипотиреоза.
Помимо этого, зачатие могут планировать женщины с ДТЗ, достигшие стойкой ремиссии после проведенного длительного курса консервативной терапии. У таких пациенток рецидив заболевания во время беременности маловероятен. Связано это, прежде всего, с угнетением иммунной системы на всех сроках беременности.
К счастью, манифестация болезни Грейвса при беременности возникает достаточно редко, всего в 0,2% случаев. Что, также, обусловлено иммунносупрессией.
Для лечения диффузного токсического зоба во время беременности необходимо назначение тиреостатических препаратов. Препаратом выбора в 1 триместре является Пропицил в дозе не превышающей 200 мг/сут. Во втором и третьем триместрах – Тирозол в дозах не более 15 мг/сут. Контроль свободного тироксина осуществляют через 2-3 нед. Затем, после достижения целевых значений Т4св, доза антитиреоидного препарата постепенно снижается до минимальной поддерживающей (для Тирозола 2,5 мг/сут, для Пропицила 25 мг/сут). Следует заметить, что ведение беременных необходимо осуществлять на минимально низких дозах тиреостатиков, так как они все проходят через гематоплацентарный барьер и могут привести к угнетению функции ЩЖ у плода. К III триместру, в связи с иммунной супрессией, часто наступает временная ремиссия ДТЗ, поэтому тиреостатики отменяют. Контроль гормонального фона при болезни Грейвса необходимо осуществлять каждые 3-4 недели.
После родов, функция иммунной системы восстанавливается, и возникает рецидив заболевания. Это опять потребует назначение препаратов, подавляющих функцию ЩЖ. В период лактации большие дозы тиреостатиков противопоказаны, так как они проникают в грудное молоко. Допустимыми считаются 100 мг/сут для Пропицила и 10мг/сут для Тирозола. Если возникает необходимость назначения более высоких доз, то больной следует прекратить кормление грудью, так как это может привести к угнетению функционирования ЩЖ малыша, а также развитию у него зоба.
При тяжелом течении ДТЗ, отсутствии компенсации тиреотоксикоза допустимыми дозами препаратов, а также в случае непереносимости терапии или отказе женщины от приема таблеток, во 2 триместре беременности возможно проведение хирургического лечения. После операции сразу необходимо назначить полную дозу левотироксина из расчета 2,3 мкг/кг и йодомарин 200. Дальнейшая тактика ведения таких пациенток, как при банальном послеоперационном гипотиреозе.
Лечение радиоактивным йодом во время беременности категорически противопоказано.
Если хирургическое лечение проведено после родов, то заместительная гормональная терапия (ЗГТ) проводится в обычных дозах. После операции возможно возобновление лактации
В этом случае важно не забыть подключить к левотироксину йодид калия на весь лактационный период
Профилактика гриппа при беременности: препараты
Для профилактики гриппа часто используются Оксолиновая мазь или Виферон-гель — их наносят на слизистую носа перед выходом из дома. Если вам предстоит поездка в общественном транспорте в разгар сезонной эпидемии гриппа, не пренебрегайте марлевой повязкой.
Профилактика гриппа при беременности заключается не только в использовании лекарственных препаратов, но и в соблюдении здорового образа жизни. Беременной женщине следует качественно питаться, принимать витамины, чаще проветривать помещение, где она находится, избегать мест большого скопления народа, особенно в период эпидемий.
Эффективно защитит и прививка от гриппа при беременности: ее можно делать с 14 недель беременности — инактивированный вирус гриппа, содержащийся в вакцине, безопасен как для матери, так и для ребенка.
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика
Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни
Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Чтобы предупредить болезнь, необходимо:
- пролечить инфекции, имеющиеся в организме, желательно до наступления беременности;
- провести раннее лечение бактериурии и затруднения пассажа мочи, особенно у беременных с многоплодием, крупным плодом, многоводием;
- вести здоровый образ жизни, придерживаться советов врача, ведущего беременность, регулярно посещать женскую консультацию;
- соблюдать личную гигиену;
- избегать переохлаждения, переутомления, стрессов.
Вакцинация беременных против гриппа
На протяжении всего срока вынашивания ребенка грипп очень опасен для будущих мам. На сегодняшний день ВОЗ продолжает исследования, направленные на оценку риска и пользы проведения вакцинации против пандемического гриппа у беременных. Европейский Центр Контроля и Профилактики болезней заявляет: «Вакцинация против гриппа является основной стратегией профилактики тяжёлого и осложнённого течения этой инфекции даже, если прививка менее эффективна, чем предполагалось». Через некоторое время после введения вакцины, у женщины и новорожденного формируется специфический иммунитет, защищающий в случае контакта с заболевшими.
В Российской Федерации вопрос вакцинопрофилактики гриппа остро возник в связи с пандемией 2009-2010 годов. В этот период впервые были использованы отечественные и зарубежные сплит-вакцины, что во многом позволило избежать тяжёлых последствий эпидемии гриппа. С 2014 года официально проводится иммунизация беременных по эпидемиологическим показаниям.
Вакцинация может снизить риск заражения после родов, а также уменьшает вероятность инфицирования ребенка гриппом в течение первых месяцев жизни. Ребенку передаются антитела от матери, что помогает формированию пассивного иммунитета. Прививку против гриппа целесообразно сделать всем членам семьи, включая старших детей.
Какую функцию выполняет плацента
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона – зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки – равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.
Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
Формы тонзиллита
Существует большая классификация форм острого тонзиллита:
Катаральная
Самая легкая форма, при которой поражается слизистая оболочка миндалин. Небные миндалины не сильно увеличены, слизистая горла красного цвета, налетов и гноя нет.
Фолликулярная
При этой форме поражаются фолликулы миндалины, то есть более глубокие структуры миндалин. Они просвечиваются через ткани миндалин в виде беловато-желтых круглых образований.
Герпетическая
Характеризуется появлением пузырьков на миндалинах. При их разрыве образуются болезненные труднозаживающие язвочки.
Язвено-некротическая
Ангина Симановского-Плаута-Венсана.
В процесс, как правило, вовлекается одна миндалина, на которой образуется серовато-желтоватый налет с развитием язв под ним.
Смешанные формы
В таком варианте заболевания происходит инфицирование несколькими возбудителями сразу, в результате присоединения вторичной инфекции или при сильном снижении иммунитета.
Хроническая форма тонзиллита
Актуальна так же, как и острая.
Понимание значимости и распространенности возбудителей бактериальной формы тонзиллита, особенно бета-гемолитического стрептококка группы А, имеет огромную роль в предотвращении развития хронического тонзиллита. Аллергический синдром обусловлен аллергизирующим воздействием липополисахаридов стрептококка, которые, всасываясь на протяжении болезни, вызывают аллергическую настроенность и создают предпосылки для развития местных и общих осложнений.
Организация питания
| Разрешенные продукты | Запрещенные продукты |
|---|---|
| Группы продуктов:
При хронической почечной недостаточности ограничивается прием белка. |
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
| Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача. |
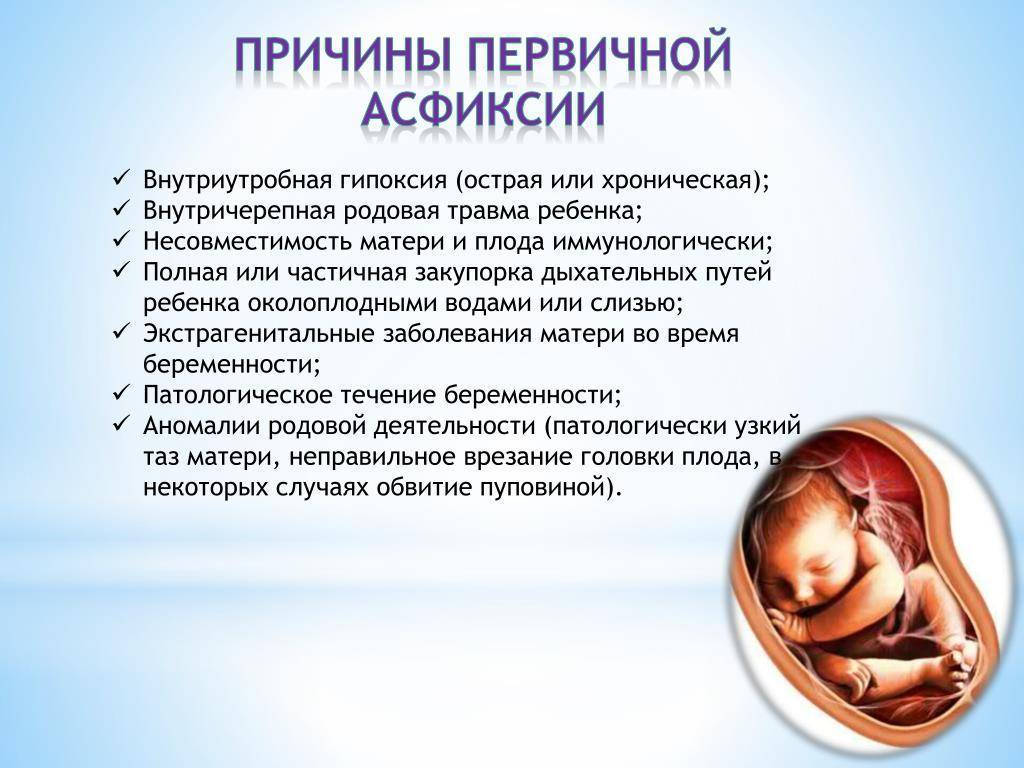
Как материнские инфекции влияют на ребенка?
Многочисленные заражения могут повлиять на развивающегося ребенка. Тем не менее, врачам сначала трудно сказать, будет ли поражен плод и в какой степени.
Инфекции могут повлиять на малыша одним из трех способов:
- Они могут нанести вред матери, делая ее организм менее способным к вынашиванию ребенка или требуя использования лекарств, которые могут нанести вред плоду.
- Они могут непосредственно навредить ребенку, вызывая изменения, которые приводят к аномалиям при рождении.
- Они могут вызвать преждевременные роды или выкидыш.
По данным врачей, инфекции, которые, как известно, наносят вред развивающемуся плоду, включают:
- бактериальный вагиноз, который может вызвать преждевременные роды;
- инфекционные заболевания, такие как гепатит, сифилис, герпес и ВИЧ, которые могут заразить плод;
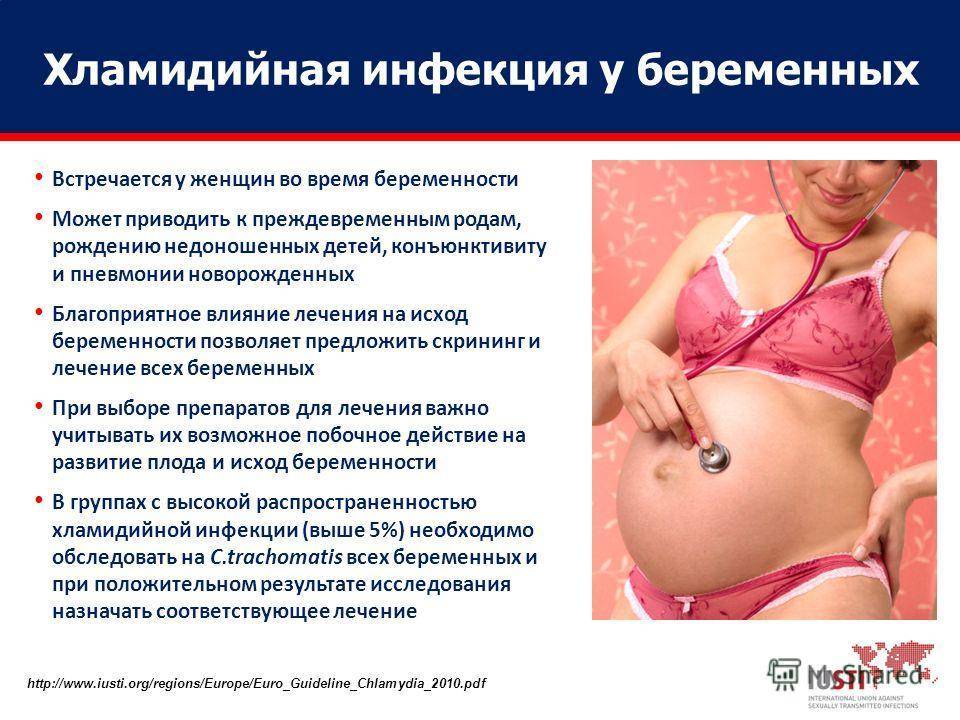
- хламидиоз, который может вызвать глазные инфекции и пневмонию;
- гонорею, которая загрязняет околоплодные воды, вызывает преждевременные роды и приводит к глазным инфекциям и возможной слепоте;
- стрептококк группы В, вызывающий тяжелые осложнения у новорожденных и даже летальный исход;
- токсоплазмоз, вызывающий аномалии рождения и интеллектуальные нарушения;
- цитомегаловирус, который может также вызвать аномалии рождения и интеллектуальные нарушения;
- листерию, которая может вызвать выкидыш, мертворождение и аномалии рождения.
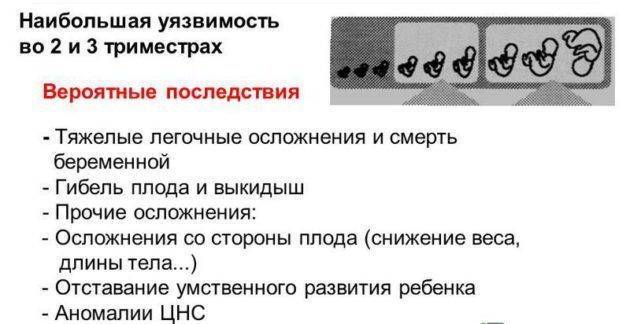
Опасность для беременной женщины и ребёнка
Опасными в период вынашивания ребёнка являются вирусы и бактерии, которые вызвали заболевание. В результате их жизнедеятельности выделяются токсины, которые способны оказывать повреждающие действие на плод на ранних сроках беременности.
Результатом вирусной инфекции в первом триместре может стать самопроизвольный аборт или замершая беременность.
После 12 недель инфицирование может привести к:
- прерыванию беременности;
- внутриутробному инфицированию плода;
- фето-плацентарной недостаточности, следствием которой являются хроническое кислородное голодание и задержка развития ребёнка;
- отслойке плаценты.
Своевременное обращение к специалисту поможет избежать негативных последствий беременности.
Транзиторный гестационный гипертиреоз.
Во время I триместра беременности, в связи со стимулирующим влиянием хорионического гонадотропина (ХГЧ) на ЩЖ, возможно развитие транзиторного гестационного гипертиреоза. Это состояние является физиологическим и не требует лечения. Так, у 2% беременных при обследовании выявляется низкий уровень тиреотропного гормона (ТТГ ) и повышенный уровень свободной фракции тироксина (Т4св). Клинически транзиторный гестационный гипертиреоз часто никак себя не проявляет, в редких случаях возможны незначительные проявления тиреотоксикоза. При подобном состоянии ТТГ и Т4св обычно незначительно выходят за границы нормы. Однако, иногда, уровень свободного тироксина может достигать 30-40 пкмоль/л. В этом случае потребуется дифференцировать данное состояние с истинным тиреотоксикозом.
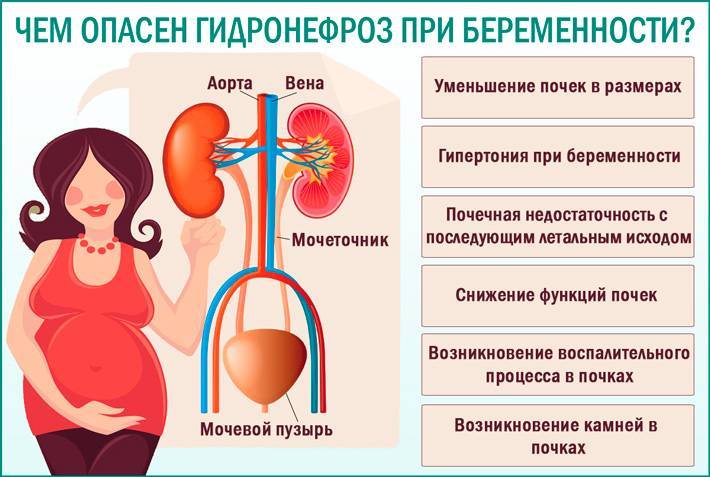
Чем опасен пиелонефрит при беременности?
Почему именно при беременности высок риск развития пиелонефрита и как он влияет на беременность? Дело в том, что растущий плод давит на мочеточники и затрудняет отток мочи из почки. Почка хуже справляется с очищением организма. Застоявшаяся моча становится благоприятной средой для размножения бактерий.
Опасно не только то, что почка перестает работать на полную мощность, но и то, что весь организм беременной женщины и сам плод оказываются при этом под угрозой.
Когда почка перестает работать правильно, вредные продукты обмена веществ, которые обычно выводятся через мочу, дольше остаются в организме и отравляют его. Во время беременности таких продуктов больше – ведь женский организм «отвечает» и за выведение продуктов метаболизма растущего ребенка. Интоксикация усиливается и от присутствия инфекции. Бактерии выделяют в организм женщины токсины – ядовитые вещества.
Повышенная температура влияет на нормальное течение биохимических реакций, снабжение плода кислородом.
Кроме того, при пиелонефрите жидкость не выводится из организма в полном объеме, поэтому возникают отеки, а также повышается давление. А высокое давление может привести к выкидышу.
К сожалению, последствия пиелонефрита при беременности значительны не только для матери, но и для ребенка. Даже при своевременных родах ребенок может родиться недоношенным, с ишемическими поражениями.
Почему появляется кожный зуд при беременности: причины возникновения
Во время вынашивания малыша организм женщины подвергается серьезным изменениям: перестраивается принцип работы его органов и систем, меняется гормональный фон и т. д. Кроме того, на ранних сроках происходит снижение защитных сил организма: оно необходимо для того, чтобы иммунная система не отвергла плод как чужеродный объект.
Снижение иммунитета приводит к обострению хронических заболеваний и уязвимости организма будущей матери перед патогенными агентами.
Среди наиболее распространенных причин развития кожного зуда при беременности называют следующее:
- Полиморфный дерматоз и пемфигоид (Pemphigoidum) беременных. Полиморфный дерматоз является относительно распространенным осложнением беременности: по статистике, на 160 беременностей приходится 1 случай данной патологии. Это доброкачественное воспалительное заболевание, которое чаще всего проявляется при вынашивании двойни, тройни или крупного плода. Полиморфный дерматоз проявляется в виде возникновения на животе (за исключение пупочной области) папул, сопровождающихся сильным зудом во время беременности. Пемфигоид беременных представляет собой редко встречающуюся (в 0,002% случаев) аутоиммунную патологию, представленную образованием на кожных покровах зудящих пузырьков, булл и эритематозных бляшек, которые сильно зудят.
- Атопические поражения кожи. Обострение атопического дерматита на фоне беременности – весьма распространенное явление, наблюдающееся в 50% случаев. Активация симптомов АД обычно объясняется угнетением клеточного иммунитета и усилением гуморального. Патологический процесс представлен образованием на коже красных пятен, узелковой сыпи, шелушением и зудом кожи во время беременности.
- Кожные растяжки. Зуд на груди, животе и ногах может объясняться появлением растяжек. Они возникают, когда тело набирает объем вместе с растущим внутри ребенком. Растяжки на животе при беременностиПомимо увеличения объема тела, во время беременности наблюдается размягчение и растяжение волокон кожи, обусловленное изменением гормонального фона. Увлажняйте и питайте кожу специальными кремами и маслами, чтобы смягчить неприятные ощущения.
Мнение эксперта
По статистике, стрии являются самой распространенной кожной проблемой, с которой сталкиваются беременные: их появление отмечает до 90% женщин в период гестации. Причем было отмечено, что на вероятность их образования во многом влияет генетическая предрасположенность.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Системные нарушения. Во время гестации возможно изменение работы отдельных внутренних органов и целых систем организма. Например, актуальной проблемой современного акушерства является внутрипеченочной холестаз (Cholestasis) беременных. Его развитие происходит во II/III триместрах под воздействием повышения содержания желчных кислот в сыворотке крови. ВХБ характеризуется развитием выраженного зуд тела при беременности, к которому может присоединиться желтуха (Icterus). Точных данных относительно причин возникновения ВХБ у современной медицины нет, однако считается, что предпосылками к его развитию могут быть генетические и гормональные факторы.
Стресс. Во время беременности зачастую растет нервное напряжение, вызванное переживаниями о будущих родах и здоровье малыша, огорчением по поводу изменений внешнего вида и пр. Все это приводит к изменениям в периферической нервной системе и вызывает кожный зуд у беременных.
- Недостаток витаминов и необходимых микроэлементов. Во время гестации потребность организма в полезных веществах увеличивается примерно в 1,5-2 раза, за счет чего у женщины может развиться их недостаток. Например, при беременности может начаться гиповитаминоз витамина D, нарушение всасывания витамина К и нехватка железа, которые чреваты возникновением зуда. Чтобы помочь организму восполнить недостаток полезных веществ, необходимо сбалансированно питаться и принимать витаминно-минеральные комплексы (после согласования с акушером-гинекологом).